Иные причины жжения
Причин возникновения болезненного синдрома в верхней области живота множество. Определение их точной локализации и типа болевых ощущений могут помочь в определении причин возникновения болевых синдромов.
Гастрит
Гастрит или воспаление слизистого слоя желудка является одной из причин возникновения болей в верней части живота. Кроме этого до или после еды могут отмечаться такие симптомы:
- тошнота, рвота;
- быстрое насыщение;
- отрыжка;
- изжога, чувство жжения в горле или за грудиной;
- потемнение стула;
- спазмы в верхней области желудка;
- лихорадочное состояние.
Причинами возникновения острого гастрита могут быть:
- пищевое отравление;
- инфекции ротавируса (обычно у детей);
- повышенная кислотность;
- длительное употребление болеутоляющих («Аспирин», «Ибупрофен»), специй, кислых продуктов.
Причинами хронического гастрита могут быть: инфекции (бактерия Хеликобактер пилори), хронические отравления.
Гастропарез
Гастропарез (замедление процесса опорожнения вследствие недостаточного расслабления мышц), кроме болей в желудке после приема пищи или в процессе еды, характеризуется:
- ранним насыщением;
- изжогой;
- вздутием в верхней области живота;
- отрыжкой.
Язва желудка
Язвенная болезнь проявляется характерной длительной болью по центру желудка. Во время или после принятия пищи возникают тупые или жгучие боли в верхней области живота, которые могут носить опоясывающий характер. Болевые ощущения возникают из-за наличия открытых язвочек (ран) во внутреннем слое желудка. Если очаги воспаления расположены в первой части тонкого кишечника, то боль способна возникать между процессами приема пищи или ночью.
Рак желудка
Такое опасное заболевание как рак желудка среди своих симптомов имеет болезненные ощущения в верхней и средней зонах желудка. Кроме этого другими симптомами заболевания являются:
- резкая потеря в весе;
- отсутствие аппетита;
- изменение цвета каловых масс почти до черного;
- тошнота.
Панкреатит
Острый панкреатит может спровоцировать появление болей в центре желудка или вверху слева. Также может сопровождаться тошнотой, жидким стулом, поносом белого цвета, плохим аппетитом.
Другие заболевания
Существуют и другие заболевания, которые могут являться причинами появления болей в желудке различной интенсивности и характера.
- Болезненные ощущения в центральной верхней зоне желудка могут появиться в результате варикозного расширения вен пищевода (чаще наблюдается у хронических алкоголиков).
- Все патологии органов, которые находятся слева в верхней области живота (селезенка, диафрагма, некоторые отделы кишечника), могут тоже быть причинами болей: увеличение и разрыв селезенки (к дополнительным симптомам можно отнести посинение околопупочной области);
- дисфункция кишечника (сопровождается запорами или поносом с кровянистыми выделениями, может повышаться температура, появляться тошнота или рвота);
- грыжа диафрагмы. Кроме болей в верхней левой области живота болевой синдром может возникать в области груди;
- патологии печени. Могут возникать дополнительные симптомы вроде: повышенной потливости, подташнивания, пожелтения кожи и склер глаз. Сами болезненные ощущения ощущаются больше в верхней зоне желудка справа;
- заболевания поджелудочной железы. Могут сопровождаться высокой температурой, рвотой, подташниванием, устойчивостью болевого ощущения к антибиотикам;
- искривление позвоночника. Из-за близкого расположения желудка к позвонкам, при защемлении нервов боль может ощущаться в эпигастральной части с левой или правой стороны;
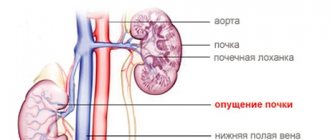
- почечные колики. Боли возникают при перемещении камней.
- употребление твердой пищи;
Видео по теме:
- Выступание части тонкой кишки через расщелины в верхних мышцах брюшного пресса может спровоцировать появления неприятных болезненных ощущений схваткообразного характера. Кроме боли в верхней области желудка к симптоматике такого состояния относят появившуюся выпуклость небольшого размера, которую можно прощупать.
- Перелом нижней части грудной клетки приводит к возникновению болям в верхней, центральной частях желудка, и они могут менять свою интенсивность во время движения, ходьбы, при наклонах вперед, болевые ощущения могут обостряться или проходить.
- Наличие постоянной тупой боли в верхней зоне живота, которая периодически усиливается в процессе или после приема пищи, может говорить об ослаблении стенки аорты (у пациентов старше 50 при атеросклерозе или других заболевания, способствующих выпячиванию стенки аорты или расщеплению ее слоев).
- Сердечный приступ (он может начаться с покалывания в верхней области живота при вдохе или выдохе).
- Мучительная боль в районе верхней зоны живота может быть признаком аппендицита, но преимущественно она локализуется в правой части живота и не затрагивает его центральную область.
- У женщин боль в верхней и центральной части живота тянущего характера может быть симптомом патологий репродуктивной системы – кисты яичника, внематочной беременности, выкидыша и других.
- Травмы брюшной мышцы. Кроме поднывающей боли в верхней зоне желудка можно наблюдать небольшую ощутимую выпуклость в виде гематомы.
- Дисфункция поджелудочной железы.
- Злоупотребление кофе, алкогольными напитками, что приводит к раздражению слизистой и вызывает болевые ощущения в виде рези в левом межреберье.
- Курение, стрессы и неправильное питание.
Если у человека возникает боль острая или ноющая под ребрами с обеих сторон, то она может указывать на развитие очень опасных патологий. В качестве причины возникновения дискомфорта в такой ситуации вряд ли можно рассматривать обычное физиологическое явление. Именно потому людям, у которых появилась боль под ребрами сразу и справа и слева, необходимо обратиться в больничное учреждение для консультации и прохождения комплексного обследования.
Жжение и боль под ребрами с обеих сторон может являться признаком развития таких патологических состояний:
- Заболевания, развивающиеся в позвоночном столбе.
- Инфаркт.
- Патологии ЖКТ, к которым обычно причисляют холециститы, панкреатит, гастриты, гастродуодениты, язвенные очаги.
- Заболевания инфекционной природы, течение которых обычно проходит в хронической форме, например, мононуклеоз, туберкулез.
- Патологии, развивающиеся в мочеполовой системе, например, мочекаменный недуг, цистит.
- Механические повреждения печенки или селезенки, при которых была нарушена целостность органа.
- Болезни, поражающие дыхательные пути, которые могут иметь как инфекционную, так и вирусную природу.
Пациент должен следить за интенсивностью болезненных ощущений.
Если их можно охарактеризовать как острые, то надо незамедлительно вызывать скорую помощь, которая транспортирует его в больничное учреждение.
На месте узкопрофильные специалисты проведут обследование больного, после чего назначат ему курс медикаментозной терапии. В том случае, когда будет выявлено, что причиной болезненных ощущений является опасная для жизни патология, то пациенту будет проведено внеплановое хирургическое лечение.
Язвенная патология чаще всего выявляется в желудке, а также в кишке 12-ти перстной. Если человек своевременно не проходит медикаментозной терапии, то недуг будет прогрессировать. Результатом может стать прободение очага, в результате чего в месте его локализации образуется отверстие, через которое содержимое органа начинает проникать в забрюшинную зону.
Люди, которые толкнулись с такой проблемой, дают следующую характеристику болезненным ощущениям: боль кинжального плана, возникает внезапно, приступ длится непродолжительное время. Местом локализации очага боли изначально является область солнечного сплетения. Через некоторое время он начинает перемещаться в подреберные зоны.
При развитии воспаления в поджелудочной у людей возникают болезненные ощущения опоясывающего характера. Их интенсивность увеличивается при любом напряжении или движении тела. Чаще всего к специалистам пациенты обращаются с жалобами после обильных трапез, которые включали сладкие и жирные блюда.
Также спровоцировать обострение недуга может чрезмерное употребление алкоголесодержащих напитков. Если человек впервые столкнулся с воспалением железы, и своевременно обратился в больничное учреждение за помощью, то у него есть шансы на излечение. В том случае, когда медикаментозная терапия была проведена несвоевременно, то заболевание довольно быстро перейдет в хроническую форму и будет периодически о себе напоминать рецидивами.
При развитии воспаления в желчном пузыре у людей возникают болезненные ощущения, которые изначально локализируются в области правого подреберья, но при отсутствии своевременной медикаментозной терапии могут иррадировать и в другие зоны брюшины. Параллельно проявляется характерная симптоматика:
- лихорадочное состояние;
- наблюдается падение давления;
- проступает холодный пот;
- кожные покровы могут становиться желтушными;
- мучает постоянная тошнота;
- возникает сильная рвота и т. д.
Чтобы снизить интенсивность дискомфорта такой категории пациентов специалисты рекомендуют во время приступа прикладывать к очагу боли грелку, наполненную льдом. Также им следует в течение нескольких суток придерживаться постельного режима и ограничить рацион. В том случае, когда острая форма холецистита сопровождается очень интенсивными болями, то облегчить состояние люди могут посредством анальгетиков либо спазмолитиков.
При развитии этой патологии у людей возникают болезненные ощущения простреливающего или покалывающего плана. Их интенсивность возрастает при любом напряжении либо движении туловищем. У некоторых пациентов возникает ощущение, что в области брюшины присутствует инородный предмет. Параллельно развивается следующая симптоматика:
- возникает икота;
- начинается сухой кашель;
- появляется отдышка.
Боли в правом подреберье и спине
Болевой синдром такой локализации всегда становится причиной тщательного обследования почек. А при его частом появлении под лопаткой врач подозревает поражение легких. Обычно это указывает на развитие воспалительного процесса бактериального, вирусного или грибкового происхождения. Но не исключено и формирование в них злокачественных новообразований, снижающих функциональную активность.
Пневмония
Боли под правым ребром возникают далеко не сразу. Проходит несколько суток с момента проникновения в легочную плевру инфекционных возбудителей. Пневмония часто становится последствием не обращения к врачу при трахеитах, бронхитах, тонзиллитах, гриппе. К ней также предрасполагает застойная сердечная недостаточность хронические бронхиты, хроническая носоглоточная инфекция, врожденные пороки развития легких, тяжелые иммунодефицитные состояния, длительная иммобилизация, пожилой и старческий возраст. Заболевание проявляется такими симптомами:
- Повышением температуры.
- Сильными болями за грудиной справа.
- Одышкой, ощущением нехватки воздуха при вдохе.
- Бледностью кожи, посинением носогубного треугольника.
- Избыточным потоотделением.
У детей и ослабленных больных нередки расстройства пищеварения и перистальтики — диарея, приступы тошноты и рвоты, угнетение аппетита.
После внедрения микробов или вирусов в легкие, их активного роста и размножения стремительно развивается общая интоксикация организма. Именно она приводит к тяжелым осложнениям, способным стать причиной летального исхода.
Плеврит
Болезненность внизу ребер, расположенных справа, может указывать на плеврит — формирование воспалительного очага в зоне плевральных листков. Это приводит к отложению волокон фибрина на плевре с дальнейшим образованием спаек. Возможно и скопление внутри плевральной полости гнойного, серозного или геморрагического выпота.
При жалобах пациента на боли в правом подреберье врач может заподозрить плеврит
В большинстве случаев у пациентов диагностируется инфекционный плеврит: паразитарный, бактериальный, грибковый, вирусный. Но он развивается и вследствие злокачественных опухолей плевры, рака молочной железы, лимфомы, опухолей яичников, системного васкулита, красной волчанки, ревматоидного артрита, инфаркта миокарда. Помимо болей с правой стороны плеврит характеризуется:
- кашлем;
- повышением температуры до значительных цифр;
- снижением аппетита;
- землистым оттенком кожи;
- неприятным запахом изо рта.
Проводится одновременная терапия и плеврита, и спровоцировавшей его патологии. Применяются системные антибиотики, антимикотики или противовирусные средства. При тяжелой форме используются глюкокортикостероиды в виде инъекционных растворов.
Описание боли
«Болит между ребрами» – так люди обычно говорят о неприятных ощущениях, которые появляются в груди. Эпицентр этого дискомфорта находится в нижеперечисленных местах:
- мышцы;
- фасции;
- межреберный нерв;
- кость или хрящ.
Дискомфорт в межреберье мешает человеку полноценно жить
Боль в ребрах бывает продолжительной, острой, тянущей, ноющей, а также колющей. Этот недуг беспокоит либо постоянно, либо в конкретных ситуациях, например, при нахождении в одной и той же позе или при выполнении работы, требующей серьезных физических нагрузок.
Особенности болей вверху живота посредине
Периодическая боль в верхней части живота не может быть отдельным заболеванием. Как показывает врачебная практика — это всегда признак развивающейся патологии. Именно поэтому при первых же проявлениях данного симптома рекомендуется как можно скорее обратиться к врачу и провести диагностические процедуры
В большинстве случаев причиной болей с такой локализацией являются патологии желудочно-кишечного тракта,которые располагаются в данной части брюшной полости. Вместе с тем, стоит отметить, что иногда под данным признаком могут быть болезни не связанные с желудочно – кишечным трактом, которые сопровождаются неопределенными, отдающими болями (когда болит под ребрами, в груди, отдает в спину и т.п.). Это в свою очередь, может свидетельствовать о невралгии или грыже.
Схваткообразная выраженная боль в медицине имеет общее наименование – «острый живот». В таком состоянии больному, как правило, требуется срочная медицинская помощь и госпитализация.
Особенно важно не затягивать с вызовом врача в том случае, если больной страдает от тяжелых хронических патологий или же если пациент — ребенок.Боль вверху живота в средней его части – это признак, который способен указывать на очень разные болезни. Именно поэтому, кроме него, врачу нужно обращать внимание на жалобы больного:
- Это может быть тошнота после еды или натощак, понос и вздутие, рвота и т.п.
- Как часто и с какой интенсивностью возникает боль (что ее провоцирует). Таким образом, чаще всего боль развивается при кашле, после приема спиртного, нервного или физического перенапряжения.
- Характер боли (распирающая, ноющая тупая, режущая и т.п.).
Только учитывая все признаки в комплексе, доктор сможет правильно выявить причину болезни и подобрать необходимое лечение.
Диагностика боли между ребрами
Боль возникает по причине воздействия многочисленных факторов. Как правило, это могут быть заболевания сердца, трахеи, а также ЖКТ. Однако только специалист сможет назвать точную причину дискомфорта.
Ниже будут описаны частые причины появления данного недуга.
Защемление нерва
Защемление нерва – первая причина того, что человек чувствует болевые симптомы в межреберье. Такое обычно происходит при следующих заболеваниях:
- остеохондроз;
- протрузия;
- межпозвонковая грыжа.
Чрезмерная нагрузка на позвоночник, переохлаждение, инфекция, травма – все это может вызвать защемление нерва. Кроме того, рассеянный склероз или полинейропатия также могут стать раздражителями.
Защемление нерва – частая причина появления дискомфорта
У человека может также возникнуть межреберная невралгия. Она вызывает боль во всех частях грудной клетки. Боль во время её развития настолько «жгучая», что напоминает удар электричеством. Причем она становится сильнее, когда человек меняет позу, делает глубокий вдох или совершает резкое движение. Ему приходится выбирать такое положение, в котором боль беспокоит меньше всего. Из-за дискомфорта человек должен наклонять туловище в попытке меньше «напрягать» источник боли.
При проведении процедуры пальпирования врач определяет развитие недуга и наличие покалывания, онемения в грудной клетке исходя из активности нервов в межреберном пространстве.
Появившиеся симптомы боли между ребер дают ясно понять, что нужно как можно раньше обратиться к врачу.
Диагностику начинают с осмотра пациента и сбора анамнеза, однако этого недостаточно для постановки точного диагноза. Рекомендации к лечению и выбор подходящей терапии врач сможет обозначить после того, как больной пройдёт следующие диагностические процедуры.
| Методика диагностики | Описание | Точность |
| УЗИ сердца | Стандартная процедура диагностики, которую можно пройти в любом медицинском учреждении. Назначается при подозрениях на проблемы с сердцем. | 40-60% |
| ЭГДС | Данная диагностика назначается врачом при возможных заболеваниях желудочно-кишечного тракта. | 0.5 |
| Электрокардиография | Метод диагностики, назначаемый при симптомах, указывающих на сердечные болезни. | 50-80% |
| МРТ | Вид малоинвазивной диагностики, которая позволяет получить информацию посредством магнитного резонанса. На здоровье негативно не влияет. | 75-85% |
| КТ | Наиболее информативная диагностическая процедура, по которой можно сразу же определить первопричину болей между ребрами. | 85-90% |
Данные обследования помогут врачу выявить первопричину боли между ребер и поставить окончательный диагноз.
Диагностика боли в межреберье помогает найти способ лечения как можно быстрее
Больному, как правило, нужна помощь в виде консультации со следующими врачами:
- невролог;
- травматолог;
- гастроэнтеролог;
- кардиолог.
Они оценивают состояние здоровья пациента, тяжесть недуга и скорость его развития.
Характер болей
Перед тем как обозначить характеристику болевых ощущений, надо выяснить:
- В какое время суток она возникает?
- Где именно болит и как?
- Что делали перед тем, как возникла боль под диафрагмой, посередине?
- Были ли травмы или есть постоянные острые заболевания?
Теперь пройдемся по каждому из пунктов.
- Боли между ребрами внизу – негодование солнечного сплетения. Они могут настать вас в любое время суток. По статистике, боли наступают под вечер или во время сна.
Почему так происходит?
За день мы совершаем большое количество действий. Работа, дети, быт – забирают силы и РЕЖИМ. Сбитый режим питания, сна, неправильные нагрузки на возможных тренировках – все это является звоночками, что вскоре организм даст сбой. К режиму присоединяется неправильное питание – именно оно, чаще всего, приводит людей к острым болям. Жирная, жаренная, тяжелая, острая пища на ужин — воспаляет всю систему пищеварения. Как результат – болит между ребрами, посередине, спереди при сжатии.
- Характер болей зависит от заболеваний, которые повлекли сбои работы солнечного сплетения. Чаще всего проявляются как: резкие, давящие, острые, жгучие, тянущие.
Делятся на: хронические и постоянные/ локальные и спазмирующие. Хронические боли – постоянные, сильные и не проходят самостоятельно. Они перерастают в тяжелые заболевания пищеварительной системы, и могут повлечь проблемы с сердцем.
- Надо выяснить, вспомнить, обозначить, что вы делали перед проявлением недугов.
Тяжелые вечерние тренировки. Для многих не секрет, что тренировки в зале с утяжелением – бывают причинами мышечных травм. Но, тренируясь после работы, таская тяжелые штанги и упорно приседая после 21.00 – напрягаются не только структуры мышц, но и нервные окончания. Как результат – сбой в системах организма, проблемы со сном, общий сбитый режим дня, жжение под ребрами, в центре, невозможность уснуть.
Питание на ночь. Представьте, ваш организм уже готов ко сну, вся его работы замедляется, метаболизм собирается уйти на покой. А вы предлагаете ему кусок жирной свинины с жареной картошкой. После идете спать. А все системы пытаются переварить съеденное. В результате – пища застаивается, желудочный сок не справляется с объемами. Пищеварение находится, уже не в рабочем напряжение, а в нервном. При таких действиях возникает жжение, острота, печение, спазмы, боль чуть выше желудка.
Стресс – стресс причина всех наших заболеваний. Из-за него, тело находится в постоянном напряжении. Боли могут появиться где угодно, совершенно разного характера. Привести вас в слабость, эмоциональный упадок сил, заболеваниям неврологии, пищеварения, сердца.
- Травмы, хронические заболевания. Одна из самых распространённых причин в области солнечного сплетения. Получив удар между ребер, самый большой нервный узел – резко воспалится и даст ответ, как острые, сильные боли. Удар, который нанесли с большим усилием – вызовет тошноту, жжение, головокружение. В случаи таких действий, надо помочь пострадавшему выпрямиться, а еще лучше уложить его на спину в ровном положении.
Почему возникает жжение в подреберье справа
Чувство жжения — разновидность боли, которая возникает при сильных раздражениях, выступает сигналом опасности, мобилизующем организм на устранение причин заболевания. Боль бывает истинной (ощущается в больном органе) и отраженной, когда человек чувствует ее на участках кожи, удаленных от источника.
Жжение в правом подреберье беспокоит при патологии печени, желчного пузыря, почек. Боль слева возникает при болезнях желудка или поджелудочной железы. Отраженные боли — частые симптомы заболеваний позвоночника: спондилоартроза, деформирующего спондилита (болезни Бехтерева), межпозвонковой грыжи. Ощущение жжения в левом подреберье спереди может быть следствием опоясывающего лишая, межреберной невралгии.
Самая частая причина жжения в области правого подреберья — холецистит. Вызвать недомогание могут:
- камни желчного пузыря;
- энтерит, гастрит;
- низкая кислотность желудочного сока;
- застой, изменение химического состава желчи;
- нарушения режима питания;
- неврозы, невротические состояния.
Если причина жжения — патология почек, проблема может развиваться в результате таких провокаторов:
- несбалансированное питание;
- наследственные факторы;
- патологии обмена веществ;
- воспаление и аномалии мочеполовой системы;
- прием некоторых лекарственных препаратов.
Причиной жжения в области подреберья слева могут быть гастрит, гастродуоденит, язва желудка. Эти болезни развиваются при таких обстоятельствах:
- инфицирование бактериями Хеликобактер пилори;
- питание некачественными продуктами;
- прием алкоголя;
- наличие гнойной инфекции в полости рта (кариес зубов) и глотке (ангины);
- затекание содержимого двенадцатиперстной кишки из-за нарушенной моторики пищеварительного тракта.
Отраженные боли и жжение в правом боку возникают при заболеваниях позвоночника: спондилоартроз, спондилоартрит (болезнь Бехтерева), межпозвонковая грыжа вызывают разрастание костной ткани позвонков — остеофиты, которые раздражают спинномозговые корешки. Болевые импульсы иррадиируют (отражаются) по нервным стволам в подреберье, вызывая жгучие боли.
Причины патологии позвоночника:
- травмы, повреждения;
- большие физические нагрузки;
- нарушение кровоснабжения из-за атеросклероза, патологии сосудов;
- болезни обмена веществ и эндокринные проблемы;
- системные заболевания соединительной ткани — ревматизм, склеродермия.
Опоясывающий лишай вызывается вирусом, поражающим нервные стволы, по ходу которых боли отражаются в подреберьях. Боль всегда односторонняя — либо в области левого подреберья, либо правого.
Межреберная невралгия вызывает рефлекторную боль в подреберьях и жжение. Причины:
- травмы;
- простудные заболевания;
- длительное пребывание в статическом положении водителей транспорта, офисных работников;
- переохлаждение.
В зависимости от проблемной области проявляются и другие симптомы, к которым, несомненно, нужно присмотреться. Характер неприятных ощущений и сопровождающие проявления говорят о том, какой именно орган нуждается в обследовании.
Чувство жжения в правом подреберье — достаточно частая жалоба пациентов на приеме у терапевта. Причем это касается людей с ранее поставленными диагнозами, и людей без проблем со здоровьем, занимающихся частыми физическими нагрузками. И несмотря на то, что симптом не вызывает сильного беспокойства, терпеть подобный сигнал организма нельзя.
Жжение в правом боку под ребрами спереди служит поводом для тревоги о многих органах.
Они встречаются намного реже, но о них тоже желательно быть осведомленными:
- При межреберной невралгии. Межреберная невралгия относится к списку неврологических заболеваний. Ее симптоматика – это периодичные жгучие боли под ребрами или же в зоне (между ребрами).
- При ушибах ребер болеть будут непосредственно повреждённые ребра. Боль будет постоянной и ноющей. Это не самый опасный тип жжения, который мог бы быть. Но осмотр врача-травматолога и невролога необходим.
- При остеохондрозе поясничного отдела. Данная болезнь отличается симптоматикой от всех предыдущих. Учитывая, что затронут опорно-двигательный аппарат, боль движется по направлению от поясницы (с обеих сторон) к ногам. Проявляется при физических нагрузках или же просто ходьбе.
- При опоясывающем лишае. Вероятность, что жжет в правом боку под ребрами спереди от опоясывающего лишая невелика. Его симптоматику легко отличить. Боль не будет идти изнутри, а будут болеть только верхние слои кожного покрова.
- При тромбозе полой вены. При данной проблеме будет чувствоваться не только появление жжение в зоне ребер. Немеет и выходит из строя все нижняя часть организма.
- Сердечные заболевания. Как ни странно, но при некоторых сердечных заболеваниях, таких как, например, приступ стенокардии, симптомы тоже могут отражаться далеко от очага. Приступ спровоцирует лишь одну волну боли и жжения от нижней части левого ребра до правой области грудной клетки. В данной ситуации вызывайте скорую или же езжайте сами незамедлительно в больницу.
- Легкие. Также к болезням, связанным с легкими относятся и диафрагмальные патологии. Они носят больше повреждение механического характера. Симптоматикой является болезненный дискомфорт в радиусе печени, слева.
- Болезни желудка. Основными и самыми распространёнными болезнями желудка являются гастрит и язва. Зачастую пациенты первоначально не отличают их от печеночных паталогий. Отличительный характер в том, что дискомфорт начинается впоследствии употребления тяжелой пищи.
Если жжение в правом боку под ребрами спереди беспокоит именно после приема тяжелой пищи, возможными ее причинами могут быть проблемы с животом:
- панкреатит;
- язва;
- гастрит;
- защемление диафрагмы;
- грыжа и другие болезни желудка, кишечника или двенадцатиперстной кишки.
Этот «звоночек» должен заставить задуматься о своем здоровье.
- выраженный пиелонефрит: если чувство жжения появляется и присутствует безостановочно и симптом становится более ощутимым во время ударов в области ребер спины.
- хронический пиелонефрит: дискомфорт периодический, ноющий, но терпимый. Обостряется в сезоны дождей или просто, когда влажная погода.
- почечная колика: боли обусловлены продвижением камня по каналам вывода жидкости. Боль сильная, зачастую блокирует движение всего тела из-за непереносимого жжения.
- мочекаменная болезнь: интенсивность боли зависит от размера кристалла в потоках. Обостряется при совершении прыжков, повороте туловища и после употребления жидкости.
- острый панкреатит: жжение под ребрами больше напоминает сильно сдавливающий пояс. Сопровождается жгучим состоянием, тошнотой и рвотой. Становится более ощутимым в лежачем положении.
- остеохондроз: болезнь опорно-двигательного аппарата. Острая колкость и жжение сменяются тупой болью. Сковывают тело в зоне поясницы, но не позволяют долгое время оставаться на одном месте.
- забрюшинная гематома: проявляется в последствии травмы спины, потому как возможен треск сосуда. Следовательно, чем сильнее кровотечение, тем жжение более сильное.
Оно может обернуться шоковым состоянием, осложнениями и даже летальным исходом.
В этой статье представлена информация для ознакомления, но точный диагноз, конкретное и главное эффективное лечение назначит только медик и хорошее обследование.
Причины боли между ребер посередине
Боль между ребер посередине спереди может быть вызвана большим количеством различных провоцирующих факторов. Отдельного внимания заслуживают наиболее распространенные отклонения в работе организма.
Травмы грудной клетки
Частая причина переломов ребер – транспортные аварии
Травматические повреждения – это нарушение целостности костных фрагментов, ушибы, сдавливания и сотрясения. Диагностируют их после механического воздействия в область грудины в результате бытовых или производственных травм, природных катаклизмов, криминальных действий других лиц, автомобильных аварий.
Чаще всего в ходе обследования выявляют переломы одного или нескольких ребер, который в зависимости от сложности перелома может привести к внутренним кровотечениям и повреждениям внутренних органов и систем. Клиническая картина выражена ярко и сопровождается острой болью, сдавливанием грудины в сторону спины, сложности при попытках сделать вдох и выдох.
Схема лечения будет зависеть от сложности повреждения. Может проводиться амбулаторно или в условиях стационара.
Межреберная невралгия
Ущемление межреберного нерва может быть причиной болей в груди спереди
Из-за сдавливания нервов у человека развиваются сильные боли в области грудины. Развивается это в результате патологий развития или заболеваний позвоночного столба, дисфункции эндокринной системы, развитии инфекционных болезней. Спровоцировать межреберную невралгию могут стрессовые ситуации, переохлаждения, нарушения в работе иммунной системы, синдром хронической усталости.
Клиническая картина выражена сильно и проявляется в виде интенсивных тупых или резких болей, ноющими или пронизывающими болезненными ощущениями преимущественно с левой стороны тела, которые усиливаются при движении, кашле или чихании. Человек сильно потеет, у него затруднено дыхание, наблюдается онемение и/или подергивание грудных или спинных мышц.
Диагноз удается поставить на основе результатов бактериологического анализа крови, рентгена, магнитно-резонансной томографии, ультразвукового исследования и ФГС.
Стенокардия
Причиной стенокардии являются атеросклеротические бляшки внутри сосудов сердца
Болевой синдром в области грудной клетки может быть вызван недостаточным кровоснабжением мышечных волокон. К болям присоединяется ощущение жжения и тяжести, сдавливание и общий дискомфорт шеи, рук, плеч и спины. В большинстве случаев носит приступообразный характер, приступы развиваются в стрессовых ситуациях или при чрезмерных физических нагрузках.
Спровоцировать развитие стенокардии может эмоциональная нестабильность, недостаточная физическая активность, ожирение, вредные привычки, предрасположенность к образованию тромбов, повышенное содержание холестерина в крови.
Опоясывающий лишай
Вирус герпеса вызывает спазм сосудов и мышечную боль на ребрах
Заболевание развивается в результате попадания в организм человека вирусных частиц герпес-зостера. Если иммунная система человека ослаблена, болезнетворные организмы начинают стремительно размножаться, поражая здоровые ткани. Развитие болезни сопровождается сильным повышением температуры, общим недомоганием и головными болями. С одной стороны грудной клетки и живота появляются характерные высыпания, которые приносят боль и невыносимый дискомфорт человеку.
Болезненные ощущения сохраняются продолжительное время. Важно как можно раньше поставить правильный диагноз и приступить к грамотному лечению, в противном случае возможно развитие серьезных осложнений – артрит, гепатит, миокардит, менингит, почечная недостаточность, воспаление легких, полный паралич.
Синдром Титце
Воспаление хрящей спереди в районе грудной кости
Это патологический процесс, сопровождающийся воспалением реберных хрящей и соединительной части грудины. Заболевание вызывает болезненные ощущения и отечность мягких тканей. Развивается недуг на фоне чрезмерных эмоциональных или физических перегрузок, длительных кашлевых синдромов и из-за перенесенных травм грудной клетки.
Правильно поставить диагноз удается после проведения клинического обследования, а также магнитно-резонансной томографии, ультразвукового исследования и рентгена. Основу терапевтического курса составляет прием обезболивающих и нестероидных противовоспалительных препаратов, мазей и кремов местного применения.
Плеврит
Скопление жидкости в легком вызывает боль в груди и кашель
Это патологическое состояние сопровождается воспалением серозных оболочек легких. Развивается на фоне травмирования или инфекционных поражений, патологиях развития или болезнях органов пищеварительной системы, при неблагоприятных условиях проживания и токсического воздействия. Для плеврита характерно появление одышки и кашля, острых приступов боли между ребрами, смещение трахеи и повышение температуры тела.
Поставить диагноз удается на основании результатов проведенного клинического и микробиологического исследования крови, рентгена и анализа плеврального биоматериала. Основу терапии составляют курсы антибиотиков и противовоспалительных медикаментов со строгим соблюдением диеты.
Остеохондроз грудного отдела позвоночника
Повреждение позвонков грудного отдела приводит к спазму реберных мышц
Данный недуг сопровождается резкими и/или ноющими болезненными ощущениями в области лопаток и грудины, при этом могут неметь ноги, мышечные волокна спины и грудной клетки пребывают в постоянном напряжении. По мере развития патологии наблюдаются нарушения дыхательных процессов и сбои сердечного ритма.
Остеохондроз развивается при генетической предрасположенности, недостаточно активном образе жизни, нарушении обмена веществ и избыточном весе.
Правильно поставить диагноз удается при проведении магнитно-резонансной томографии (МРТ), рентгенографии, ультразвуковом исследовании и ЭКГ. Терапевтический курс определяет врач-невролог, основу лечения составляют анальгезирующие и нестероидные противовоспалительные препараты, хондропротекторы. При отсутствии противопоказаний назначают курс лечебного массажа, физиотерапевтические процедуры и лечебную физкультуру.
Первая помощь
Только доктор может определить точную причину боли. Если с походом к врачу возникают некоторого рода проблемы, то можно сделать следующие действия.
- Как только появляется боль между ребрами – нужно тут же принять положение, в котором не будет неприятных ощущений. Дискомфорт, как правило, усиливается, если совершать резкие действия, например, наклоны и повороты. Смена положений помогает нормализовать самочувствие. Облегчить состояние может «лежание» на твердой поверхности.
- Чтобы снять боли, нужно принимать обезболивающие препараты. К ним относятся «Анальгин», «Кетонов» и другие. Однако если боль остаётся такой же сильной, лучше ожидать приезда бригады скорой помощи.
- Если боли чувствуются слева (что служит явным признаком стенокардии), стоит отменить всякую работу, требующую физической нагрузки. Вместо неё лучше лечь и выпить «Нитроглицерин».
- Если ощущается дискомфорт в желудке, отдающий в межреберье, – нужно пить больше воды и временно не принимать пищу.
Причины
Причины любого болевого синдрома в подреберье со стороны спины бывают естественными и патологическими. К последним относятся острые, подострые и хронические заболевания, поражающие позвоночник и внутренние органы, а также травмы различной степени тяжести. Выставить начальный диагноз, быстро обнаружить причину болезненности врачу помогает не только ее локализация, но и комплекс сопутствующих симптомов. Например, тугоподвижность, повышение местной температуры тела, хруст при наклонах и поворотах корпуса явно указывает на прогрессирующий остеохондроз.
Физиологичных причин болей под ребрами, отдающих в спину, не так уж и много. Они естественны для начинающих спортсменов, сразу приступивших к активным тренировкам. Неподготовленные мышцы не успевают адаптироваться к повышенным нагрузкам, поэтому болят на протяжении нескольких дней. Подобный дискомфорт характерен и для всего периода вынашивания ребенка.
Провоцируют его различные факторы:
- постоянные колебания гормонального фона;
- дефицит в рационе питания продуктов с высоким содержанием витаминов и минералов;
- сдавление растущей маткой органов, расположенных в брюшной полости.
В клинической практике отмечены случаи возникновения болей на фоне стрессов, эмоциональных потрясений, депрессий. Чтобы избавить от них пациентов, врачи включали в лечебные схемы не анальгетики, а нейролептики, транквилизаторы, антидепрессанты.
Боли в спине под ребрами могут быть побочными эффектами фармакологических препаратов, достаточно токсичных по отношению к организму человека. Иногда так проявляется длительный курсовой прием глюкокортикостероидов, цитостатиков, антибиотиков, противомикробных средств.
Симптоматика
Клинические проявления зависят от основной патологии. Жжение в области подреберья справа при болезнях печени и желчного пузыря сочетается со следующими симптомами:
- неприятный привкус во рту;
- после еды возникает рвота;
- желтушная окраска склер, кожи;
- темная моча;
- субфебрилитет;
- запор или понос.
Болезни почек сопровождаются такими признаками:
- гематурия — эритроциты в моче;
- болезненное, учащенное мочеиспускание;
- мутная моча с хлопьями;
- повышение температуры тела при воспалении почек.
Жжение в левом подреберье возникает при гастрите. Симптомы следующие:
- тяжесть, боли через 5–10 минут в подложечной области после приема пищи;
- поносы и запоры;
- плохой аппетит;
- похудание;
- изжога;
- неприятный привкус во рту.
Воспаление поджелудочной железы сопровождается жгучей болью и симптомами панкреатита:
- неукротимая рвота;
- жидкий стул;
- метеоризм — вздутие живота;
- частый пульс;
- потеря веса;
- сухая бледная кожа;
- признаки авитаминоза.
Отраженные боли при заболеваниях позвоночника сопряжены с патологией опорно-двигательного аппарата. Усиливаются при движениях, поворотах, наклонах туловища. При появлении корешкового синдрома жжение сочетается с другими неврологическими симптомами — «мурашками», онемением пальцев.
Каузалгия — термин переводится как «жгучая боль», характерный симптом опоясывающего лишая. Наличие сыпи, пузырьков по ходу нервных стволов в сочетании со жжением в подреберной области позволяют уверенно диагностировать эту болезнь. Для невралгии типична каузалгия. Характерно усиление боли при движении, кашле.
Жжение не становится единственным симптомом заболевания, а сочетается с большим числом клинических проявлений другой патологии внутренних органов, поэтому необходимо проводить полное и детальное обследование пациентов с таким синдромом.
Боли в левом подреберье и спине
Боли в спине и под левым ребром встречаются значительно реже и характерны для патологий внутренних органах. На начальных этапах их развития они локализованы только на определенном участке. Но по мере прогрессирования воспалительного или дегенеративного процесса боли иррадиируют в грудной или поясничный отдел позвоночника. О возникновении каких патологий может свидетельствовать постоянные или временные боли в левом боку:
- панкреатита;
- гломерулонефрита;
- стенокардии;
- абсцессе селезенки.
Болезненность слева — один из типичных симптомов предынфарктного состояния. Поэтому необходима незамедлительная госпитализация человека, иначе высок риск тяжелого, необратимого поражения сердечной мышцы.
Даже слабая, редко возникающая боль в подреберье и спине должна стать сигналом для обращения к врачу. Патология, обнаруженная на начальной стадии, значительно легче поддается лечению. Если человек заглушает боли приемом анальгетиков, игнорирует их усиление, то развиваются осложнения. Поэтому вскоре врачу приходится лечить не только патологию высокой степени тяжести, но и избавляться от ее последствий.
Когда обращаться к врачу?
К доктору стоит обращаться при следующих жалобах:
- продолжительные боли;
- ограниченность движений;
- травма грудной клетки.
Важно знать, что отсутствие лечения рано или поздно спровоцирует различного рода осложнения.
Обращаться к врачу по поводу боли между ребер – значит сделать первый шаг на пути к выздоровлению
Например, стенокардия приводит к инфаркту, плеврит — к пневмонии или абсцессу легкого, онкологические заболевания — к внутреннему кровотечению или даже смерти.
Патологические процессы, которым не было уделено внимание вовремя, приводят к долгому и трудному лечению, которое редко проходит успешно. В наиболее сложных и запущенных случаях болезнь прогрессирует так быстро и сильно, что может закончиться для больного летальным исходом.
Учитывая, что заболеваний, способных вызвать этот симптом слишком много, самостоятельно решить проблему не получится. Прием врача нужен обязательно, он правильно определит причину и назначит грамотное лечение.
В противном случае может начаться развитие патологических явлений. Самостоятельно можно определить только жжение от физических нагрузок, еды или чего-то другого. Следовательно, если причиной жжения под ребрами стала пища, то до визита к врачу устройте себе щадящую диету.
Если обострением служат физические нагрузки, ограничьте себя от них.
Главное, не затягивать с визитом к доктору, а как можно быстрее обратиться, чтобы выявить проблему «по горячим следам».
Этиология
Боль в подреберье – один из самых неоднозначных признаков, так как может указывать на развитие любого патологического процесса в организме. Если болит слева или справа в области подреберья, то это может быть следствием таких этиологических факторов:
- воспалительные процессы с локализацией в поджелудочной железе;
- гастроэнтерологические заболевания;
- нарушение функционирования поджелудочной железы;
- патологические процессы в печени, в том числе и доброкачественные или злокачественные образования;
- патологические процессы в селезенке, в том числе и ее увеличение.
Кроме этого, боли в правом или левом подреберье, а в некоторых случаях и с двух сторон, может быть следствием следующих заболеваний:
- гематома забрюшинного расположения;
- дистония нейроциркуляторного типа;
- инфекционные или воспалительные заболевания мочеполовой системы;
- травмы печени или селезенки;
- инфаркт миокарда, но только тот вид, который протекает в гастралгической форме;
- абсцесс поддиафрагмального расположения;
- остеохондроз позвоночника;
- некоторые заболевания верхней дыхательной системы – плеврит, пневмония с локализацией в нижней доли легкого.
Плеврит
Кроме этого, тяжесть в правом подреберье может носить симптоматический характер, а предрасполагающие причины для этого могут быть следующие:
- чрезмерное количество жирной и грубой пищи;
- поздние ужины (меньше чем за час до сна);
- чрезмерное количество употребляемых спиртных напитков;
- наличие хронических заболеваний гастроэнтерологического характера или в области мочеполовой системы и несоблюдение предписанной диеты;
- чрезмерные физические нагрузки;
- длительное пребывание в неудобном положении.
В любом случае установить точные причины боли в спине и области подреберья может только врач путем проведения необходимых диагностических мероприятий и сбора личного – а в некоторых случаях и семейного – анамнеза.
Методы диагностики
Обследование начинается с осмотра врача, выяснения жалоб, истории болезни, условий труда и быта, наследственности. Полученные данные позволяют поставить предварительный диагноз, продолжить диагностику, составить план лечения.
Обязательные лабораторные анализы:
- Подсчет числа эритроцитов, тромбоцитов, лейкоцитов в крови. Определяют количество гемоглобина, скорость оседания эритроцитов (СОЭ).
- Анализ мочи — измеряют удельный вес, изучают наличие и количество клеток эпителия, сахара, желчных пигментов.
- С помощью биохимических исследований оценивают состояние белкового, углеводного, минерального обмена.
- Реакция Вассермана для исключения сифилиса.
При наличии медицинских показаний проводят дополнительные лабораторные исследования. При патологии печени определяют содержание билирубина, желчных пигментов в крови и моче. Если у больного воспаление поджелудочной железы, исследуют амилазу и другие панкреатические ферменты. При патологии почек изучают содержание креатинина в моче.
Инструментальные исследования проводят с учетом характера основной патологии. При заболеваниях позвоночника, костно-суставной системы применяют лучевые методы — рентгенографию, компьютерную томографию. Мягкие ткани, внутренние органы изучают с помощью ультразвукового исследования.
Эндоскопические методы применяют для обследования полых органов, гастроскопию — для осмотра слизистой оболочки желудка, цистоскопию — мочевого пузыря. При необходимости больных консультируют специалисты смежных медицинских специальностей: невропатолог, уролог, ортопед, гастроэнтеролог. Всестороннее обследование позволяет проводить эффективную терапию.
Жжение в подреберье — симптом, устранение которого без воздействия на причину и механизмы развития патологии не приведет к радикальному излечению. В первую очередь необходимо лечить основное заболевание.
При заболеваниях печени применяют:
- гепатопротекторы — «Легалон», «Метилурацил», «Липоевая кислота»;
- при вирусных гепатитах — «Интерферон» и его аналоги;
- обязательно диетическое питание.
Больным калькулезным холециститом необходимо рекомендовать хирургическое лечение — удаление камней. При инфекционной этиологии воспаления желчного пузыря назначают антибиотики.
При заболеваниях почек применяют:
- антибиотики широкого спектра действия — «Гентамицин», «Левофлоксацин», «Норфлоксацин», «Цефтриаксон»;
- уросептики — «Фурадонин», «Фуразолидон», «Нитроксолин», «Хинозол»;
- обезболивающие — «Парацетамол», «Ибупрофен».
Лечение панкреатита проводят с помощью:
- диетотерапии — запрещается употреблять жирную, жареную, острую пищу;
- ферментных препаратов — «Фестал», «Дигестал», «Мезим Форте»;
- лекарств, подавляющих фибринолиз — «Контрикал», «Гордокс»;
- при болях назначают «Атропин», «Ранитидин», «Платифиллин».
Терапия гастритов и язвенной болезни желудка:
- препараты для снижения кислотности желудочного сока — «Альмагель», «Фосфалюгель»;
- для повышения кислотности — «Апилак», «Сок подорожника»;
- обволакивающие средства — «Отвар семян льна», «Смекта»;
- ферментные препараты — «Фестал», «Мезим Форте»;
- для подавления бактерий Хеликобактер пилори применяют «Амоксициллин», «Тинидазол».
Дегенеративно-дистрофическое заболевание позвоночника спондилоартроз лечат препаратами, улучшающими питание тканей:
- хондропротекторы — «Терафлекс», «Артра», «Румалон»;
- витаминно-минеральными комплексами — «Компливит», «Витрум».
На сегодняшний день существуют следующие виды диагностики при дискомфорте брюшной полости:
- ультразвуковая диагностика брюшной полости;
- КТ;
- МРТ (печени, легких, позвонков);
- пальпация;
- лабораторные исследования материала (крови, кала и мочи).
Первичным методом диагностики является пальпация различных областей живота для поиска мест воспалений и отеков. Дальнейшая диагностика включает в себя такие методы исследования:
- МРТ, КТ, УЗИ, рентгенография (эти методы помогут диагностировать возможные переломы, разрывы, отеки и наросты);
- колоноскопия (осматривается внутренняя область толстой кишки и кишечника);
- эндоскопия (выявляются патологии в определенных частях пищевода и желудка);
- анализы крови, мочи, кала (для выявления вероятных паразитарных, вирусных и бактериальных инфекций).
По итогам исследования ставится диагноз и назначается лечение.
Диагностика
Чтобы немного уменьшить список патологий, которые могут провоцировать боли под ребрами, необходимо максимально детализировать возникшие неприятные ощущения:
- Определить как можно более точную локализацию болевого синдрома;
- Установить точные пути иррадиации боли – то есть точки, в которые она распространяется;
- Установить силу болевых ощущений;
- Оценить характер боли – приступообразная или постоянная, ноющая, тянущая, резкая или тупая, опоясывающая, стреляющая;
- По возможности, установить факторы, которые усиливают болезненность – кашель, чихание, глубокие вдохи/выдохи, резкие движения;
- Определить, что снижает интенсивность боли или полностью снимает ее – тепло, холод, спазмолитики, анальгетики, определенное положение тела;
- Если у вас болит спина в области ребер, это может повторяться с определенной периодичностью. Можно попытаться установить, что именно способствует появлению болезненности – время суток, физические нагрузки, связь с приемом пищи.
Следует добавить, что когда спина болит под ребрами, важную роль при диагностировании оказывают и другие признаки. Сюда относятся повышение температуры тела, лихорадка, тошнота, рвота.
Кроме того, детально рассмотрев все особенности болезненного ощущения и описав их врачу, можно существенно помочь ему с постановкой точного диагноза.
Первый этап диагностики — пальпация живота
При появлении болей указанного характера следует обратиться к терапевту. Он проведет первичный осмотр и при необходимости направит к другому узкопрофильному специалисту – гастроэнтерологу, кардиологу, хирургу. Для постановки точного диагноза больному назначается ряд исследований:
- общий и биохимический анализ крови;
- ПЦР-диагностика инфекционных заболеваний;
- общий анализ мочи;
- исследование кала с целью определения эффективности функционирования ЖКТ.
При необходимости назначается ультразвуковую и эндоскопическую диагностику органов пищеварения, ЭКГ. В ложных случаях врач выдает направление на МРТ или КТ.
Если Вы страдаете от боли в рёбрах, обращайтесь в Клинику боли ЦЭЛТ. У нас работают врачи разных специальностей, которые направят весь арсенал диагностических и лечебных возможностей нашей многопрофильной клиники на решение Ваших проблем. Поскольку причин, вызывающих болевые симптомы в рёбрах, немало, очень важно правильно провести диагностику. Только так можно правильно поставить диагноз и назначить лечение.
Наиболее опасные последствия
Прободение язвы желудка – язвенный дефект разрушает стенку желудка, и все содержимое просачивается в брюшину. Возникает перитонит. Характеризуется приступообразными режущими болями внизу живота, усиливающимися в положении лежа на левом боку, симптомами интоксикации организма, резкой слабостью, учащением пульса, липким потом. Показана экстренная госпитализация и незамедлительное лечение.
Прободение язвы желудка
Диагностика причин межрёберных болей
Как я сказал ранее, диагностика межрёберных болей довольно сложна, ввиду большого числа возможных причин. Поэтому, перед посещением врача, рекомендуется записать ответы на ряд вопросов, касающихся особенностей межрёберных более. Тем более, что врач, в большинстве случаев, не имеет возможности наблюдать непосредственно болевой приступ, следовательно, не существует никакой возможности видеть полную клиническую картину.
Что нужно записать и сообщить врачу о межрёберных болях
- Где локализуется боль: Если она расположена в верхней части, то может быть связана с проблемами желудка, такими как язва или изжога, но также и проблемами сердца.
- Межрёберная боль в спине, в районе лопатки, может быть вызвана мышечным напряжением, воспалением легких, эмболией или раком.
- Внизу, сбоку, справа под ребрами – это, вероятно, проблемы печени и желчевыводящих путей, если слева, то проблемы селезенки или нисходящей ободочной кишки.
- Важно отметить, если боль имеет распространенный характер, то есть, например, начинается от груди и распространяется на руку, это может указывать на инфаркт миокарда.
- Боль появляется когда Вы стоите, сидите или лежите. Например, боли из-за перикардита, то есть воспаление перикарда, снижаются в положении сидя или стоя, и усиливаются в положении лежа.
Как проводится диагностика межрёберных болей
Врач, изучив историю болезни и симптомы формулирует гипотезу относительно причин болей, которую затем подтверждает с помощью ряда клинических исследований.
Ниже приводим наиболее распространенные:
- ЭКГ. Чтобы подтвердить или исключить наличие болезней сердца: инфаркт, нарушение работы клапанов.
- Анализ крови. Помимо общих тестов, исследуют, в частности, маркеры повреждения сердца, которые свидетельствуют об инфаркте.
- Чреспищеводное УЗИ. Позволяет, с помощью ультразвука, обнаружить аневризму аорты.
- Рентгенография грудной клетки. Может пролить свет в случае пневмонии, плеврита, опухоли.
- КТ грудной клетки с помощью контраста. Позволяет подтвердить тромбоэмболию легочной артерии. Показать расположение тромба, который закупоривает артерию.
- Гастроскопия. Для выявления возможной рефлюксной болезни.
- RX желудка. Для подтверждения язвы.
- КТ брюшной полости. Чтобы выявить проблемы желчевыводящих путей и поджелудочной железы.