При нормальной работе поджелудочной железы мы, как правило, особо не интересуемся ни ее месторасположением, ни ее функциями. Однако малейшее отклонение в работе поджелудочной железы выбивает нас из колеи, вынуждая немедленно обратиться к врачу.
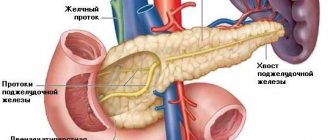
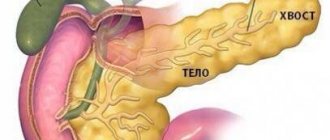
От состояния поджелудочной железы, расположенной позади желудка и достигающей в длину у взрослого человека 14-22 см, зависит работа всего организма. О ее способности вырабатывать необходимые для организма вещества упоминали известные целители древности Гиппократ и Гален, в одном из дошедших до нас описаний поджелудочная железа даже называется «пальцем Бога». Возможно, данное сравнение было связано с тем, что проблемы с поджелудочной железой у 70% людей возникают при употреблении алкоголя, у 25% отклонения в работе поджелудочной железы связаны с заболеваниями пищеварительной системы, причиной которых зачастую являются переедание, малоподвижность, погрешности в диете и т. п.
Какова роль поджелудочной железы в организме?
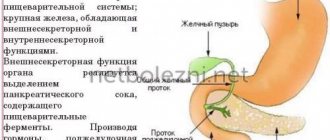
Основной функцией поджелудочной железы является секреция панкреатического сока, в составе которого присутствуют важнейшие пищевые ферменты: трипсин, липаза, амилаза, необходимые для переработки углеводов, жиров, белков. Кроме того, при нарушении работы поджелудочной железы становится невозможной транспортировка необходимых элементов, образующихся после расщепления пищи, к различным органам.
В структуре железы присутствуют так называемые островки Лангерганса – скопления клеток, которые выделяют инсулин, глюкагон и другие жизненно важные гормоны, ответственные за обменные процессы в организме. Например, инсулин, обеспечивая проникновение в клетки глюкозы, способствует ее усвоению и уменьшению сахара в крови. Глюкагон, наоборот, ответственен за повышение сахара, препятствуя развитию гипогликемии. Кроме того, в клетках железы вырабатывается липокаин – элемент, препятствующий жировому перерождению печени. Более того, в островках Лангерганса продуцируется полипептид, в составе которого насчитывается около 36 различных аминокислот, к тому же он контролирует секреторную функцию железы.
Как работает железа?
При попадании пищи в желудок и продвижении в тонкий кишечник поджелудочная железа начинает активно вырабатывать ферменты для пищеварения, которые изначально находятся в неактивной форме, поскольку способны переварить собственные ткани. Их «активация» начинается при попадании в кишечник. По окончании переваривания расщепленные вещества всасываются в кровь. У здорового человека тут же происходит выброс инсулина, который необходим для утилизации глюкозы. При проблемах с поджелудочной железой выработка инсулина снижена, что приводит к гипергликемии и развитию сахарного диабета инсулинозависимого типа.
Что влияет на состояние поджелудочной железы?
Первенство среди негативных факторов, способных привести к нарушению работы поджелудочной железы, принадлежит алкоголю. Злоупотребление алкогольными напитками приводит к воспалительному процессу, в результате чего ткань железы перерождается. Кстати, не существует прямой связи между длительностью злоупотребления алкоголем и развитием болезни. Нередко у людей, страдающих алкоголизмом в течение многих лет, отсутствуют какие-либо значимые проявления, тогда как у человека, практически не употребляющего крепкие напитки, может развиться тяжелое состояние.
Также среди причин, приводящих к заболеванию, следует выделить сопутствующие болезни, например, наличие камней в желчном пузыре, инфекции или травмы. Кроме того, спровоцировать развитие заболевания может прием некоторых медикаментозных средств или аллергические реакции, в том числе на пищевые продукты или на препараты бытовой химии.
Неблагоприятными факторами, наличие которых может привести к заболеванию, являются частые стрессовые ситуации или депрессии, во время которых изменяется процесс сокоотделения.
Последствия
Следует понимать что поджелудочная железа очень нежный орган, сбои работы которого негативно сказываются на общем состоянии человека. Панкреатит же приводит к сильному ухудшению состояния и зачастую невероятно опасен для жизни. Особенную опасность составляют геморрагический и смешанный панкреатит.
Именно последние формы вместе с некрозом чаще всего приводят к смерти больного. Очень часто острый панкреатит требует немедленного оперативного вмешательства, которое все равно может не привести к выздоровлению.
Чем опасно нарушение работы поджелудочной железы?
Наиболее распространенным заболеванием среди взрослых является панкреатит – воспалительный процесс в поджелудочной железе, который может протекать в острой или хронической форме. При остром панкреатите клетки железы буквально «расплавляются», по мере прогрессирования воспалительный процесс затрагивает более глубокие ткани, развивается некроз, нарушается и строение, и функции органа. Более того, процесс отражается на работе других органов, развивается дыхательная, сердечно-сосудистая, почечная недостаточность. В создавшейся ситуации пациенты нуждаются в неотложной врачебной помощи.
При хронической форме болезнь не столь агрессивна, однако происходят необратимые изменения в самой железе, клетки которой заменяются соединительной тканью, выработка пищеварительных ферментов становится невозможной. В результате развиваются патологии кишечника, также одним из наиболее распространенных является сахарный диабет. Кроме того, нельзя исключить развитие таких серьезных заболеваний, как киста, абсцесс и даже рак поджелудочной железы.
Осложнения и тяжелые формы болезни
К последствиям отказа железы относят:
- Геморрагический панкреонекроз. Патологическое состояние сопровождается кровотечениями, представляющими опасность для жизни пациента.
- Тяжелую интоксикацию организма. Сопровождается нарушением функций всех органов и систем.
- Злокачественное перерождение тканей. При длительном течении воспаления развивается рак поджелудочной – агрессивная злокачественная опухоль, рано дающая метастазы.
[morkovin_vg video=”h3hCo8pu3_A;-wzWfJqSvL4;ofHwcF9oM9Y;nnONeMon-Ec”]
Как распознать панкреатит и какие у него основные симптомы?
Боль – основной признак неблагополучия
Болевые ощущения могут быть как тупыми и тянущими, так и режущими; характер боли зависит от объема поражения, наличия отека или некроза, вовлечения в процесс окружающих тканей. Нередко боль может быть опоясывающей, отдавать в подреберье, за грудину, ключицу или спину – это обусловлено расположением основного очага патологии.
Диспепсические нарушения
Тошнота, рвота, расстройства стула, которые появляются в начале заболевания и связаны с погрешностями в диете. При интенсивных проявлениях возможно обезвоживание, в тяжелых случаях не исключено нарушение работы сердца и развитие полиорганной недостаточности.
Изменения на коже
Бледность и желтушность появляются в результате сдавления желчных протоков при отеке железы, синюшность кожи живота вызвана нарушением кровообращения и др. При остром панкреатите можно обнаружить подкожные узелки размером до 3 см, петехии на ягодицах, о хронической форме может свидетельствовать наличие высыпаний на коже. Клинические проявления при заболеваниях поджелудочной железы весьма разнообразны, существуют характерные симптомы, при наличии которых врач может заподозрить патологию поджелудочной железы.
Симптомы опасного состояния
Для заболевания характерны следующие проявления:
- Острые болевые ощущения, локализующиеся вокруг пупка и в области желудка. интенсивность неприятных ощущений увеличивается после обильного застолья, когда употребление алкоголя сочетается с приемом жирной пищи.
- Расстройство стула. Длительные запоры резко сменяются диареей, появляется вздутие живота.
- Тошнота, рвота, отрыжка. Эти симптомы сопровождаются нарушением всасывания питательных веществ, из-за чего пациент начинает быстро терять вес.
- Учащенное сердцебиение, падение артериального давления. Сопровождается бледностью и синюшностью кожных покровов. Эти признаки свидетельствуют об отравлении организма, приводящем к нарушению кровоснабжения тканей.
- Признаки механической желтухи. Кожные покровы и склеры принимают желтоватый оттенок, на животе и лице появляются точечные кровоизлияния.
- Общая слабость, повышенная утомляемость. Возникают из-за отравления организма продуктами распада тканей при панкреонекрозе.
- Появление жировых включений в каловых массах.
- Признаки сахарного диабета. К ним относят сухость во рту, постоянную жажду, тремор конечностей, хроническую усталость.
А что же делать?
Появилась боль в животе – нестерпимая или сжимающая, словно обручем, не дающая принять удобное положение тела, присоединились тошнота и рвота, беспокоит сердцебиение? Нужно немедленно обратиться к врачу! До приезда «скорой» следует отказаться от питья и еды – так можно предупредить выработку ферментов и раздражение поджелудочной железы. Категорически запрещен прием обезболивающих средств, грелка на живот также нанесет лишь вред.
Конечно, симптомы при заболеваниях поджелудочной железы могут быть схожи с проявлениями при других патологиях. Поэтому распознать причину ухудшения самочувствия может только врач. Для этого сегодня существуют разнообразные и эффективные методы диагностики, а попытки самостоятельного лечения приведут лишь к потере драгоценного времени.
Возможные проблемы при панкреатите
При приступах острого панкреатита возникает опоясывающая боль в животе, под ложечкой и в левом подреберье. Неграмотное лечение может привести к серьезным проблемам и трансформации процесса в хроническую форму, для которой характерна:
Хронический панкреатит может стать причиной инфекционного воспаления в железе, образования язв и эрозий, возникновения кровотечений. Если хронический панкреатит запустить, то могут начаться такие необратимые процессы, как липоматоз, некроз и фибролипоматоз.
При большой продолжительности хронической стадии может нарушиться эндокринная функция поджелудочной железы (уменьшение количества выделяемого инсулина). Дефицит инсулина, в свою очередь, ведет к сахарному диабету.
Как питаться при заболеваниях поджелудочной железы?
В острый период или при обострении хронического заболевания важно снизить нагрузку на поджелудочную железу. В первые дни питание исключено, но по мере улучшения состояния рацион постепенно расширяется, начиная со слабого чая, отваров, перетертых супов, каш и т. п. Постепенно в меню добавляются обезжиренные кисломолочные продукты, мясо и рыба нежирных сортов, запеченные, отварные или приготовленные на пару перетертые фрукты и овощи, подсушенный хлеб. Рекомендуется ограничить употребление соли, прием пищи – 6-7 раз в день небольшими порциями.
Из рациона следует исключить жирные, острые, копченые и жареные блюда, не рекомендована свежая выпечка, орехи, крепкие бульоны, грибы. Также следует отказаться от шоколада, кофе, газированных напитков, под строгим запретом – алкоголь.
К сожалению, пациент с заболеванием поджелудочной железы должен придерживаться диеты постоянно, даже вне обострений следует ограничить поступление в организм жиров. Кроме того, в зависимости от имеющихся сопутствующих заболеваний и осложнений могут возникнуть ограничения при употреблении определенных продуктов. В частности, при развитии сахарного диабета в основе питания лежит ограничение простых углеводов.
Лечение и профилактика
Терапия острого панкреатита и панкреатоза проводится в условиях стационара. В больнице пациенту назначают диуретики, устраняющие спазмы и выводящие токсины. При необходимости применяются анальгетики, рвотоостанавливающие, противомикробные и иммуностимулирующие средства.
В первые дни лечения больным необходимо отказываться от пищи. А в последующие недели и месяца пациенту придется соблюдать специальную диету.
При неэффективности или нецелесообразности традиционной терапии проводится оперативное вмешательство, при скоплении в брюшине гноя – перитонеальный лаваж. Некротические ткани органа удаляют, при кисте делается резекция, при раке – химио- либо лучевая терапия.
Хронический панкреатит во время обострения лечат с помощью диетического питания. Чтобы не отказала поджелудочная железа, из рациона исключают сладкое, острые, жирные и соленые блюда. От алкоголя следует вообще отказаться.
В качестве профилактики полезно заменить крепкий чай и кофе травяными отварами из брусники, крапивы, шиповника или одуванчика. При появлении сразу нескольких вышеописанных симптомов необходимо незамедлительно обратиться к гастроэнтерологу или эндокринологу.
Информация о признаках заболеваний поджелудочной железы предоставлена в видео в этой статье.
Воспаление поджелудочной железы — крупного органа, продуцирующего пищеварительные ферменты и гормоны, называется панкреатитом. Это может быть краткосрочная болезнь или долговременное прогрессирующее воспалительное заболевание, которое поражает работу поджелудочной железы. Состояние вызывает боль в животе, которая может варьироваться от легкой до тяжелой.
Существует два типа панкреатита: острый и хронический. Когда воспаление развивается быстро, например, в течение нескольких дней, это называется острый панкреатит. Хотя иногда это довольно серьезно, такое воспаление обычно не наносит никакого постоянного вреда и полностью устраняется. Хронический панкреатит является воспалением долгосрочным и постоянным. Хотя это не так болезненно, как тяжелый случай острого панкреатита, он тем не менее опасен.
Продолжение текста после рекламы
Люди с панкреатитом, как правило, чувствуют себя очень больными все время. Панкреатит обычно является результатом желчных камней, препятствующих высвобождению пищеварительных ферментов или от употребления крепких алкогольных напитков. Некоторые другие причины панкреатита могут быть вызваны травмой, хирургией, лекарствами и даже нарушениями обмена веществ. В мире 4 из 100 000 человек страдают от острого панкреатита ежегодно.
Примерно у 30% пациентов с острым панкреатитом причина заболевания неизвестна. Почти 45% пациентов с хроническим панкреатитом страдают от этого состояния из-за длительного употребления алкоголя. Панкреатит чаще встречается у мужчин, чем у женщин.
При первых признаках панкреатита необходимо сразу же прекратить прием пищи и соблюдать голодание до тех пор, пока не исчезнет болевой синдром! При тяжелых симптомах болезни не разрешается даже чай. Период голодания длится минимум три дня, после чего больной понемногу может вводить в рацион диетическую пищу.
Диета после приступа панкреатита
На протяжении месяца после обострения больному следует придерживаться специальной диеты, состоящей из пищи, которая не нагружает поджелудочную железу.
В этом плане из рациона следует исключить кислую, острую и жирную пищу, отказаться от колбас, сарделек, копченостей и субпродуктов, воздерживаться от крепких бульонов, икры, грибов и квашеной капусты. Всевозможные соления, консервы, а также жирное мясо и жирная рыба (осетрина, палтус, севрюга, кефаль), тоже не должны попадать на стол.
Следует воздерживаться от блюд с использованием бобовых культур, от орехов, пшена и черного хлеба, свежей выпечки, пирожных и тортов. Мороженое, карамель, цитрусовые фрукты, а также шоколад, какао, кофе и газированные напитки употреблять не следует.
Не стоит увлекаться свежими фруктами, которыми зачастую пытаются закормить заболевшего родственника. Сокогонное действие большинства сырых овощей, зелени и фруктов не пойдет на пользу поджелудочной железе. Банан или яблоко в день, безусловно, не навредят здоровью, однако если вы решили съесть яблоко, оно должно быть некислым и лучше печеным. Вообще, же овощи и фрукты лучше употреблять отварными или тушеными.
Что же касается пищи, разрешенной к приему, в этот список следует включить: нежирную рыбу и постное мясо, отварные макароны и овощные супы, каши из злаков, фрукты и некрепкий чай.
Медикаментозное лечение панкреатита
Безусловно, одним диетическим питанием восстановить деятельность поджелудочной железы не представляется возможным, а потому лицам с острым панкреатитом врачи назначают введение ненаркотических анальгетиков (Диклофенак), а также спазмолитиков (Дюспаталин, Но-шпа). При чрезвычайно сильных болях, с которыми не справляются вышеописанные медикаменты, больному вводят препарат Октреотид, который подавляет секрецию гормонов поджелудочной железы, снижая тем самым болевой синдром.
Если говорить о хронической форме заболевания, то обострение хронического панкреатита лечится такими же препаратами, как и острая форма заболевания. Однако если острый панкреатит проходит бесследно и не требует длительного лечения, хроническая форма недуга требует постоянного, многолетнего приема перечисленных выше ферментных препаратов.
1. Картофельный сок
Чтобы снять спазм, воспалительный процесс, а также уменьшить выработку пищеварительных ферментов, можно принимать свежевыжатый картофельный сок. Пить его нужно дважды в день по 1 стакану за два часа до приема пищи. Курс лечения 14 дней.
2. Маточное молочко
Одним из наиболее эффективных средств лечения панкреатита является пчелиное маточное молочко. Уникальный состав этого продукта, содержащий 22 вида аминокислот, витамины, минералы и важные для организма ферменты, способен в кратчайшие сроки наладить деятельность поджелудочной железы. Для борьбы с воспалением этого органа больному рекомендуется ежедневно рассасывать по 1 ст.л.
3. Семена льна
Льняное семя способно нормализовать деятельность пищеварительной системы и, в частности, поджелудочной железы. К тому же эта злаковая культура прекрасно очищает желудок, обволакивает его стенки и снижает кислотность желудочного сока. Благодаря такому воздействию на организм семена льна при регулярном применении снижают неприятные симптомы панкреатита.
4. Корень лопуха
Хорошим средством для лечения панкреатита является отвар лопуха. Для приготовления такого лекарства 2 ст.л. измельченного корня лопуха заливаются 800 мл крутого кипятка и оставляются на четыре часа в тепле под крышкой. После этого смесь отправляют на плиту и кипятят на огне 15 минут. Остывшее средство нужно принимать по ½ стакана трижды в день после еды.
А можно ли сохранить здоровье поджелудочной железы?
Темп сегодняшней жизни диктует свои условия, стали нормой перекусы вместо полноценного обеда, питание всухомятку, излишек жареного или копченостей, несоблюдение оптимального перерыва между приемами пищи и др. Усугубляют ситуацию стрессы, поджидающие нас буквально на каждом шагу. При подобном образе жизни болезнь не заставит себя ждать.
В качестве профилактики следует исключить неблагоприятные факторы, способные спровоцировать заболевание. Регулярные и адекватные физические нагрузки помогут бороться с малоподвижностью. А если не хватает времени на занятия спортом? Даже пешие прогулки вполне могут заменить посещение спортзала.