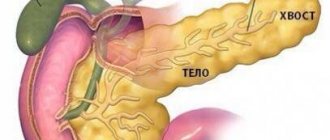
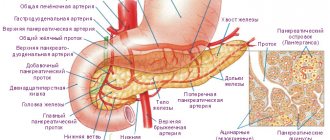
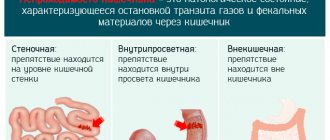
Значение поджелудочной железы в организме
Поджелудочная вырабатывает ферменты необходимые для переработки пищи Предназначение железы – выполнение экзокринной и эндокринной функций. В первом случае за счет железы вырабатываются пищеварительные соки, ферменты, способствующие перевариванию белков и жиров. После попадания переваренной желудком пищи в двенадцатиперстную кишку происходит выработка фермента – трипсина, расщепление углеводов, жиров, нейтрализация желудочной кислоты в тонкой кишке.
Благодаря эндокринной функции поджелудочная вырабатывает инсулин, контролирующий уровень сахара в крови, иные важные гормоны. Выработка инсулина происходит именно при повышении глюкозы в крови, захватываемой мышцами и тканями для обеспечения метаболической потребности, как источника энергии для клеток. Малая выработка инсулина приводит к повышению уровня глюкозы, развитию сахарного диабета, иных заболеваний в организме.
Вышеописанные симптомы напрямую говорят о проблемах с поджелудочной, и это повод обратиться к врачу, пройти диагностику. Нужно найти корень проблемы и принять меры по его устранению, а также порой неприятных симптомов.
Чтобы понять, почему возникают определенные признаки проблем с поджелудочной железой, необходимо разобраться, какое значение в организме данного органа, и какие функции он выполняет.
Как уже было отмечено выше, поджелудочная железа — орган смешанной секреции. Выполняя функцию железы внутренней секреции, она выделяет три основных гормона:
- инсулин — снижает концентрацию глюкозы в крови, облегчает ее утилизацию клетками, повышает синтез белка и уменьшает распад жиров;
- глюкагон — полная противоположность инсулина, повышает уровень глюкозы, увеличивает распад белков и жиров, поэтому глюкагон еще называют контринсулярным гормоном;
- соматостатин — подавляет синтез гормонов гипофиза (соматотропного и тиреотропного).
Внешняя секреция поджелудочной железы характеризуется выработкой следующих ферментов:
- амилаза — необходима для усвоения углеводов, расщепляет полисахариды до моносахаридов (глюкозы и фруктозы);
- трипсин — расщепляет белки до аминокислот;
- липаза — необходима для всасывания жиров.
Из перечисленных выше основных функций поджелудочной железы следует, что проблемы с ней в первую очередь приведут к нарушению пищеварения. А при более длительном течении заболевания присоединяется еще и нарушение белкового и углеводного обмена.
Основной функцией поджелудочной железы является секреция панкреатического сока, в составе которого присутствуют важнейшие пищевые ферменты: трипсин, липаза, амилаза, необходимые для переработки углеводов, жиров, белков. Кроме того, при нарушении работы поджелудочной железы становится невозможной транспортировка необходимых элементов, образующихся после расщепления пищи, к различным органам.
В структуре железы присутствуют так называемые островки Лангерганса – скопления клеток, которые выделяют инсулин, глюкагон и другие жизненно важные гормоны, ответственные за обменные процессы в организме. Например, инсулин, обеспечивая проникновение в клетки глюкозы, способствует ее усвоению и уменьшению сахара в крови.
Глюкагон, наоборот, ответственен за повышение сахара, препятствуя развитию гипогликемии. Кроме того, в клетках железы вырабатывается липокаин – элемент, препятствующий жировому перерождению печени. Более того, в островках Лангерганса продуцируется полипептид, в составе которого насчитывается около 36 различных аминокислот, к тому же он контролирует секреторную функцию железы.
Распространенные симптомы патологии
Признаки заболевания поджелудочной железы вызваны отеком и увеличением органа, растяжением капсулы, застойными явлениями, расплавлением тканей под действием собственных ферментов, присоединением инфекции с последующим воспалением.
Насколько интенсивно они выражены зависит от предрасполагающих факторов, этиологии заболевания. Любые заболевания в проявлениях связаны одинаковой симптоматикой. Боли — относятся к преобладающему симптому. Они локализуются в верхней части живота, иррадиируют в межлопаточную область, левое плечо, спину, могут принимать опоясывающий характер.
Чаще всего приступ связан с перееданием жирных или жареных блюд, употреблением алкоголя.
Реже боль бывает тупой постоянной. Типично уменьшение интенсивности после прикладывания холода и усиление от теплой грелки. Для пациентов характерна поза, лежа на боку с притянутыми коленями. При пальпации живота определяется выраженная болезненность в области эпигастрия, подреберье слева, бывает положительным симптом Пастернацкого (поколачивание по пояснице, обычно применяется в диагностике пиелонефрита).
Диагностика заболеваний поджелудочной железы
Диспепсические расстройства при тупых болях выходят на первое место. Они могут быть первыми (начальными) признаками поражения поджелудочной железы, когда у человека после выпивки с закуской мясными блюдами и острыми салатами каждый раз появляется понос, рвота.
Симптомы сначала принимаются за отравление. Но обращают внимание, что никто из принимавших участие в застолье не пострадал. При повторных проявлениях становится более понятной причина. Хронический процесс в поджелудочной железе приводит к стойкой диарее, потере веса, отсутствию аппетита.
Больной ощущает отвращение к пище, запахам. Кал при поносе содержит значительное количество непереработанного жира, поэтому имеет характерный пенообразный вид с блестящим оттенком. Из-за нарушения пищеварения пациента беспокоит изжога, вздутие живота. Поражение эндокринной функции поджелудочной железы подозревается при жалобах пациента на постоянный голод, желание пить, кожный зуд.
Заболевания у детей
Наиболее часто встречающиеся причины возникновения проблем с поджелудочной железой представлены ниже:
- Панкреатит — воспаление ткани железы, может быть острым и хроническим. Наиболее характерно для взрослых, редко встречается у детей.
- Новообразования — доброкачественные и злокачественные опухоли.
- Сахарный диабет — разрушение клеток поджелудочной железы, участвующих в синтезе инсулина, или нарушение чувствительности тканей к инсулину.
- Функциональные расстройства железы — нарушение функции органа при отсутствии анатомических изменений.
- Аномалии строения — часто встречающаяся причина проблем с поджелудочной железой у ребенка.
Проблемы поджелудочной железы у детей могут быть как врожденного, так и приобретенного характера.
Среди врожденных заболеваний выделяют такие патологии:
- эктопия железы;
- раздвоение поджелудочной железы;
- аннулярная (кольцевидная) железа;
- врожденное снижение активности липазы (синдром Шелдона-Рея);
- врожденный дефицит амилазы;
- изолированное снижение активности трипсиногена;
- генерализованная панкреатическая недостаточность.
Среди приобретенных проблем с поджелудочной железой выделяют:
- вирусный острый панкреатит;
- муковисцидоз;
- лекарственный панкреатит;
- травматический панкреатит;
- панкреатит при заболевании Шенлейна-Геноха;
- панкреатит при избыточном питании.
Клинические проявления и лечение детских панкреатитов принципиально не отличаются от таковых во взрослом возрасте. Главным в данном случае является определение причины воспаления поджелудочной и ее устранение.
Поэтому ниже мы разберем те проблемы поджелудочной железы, которые специфичны именно для детского возраста.
Впервые классификация заболеваний поджелудочной железы была принята на международной конференции панкреатологов в 1963 г и скорректирована в 1983 г. В последней версии стали выделять две формы хронического панкреатита – обструктивный и необструктивный.
Существует несколько заболеваний, поражающих поджелудочную:
- панкреатит (острый, хронический, алкогольный, рецидивирующий, гнойный, геморрагический);
- кисты и псевдокисты ПЖ;
- панкреатическая стеаторея;
- муковисцидоз;
- панкреанекроз;
- злокачественные новообразования;
- сахарный диабет.
Панкреатит
Острый панкреатит – это воспалительно-некротическое заболевание, которое является следствием ферментного аутолиза (самопереваривания) ПЖ. Непосредственная причина его возникновения – повреждение здоровых клеток паренхимы преждевременно активированными ферментами. В норме они становятся активными только при попадании в кишечник.
Под влиянием ряда факторов процесс синтеза пищеварительных ферментов нарушается, они активизируются в поджелудочной железе и переваривают ткани органа. Более того, ферментные вещества могут распространяться на близлежащие ткани и проникать в системный кровоток, вызывая симптомы общей интоксикации.
Симптомы заболевания поджелудочной железы при остром панкреатите таковы:
- сильный и постоянный болевой синдром вверху живота, который может иррадиировать в спину, грудную клетку, и усиливается в положении лежа, а также после приема пищи;
- тошнота и рвотные позывы, не приносящие облегчения и непрекращающиеся;
- повышение температуры тела;
- пожелтение кожных покровов.
Многих пациентов во время приступа беспокоит вздутие живота, повышенное газообразование и появление небольших синяков в районе живота.
При своевременном лечении острый панкреатит полностью излечим в 80% случаев, остальные 20% приходятся на долю хронической формы патологии. Хронический панкреатит имеет длительное рецидивирующее течение и характеризуется постепенным изменением структуры ПЖ и снижением ее функциональности.
На развитие панкреатита оказывает влияние прием гормональных и мочегонных лекарственных средств, желчекаменная болезнь и другие факторы. Первые симптомы могут появиться только спустя несколько лет после начала болезни, однако в дальнейшем она может обостряться.
Как определить в данном случае, что с поджелудочной железой не все в порядке? Клиническая картина хронического панкреатита при обострении практически такая же, как при острой форме, но признаки заболевания поджелудочной железы выражены слабее.
При подозрении на воспаление поджелудочной железы необходима экстренная госпитализация в стационар
Приступ острого или хронического панкреатита требует скорейшей госпитализации и лечения. До приезда медиков категорически запрещается принимать любые лекарства, кроме спазмолитиков, и прогревать область живота. Для облегчения состояния можно сделать укол Но-шпы и усадить больного так, чтобы его корпус был наклонен вперед.
После купирования острой симптоматики пациента выписывают и назначают поддерживающую терапию. Однако переход острого панкреатита в хроническую стадию не исключается даже при выполнении всех врачебных предписаний. В этом случае периодически будет возникать дискомфорт и тяжесть в животе, расстройство стула, тошнота и боли. Кроме этого, многие больные жалуются на отвращение к жареной и жирной пище.
Панкреонекроз
Пакреонекроз является осложнением острого панкреатита и обусловлен нарушением защитных механизмов поджелудочной от разрушающего действия ферментов. В отличие от панкреатита, это заболевание поражает преимущественно непьющих людей. Тем не менее, в большинстве случаев к его развитию приводит разовый прием больших доз алкоголя в сочетании с обильной трапезой.
В результате внешнесекреторная функция ПЖ резко усиливается, ее протоки расширяются и растягиваются, а отток пищеварительного сока замедляется. Вследствие переполнения протоков давление в них растет, что приводит к отеку паренихмы и разрушению здоровых клеток железы.
Выделяемые ферменты активируются преждевременно, что и является причиной самопереваривания и начала масштабного некроза. Активные формы липаз вызывают гибель жировых клеток, а эластазы разрушают сосудистую стенку. Кроме того, ферменты и фрагменты распада омертвевших тканей проникают в кровяное русло, вызывая интоксикацию всего организма.
Боль в левом верхнем подреберье, тошнота и рвота могут свидетельствовать о развитии патологических процессов в ПЖ
Симптомы проблем с поджелудочной железой в данном случае невозможно пропустить, поскольку для панкреонекроза характерно острое и внезапное начало. Это позволяет пациентам понять, что причина именно в еде или выпивке.
Сначала появляется болевой синдром опоясывающего характера, концентрирующийся в основном в левой половине живота. Без боли панкреонекроза не бывает, причем чем сильнее боль, тем тяжелее заболевание. Нужно также отметить, что боль постепенно и достаточно быстро стихает, так как патологический процесс распространяется и на нервные окончания. Если при этом сохраняются признаки интоксикации, то прогноз, как правило, неблагоприятный.
Спустя некоторое время после появления приступа боли начинается рвота, которую не удается унять. В рвотных массах нередко присутствует желчь и кровь. На вопрос «что делать при подозрении на панкреонекроз» ответ однозначный: вызывать скорую помощь.
В подавляющем большинстве случаев пациентам необходима операция по удалению некротических продуктов и восстановлению оттока ферментов. Важно знать, что в первые пять суток оперативное вмешательство не проводится из-за невозможности оценки степени некротизации.
Киста (псевдокиста)
Кистой называют патологическую полость в паренхиме, которая имеет стенки и жидкостное содержимое. Она может появиться вследствие воспалительного процесса или травматического повреждения поджелудочной железы.
На фоне воспаления возникают так называемые псевдокисты, не имеющие эпителия. При нарушении проходимости протоков образуются истинные, или ретенционные кисты, в которых присутствует эпителиальная выстилка.
Какими симптомами будет сопровождаться киста, зависит от многих факторов – локализации, размера и причин ее возникновения. При проблемах с поджелудочной железой воспалительного характера (панкреатит), на фоне которых формируется киста, наблюдаются наиболее сильные боли. Со временем они становятся менее выраженными и могут даже проходить совсем.
Почему увеличена поджелудочная
- тошнота, рвота;
- неустойчивый стул;
- снижение массы тела;
- желтоватая пигментация кожных покровов и глазных склер;
- отечность ног (при сдавлении кистой воротной вены);
- задержка мочеиспускания, частичная непроходимость кишечника.
Что нужно делать, если обнаружена киста? Терапевтические методы в данном случае бессильны, и поможет только операция. И здесь возможны два варианта: удаление и дренирование кисты. Выбор хирургической тактики зависит от особенностей новообразования.
Детские болезни
У ребенка может развиваться реактивный панкреатит, недостаточность поджелудочной железы и сахарный диабет. Недостаточность ПЖ бывает, как правило, врожденной, и плохо поддается лечению. Однако при условии правильного питания и регулярного медицинского наблюдения удается поддерживать пищеварительный процесс на приемлемом уровне.
Симптомами недостаточности ПЖ являются периодические боли в животе, непереваренные кусочки пищи в кале, приступы тошноты и неустойчивый стул.
Детский панкреатит протекает, как правило, в легкой форме, тяжелые поражения поджелудочной встречаются крайне редко
Наиболее распространенным заболеванием поджелудочной железы у детей является реактивный панкреатит, который возникает при нарушении работы других органов ЖКТ. Для его развития, как правило, есть вполне определенные причины:
- инфекционные патологии – ангина, грипп, простуда;
- паразитарные инвазии;
- травма брюшной полости;
- несбалансированное питание в течение длительного периода;
- врожденные аномалии желчного пузыря;
- лечение сильными антибиотиками.
Заподозрить реактивный панкреатит можно по нескольким симптомам. К ним относится боль вверху живота слева, отсутствие аппетита, светлый и жидкий стул, расстройство пищеварения и небольшое повышение температуры тела.
Сахарный диабет
Нарушение обмена веществ при сахарном диабете обусловлено дефицитом выработки поджелудочной железой инсулина и повышением содержания глюкозы в крови. Причинами его развития могут быть аутоиммунные поражения ПЖ, вирусные инфекции и интоксикации ядовитыми веществами (пестициды, некоторые лекарства, канцерогенные соединения).
Незамедлительное лечение панкреатита
Если возникли симптомы панкреатита, рекомендуется незамедлительно вызвать скорую помощь или самостоятельно доставить человека в больницу. Заболевание не имеет специфической симптоматики. Клинические проявления схожи с признаками аппендицита, инфаркта миокарда, исключить которые сможет только врач.
До приезда бригады скорой помощи нужно соблюдать следующие действия
:
- не принимать пищу и питье, которые дополнительно раздражают и без того воспаленные ткани органа;
- занять лежачее положение, расслабиться, что способствует уменьшению интенсивности болевого синдрома;
- для снижения дискомфорта можно приложить к брюшному отделу грелку с холодной водой или любой предмет из холодильника, завернутый в ткань (для исключения обморожения кожи);
- запрещается принимать лекарства, что искажает клиническую картину заболевания и становится причиной постановки неправильного диагноза.
В первые двое суток после возникновения приступа нужно соблюдать голодание, включая в рацион только негазированную минеральную воду, некрепкий слабый чай или отвар шиповника. Важно соблюдение постельного режима.
Для купирования острого приступа воспаления назначают прием лекарственных препаратов из группы обезболивающих, спазмолитиков, уменьшающих кислотность желудочного сока. Если есть подозрения и после подтверждения гнойного процесса начинают принимать антибактериальные средства.
При неэффективности консервативного лечения, наличии абсцесса, обширного панкреонекроза проводится хирургическая операция. Брюшную полость промывают методом дренажа. В тяжелых случаях назначают резекцию поджелудочной железы.
Терапия хронического воспаления отличается от лечения острой формы болезни. В таком случае предпринимают меры по поддержанию процесса нормального переваривания пищи. Для этого нужно принимать ферменты, но только после купирования острой стадии патологии. При обострении хронического процесса больного переводят на специальную диету.
Важно исключать стрессовые ситуации, соблюдать активную физическую нагрузку.
Причины развития болезней
При нарушении работы органа проводится лечение, включающее в себя медикаментозные средства и соблюдение правильного рациона. Если у вас резко возникли симптомы заболевания железы, а обратиться за медицинской помощью в срочном порядке нет возможности, стоит соблюдать голод, чтобы разгрузить пищеварительный тракт и позволить органу отдохнуть.
Несмотря на разнообразие происхождения заболеваний этого органа, можно выделить ряд основных признаков, которые характерны для любой проблемы с поджелудочной железой:
- Боли в левом подреберье, часто имеющие опоясывающий характер и отдающие в спину. Интенсивность боли увеличивается при нарушении диеты, пальпации живота. В зависимости от патологии они могут быть разной интенсивности, постоянные или схваткообразные. Боль — основной симптом проблем с поджелудочной железой у взрослых, который заставляет обратиться больного за врачебной помощью.
- Диспепсические проявления. Эта группа симптомов развивается при недостаточности внешней секреции поджелудочной железы, проявляется запором и диареей, тошнотой и рвотой.
- Снижение аппетита, а вследствие похудение и истощение организма.
Остальные симптомы более специфичны, поэтому будут рассмотрены в контексте отдельных заболеваний данного органа.
Стоит также отметить, что признаки заболеваний могут отличаться в зависимости от тяжести патологии, ее причины, однако они никак не зависят от половой принадлежности. Симптомы проблем с поджелудочной железой у женщин и у мужчин одинаковы.
Воспаление поджелудочной железы или панкреатит — частая проблема расстройств пищеварения у взрослых. Данная патология может протекать остро или хронически. Острый панкреатит у взрослых возникает вследствие злоупотребления алкоголем, нарушения диеты. Однако эта проблема может возникнуть также и у детей.
Хронический панкреатит чаще всего является следствием недолеченного острого. Он возникает при несвоевременном обращении больного за медицинской помощью, несоблюдением больным диеты и недобросовестном приеме медикаментов.
Воспалительные процессы в железе возникают вследствие закупорки протоков, что приводит к повышению давления в их каналах. Через определенное время протоки повреждаются, и их содержимое вместе с ферментами выходит в кровь, травмируя при этом клетки поджелудочной. Возникает отмирание участков железы (панкреонекроз). В крови ферменты накапливаются в избыточном количестве (ферментемия), что токсично воздействует на внутренние органы.
Перечисленные выше симптомы должны заставить больного заподозрить наличие проблемы с поджелудочной железой, что требует непременного обращения за врачебной помощью и, возможно, дальнейшей госпитализации.
При диагностике панкреатита эталонным методом является лабораторное определение фекальной эластазы-1 — фермента, вырабатываемого поджелудочной. Уменьшенная концентрация данного вещества в кале свидетельствует о внешней недостаточности поджелудочной железы. Кроме того выполняются методы для визуализации этого органа. Применяется ультразвуковая диагностика, компьютерная томография, магнитно-резонансная томография.
Лечение и симптомы проблем с поджелудочной железой находятся в неразрывной связи. Ведь облегчение боли и уменьшение диспепсических проявлений — задача №1 при лечении панкреатита.
Для уменьшения болевых ощущений применяются спазмолитики («Дротаверин», «Папаверин»), анальгетики («Анальгин», «Баралгин»). Применение наркотических анальгетиков при панкреатите («Морфин») строго запрещено, так как они вызывают спазм протоков поджелудочной, что еще больше препятствует оттоку секрета из железы в кишечник.
Необходимо также возместить те ферменты, синтез которых нарушился в поджелудочной. Для этого применяют заместительную ферментную терапию. Это отдельная группа препаратов, содержащих в себе ферменты поджелудочной (липазу, амилазу, трипсин). К ним относятся «Креон», «Панкреатин».
Еще одним звеном в лечении проблем поджелудочной железы является угнетение активности ферментов, которые выходят в кровяное русло. Для этого применяется препарат «Контрикал».
Особое внимание также следует уделить питанию при заболеваниях поджелудочной, однако о нем пойдет речь в соответствующем разделе.
Муковисцидоз — это наследственное заболевание, которое может проявляться как сразу после рождения ребенка, так и через несколько лет, что зависит от степени тяжести заболевания. При данной патологии поражаются практически все органы и системы организма.
Оно возникает вследствие нарушения обмена хлора между клетками и пространством вокруг них, что приводит к увеличению вязкости секрета, выделяемого железой. Данный секрет накапливается и закупоривает протоки поджелудочной железы, вызывая ее воспаление. Это приводит к тяжелой внешнесекреторной недостаточности.
Диагностика заболевания заключается в определении хлоридов пота (характерно их повышение), ультразвуковом обследовании поджелудочной. Сейчас все большее распространение получает генетическое обследование.
Симптомы проблем поджелудочной железы и лечение находятся в прямой взаимосвязи при данном заболевании. Заместительная терапия ферментами и диетотерапия также, как и при панкреатите у взрослых, играют большую роль.
Многофункциональность поджелудочной делает ее уязвимой для развития различных расстройств, виной которым нередко становится сам человек. Употребление жирных и жареных продуктов, алкогольных напитков приводит к нарушению работы железы и появлению негативных симптомов.
Наиболее часто ПЖ подвергается воспалительным и обменно-дистрофическим процессам, вследствие которых здоровые клетки погибают, а выработка ферментов и гормонов снижается. Проблемы с поджелудочной железой отражаются на функционировании организма в целом, и пациента беспокоит не только нарушение пищеварения и стула.
Из-за дефицита или избытка гормонов повышается уровень глюкозы и холестерина, уменьшается сосудистый тонус, и нарушаются функции выделительной системы. Спровоцировать болезни поджелудочной железы могут различные причины.
К ним относятся:
- наследственность и врожденные дефекты – перегибы, гипоплазия, аномалии протоков;
- травмы брюшной полости;
- новообразования;
- пристрастие к алкоголю;
- несбалансированное питание;
- интоксикации;
- длительные и сильные нервные стрессы;
- перенесенные инфекции;
- наличие системных патологий – гепатита, холецистита и др.
Нужно сказать, что влияние алкоголя на ПЖ не так однозначно, как принято считать. У людей, выпивающих ежедневно, орган может оставаться здоровым, а для трезвенника прием даже однократной дозы иногда оборачивается острым воспалением.
Существует множество методик обследования ПЖ, позволяющих комплексно оценить состояние органа и установить точный диагноз. Диагностика заболеваний поджелудочной железы проводится врачом-гастроэнтерологом и включает физикальный осмотр, опрос пациента, а также инструментальные исследования и лабораторные анализы.
На основании имеющихся жалоб и физических признаков пациенту могут назначаться:
- гемограмма для оценки качественного и количественного состава крови;
- биохимические анализы крови и мочи;
- тест на глюкозу с нагрузкой или без;
- анализ крови на содержание ферментов;
- копрограмма (анализ кала);
- тест на онкомаркеры.
Инструментальные способы обследования:
- ФГС;
- рентген;
- УЗИ органов брюшной полости;
- эндоультрасонография;
- КТ, МРТ;
- биопсия тканей поджелудочной железы.
В редких случаях назначается ЭРХПГ – эндоскопическая процедура, необходимая для выявления камней, опухолей и белковых скоплений в протоках железы.
На основании полученных результатов врач назначает лечение, которое может быть как консервативным, так и хирургическим. О том, как лечить болезни поджелудочной железы, можно прочитать здесь. Будьте здоровы!
Симптомы и лечение опухоли поджелудочной железы
Аделина Павлова
Медсестра общего профиля. Более 40 лет рабочего стажа. Копирайтер на пенсии.
Подробнее об авторе
Последнее обновление: Октябрь 11, 2019
Предупреждение симптомов заболеваний
В большинстве случаев наличие симптомов патологии желудка и поджелудочной железы является результатом неправильного образа жизни. Чтобы их предупредить, необходимо:
- ограничить потребление жирной пищи;
- не переедать;
- отказаться от алкогольных напитков;
- есть больше овощей и фруктов;
- питаться небольшими порциями 4-6 раз в день;
- больше двигаться;
- своевременно лечить холецистит и другие инфекционные заболевания;
- исключить попадание в организм токсических веществ;
- предупреждать стрессы;
- заниматься спортом;
- отказаться от курения;
- пить больше чистой воды;
- принимать витамины.
С целью профилактики симптомов сахарного диабета необходимо есть меньше сладкого и периодически сдавать анализ крови на глюкозу. Диета является одновременно лечебной и профилактической мерой. При наличии симптомов заболеваний поджелудочной железы нужно обращаться к гастроэнтерологу. Игнорирование жалоб может привести к осложнениям (сахарному диабету, хронизации процесса, некрозу тканей, сепсису, перитониту, флегмоне, абсцессу).
Как лечить болезни поджелудочной железы у мужчин или женщин? Какие признаки, симптомы заболевания и лечение медикаментами, правильная диета, советы врача.
Что влияет на состояние поджелудочной железы?
Первенство среди негативных факторов, способных привести к нарушению работы поджелудочной железы, принадлежит алкоголю. Злоупотребление алкогольными напитками приводит к воспалительному процессу, в результате чего ткань железы перерождается. Кстати, не существует прямой связи между длительностью злоупотребления алкоголем и развитием болезни.
Также среди причин, приводящих к заболеванию, следует выделить сопутствующие болезни, например, наличие камней в желчном пузыре, инфекции или травмы. Кроме того, спровоцировать развитие заболевания может прием некоторых медикаментозных средств или аллергические реакции, в том числе на пищевые продукты или на препараты бытовой химии.
Неблагоприятными факторами, наличие которых может привести к заболеванию, являются частые стрессовые ситуации или депрессии, во время которых изменяется процесс сокоотделения.
Чем опасно нарушение работы поджелудочной железы?
Наиболее распространенным заболеванием среди взрослых является панкреатит – воспалительный процесс в поджелудочной железе, который может протекать в острой или хронической форме. При остром панкреатите клетки железы буквально «расплавляются», по мере прогрессирования воспалительный процесс затрагивает более глубокие ткани, развивается некроз, нарушается и строение, и функции органа.
При хронической форме болезнь не столь агрессивна, однако происходят необратимые изменения в самой железе, клетки которой заменяются соединительной тканью, выработка пищеварительных ферментов становится невозможной. В результате развиваются патологии кишечника, также одним из наиболее распространенных является сахарный диабет. Кроме того, нельзя исключить развитие таких серьезных заболеваний, как киста, абсцесс и даже рак поджелудочной железы.
Статистика
Многообразие болезней этого маленького органа, одновременно являющегося эндокринной железой, настораживает врачей разных стран ростом распространенности за десятилетие в 4 раза, почти в 2 раза среди подростков. А также тяжелым исходом: летальность от панкреонекроза упорно держится в отдельных регионах на уровне 90%.
Анализ ситуации обращает внимание на возросшую связь болезней поджелудочной железы с алкоголизмом среди людей трудоспособного возраста, с желчекаменной патологией — у больных после 65 лет.
Распространенность случаев нарушения функции поджелудочной железы не подсчитана, поскольку этот вид поражения возникает на фоне других основных заболеваний пищеварительной, нервной и эндокринной систем.
Наиболее часто выявляемые болезни — это острый панкреатит (3,5–4 на 1000 человек), хронический — составляет до 9% от всех болезней желудочно-кишечного тракта. При этом смертность от панкреатитов во всех развитых странах держится на уровне 25–35%.
Раковая опухоль определяется в 10 случаях на 100 тысяч населения. Считается редким заболеванием, но опасна из-за сложностей диагностики и отсутствия средств для радикального лечения.
Как распознать панкреатит и какие у него основные симптомы?
Болевые ощущения могут быть как тупыми и тянущими, так и режущими; характер боли зависит от объема поражения, наличия отека или некроза, вовлечения в процесс окружающих тканей. Нередко боль может быть опоясывающей, отдавать в подреберье, за грудину, ключицу или спину – это обусловлено расположением основного очага патологии.
Тошнота, рвота, расстройства стула, которые появляются в начале заболевания и связаны с погрешностями в диете. При интенсивных проявлениях возможно обезвоживание, в тяжелых случаях не исключено нарушение работы сердца и развитие полиорганной недостаточности.
Изменения на коже
Бледность и желтушность появляются в результате сдавления желчных протоков при отеке железы, синюшность кожи живота вызвана нарушением кровообращения и др. При остром панкреатите можно обнаружить подкожные узелки размером до 3 см, петехии на ягодицах, о хронической форме может свидетельствовать наличие высыпаний на коже.
Первые признаки
Часто первым признаком являются болевые ощущения вокруг пупка (в верхней области живота). Ее напряженность зависит от того, в какой мере выражено воспаление, именно по этой причине в период острого течения болезни боли очень выраженные.
При панкреатите боли носят опоясывающий характер, отражается по всей спине и животе. Зачастую боли достаточно обостренные и длительные. Также болевые спазмы способны усилиться после приема еды, алкоголя и при лежачей позе. Облегчить болевые ощущения возможно, если не употреблять пищу, приложить лед к животу.
Кроме того, первыми признаками могут быть тяжесть в животе, газообразование, тошнота. Такое нарушение может сопровождаться рвотой, не приносящая никакого облегчения, встречается она при остром панкреатите и при хроническом.
Причинами появления заболеваний поджелудочной железы могут быть:
- Прием в существенных количествах жирной, жареной и острой пищи.
- Прием спиртных напитков.
- Период беременности (после родов ранний период).
- Травмирование в области живота.
- Заболевания желчного пузыря.
- Цирроз печени.
- Язва.
Это базовые причины появления болевых ощущений, однако хорошим помощником будет народная терапия железы, если соблюдать все принципы и осуществление систематических процедур.
А можно ли сохранить здоровье поджелудочной железы?
Темп сегодняшней жизни диктует свои условия, стали нормой перекусы вместо полноценного обеда, питание всухомятку, излишек жареного или копченостей, несоблюдение оптимального перерыва между приемами пищи и др. Усугубляют ситуацию стрессы, поджидающие нас буквально на каждом шагу. При подобном образе жизни болезнь не заставит себя ждать.
В качестве профилактики следует исключить неблагоприятные факторы, способные спровоцировать заболевание. Регулярные и адекватные физические нагрузки помогут бороться с малоподвижностью. А если не хватает времени на занятия спортом? Даже пешие прогулки вполне могут заменить посещение спортзала.
И главное, помните!
Переедание приводит к множеству проблем, лишний вес является причиной многих заболеваний, в том числе и поджелудочной железы. Кроме того, одна из распространенных сегодня патологий – желчнокаменная болезнь – в 25% случаев становится причиной панкреатита. А ведь придерживаясь основ здорового питания, можно предупредить нарушение работы пищеварительной системы.
Если же появились какие-либо признаки неблагополучия, не тратьте время на самолечение, только своевременная и грамотная помощь специалистов поможет избежать длительного и изнурительного лечения!
Оксана Матиаш, врач общей практики
Иллюстрации: Анастасия Леман
Как лечится болезнь ПЖ
Проведение всестороннего обследования для уточнения болезни обычно требует госпитализации. Все заболевания ПЖ лечатся в стационарных условиях. Иногда консилиум врачей приходит к выводу о необходимости проведения срочной операции.
Лечение острого приступа в стационаре обеспечивает пациенту двигательный покой, для этого назначается постельный режим. Тремя важными составными основного лечения являются холод, голод и покой.
Первые 2 дня рекомендуется голодание, силы организма поддерживаются внутривенными инфузиями на физрастворе, введение плазмозаменителей. Допускается выпивать до 6 стаканов в день отваров лекарственных трав.
Лечащий врач сразу же назначает:
- инъекции обезболивающих лекарств;
- инъекции спазмолитиков, обычно это Баралгин, Платифиллин, Но-Шпа, Дротаверин, Ацетаминофен, Ибупрофен;
- уколы холинолитиков, это всегда Атропин.
В течение дня несколько раз на ½ часа на эпигастральную зону прикладывают грелку со льдом. Пероральный прием лекарств назначается в случае отсутствия рвотных позывов. Здесь выбор лекарства остается за врачом.
Обязательно назначаются:
- антигистаминные препараты;
- антибиотики;
- инсулиноглюкозные средства;
- анаболики;
- витамины.
На первой стадии острого заболевания хорошо помогают антацидные препараты. Они применяются в форме гелей, суспензий, хорошо нейтрализуют кислотную среду – Альмагель, Фосфалюгель. Снижают выработку кислоты в желудке Контралок, Омез, Омепразол, Гастрозол, Просептин, Оцид.
В условиях стационара назначают H2-блокаторы: Ранитидин, Фамотидин, Ацидекс, Зоран, Гастероген, Пепсидин.
Внутривенными капельницами вводят лекарства, понижающие синтез ферментов ПЖ. Как правило, это Трасилол, Контрикал, Гордокс, Апротинин. Чтобы не было обезвоживания в период голодания, капельницами вводят солевые и электролитные растворы дозами, выбранными врачом в соответствии с состоянием пациента, с наличием сопутствующих патологий.
Когда снимаются острые симптомы, пациент начинает получать щадящее питание и принимать таблетки ферментов – Креона, Мезима, Панкреатина, Панзинорма, Фестала, Энзистала, – что назначит врач.
Ферменты восстанавливают работу пищеварительного тракта, позволяют перейти на щадящую диету. Эффективными ферментными препаратами являются Контрикал, Апротинин. Они снижают синтез ферментов, облегчают пищеварение.
Однако распространенные ферменты выпускаются на основе белка свинины, при наличии аллергии на свиное мясо их использовать нельзя, чтобы не вызвать непроходимость кишечника.
На этот случай в арсенале врачей есть растительные препараты, выпускающиеся из рисового грибка или папаина: Юниэнзим, Сомилаза, Пепфиз.
Курс лечения ферментами длительный, в качестве поддерживающих средств они принимаются больным человеком всю жизнь, даже в стадии ремиссии заболевания. Пациенты сами определяют, где болит железа, и диету придерживаются строго. Даже на фоне диетического питания требуется прием ферментов.
Для стимуляции секрета ПЖ назначаются Пилокарпин, Морфин, витамин А, сульфат магния. Для понижения секреции используются Гистамин и Атропин. Когда заболевание приводит к диабету, врач включает в курс лечения препараты инсулина.
Изолированная ферментная недостаточность
Проблемы поджелудочной железы у детей могут возникать вследствие изолированной недостаточности одного из трех ферментов: липазы, трипсина или амилазы.
Липазная недостаточность характеризуется наличием диареи и жирного стула. При диагностике с помощью копрограммы определяется большое количество непереваренного жира в кале (стеаторея). Также уменьшается количество фекальной эластазы-1.
Возможно изолированное нарушение выработки амилазы, что характеризуется наличием диареи с непереваренным крахмалом (амилореей). Также возможна недостаточность трипсина, при которой возникает диарея с включениями белка (креатореей). Нарушение всасывания белка приводит к снижению его количества в организме (гипопротеинемии), что способствует развитию массивных отеков.
Эта патология, к счастью, достаточно редка, однако о ней стоит знать и помнить при диагностике проблем с поджелудочной железой у детей.
Диетотерапия
Отдельное внимание нужно уделить диете при лечении заболеваний поджелудочной железы. При лечении болезней этого органа больным рекомендуется употребление следующих блюд:
- белый хлеб;
- легкие супы на овощном бульоне;
- нежирные виды мяса: кролик, курица, индейка, нежирные куски говядины, приготовленные на пару, отваренные или запеченные;
- овощи в любом виде, за исключением обжаренных;
- молочные продукты;
- жиры растительного происхождения — растительное масло, допускается небольшое количество сливочного масла;
- не более одного яйца в день;
- среди сладостей допускается только употребление фруктов, компота, меда;
- среди напитков следует отдать предпочтение чаю, отвару из шиповника.
При коррекции питания при проблемах с поджелудочной железой запрещается употребление таких продуктов:
- жирное мясо и рыба;
- жаренные блюда;
- копченные блюда;
- копчености и пряности;
- выпечка, конфеты, шоколад;
- алкоголь.
Соблюдение данной диеты в комплексе с медикаментозным лечением поможет избавиться от проблем с поджелудочной железой!