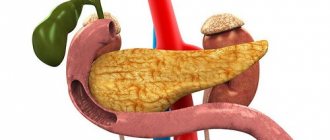
Воспаление поджелудочной железы в медицине называют панкреатитом. Где же она расположена? Ниже желудка, под двенадцатиперстной кишкой. Поджелудочная железа играет не последнюю роль в процессе переваривания пищи. Так же, она регулирует уровень глюкозы в крови человека, когда поджелудочная железа воспаляется, то это влечет за собой ряд негативных последствий для всего организма, ведь процессы в нем связаны как звенья в цепи.
Как показывает статистика, этому заболеванию подвержены как дети, так и взрослые, но вторые страдают от этого заболевания в три раза чаще. Особенно ярко проявляются симптомы панкреатита у женщины.
Многие больные оттягивают время похода к врачу и лечатся народными рецептами. Но всегда ли они действенны? Можно ли обойтись при лечении панкреатита лишь народной медициной или это та болезнь, которая лечится только медикаментозно? Как и при любой болезни, панкреатит нужно как можно быстрее диагностировать и начать лечить. Своевременное лечение помогает повысить эффективность быстрого выздоровления пациента.
Причины развития панкреатита у женщин
Основными причинами, по которым в тканях поджелудочной железы развивается воспалительный процесс, считаются злоупотребление алкоголем и неправильное питание. Так как эти факторы по большей части – «мужские», у женщин на первый план в перечне этиологических факторов выходят другие причины, хотя вредные привычки, нездоровое питание распространены и среди женщин.
Неправильное питание
Поджелудочная железа – основной орган пищеварительной системы, вырабатывающий ферменты, необходимые для полноценного переваривания пищи. Все, что человек съел или выпил, поступает из ротовой полости в желудок, затем – в кишечник. Процесс расщепления сложных соединений начинается уже во рту, затем – дальше по пищеварительному тракту. При выделении слюны и желудочного сока поджелудочная железа рефлекторно начинает вырабатывать ферменты, которые в норме поступают внутрь двенадцатиперстной кишки. То есть, прием пищи – главный раздражитель для железы, провоцирующий ее активность.
Если пища слишком соленая, сладкая, жирная, острая, горькая, грубая по консистенции, холодная или горячая, функциональная активность поджелудочной повышается, и панкреатического сока вырабатывается больше, чем требуется. При нарушении оттока секрета из-за нарушения моторики панкреатических протоков протеолитические ферменты железы начинают разрушать собственные ткани: так развивается острое воспаление, которое может осложниться опасным состоянием – панкреонекрозом.
Неправильным питание называется не только при употреблении в пищу запрещенных продуктов, но и при нарушении режима питания:
- редкие приемы пищи,
- частые переедания,
- несбалансированные диеты, связанные с недостатком в рационе жизненно важных нутриентов (белков, сложных углеводов, витаминов, микро- и макроэлементов).
Алкоголь
Злоупотребление напитками, содержащими алкоголь, – одна из основных причин заболеваний печени и поджелудочной железы. «Женский» алкоголизм стал довольно распространенной проблемой в современном обществе.
Этанол, содержащийся в алкоголе, и продукты его обмена вызывают токсическое поражение паренхиматозной ткани поджелудочной: разрушаются и экзокринный, и эндокринный отдел железы. Это быстро приводит к нарушениям пищеварения, сахарному диабету, опасным осложнениям панкреатита.
Иные причины
Среди других причин панкреатита у женщин ведущую роль играют:
- патологии других органов пищеварительного тракта, особенно желчнокаменная болезнь, холецистит, дискинезии желчевыводящих путей, гастрит, гепатит, дуоденит, опухоли гепатобилиарной системы, язвенная болезнь желудка или ДПК,
- частые стрессы,
- курение,
- патологии обмена веществ, эндокринопатии (гипотиреоз, ожирение),
- инфекционные или паразитарные заболевания ЖКТ,
- беременность,
- нарушения кровообращения органов ЖКТ из-за атеросклеротического поражения сосудов, гипертонии,
- травмы органов брюшной полости,
- врожденные аномалии строения органов пищеварения,
- прием медикаментов (диуретиков, антибиотиков, противогельминтных, противозачаточных средств),
- наследственная предрасположенность.
Амилаза панкреатическая: норма в крови
Одним из основных показателей для диагностики панкреатита является показатель содержания амилазы. Амилаза – фермент, вырабатывающийся поджелудочной и слюнными железами для переваривания пищи.
Норма содержания фермента в крови меняется с возрастом, но не зависит от пола.
Нормальные показатели амилазы в крови:
| возраст | Показатели, ед/л |
| До года | <8 |
| 1-10 | <30 |
| 10-20 | <40 |
| 20-70 | <125 |
| От 70 | <160 |
Превышение нормального уровня панкреатической амилазы свидетельствует о воспалительном заболевании поджелудочной железы. Причем количество фермента не связано с тяжестью заболевания. Этот фермент также выводится с мочой, анализ на количество его содержания называется диастазой мочи. Норма содержания амилазы панкреатической в крови у женщин 20-50 лет составляет 50-65 ед/л.
Клиническая картина панкреатита у женщин
Симптоматика панкреатита у женщин и мужчин практически одинаковая. Отличия могут быть связаны с анатомо-физиологическими особенностями женского организма (при развитии воспаления ПЖ во время беременности), большей, по сравнению с мужчинами, озабоченностью своим здоровьем, излишней эмоциональностью.
Клиническая картина заболевания зависит от типа панкреатита (острый или хронический), степени тяжести воспаления, болевого порога (у женщин он, как правило, ниже, чем у мужчин), общего состояния ЖКТ.
Первые проявления панкреатита
Обычно самым первым и ярким симптомом панкреатита является абдоминальная боль. Локализуется она обычно в области желудка (область между грудиной и пупком), левом или правом подреберье. При воспалении тела и хвоста поджелудочной боль носит опоясывающий характер, ощущается в спине, груди, отдает в низ живота, область сердца, правую или левую ключицу, плечо, предплечье. Неприятные ощущения в животе начинаются после приема пищи, употребления алкоголя, на «нервной почве».
Кроме болевого синдрома, появляется синдром диспепсии (больного тошнит после еды, появляются проблемы со стулом, усиливается газообразование в кишечнике).
Симптомы острой фазы
Острый панкреатит развивается у женщин реже, чем у мужчин. Эта патология имеет самую яркую клиническую картину, что связано с массивным острым повреждением паренхиматозной ткани поджелудочной железы в условиях влияния патогенного фактора (алкоголя, «запрещенных продуктов», нервной или физической нагрузки). Основные признаки острого панкреатита у женщин:
- сильная боль в животе (в эпигастрии, правом или левом подреберье, опоясывающего характера с иррадиацией в поясницу, грудную клетку),
- тошнота,
- профузная рвота, не улучшающая состояние пациента,
- диарея,
- повышение температуры до фебрильных цифр,
- общая слабость, утомляемость,
- головокружение,
- снижение артериального давления, учащение сердцебиения, дыхания,
- бледность кожи, слизистых или их желтушность при одновременной закупорке желчевыводящих путей,
- геморрагические пятна на коже в проекции поджелудочной.
Острый панкреатит может осложниться возникновением внутреннего кровотечения, панкреонекроза, формированием абсцесса на железе с последующим перитонитом. Такие состояния требуют немедленной госпитализации пациента в хирургическое отделение: в домашних условиях с подобными диагнозами лечиться нельзя.
Если внезапно появляется сильная боль в грудной клетке, наряду с другими симптомами острого панкреатита, то необходимо исключить острую сердечную патологию (инфаркт миокарда, приступ стенокардии).
Нередко происходит хронизация воспаления вследствие неадекватного лечения.
Признаки хронической формы
Хронический панкреатит характеризуется волнообразным течением с периодическими обострениями и периодами ремиссий. Из-за обострений воспалительного процесса ткань поджелудочной железы постепенно разрушается, замещается соединительной тканью: на органе появляются неактивные участки.
При поражении экзокринной части железы развиваются характерные нарушения процессов пищеварения, которые проявляются следующими признаками:
- постоянные болевые ощущения в животе,
- чувство тяжести, распирания, вздутия живота,
- неприятный запах изо рта,
- расстройство стула (понос или запор),
- отрыжка, тошнота после приема пищи,
- похудение, анемия, признаки авитаминозов, недостатка микроэлементов.
Если вследствие воспалительного процесса повреждаются островки Лангерганса (эндокринный отдел ПЖ), то у больного развивается сахарный диабет. Основные характеристики такой патологии:
- постоянная жажда, сухость во рту,
- учащенное мочеиспускание,
- онемение в конечностях из-за диабетической полинейропатии (повреждение нервов вследствие длительного течения сахарного диабета),
- нарушение зрения,
- головные боли, головокружения из-за диабетического повреждения сосудов головного мозга,
- нарушения сознания (от обмороков до комы).
Обострение хронического панкреатита
Хронический воспалительный процесс в ПЖ обостряется вследствие погрешностей в диете и из-за других внешних или внутренних факторов. По клинической картине обострение хронического панкреатита похоже на острый панкреатит. Но, как правило, протекает приступ не так ярко, и с каждым новым эпизодом боль и другие симптомы ощущаются слабее. Но это свидетельствует лишь о «привыкании» пациентки к обострениям, а железа при этом повреждается все сильнее.
Почему развивается болезнь?
Механизм формирования этого нарушения выражается в следующем: ферменты поджелудочной железы приступают к разъеданию и перевариванию собственных материй. Происходит разрушение клеток, от организма наблюдается реакция – происходит воспалительный процесс.
Это все сопровождается интоксикацией, что может грозить и появлением инфекционного процесса. Формируются поражения прочих органов и систем, к примеру, почек, мозга, сердца, легких.
Непосредственно они, в основной массе ситуаций, ведут к смерти больного.
Однако, это является простой схемой. На самом деле картина болезни всегда труднее. К примеру, немаловажно различать хронический и острый процессы, рецидивы острого и обострения хронического заболевания.
Панкреатит при беременности и в раннем послеродовом периоде
При беременности женщина заболевает панкреатитом из-за нарушения кровоснабжения железы вследствие сдавления сосудов растущей маткой. Кроме того, пережимаются выводящие панкреатические и желчевыводящие протоки, что провоцирует застой желчи и панкреатического сока. При беременности, в послеродовом периоде, во время грудного вскармливания ребенка организм женщины подвергается серьезным гормональным изменениям, вследствие чего происходят изменения в работе ЖКТ. Эти факторы способствуют развитию отека и воспаления поджелудочной железы.
При развитии тяжелой геморрагической формы панкреатита состояние женщины сильно страдает, и появляется угроза для протекания беременности. Поэтому крайне важно заранее обследоваться и вылечиться от всех серьезных заболеваний, соблюдать лечебную диету при панкреатите.
Полагаться только на народные средства при терапии панкреатита нельзя, несмотря на положительные отзывы и приверженность беременных именно к такому «безопасному» лечению. Следует принимать все традиционные медикаменты, назначенные лечащим врачом: ферментные препараты (Панкреатин, Мезим), спазмолитики (Но-Шпа) и многие другие.
Симптомы диспепсии (тошноту, рвоту) женщина может посчитать проявлениями токсикоза, что затрудняет своевременную диагностику панкреатита в первом триместре беременности. Правильно установить диагноз помогает комплексное обследование, включающее лабораторные и инструментальные способы диагностики.
Лечебная диета
Диета — это один из самых важных этапов терапии заболеваний органов пищеварения.
В список разрешенных продуктов при панкреатите вне обострения входят:
- свежие и вареные овощи, супы на овощном бульоне;
- отварное нежирное мясо;
- молочные продукты с низким показателем жирности;
- каши;
- компоты;
- белки яиц;
- слегка зачерствевший хлеб.
- алкогольные напитки;
- жирные сорта мяса, рыбы и бульоны на них;
- консервы, соленья, маринады;
- фастфуд;
- грибы;
- бобы;
- газированные напитки;
- свежая выпечка;
- соусы и приправы;
- фрукты с большим содержанием сахара.
Питаться при панкреатите для обеспечения покоя поджелудочной железы нужно малыми порциями, через каждые 2,5-3 часа. Пищу пережевывать медленно и тщательно. Еда должна быть теплая, негрубой консистенции, запивать водой и другими напитками пищу не рекомендуется. Соблюдается такая диета на протяжении нескольких месяцев.
Острый панкреатит в первые дни предполагает голодание, а в дальнейшем — назначение стола 5П. Когда обострение стихает и переходит в хронический панкреатит, назначается 1 стол.
Терапия любого заболевания всегда сложнее и дольше, нежели его профилактика. Чтобы избежать проблем с органами пищеварения, следует уделять особое внимание продуктам питания и исключать вредные привычки. А при обнаружении первых признаков болезни не заниматься самолечением и немедленно обращаться за помощью к специалистам. Своевременная диагностика поможет установить причины развития недуга и избежать серьезных осложнений.
Заболевания органов желудочно-кишечного тракта проявляют себя практически у каждого второго человека. В дискомфортном русле проходит процесс воспаления поджелудочной железы – панкреатит. Орган вырабатывает инсулин, вещества, необходимые для переработки пищи, при неправильной работе поджелудочной все эти процессы уходят от нормы. Причин возникновения болезни много, проявляет она себя зависимо от своей формы. Каждый человек должен самостоятельно уметь определять признаки панкреатита, симптомы, где болит, чтобы иметь возможность вовремя обратиться за медицинской помощью, решить проблему с минимальным вредом за короткое время.
Обострение хронического панкреатита Что такое панкреатит Лечим панкреатит быстро в домашних условиях Можно ли есть арбуз при панкреатите Узнайте о симптомах и лечении реактивного панкреатита
Особенности алкогольной формы патологии
При панкреатите алкогольного генеза обычно боль локализуется в правом подреберье. Помимо болевых ощущений, признаками алкогольного поражения поджелудочной железы и сопутствующей патологии печени, желчевыводящих путей являются желтуха, горечь во рту, тошнота, рвота желчью, потемнение мочи, светлый кал.
Поджелудочная железа в результате частого воздействия на нее алкоголя постоянно воспаляется, необратимо повреждается, а симптоматика обычно развивается постепенно.
Влияние на беременность
Панкреатит поджелудочной железы во время беременности чаще всего встречается в хронической форме. Острая форма заболевания встречается гораздо реже. Летальность в этом случае меньше 1% . Если приступ острого панкреатита случился в первом или втором триместре беременности, его лечат обычным путем, но не применяя в терапии многие лекарственные средства, могущие отрицательно повлиять на плод и течение беременности.
Если ситуация позволяет, необходимое хирургическое вмешательство откладывают на послеродовой период. В первые два месяца беременности приступ панкреатита может привести к выкидышу. Приступ на последних сроках беременности может стать показанием к преждевременным родам.
Врачи сходятся во мнении, что панкреатит не влияет на вынашиваемость плода. Однако, пациентки с патологией желчевыводящих протоков и желчного пузыря на 20% чаще остальных рождают преждевременно. В связи с этим, женщин с диагнозом «панкреатит поджелудочной железы» ставят на учет с момента подтверждения беременности и наблюдают в течение всего периода.
Осложнения при панкреатите
Воспаление ПЖ – серьезная болезнь, если ее не диагностировать и не лечить вовремя, то развиваются опасные последствия:
- панкреонекроз,
- желудочно-кишечные кровотечения от незначительных, выявляемых только при исследовании кала на скрытую кровь, до геморрагического шока,
- эрозивно-язвенное поражение желудка или двенадцатиперстной кишки,
- абсцессы, флегмоны ПЖ,
- перитонит, инфекционно-токсический шок,
- рак ПЖ,
- сахарный диабет,
- панкреатогенная диарея, кахексия (истощение),
- болевой шок.
Панкреатит у женщин имеет некоторые отличия в клинической картине, по сравнению с «мужским» панкреатитом. Это связано с анатомо-физиологическими и нервно-психическими особенностями женского организма. Симптомы заболевания зависят от причин, вызвавших его, сопутствующих патологических или физиологических состояний. Для того чтобы избежать тяжелых осложнений панкреатита, необходимо вовремя установить правильный диагноз и начать эффективное лечение.
Список литературы
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Медицинская книга, Н. Новгород Изд-во НГМА, 2003 г.
- Мерзликин Н.В., Панкреатит. – М.: ГЭОТАР-Медиа, 2014 г.
- Хазанов А. И., Васильев А. П., Спесивцев В. Н. и др. Клинические проблемы хронического панкреатита. Хронический панкреатит: Матер, науч. конференции. М.: ГВКГ им. Н. Н. Бурденко, 2000 г. стр. 3–14.