- Виды риносинусита
- Факторы, предрасполагающие к развитию риносинусита
- Причины развития риносинусита
- Механизм развития
- Cимптомы риносинусита
- Диагноз и рекомендуемые клинические исследования
- Лабораторные методы исследования
- Инструментальные методы исследования
- Дифференциальный диагноз
- Общие принципы лечения
- Прогноз
Риносинусит — это воспаление слизистой оболочки околоносовых пазух.
Что такое риносинусит
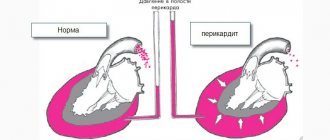
Если воспалительный процесс в дыхательной системе затрагивает одновременно носовую полость и пазухи (количество роли не играет), врач ставит диагноз «риносинусит», либо «синусит». Оба слова относятся к одному и тому же заболеванию. Воспаление слизистой может как случиться ввиду механического повреждения, так и быть осложнением ОРВИ, острого насморка, иных инфекционно-вирусных или бактериальных болезней. Лечение риносинусита зависит от причины возникновения. Уже при первых симптомах нужен визит к отоларингологу, поскольку больной может получить как осложнение:
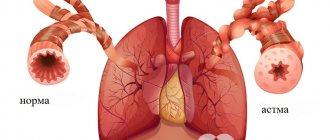
- бронхиальную астму;
- абсцессы в мягких тканях лица;
- внутричерепные изменения (в редких случаях синусит приводит к абсцессу мозга, менингиту);
- нарушения зрения ввиду поражения зрительных нервов;
- гнойные воспаления среднего уха;
- поражение нервной системы.
Возбудители инфекции
Риносинусит может быть спровоцирован травмой, которая повлечет за собой искривление носовой перегородки или сужение пазух, либо стать следствием физиологических патологий в строении лица и органов дыхания, однако большинство случаев этого заболевания связаны с активностью патогенных микроорганизмов. Виной всему могут быть:
- вирусы;
- бактерии;
- грибы.
Аллергический риносинусит
Хронический аллергический риносинусит развивается при наличии аллергии на различные раздражители. Местными симптомами патологии являются: жжение, зуд, водянистые выделения из носа, чихание, слезотечение.
Сезонная форма проявляется, кроме местных признаков, общими – недомоганием, сонливостью, головной болью, раздражительностью. Заболевание связано с воздействием на организм аллергенов – пыльцы растений, шерсти, лекарств.
Лечение аллергического риносинусита заключается в выявлении и устранении раздражителя. Больному назначают антигистаминные препараты.
Причины возникновения
Такая сложная проблема как риносинусит не возникает на пустом месте, даже если человек заразился вирусом гриппа. Кроме общего снижения защиты иммунной системы и простудных заболеваний роль играют предрасполагающие факторы, и чем их больше, тем выше вероятность получить риносинусит. К ним относят:
- полипы в носовой полости;
- патологии эндокринной системы;
- искривление носовой перегородки;
- аллергические риниты;
- проблемы с развитием анатомических структур полости носа (нарушение проходимости естественных соустий пазух носа, мешающее своевременному удалению бактерий путем активного мукоцилиарного транспорта);
- иммунодефицитные состояния;
- патологии близкорасположенных органов.
Симптомы и тяжесть течения
Симптомы схожи с обычной простудой и синуситом.
Основные симптомы, указывающие на сочетанное воспаление слизистой носа и синуса:
- заложенность носа;
- обильные выделения, чаще с гноем. При аллергическом воспалении выделения жидкие, обильные, беспокоит зуд в носу, чихание, слезотечение;
- боли и чувство распирания в проекции больной пазухи;
- лихорадка.
Различают легкое, среднетяжелое и тяжелое течение заболевания. От степени тяжести зависит тактика лечения.
Легкое
Симптомы: заложенный нос, выделения в виде слизи, иногда с гноем, они могут вытекать из носа или стекать в горло. Температура либо отсутствует, либо повышается до 37,5°С. Беспокоит головная боль и общая слабость.
Среднетяжелое
Симптомы: нос заложен, выделения гнойные, вытекают из носа либо попадают в горло, температура выше 37,5°С, общая слабость, головная боль. Беспокоит болезненность носовой пазухи, боль отдает в уши, зубы. Общее состояние более тяжелое.
Тяжелое
Симптомы: заложенность носа, обильные гнойные выделения, головная боль, температура поднимается выше 38°С, прощупывание больной пазухи вызывает сильную боль. Всегда имеются изменения в общем анализе крови, характерные для воспалительных процессов. При тяжелом течении болезни присутствуют глазные или внутричерепные осложнения.
Симптомы риносинусита
Виды
Данное заболевание может иметь несколько форм, которые определяются возбудителем, симптоматикой, скоростью развития. На основании этих различий врачи вывели 4 основных классификации, и для понимания, как лечить риносинусит в домашних условиях, нужно правильно и полно определить его вид. Деление может осуществляться:
- По этиологии: Вирусный – здесь задействованы риновирусы, вирусы гриппа и парагриппа, аденовирусы, и всегда синусит вирусной этиологии протекает в острой форме
- Бактериальный – возбудителями являются пневмонийный и пиогенный стрептококки, гемофильная, синегнойная и кишечная палочки, моракселла, золотистый стафилококк, энтеробактерии.
- Грибковый – заболевание провоцируют аспергиллы, альтернария, кульвулярия, преимущественно это суперинфекция (коинфекция зараженной клетки др. штаммом или микроорганизмом).
- Смешанный – воспаление имеет бактериальную природу, а после получает вирусное осложнение или грибковое, либо все начинается с гриппа, а после добавляется бактериальное заболевание.
- верхнечелюстной – классический гайморит;
- Легкая форма.
- Острый.
Почему человек может заболеть риносинуситом?
Чаще всего люди в силу своей постоянной занятости переносят ОРВИ и насморк на ногах, несмотря на то, что всеми специалистами рекомендуется постельный режим. Это первый шаг к риносинуситу.
Кроме этого, быстро активизируется воспалительный процесс в носу при физической деформации носовых стенок. Так, искривление перегородки, наличие аденоидов или полипов в носу мешает самостоятельному его очищению, что приводит к застою слизи.
Если в организм попадает вирусная инфекция, слизистая оболочка отекает, и железы начинают активно выделять свою секрецию. Когда слизь застаивается, там может легко поселиться бактерия. Если же пациенты бесконтрольно используют антибактериальные препараты, развивается грибковый риносинусит.
Также причиной может послужить хроническая аллергия, бронхиальная астма, ослабленная иммунная система. В качестве внешнего фактора заболевания считается влияние плохой экологии.
Общие симптомы заболевания
Главным проявлением риносинусита при любой локализации воспаления является нарушение носового дыхания, к которому могут прибавиться слизистые выделения (на последней стадии – с гноем), отсутствующие, если нос заложен. К общей симптоматике риносинусита у лиц всех возрастов врачи относят:
- повышение температуры тела до 38-39 градусов (отсутствует при хроническом характере болезни);
- насморк;
- слабость;
- потерю аппетита;
- головные боли (к концу дня);
- затруднение дыхания;
- гнусавость голоса;
- нарушение обоняния.
Фронтит
Когда воспалительный процесс затрагивает лобную долю, риносинусит сразу переходит на тяжелую стадию – естественный отток слизи из этой зоны снижен, и если к этому добавляются аномалии строения костей, фронтит может стать хроническим. К основным симптомам относят боль в области лба утром (ввиду застоя секрета в пазухах), которая может усугубляться такими же ощущениями в глазах, светобоязнью и потерей обоняния. По мере появления осложнений добавляются:
- изменение цвета кожных покровов;
- отечность лба;
- коллатеральный отек верхнего века.
Этмоидит
Решетчатый лабиринт пазух находится у самого основания носа, поэтому при воспалительном процессе в этой области главным симптомом становится боль, затрагивающая кости глазницы. Дополнительно этмоидит будет характеризоваться снижением обоняния или полной его потерей, заложенностью носа, появлением гнойных или слизисто-гнойных выделений. У детей поднимается температура. Если заболевание перешло в тяжелую стадию, начнется разрушение кости, поэтому появятся:
- гиперемия и отечность внутреннего угла глаза;
- отек медиальной зоны века;
- экзофтальм;
- нарушение остроты зрения.
- Инструкция по применению назальных капель Синупрет для детей и взрослых — состав, аналоги и цена
- Синупрет таблетки взрослым и детям
- Грибок Alternaria alternata — пути заражения, признаки, симптомы и методы лечения
Гайморит
Самой распространенной формой риносинусита является гайморит – воспалительный процесс в верхнечелюстных пазухах, считающийся осложнением гриппа, кори, острого насморка и следствием искривления носовой перегородки. Характеризуется тянущей болью, усиливающейся при наклоне головы вперед и локализующейся в области носа и переносицы. Дополнительные симптомы:
- затруднение носового дыхания вместе с появлением гнусавости в голосе;
- головная боль (ближе к вечеру);
- выделения из носа зеленого (гнойные) или желтого цвета, если нет заложенности;
- перманентный насморк;
- нарушение сна.
Сфеноидит
Если острый риносинусит, который затрагивал решетчатые пазухи, не был вылечен, процесс может дойти до задних отделов и развиться в клиновидных пазухах, что станет началом сфеноидита. Он всегда носит острый характер и считается самым опасным, поскольку легко спровоцирует осложнения на глаза и головной мозг. На начальных стадиях течение болезни может быть бессимптомным, а позже острый сфеноидит проявит себя:
- болью в височной зоне, области лба и глаз;
- бессонницей;
- снижением работоспособности;
- постоянной ноющей болью в затылке;
- головокружениями;
- обильными густыми выделениями из носовых ходов.
Симптомы риносинусита
Острый риносинусит проявляется следующими клиническими признаками:
- Интоксикация — лихорадка, усталость, чувство разбитости, распирание и давление в ушах;
- Нарушение носового дыхания – заложенность носа, затруднение дыхания, кашель, снижение или отсутствие обоняния, обильные выделения, неприятный запах изо рта;
- Болевой синдром — боль и дискомфорт в области пораженной пазухи, усиливающиеся при наклонах больного вперед.
Симптомы, требующие срочного обращения к отоларингологу:
- Отечность лица,
- Зрительные аномалии,
- Нарушения психики.
Острый риносинусит развивается быстро, сопровождается яркой клинической симптоматикой и сильной интоксикацией. Уже через неделю от начала заболевания у больных снижается работоспособность, отекает верхняя часть лица, боль в голове становится приступообразной. Патогенные микроорганизмы, активно размножаясь, поражают соседних пазухи и вызывают развитие осложнений.
При хроническом воспалении соустье между носом и пазухой отекает и сужается. Возникает недостаток кислорода, который, в свою очередь, усиливает воспаление. Основная причина хронической патологии — недолеченный острый риносинусит.
Провоцирующие факторы:
- Врожденные или приобретенные дефекты носоглотки;
- Травмы лица;
- Аллергические реакции;
- Регулярное вдыхание загазованного или запыленного воздуха;
- Тяжелая интоксикация;
- Вредные привычки.
Симптомы: гнойное отделяемое, ослабление обоняния и слуха, гнусавость голоса, ощущение распирания в области пазухи. Обострение хронического процесса проявляется симптомами, идентичными острому риносинуситу.
Хронический риносинусит по типу воспаления подразделяется на катаральный, гнойный, полипозный, кистозный, смешанный.
Хронический риносинусит более длительное заболевание, но с менее интенсивными симптомами. Его продолжительность — двадцать-тридцать недель. Вялая форма патологии часто протекает безболезненно или со слабовыраженным болевым синдромом, вызывающим у пациентов раздражительность и слабость. В связи с отсутствием характерной симптоматики осложнения при хроническом риносинусите возникают намного чаще, чем при остром.
Отличительные признаки
Симптоматику синусита нужно разбирать не только по локализации воспалительного процесса – важно учитывать степень тяжести болезни, ее этиологию и характер проявления. Так острый обязательно проявляется ярко выраженными болевыми ощущениями, но всегда имеет короткую длительность, подострый будет вялотекущим, длится до 3-х месяцев. У хронического симптоматика сохраняется дольше 12-ти недель, а при рецидивирующем за год может случиться до 4-х обострений, периоды между ними дольше 2-х месяцев.
Катаральный
Острый воспалительный процесс слизистой носовых пазух длится 2-3 недели и может затрагивать правую или левую сторону, либо обе. Основным проявлением становятся повышение температуры тела и слизистые выделения из носа, которые постепенно густеют. Если появляется отек пораженной зоны (зачастую катаральный риносинусит затрагивает несколько пазух), выделения прекращаются, а нос закладывает полностью. Постепенно происходит скопление слизи в носоглотке, начинается воспалительный процесс на конъюнктиве.
Острый гнойный
При грамотном лечении длительность острой формы, даже осложненной гнойными выделениями, не превышает 4-х недель, при этом все симптомы ярко выражены – особенно это касается болевых ощущений. В такой ситуации пораженных синусов с гнойным содержимым несколько, поэтому боль может затрагивать половину лица или всю поверхность. Густые зеленые выделения из носа, повышение температуры тела, симптомы сильной интоксикации и отек – основные проявления острой фазы.
Хронический
Если риносинусит наблюдается в течение 12-ти недель и дольше, выраженность симптоматики сглажена, не считая периодов обострения, речь идет о хронической форме. Структура слизистой оболочки изменяется, при любом переохлаждении или снижении иммунитета, особенно осложненном инфекционным заболеванием, острая стадия вновь возвращается. Зачастую хронический риносинусит у детей и взрослых затрагивает отдельные пазухи. Заложенность носа, слабость и снижение обоняния являются постоянными спутниками этого заболевания.
Полипозный синусит
На фоне хронической формы, к которой не были применены терапевтические меры, могут начать появляться полипы – образование из гипертрофированной ткани, заполненной инфильтратом. Чем больше их становится, тем сильнее затрудняется носовое дыхание, поэтому больной вынужден дышать носом. Могут появиться жалобы на инородное тело в носовых ходах, болевые ощущения, заложенность ушей и сложности с глотанием пищи.
- У ребенка не дышит нос — причины заложенности, диагностика, лечение медикаментами и народными средствами
- Лор-заболевания у взрослых и детей
- Спреи от гайморита
Аллергический
На фоне длительного ринита, спровоцированного сезонной аллергией, у человека может развиться аллергический синусит. Он проходит даже без использования антигистаминных средств и характеризуется чиханием, постоянным зудом в области носоглотки, покраснением глаз. Возможны водянистые выделения из носа, появление отека, провоцирующее затруднение дыхания, и кожные высыпания.
Гнойный риносинусит
Гнойный риносинусит — бактериальное воспаление слизистой носа и околоносовых пазух. Заболевание имеет ярко выраженную клиническую симптоматику: лихорадка, зубная боль, гнойные выделения из носа, болезненность и припухлость лица в области пораженных пазух, прочие признаки интоксикации — плохой сон и аппетит, мышечные боли, ломота в суставах, слабость.
Гнойный риносинусит — опасное заболевание, которое часто осложняется менингитом, абсцессами или эмпиемой головного мозга и глазницы.
Лечение патологии комплексное, включающее антибиотики, муколитики, антигистаминные средства, деконгестанты, иммуномодуляторы.
Диагностика риносинусита
При появлении первых симптомов требуется обратиться к ЛОР-врачу, который проанализирует жалобы пациента и проведет общий осмотр. Если клинические проявления заболевания идентичны тем, что характерны риносинуситу, врач назначит дополнительные обследования:
- Переднюю риноскопию (заднюю – реже).
- Эндоскопию.
- Ренгенография околоносовых пазух – для осмотра клиновидной и лобной пазух.
- УЗИ – для диагностики кист, воспаления лобных пазух.
- Компьютерную томографию – для оценки анатомических особенностей носа.
- Лабораторная идентификация возбудителя – самая достоверной является диагностическая пункция гайморовой пазухи, но может потребоваться бакпосев содержимого экссудата, анализ крови, мазок на эозинофилы.
Диагностика
Диагноз заболевания ставит ЛОР-врач на основе жалоб больного, оценки общего состояния, отоларингологического обследования, результатов лабораторных и инструментальных исследований.
- Выслушав жалобы больного и собрав анамнез врач переходит к физическому осмотру, во время которого он пальпирует лоб и скулы. Это позволяет определить локальную болезненность и обнаружить аномалии полости носа.
- Отоларингологическое обследование включает проведение риноскопии, отоскопии и фарингоскопии.
- Микробиологическое исследование отделяемого носоглотки и содержимого пазух позволяет выявить возбудителя заболевания, идентифицировать его и определить его чувствительность к антибиотикам.
- Дополнительные инструментальные методы исследования: компьютерная томография, рентгенография, магнитно-резонансная томография.
Как лечить
Терапевтические меры должны быть направлены на устранение патогенных микроорганизмов, спровоцировавших синусит (если он не вызван травмой), и воздействовать на симптомы. С этой целью проводится дренирование пазух – консервативное или хирургическое, в зависимости от тяжести заболевания, и обязательно используют противовирусные или антибактериальные препараты. Дополнительно нужны средства-иммуномодуляторы. К симптоматической терапии можно добавить:
- регулярное проветривание помещения;
- поддержание оптимальной влажности;
- обильное питье (есть присутствует интоксикация организма).
Медикаментозная терапия
Если риносинусит не осложнен бактериальной инфекцией или гноем, необходимости в антибиотиках нет: преимущественно их рекомендуют при тяжелой стадии, особенно если воспаление ушло в лобные пазухи, чтобы предотвратить поражение мозга. Зачастую здесь назначаются пенициллиновый и цефалоспориновый ряд, либо макролиды, которые разрушают синтез белка в клетке болезнетворной бактерии. В остальных случаях комплексное медикаментозное лечение риносинусита состоит из:
- Муколитиков – для разжижения содержимого пазух.
- Гормональных препаратов (топических стероидов) – на 3 недели.
- Противовирусных лекарств – Анаферон, Амантадин и пр.
- Сосудосуживающих капель – на короткий срок для восстановления оттока содержимого пазух, устранения отека.
Хирургические методы
Самым распространенным способом хирургического лечения риносинусита является пункция (прокол) верхнечелюстных пазух. Она выполняется под местной анестезией, назначается преимущественно при гайморите с сильными болями и большим скоплением жидкости. Процедура представляет собой промывание антисептиком гайморовых пазух и последующее введение лекарства. Состояние больного быстро улучшается, воспаление устраняется, но для полного излечения нужно несколько процедур, а атипичное строение пазух может провоцировать осложнения. Еще могут быть назначены:
- ЯМИК-катетер – альтернатива пункции для фронтитов и этмоидитов, неинвазивное вмешательство. Антисептическое вещество подают в пазуху через зонд, после туда же вводят лекарство. Так можно очистить все пазухи, но тоже нужно несколько процедур, чтобы добиться полного излечения синусита.
- Удаление полипов: Эндоскопия – введение хирургического инструмента в пазуху через носовой ход, здоровые ткани не повреждаются, риск рецидива снижен на 50%.
- Синусотомия – через вскрытие лицевой кости и удаление ее части. Минусом является долгая реабилитация, наличие большого количества противопоказаний. Не исключен рецидив синусита.
Немедикаментозные методы
Промывания носа – главная процедура, помогающая бороться с риносинуситом, которая проводится с использованием физиораствора или морской воды по расписанию с интервалом в 1-2 ч. Она помогает убрать утек, воздействовать на воспаление. Если синуситу предшествовал одонтогенный гайморит, потребуются полоскания ротовой полости. Кроме физраствора с этой целью применяют отвары трав. Дополнительно врач может назначить физиопроцедуры:
- УВЧ;
- электрофорез;
- лазерное лечение;
- воздействие диадинамическими токами.
Стадии болезни
В зависимости от того, как долго продолжаются клинические симптомы, различают следующие формы риносинусита:
- острая – заболевание продолжается не менее одного месяца, при этом симптомы ярко выраженные;
- подострая – человек болеет около трех месяцев, но после выздоровления симптомы полностью прекращаются;
- рецидивирующая – продолжительность симптомов составляет больше 10 дней, и такие эпизоды могут случаться до 4 раз в год;
- хронический риносинусит – беспокоящий человека более 3 месяцев.
Лечение синусита у детей
Детская терапия синусита подразумевает акцент на препаратах местного действия, даже если это антибиотики. Сосудосуживающими средствами (Отривин, Називин) желательно пользоваться только перед сном, по 1-2 капли в носовой ход. Стероиды и НПВС у детей врачи стараются не применять. Преимущественно малышам от 2,5 лет назначают:
- Биопарокс – по 1 нажатию для каждого носового хода 4 р/сутки.
- Полидекса – по 1 впрыскиванию в ноздрю 3 р/сутки, курс лечения составляет 5 дней.
- Протаргол – местный антисептик, вводится по 3 капли в каждый носовой ход до 3-х р/сутки.
Лечение заболевания
Основным принципом лечения выступает местное воздействие на очаг воспаления, а также работа над улучшением защитных функций организма. Задача врача – помочь уничтожить возбудителя болезни, предупредить осложнения и случаи рецидива, уменьшить продолжительность проявления симптомов.
Перед тем как начинать лечить риносинусит, медики обязательно проводят инструментальное обследование, собирают анамнез пациента, проводят лабораторные исследования.
Характерные клинические проявления предполагают применение антибактериальной терапии. Если есть гнойное воспаление, обязательно назначают антибиотики.
Чтобы вылечить хронический риносинусит, то для снятия отечности, помимо специальных средств, применяется физиомагнитотерапия, лечение лазером. Из всех пазух должно удалиться содержимое, также нужно бороться с аллергенами.
Если приходится бороться с верхнечелюстным риносинуситом, очень часто прибегают к проведению пункции и очистки, поскольку их довольно легко выполнять. Это дает возможность промыть пазухи от собравшегося секрета, а также обработать их антисептическими средствами.
В зависимости от сложившейся ситуации в клинике могут порекомендовать промывать нос растворами, проводить так называемые носовые души, лечиться ультразвуком, микроволнами или ультравысокочастотным током.
Чем лечить риносинусит у взрослых
Промывания носовых ходов можно осуществлять простым солевым раствором или взять спрей Аквалор, Аквамарис (они же рекомендованы детям). Сосудосуживающие препараты подбираются на фенилэфрине, нафазолине, тетризолине – это Санорин, Вибрацил, Отривин. Однако основу медикаментозной терапии составляют:
- Антибиотики при бактериальной инфекции – Эритромицин, Аугментин, Цефтриаксон.
- Жаропонижающие при температуре – Парацетамол, Нурофен.
- Топические кортикостероиды для снятия воспаления и отека – Беконазе, Альцедим.
- Муколитики – Флюдитек, Флуимуцил.
Проявление риносинусита при беременности
Во время такого деликатного периода организма женщины переживает гормональные перестройки, поэтому слизистая оболочка носа может отекать. Из носа появляются выделения, а также кровотечения. Кроме этого, причиной может послужить респираторная вирусная инфекция.
Проявление болезни заключается в дискомфорте носового дыхания на протяжении 10 дней и более. Так, лечащий врач понимает, что осложнение простого ринита переросло в риносинусит. Дыхательная функция сильно усложняется, поэтому специалистом может быть назначено применение сосудосуживающих препаратов.
Народные методы
В дополнение к медикаментозному лечению можно использовать процедуры из народной медицины: основной являются паровые ингаляции. Их проводят при хроническом синусите без повышения температуры. Дышать горячим паром нужно 10-15 мин., используя отвар шалфея, ромашки или календулы. Еще пара рецептов народного лечения:
- После промывания закапывайте масло туи (1 капля в каждый проход) 2 раза в сутки, особенно если нужно вылечить риносинусит у ребенка.
- Смешайте по 1 ч. л. меда, пищевой соды и растительного масла, согрейте и пропитайте смесью турунды, которые нужно вставлять в нос на 20-25 мин. 3 раза в сутки.
- Закапывайте сок каланхоэ ежедневно по 2 капли в каждый носовой ход.
Общие принципы лечения
Основными целями лечения риносинусита являются:
- Сокращение длительности заболевания.
- Предупреждение развития орбитальных и внутричерепных осложнений.
- Эрадикация возбудителя.
С этих позиций базисным методом лечения острого бактериального риносинусита (среднетяжелых и тяжелых форм) и обострения хронического риносинусита является эмпирическая антибактериальная терапия.
К основным показаниям для назначения противомикробных лекарственных средств относятся:
- Характерный для риносинусита анамнез.
- Выраженность клинических проявлений.
- Наличие гнойного отделяемого в носовых ходах.
Антибактериальная терапия с учетом вида и чувствительности конкретного возбудителя, идентифицированного при бактериологическом исследовании, отнюдь не гарантирует успех в связи с высокой вероятностью попадания в исследуемый материал «путевой» микрофлоры при заборе материала. Кроме того, результаты исследования чувствительности выявленного микроорганизма invitro не всегда коррелируют с клинической эффективностью отдельных антибактериальных лекарственных средств. Причинами этого могут быть значительное усиление антибактериальной активности в результате однонаправленного эффекта антибиотика и его метаболита и способность целенаправленно достигать бактерицидных концентраций именно в очаге инфекции.
Антибактериальная терапия острого бактериального риносинусита
Амбулаторно преимущественно назначают пероральные противомикробные лекарственные средства.
С учетом спектра типичных возбудителей и российских данных об их антибиотикорезистентности препаратом первого выбора при острого бактериального риносинусита является амоксициллин.
В отсутствие заметного клинического эффекта по прошествии трех дней следует заменить препарат на антибиотик, активный в отношении пенициллин-резистентностных S. pneumonia и продуцирующих в-лактамазы Н. influenzae. В этом случае назначают цефалоспарины III-IV поколения или новые фторхинолоны.
При непереносимости препаратов пенициллинового ряда (а из-за возможных перекрестных аллергических реакций также нельзя назначать и цефалоспорины) лекарственные средства выбора являются макролиды.
В случае госпитализации пациента предпочтительным является парентеральный путь введения противомикробных лекарственных средств.
Антибактериальная терапия обострений хронического риносинусита
При лечении обострений хронического риносинусита лекарственные средства выбора считается амоксициллин/клавуланат в пероральной форме.
Кальтернативными лекарственными препаратами (назначают в случае неэффективности противомикробных лекарственных средств выбора) в настоящее время относят фторхинолоны III-IV поколений.У пациентов моложе 16 лет к альтернативным лекарственным средствам относят макролиды. Учитывая значительную роль обструкции естественных отверстий околоносовых пазух в патогенезе риносинусита, большое значение в его терапии имеют сосудосуживающие лекарственные средства, которые назначают либо местно, либо перорально.
В лечении острого и хронического риносинусита используют также лекарственные средства растительного происхождения, которые обладают противовоспалительным и муколитическим действием.
Пункции и зондирование околоносовых пазух
Эти методы позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственное средство (антисептики, протеолитические ферменты, глюкокортикостероиды). В некоторых случаях пункция и промывание околоносовых пазух позволяют ликвидировать блокаду ее естественного соустья. Считают, что регулярное удаление экссудата при гнойномриносинусите защищает от протеолиза факторы местного иммунитета и в 2-3 раза повышает содержание Ig и комплемента в пораженной пазухе, стимулируя механизмы местной антибактериальной защиты. Наиболее распространена и легче выполнима пункция верхнечелюстной пазухи.Она чаще всего используется в лечении риносинусита.
Метод принудительного дренирования
Метод имеет определенные преимущества перед лечением повторными пункциями. Наличие катетера создает дополнительный путь для эвакуации секрета из пораженной пазухи, увеличивает воздухообмен, ликвидирует отрицательное давление при блокированном или работающем как клапан естественном соустье.
Другие методы
Носовые души, промывание полости носа теплым изотоническим раствором и физиотерапия (ультравысокочастотные токи, микроволновая терапия, ультразвук).
Хирургическое лечение
Показания к хирургическому лечению при бактериальном риносинусите возникают при неэффективности проводимой антибактериальной терапии и развитии орбитальных или внутричерепных осложнений.
В хирургическом лечении превалирует тенденция к минимальнойинвазивности. Менее травматичные функциональные эндоскопические вмешательства дают лучшие результаты, сопровождаются меньшим числом осложнений, реже способствуют прогрессированию заболевания и развитию бронхиальной астмы, чем классические операции с радикальным удалением слизистой оболочки и носовых раковин.
Терапия грибковых форм риносинусита
При грибковом шаре назначение противогрибковых лекарственных средств не делается. Лечение — хирургическое (эндоскопическое). Полное удаление грибковых масс из околоносовых пазух гарантирует выздоровление. Лечение аллергического грибкового риносинусита — хирургическое (при наличии крупных полипов). Лечение поверхностного синоназального микоза заключается в удалении субстрата для роста мицелия грибков.
Профилактика заболевания
Ввиду инфекционной этиологии синусита самым надежным способом защиты остается укрепление иммунитета: регулярный прием иммуностимуляторов, нормализация режимов работы и отдыха, предотвращение авитаминоза, умеренные физические нагрузки. Еще несколько моментов:
- откажитесь от курения;
- вовремя лечите простудные заболевания, особенно детские;
- контролируйте влажность в помещении.
Лечение риносинусита
Терапия заболевания должна проводиться после обследования и необходимых анализов по назначениям врача. Наилучший результат дает комплексный подход к лечению, который сочетает не только прием медикаментов, но и применение физиотерапевтических методов, средств народной медицины. При отсутствии результата и при наличии определенных форм заболевания потребуется хирургическое вмешательство.
Медикаментозная терапия
Назначение лекарственных средств осуществляется после анализа содержимого носовых пазух. Если бактерии спровоцировали риносинусит, лечение требуется антибактериальное.
Чаще всего назначаются следующие лекарства: Азитромицин или Кларитромицин. Если держится высокая температура, то прописывают инъекции антибиотиков. Назначается курс на 10–14 дней.
Альтернативные методы
Очень часто так происходит, что народное лечение как раз и становится тем бездействием со стороны пациента, которое приводит к хронической форме заболевания. Важно понимать, что реализация таких альтернативных рецептов может быть лишь вспомогательным назначением на фоне официальной медицины. К тому же, часть народных средств является для человека с определенной проблемой потенциальным аллергеном.
Перед выбором растительных препаратов, отваром, мазей и настоек лучше обратиться к отоларингологу, заручиться его официальной поддержкой. Народные средства лучше использовать при генетической предрасположенности к характерному недугу в целях профилактики. Такое назначение будет эффективным и безопасным, особенно если его сочетать с прогулками на свежем воздухе, отказом от вредных привычек, умеренными кардионагрузками.
В заключении можно добавить, что риносинусит хронической формы не лечится, но, если проблема в организме все же возникла, не стоит пускать ее на самотек. Требуется обратиться к отоларингологу за помощью и состоять у этого узкопрофильного специалиста на учете вплоть до полного исцеления (если оно, конечно, возможно для конкретной клинической картины).
Особенности заболевания у детей и беременных
Синуситом часто страдают маленькие дети, так как у них недоразвиты все придаточные пазухи носа (окончательное их развитие происходит примерно к 12 годам), и у них неокрепший иммунитет. Эти факторы также делают болезнь опаснее, ведь у малышей существует больший риск осложнений, к тому же они не могут сказать, что их беспокоит. Также острый гнойный риносинусит у детей боле склонен превращаться в хронический.
В период беременности организм становиться уязвимым по той же причине – понижение иммунитета. Кроме того на развитие риносинусита у беременных могут повлиять гормональные перестройки. Опасность болезни у будущих мам заключается в том, что им нежелательно принимать сильные лекарства, а многие препараты вообще противопоказаны, вследствие негативного влияния на плод. Поэтому для лечения нужен особенный подход.
Медикаментозная терапия
Острый гнойный риносинусит хорошо поддается медикаментозной терапии. Использование рецептов народных лекарей недопустимо. Таким образом больной только понапрасну потратит время, а недуг продолжит прогрессировать. Терапия назначается после комплексного диагностического обследования. Обычно, для лечения гнойного риносинусита врачи назначают одновременно несколько лекарств различного действия:
- Антибактериальные медикаменты доказали свою эффективность при выраженном инфекционном процессе. Они подбираются строго врачом с учетом типа возбудителя и состояния здоровья пациента. На начальном этапе гнойного риносинусита чаще всего назначается «Амоксициллин». Если ему не удается справиться с инфекционным процессом за три дня, подбираются антибиотики тетрациклиновой группы.
- Антигистаминные препараты при риносинусите используются с целью устранить повышенную отечность. Они также уменьшают объем продуцируемой слизи, благодаря чему воздух может беспрепятственно циркулировать. Среди антигистаминных препаратов отлично себя зарекомендовали следующие средства: «Тавегил», «Кларитин» и «Лоратадин». Для увлажнения слизистой при риносинусите можно применять назальные спреи («Полидекса», «Вибрацил»).
- Чтобы активизировать защитные силы организма, назначаются мультивитаминные комплексы и так называемые иммуномодуляторы. Они благотворно воздействуют на все системы и ускоряют процесс борьбы с патогенной флорой.
- Для уменьшения воспаления при гнойном риносинусите показан прием следующих медикаментов: «Нурофен», «Парацетамол», «Ибупрофен». Эти препараты не только купируют расстройство, но также борются с температурой и воспалительными реакциями. Стоит заметить, что продолжительный прием жаропонижающих не рекомендуется.
Представленная схема терапии считается общей для всех пациентов с диагнозом «гнойный риносинусит». Что это значит? Лечащий врач в зависимости от состояния больного и наличия тех или иных симптомов может ее чуть видоизменять. Именно поэтому самостоятельная терапия крайне нежелательна.
Классификация
Современная медицина выделяет множество разновидностей риносинуситов. Их классифицируют по времени и характеру течения, по месту расположения и по многим другим критериям.
- По возбудителю инфекции: бактериальный, вирусный, грибковый и смешанный.
- По месту локализации воспалительного процесса: правосторонний, левосторонний, двухсторонний.
- По типу течения заболевания: хронический, острый и рецидивирующий.
- По виду воспалившейся пазухи: сфеноидит, гайморит, этмоидит, фронтит.
- По тяжести течения: тяжелая, легкая и среднетяжелая формы.
В зависимости от разновидности заболевания и тяжести его течения доктор подбирает необходимый курс терапии. При правильном соблюдении всех врачебных рекомендаций, справиться с риносинуситом не составит никакого труда. Как заподозрить развитие данного заболевания? Какие симптомы этому сопутствуют?
Симптоматические проявления
Симптомы хронического синусита следующие: отмечается заложенность носа, из-за чего человек плохо спит; дышать носом оказывается невозможно, больной начинает дышать ртом; слезотечение; умеренные прозрачные или чаще гнойные сопли ; снижение или даже полная потеря восприятия запахов; по задней стенке глотки отмечается постоянное мигрирование слизи и гноя, что дает привкус во рту и неприятный запах изо рта.
Голос меняется по тембру – становится гнусавым. В районе пораженных пазух появляются боли. Появляется чувство тяжести лица и цефалгии; анальгетики помогают временно и не до конца. При обострении процесса главный признак – усиление всех симптомов, как при остром процессе.
Усиливается носовая заложенность, сопли становятся густыми, вязкими, меняют цвет – чаще зеленоватого или желтоватого. Фациальные алгии и цефалгии становятся также сильнее.
Лихорадки не отмечается, но субфебрилитет имеется. Повышенная отечность присутствует не только в полости пазух и носа, она распространяется на кожу лица: веки, щеки.
Лечение гнойного риносинусита в домашних условиях
Для тех, кто предпочитает народные методы лечения, мы составили список самых популярных средств против риносинусита:
- Растительные капли. В качестве антисептических капель можно использовать сок свеклы, морковки, лука, чеснока, алоэ или каланхоэ. Закапывают его из пипетки по 3-6 капель в каждую ноздрю по 3 раза в день. Сок из лука и чеснока могут обжечь оболочку носа, поэтому их нужно разводить водой.
- Солевой раствор. Сделать его очень просто: смешайте 1 л кипяченной или дистиллированной воды и 1 ст.л. соли (можно морской). Также некоторые добавляют пару капель йода. Этим раствором следует промывать каждую ноздрю при помощи небольшой груши, шприца или специального чайничка (продается в аптеках).
- Паровые ингаляции. Тоже доступный и всем известный способ. Для проведения ингаляций удобнее воспользоваться паровым ингалятором (тоже продается в аптеках), но можно действовать по старинке – дышать над паром из кастрюли около 10 минут. На многих сайтах рекомендуют добавлять в воду отвары трав или эфирные масла, но врачи утверждают, что эффекта от этого мало, ведь суть действия ингаляций – это распаривание вязкой мокроты и улучшение микроциркуляции в тканях, а для этого и просто пар подойдет.
- Носовые аппликации. Помогают снять воспаление, немного обезболить и устранить инфекцию. Например, можно намылить ватный тампон хозяйственным мылом положить его в ноздрю на 10 минут, или натереть лук, перемешать с медом, завернуть смесь в бинтик и также ставить в нос.
- Повышение иммунитета. Для укрепления защитных сил организма во время болезни советуют принимать витамин С или эхинацею.
Классификация хронического риносинусита
Существует 3 формы хронического риносинусита:
- без полипов носа (обычное воспаление);
- полипозный (с носовыми полипами);
- аллергический риносинусит.
По происхождению он может быть инфекционным (вирусным, бактериальным и грибковым) и неинфекционным (вызван аллергией, искривлением носовой перегородки, иммунодефицитными болезнями и т.д.).
Данная классификация обладает большим терапевтическим значением, так как каждый вид риносинусита имеет свои проявления и лечится по-разному.
Этиология (возбудители)
Причины возникновения острого риносинусита можно подразделить на две большие группы:
- инфекционного характера (вызываются многочисленными бактериями, вирусами, грибами);
- аллергической природы (появляются под влиянием различных аллергенов).
Наиболее распространенными источниками, провоцирующими острый катаральный риносинусит, являются респираторные вирусные инфекции или, попросту говоря, банальные простудные заболевания.
Проникая в околоносовые пазухи, вирусы способны вызвать их воспаление. Как правило, при попадании инфекции в носовую полость организм отвечает мгновенной иммунной реакцией, увеличением количества слизи, образованием отека. Все это ведет к затруднению выхода содержимого из придаточных пазух носа. Создаются дополнительные благоприятные условия для дальнейшего размножения патогенных микроорганизмов и образования гноя.
Некоторые виды бактерий в минимальном количестве могут постоянно находиться в организме человека. При этом они не вызывают воспалительной реакции. Но в случае снижения защитных функций, образования застоев в околоносовых пазухах эти бактерии начинают интенсивно размножаться, причем нередко провоцируя острый гнойный полисинусит.
Хронические воспаления придаточных пазух, вдыхание холодного воздуха, вазомоторный ринит (постоянная заложенность носовой полости) и даже некоторые дезодоранты вполне способны спровоцировать острый полисинусит.
Кроме этого, существует ряд патологических состояний, являющихся предрасполагающими факторами для развития острого риносинусита:
- анатомические особенности полости носа (деформированная носовая перегородка, полипы, увеличенные носовые раковины и т.п.);
- иммунодефицитное состояние;
- наличие иных заболеваний (аллергический ринит, муковисцидоз, аденоидит и прочее);
- определенный образ жизни (курение, дайвинг).
Полипозный риносинусит
Слизистая оболочка носовых ходов состоит из мягких тканей. При частых воспалительных процессах она истончается, а организм, получив сигнал об этом, начинает наращивать новый слой. Довольно часто эти наросшие кусочки по внешнему виду отличаются от слизистой: по форме они похожи на каплю, а внутри наполнены инфильтратом (скопление лимфы и крови). Такое образование называется полипом, оно затрудняет носовое дыхание и может привести к развитию многих заболеваний.
Полипозные разрастания могут быть довольно большими. При этом ощущается постоянный дискомфорт, ухудшается обоняние, кажется, что в носу находится инородное тело. Полипы также могут перекрыть пазухи, что способствует скоплению в них гноя. Так развивается полипозный риносинусит.
Вазомоторный риносинусит
Развитие вазомоторного риносинусита может также начаться на фоне острой вирусной инфекции. Его возникновение связано с нарушением работы нервных окончаний. При появлении любого раздражителя (холод, жара, резкие запахи) слизистая носа реагирует достаточно бурно: появляется сильный отек, выделения становятся очень обильными.
Часто вазомоторный риносинусит развивается у беременных женщин. Это происходит в результате резкого изменения гормонального фона при беременности. Обычно после родов все приходит в норму даже без медикаментозного лечения.
Виды риносинуситов
В медицине принято классифицировать заболевания. Это помогает диагностике, правильному назначению лечения, выбору препаратов. Риносинусит систематизируют по нескольким параметрам. Виды недуга по этиологии:
| Возбудители | Примечание | |
| Бактериальный | энтеробактерии стафилококк синегнойная, кишечная палочка стрептококк | |
| Вирусный | риновирусы аденовирусы парагрипп грипп | проходит в острой форме |
| Грибковый | грибы рода Кандида, Аспергилла | клетку поражают сразу несколько микроорганизмов |
| Смешенный | начинается с бактериального заражения, осложняется другими видами |
Воспалительное заболевание классифицируется по нескольким параметрам. По характеру течения выделяют острую, хроническую, рецидивирующую форму. Локализация процесса бывает односторонней, двухсторонней. Протекание недуга отличается по тяжести – легкая, среднетяжелая, тяжелая. Классифицируют разновидности заболевания по месту поражения:
- верхнечелюстное – гайморит;
- этмоидальное – поражены отделы решетчатых пазух – этмоидит;
- фронтальное – задеты лобные участки – фронтит;
- сфеноидальное – воспалены клиновидные пазухи – сфеноидит.
Острый
Заболевания в такой форме начинается стремительно, требует срочного обращения к врачу. Прогрессирование недуга у пациента происходит за неделю. Острый риносинусит имеет характерную клиническую картину:
- интоксикация – повышение температуры, давление в ушах, ощущение слабости, разбитости, лихорадка;
- снижение обоняния;
- отек лица;
- приступообразные головные боли;
- гнусавость;
- затрудненное дыхание;
- неприятный запах изо рта;
- заложенность носа;
- слизистые выделения;
- дискомфорт, сдавливание в области пазух.
Если в течение недели симптоматика не изменилась, не исключено подключение бактериальной инфекции. Такое состояние требует госпитализации, антибактериальной терапии. Это поможет избежать развития недуга в хронической форме, появления серьезных осложнений. Провоцирующими факторами возникновения острого воспалительного процесса в носовых пазухах становятся:
- неправильное или не доведенное до конца лечение синусита;
- нарушения отхождения слизистого экссудата;
- искривление носовой перегородки.
Хронический
Если острый риносинусит не вылечить до конца, он приводит к развитию хронической патологии. Заболевание может продолжаться до полугода. Провоцирующими факторами возникновения такой формы патологии становятся:
- аллергические реакции;
- тяжелая форма интоксикации;
- травмы лица;
- курение;
- постоянное вдыхание запыленного, загазованного воздуха;
- приобретенные, врожденные дефекты носоглотки.
Хронический риносинусит характеризуется наличием слабовыраженных симптомов. Этот вид недуга опасен развитием осложнений. Сужение соустья между пазухой и носом как результат отека уменьшает поступление кислорода, что усиливает воспалительный процесс. Наблюдается такая клиническая картина заболевания:
- ослабленное обоняние;
- нарушение слуха;
- постоянная заложенность носа;
- отсутствие температуры;
- гнусавость голоса;
- затрудненное дыхание;
- выделение из носа слизистого секрета с гноем;
- распирание в области пазух;
- раздражение;
- слабость.
Полипозный
Запущенное воспаление придаточных пазух приводит к разрастанию слизистых оболочек. Хронический полипозный риносинусит развивается на фоне снижения концентрации иммуноглобулина G. Провоцирующим фактором становится воздействие агрессивных химических вещества, аллергенов, вирусов, наследственная предрасположенность к аллергии. Развитие заболевания происходит по такой схеме:
- возникает отек слизистых оболочек;
- стенки утолщаются, разрастаются;
- формируются выросты – полипы;
- в пазухах возникает застой гнойного содержимого.
Заболевание опасно своими осложнениями – менингитом, поражением глазных яблок. Требуется хирургическое лечение – удаление полипов. Клиническая картина характеризуется симптомами:
- заложенность носа;
- ощущение внутри инородного тела;
- потеря или снижение вкуса, обоняния;
- проблемы глотания – при запущенной форме;
- нарушение сна;
- тахикардия;
- заложенность ушей;
- хроническая усталость;
- боли в голове, области пазух.
Гнойный
Риносинусит этого вида имеет бактериальную природу. Нередко активизация патогенных микроорганизмов на слизистых носа и пазух происходит из-за травм. Заболевание опасно осложнениями, угрожающими жизни – абсцессами, эмпиемой глазниц, головного мозга, менингитом, требует стационарного лечения. Клиническая симптоматика при такой патологии ярко выражена:
- гнойные выделения из носа;
- лихорадка;
- зубная, головная боль;
- отечность лица в месте поражения пазух;
- нарушение сна;
- отсутствие аппетита;
- слабость;
- ломота в суставах;
- боли в мышцах;
- высокая температура.
Аллергический
Провоцирующими факторами развития этой разновидности заболевания становится воздействие аллергенов. Это могут быть продукты питания, лекарственные препараты, растения, пыль, споры грибов, шерсть животных. Аллергический риносинусит требует исключения раздражителей, приводящих к недугу, приема антигистаминных лекарственных препаратов. Заболевание отличают клинические симптомы:
- покраснение глазного яблока;
- обильный прозрачный экссудат из носа;
- слезотечение;
- зуд в носоглотке;
- раздражительность;
- недомогание;
- головные боли;
- сонливость;
- чихание.
Катаральный
Заболевание, которое протекает без гнойных выделений, называют еще вирусным насморком. Катаральный риносинусит отличает обильный и прозрачный слизистый экссудат. Заболевание провоцируют:
- грибковые, вирусные инфекции верхних дыхательных путей;
- новообразования, полипы в полости носа;
- ослабление иммунитета;
- искривление носовой перегородки;
- переохлаждения;
- стоматологические инфекции;
- аллергии.
Воспалительный процесс опасен осложнениями, требует своевременного лечения для их исключения. Заболевание имеет клиническую картину:
- повышенная температура;
- отек нескольких пазух;
- заложенность носа;
- воспаление конъюнктивы глаз;
- потеря обоняния;
- сухость жжение в полости носа;
- гипотермия;
- головные боли;
- отечность;
- обильное слезотечение;
- отсутствие сна.
Вазомоторный
При нарушении в околоносовых пазухах и полости носа тонуса кровеносных сосудов возникает отек слизистых оболочек. Вазомоторный риносинусит начинается на фоне простудных заболеваний, ОРВИ. Провоцируют развитие недуга:
- частое применение назальных капель;
- стрессовые ситуации;
- изменение гормонального фона;
- курение;
- перепады температуры воздуха;
- переохлаждение;
- употребление алкоголя;
- хронические болезни желудка;
- анатомические патологии носа;
- травмы.
Внезапное расширение сосудов приводит к появлению отеков, при этом клиническая картина болезни отличается постоянной заложенностью носа, водянистыми слизистыми выделениями, преходящими в зеленый экссудат при прогрессировании недуга. Наблюдаются симптомы:
- гнусавость голоса;
- чихание;
- слезотечение;
- затрудненное дыхание;
- снижение обоняния;
- головная боль;
- отсутствие аппетита;
- расстройство сна;
- повышение температуры.
Эффективность промывания
При борьбе с хроническим риносинуситом очень эффективны промывания носа специальными растворами. В поликлинике в кабинете ЛОР-врача делают промывание носа по Проетцу. Эту процедуру люди чаще всего называют «кукушка». В одну ноздрю вставляют трубку для введения промывающего раствора, а в другую вводят трубочку, через которую будут высасывать жидкость компрессорной установкой. Во время промывания больной должен повторять «ку-ку», чтобы раствор не попал в ротоглотку.
Более современным способом является промывание при помощи ЯМИК-катетера. К сожалению, этот катетер есть не во всех медицинских учреждениях, зато процедура может стать реальной альтернативой болезненного прокола гайморовой пазухи. Вначале проводят местное обезболивание носа. Затем в носовой проход вводят резиновый катетер и раздувают оба баллончика. Один из них располагают в ноздре, а второй в носоглотке. В итоге носовая полость герметично закрывается. В специальный отвод катетера вставляют шприц и отсасывают содержимое пазух. Другим шприцем вводится лекарство. ЯМИК-катетер, не нарушая целостности слизистой оболочки, дает доступ ко всем околоносовым пазухам. Конечно, за один раз опорожнить все пазухи не получится, но за 5-6 процедур они очистятся.
Если гайморова пазуха переполнена гноем, пациент страдает от головной и лицевой болей. Когда промывание не помогает, необходимо сделать прокол. Под местной анестезией специальной тонкой иглой прокалывают самую тонкую стенку верхнечелюстной пазухи. Сначала туда вводят раствор антисептика, а в конце заполняют пазуху лекарством.
Процедура позволяет быстро очистить гнойное содержимое гайморовой пазухи, облегчить состояние больного и ввести антибиотик прямо в точку воспаления.
Вероятнее всего, для полного очищения пазухи придется неоднократно повторять процедуру. Прокол возможен лишь в случае гайморита, лечение остальных пазух этим методом лечения неосуществимо.
Лечение хронического риносинусита зачастую включает в себя промывания и проколы. Неприятные и болезненные процедуры придется повторять несколько раз. Чтобы избежать себя от мучений, не пускайте насморк на самотек. Если он не прошел самостоятельно за неделю, посетите оториноларинголога и пролечитесь.
Суть патологии и ее причины
При возникновении насморка гнойный секрет начинает продуцироваться не сразу. Сначала выделения практически полностью прозрачные. Если недуг характеризуется только бактериальной этиологией, то при грамотно проведенной терапии он не перейдет в гнойную форму. Обычно на насморк не обращают внимания и полагают, что расстройство пройдет самостоятельно. У больного с хорошим иммунитетом элементы организма сразу атакуют патогенную флору и ликвидируют ее. При этом гнойный секрет из носовой полости сначала становится молочным и густеет, а через, примерно 3 дня окончательно исчезает. Таким образом патологический процесс протекает далеко не у каждого. Насморк практически во всех случаях сопровождается сильнейшей отечностью слизистой и быстро развивающимся воспалением на фоне активности следующих факторов:
- вдыхание канцерогенных веществ в процессе курения;
- наличие респираторных недугов;
- присутствие грибков в полости носа;
- аллергические реакции;
- бесконтрольное применение лекарственных препаратов;
- разрастание аденоидов;
- наличие кистозных образований или полипов;
- сбой в функционировании эндокринной системы.
Вследствие сильнейшей отечности, чрезмерно узкие проходы перекрываются. Поэтому гнойный секрет не выводится беспрепятственно наружу, а полноценная циркуляция воздуха прекращается. На фоне отсутствия достаточных объемов кислорода в полостях начинает размножаться патогенная флора. Основным продуктом ее жизнедеятельности является гнойный секрет. Он начинает накапливаться в пазухах, существенно нагнетая воспаление. При этом жидкость оказывает постоянное давление на их нервные окончания. В результате, при подъеме или обычном повороте головы больной испытывает болевой дискомфорт. Если лечение гнойного риносинусита не начать своевременно, возрастает вероятность развития осложнений. Секрет под собственным весом может «продавливаться» дальше в полость, распространяясь на соседние пазухи, уши.
Негативные последствия очень быстро прогрессируют, а иногда даже приводят к летальному исходу.
Диагностика заболевания
Симптомы и лечение острого риносинусита у взрослых взаимосвязаны друг с другом. Поэтому прежде чем назначить различные медикаменты, доктор должен изучить все жалобы пациента, а также провести ряд диагностических тестов. Ведь разные формы заболевания лечатся по-разному. Кроме того, похожими симптомами проявляются и другие заболевания носоглотки (корь, коклюш, скарлатина и другие).
После обращения к специалисту, больной должен максимально точно описать свои ощущения. Он должен сказать, как давно появилась заложенность носа, наблюдаются ли обильные выделения, имеют ли они гнойный характер. Обязательно пациент отмечает, есть ли у него головные боли, насколько они интенсивны. Во время беседы с больным доктор может задать дополнительные вопросы относительно протекания болезни.
Затем врач проводит общий осмотр. Для этого он ощупывает лоб и щеки, поколачивает их. Если во время этого появляется сильная боль, доктор может поставить предварительный диагноз – фронтит или гайморит. Если в области щек и глаз наблюдается сильный отек, высока вероятность тяжелой формы течения синусита. В этом случае требуется немедленная госпитализация пациента. Однако для вынесения окончательного диагноза доктор должен провести дополнительные диагностические тесты, к которым относятся:
- Риноскопия, или общий осмотр носа. При риносинусите слизистая носа красная и отечная, а в ходах наблюдаются гнойные или слизистые выделения.
- Эндоскопический осмотр. Это метод, являющийся альтернативой рентгенографии. Если в средних носовых ходах обнаружены гнойные выделения, доктор диагностирует гайморит или фронтит. Когда гной присутствует в верхнем ходе, высока вероятность этмоидита или сфеноидита.
- Рентгенография. С помощью данного метода можно определить, есть ли патологический процесс в околоносовых пазухах. Если они заполнены слизью или гноем, то на рентгеновском снимке пазухи будут затемнены. В зависимости от формы затемнения доктор отличает катаральный синусит от гнойного.
- Пункция гайморовой пазухи. Процедура довольно неприятна и болезненна, поэтому ее проводят с использованием обезболивающего. Тонкой длинной иглой прокалывают верхнечелюстную пазуху и вытягивают ее содержимое шприцем. Затем пазуху промывают и вводят в нее лекарство.
- УЗИ. Оно применяется редко для диагностики риносинусита, поскольку не всегда с помощью ультразвукового исследования можно поставить точный диагноз.
- Компьютерная томография. Также применяется редко, поскольку этот метод является дорогостоящим.
Материал, взятый во время пункции, используется для определения бактерии, ставшей возбудителем болезни. Также анализ позволяет определить, обладает ли микроорганизм устойчивостью к антибиотическим препаратам. Лечить риносинусит доктор начинает только после точной постановки диагноза и определения формы заболевания.
Прогноз и осложнения
Гнойный риносинусит – это опасная болезнь, поэтому пренебрегать лечением не стоит. Если меры по устранению болезни применяются незамедлительно после ее обнаружения, Вы в точности следуете инструкциям врача, то недуг в течение 7-10 дней покинет организм.
Неблагоприятный прогноз дают пациентам, которые поздно обратились к врачу (когда уже есть осложнения или они неизбежны), игнорировали назначенные схемы лечения, отдали преимущество народной медицине и сильно запустили болезнь.
В числе осложнений гнойного риносинусита отмечены такие болезни и состояния:
- Менингит;
- Отит;
- Сепсис;
- Бактериемия;
- Пиемия;
- Периостит, остеомиелит;
- Гнойные периодонтиты, пульпиты;
- Воспаления в средних и нижних дыхательных путях;
- Флегмоны клетчаточных пространств головы;
- Абсцессы в челюстно-лицевом участке;
- Невриты тройничного и лицевого нерва;
- Вторичные повреждения почек, печени, сердечно-сосудистой системы.
Хотя многие из этих недугов появляются в качестве осложнений риносинусита редко, они очень опасны и не следует сбрасывать их со счетов.
Лечение гнойного синусита
Важно при первых проявлениях болезни обратиться к отоларингологу, поскольку лишь врач может поставить точный диагноз и в соответствии с ним определить, чем лечить синусит в конкретном случае. В целом лечение патологии должно быть комплексным и может включать:
- применение лекарственных средств;
- промывания носовой полости (солевым или антисептическим раствором и др.);
- физиотерапевтические процедуры – электрофорез, УВЧ-терапия;
- малоинвазивные техники лечения – применение синус-катетера ЯМИК, баллонная синусопластика;
- пункция (прокол) пазухи;
- вскрытие пораженного синуса.
Список лекарств, назначаемых пациентам с гнойным воспалением придаточных синусов, включает:
- антибиотики в форме инъекционных растворов и таблеток. Подбор эффективного препарата проводят после получения результатов посева на микрофлору. Исследование позволяет определить, к какой группе антибактериальных средств вызвавшие воспаление бактерии наиболее чувствительны. В некоторых случаях достаточно применения спреев с антибиотиком. Они воздействуют непосредственно в очаге воспаления и в крайне редких случаях приводят к развитию побочных реакций;
- сосудосуживающие средства. Применение этой группы препаратов не должно превышать 7 суток, более длительный курс может привести к атрофическим изменениям слизистой оболочки носа и развитию привыкания к активным компонентам. У взрослых такие препараты применяют в форме спреев, у детей – капель;
- противовоспалительные средства;
- противогрибковые препараты. Их назначают в случаях, когда причиной развития патологии является грибковая инфекция.
Промывание носовой полости методом Кукушка проводится врачом в физиотерапевтическом кабинете. В одну ноздрю пациента вливают лекарственное средство, в другой устанавливают отсос. Чтобы раствор не попал в глотку, во время процедуры пациент произносит «ку-ку», что способствует прилеганию мягкого неба к задней стенке глотки. Благодаря этому препарат поступает непосредственно в пазухи, а скопившиеся в них слизь и гнойный экссудат вымываются.
При отсутствии своевременного лечения этой формы воспаления возможно развитие осложнений в виде менингита, остеомиелита, абсцесса, трахеита, бронхита или пневмонии.
В домашних условиях для промываний в носовую полость могут вводиться антисептические средства или солевой раствор посредством шприца без иглы, спринцовки или носового душа.
Физиотерапевтические процедуры применяют с целью устранения воспалительного процесса, снижения интоксикации, улучшения микроциркуляции, а также для активизации обменных процессов в пораженных тканях. Их проведение при гнойном течении воспаления противопоказано в случаях, когда отток секрета невозможен.
Применение синус-катетера ЯМИК в некоторых случаях позволяет избежать прокола
Малоинвазивные техники лечения используются для стимуляции оттока отделяемого из синусов. Они высокоэффективны, риск развития осложнений при их проведении минимален. К таким техникам относятся:
- ЯМИК-процедура – процедура, проводимая под поверхностной анестезией слизистой оболочки носа, которую осуществляют посредством катетера с двумя баллонами. Первый располагается на его конце и необходим для ввода в ноздрю и выведения в носоглотку, а второй, посередине катетера, остается непосредственно возле ноздри. Также устройство снабжено двумя просветами. К первому присоединяют шприц, которым нагнетают воздух для герметизации носовой полости. Ко второму подсоединяют шприц, через который вводят антисептический раствор. Процедура позволяет вывести содержимое из синусов без хирургического вмешательства;
- баллонная синусопластика – малоинвазивный метод терапии синусита, при котором в соустье носовой пазухи вводят проводник со специальным баллоном. Процедуру проводят под местной анестезией и эндоскопическим контролем. Баллон наполняют жидкостью, что способствует открытию просвета для эвакуации гноя.
Вопрос о необходимости прокола решает врач после оценки эффективности проводимой терапии и опасности развития осложнений
Прокол является одним из самых эффективных и быстрых методов извлечения гноя из пораженного синуса. Его проведение обосновано в следующих случаях:
- гнойный процесс протекает в одной или нескольких пазухах при закрытом выводном отверстии;
- проводимое медикаментозное лечение оказалось неэффективным;
- пациент жалуется на выраженную головную боль, неподдающуюся медикаментозному лечению;
- температура тела не снижается после трехдневного приема антибиотиков.
Пункция также имеет важное диагностическое значение, поскольку позволяет оценить проходимость соустья синусов и определить характер патологического процесса. Алгоритм проведения процедуры отличается в зависимости от того, в какой полости протекает воспаление.
Выраженность признаков острой или хронической формы патологии отличаются. Осложнению течения процесса может служить появление симптомов интоксикации вследствие размножения патогенной микрофлоры.
Вскрытие пораженной пазухи проводят только в случаях, когда другие методы лечения оказались неэффективными, состояние пациента ухудшается и имеется угроза развития осложнений.
Также в качестве вспомогательной терапии могут применяться народные средства, но только по назначению врача, поскольку некоторые из них могут усугубить течение патологии. К примеру, прогревания носовой полости, широко используемые в нетрадиционной медицине, противопоказаны при гнойном течении воспаления, так как тепло усиливает образование экссудата в пораженной пазухе.
Лечение дома
Большинство людей предпочитает лечиться в домашних условиях. Это вполне допустимо, если болезнь незапущенная и врач не видит необходимости госпитализации. При этом применяются назначенные лекарства, выполняются физиотерапевтические процедуры.
В период лечения лучше всего не выходить на работу или учебу, так как это может негативно отразиться на течении болезни, привести к возникновению осложнений. Больше пейте теплого, проветривайте в помещении, обеспечьте себе постельный режим.
Антибиотики
Так как инфекция провоцируется бактериальными микроорганизмами, необходимо применять антибиотические препараты. При любой гнойной инфекции врачи должны проводить исследование экссудата в лаборатории (окрашивание по Граму, высевание, определение штамма патогенного микроорганизма и антибиотика, к которому он чувствителен). В идеале назначаются антибиотики, к которым чувствительна конкретная микрофлора. Но наибольшее распространение приобрели лекарства широкого спектра действия из групп:
- пенициллинов (Аугментин, Амоксициллин),
- макролидов (Эритромицин, Азитромицин),
- цефалоспоринов (Цефтриаксон).
- фторхинолонов (Цефазолин),
Такие препараты относят к системным и сильнодействующим, поэтому их прем всегда нужно согласовать с врачом.
Местные антибиотики
Речь идет о каплях и спреях для носа с антибиотическим эффектом. Хотя на рынке представлены разнообразные препараты, наибольшее распространение приобрели спреи:
- Изофра.
- Полидекса.
Полидекса содержит в себе два антибиотических компонента, противовоспалительное, сосудосуживающее. Этот препарат используется при более запущенных клинических случаях. Изофра содержит в себе всего один антибиотический компонент, поэтому применяется преимущественно при легкой и средней степени тяжести заболевания.
Солевые растворы
Препараты типа Физиомер, Хьюмер, Маример назначаются с целью увлажнения слизистой оболочки носа, уменьшения плотности экссудата и его скорейшего выведения. Они не оказывают терапевтического эффекта, но помогают гною быстрее выйти из пазух и удалиться со стенок носа.
Сосудосуживающие капли
Если Вы не применяли до момента лечения сосудосуживающие капли, то врач может назначить на пару дней с целью облегчения носового дыхания до частичного отступления недуга. К таким препаратам относятся:
- Нафтизин,
- Назонекс,
- Галазолин,
- Назол,
- Називин.
Антигистаминные и противовоспалительные препараты
Примечательной особенностью лекарств антигистаминного типа является способность быстро убирать отек в тканях, на слизистых оболочках. Поэтому они назначаются в том случае, если отечность очень сильная и устранить ее с помощью сосудосуживающих капель не представляется возможным. К препаратам антигистаминного типа относятся Лоратадин, Алерон, Цетрин. Все они продаются в таблетках.
Противовоспалительные препараты нестероидного типа. Ибупрофен, Парацетамол, Диклофенак, Мефенамовая кислота и другие лекарства такого типа помогают снять симптомы воспаления в пазухе носа, устранить симптомы интоксикации.
Гомеопатические средства
Препараты на травах помогают экссудату стать более жидким и быстрее выходить из пазух. Такой эффект ускоряет выздоровление, а также предупреждает возникновение осложнений заболевания. К хорошо зарекомендовавшим себя средствам относится Синупрет, который продается в форме капель для внутреннего применения и таблеток.
Другие препараты для самостоятельного приема врач может назначать по собственному усмотрению, исходя из анамнеза и показаний.
Лечение в домашних условиях рецептами народной медицины также возможно. Но не следует ими увлекаться – если позитивной динамики в течение нескольких дней не наблюдается, сразу же обращайтесь к врачу. Острые гнойные инфекции влекут за собой страшные осложнения, с которыми лучше не сталкиваться.
Возможные осложнения
Нарушение правильности лечения может приводить к следующим осложнениям: воспаление расширяется с вовлечением мягких тканей лица, дыхательных путей;
- отиты;
- глазные осложнения (гнойное воспаление глазниц, приводящее к потере зрения в целом).
- осложнения со стороны мозга и черепа: абсцессы мозга; воспаление его оболочек; остеомиелит;
- тромбоз кавернозного синуса (скопление крови в твердой мозговой оболочке); симптомами становятся цефалгии, пучеглазие, судорожный синдром и пр. нарушения со стороны ЦНС.
- сепсис;
- холестеатома – появление полости с мертвыми эпителиальными клетками, окруженной соединительнотканной капсулой;
- остеомиелит;
- мукоцеле – образование кисты внутри пазухи из-за обтурации выводного протока;
- воспаление надкостницы (периостит); боли при этом в углу глаза и корня носа;
- экзофтальм (пучеглазие);
- хемоз – линия века и конъюнктива становятся отечными.
При достаточном лечении осложнения такого рода случаются редко. Также осложнения могут возникать в виде заболеваний носоглотки и гортани. Это хронический фарингит, ларингит, тонзиллит, дакриоцистит (воспаление носослезного канала); постоянная недостача кислорода вызывает снижение памяти, внимания; постоянной дневной сонливости. Из-за заложенности носа воздух проходить в полость носа не может и могут отмечаться апноэ – остановки дыхания во сне – синдром обструктивного апноэ сна (СОАС).
Причины
Риносинусит является патологией, в развитии которой участвует множество факторов:
- Сниженный иммунитет (вследствие ослабления защитных сил организма патогенные и условно-патогенные микроорганизмы способны вызвать воспаление).
- Патогенные штаммы возбудителей.
- Врожденные и приобретенные дефекты полости носа и ее перегородки, препятствующие прохождению воздуха и отхождению слизи (скопление микроорганизмов запускает инфекционный процесс).
- Аномалии выводных отверстий околоносовых пазух.
- Полипы, опухоли носовой полости или костей черепа, образующих пазухи.
- Стоматологические манипуляции, приводящие к распространению инфекции (проявляются гайморитом).
- Вторичные риносинуситы (вследствие несвоевременного выявления или лечения инфекционных заболеваний).
Таким образом, пусковыми механизмами инфекционного процесса являются:
- Вирусные инфекции (риновирус, пикорнавирус, коронаровирус, респираторно-синцитиальный )
- Бактериальное заражение (вызвано стрептококками, стафилококками, моракселлой)
- Аллергические реакции (возникает на фоне сенсибилизации организма к аллергенам, посредством чего происходит активация провоспалительных цитокинов и развитие асептического воспаления)
Комплексный подход в лечении
Для быстрого выздоровления в терапии синусита применяется многокомпонентную терапию, она включает:
- Этиотропное лечение — воздействует на этиологический фактор, то есть вирусы, грибы или бактерии;
- Патогенетическое лечение — воздействует на процесс развития болезни;
- Симптоматическое лечение — уменьшает или полностью ликвидирует симптомы заболевания.
Вирусный риносинусит
Острый риносинусит обычно проходит две стадии в своем развитии: вирусную и бактериальную. На вирусной стадии патогенные вирусные агенты прикрепляются к слизистой оболочке, вызывают ее отек и усиленную экссудацию, то есть образование отделяемого.
В воспаление вовлекается не только слизистая носа и околоносовых пазух, одновременно с риносинуситом пациента могут беспокоить:
- Конъюнктивит (слезотечение);
- Фарингит, трахеит (кашель, осиплость голоса);
- Энтероколит, колит (боль в животе, расстройство стула).
Кашель, заложенность носа, слезотечение — симптомы вирусного риносинусита
Расстройство пищеварения при вирусном риносинусите больше характерно для детей, но иногда встречается и у взрослых.
Для лечения вирусного риносинусита у взрослых не нужно принимать антибактериальные препараты, ведь антибиотики не эффективны против вирусов. На данном этапе заболевания достаточно патогенетического и симптоматического лечения (о них речь пойдет ниже).
Противовирусные препараты наиболее эффективны при приеме с первых дней заболевания:
| Индукторы интерферона | Анаферон, Кагоцел | |
Препараты интерферона:
| Генферон, Виферон, Лактоферон; Генферон Лайт. |
Согласно последним инструкциям по лечению вирусного риносинусита, эффективно назначение назальных стероидов, преимущественно содержащих мометазон — Назонекс, Морис. Эти лекарственные средства имеют противовоспалительное и противоотечное действие, таким образом, облегчают дренирование пазух, угнетают воспаление слизистой оболочки. Более подробно о назальных стероидах далее в статье.
Острый бактериальный риносинусит
Отек слизистой, обильное отделяемое, блок естественных соустий между пазухой и полостью носа способствует размножению микроорганизмов и развитию бактериального процесса.
Согласно последним рекомендациям, выделяют несколько симптомов, свидетельствующих о переходе в бактериальную стадию:
- Гнойные выделения из носа, привкус гноя во рту;
- Односторонняя или двусторонняя заложенность носа;
- Выраженная боль в проекции придаточных пазух на кости лица.
Появление этих признаком говорит о необходимости назначения антибактериального средства. Антибиотики при риносинусите могут быть в форме для местного либо для системного применения.
Спрей при риносинусите с антибактериальным или антисептическим действием может применяться самостоятельно или являться частью системного лечения противомикробными препаратами.
Наиболее часто применяются :
| Полидекса с фенилэфрином | Комбинированный препарат, содержит антибиотики (Полимиксин и Неомицин), противовоспалительный компонент (Дексаметазон) и сосудосуживающий компонент (Фенилэфрин). Преимущество этого назального спрея перед другими лекарственными средствами заключается в наличии фенилэфрина и дексаметазона. Эти два компонента снимают отек, подавляют воспаление, улучшают дренаж пазух, способствуют выздоровлению. | |
| Изофра/Фраминазин | Спрей в нос содержит антибактериальный препарат местного действия фрамицетин. Чтобы антибиотик достиг своей цели, рекомендуется перед применением тщательно нос промыть и высморкать. Изофру производит итальянская компания Recordati, Фраминазин — более дешевый аналог белорусского производства. | |
| Альбуцид (сульфацил натрий) | Капли предназначены для использования в офтальмологии, содержат действующее вещество из группы сульфаниламидов — Сульфацетамид натрия. Допускается закапывание в нос вместе с сосудосуживающим препаратом. | |
| Протаргол (Сиалор), Нозосепт | Лекарственное средство содержит соединение серебра, за счет чего обладает некоторым антисептическим и вяжущим действием. Не является антибиотиком. |
Этиотропное лечение бактериального синусита
Если нет эффекта от антибактериальных препаратов местного действия, нарастают клинические проявления и состояние ухудшается, необходимо назначение антибиотиков системного действия. Ассортимент антибактериальных препаратов на фармацевтическом рынке очень велик, какой именно препарат выбрать решает врач (терапевт или лор).
Как правильно лечить риносинусит антибиотиками? Выбор антибактериального средства зависит от возраста пациента, предшествующего лечения, предполагаемого возбудителя. Выделяют препараты для стартовой терапии, лекарственные средства «второй линии» и антибиотики резерва.
Антибактериальными средствами стартовой группы являются:
| Амоксициллин | Амоксикар, Флемоксин, Оспамокс |
| Амоксициллина клавуланат | Амоксикар плюс, Аугментин, Флемоклав, Амоксиклав |
Цефалоспорины пероральные:
|
|
Цефалоспорины парентеральные:
|
|
В амбулаторных условиях, желательно использовать пероральные цефалоспорины, чтобы улучшить приверженность к лечению и избежать болезненных ощущений.
Современные пероральные формы антибиотиков — альтернатива болезненным инъекциям
Если лечение не эффективно, либо у пациента есть аллергия на препараты бета-лактамной группы (цефалоспорины или защищенные пенициллины), в ход идут лекарственные средства второй линии терапии.
К ним относятся:
| Макролиды: Кларитромицин | Кларикар, Фромилид, Лекоклар |
| Фторхинолоны: Левофлоксацин | Таваник, Лебел, Лефлокс |
Другие макролиды (Азитромицин, Ровамицин) и фторхинолоны (ципрофлоксацин, офлоксацин)обладают меньшей активность в отношении патогенных микроорганизмов, вызывающих риносинусит . Более новые препараты из этих групп (Моксифлоксацин, Джозамицин) относятся к препаратам резерва.
Фторхинолоны противопоказаны к назначению в детском возрасте.
Препараты резерва — запасные антибиотики, которые используются при неэффективности предыдущих средств, развитии осложнений. В эту группу можно включить некоторые фторхинолоны (моксифлоксацин, гатифлоксацин), макролиды (джозамицин, мидекамицин), карбапенемы (меропенем, имипенем, Тиенам). Препараты резерва назначаются тяжелым пациентам, преимущественно в условиях стационара.
Не занимайтесь самолечением, не назначайте себе или близким антибиотики без рекомендации врача! Антибактериальное средство, которое осталось от предыдущего лечения в домашней аптечке может быть неэффективно, токсично либо полностью противопоказано к применению в конкретном случае заболевания.
Патогенетическое лечение
Чтобы прервать развитие заболевания, необходимо:
- Обеспечить достаточный отток отделяемого из пазухи. С этой целью назначаются антигистаминные средства.
- Снизить объем патологических выделений;
- Уменьшить отечность тканей в носу и придаточных пазухах. Для этого применяются антигистаминные препараты, сосудосуживающие капли в нос, назальные стероиды.
Антигистаминные препараты
Противоаллергические средства уменьшают отек слизистой оболочки в носу и в пазухах, уменьшают количество отделяемого, способствуют открытию естественных соустий между полостью носа и околоносовыми пазухами.
| Лоратадин | Кларитин |
| Дезлоратадин | Эриус, Лордес |
| Хифенадин | Фенкарол |
| Цетиризин | Цетрин |
Риноскопическая картина отека нижних носовых раковин
Секретолитики
Лекарственные средства, обладающие секретолитическим действием, разжижают отделяемое в синусах, облегчают его удаление. Наиболее часто применяются растительные препараты: Синупрет (в форме сиропа, капель либо драже), Циннабсин, Синустронг. Кроме них можно использовать лекарства на основе карбоцистеина (Флюдитек, Флюдикаф) или ацетилцистеина (АЦЦ, Ацецекс).
Сосудосуживающие капли в нос
На фармацевтическом рынке капли в нос представлены огромным разнообразием лекарственных средств. Большинство из них имеют в качестве действующего вещества нафазолин/оксиметазолин/ксилометазолин, например Назол, Називин, Ксилин, Снуп и другие.
Преимущество этих капель в их быстром действии, недостаток — в быстром привыкании и развитии медикаментозного ринита. Не рекомендуется использовать эти капли дольше 5 дней, кроме того они не желательны к использованию у детей до года и у беременных женщин.
При длительном использовании сосудосуживающих капель, слизистая носа «привыкает к каплям», становится сухой, может часто кровоточить. Сначала развивается медикаментозный ринит, а затем и истинный гипертрофический.
Известны случаи передозировки и отравления сосудосуживающими каплями из группы нафазолина/оксиметазолина/ксилометазолина.
Безобидный препарат Нафтизин (Нафазолин) может стать причиной серьезного медикаментозного отравления у детей
Более щадящим действием обладает Фенилэфрин. Он содержится в каплях Виброцил, Риноцил, Адрианол, Назол Бэби и Назол Кидс. Фенилэфрин суживает сосуды, практически не имеет системного действия. Капли с фенилэфрином разрешено использовать до 7 дней.
Назальные стероиды
Существует международный документ, который регулирует вопросы лечения риносинусита, называется EPOS (European Position Paper On Rhinosinusitis and Nasal Polyps). Согласно ему, наиболее эффективно применение именно назальных стероидов, как основы лечения вирусного и бактериального риносинусита.
Для отечественных лор-врачей достаточно сложно отказаться от антибактериальной терапии в пользу исключительно назальных стероидов, поэтому в своей практике оториноларингологи часто используют ступенчатую схему лечения: сначала антибиотики и другие средства, затем назальные стероиды как вариант «долечивания».
Среди назальных глюкокортикостероидов преимущество отдается препаратам мометазона: Назонекс, Морис и другие. В отличие от препаратов более раннего поколения, мометазон меньше вызывает сухость и кровоточивость слизистой носа.
Симптоматическая терапия
Симптомы риносинусита разнообразны:
- Заложенность носа, затруднение носового дыхания;
- Выделения из носа;
- Лицевая боль;
- Повышение температуры, общее недомогание, слабость.
Многие ранее упомянутые препараты обладают и патогенетическим и симптоматическим действием, например антигистаминные средства, назальные стероиды и капли в нос не только снимают отек в полости носа , но и облегчают носовое дыхание, уменьшают количество выделений из носа.
Для облегчения головной боли применяются препараты из группы НПВС — нестероидных противовоспалительных средств.
Чаще всего используются:
- Ибупрофен: Нурофен, Ибуфен, Бруфен;
- Парацетамол: Панадол, Эффералган, Цефекон;
- Нимесулид: Найз, Нимесил, Нисит;
- Анальгин и другие.
Анальгин в некоторых странах не применяется из-за возможного развития агранулоцитоза, Аспирин нежелательно использовать в качестве обезболивающего, из-за ульцерогенного действия. Аспирин может вызывать появление нестероидных язв слизистой желудка и двенадцатиперстной кишки. Кроме того, Аспирин противопоказан для применения у детей из-за опасности проявления синдрома Рея.
Вспомогательные методы
К этой группе лечебных мероприятий можно отнести физиотерапию и различные способы удаления отделяемого из пазух.
Среди физиотерапевтических методов можно применять:
- Ингаляции — щелочные, фитоингаляции — облегчают отхождение выделений, уменьшают кашель;
- УФО (тубус-кварц) в нос — обладает бактерицидным;
- Магнит/Магнитолазер — снимает отек, уменьшает воспаление и болевой синдром;
- Биоптрон — обладает противовоспалительным действием.
На фото — лечение острого риносинусита с помощью аппарата «Биоптрон»
Тепловые процедуры при остром риносинусите противопоказаны! Нельзя греть нос солью/яйцом/грелкой, так как это может привести к ухудшению состояния пациента.
Для удаления отделяемого применяют неинвазивные методы:
- Промывание пазух по Пройцу (кукушка);
- Синус-катетер «ЯМИК»;
- Промывание полости носа с помощью препаратов «Долфин», «Хьюмер», «Аквалор», устройства Аквамарис и другие.
Видео в этой статье демонстрирует как правильно промывать нос при остром риносинусите: