Инструкция по применению
Метронидазол является противомикробным и противопротозойным средством широкого спектра действия. Он выпускается в виде таблеток, раствора для инфузий, вагинального геля и суппозиториев. Все лекарственные формы применяются для лечения гинекологических заболеваний, вызванных чувствительными к метронидазолу микроорганизмами.
Показания
Вагинальный гель и свечи назначают пациенткам, страдающим:
- урогенитальным трихомониазом (заболевание мочеполовой системы, вызванное влагалищной трихомонадой);
- неспецифическим вагинитом различного генеза в том случае, если наблюдаются клинические проявления болезни и выявлен возбудитель инфекции.
Таблетки и раствор для внутривенного введения назначают при следующих заболеваниях:
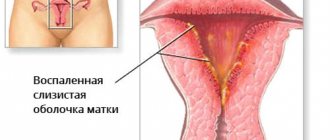
- эндометрит (воспаление эндометрия — внутреннего слизистого слоя матки);
- эндомиометрит (в патологический процесс вовлечен не только эндометрий, но и мышечный слой матки);
- аднексит (воспаление придатков);
- абсцесс яйцеводов и яичников;
- инфекция свода влагалища;
- трихомониаз, в том числе уретрит и вагинит;
- вагинит бактериальной этиологии.
Метронидазол применяют не только для лечения этих заболеваний, но и для их профилактики после хирургических вмешательств на органах малого таза.
Способ применения и дозы
Метронидазол в суппозиториях при трихомонадном вагините прописывают по 1 свече 1 раз в день. Курс 10 дней.
Если наблюдается неспецифический вагинит, то назначают по 1 свече 2 раза в сутки, курс 1 неделя. Одновременно могут быть назначены таблетки метронидазола.
Гель вводят интравагинально с помощью аппликатора. Разовая дозировка 5 г (1 полный аппликатор) 2 раза в день, на протяжении 5 дней.
Таблетки при трихомониазе прописывают параллельно с вагинальными свечами по следующим схемам:
- 250 мг утром и вечером на протяжении 10 суток;
- по 500 мг 2 раза в день, курс от 5 до 8 суток;
- 2 г однократно.
Лечение должны проходит оба половых партнера.
Особенности лечения трихомониаза у мужчин и женщин.
При гинекологических заболеваниях дозировка подбирается индивидуально в зависимости от тяжести инфекции, максимальная дневная дозировка может составлять 1,5—2 г.
С целью профилактики препарат назначают внутрь в суточной дозировке 0,75—1,5 г, которую надо принять за 3 приема за 3—4 суток до хирургического лечения, или 1 г однократно в течение 24 часов после операции.
При тяжелых патологиях почек, когда КК меньше 10 мл в минуту, дневная дозировка должна быть уменьшена в 2 раза.
Метронидазол в виде внутривенного раствора назначают, когда невозможен прием его в таблетках.
Препарат прописывают в начальной дозировке по 0,5—1 г внутривенно капельно на протяжении получаса, после этого медикамент вводят по 0,5 г каждые 8 часов, со скоростью 5 мл в минуту. Если препарат хорошо переносится, то после 2—3 инфузий его вводят струйно.
Длительность терапии составляет 7 суток, в случае необходимости она может быть продлена. Максимальная дневная дозировка составляет 4 г (при почечной и печеночной недостаточности не более 1 г, поделенная на 2 приема).
С целью предупреждения осложнений после хирургического лечения его вводят в вену капельно в дозировке 0,5—1 г накануне операции, в день ее проведения и на следующие сутки после нее — в суточной дозировке 1,5 г (по 500 мг через каждые 8 часов). Спустя 24—48 часов назначают метронидазол в таблетках.
Противопоказания
Метронидазол во всех лекарственных формах не прописывают, если наблюдаются следующие патологии:
- гиперчувствительность к составу медикамента;
- непереносимость производных нитроимидазола;
- патологии крови, в том числе и лейкопения в анамнезе;
- органические поражения нервной системы;
- заболевания печени (для назначения в больших дозах).
Противопоказанием для назначения вагинального геля является нарушение координации движения.
С осторожностью лекарственное средство прописывают пациентам, страдающим почечной недостаточностью.
Назначение медикамента во время беременности и лактации
Активное вещество проникает через плаценту.
Метронидазол во всех лекарственных формах противопоказан в I триместре.
Начиная со II триместра можно использовать все лекарственные формы по назначению врача.
Метронидазол несовместим с грудным вскармливанием, поэтому на время лечения стоит перевести младенца на искусственное вскармливание.
Передозировка
При интравагинальном введении передозировка маловероятна.
При приеме метронидазола внутрь и при внутривенном введении могут наблюдаться:
- тошнота;
- приступы эпилепсии;
- рвота;
- нарушение координации движения;
- полинейропатия.
Специфического антидота не существует, терапия направлена на устранение признаков передозировки.
Побочные эффекты
При всех способах введения, могут наблюдаться следующие побочные реакции:
- жидкий стул, стоматит, отсутствие аппетита, тошнота, рвота, воспаление языка и поджелудочной железы, кишечная колика, сухость и привкус металла в ротовой полости, запоры;
- расстройство координации движения, вертиго, судороги, нарушение сознания, астения, депрессия, проблемы со сном, головные боли, галлюцинации, полинейропатия;
- воспаление мочевого пузыря, окрашивание урины в коричнево-красный цвет, ее недержание, увеличение ее объема, нарушение мочеиспускания;
- уплотнение зубца Т на электрокардиограмме;
- снижение лейкоцитов и нейтрофилов;
- аллергическая реакция, которая может проявляться в виде крапивницы, сыпи, покраснения кожных покровов, повышения температуры, болей в суставах, заложенности носа;
- молочница.
При внутривенном введении может развиться тромбофлебит.
При вагинальном введении могут наблюдаться местные реакции:
- вульвит, который может проявляться зудом, жгучей болью, покраснением слизистой оболочки влагалища;
- жжение или раздражение полового члена у сексуального партнера.
Состав
Таблетки содержат 0,25 г или 0,5 г метронидазола.
В качестве вспомогательных веществ они содержат:
- крахмал;
- метилцеллюлозу;
- лактозу;
- октадекановую кислоту.
Раствор для инфузий содержит 5 г метронидазола. В качестве вспомогательных веществ в него входят вода для инъекций и динатриевая соль.
В каждой свече содержится 0,5 г метронидазола. В качестве вспомогательных компонентов входят борная кислота и твердый жир.
В 1 г вагинального геля содержится 0,01 г активного вещества. В качестве вспомогательных веществ он содержит:
- глицерин;
- макрогол;
- гипромеллоз;
- воду;
- динатрия эдетат.
Фармакология и фармакокинетика
Метронидазол относится к производным нитро-5-имидазола. В молекуле метронидазола содержится 5-нитрогруппа, которая восстанавливается внутриклеточными транспортными протеинами инфекционных агентов. Восстановленная нитрогруппа вступает в реакцию с ДНК бактерий и простейших, что приводит к их гибели.
Метронидазол проявляет эффективность в отношении следующих бактерий и простейших:
- трихомонад;
- бактероидов;
- лямблий;
- фузобактерий;
- эубактерий;
- клостридий;
- пептококков;
- дизентерийной амебы;
- пептострептококков.
При введении во влагалище почти 20% метронидазола всасывается в кровь. Период полужизни может составлять 8—10 ч.
При оральном приеме всасывается до 80% активного вещества. Прием пищи не влияет на адсорбцию препарата.
Выводится активное вещество из организма с мочой.
Период полувыведения такой же, как и при вагинальном введении. При патологии почек активное вещество кумулирует.
Попадая в организм, метронидазол подвергается метаболизму.
При внутривенном введении активное вещество имеет схожую фармакокинетику, как при приеме внутрь.
Условия хранения и продажи
Все лекарственные формы метронидазола отпускаются по рецепту. Хранить их нужно в месте недосягаемом для детей.
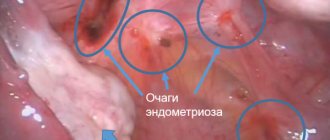
Можно ли пить антибиотики при этом заболевании
Для начала нужно напомнить, это эндометриоз является гормонально зависимой болезнью, при которой происходит повышенное деление клеток верхнего слоя матки, который носит название эндометрий. Данный процесс нельзя связать с развитием инфекции в организме, поскольку его течение не инфекционное и не воспалительное.
Антибиотики представляют собой препараты, которые быстро уничтожают патогенную микрофлору, а именно грибок, микробы и бактерии.
То есть иными словами, зачем принимать данную группу лекарств женщине, больной эндометриозом матки, если у нее в организме не обитают опасные для здоровья микроорганизмы? Врачи достаточно часто назначают больным этой патологией прием антибиотиков в результате сильного снижения иммунитета, который еще сильнее подрывается из-за развития заболевания. Именно поэтому организм любой женщины довольно сильно подвержен развитию определенных воспалительных болезней, которые нанесут серьезный вред здоровью больной. Поэтому во время течения эндометриоза пациентке назначается один или несколько антибиотиков, поскольку микроорганизмам довольно просто попасть в половые органы, и в кратчайшие сроки вызвать то или иное заболевание.
Особенно часто эндометриоз ведет к развитию следующих болезней:
- цистит;
- уретрит;
- мочекаменная болезнь;
- пиелонефрит.
При приеме антибиотиков, они быстро побеждают многие патологические процессы, протекающие в организме, которые вызываются патогенной микрофлорой.
В итоге у женщины очень быстро исчезают симптомы воспаления и инфекции. Кроме того, при правильном приеме этих лекарств у больной уменьшаются признаки развития эндометриоза, а также облегчается его течение.
Это связано с тем, что данный процесс довольно сильно понижает так называемый тканевый иммунитет, благодаря которому подавляется быстрый рост эндометриозных клеток. Именно поэтому при пониженном иммунитете такая патология будет развиваться достаточно быстро, а значит, принесет немало вреда здоровью женщины.
https://youtu.be/CsvU79otPPg
https://youtu.be/4KncHyDqGjM
Отзывы
(Оставьте Ваш отзыв в комментариях)
Гинеколог обнаружил у меня молочницу и бактериальный вагинит. Назначил суппозитории и таблетки метронидазола, как он мне объяснил — для лучшего эффекта. Спустя 3 суток после начала лечения прошел неприятный запах, а через 5 — выделения. Через 10 дней я была здорова. Ольга
Лечилась метронидазолом от вагинита. Выпила за раз 8 таблеток и о болезни забыла. Только лечиться надо вдвоем с партнером. Мария
* — Среднее значение среди нескольких продавцов на момент мониторинга, не является публичной офертой
Симптомы и признаки кольпита
В группе риска состоит прекрасная половина человечества в возрасте от 18 до 45 лет. Самая распространенная форма кольпита – молочница. В области влагалища начинается зуд и неприятные выделения. Вагинит сам по себе не проходит. Болезнь подлежит тщательному лечению.
Симптомы кольпита:
- характерные выделения, зависящие от течения патологического процесса: творожные, водянистые, пенистые, гнойные;
- отечность и краснота вульвы;
- зуд и жжение в интимной зоне, нарастает по мере ходьбы;
- стойкий кисловатый запах;
- расстройства нервной системы: бессонница, раздражительность, тревожность;
- болевой синдром малого таза, особенно во время интимной близости;
- повышение температуры тела (встречается крайне редко);
- частые позывы к мочеиспусканию;
- недержание мочи.
Последствия кольпита не всегда самые плохие. В ряде случаев, симптоматика проходит и женщина успокаивается. Но это значит, что заболевание зашло глубоко внутрь. В какой-то период времени признаки вагинита вернутся. Своевременная проверка у специалиста позволит избежать последствий.
Устранение хронических болезней
Причиной возникновения бактериального кольпита могут стать хронические заболевания, например эндокринные.
Так, большую роль играет наличие у женщины сахарного диабета. В классификации вагинитов также выделяют аллергический, атрофический (старческий). Последний чаще встречается у женщин пожилого возраста, после наступления менопаузы.
Поэтому обязательно продуктивное взаимодействие пациентки, врача акушера-гинеколога и иного узкого специалиста, наблюдающего женщину в зависимости от вида сопутствующей патологии (эндокринолога, аллерголога).
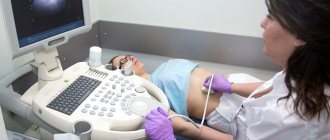
Диагностика
Для проведения обследования необходимо записаться к гинекологу. Врач уточнит жалобы и проведет первичное обследование. Во время осмотра сразу обнаруживаются характерные признаки, вроде покраснения и отечности эпителия. Выявляются другие изменения, вроде выделений из влагалища. Производится забор материала для проведения микроскопии и серологических тестов. Нужна идентификация возбудителя инфекции для проведения терапии.
При необходимости проводятся дополнительные исследования, вроде ПЦР-диагностики.