О том, как лечить хронический вагинит, женщинам приходится задумываться достаточно часто. В соответствии со статистикой, как минимум треть представительниц прекрасного пола сталкивается с этой патологией. Не обладая ярко выраженными признаками, заболевание может не вызывать тревоги, а его проявления воспринимаются в качестве незначительной проблемы, избавиться от которой достаточно просто. В результате заболевание, не диагностированное и не пролеченное своевременно, перетекает в хроническую форму и может привести к серьезным осложнениям.
Виды и формы заболевания
Хроническим формам любых заболеваний свойственно длительное течение с продолжительными ремиссиями, когда явные проявления патологического процесса отсутствуют. Хронический вагинит может существовать в женском организме годами, при этом инфекционные возбудители неактивны. Однако при стечении определенных обстоятельств и под воздействием провоцирующих факторов начинается формирование острого либо подострого процесса. При этом общее состояние пострадавших практически не демонстрирует изменений, что не гарантирует опасных последствий в виде бесплодия. Невозможность зачатия объясняется распространением инфекции из влагалищной среды восходящим путем.
Чаще всего диагностируются трихомонадные и кандидозные вагиниты, которые разделяют на инфекционные либо неинфекционные виды. Формирование первых провоцируют патогенные и условно-патогенные микроорганизмы. При этом условно-патогенные возбудители являются естественной составляющей частью влагалищной микрофлоры, провоцируя воспалительные процессы только в случае изменившейся кислотности окружающей среды. Патогенная микрофлора может быть специфической либо неспецифической. В перечень специфических возбудителей входят:
- гонорейная палочка;
- уреаплазма и микоплазма;
- трихомонада;
- хламидия.
Однако именно неспецифические возбудители, к которым относят стафилококки и стрептококки, герпес и кишечную палочку, грибы Кандида становятся причиной появления хронической формы вагинита. Отдельно рассматривают бактериальную форму патологии, поскольку, являясь разновидностью инфекционного заболевания, она не демонстрирует наличия возбудителя, хотя при рассмотрении состава флоры обнаруживают повышенное количество условно-патогенных микроорганизмов.
Также формы кольпита определяют в соответствии с длительностью течения патологии. При остром вагините патологические процессы наблюдаются на протяжении до двух месяцев. При подострой форме воспаление не проходит больше двух и не больше шести месяцев. О хроническом кольпите говорят, если заболевание продолжается свыше полугода и развивается волнообразно, когда периоды ремиссии сменяют обострения.
Характер воспалительного процесса также имеет значение, хронический вагинит может быть серозным, выделения при этом отличаются прозрачным цветом и жидкой консистенцией. При слизистой форме бели мутные, густые и вязкие, цвет секрета белесый. Гнойный кольпит сопровождается неприятно пахнущими непрозрачными густыми выделениями желтоватого либо зеленоватого цвета.
https://youtu.be/5METOIxto4w
https://youtu.be/6Hy4Zf_Goaw
Неспецифический вагинит
В группе вагинитов принято выделять так называемые неспецифические (или бактериальные) вагиниты. Они не имеют специфического возбудителя и вызываются условно-патогенными микроорганизмами: кишечной палочкой, стрептококками, стафилококками и другими микробами, присутствующими во влагалище.
При неспецифическом вагините инфекция не попадает во влагалище извне, а развивается за счет небольшого числа микроорганизмов, присутствующих в составе нормальной микрофлоры. Когда под влиянием провоцирующих факторов количество лактобактерий во влагалище начинает уменьшаться, появляются благоприятные условия для усиленного размножения нежелательной микрофлоры. Когда численность болезнетворных микроорганизмов становится значительной и начинает превышать количество лактобацилл, развивается местное инфекционное воспаление. Таким образом, условно-патогенная микрофлора становится патогенной и вызывает симптомы неспецифического вагинита.
Неспецифический вагинит может протекать в форме острого гнойного вагинита или иметь черты хронического воспалительного заболевания. Выраженность симптомов болезни зависит от источника инфекции.
Чаще встречаются две формы неспецифического вагинита: серозно-гнойная и диффузная.
Серозно–гнойный вагинит не имеет четкой клинической картины. Может сопровождаться незначительными воспалительными изменениями слизистой влагалища или приобрести черты выраженного гнойного процесса.
Основным симптомом неспецифического вагинита являются патологические выделения. Они могут быть жидкими, водянистыми, пенистыми. Если на поверхности слизистой влагалища находится много эпителиальных слущенных клеток, они попадают в вагинальный секрет, и выделения становятся густыми. Нередко бели имеют неприятный запах и содержат примесь крови, сопровождаются зудом и/или жжением, особенно при вовлечении в воспалительный процесс нежных тканей вульвы.
При тяжелом гнойном воспалении во влагалище слизистая становится отечной, утолщается, покрывается гнойными пленками. При удалении гнойных пленок со стенки влагалища на их месте образуется раневая кровоточащая поверхность. Попытки половой близости и гинекологического осмотра вызывают у пациентки резкую боль.
Хронический неспецифический вагинит протекает без выраженных клинических проявлений. Чаще пациентку беспокоят бели, а общее состояние не изменяется.
Пожалуй, невозможно отыскать взрослую женщину, которая не сталкивалась бы с влагалищными выделениями. Влагалищная микрофлора здоровых женщин не всегда имеет постоянные характеристики, ее состав меняется перед менструацией, на фоне простудных болезней, стрессов и еще многих других обстоятельств. Однако способность влагалищного эпителия совместно с иммунной системой самостоятельно справляться с нежелательными переменами помогает организму справиться с проблемами самостоятельно. Только при условии плохого иммунитета во влагалище развивается острое инфекционное воспаление.
Именно поэтому острый вагинит у девочек практически всегда диагностируется среди не достигших десяти лет. В этом возрасте иммунная система детей не завершила формирование, слизистая влагалища тонкая и ранимая, а влагалищная среда щелочная. В итоге низкая сопротивляемость инфекциям провоцирует вагинит у детей до начала периода полового развития.
Диагностика неспецифического вагинита довольно проста и не требует большого перечня обследований. Изучение состава влагалищной микрофлоры с помощью мазка «на флору» и бакпосева влагалищного содержимого позволяют выявить виновников воспаления и приступить к терапии.
Нередко пациентки путают понятия неспецифического вагинита и бактериального вагиноза. Несмотря на то, что оба состояния спровоцированы условно-патогенными микроорганизмами, они являются абсолютно разными болезнями и по-разному лечатся. При бактериальном вагинозе воспалительный процесс во влагалище отсутствует, по сути, он является дисбиотическим состоянием влагалища. Неспецифический вагинит всегда означает воспалительно-инфекционный процесс.
Что провоцирует развитие болезни
Хроническая форма вагинита представляет собой заболевание воспалительного характера, сформировавшееся на фоне не вылеченной полностью или не обнаруженной своевременно острой формы. Первоначально патология развивается из-за недостаточно сильного иммунитета либо в связи с изменением кислотности влагалищной среды. К возбудителям болезни относят грибки, вирусы, бактерии, включая хламидии и трихомонады. Воспаления слизистого влагалищного слоя неинфекционного характера способны вызвать следующие провоцирующие факторы:
- Высокая температура воды, использующейся для спринцевания.
- Аллергены и прочие вещества, входящие в состав средств для интимного ухода и латекса.
- Моча в случае наличия мочеполовых свищей, из-за которых жидкость из пузыря попадает во влагалищный просвет.
- Сухость влагалища на фоне атрофического неинфекционного вагинита, формирующегося из-за нехватки половых гормонов у женщин пожилого возраста.
Воспалительные процессы могут начаться и под воздействием психоэмоциональных расстройств, но чаще всего хроническая форма – это следующая стадия острой либо подострой патологии, не вылеченной в должной мере. Соответственно, подострый вагинит – это переходная форма, развитие которой провоцируют травмы влагалища, гормональные сбои, ухудшившийся иммунитет. Острый либо подострый вагинит может развиваться и из-за нечистоплотности.
Внимание! Что бы ни вызвало патологию, достаточно часто пострадавшие, заметив признаки заболевания, начинают заниматься самолечением, которое также может стать причиной хронической формы кольпита.
Возрастная категория в случае развития хронического заболевания значения не имеет – вагинитом болеют дамы в возрасте, женщины средних лет, юные девушки и маленькие девочки. При этом форм кольпита, сформировавшегося в организме, может быть несколько – все зависит от причин, провоцирующих воспалительный процесс. К факторам риска относят:
- Незащищенное сношение с зараженным партнером.
- Бесконтрольное употребление гормональных фармацевтических препаратов.
- Наличие респираторных и прочих патологий.
- Эндокринные нарушения, включая сахарный диабет.
- Вынашивание ребенка.
- Постоянно возникающие стрессовые ситуации.
- Частые переохлаждения.
- Недостаточно высокий иммунитет, причем на состояние системы может воздействовать и ВИЧ-инфекция.
- Несбалансированное питание, злоупотребление алкоголем и острыми блюдами.
- Продолжительное применение нижнего белья из синтетических тканей.
Хронический тип вагинита представляет собой вялотекущее воспаление, которое развивается внутри эпителиальных тканей влагалища и в большинстве случаев имеет бактериальную природу происхождения. Течение болезни продолжается от 2-3 месяцев до нескольких лет, а само заболевание может переходить в стадию обострения не чаще чем 3-4 раза в год в период, когда иммунная система женщины является наиболее ослабленной в силу физиологических изменений в организме или под воздействием других негативных факторов, присутствующих в повседневной жизни больной. Согласно данным медицинской статистики, хронической формой вагинита страдает не менее 15% женщин. С этого общего количества лишь 9% знают о существовании у них данной гинекологической проблемы и предпринимают активные действия, направленные на избавление от недуга. К сожалению, но не всегда прием даже сильнодействующих лекарственных препаратов приносит положительный терапевтический результат и заболевание спустя некоторое время снова проявляется в виде рецидива.
Причины повторения болезни
Довольно часто, после прохождения курса лечения вагинит, который ранее протекал в латентной форме, снова дает о себе знать и беспокоит женщину все той же симптоматикой, которая не только снижает качество половой жизни, но еще и не дает возможность полноценно выполнять свои должностные обязанности, заниматься воспитанием детей и вести домашнее хозяйство. Рецидивы вульвовагинита возникают в связи с наличием следующих причинных факторов.
Снижение иммунного статуса
Для того, чтобы внутри влагалища поддерживалась стабильная микрофлора, необходимо обеспечение надежной защиты организма со стороны клеток иммунной системы. Только тогда после пройденного курса лечения, больная сможет сохранить свое женское здоровье и не столкнуться с повторным развитием заболевания. Если иммунитет становится слабым, то небольшое количество патогенных микроорганизмов, активизируется и происходит повторный всплеск инфекционного воспаления. Такое поведение организма указывает на то, что в свое время острая форма данного недуга осталась не долеченной.
Причины подострого течения вагинита
Форма заболевания, о которой идет речь, является переходной. От нее легко сделать шаг к здоровью, если провести соответствующую терапию, или к возвращению острого состояния. Причинами, по которым вероятно последнее, специалисты называют:
- Низкий иммунитет. Ослабление защитных сил дает возможность для размножения патогенных организмов, так как уничтожающих их клеток вырабатывается недостаточно;
- Травмирование влагалища. Повреждение его слизистой негативно отражается на микрофлоре, и дает фору болезнетворным бактериям. Орган снижает свои восстановительные свойства;
- Гормональные нарушения. Дефицит одних веществ и избыток других отрицательно влияет на состав местной флоры, провоцируя воспаление;
- Игнорирование норм гигиены. Это обстоятельство, мешающее нормальным окислительно-восстановительным процессам. Нечистоплотность создает условия для размножения патогенных организмов.
Если присутствует хотя бы одно из перечисленных обстоятельств, острое течение заболевания и при должной терапии может завершиться затиханием недуга, а не устранением.
Симптомы хронического вагинита
Признаки латентной разновидности вульвовагинита отличаются тем, что проявляются они в виде крайне размазанной клинической картины и лишь периодически, когда организм женщины находится в ослабленном состоянии. Выглядят симптомы заболевания следующим образом:
- время от времени внутри вагины ощущается легкое покалывание, зуд и жжение, которое длится от нескольких секунд до 5-10 минут, а затем патологическая симптоматика исчезает;
- 2-3 раза в неделю из влагалища выходит небольшое количество слизи, источающей неприятный дрожжевой или гнилостный запах (все зависит от того, какие микробы преобладают внутри женских половых органов);
- временами на поверхности малых и больших половых губ образуется красная сыпь, которая не болит, но сильно чешется;
- стенки влагалища и слизистая оболочка вокруг половой щели приобретает насыщенный красный цвет, отекает и отличается нетипичным внешним видов;
- в период проявления болезни в 35% случаев повышается температура тела, которая достигает показателей 37 градусов по Цельсию и очень редко преодолевает этот порог.
Чаще всего указанные симптомы возникают в осенне-весеннее время года, когда женщина находится в наиболее ослабленном состоянии в силу недостатка витаминов, минералов, ежедневного наличия сырой и холодной погоды, что чревато переохлаждением организма. У детей признаки хорошо описаны здесь.
Необходимые анализы и диагностика
Перечень диагностических процедур и видов анализов, которые обязательны к сдаче при хроническом вагините, являются стандартными и состоят из следующих манипуляций:
- отбор мазка с поверхности стенок влагалища с целью исследования бактериальной микрофлоры и определения доминирующего штамма;
- кровь из вены, дабы установить показатели гормонального фона женщины, провести биохимический анализ, а также исключить возможное наличие инфекционных возбудителей болезней, которые передаются половым путем;
- клинический анализ крови, которая отбирается из пальца и в лабораторных условиях проводится определение процентного количества эритроцитов, тромбоцитов, лейкоцитов, фагоцитов, лимфоцитов;
- УЗИ диагностика состояния органов женской репродуктивной системы, расположенных в области малого таза.
После полученных результатов указанных анализов и диагностических манипуляций, лечащий врач получает исчерпывающую информацию о стоянии здоровья женщины и насколько тяжелым является воспалительный процесс в области влагалища, который перешел в хроническую форму своего течения.
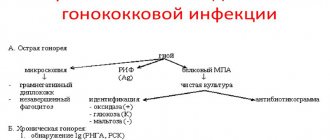
Симптомы и признаки вагинита
Самыми информативными на сегодняшний день являются микроскопия влагалищного мазка, бакпосев отделяемого влагалища, исследование анализа крови методом ПЦР. Вне зависимости от возбудителя, любые вагиниты необходимо лечить, даже в том случае, если их проявления незначительны. Переход в хроническое течение и восходящее распространение инфекции вызывают воспаления в яичниках, матке, маточных трубах и могут осложниться бесплодием.
Как и чем лечить хронический вагинит?
Терапевтический курс хронического вульвовагинита подбирается индивидуально исходя из того, какой вид бактериальной или вирусной микрофлоры был диагностирован по результатам исследования отобранного мазка. Для полного излечения от недуга врач формируют комплекс лечебных мер, в состав которого входят препараты следующих категорий:
- антибиотики (пенициллиновые, синтетические или макролиды, которые вводятся внутримышечно или принимаются больной в виде таблеток);
- мази и гели для нанесения непосредственно на поверхность воспаленной слизистой оболочки вагины;
- спринцевание антисептическими растворами Мирамистина, Хлоргексидина и Фурацилина;
- прогревание низа живота электрофорезом или сухим теплом.
Вид конкретного лекарственного средства, его дозировку, продолжительность и порядок приема определяет исключительно врач гинеколог на основании клинической картины болезни. Самостоятельное лечение хронической формы воспаления вульвы недопустимо, так как оно приведет только к ухудшению самочувствия женщины.
Схема лечения
Специалисты используют следующий подход в лечении вагинита:
- применение противогрибковых и противомикробных лекарственных средств;
- иммуномодулирующие препараты;
- анальгезирующие и противовоспалительные лекарства;
- витамины и пробиотики;
- лечение основного заболевания, например, в период менопаузы проводится гормональная терапия.
Свечи от вагинита
В зависимости от конкретного возбудителя и этапа лечебного процесса подбираются свечи. Для начала поговорим о комбинированном типе. Они могут использоваться как в виде монотерапии, так и добавляются к основному лечению.
Выделим популярные комбинированные свечи:
- Тержинан. Используется в лечение специфического и кандидозного вагинита. Одну вагинальную таблетку вводят перед сном на протяжении одной-трех недель. Входящие в состав Тержинана нистатин и тернидазол устраняют грибковую инфекцию, неомицин – это антибиотик широкого спектра действия, а дексаметазон – гормональное вещество, устраняющее жжение, зуд и болевые ощущения;
- Гиналгин. Средство восстанавливает естественный баланс микрофлоры. Применяется при лечении трихомонадного и неспецифического вагинита. Обычно курс лечения составляет от семи до десяти дней. В состав Гиналгина входят мощные противомикробные компоненты, а лимонная кислота создает идеальные условия для развития лактобактерий;
- Полижинакс. Входящие в состав неомицин и полимиксин В оказывают выраженное противомикробное действие, а нистатин оказывает влияние на грибковую инфекцию.
Также применяются свечи с лактобактериями, которые нормализуют кислотность влагалища, восстанавливают микрофлору и растворяют биологическую пленку со стенок влагалища. Обычно их применяют после окончания основного лечения. Ярким представителем этой группы лекарственных средств является Гинофлор, который содержит молочнокислые бактерии, лактозу, способствующую размножению лактобактерий, а также женский половой гормон, ускоряющий процесс регенерации слизистой оболочки.
Антибиотики
Антибиотики при вагините назначаются не всегда и только на основании результатов лабораторного обследования. Иногда устранить заболевание можно путем исключения провоцирующего фактора, например, сниженного иммунитета и нарушения гормонального фона.
Подбором антибактериальных средств занимается врач. Для начала рассмотрим антибиотики системного назначения:
- Амоксиклав. В состав препарата входит не только антибактериальное вещество амоксициллин, но и клавулановая кислота, которая выполняет защитную функцию. Дело в том, что болезнетворные микроорганизмы вырабатывают ферменты, способные разрушить антибактериальное вещество, а эта кислота препятствует такому негативному влиянию.
- Доксициклин. Это антибиотик широко спектра действия, обладающий бактериостатическим эффектом.
- Клацид. Это препарат последнего поколения, относящийся к группе макролидов. Эффективен в отношении хламидий, микоплазм, уреаплазм.
Если говорить о антибиотиках местного действия, то чаще всего они выпускаются в виде комбинированных препаратах Полижинакс и Тержинан. Они действуют непосредственно в очаге патологического процесса и реже вызывают побочные эффекты.
Лечение детей имеет ряд своих особенностей. Препараты применяются в дозировке исходя из возрастных показателей. В первую очередь проводится борьба с основным лечением: сахарным диабетом, острицами и т.д. Применяются меры по укреплению иммунитета. Для полного устранения заболевания проводится этиологическая терапия.
Народные средства
Народные рецепты, если они грамотно применяются, могут способствовать ускорению процессов выздоровления. Не стоит заменять медикаментозное лечение народным, это лишь вспомогательная терапия, борющаяся с неприятными клиническими симптомами. Применять эти рецепты моно после прохождения обследования и постановки точного диагноза.
Рассмотрим три варианта для проведения сидячих ванночек:
- ромашка, календула и шалфей. Сухое сырье измельчается и тщательно смешивается. Достаточно взять две столовые ложки лекарственных растений и залить их одним стаканом кипятка. Далее в течение получаса держим средство на водяной бане. После того, как средство остыло, его профильтровывают, добавляют нужное количество воды и используют в виде сидячих ванночек;
- настой. Понадобится трава чистотела. Для приготовления настоя берем две столовые ложки измельченной травы и заливаем их литром кипятка. В течение трех часов средство настаивается в термосе, его процеживают и используют для ванночек;
- полевой хвощ. Точно также берем две столовые ложки измельченной травы, настаиваем и процеживаем.
Использовать эти настои для проведения спринцеваний при вагините категорически недопустимо. Только сидячие ванночки! Это может привести к травмам слизистой оболочки влагалища, а также дисбиозу.
Если причиной вагинита послужил недостаточной уровень женских гормонов, применяют лекарственные растения, в состав которых входят фитоэстрогены. Рассмотрим два эффективных рецепта:
- корень солодки содержит растительные эстрогены и укрепляет иммунную систему. Одну столовую ложку измельченного корня заливают стаканом кипятка и оставляют на двадцать минут на водяной бане. После процеживания настой готов к употреблению. Принимать следует средство по одной столовой ложке за тридцать минут до приемов пищи;
- красный клевер. Также содержит фитоэстрогены, аскорбиновую кислоту, эфирные масла. Готовят настой точно также, только принимать следует по третьей части стакана за полчаса до еды.
Осложнения
Отсутствие медикаментозного воздействия на болезнь или неправильно подобранные препараты, приводят к тому, что со временем возникают негативные последствия и осложнения, проявляющиеся в следующих состояниях женской репродуктивной системы:
- атрофия слизистой оболочки влагалища и частые кровотечения с небольшим количеством выделения капиллярной крови;
- женское бесплодие и невозможность зачатия ребенка несмотря на использование гормональных лекарств;
- вовлечение в воспалительный процесс яичников и органов мочеполовой системы (уретра, мочевой пузырь, почки);
- нарушение менструального цикла;
- существенный риск развития злокачественных образований матки, а также в тканях ее шейки;
- отсутствие нормальной личной жизни и постоянное присутствие болевых ощущений во время полового акта.
Указанных осложнений можно легко избежать, если своевременно посещать врача гинеколога и заниматься лечением воспалительных процессов, протекающих внутри влагалища. В противном случае хронический вагинит станет постоянным спутником и причиной болезненного состояния женских половых органов.
Согласно статистике, треть женщин в течение жизни сталкивается с проблемой вагинита (кольпита), который нередко переходит в хроническую стадию. Несмотря на все достижения современной медицины, количество заболевших с годами не только не уменьшается, а наоборот, непрерывно растёт.
Профилактика вагинита
Проведение диагностических и лечебных процедур — абортов. выскабливаний полости матки, зондирования полости матки. гистеросальпингоскопии. постановка и удаление ВМС (внутриматочной спирали), гидротубация, ведение родов при несоблюдении норм асептики увеличивают риск развития вагинита в несколько раз. Механическое травмирование тканей при проведении манипуляций снижает их окислительно-восстановительные возможности, также занос инфекции возможен извне на перчатках или инструментах. Кроме того, способствует распространению инфекции неправильное использование гигиенических и лечебных тампонов. Также способствуют развитию вагинита травмы и инородные тела влагалища .
Длительное течение вагинита вызывает у женщины эмоциональную и сексуальную дисгармонию, а также серьезнейшие нарушения ее репродуктивного здоровья. Женщины, страдающие бактериальным или трихомонадным вагинитом, подвергаются большему риску заражения венерическими заболеваниями и ВИЧ-инфекцией .
Консультация гинеколога необходима в том случае, если у вас: появились необычные симптомы со стороны влагалища; были незащищенный половые связи или сексуальные отношения с несколькими партнерами; вы рассматриваете возможность беременности в ближайшее время; после проведенного курса лечения симптомы вагинита сохраняются. Лекарственная терапия при вагините назначается с учетом возбудителя и предрасполагающих к возникновению заболевания факторов. Для лечения бактериальных вагинитов часто назначаются антибиотики с учетом чувствительности возбудителя, как внутрь, так и в виде вагинальных средств.
Основной причиной вагинитов является попадание и размножение во влагалище патогенной микрофлоры при ослаблении организма, несоблюдении гигиены, длительной механической травматизации слизистой оболочки. В детском возрасте вагинит может развиваться при заносе инфекции гематогенным путем с кровотоком при скарлатине. гриппе. Наиболее частыми факторами, предрасполагающими к развитию вагинитов, являются:
Особенности его проявления связаны с изменением выделений, отечности влагалища и вульвы. Задержки менструации, длительные месячные, отсутствие цикла. Кровяные выделения слизи вне дней менструации.
Проникновение во внутренние половые органы происходит посредством грязных рук, несвежей одежды. Повреждение слизистых оболочек влагалища механическим путем часто провоцирует вагинит. Нередки случаи заболевания девочек детского, подросткового возраста. Наиболее вероятной причиной таких случаев является вирусное заражение через кровяные пути.
Что представляет собой заболевание
Вагинит — это воспаление слизистой оболочки влагалища, вызванное различными факторами. Это настолько распространённая патология, что практически каждая женщина сталкивается с ней на протяжении жизни.
Далеко не всегда признаки вагинита (кольпита) выражены явно. Нередко заболевание протекает бессимптомно, из—за чего женщина не обращается за медицинской помощью.
Хронический вагинит характеризуется длительными периодами ремиссии, во время которых нет явных проявлений заболевания. Такое состояние может длиться годами, инфекционные агенты находятся в неактивном состоянии. Но как только появляется провоцирующий фактор — развивается острый или подострый процесс.
Методы диагностики
Диагностика хронической формы вагинита затруднена длительными периодами ремиссии, когда гинекологический осмотр не так эффективен, как при остром течении болезни.
Гинеколог устанавливает диагноз на основании:
- полученной информации от пациентки;
- внешнего проявления хронического воспаления;
Лабораторное исследование микрофлоры влагалища необходимо для подтверждения диагноза
- мазка влагалищной флоры (помогает выявить наличие и вид возбудителя);
- лабораторных анализов мочи и крови (указывают на степень воспаления и общее состояние организма).
Причины хронического вагинита
Для того чтобы понять, как развивается воспаление слизистой влагалища, нужно представлять, как и в каких условиях «уживаются» между собой представители микрофлоры.
Слизистая оболочка влагалища содержит довольно большое количество микроорганизмов. Их рост и размножение зависят от кислотного состояния (рН). Кислотность влагалищного секрета регулируется лактобациллами или влагалищными палочками. При их достаточном содержании вырабатывается молочная кислота, которая поддерживает определённый уровень рН. В норме он составляет не более 4,5, и этот уровень кислотности подавляет рост патогенной микрофлоры.
На жизнедеятельность лактобацилл прямое влияние оказывает гормональный статус женщины, то есть функциональная способность яичников.
Если гормональный баланс нарушается, например, в климактерическом периоде, то содержание лактобактерий уменьшается. Поэтому женщины в пожилом возрасте нередко страдают атрофическим вагинитом.
Помимо половых гормонов, на содержание лактобацилл оказывает влияние состояние иммунитета, качество питания и интимной гигиены, стрессы и разные заболевания, в частности, болезни эндокринной системы.
На количественный и качественный состав микрофлоры влагалища влияют различные факторы
Большую роль в заселении слизистой патогенными бактериями играет качество спермы, так как при каждом половом акте без использования презерватива во влагалище попадает огромное количество микроорганизмов.
При недостаточном количестве лактобактерий условно-патогенная флора (стрептококки, стафилококки, кандиды и гарднереллы) начинает усиленно размножаться, и возникает воспаление слизистой с характерными симптомами.
Что касается специфических бактерий, провоцирующих ЗПП (трихомонад, гонококков и хламидий), то их попадание на слизистую влагалища вызывает воспаление независимо от состояния кислотности. В нормальной микрофлоре влагалища их нет.
Факторами риска для развития вагинитов являются:
- незащищённый половой акт с необследованным партнёром;
- бесконтрольный приём гормональных препаратов;
- несбалансированное питание, в том числе приём алкоголя, увлечение острой пищей;
- респираторные и другие инфекции;
- эндокринные болезни (сахарный диабет и прочие);
- беременность;
- частые стрессы;
- сниженный иммунитет (в том числе ВИЧ-инфекция);
- переохлаждения;
- длительное ношение синтетического нижнего белья.
Эти факторы способствуют как переходу хронического процесса в острый, так и развитию первичного хронического, с невыраженными клиническими признаками.
Стоит отметить, что качество питания играет серьёзную роль в переходе инфекции в хроническую форму. Дело в том, что в современных продуктах питания, таких как консервы, мясная и молочная продукция, содержится определённое количество антибактериальных средств. Если регулярно употреблять такую пищу, то возникает риск нарушения естественной микрофлоры влагалища и подавления защитных свойств слизистой оболочки. На этом фоне инфекционные агенты способны быстро размножаться и вызывать воспаление.
С другой стороны, консерванты и антибиотики, которые употребляются в пищу, подавляют рост некоторых болезнетворных бактерий. Клиническая картина воспаления «смазывается», чётких и достоверных признаков заболеваний может и не быть. Но инфекция никуда не девается, бактерии длительно существуют и активируются при удобном случае.
Основные типы вагинита
По типу возбудителя вагиниты делят на бактериальные, вирусные или герпетические, кандидозные и пр. При недостаточной выработке гормонов возникает атрофия слизистой, развивается атрофический вагинит. По симптомам заболевания могут выделяться специфические вагиниты, которые развиваются под воздействием микоплазмы, трихомонад, хламидий и пр., а также неспецифические, которые развиваются под воздействием стрептококков и стафилококков.
Вагинит — достаточно распространенное заболевание у женщин. В зависимости от типа вагинита и характера его течения может быть назначено медикаментозное местное или общее лечение.
В зависимости от типа вагинита методы лечения будут отличаться. Поэтому крайне важно своевременно диагностировать тип заболевания.
Симптомы
Хронический вариант течения этого заболевания характеризуется длительным периодом ремиссии и рецидивами. Нормальные влагалищные выделения — это бесцветная жидкость, прозрачная или белесая, не имеющая запаха и не вызывающая раздражения слизистой наружных половых органов. При обострении хронического вагинита возникают симптомы острого (или подострого) воспалительного процесса.
Признаки воспаления слизистой влагалища:
- Увеличение количества выделений.
- Неприятный запах.
- Воспалённая и отёчная слизистая оболочка.
- Необычная консистенция и цвет выделений (пенистые, творожные, густые зелёные).
- Зуд, жжение, дискомфорт в области влагалища.
- Болезненное мочеиспускание и половой акт.
Помимо общих признаков, есть индивидуальные отличия в зависимости от конкретного возбудителя. В хроническом варианте в период ремиссии пациенток может ничего беспокоить. Или дискомфорт настолько незначительный, что не побуждает обратиться за врачебной помощью. Симптомы в этом случае могут пройти самостоятельно, до следующего провоцирующего фактора, а инфекция останется.
Отличительные признаки вагинитов различного происхождения — таблица
| Инфекционный фактор | Признаки |
| Гонорея |
|
| Трихомонада |
|
| Гарднерелла | Выделения с характерным «рыбным» запахом. |
| Кандида |
|
Трихомонадный вагинит
Среди вагинитов специфического происхождения чаще диагностируется трихомонадный вагинит. Он лидирует среди половых инфекций и сопряжен со многими серьезными осложнениями.
Виновником воспалительного процесса является влагалищная трихомонада, одноклеточный простейший микроорганизм с чрезвычайно патогенными свойствами. В организм трихомонада преимущественно (98%) попадает от больного человека, а именно во время незащищенного полового контакта, поэтому трихомонадный вагинит диагностируется у сексуально активных женщин и очень редко выявляется у девочек.
Трихомонадный вагинит имеет несколько форм. После попадания инфекции на слизистую влагалища развивается так называемый «свежий» трихомоноз с острым, подострым или вялотекущим (торпидным) течением. По окончании острого периода воспаление может протекать в хронической, малосимптомной форме. Существует также трихомонадоносительство, когда присутствие трихомонад не вызывает болезни у носителя, но может ее спровоцировать у полового партнера.
Острый трихомонадный вагинит обладает всеми признаками выраженного инфекционного воспаления и отличается чрезвычайно бурным течением. Как правило, заболевание начинается вскоре (5 – 15 дней) после половой близости. На фоне ухудшения самочувствия появляются обильные густые зеленоватые бели с неприятным запахом, они имеют характерный пенистый вид, позволяющий заподозрить трихомонадную природу воспаления при первичном осмотре. Обильные гнойные бели вызывают раздражение вульвы, провоцируя сильный зуд и ощущение жжения.
Трихомонады обладают выраженной проникающей способностью. В условиях плохой иммунной защиты они быстро распространяются по слизистым, проникая в уретру, цервикальный канал, вызывая явления трихомонадного уретрита и цервицита. Восходящим путем инфекция может попасть на слизистую матки, подняться в фаллопиевы трубы и даже в яичники, вызывая не только воспаление, но и бесплодие.
Воспаление при трихомонадном вагините редко ограничивается слизистой влагалища. При гинекологическом осмотре выявляется также воспаление слизистых шейки матки и вульвы, а во влагалище находится много пенистых желто-зеленых белей.
Присутствие трихомонад можно обнаружить с помощью простого мазка «на флору». Чтобы определить наличие сопутствующей инфекции, проводится бактериологическое исследование. Острый неосложненный трихомонадный вагинит при своевременной диагностике хорошо откликается на несложную терапию и ликвидируется полностью.
Диагностика
Для постановки диагноза проводят сбор анамнеза (совокупность сведений о течении болезни). Если указанные симптомы появились не впервые — есть основание для подозрения на хронический процесс.
Помимо характерного дискомфорта и выделений, у женщин с хроническим вагинитом часто выявляют:
- Дистрофию слизистой оболочки (особенно в климактерическом периоде и позже).
- Язвочки на слизистой.
- Эрозию шейки матки — участок отсутствия характерного эпителия, который визуально выглядит как язва.
- Наботовы кисты на шейке матки.
Все эти изменения слизистой обнаруживаются при осмотре влагалища и шейки матки с помощью гинекологического зеркала. Более подробную картину даёт кольпоскопия — осмотр с помощью микроскопа.
Важно знать, что длительный хронический воспалительный процесс на слизистой оболочке влагалища вызывает атипическую деформацию клеток эпителия шейки матки. А это чревато развитием онкологической патологии.
Для дифференциальной диагностики возбудителя воспаления или группы болезнетворных организмов проводят специфические лабораторные исследования:
- Мазок на флору из влагалища и цервикального канала.
- Мазок на флору из уретры.
- Бакпосев микрофлоры с определением чувствительности к антибиотикам.
- ИФА (иммуноферментный анализ крови) – определение антител к хламидиям, микоплазмам, гарднереллам, трихомонадам, уреаплазмам и кандидам.
Вагинит у беременных
Дрожжевой кольпит при беременности – самый частый из всех видов. Серьезная гормональная перестройка ведет к изменению микрофлоры и развитию заболевания. Течение болезни достаточно тяжелое: кандидозный кольпит при беременности выражается сильным отеком слизистой, болью промежности, интенсивными выделениями с гноем и запахом.
Лечить вагинит при беременности у женщин необходимо без промедления, последствия для ребенка и будущей мамы очень серьезные:
- внутриутробная инфекция плода;
- выкидыш или прерывание беременности по медицинским показаниям;
- плацентарное воспаление, фетоплацентарная недостаточность;
- разрывы промежности при родах;
- сепсис.
Как лечить кольпит?
Терапия хронических вагинитов длительная, не всегда от заболевания удаётся избавиться окончательно. Важно понимать, что хронический процесс возникает в организме из-за множества факторов, угнетающих местный и общий иммунитет. Поэтому терапия должна быть комплексной.
В лечении придерживаются принципов:
- устранение факторов, способствующих поддержанию хронического воспаления;
- ликвидация возбудителя с учётом чувствительности к антибактериальным препаратам.
Устранение факторов, поддерживающих воспаление, включает в себя:
- Полноценное питание. Предпочтение нужно отдавать «живым» продуктам, то есть преимущественно сырым овощам и фруктам. Мясо и рыбу лучше исключить совсем, но, если не получается сразу — ограничить до 1–2 раз в неделю. Молочные продукты использовать не фабричного, а домашнего производства. Алкоголь, острую и солёную пищу, копчёности нужно исключить из рациона полностью.
- Ликвидация лишнего веса, особенно это касается пациенток с эндокринными заболеваниями.
- Исключение тех средств личной гигиены, на которые возможно раздражение и аллергические реакции со стороны наружных половых органов.
- Выявление и санация других очагов инфекции — кариес, хронический тонзиллит, синусит и пиелонефрит, гельминтозы.
Лечение непосредственно инфекции проводится местными и общими способами.
Назначаются следующие виды препаратов (форму и дозировку определяет лечащий врач):
- Антибиотики — при специфических вагинитах, трихомонадных, хламидийных и других (Трихопол, Цефазолин и прочие). Назначаются не только женщине, но и её партнёру.
- Гормоны эстрогены — при атрофических вагинитах у женщин климактерического возраста (Фемостон, Климонорм).
- Антигистаминные препараты (Супрастин, Эриус).
- Витамины групп В и С.
- Иммуномодуляторы (Галавит, Интерферон).
- Противогрибковые средства (Флуконазол, Дифлюкан).
Местное лечение также направлено на ликвидацию возбудителя и повышение местного иммунитета.
- Орошение влагалища растворами антисептиков — Мирамистин, Нитрофурал.
- Местные антибиотики и антисептики в виде свечей или вагинальных таблеток, например, Тержинан, Гексикон. Свечи с эстрогенами назначают женщинам после 40 лет с учётом гормонального статуса. Для лечения кандидозного вагинита используют Эконазол или Клотримазол.
- Эубиотики и пробиотики (Вагилак, Лактацид) для восстановления количества лактобактерий и поддержания нормального уровня рН.
Препараты, которые используются при хроническом вагините — фотогалерея
Народные средства
В природе существует много лекарственных трав для лечения воспаления влагалища. Все они имеют огромную ценность, но только в сочетании с традиционной терапией, которую может назначить врач.
Попытки самостоятельного излечения с помощью настоев и отваров трав повышают риск восходящей инфекции — развития воспаления внутренних половых органов.
Для ускорения процессов восстановления слизистой влагалища применяют:
- Аптечную ромашку. Используют сидячие ванночки и спринцевания с ромашкой. Для приготовления отвара:
- 2 ст. л. сухих цветков нужно залить литром горячей воды;
- выдержать на водяной бане 15 минут;
- после охлаждения до температуры тела можно полученным отваром делать спринцевания или использовать его для сидячей ванночки. Ромашка хорошо снимает отёк тканей и ускоряет заживление повреждённых участков слизистой оболочки.
- Смесь зверобоя и золототысячника обыкновенного. Применяется внутрь при сильном зуде и жжении. Для приготовления отвара:
- взять по столовой ложке каждой из трав;
- залить стаканом горячей воды;
- выдержать на водяной бане 10 минут;
- после охлаждения полученный отвар нужно применять по столовой ложке перед едой.
- Шиповник. Эффективен при выраженных отёках влагалища. Настой шиповника используют для спринцеваний. Для его приготовления:
- 100 г сухих плодов залить 500 мл кипятка;
- выдержать в термосе в течение двух часов;
- спринцеваться таким настоем нужно после его предварительного охлаждения дважды в день.
Народные средства против кольпита — фотогалерея
Лечение кольпита
Вылечить вагинит самостоятельно не представляется возможным. Лечение болезни лучше предоставить профессионалам. Врач проведет диагностические исследования, на основании которых назначит терапию. Лечение должно быть комплексным, а воздействие направлено на основного возбудителя воспаления: назначаются антибактериальные, противовирусные, гормональные препараты, антибиотики, иммуномодуляторы. Вопрос о сочетании нескольких видов лекарств решается в процессе обследования.
Инновационные лекарственные средства позволяют избавиться от кольпита и благотворно влияют на интимную сферу. Не нарушая деятельности хороших микроорганизмов слизистой, ведут борьбу с патогенной флорой. Препараты не всасываются в кровь. Нет противопоказаний для будущих мам.
Распространенные лекарственные средства против грибка:
- Йодоксид, Неотризол, Нистатин – вагинальные свечи. Курс терапии 2 недели.
- Кетоконазол – крем. Лечимся 5 дней.
- Дефлюкан – таблетки. Назначается для разового применения.
- Метронидазол – свечи либо таблетки. Курс – 10 дней.
- Ампициллин – применяем 10 дней. Выпускается в таблетированной форме.
- При вирусном вагините добавляют Валтрекс, Зовиракс, Ацикловир.
Вылечить кольпит возможно с одновременным применением местных препаратов. Назначают антисептические растворы и дезинфицирующие средства. Внутреннюю часть влагалища промывают растворами борной кислоты, перманганата калия, пищевой соды. Терапия длится до 2-х недель.
Лечение вагинита должно быть направлено на устранение сопутствующих болезней. В противном случае терапия будет не эффективной.
Что сопровождает кольпит?
Комплексная терапия предполагает избавление от заболеваний, которые сопровождают вагинит. По результатам анализов и проведенному осмотру, доктор направляет пациента к профильным специалистам. Если есть проблемы с лишним весом или повышен уровень сахара, то проверяется эндокринная система.
Назначаются препараты, поддерживающие баланс щитовидной железы и укрепляющие иммунитет: витамины, минералы, пробиотики, сорбенты, иммуностимуляторы и препараты, способствующие усвоению глюкозы в крови.
Если кольпит возникает по причине менопаузы, в первую очередь, лечат состояние климакса. Назначают гормональные лекарственные средства, витаминные и пищевые добавки. Рекомендуют заниматься спортом в прохладном помещении.
При неврозах используют нейролептики, успокоительные таблетки, снотворное. При аллергии – гипоаллергенные препараты. Нефролог и уролог назначат антибиотики и лекарства от почечной недостаточности. Дополнительное лечение возможно только под наблюдением врачей!
Возможные осложнения вагинита
Несвоевременное лечение грозит неблагоприятными последствиями для женского организма. Острое течение болезни переходит в хроническую вялотекущую форму. Такой кольпит сложно лечится. У женщин наблюдаются рецидивы. Качество жизни заметно снижается.
Последствия вагинита:
- уретрит и цистит – расстройство мочеполовой системы;
- воспаление внутреннего слоя шейки-матки: эрозия, цервицит, эндометрит;
- бесплодие, трудности зачатия и вынашивания младенца;
- внематочная беременность;
- различные инфекции, не связанные с вагинитом;
- риск возникновения синехии у девочек – сращивание половых губ между собой.
Появились симптомы – срочно обращайтесь к специалисту!
Народная медицина
На практике применяют народные средства, снимающие воспаление. Рекомендуется сначала проконсультироваться с лечащим врачом. Травы назначают преимущественно беременным женщинам. Ожидаемого терапевтического эффекта не будет, но уйдет зуд и воспаление.
Антисептический сбор:
- В крутой кипяток добавим по 15-20 г ромашки и календулы в сухом виде.
- Варим 15 минут и остужаем.
- Процеживаем и используем как средство личной гигиены.
Противовоспалительный сбор:
- Готовим из свежей травы. Измельчаем и промываем по 25 г мать-и-мачехи и листьев ежевики.
- Заварим сырье кипятком и настаиваем под крышкой 1 час.
- Остужаем и используем для спринцевания и подмывания.
Альтернативные средства смягчают влагалище, создавая состояние комфорта.
Прогноз и последствия: можно ли избавиться от проблемы полностью?
Хронический процесс вылечить гораздо сложнее, чем острый. Инфекция, которая существует несколько лет, успевает адаптироваться под существующие условия. Местный иммунитет и общий не срабатывают. Иммунные клетки, ответственные за распознавание и уничтожение чужеродных агентов, перестают на них реагировать. Поэтому именно от состояния иммунитета зависит прогноз полного излечения.
При правильной диагностике, адекватном лечении и добросовестном соблюдении рекомендаций врача относительно образа жизни и питания, хронический кольпит можно держать под контролем, не допуская рецидивов и возможных осложнений.
Особенно тщательно за состоянием влагалищной флоры нужно следить тем женщинам, которые планируют беременность. Именно это состояние с большой долей вероятности спровоцирует обострение заболевания.
Это чревато последствиями:
- Угроза выкидыша и преждевременных родов.
- Риск внутриутробного инфицирования плода и пороков развития.
- Инфицирование плода в родах.
- Послеродовые воспалительные заболевания матки и сепсис.
Вне беременности хронический вагинит опасен распространением инфекции выше, в полость малого таза. Тогда возникает риск воспаления матки и придатков, тазовой брюшины с развитием спаечного процесса, последующим бесплодием и внематочными беременностями.
Профилактика
Риску воспаления слизистой влагалища подвержены практически все женщины репродуктивного возраста. Качество питания, проживание в больших городах с плохой экологией и частые стрессы — все эти факторы угнетающе действуют на иммунную систему. В таких условиях воспалительный процесс могут вызвать даже собственные бактерии, стафилококки и стрептококки.
Поэтому для снижения риска хронических вагинитов рекомендуется:
- Пересмотреть рацион, исключив по возможности мясо, рыбу и молочные продукты, произведённые с добавлением антибактериальных и консервирующих компонентов.
- Вовремя диагностировать и правильно лечить инфекционные заболевания других органов.
- Исключить незащищённые половые контакты с необследованными партнёрами.
- Избегать стрессов, научиться справляться с ними с помощью релаксирующих упражнений и занятий спортом.
- Исключить алкоголь и другие интоксикации.
- Носить нижнее бельё из натуральных материалов.
- При любом дискомфорте и подозрении на вагинальную инфекцию — не пытаться лечить её самостоятельно, а обратиться за квалифицированной помощью.
Возникновение хронического вагинита — это, как правило, снижение иммунного статуса женщины по определённым причинам. Именно поэтому лечение этого заболевания сложное, комплексное, требует индивидуального подхода и недопустимо без контроля врача.