Факторы риска и основные причины
Существует несколько теорий, которые пытаются объяснить происхождение травмы. Основоположником одной из них является Бандль, который связывал патологию с механическими причинами. Он описывал процесс как перерастяжение нижнего сегмента матки, которое возникает из-за большого размера плода и одновременно узкого таза роженицы. Но теория не могла объяснить, почему травма случается при рождении ребенка небольшого размера.
Эту теорию дополнили исследования Я. Ф. Вербова, который считал, что для возникновения дефекта стенки необходимы патологически измененные ткани. Состояние возникает на фоне хронического эндометрита, после многократных абортов и выскабливаний, эндометриоза или рубцовых изменений.
В настоящее время причины разрыва матки значительно расширены. Считается, что гистологические изменения в стенке предрасполагают к образованию дефекта, а механические или насильственные действия запускают процесс.
К гистологическим причинам относят следующие:
- рубцы после операций (кесарево сечение, пластика врожденной аномалии, удаление миоматозного узла, перфорация);
- хронический воспалительный процесс;
- плотное прикрепление плаценты;
- дистрофические изменения после частых выскабливаний;
- инфантилизм и врожденные аномалии развития;
- биохимические изменения при затяжных родах.
Дефект может образоваться не только на месте рубца или измененной стенки, травма встречается в области рудиментарного рога. В таком случае разрыв происходит в сроке 16-20 недель беременности при условии, что плод прикрепился в области рудиментарного рога. Клинические проявления патологии напоминают трубный аборт.
Механические причины объединяют случаи, которые приводят к несоответствию размеров плода и таза женщины:
- клинически или анатомически узкий таз;
- гидроцефалия;
- крупный плод;
- лобное предлежание или задний вид лицевого;
- нарушение вставления головки;
- поперечное или косое положение плода;
- опухоли миометрия;
- родовой канал с рубцовыми изменениями;
- опухоли или костные деформации в тазу.
Появление осложнения иногда спровоцировано насильственными действиями, которые являются результатом неверного применения хирургических или акушерских манипуляций:
- наложение акушерских щипцов;
- вакуум-экстракция плода;
- прием Кристеллера;
- извлечение плода за тазовый конец;
- внутренний поворот;
- выведение головки Мориссо-Левре;
- освобождение запрокинутых ручек при тазовом предлежании;
- плодоразрушающие операции.
К насильственным причинам относят случайные травмы, которые могут возникать вне родов.
Особенности механизма
Дискоординированый тип родовой деятельности становится одной из частых причин осложнения. Состояние развивается в результате родостимуляции, к которой отсутствуют показания, или при индивидуальных особенностях организма (о показаниях и противопоказаниях родовой стимуляции читайте по ссылке). К ним относится нарушение равновесия в вегетативной нервной системе с преобладанием влияния парасимпатического отдела. Такой разрыв происходит в родах на фоне повышенного тонуса миометрия. Схватки при стимуляции становятся чаще и не ослабляются.
Давление в матке изменяется скачкообразно, вместо постепенного расхождения мышечных волокон они резко растягиваются. При наличии патологических изменений образуется трещина.
Разрыв, который происходит преимущественно из-за механического препятствия, протекает по другому механизму. Плод не может продвигаться по родовому каналу, поэтому миометрий смещается ко дну, а нижний сегмент натягивается. Головка ребенка прижимает шейку к костям таза, развивается застой крови и отек. Минимальная толщина стенки матки с вероятностью разрыва в этом состоянии составляет несколько миллиметров. Когда ткани больше не могут натягиваться, запускается следующий процесс:
- разрыв стенок сосудов;
- образование гематомы;
- формирование трещины;
- в заключении происходит неполный или полный разрыв матки.
Механизм насильственного разрыва во время родов связан с дополнительным воздействием на матку, которая уже находится в критическом состоянии. Перерастяжение нижнего сегмента при состоянии клинически узкого таза и давление на маточное дно приведет к усилению натяжения тканей и появлению дефекта.
Принято считать, что здоровый миометрий не подвержен образованию разрыва. Если у здоровой женщины возникает несоответствие размера головки плода и родовых путей, то в норме роды остановятся. Патологически измененные ткани после аборта, выскабливания, воспаления характеризуются наличием соединительной ткани, нарушением кровоснабжения. Гистологические изменения происходят на клеточном уровне, поэтому их иногда невозможно заметить во время обследования.
Такая измененная стенка способна растягиваться во время беременности, может выдержать сокращения при нормальных родах, но не способна перенести дополнительную нагрузку.
После любой операции на внутренних половых органах, которая сопровождалась разрезом стенки, часть мышечных клеток по краю раны гибнет. В момент заживления раневая поверхность заполняется новыми миоцитами и соединительной тканью, но восстановления структуры не происходит. Если после формирования рубца прошло недостаточно времени, а беременность наступила, то неполноценность его тканей может стать причиной разрыва матки по рубцу.
Лечение
Лечебная тактика при несостоятельности рубца непосредственно зависит от того, беременна пациентка или еще нет.
При обнаружении тонкого и неполноценного шва на матке у пациентки, важно сразу определиться с тем, планирует пациентка беременность или нет, а также что женщина будет делать с незапланированной беременностью – сохранять или однозначно прерывать.
У пациенток, сознательно планирующих беременность или не возражающих против ее наступления, однозначно необходимо оперативное лечение. Оно включает повторное вхождение в брюшную полость, иссечение старого рубца и повторное ушивание матки несколькими рядами прочных швов. В послеоперационном периоде очень важны грамотная реабилитация, профилактика воспаления и нагноения швов и планирование беременности не раньше, чем через год после операции.
У пациенток, однозначно возражающих против новой беременности, необходим тщательный подбор надежных средств контрацепции, поскольку в данном случае опасно не только наступление беременности, но и ее прерывание. Как вариант, такие пациентки могут рассмотреть варианты хирургической стерилизации. Категорически не рекомендуется этой категории женщин внутриматочные контрацептивы – ВМС или «спирали».
При беременности
Это наиболее опасный вариант, относящий к экстренным ситуациям в акушерстве. К сожалению, при констатации неполноценности рубца на матке в любом сроке беременности, показано срочное ее прерывание.
Разумеется, нет особых вопросов с ранними сроками беременности (6-12 недель), а также с практически доношенной или полностью доношенной беременностью. В первом случае беременность прерывают по типу аборта и предлагают пациентке пластику матки, во втором варианте – экстренное кесарево сечение.
Хуже дела обстоят с глубоко недоношенными беременностями, когда ребенок, рожденный раньше срока, заведомо будет иметь массу проблем со здоровьем и сомнительные шансы на выживание. Таких пациенток с несостоятельным рубцом без признаков разрыва матки могут достаточно долго вести наблюдательно, разумеется, в условиях стационара, постельного режима и постоянной боевой готовности операционной бригады.
Начавшийся или угрожающий разрыв матки по рубцу – абсолютное показание к немедленному кесареву сечению вне зависимости от срока беременности. Тут спасать нужно и маму – от кровотечения и потери крови, и ребенка – от гипоксии и внутриутробной гибели. Счет в случае разрыва матки идет на секунды, к сожалению, плод далеко не всегда удается спасти.
Варианты родовой травмы
Различают несколько различных вариантов разрыва матки, которые легли в основу разных подходов к классификации патологического состояния. Исходя из особенностей механизма формирования, выделяют:
- самопроизвольный – возникает без внешнего воздействия из-за патологических изменений в стенке и нарушений родовой деятельности;
- насильственный – при проведении акушерских манипуляций и операций.
Клиническое течение определяет стадию:
- угрожающий;
- начинающийся;
- свершившийся.
Характер повреждений может быть различным:
- Трещиной называют небольшой надрыв участка маточной стенки.
- Неполный разрыв – это появление дефекта только в слизистой и мышечной оболочке. Внешняя серозная остается целой. Такой тип повреждения чаще наблюдается на боковых поверхностях нижнего сегмента или по ребру матки. Травма сопровождается внутренним кровотечением с образованием огромной гематомы между связками матки.
- Полный дефект встречается чаще всего. Он характеризуется повреждением всех слоев стенки.
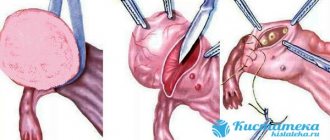
Разрывы матки: рис. 1 — по рубцу после кесарева сечения; рис. 2 — неполный, в нижнем сегменте с развитием гематомы
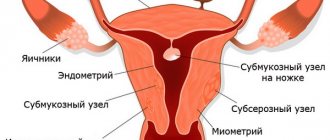
Чаще всего надрыв происходит в нижнем сегменте. Этот участок больше всего истончается в родах. Но возможна и другая локализация:
- в маточном дне;
- по боковым стенкам;
- в теле;
- отрыв матки от сводов влагалища.
Разрыв матки – это состояние, которое связано с периодом вынашивания плода. Поэтому причины разрыва вне беременности нельзя рассматривать с такой точки зрения. Нарушения целостности стенки у небеременных чаще относят к перфорации.
Клинические проявления разных стадий процесса
Признаки разрыва матки многообразны и зависят от стадии процесса. Для клинических проявлений имеет значение механизм и время, в которое происходит травма. Иногда при выраженных изменениях стенки симптомы на начальном этапе минимальны, происходит постепенное расползание тканей, которое тяжело диагностировать.
Угрожающий
При наличии несостоятельного рубца или воспалительных изменений тканей может произойти в сроке после 30 недель гестации. Растяжение миометрия в этот период достигает максимума. У женщины появляются следующие симптомы:
- иррадиирующая боль внизу живота и пояснице, которую невозможно четко локализовать;
- снижение артериального давления;
- скудные кровянистые выделения из половых путей;
- повышенный маточный тонус;
- снижение жизненных показателей плода.
В период родоразрешения угрожающий разрыв проявляется иной симптоматикой:
- стремительная родовая деятельность;
- перерастяжение нижнего сегмента и изменение формы живота;
- резкая болезненность при касании матки;
- сильный вагинальный отек и отечность половых органов;
- непрекращающееся подтекание околоплодных вод.
Симптомы родовой травмы могут быть более стертыми из-за частого применения обезболивающих средств.
Начавшийся
Для следующего этапа характерны все перечисленные выше симптомы, но они могут наблюдаться в разных сочетаниях и будут более выраженные.
Схватки приобретают резкую болезненность, иногда сопровождаются судорогами. Резкая боль в животе в области матки сохраняется вне схваток. Состояние женщины возбужденное, зрачки расширены, появляется чувство страха. Кровянистые выделения из половых путей скудные, может быть задержка мочеиспускания или примеси крови в моче. Головка плода перестает продвигаться по родовым путям, над лоном появляется заметное выбухание.
Ухудшается состояние плода. Он может стать чрезмерно активным. По данным КТГ происходи замедление или ускорение сердечного ритма, тоны становятся приглушенные. Если на этом этапе не оказана помощь, то гибель плода наступает в 80% случаев.
Свершившийся
Симптомы произошедшего соответствуют клиническим признакам массивного кровотечения. Но сначала появляется резкая боль в животе. Женщина может ощутить, будто внутри что-то разорвалось. Схватки при этом резко прекращаются, а плод затихает и гибнет. Форма живота изменяется, под кожей ощущаются части тела плода. Состояние женщины тяжелое, преобладают признаки кровотечения:
- снижение давления;
- бледность кожи;
- сухость во рту;
- слабость, потеря сознания;
- тахикардия;
- плохо прощупывается пульс.
Из половых путей усиливается кровотечение. Матка принимает неправильную форму, смещается вверх. Разрыв по рубцу придает выбухающую конфигурацию, появляется выпячивание по передней стенке. При неполном разрыве и формировании гематомы она пальпируется как объемное образование, которое примыкает к боковой поверхности.
Если надрыв произошел в период изгнания плода, то ребенок может остаться живым и не иметь признаков кислородного голодания. Но сразу после рождения состояние роженицы резко ухудшается, начинается массивное кровотечение, появляются признаки геморрагического шока.
Диагностические приемы
Еще в период вынашивания проводится обследование беременных и определение их в группу по риску аномалий родовой деятельности. Если в анамнезе имеются сведения об абортах, хроническом эндометрите, предыдущих родах путем кесарева сечения или операциях, это увеличивает шансы получить травму.
Обязательно проводится оценка состоятельности рубца. Роды через естественные пути после первого кесарева не противопоказаны, но чаще всего в постсоветских странах предпочитают провести второе кесарево.
По теме: Если было кесарево, можно ли рожать естественным путем?
Диагностика разрыва во время родов может представлять трудности. Врач должен экстренно оценить ухудшающееся состояние роженицы, плода и определиться с диагнозом и тактикой.
Во время осмотра родовых путей отмечаются следующие признаки:
- увеличенная родовая опухоль на головке плода;
- отсутствие продвижения головки;
- передняя губа шейки ущемлена и отечна;
- отек распространяется на влагалище и наружные половые органы.
Контракционное кольцо при внешнем осмотре расположено высоко и может иметь косое положение.
Диагностика включает измерение артериального давления, пульса. Для определения состояния плода записывается КТГ.
При свершившемся разрыве матки 1 степени в родах проблем в диагностике не возникает. Появляются все признаки массивного кровотечения, состояние женщины требует экстренной помощи.
Иногда диагноз может быть установлен после родов. У женщины отмечается вздутие живота. Ручное обследование полости матки позволяет выявить дефект и принять необходимые меры по устранению кровотечения и его последствий. Если состояние не диагностировано в родзале, через сутки уже появляются признаки перитонита.
Диагностика
Диагностируют разрыв матки по данным собранного анамнеза и при визуальном обследовании женщины. Если необходимо, назначают ультразвуковое исследование. Чаще всего установить точный диагноз нужно за короткое время, потому что такая патология развивается очень быстро и ее лечение необходимо проводить без промедления.
В ситуации, когда на основании симптомов врач поставит неверный диагноз, риск летального исхода для матери и ребенка увеличивается во много раз.
Во время сбора анамнеза врач уточняет следующие вопросы:
- характер появившихся болей;
- есть ли выделения различного характера из влагалища;
- половые заболевания, которые были ранее;
- проводимые ранее оперативные вмешательства;
- протекание предыдущих родов.
Читать дальше Сухость после овуляции
В основном развитие этой патологии легко определяется до начала родового процесса, а для этого необходимо сделать ультразвуковое исследование. Результаты в обязательном порядке сообщаются акушеру-гинекологу, который будет принимать роды.
Во время физикального обследования беременной с подозрением на развитие такого состояния обращают внимание на:
- показатели артериального давления;
- частоту сердечных сокращений;
- частоту пульса.
Также врач проводит:
- пальпацию брюшной полости;
- гинекологический осмотр, чтобы установить размер и мышечный тонус матки, а также предлежание плода;
- ультразвуковое исследование, если по вышеперечисленным методам не удается поставить правильный диагноз (УЗИ покажет толщину стенки органа, видимые нарушения целостности, укажет стадию разрыва);
- кардиотокографию.
Необходимо отметить, что беременность при выявленных разрывах надо срочно прерывать родоразрешением, потому что любое промедление угрожает жизни матери и ребенка.
Ведение женщины в период беременности и родов
Женщины с угрожающим разрывом являются нетранспортабельными. Это значит, что при появлении тревожных симптомов ее нельзя переводить в другую клинику, даже если в имеющихся условиях помощь не может быть оказана в полной мере. Смерть плода и роженицы может наступить в момент перевозки, когда оказать помощь будет невозможно.
Клинические рекомендации при данном осложнении запрещают активное ведение родов и требуют их завершения путем кесарева сечения. Женщине дается глубокий наркоз. Если плод еще живой, то операция проводится вне зависимости от акушерской ситуации.
Даже если головка плода находится в полости таза, нельзя предпринимать попытки извлечь его без операции. Угрожающее состояние в таком случае перейдет в свершившееся.
Если плод погиб, то кесарево сечение не проводится, его заменяют плодоразрушающей операцией.
Протокол при разрыве матки, который уже произошел, предполагает экстренную лапаротомию. Родоразрешение при этом не проводят, т. к. смерть плода наступает практически мгновенно. Необходимо остановить кровотечение, предотвратить развитие тяжелого геморрагического шока и ДВС-синдрома. Поэтому еще на этапе подготовки к операции начинают переливание крови, плазмы или других противошоковых растворов.
Операцию стараются закончить как можно быстрее. Для этого необходима перевязка питающих сосудов, ликвидация кровотечения. Определяют показания к экстирпации матки при разрыве:
- геморрагический шок;
- повреждение крупного сосудистого пучка;
- обширный разрыв.
При линейном разрыве дефект стенки ушивают. Проводят ревизию брюшной полости, удаляют сгустки крови. При неполном разрыве необходимо ликвидировать образовавшуюся гематому, установить источник кровотечения и остановить его.
После операции назначается инфузии растворов для возмещения кровопотери, антибиотики с целью профилактики инфекционных осложнений. Обязательно тщательное обезболивание.
Женщинам, потерявшим ребенка в родах, может потребоваться помощь опытного психолога.
Акушерская тактика
Лечение разрывов матки проводится только оперативным путем, независимо от стадии патологии, периода родов, срока гестации (несостоятельность постоперационного рубца). Роженице вводятся миорелаксанты с дальнейшим проведением интубации трахеи с целью остановки родовой деятельности. После выполняется кесарево сечение.
Обратите внимание
Акушерская тактика около 30 лет назад в случае угрозы разрыва органа и антенатальной смерти плода заключалась в проведении плодоразрушающей операции. На сегодняшний день, учитывая высокую травматичность эмбриотомии и перерастянутость нижнего сегмента, показано проведение абдоминального родоразрешения (высокий риск насильственного травмирования плодовместилища).
Операционное вмешательство необходимо выполнить как можно быстрее. Операционный доступ – срединная лапаротомия. Объем операции определяется состоянием женщины, стадией и локализацией повреждения. По возможности матка сохраняется. В процессе чревосечения из матки или живота извлекают плод, плаценту, кровяные сгустки. После удаления ребенка и последа тщательно обследуют маточные стенки, сшивая обнаруженные повреждения. При совершившемся разрыве его края иссекают, рану зашивают. Если рана на органе имеет большие размеры с размозжением тканей, проводится гистерэктомия. После ушивания или удаления матки проводится ревизия органов живота. По возможности выполняется аутогемотрансфузия (переливание собственной крови пациентки после ее извлечения из брюшной полости и фильтрации).
Перед, в процессе и после операции осуществляются мероприятия по противошоковой терапии и восполнению ОЦК. Также проводится профилактика, лечение ДВС-синдрома и антибиотикотерапия.
Созинова Анна Владимировна, акушер-гинеколог
6, всего, сегодня
(41 голос., средний: 4,71 из 5)
Кремы и мази под подгузник, препараты для лечения пеленочного дерматита
Как выбрать коляску для новорожденного
Похожие записи
Последствия и возможности профилактики
Последствия разрыва миометрия могут быть плачевными. Это состояние даже при современном уровне родовспоможения сопровождается высокими показателями смерти плода. Для женщины, перенесшей массивное кровотечение, требуется длительный период восстановления.
Переливание крови всегда сопровождается риском инфицирования вирусами ВИЧ, гепатита С. Но опасность представляет массивное кровотечение, которое приводит к гипоксии гипофиза и развитию синдрома Шихана. Это гормональное заболевание делает проблематичным наступление повторной беременности.
Профилактика проводится на этапе планирования беременности. Женщинам, перенесшим хирургические манипуляции, необходима комплексная оценка состоятельности рубца на матке, которая должна включать не только данные УЗИ, но и гистероскопию.
На протяжении всей беременности необходимо соблюдать рекомендации врача. При наличии большого количества факторов риска допустимо родоразрешение только в учреждениях 1-2 уровня, к которым относятся областные роддома и крупные перинатальные центры. Госпитализация должна проводиться досрочно.
Профилактика разрыва
Чтобы снизить риск разрыва рубца и других осложнений, профилактика начинается на этапе прегравидарной подготовки. В некоторых случаях женщине может быть предложена пластика рубца на матке. Это хирургическая операция, которая направлена на восстановление целостности участка тканей и формирование полноценного рубца. В качестве шовного материала предпочтительнее использовать рассасывающиеся синтетические нити, ушивать разрез отдельными швами.
После любой операции необходимо избегать инфекционных осложнений, которые могут стать причиной неудачного формирования соединительной ткани.
Лечение рубца на матке народными способами, медикаментозными методами неэффективно.
Для уменьшения вероятности разрыва по рубцу за женщиной во время беременности и в родах необходим тщательный контроль, регулярное КТГ и УЗИ. В родах наблюдение за сердцебиением плода и сокращениями матки также обязательны.