Ситуация, когда не предъявляющему никаких жалоб и не имеющему симптомов нездоровья подростку, вдруг после посещения медкомиссии сообщают о найденном у него пролапсе митрального клапана (ПМК) многих родителей ввергает в панику. Если обратиться к толковому словарю, суть пролапса – это выступление или выпадение органа из своего нормального положения.
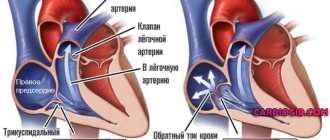
Таким образом, для митрального клапана это означает избыточное изгибание его створок в полость левого предсердия при сокращении желудочка. При высоком систолическом усилии создаются условия к размыканию и потере герметичности клапана, и какая-то часть крови возвращается в предсердие через щель между створками.
Механизм формирования патологии
Болезнетворное явление развивается в результате анатомических изменений в особой структуре, которая закрывает просвет между левым предсердием и желудочком: так называемым митральном клапана.
По сути своей это перегородка, которая препятствует обратному току крови. В нормальном состоянии жидкая соединительная ткань выбрасывается в сосуды и по большому кругу двигается по всему организму.
В ходе рассматриваемого нарушения наблюдается пролабирование створок, то есть их выпячивание в предсердие. Возникает явление регургитации — обратный ток крови. Отсюда снижение объема поступающей в большой круг жидкости, нарушение гемодинамики и гипоксия органов и тканей.
На ранних стадиях процесс не заметен, что осложняет диагностику. По мере развития отклонения, возникает недостаточность функциональности структур тела, без возможности их радикального восстановления. Под ударом печень, почки, легкие, головной мозг. Зная механизм развития проблемы, можно определить пути преодоления процесса.
Осложнения
В первую очередь, стоит сказать о недостаточности митрального клапана, в результате которого стенки смыкаются недостаточно плотно, что приводит к развитию митральной регургитации. Такое осложнение грозит пациенту развитием сердечной недостаточности. Во-вторых, у больного может развиться бактериальный эндокардит. Данное осложнение довольно тяжелое, поскольку представляет собой воспаление эндокарды, то есть внутренней оболочки сердца. Для такого осложнения характерен ряд симптомов:
- повышение температуры тела;
- общее недомогание;
- сердцебиение усилено;
- болевые ощущения в суставах;
- точечные кровоизлияния на коже;
- желтуха.
Другим осложнением является появление аритмии. В результате пролапс левого желудочка сердца принесет больному немало проблем, поскольку человек начнет страдать частыми обмороками и головокружениями, нехваткой воздуха и нарушениями сердцебиения. Пролапс сердца нейтрального клапана может привести и к такому тяжелому осложнению, как инсульт. Как известно, инсультом называют отклонение в кровоснабжении головного мозга. Последствия могут быть самыми страшными, включая и летальный исход. Возникновение инсульта грозит людям старше 50 лет.
Классификация
Согласно стандартному медицинскому способу типизации, выделяют 3 либо 4 стадии болезни, используются обе. Они примерно равноценны, вторая несколько тщательнее проработана.
1 стадия (легкая)
Характеризуется минимальными отклонениями со стороны сердца и сосудов. Количество возвращающейся крови составляет примерно 10-15% от общего объема.
На 1 стадии симптоматика отсутствует полностью, либо клиническая картина настолько скудна, что определить у себя наличие каких-нибудь проблем почти невозможно. Признаки выявляются только на фоне тяжелой работы и физической активности.
Восстановление при незначительном пролапсе пока еще возможно и даже вероятно, в основном врачи избирают выжидательную тактику, бывают исключения, если есть сопутствующие патологии кардиальных структур промедление губительно.
2 стадия (умеренная)
Регургитация достигает 25% и более, симптомы уже присутствуют, но в малом количестве, кроме того, они неспецифичны.
Нельзя однозначно сказать, что вызывает их к жизни: неврогенные проблемы, гормональные отклонения или сердечные факторы. Одышка, боли в груди и слабость. Вот классическая триада.
Перспективы полного излечения хуже, однако можно держать болезнь под тотальным контролем и не давать ей прогрессировать долгие годы, но исход один: рано или поздно потребуется операция. Вопрос о целесообразности сиюминутной терапии решается на усмотрение кардиохирурга по согласовании с пациентом.
3 стадия (выраженная)
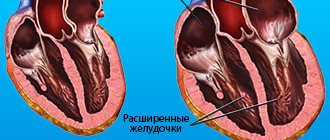
Сопровождается генерализованными нарушениями гемодинамики. Помимо полной клинической картины основного состояния, возникают признаки со стороны отдаленных органов и систем: печени, почек, церебральных структур в особенности.
Регургитация достигает 40% и более, это уже опасно, возможна остановка работы сердца и смерть. Лечение хирургическое. Срочное либо плановое, после стабилизации состояния.
4 стадия (терминальная)
Выделяют ее не всегда. Терминальная стадия. До этого момента болезнь доходит редко, поскольку обнаруживается гораздо раньше. Смертность близится к 100%, восстановительные мероприятия бесперспективны и не могут справиться с анатомическими нарушениями.
Пролапс митрального клапана 1 степени с регургитацией — наиболее доброкачественный вариант патологического процесса и лучший момент для начала терапии. 2 стадия несколько сложнее, но все еще присутствуют шансы на восстановление.
Пролапс митрального клапана: признаки, степени, проявления, терапия, противопоказания
К одной из аномалий сердечного развития относится пролапс митрального клапана (ПМК). Он характеризуется тем, что его створки продавливаются внутрь левопредсердной полости в момент, когда левый желудочек сокращается (систола). У этой патологии есть еще одно название — синдром Barlow, по имени врача, который первым определил причину возникновения позднесистолического апикального шума, сопровождающего ПМК.
Значение этого сердечного порока пока еще изучено недостаточно. Но большинство медицинских светил считают, что для жизни человека он не представляет особой угрозы. Обычно эта патология не имеет ярко выраженных клинических проявлений. Для нее не требуется проведения медикаментозной терапии. Потребность в лечении возникает, когда вследствие ПМК развивается нарушение сердечной деятельности (например, аритмия), которое сопровождается определенными клиническими проявлениями. Поэтому задача кардиолога убедить пациента не паниковать и обучить его основным упражнениям миорелаксации и аутотренинга. Это поможет ему справиться с возникающим состоянием тревоги и нервными расстройствами, успокоить сердечное волнение.
Что такое пролапс митрального клапана?
Чтобы понять это, необходимо представить, как работает сердце. Обогащенная кислородом кровь из легкого поступает в левопредсердную полость, которая служит для нее своего рода хранилищем (резервуаром). Оттуда она поступает в левый желудочек. Его назначение с силой выталкивать всю поступившую кровь в устье аорты, для распределения по органам, расположенным в зоне основного кровообращения (большой круг). Поток крови вновь устремляется к сердцу, но уже в правое предсердие, а затем в полость правого желудочка. При этом кислород израсходован, а кровь насыщена углекислым газом. ПЖ (правый желудочек) выбрасывает ее в малый круг кровообращения (легочную артерию), где происходит новое обогащение ее кислородом.
При нормальной сердечной деятельности в момент возникновения систолы предсердия полностью освобождаются от крови, и митральный клапан закрывает вход в предсердия, обратного оттока крови не происходит. Пролапс не дает возможности провисшим, растянутым створкам полностью сомкнуться. Поэтому в устье аорты во время сердечного выброса попадает не вся кровь. Часть ее возвращается назад в полость левого предсердия.
Процесс ретроградного тока крови получил название регургитации. Пролапс, сопровождающийся прогибом меньше 3 мм, развивается без регургитации.
Классификация ПМК
От того, насколько сильна регургитация (степень заполнения левого желудочка остаточной кровью) различают:
1 степень
Минимальный прогиб обеих створок составляет 3 мм, максимальный — 6 мм. Обратный кровоток незначительный. Он не приводит к патологическим изменениям кровообращения. И не вызывает связанных с этим неприятных симптомов. Считается, что состояние больного при ПМК 1 степени находится в пределах нормы. Выявляется эта патология случайно. Медикаментозного лечения не требуется. Но пациенту рекомендовано периодическое посещение кардиолога. Спорт и физкультура — не противопоказаны. Хорошо укрепляет сердечную мышцу бег, спортивная ходьба, плавание, лыжный и конькобежный виды спорта. Полезны фигурное катание и аэробика. Допуск к занятиям этими видами спорта на профессиональном уровне выдается лечащим врачом-кардиологом. Но существуют и ограничения. Категорически запрещаются:
- Тяжелоатлетические виды спорта, связанные с динамическим или статическим поднятием тяжестей;
- Занятия на силовых тренажерах.
2 степень
Максимальный прогиб створок — 9 мм. Он сопровождается клиническими проявлениями. Требуется симптоматическое медикаментозное лечение. Занятия спортом и физкультурой разрешаются, но только после консультации с кардиологом, который подберет оптимальную нагрузку.
3 степень
3-я степень пролапса диагностируется при прогибании створок более чем на 9 мм. При этом проявляются серьезные изменения в строении сердца. Полость левого предсердия расширяется, желудочковые стенки утолщаются, наблюдаются аномальные изменения в работе кровеносно-сосудистой системы. Они приводят к следующим осложнениям:
- Недостаточности МК;
- Развитию нарушений сердечного ритма.
При 3-ей степени требуется хирургическое вмешательство: ушивание створок клапана или протезирование МК. Рекомендуются специальные гимнастические упражнения, которые подбирает врач лечебной физкультуры.
По времени возникновения пролапс делится на ранний и поздний. В ряде европейских стран, в том числе и в России, в классификации заболевания присутствуют:
- Первичный (идиопатический или изолированный) пролапс МК наследственного, врожденного и приобретенного генеза, который может сопровождаться миксоматозной дегенерацией различной выраженности;
- Вторичный, представленный недифференцированной дисплазией соединительной ткани и возникающий в результате наследственной патологии (болезнь Элерса-Данло, болезнь Марфана) или других сердечных заболеваний (осложнение ревматизма, перикардиты, гипертрофическая кардиомиопатия, дефект межпредсердной перегородки).
Симптомы ПМК
Первая и вторая степени ПМК чаще всего протекают бессимптомно и заболевание обнаруживается случайно, когда человек проходит обязательный медицинский осмотр. При 3-ей степени отмечаются следующие симптомы пролапса митрального клапана:
- Появляется слабость, недомогание, длительное время держится субфебрильная температура (37-37,5°С);
- Отмечается усиление потоотделения;
- По утрам и в ночное время болит голова;
- Возникает ощущение, что нечем дышать и человек инстинктивно пытается вобрать в себя, как можно больше воздуха, делая глубокий вдох;
- Появляющиеся боли в сердце, не снимаются сердечными гликозидами;
- Развивается устойчивая аритмия;
При аускультации четко прослушиваются шумы в сердце (среднесистолические щелчки, вызванные большим натяжением хорд, которые перед этим были сильно расслаблены). Их еще называют синдромом хлопающего клапана.
При проведении УЗИ сердца с допплером возможно выявление обратного тока крови (регургитации). ПМК не имеет характерных ЭКГ-признаков.
Видео: ПМК на УЗИ
1 степень, мальчик 13 лет, вегетации на концах створок.
Этиология
Считается, что в формировании ПМК определяющую роль играют две причины:
- Врожденные (первичные) патологии, передающиеся путем наследования аномальной структуры волокон, составляющих основу клапанных створок. При этом хорды, соединяющие их с миокардом, постепенно удлиняются. Створки приобретают мягкость и легко растягиваются, что и способствует их прогибанию. Течение и прогноз врожденного ПМК — благоприятные. Он редко вызывает осложнения. Случаев развития сердечной недостаточности отмечено не было. Поэтому его не считают заболеванием, а просто относят к анатомическим особенностям.
- Приобретенный (вторичный) пролапс сердца. Он вызывается рядом причин, в основе которых лежит воспалительно-дегенеративный процесс соединительной ткани. К таким процессам можно отнести ревматизм, сопровождаемый повреждением створок митрального клапана с развитием в них воспаления и деформации.
Терапия ПМК
Лечение пролапса митрального клапана зависит от степени регургитации, причин вызывающих патологию и возникающих осложнений, однако в большинстве случаев пациенты обходятся без всякого лечения. Таким больным нужно объяснить суть заболевания, успокоить и при необходимости назначить седативные препараты.
Немаловажное значение имеет нормализация режима труда и отдыха, достаточный сон, отсутствие стрессов и нервных потрясений. Несмотря на то, что тяжелые физические нагрузки им противопоказаны, проведение умеренных гимнастических упражнений, пеших прогулок, наоборот, рекомендуется.
Из медикаментозных препаратов больным ПМК назначают:
- При тахикардии (учащенном сердцебиении) возможно применение бета-адреноблокаторов (Пропранолол, Атенолол и пр.);
- Если ПМК сопровождается клиническими проявлениями вегетативно-сосудистой дистонии используют магнийсодержащие препараты (Магне-В6), адаптагены (Элеутерококк, Женьшень и др.);
- Обязателен прием витаминов группы В, РР (Неуробекс Нео);
- ПМК 3 и 4 степени могут потребовать хирургического лечения (ушивание створок или протезирование клапана).
ПМК у беременных
ПМК гораздо чаще развивается у женской половины населения. Это — одна из наиболее распространенных патологий сердца, выявляемых при обязательном обследовании беременных (ЭхоКГ, УЗИ сердца), поскольку многие женщины, имея ПМК 1-2 степени, могли и не знать о существующей у них аномалии. Пролапс митрального клапана при беременности может уменьшаться, что связано с увеличенным сердечным выбросом и сниженным периферическим сопротивлением сосудов. При беременности в большинстве случаев пролапс протекает благоприятно, однако у беременных чаще возникают нарушения ритма сердца (пароксизмальная тахикардия, желудочковая экстрасистолия). ПМК в период вынашивания чаще сопровождается гестозом, что чревато гипоксией плода с задержкой его роста. Иногда беременность заканчивается преждевременными родами или возможна слабость родовой деятельности. В этом случае показано кесарево сечение.
Медикаментозное лечение ПМК у беременных проводится только в исключительных случаях при средней или тяжелой степени течения с высокой вероятностью возникновения аритмии и нарушения гемодинамики. Он сопровождается четырьмя большими синдромами.
Вегетативно-сосудистой дисфункции:
- Боли в груди в области сердца;
- Гипервентиляция, центральный симптом которой выражается в острой нехватке воздуха;
- Нарушение сердечного ритма;
- Чувство озноба или усиление потоотделения из-за снижения терморегуляции;
- Расстройства ЖКТ (желудочно-кишечного тракта).
Синдромом сосудистых нарушений:
- Частые головные боли; отеки;
- Понижение температуры в конечностях (ледяные руки и ноги);
- Мурашки.
Геморрагическим:
- Появление синяков при малейшем надавливании,
- Частые носовые или десневые кровотечения.
Психопатологическим синдромом:
- Чувство тревоги и страха,
- Частая смена настроения.
В этом случае беременная женщина входит в группу риска. Она должна наблюдаться, получать лечение и рожать в специализированных перинатальных центрах.
Будущая мама с диагнозом ПМК 1-ой степени может рожать естественным способом в обычных условиях. Однако ей необходимо соблюдать следующие рекомендации:
- Она должна избегать длительного пребывания на жаре или в холоде, в душных помещениях с повышенной влажностью, там, где имеются источники ионизирующего излучения.
- Ей противопоказано слишком долго сидеть. Это приводит к застою крови в малом тазу.
- Отдыхать (читать книги, слушать музыку или смотреть телевизор) лучше полулежа.
Женщина, у которой выявлен пролапс митрального клапана с регургитацией, весь период беременности должна наблюдаться у кардиолога, чтобы развивающиеся осложнения были распознаны вовремя и своевременно приняты меры по их устранению.
Осложнения при пролапсе МК
Большинство осложнений пролапса митрального клапана развиваются с возрастом. Неблагоприятный прогноз при развитии многих из них дается в основном пожилым людям. К наиболее серьезным, представляющим угрозу для жизни пациента осложнениям относятся следующие:
- Разного рода аритмии, вызываемые дисфункцией вегетативно-сосудистой системы, усилением активности кардиомиоцитов, чрезмерной натянутостью папиллярных мышц, нарушением антриовентрикулярной проводимости импульса.
- Недостаточность МК, вызванная ретроградным (в обратном направлении) током крови.
- Инфекционный эндокардит. Это осложнение опасно тем, что может вызвать разрыв хорд, соединяющих МК со стенками желудочка или отрыв части клапана, а также различные виды эмболий (микробная, тромбоэмболия, эмболия фрагментом клапана).
- Осложнения неврологического характера, связанные с эмболиями церебральных сосудов (инфаркт мозга).
Пролапс в детском возрасте
В детском возрасте пролапс МК встречается гораздо чаще, чем у взрослых. Об этом свидетельствуют статистические данные, основанные на результатах проводимых исследований. При этом отмечается, что в подростковом возрасте ПМК в два раза чаще диагностируется у девочек. Жалобы детей носят однотипный характер. В основном это острая нехватка воздуха, тяжесть в сердце и боли в груди.
Наиболее часто диагностируется пролапс передней створки 1-ой степени. Он был выявлен у 86% обследованных детей. Заболевание 2-ой степени встречается всего у 11,5 %. ПМК III и IV с регургитацией степени имеют очень редкое распространение, не более чем у 1 ребенка из 100.
Симптомы ПМК проявляются у детей по-разному. Одни практически не ощущают аномальной работы сердца. У других она проявляется достаточно сильно.
- Так боль в груди испытывают почти 30% детей подросткового возраста, у которых выявлен ПСМК (пролапс створок митрального клапана). Ее вызывают различные причины, среди которых наиболее распространены следующие:
- слишком сильно натянутые хорды;
- эмоциональный стресс или физическое перенапряжение, приводящее к тахикардии;
- кислородное голодание.
- У стольких же детей возникает учащенное сердцебиение.
- Часто подростки, проводящие много времени за компьютером, предпочитая умственную деятельность физическим нагрузкам, подвержены быстрой утомляемости. У них нередко возникает одышка на занятиях физкультурой или при выполнении физической работы.
- У детей с диагнозом ПМК во многих случаях проявляются симптомы нейропсихологического характера. Они склонны к частой смене настроения, агрессивности, нервным срывам. При эмоциональных стрессах у них возможны кратковременные обмороки.
Кардиолог во время осмотра пациента использует различные диагностические тесты, посредством которых выявляется наиболее точная картина ПМК. Диагноз устанавливается при выявлении во время аускультации шумов: голосистолического, изолированного позднесистолического или в сочетании со щелчками, изолированных кликов (щелчков).
Затем заболевание диагностируется эхокардиографией. Она дает возможность определить функциональные отклонения миокарда, структуру створок МК и их пролабирование. Определяющими признаками ПМК по ЭхоКГ являются следующие:
- Створки МК увеличены на 5 и более мм.
- Левый желудочек и предсердие увеличены.
- При сокращении желудочка створки МК прогибаются в камеру предсердия.
- Митральное кольцо расширено.
- Хорды удлинены.
К дополнительным признакам относятся:
- Аневризма перегородки между предсердиями;
- Корень аорты расширен.
На рентгеновском снимке видно, что:
- Рисунок легких не изменен;
- Выбухание дуги артерии легкого — умеренное;
- Миокард выглядит, как «висячее» сердце с уменьшенными размерами.
ЭКГ в большинстве случаев не показывает каких-либо изменений сердечной деятельности, связанных с ПМК.
Пролапс сердечного клапана в детском возрасте нередко развивается на фоне недостатка ионов магния. Магниевый дефицит нарушает процесс выработки коллагена фибробластами. Наряду со снижением содержания магния в крови и тканях, отмечается повышение в них бета-эндорфина и нарушение электролитного баланса. Отмечено, что дети с диагнозом ПМК имеют недостаточный вес (несоответствующий росту). У многих из них выявляется миопатия, плоскостопие, сколиоз, слабое развитие мышечной ткани, плохой аппетит.
Лечить ПМК с высокой степенью регургитации у детей и подростков рекомендуется с учетом их возрастной группы, половой принадлежности и наследственности. Исходя из того, насколько выражены клинические проявления заболевания, выбирается методика лечения, назначаются лекарственные препараты.
Но основной упор делается на изменение условий жизни ребенка. Необходимо скорректировать их умственную нагрузку. Она обязательно должна чередоваться с физической. Дети должны посещать кабинет лечебной физкультуры, где квалифицированный специалист подберет оптимальный комплекс упражнений, с учетом индивидуальных особенностей течения заболевания. Рекомендуются занятия плаванием.
При метаболических изменениях сердечной мышцы ребенку могут быть назначены физиотерапевтические процедуры:
- Гальванизация рефлекторно-сегментной зоны, с внутримышечным введением тиотриазолина минимум за два часа до начала процедуры.
- Электрофорез с кальцием при ваготонических расстройствах.
- Электрофорез с бромом при дисфункциях симпатикотонических.
- Дарсонвализация.
Из лекарственных препаратов используются следующие:
- Циннаризин — для повышения микроциркуляции крови. Курс лечения от 2-х до 3-х недель.
- Кардиометаболиты (АТФ, Рибоксин).
- Бета-андреноблокаторы — при ПМК, сопровождающемся синусовой тахикардией. Дозировка строго индивидуальна.
- Антиаритмические препараты при стойких аритмиях, сопровождающих ПМК 3-ей степени.
- Витаминно-минеральные комплексы.
Используются также препараты фитотерапии: отвар хвоща полевого (он содержит кремний), экстракт женьшеня и прочие средства с седативным (успокаивающим) действием.
Все дети с МПК должны состоять на диспансерном учете у кардиолога и регулярно (не реже двух раз в год) проходить обследование, направленное на своевременное выявление всех изменений гемодинамики. В зависимости от степени ПМК определяется возможность занятий спортом. При пролапсе 2-ой степени некоторым детям требуется перевод в физкультурную группу со сниженной нагрузкой.
Рекомендации по занятию спортом
При пролапсе существует ряд ограничений для занятий спортом на профессиональном уровне с участием в ответственных соревнованиях. Ознакомиться с ними можно в специальном документе, разработанном Всероссийским обществом кардиологов. Он называется «Рекомендации по допуску спортсменов с нарушениями СС системы к тренировочно-соревновательному процессу». Основным противопоказанием для усиленных тренировок спортсменов и участия их в соревнованиях является пролапс, осложненный:
- Аритмией, зарегистрированной холтеровским мониторингом (суточная ЭКГ);
- Рецидивами желудочковой и наджелудочковой тахикардии;
- Регургитацией выше 2-ой степени, зарегистрированной на ЭхоКГ;
- Большим снижением выброса крови — до 50 % и ниже (выявляется на ЭхоКГ).
Всем людям с пролапсом митрального и трикуспидального клапанов противопоказаны занятия следующими видами спорта:
- При которых необходимо выполнять толчкообразные движения — толкание ядра, метание диска или копья, различные виды борьбы, прыжки и т.п.;
- Тяжелоатлетические, связанные с поднятием тяжестей (гиревой и пр.).
Видео: мнение фитнес-тренера о ПМК
Пролапс в призывном возрасте
У многих молодых людей призывного возраста с диагнозом пролапс митрального или трикуспидального клапана возникает вопрос: «Берут ли с таким диагнозом в армию?» Ответ на этот вопрос неоднозначный.
При ПМК 1-ой и 2-ой степени без регургитации (или с регургитацией 0-I-II степени), которые не вызывают нарушения сердечной деятельности призывник считается пригодным к службе в армии. Так как пролапс этого вида относится к анатомическим особенностям строения сердца.
Исходя из требований «Расписания болезней» (статья 42), призывник признается непригодным к прохождению военной службы в следующих случаях:
- У него должен быть поставлен диагноз: «Первичный пролапс МК 3-ей степени. Сердечная недостаточность I-II функционального класса».
- Подтверждение диагноза эхокардиографическим исследованием, холтеровским мониторингом. Они должны зарегистрировать следующие показатели: скорость укорачивания волокон миокарда во время циркуляции крови снижена;
- над аортальным и митральным клапанами возникают потоки регургитации;
- предсердия и желудочки имеют увеличенные размеры, как во время систолы, так и диастолы;
- выброс крови во время сокращения желудочка значительно снижен.
Но здесь есть один нюанс. Состояние под названием «Сердечная недостаточность» классифицируется 4-мя функциональными классами. Из них только три могут дать освобождение от военной службы.
- I ф.к. — призывник считается годным к службе в РА, но с небольшими ограничениями. В этом случае на решение военно-призывной комиссии могут повлиять сопровождающие заболевание симптомы, вызывающие непереносимость физических нагрузок.
- При II ф.к. призывнику присваивается категория годности «В». Это означает, что он годен к службе в армии только в военное время или при возникновении чрезвычайных ситуаций.
- И только III и IV ф.к. дают полное и безоговорочное списание с военной службы.
Пролапс митральный, трикуспидальный, аортальный и здоровье человека
Сердечные клапаны — это заслонки, которые регулируют движение крови по сердечным камерам, которых у сердца четыре. Два клапана расположены между желудочками и кровеносными сосудами (легочная артерия и аорта) и два других находятся на пути тока крови из предсердий в желудочки: слева – митральный, справа – трикуспидальный. Митральный клапан состоит из передней и задней створок. Патология может развиваться на любой из них. Иногда это происходит сразу на обеих. Слабость соединительной ткани не позволяет удерживать их в сомкнутом состоянии. Под давлением крови они начинают выгибаться внутрь камеры левого предсердия. При этом часть кровяного потока начинает двигаться в обратном направлении. Ретроградный (обратный) ток может осуществляться при патологии даже одной створки.
Развитие ПМК может сопровождать пролапс трикуспидального клапана (трехстворчатого), расположенного между правым желудочком и предсердием. Он защищает правое предсердие от возвратного поступления венозной крови в его камеру. Этиология, патогенез, диагностирование и лечение ПТК аналогичны пролапсу МК. Патология, при которой возникает пролапс сразу двух клапанов, считается комбинированным пороком сердца.
Пролапс МК небольшой и умеренной степени выявляется довольно часто и у абсолютно здоровых людей. Он не опасен для здоровья, если при этом выявлена регургитация 0-I-II степени. Первичный пролапс 1-ой и 2-ой степени без регургитации относится к малым аномалиям развития сердца (МАРС). При его выявлении паниковать не стоит, так как в отличие от других патологий прогрессирования ПМК и регургитации не происходит.
Причиной для беспокойства является приобретенный или врожденный ПМК с регургитацией III и IV степени. Он относится к тяжелым порокам сердца, требующим хирургического лечения, так как при его развитии за счет увеличения объема остаточной крови растягивается камера ЛП, увеличивается толщина стенки желудочка. Это приводит к значительным перегрузкам в работе сердца, что становится причиной сердечной недостаточности и ряда других осложнений.
К редко встречающимся сердечным патологиям относятся пролапс аортального клапана и клапана легочной артерии. Они также обычно не имеют выраженных симптомов. Лечение направлено на устранение причин, вызывающих эти аномалии, и профилактику развития осложнений.
***
Если вам поставили диагноз пролапс митрального или любого другого сердечного клапана, не надо вдаваться в панику. В большинстве случаев эта аномалия не вносит серьезных изменений в сердечную деятельность. А значит, можно продолжать привычный образ жизни. Разве, что только раз и навсегда отказаться от вредных привычек, которые укорачивают жизнь даже абсолютно здоровому человеку.
Видео: пролапс митрального клапана в программе «Жить Здорово!»
Особенности гемодинамики
Частично вопрос уже был рассмотрен. В результате невозможности полного смыкания створок анатомической перегородки, возникает обратный ток крови из левого желудочка в соответствующее предсердие, откуда жидкая соединительная ткань и пришла.
В результате объем циркуляции по большому кругу нарушается, в зависимости от стадии существенно или в минимальном количестве. В любом случае, гемодинамика снижается на уровне всего организма.
Гипоксия (кислородное голодание) нарастает постепенно, сначала проявляется легочными симптомами, затем церебральными. Возможны летальные осложнения. Все заканчивается полиорганной недостаточностью.
Приведение гемодинамики в норму — основная задача терапии. На поздних этапах развития болезни восстановление и кардинальное улучшение уже невозможно. Воздействие поддерживающее, но большой на данном этапе инвалид: не получается не только заниматься спортом, но и выполнять повседневные бытовые обязанности, даже ходить.
К сведению:
На фоне многочисленных органических нарушений велик риск смерти в перспективе нескольких месяцев или лет. Доходит до того, что пролапс митрального клапана (сокращенно ПМК) корректировать становится опасно, пациент может не пережить операции.
Что это такое
Пролапс митрального клапана (далее – ПМК) – самая распространенная из клапанных патологий сердца. Заболевание имеется примерно у 2,5 % населения планеты. Часто его обнаруживают у детей и подростков. Преобладающее число больных – женщины и девочки.
ПМК выделяют отдельно от клапанных пороков сердца по двум причинам. Во-первых, у аномалии иная природа возникновения. Во-вторых, в отличие от пороков сердца, эта патология доброкачественная, но также может иметь неприятные последствия. Зачастую человек не знает о ее наличии: ПМК становится «случайной находкой» во время медосмотра или обследования по поводу другого заболевания.
Чтобы понять сути этой болезни, важно представлять процесс работы клапанов. Сердце человека имеет 4 полости, или камеры. В норме кровь циркулирует только в одном направлении: из предсердий в желудочки, затем в крупные сосуды (аорту и легочную артерию). Это возможно благодаря синхронной работе клапанов, которые открываются и закрываются в нужный момент. Закрытые клапаны препятствуют регургитации – направлению кровотока в обратную сторону.
При ПМК его главная функция нарушается. В фазу систолы, когда левый желудочек сокращается, створки клапана не выдерживают давления крови и начинают выпячиваться в полость левого предсердия. Основная проблема – часть крови возвращается в левое предсердие. Это называется регургитацией. С этим процессом связаны все вытекающие неблагоприятные последствия ПМК. Регургитация тяжелой степени может привести к инвалидности.
Причины нарушения
Несмотря на то, что механизм развития патологии известен хорошо, точные факторы становления процесса назвать невозможно.
Предположительно, роль играют такие моменты:
- Врожденные и приобретенные пороки сердца. Могут стать итогом внутриутробных проблем или стечения обстоятельств. Пик выявления приходится на первые годы жизни и подростковый период. Симптомов как таковых обычно нет, что делает указанные болезни смертельно опасными. Деструкция кардиальных структур идет, а признаков нет, пациент уверен в собственном здоровье. Итог — постановка диагноза в ходе аутопсии. Метод превенции один — регулярно посещать кардиолога и осуществлять профилактические осмотры (ЭКГ, ЭХО) хотя бы раз в год.
- Нарушение метаболического плана. В первую очередь, изменение движения калия, магния и натрия отчасти. Возникают отклонения реполяризации желудочков, сердце работает неправильно отмечаются перебои. Сами кардиальные структуры недополучают крови, начинаются дистрофические явления со стороны всех образований, в том числе и клапанов. В долгосрочной перспективе это чревато пролапсом или иными явлениями. Лечение эффективно на ранних стадиях.
- Инфаркт. Острый некроз мышечных тканей. Возникает на фоне коронарной недостаточности приобретенного рода. Изменение носит потенциально смертельный характер. Умирает до 60-70% всех больных, многие позже, в итоге сердечной недостаточности. Предотвратить подобное состояние проще, чем справиться с его последствиями.
- Эндокардит и схожие патологические процессы инфекционного, токсического или аутоиммунного плана. Гарантия (если можно так сказать) предотвращения катастрофических осложнений, вроде разрушения предсердий — срочное лечение в стационарных условиях. Применяются антибиотики, противовирусные, средства от гипертензии.
- Инфекционно-воспалительные проблемы со стороны горла и верхних дыхательных путей. От классических ангин до хронических тонзиллитов и иных процессов в придаточных пазухах носа. Также сказываются кариозные явления, гингивиты, изменения десен. Лечение откладывать не рекомендуется, есть риск развития сердечных отклонений.
- Ишемическая болезнь. Оформляется в случае, если патологический процесс не достигает некоей критической массы для становления инфаркта. Требует постоянной, пожизненной поддержки, поскольку велика вероятность остановки или отмирания мышечных слоев.
Факторы развития требуют пристального внимания. Зная особенности и предположительные моменты формирования болезнетворного явления, можно определить ориентировочные превентивные меры.
Механизм развития, диагностика и лечение кальциноза аорты
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Кальций является основным строительным элементом в организме человека, однако его накопление негативно влияет на здоровье. Если кальций не выводится из организма, он начинает проникать в кровь. Это провоцирует отложение кальция на стенках сосудов, в том числе и аорты. Таким образом возникает кальциноз аортального клапана. Это состояние опасно тем, что самый крупный сосуд в организме теряет эластичность. Повышение кровяного давления может спровоцировать разрыв аорты и мгновенную смерть.
Механизм развития и причины
Заболевание распространяется не только на стенки аорты, но и на аортальный клапан сердца. Согласно статистическим данным, каждый пятый порок клапанного аппарата провоцируется кальцинозом. Эту приобретенную патологию аортального клапана еще называют истинным стенозом.
Кальциноз аорты приводит к изменению структуры клапана, срастанию створок, что и провоцирует его недостаточность. Такое явление приводит к тому, что в процессе тока крови из левого желудочка в аорту происходит резкий перепад давления. В полости желудочка давление крови повышенное, однако в устье аорты оно резко снижается. Из-за этого полость желудочка теряет эластичность, а его стенки гипертрофируются. Такое явление становится причиной ослабления функций левого желудочка и уменьшения объема выброса крови из него. Гемодинамическая перегрузка, от которой страдает левый желудочек, распространяется на предсердие и на сосуды малого круга кровообращения.
Из-за накопления кальция в организме у человека может развиться обызвествление не только аортального, но и митрального клапана. В данном случае кальций наслаивается на фиброзное кольцо клапана. У многих людей с кальцинозом не отмечается нарушений функций клапана, однако существует риск развития митральной регургитации, когда во время систолы возникает кровяной поток из левого желудочка в левое предсердие.
Причины чрезмерного накопления кальция в крови такие:
- Возраст: у пожилых людей кальций вымывается из костей и проникает в кровь.
- Заболевания почек: неспособность выделительной системы выводить кальций способствует его скоплению в организме.
- Повышенная всасываемость кальция в кишечнике.
- Нарушение процесса усвоения кальция костной тканью.
- Сахарный диабет.
- Пороки сердца.
- Ожирение.
- Нездоровый образ жизни.
- Наследственность.
- Атеросклероз.
- Ревматический вальвулит.
Симптомы
При кальцинозе клапанного аппарата человек отмечает у себя такие симптомы:
- одышку;
- нарушение ритма сердца;
- боли в сердце;
- эпизоды потери сознания.
Тяжелый кальциноз клапана может вызвать приступ сердечной астмы, или удушье. Наслоение кальция на внутренней части стенок аорты часто провоцирует ее разрыв. Признаками этого опасного состояния являются:
- острая боль в груди или животе;
- резкое снижение артериального давления и пульса;
- потеря сознания;
- тошнота и рвота;
- побледнение кожи или ее синюшность;
- непроизвольная дефекация (мочеиспускание).
При таких симптомах человек нуждается в экстренной медицинской помощи.
Диагностика и лечение
Определить наличие кальциноза аорты и аортального клапана можно с помощью таких методов:
- ультразвукового исследования сердца;
- рентгенографии грудной клетки;
- катетеризации сердца;
- вентрикулографии;
- аортографии;
- ультрасонографии.
Результаты исследований расшифровываются лечащим врачом. После постановки диагноза специалист определяет тактику лечения пациента. Обычно терапия включает в себя:
- Прием антагонистов кальция с высокой концентрацией магния: Верапамила, Тиапамила, Фелипамина.
- Прием препаратов для стабилизации артериального давления: Нитро-5, Сустонита, Арфонада.
- Прием диуретиков: Верошпирона, Фуросемида.
Если кальциноз спровоцировал мерцательную аритмию, человеку показан прием Дигоксина. При угрозе развития сердечной недостаточности или разрыва аорты решение принимается в пользу хирургического лечения. При кальцинозе проводят:
Зачем вы кормите аптеки, если гипертония, как огня, боится обычную…
Табаков раскрыл уникальное средство против гипертонии! Чтобы снизить давление, сохранив сосуды, добавьте в…
- Замену пораженного клапана искусственным (если поражен аортальный клапан).
- Аортальную баллонную вальвулопластику или обходное шунтирование с применением сосудистого протеза (если поражена вся аорта).
Развитию кальциноза можно препятствовать с помощью народных средств. Они могут стать эффективным дополнением к традиционной терапии. Но прежде чем принимать народные средства против кальциноза, следует проконсультироваться с врачом.
Для замедления процесса кальциноза применяется чеснок. Он способствует нормализации давления, профилактике атеросклероза и растворению отложений кальция на стенках сосудов. В домашних условиях можно приготовить эффективное средство:
- Нужно взять 300 граммов измельченного чеснока и залить их стаканом водки.
- Емкость с заготовкой ставят в темное место на неделю.
- Первые 5 дней средство принимают трижды в день по 1 капле. Лекарство рекомендуется добавлять в молоко. Ежедневно количество капель увеличивают на 1 (для каждого приема). Так, на 5 день человек должен принять 15 капель чесночной настойки.
- С 5-го дня количество капель, принятых за один раз, уменьшают на 1.
- С 10-го дня нужно принимать по 25 капель в сутки.
Курс лечения составляет 4 месяца с 2-месячным перерывом.
Действенным считается средство, приготовленное по следующему рецепту:
- Нужно взять по 100 граммов сухой ромашки, березовых почек и пустырника. Все следует измельчить.
- Травяную смесь нужно залить 0,5 литрами кипятка и настоять на протяжении 20 минут.
- Стакан процеженного отвара вместе с чайной ложкой меда выпивают перед сном, а вторую порцию — утром натощак.
В процессе лечения кальциноза следует ограничить потребление продуктов, богатых кальцием. Также рекомендуется контролировать массу тела и не допускать набора лишних килограммов.
Симптомы и жалобы пациентов
Проявления возникают только на поздних стадиях. Острой формы пролапса митрального клапана не существует, поскольку развитие изменений постепенно.
На начальных этапах признаки минимальны, пациент не обращает на них внимания. По ходу усугубления возникают катастрофические трансформации.
Примерный перечень симптомов:
- Средней интенсивности боли в грудной клетке. Давят, колят, жгут. Дискомфортные ощущения отдают в живот, эпигастральную область, лопатку, руки. Крайне редко боли сильные, чаще это указание на неотложное состояние.
- Тахикардия. Постоянные нарушения сна по типу невозможности ночного отдыха. Возможны кошмары. Быстрые сокращения не пропадают вообще. Постепенно пациент адаптируется к собственному состоянию.
- Головокружение. Тошнота. Указание на поражение мозга, снимают патологические изменения в срочном порядке, бета-блокаторами (Анаприлин, Метопролол). Возможна рвота. Но она имеет рефлекторное происхождение, потому облегчения после эпизода не наступает.
- Одышка. Как правило, на фоне длительного течения основного процесса. Пролапс передней створки митрального клапана 1 степени сопровождается настолько ничтожными проявлениями, что не создает ощущения опасности или дискомфорта, побуждая пациента посетить врача-кардиолога. По ходу развития одышка становится невыносимой, больной не может выполнять повседневные обязанности, не способен двигаться, порой даже встать с постели.
- Аритмии. Частично этот симптом был описан. Помимо ускорения сокращений (пароксизмального типа), возможны фибрилляции, групповые экстрасистолы, которые способны привести к остановке сердца без перспектив реанимации. Предотвратить это невозможно, только в рамках комплексного лечения пролапса митрального клапана.
- Ощущение постоянной усталости, снижение работоспособности.
- Обмороки и синкопальные состояния. Сопровождают поздние стадии. Это дурной знак, поскольку указывает на гомодинамические нарушения, когда кровообращение в головном мозге ослабевает.
Клиническая картина на 2-3 стадиях, тем более на 4 яркая, но не специфическая. Патогномоничных проявлений нет. Точку в вопросе ставят объективные методики.
Частые симптомы
У большинства людей с «безобидным» пролапсом митрального клапана, особенно у детей и подростков, наблюдается бессимптомное течение болезни, их ничего не беспокоит. Иногда пациенты жалуются лишь на незначительный дискомфорт в груди. Хочу отметить, клиническая картина может никак не соответствовать степени патологии.
Симптомы пролапса митрального клапана:
- боли в левой части грудной клетки или за грудиной: колющие, давящие, сжимающие, средней интенсивности. Продолжительность варьируется от нескольких секунд до суток. Боль может возникнуть как во время сильного переживания или выполнения физического упражнения, так и спонтанно, без видимой причины. Часто неприятное ощущение сопровождается чувством нехватки воздуха, появлением холодного липкого пота, тревогой и даже страхом смерти;
- головокружение из-за пониженного артериального давления;
- учащенное сердцебиение, ощущения «перебоев, перекатывания, замирания» в груди;
- частые предобморочные состояния, при которых человек испытывает чувство дурноты и тошноты, сопровождающееся мельканием мушек перед глазами и затуманенным зрением;
- при тяжелой и длительной митральной регургитации присоединяются признаки застойной сердечной недостаточности – затруднения дыхания, быстрое наступление усталости, отеки на ногах, особенно в вечернее время, тяжесть в правом боку из-за увеличения печени.
Также у людей с пролапсом митрального клапана, чаще на фоне наследственных нарушений соединительной ткани, я наблюдаю симптомы вегетативной дисфункции:
- постоянные перепады давления;
- падения в обморок;
- повышенная потливость;
- невротические расстройства – такие пациенты обычно тревожно-мнительные, страдают различными фобиями, ипохондрическими и обсессивно-компульсивными неврозами, они часто выдумывают себе несуществующие заболевания;
- «зябкость» и холодные пальцы рук и ног;
- повышенная чувствительность к холоду;
- вегетативные кризы, более известные как панические атаки.
Чем опасно заболевание?
Характерные осложнения включают в себя кардиальные проблемы. В основном это смертельные отклонения, которые не лечатся в отрыве.
- Инфаркт. Самый вероятный исход. Характеризуется острым нарушением кровообращения в мышечных образованиях. Отсюда интенсивная клиническая картина.
- Каридиогенный шок. Падение артериального давления в комплексе с существенным снижением выброса из левого желудочка. Смертельно опасный вариант осложнения. Летальность почти 100%. Даже везучим больным не удается прожить слишком долго, в перспективе нескольких лет неминуема смерть.
- Инсульт. Острое нарушение питания головного мозга. Опасно не только летальностью, но и вероятностью дефицитарных явлений очагового типа (речь, зрение, слух страдают в первую очередь).
- Остановка сердца.
- Сосудистая деменция. Встречается относительно редко на фоне рассматриваемой патологии.
Пролапс митрального клапана опасен гемодинамическими нарушениями и грозит генерализованной гипоксией всех тканей и органов. Длительное течение ассоцирировано с множественной недостаточностью.
Пролапс митрального сердечного клапана
Наибольшее распространение в современном мире получил митральный пролапс центрального клапана сердца. Чаще всего такой пролапс носит врожденный характер, поэтому протекает не заметно для его обладателя. Однако в отдельных случаях больного могут беспокоить:
- Перебои в работе сердца. Такой симптом может проявляться и при наличии пролапса левого клапана сердца. В данном случае подразумевается появление учащенного сердцебиения, отклонение в ритме сокращения сердца и так далее.
- Боли в районе сердца и в области грудной клетки. Стоит отметить, что болевые ощущения могут различаться между собой – быть колющими, режущими или ноющими.
- Симптомы ВСД, то есть вегетососудистой дистонии. Сюда относятся головные боли, боли в животе, нехватка воздуха и тому подобное.
- Обмороки и потеря сознания, что особенно характерно для порока сердца при пролапсе митрального клапана. Чаще всего такие проявления происходят в стрессовых ситуациях или при пребывании в духоте.
- Панические атаки, когда человека обуревает страх.
Диагностика
Обследование больных с подозрениями на отклонения в работе сердечных структур — задача кардиолога или профильного хирурга.
Длительность диагностики составляет от нескольких дней до недели, возможно больше, в зависимости от основного фактора развития процесса.
Примерная схема такова:
- Опрос пациента на предмет жалоб, также сбор анамнестических данных. Ответственный момент, составляющий основу диагностики, несмотря на кажущуюся малозначительность.
- Аускультация (выслушивание тонов сердца). Они громкие, наблюдается их расщепление. В некоторых случаях хаотичные. Обнаруживается систолические щелчки, вызванные резким натяжением хорд, которые до этого были расслаблены — прямое указание на регургитацию.
- Измерение артериального и пульсового давления (последнее рассчитывается как разница между верхним и нижним уровнями). Также частоты сердечных сокращений. В первоочередном порядке.
- Суточное мониторирование холтеровским способом. С применением автоматического программируемого тонометра. Позволяет оценить функциональную активность мышечного органа в динамике, в привычных для человека условиях. Стационарное обследование подобного рода менее действено.
- Электрокардиография. Основной способ. Направлен не выявление нарушений со стороны сократительной возможности миокарда и прочих структур. Нагрузочные тесты проводятся, но с большой опаской. Поскольку вероятны осложнения.
- Эхокардиография. Или УЗИ. Визуализация показана в короткие сроки, что делает методику распространенной и доступной широкому кругу пациентов. Используется для диагностики органических отклонений. Как правило, таким способом выявляются либо следствия пролапса митрального клапана, либо происхождение процесса.
- Ангиография коронарных артерий. Кровоток в норме не должен отставать.
- МРТ или КТ. В крайних случаях.
По показаниям может быть назначена консультация отоларинголога или специалиста по нервной системе. В рамках расширенной диагностики проводится анализ крови общий, гормональный, биохимический.
Анатомия митрального клапана
Митральный аппарат состоит из левой стенки предсердия, кольца, створок, хордовых сухожилий, папиллярных мышц и стенки левого желудочка. Клапан расположен наклонно позади клапана аорты.
Левая предсердная стена
Левый предсердный миокард распространяется на проксимальную часть задней створки. Таким образом, увеличение левого предсердия может привести к митральной регургитации, поскольку растягивается митральное кольцо. При этом передняя створка не нарушается из-за ее прикрепления к основанию аорты.
Митральное кольцо
Представляет собой фиброзное образование, которое соединяется со створками. Это отверстие является не цельным, а D-образным, подобной формы изготавливают протезные клапаны.
Нормальный диаметр митрального кольца составляет от 2,7 до 3,5 см, а длина окружности находится в пределах от 8 до 9 см
Граница митрального кольца находится сзади аортального клапана, который расположен между желудочковой перегородкой и митральным клапаном. Кольцо функционирует как сфинктер, который сжимает и уменьшает площадь поверхности клапана во время систолы, что позволяет обеспечить полное закрытие створок. Таким образом, дилатация (расширение) митрального кольца вызывает плохое замыкание створок, что приводит к митральной регургитации.
Створки
Свободные края створок имеют несколько углублений. Два из них, передне-боковое и заднемедиальное, делят створки на переднюю и заднюю. Эти комиссуры могут быть точно идентифицированы вставками комиссуральных хордовых сухожилий в створки
В норме створки тонкие, гибкие, полупрозрачные и мягкие. У каждой створки есть предсердная и желудочковая поверхность.
- Передняя створка
Расположена сзади корня аорты и к нему же прикреплена, в отличие от задней створки. Соответственно, эта створка также известна как аортальная, перегородная, большая или антеромедиальная. Передняя створка большая и полукруглая по форме. Она имеет свободный край с небольшими углублениями или без них. Две зоны на передней створке называются грубой и прозрачной, в соответствии с проходящими хордовых сухожилиями. Эти две зоны разделены гребнем на предсердной поверхности створки, которій является линией ее закрытия. Гребень расположен примерно на расстоянии 1 см от свободного края передней створки. Дистальнее к хребту — это грубая зона, имеющая форму полумесяца.
- Задняя створка
Также известна как желудочковая, меньшая или заднепроходная створка. Представляет собой участок митрального клапана, который расположен позади двух комиссуральных областей. Имеет более широкую площадь прикрепления к кольцевому пространству, чем передняя створка. Разделена на 3 гребешка и 2 углубления или щели. Средний гребешок больше, чем другие два (переднебоковой и заднебоковой комиссуральный).
Хорды
Чашевидные сухожилия представляют собой небольшие фиброзные струны, которые начинаются либо из сосочковых мышц, либо непосредственно из стенки желудочка, и прикрепляются к клапанным створкам или мышце. Существует 2 типа хорд, называемых истинными и ложными.
Нормальная средняя длина хорд составляет около 20 мм. Нормальная средняя толщина хорд составляет 1-2 мм.
- Комиссуральные хорды
Называются так, потому что прикрепляются в комиссуральных областях, расположенных на стыке передней и задней створки. Существуют два типа комиссуральных хорд. Постмедиальные комиссуральные хорды вставляются в заднемедиальную область комиссуры; тогда как антеролатеральные комиссуральные хорды вставляются в переднеатеральную комиссуральную область. Большинство основных ветвей комиссарских хорд направляются к центру комиссуральных участков.
- Створчатые хорды
Прикрепляются к передним или задним створкам. К передней створке прикрепляются два типа хордовых сухожилий. Первыми являются шероховатые хорды, которые вставляются в дистальную часть передней створки, называемую грубой зоной. Вторые — это хорды, которые располагаются перед вставкой в переднюю створку.
Задняя створка имеет 3 типа хордовых волокон. Первыми являются шероховатые хорды, которые являются такими же, как шероховатые хорды передней створки. Вторые — базальные хорды, специфичны для задней створки.
Папиллярные мышцы и стенка левого желудочка
Эти две структуры представляют собой мышечные элементы митрального клапана. Папиллярные мышцы обычно тянуться от вершины и средней трети стенки левого желудочка. Антеролатеральная папиллярная мышца обычно больше, чем заднемедиальная папиллярная мышца, и снабжается левой передней нисходящей артерией или левой периферической артерией. Патологическое слияние папиллярных мышц может привести к митральному стенозу. С другой стороны, разрыв папиллярной мышцы, обычно являющейся осложнением острого инфаркта миокарда, приводит к острой митральной регургитации.
Видео: Mitral Valve — Anatomy, Function & Area — Human Anatomy | Kenhub
Лечение
Терапия смешанная. Зависит от этапа.
1 стадия. При ПМК легкой степени оказано динамическое наблюдение. Врачи не возьмутся назначать операцию до усугубления состояния. Возможен спонтанный регресс или стагнация, стабилизация отклонений на определенном уровне. В такой ситуации курация вовсе не нужна.
Эффективно изменение образа жизни:
- Отказ от курения, алкоголя, вредных привычек вообще.
- Нормализация рациона. Конкретных рекомендаций универсального плана нет, можно все, но в меру. Основу меню составляют овощи, фрукты, крупы, кисломолочные продукты и белок в разных видах.
- Сон 8 часов за ночь.
- Минимум стрессов.
2 стадия. Требует медикаментозной помощи и опять же динамического наблюдения. Минимальные признаки прогрессирования — основание для терапии оперативными способами.
Среди препаратов:
- Антигипертензивные средства. Многообразны по характеру. Назначаются врачом.
- Сердечные гликозиды, но с осторожностью. Возможен инфаркт или остановка работы мышечного органа.
- Антиаритмические. Амиодарон, Хиндин и прочие.
- Минеральные комплексы, препараты для восполнения калия, магния.
3 стадия. Требует планового хирургического лечения. Применяется протезирование митрального клапана. Это основная методика в запущенной фазе патологического процесса.
До начала вмешательства рекомендуется нормализовать состояние пациента, сделать это можно все теми же медикаментами. Контроль за положением вещей постоянный, каждые 1-2 месяца ЭКГ, ЭХО и объективная рутинная оценка.
4 стадия. Не имеет перспектив для излечения. Помощь паллиативная, единственный шанс восстановления — трансплантация сердца, но доноров мало, поэтому вероятность почти нулевая.
Каждая фаза требует собственного подхода. Чем позднее и запущеннее, тем труднее, врачи вынуждены проявлять большую изобретательность.
Нарушение работы
Сердечно-сосудистая система имеет сложное строение. В нее входит сердце с 4 камерами, кровеносные сосуды и клапаны. Выделяют 4 основных клапана. Одним из них является аортальный. Он располагается в устье аорты. Это самый крупный кровеносный сосуд в организме человека.
Аортой начинается большой круг кровообращения, который снабжает кровью все органы за исключением легких. Клапаны образуются из внутреннего слоя сердца и обеспечивают движение артериальной крови в одном направлении: от желудочков в аорту и более мелкие артерии. Аортальный клапан имеет 3 створки. После систолы желудочка кровь устремляется в просвет аорты, и створки клапана замыкаются. Это препятствует регургитации крови. Аортальная недостаточность — это сердечный порок, при котором в период диастолы (расслабления) левого желудочка часть крови из аорты возвращается назад.
В большинстве случаев данная патология сочетается с пороками других клапанов и сужением устья аорты. Мужчины страдают от этого недуга в 3-4 раза чаще женщин. Аортальная недостаточность в общей структуре сердечных пороков занимает 4%. Заболевание проявляется не сразу и может протекать годами. При отсутствии лечения этот порок сердца прогрессирует. Консервативная терапия эффективна только при незначительных нарушениях тока крови.
Прогноз
Определить вероятный результат можно после длительного наблюдения. Многое зависит от скорости прогрессирования, стадии патологического процесса. Если говорить в цифрах, то очень грубо можно представить такую выкладку:
- 1 стадия. Выживаемость 95%, даже без лечения. Но вероятность прогрессирования 98%, на фоне терапии или изменения поведения можно замедлить явление.
- 2 стадия. 70%, летальность минимальна, но уже не нулевая.
- 3 стадия. Шансы остаться на этом свете определяются в 30%, на фоне терапии несколько выше. Кардинально цифры меняются при успешном оперативном вмешательстве.
- 4 стадия. Терминальная стадия не лечится вообще. Смертность 98%, остальные 2% приходятся на ближайшие 6-8 месяцев. Трансплантация решает проблему лишь частично, наблюдается полиорганная недостаточность. Потому надежды почти не существует.
Раннее лечение, молодой возраст, хороший отклик на применение препаратов, минимум соматических патологий, отсутствие вредных привычек, генетических предрасположенностей, нефизический характер работы. Это благоприятные прогностические факторы.
Как нарушается ток крови?
Схема нарушений кровотока при аортальной недостаточности довольно сложна. Неполное смыкание створок клапанов приводит к следующим нарушениям:
- обратный заброс артериальной крови из аорты в левый желудочек;
- его переполнение и растяжение;
- расширение полости желудочка;
- увеличение силы его сокращения;
- увеличение систолического выброса.
Нагрузка на левый желудочек увеличивается. Даже во время диастолы (расслабления) он переполнен кровью. В норме при расслаблении объем крови в нем составляет не более 130 мл, а при регургитации крови он доходит до 400 мл и более. Длительная работа сердца в таком ритме приводит к гипертрофии (увеличению объема желудочка).
Со временем формируется митральный порок. Его развитие связано с расширением левого желудочка и нарушением функции мышц. В стадию компенсации работа левого предсердия не изменяется. На поздних стадиях в этом отделе сердца повышается диастолическое давление. Так развивается гипертрофия левого предсердия.
Аортальный порок часто становится причиной застоя крови в малом круге. Следствием этого является увеличение кровяного давления в легочной артерии и поражение правого желудочка. Так развивается недостаточность правого желудочка.
Признаки
Симптомы митрального пролапса первой степени обычно выражены в меньшей степени, а в некоторых ситуациях могут вообще отсутствовать. Чаще всего это состояние проявляется болью в левой половине грудной клетки, не связанной с ишемией миокарда.
Она может продолжаться в течение нескольких минут, а может сохраняться на протяжении суток. Отсутствует связь с физической нагрузкой, однако иногда, болевой синдром провоцируется эмоциональными переживаниями.
Другими проявлениями являются:
- ощущение нехватки воздуха и невозможность вдохнуть полной грудью;
- нарушения ритма сердца (учащенное или замедленное сердцебиение, перебои и экстрасистолия);
- частые головные боли, сопровождающиеся головокружением;
- потеря сознания без видимой причины;
- небольшое повышение системной температуры в отсутствии инфекционных заболеваний.
Так как ПМК довольно часто сочетается с вегето-сосудистой дистонией, могут присоединяться и ее симптомы.
Врожденный пролапс
Врожденный ПМК начинает формироваться еще внутриутробно и, после рождения ребенка, эта патология сочетается с проявлениями вегето-сосудистой дистонии. В большинстве случаев порок сердца никак себя не проявляет, и вся симптоматика обусловлена именно расстройствами в работе нервной системы.
Симптомы
У таких детей часто наблюдаются эпизодические боли в области сердца и в грудной клетке. Они могут вызваться нарушением в функционировании нервной системы, и появляются после стрессовых ситуаций или эмоционального перенапряжения. Боли носят покалывающий или ноющий характер и не сопровождаются головокружением, одышкой или потерей сознания. Иногда они длятся несколько секунд или минут, но их продолжительность может составлять и несколько часов или даже дней.
У ребенка с вегето-сосудистой дистонией могут наблюдаться ощущения «замирания сердца», приступы сердцебиения и головные боли. Эти симптомы не связаны с нарушением работы сердца из-за дефекта митрального клапана и имеют одну характерную особенность: они появляются и исчезают внезапно и никогда не сочетаются с головокружением или утратой сознания.
Эпизоды обмороков при врожденном ПМК наблюдаются крайне редко, и они также вызываются вегето-сосудистой дистонией. Такие обмороки происходят в душных помещениях или связаны с отрицательными и сильными эмоциями (резкий испуг, страх). Они легко устраняются после похлопывания по лицу и обеспечения доступа свежего воздуха.
У людей с врожденным ПМК часто наблюдаются такие характерные особенности в телосложении:
- длинные и худые конечности;
- рост выше среднего;
- удлиненное лицо;
- гиперрастяжимость кожи;
- гиперподвижность суставов и др.
Врожденный пролапс может сочетаться и с другими патологиями, которые вызываются дефектом соединительной ткани: миопия, нарушения аккомодации, плоскостопие, косоглазие и др.
Диагностика и классификация
Наиболее эффективной методикой диагностики при врожденном ПМК является эхокардиография. Она позволяет определять не только степень выпячивания клапанных створок, но и вычислять объем регургитации крови.
Степень пролапса определяется размерами выпячивания митрального клапана:
- 1 степень – до 5 мм;
- 2 степень – до 9 мм;
- 3 степень – 10 мм и более.
При необходимости могут назначаться и другие методы диагностики:
- ЭКГ;
- холтер-ЭКГ;
- рентгенография органов грудной клетки;
- клинические анализы крови и мочи;
- биохимия крови.
Лечение
В большинстве случаев врожденный ПМК не требует кардиологического лечения. Таким пациентам необходимо 1-2 раза в год проходить контрольную эхокардиографию и наблюдаться у кардиолога. Детям с такой особенностью строения сердца рекомендуются подвижные игры, плаванье и занятия физкультурой или легкими видами спорта. Решение о серьезных физических нагрузках или занятиях спортом, требующих серьезных нагрузок, принимается индивидуально.
При выраженном беспокойстве, головных болях, приступах сердцебиения и других признаках вегето-сосудистой дистонии рекомендуется наблюдение у невролога, который может рекомендовать прием препаратов для нормализации работы нервной системы. В большинстве случаев все эти симптомы удается сглаживать приемом успокоительных средств на основе трав (Персен, Ново-пассит, препараты валерианы и др.). Кроме таких препаратов, могут назначаться лекарственные средства или БАДы с магнием (Магнерот, Доппельгерц актив магний + витамины группы В, Магний В6).
При выявлении значительной регургитации крови, которая сопровождается одышкой, выраженной слабостью, головными болями и усилением болей в сердце при физическом напряжении, кардиолог может назначить комплекс лекарственных препаратов для нормализации функционирования сердца. Необходимость такой терапии определятся строго индивидуально.
Диагностика ПМК
Предположить нарушение в клапанной системе может врач во время профилактического осмотра либо опираясь на жалобы пациента. На приеме во время аускультации терапевт слышит так называемые шумы. Они возникают при обратном забросе крови в желудочек.
В некоторых случаях шумы не являются признаком патологии, но требуют проведения дополнительных обследований.
Врач назначит:
- УЗИ сердца – простая и не инвазивная процедура. Позволяет определить степени провисания клапана и регургитации. При значительной дисплазии тканей может развиться порок, повреждение правого сердечного клапана.
- Рентген – для определения линейных размеров сердца.
- ЭКГ и суточный мониторинг сердечной деятельности – для определения стойких изменений в ритме сокращений.
- Велоэргометрия – при пролапсе II и III степени для выявления реакции на повышенные физические нагрузки.
Выявить степень ПМК помогает УЗИ сердца
При постановке диагноза показаны консультации с невропатологом и ревматологом. В ходе обследования следует исключить пороки сердца, воспалительные заболевания эндокарда и перикарда, патологии бактериальной природы.
Лечение пролапса
Если объективные симптомы – изменение ритма сердца, одышка, боли – не беспокоят пациента, то медикаментозное или хирургическое лечения не показано.
Препараты
При выраженных признаках пролапса на начальной этапе терапии врач назначит препараты следующих групп:
- Седативные средства – экстракт корня валерианы, Фитосед, Персен, Ново-пассит.
- Кардиотрофики – Рибоксин или калия и магния аспарагинат – оказывают антиаритмическое действие и способствуют насыщению тканей сердца кислородом. Показаны витаминные комплексы.
- Бета-адреноблокаторы – препараты, блокирующие адренорецепторы. Благодаря этому снижается частота и сила сердечных сокращений при аритмии. В кардиологии применяют Пропранолол, Атенолол, Тенолол. Дозировки подбираются индивидуально и могут отличаться от рекомендованных производителем. Из часто встречающихся побочных эффектов – это резкое снижение частоты сердечных сокращений, снижение АД, появление парестезий и ощущения холода в конечностях.
Фитосед — седативное средство
Протезирование
Показаниями к оперативному лечению является выраженная недостаточность клапанной системы, при выраженном фиброзном изменении тканей, появлении участков кальцинации. Считается операцией отчаянья и проводится только при невозможности или неэффективности медикаментозной терапии.
Во время подготовки к операции проводят ЭКГ, рентгеновские исследования, фонокардиография для оценки интенсивности шумов и тонов сердца, УЗИ органа. Показана превентивная антибиотикотерапия.
Целью оперативного вмешательства является замена митрального клапана искусственным или натуральным протезом. Это широкополосная операция с подключением пациента к системе жизнеобеспечения. Это позволяет на время иссечения и установки медицинского оборудования исключить сердца из системы кровообращения.
Хирург работает на охлажденном сердце. После ревизии и установки клапана в анатомически правильное положение из сердечных камер удаляют воздух, послойно ушиваются ткани и пациента отключают от системы искусственного кровообращения.
Важно!
Реабилитационный период длительный и может составлять от 2 до 5 лет. Пациенты с искусственным протезом пожизненно принимают лекарственные препараты для снижения риска тромбоза. Срок использования такого клапана ограничен и через некоторое время может потребоваться повторное оперативное вмешательство. Индивидуальные особенности сердца может не удовлетворить пропускная способность протеза.
Народные средства
Средства народной медицины при лечении прогиба митрального клапана применяют только по согласованию с кардиологом. Они не излечат недуг, но оказывают седативное действие, снимают приступы тревоги, улучшают трофику сердечной мышцы.
- Отвар мяты – растительное сырье приобретайте в аптеках, но можно и вырастить на собственной даче. На 5 г сухих листьев потребуется 300 мл кипящей воды. Залить, настаивать в течение 2 часов. На 1 прием потребуется 1 стакан готового отвара. Принимать 3 раза в день.
- Смесь цветов боярышника, пустырника и вереса в равной пропорции залить кипящей водой из расчёта 1 чайная ложка сухого сырья на 250 мл. Один стакан отвара принимать небольшими порциями в течение дня.
- Отвар зверобоя – пропорции классические – на 5 г растительного сырья 250 мл кипящей воды. Принимать по 100 мл 3 раза в день за 30 минут до приема пищи.
- Трава пустырника – успокаивает, нормализует сердечную деятельность. На 4 чайных ложки сырья потребуется 1 стакан кипящей воды. Томить на водяной бане 15 минут. Принимать по 100 мл 3 раза в день до приема пищи.
Отвар пустырника нормализует сердечную деятельность
Физические нагрузки
Провисание митрального клапана не является противопоказанием к физическим нагрузкам. Умеренные занятия спортом, активными играми наоборот улучшают состояние ребёнка и взрослого.
Пациент с I и II стадией может заниматься спортом без ограничений при отсутствии следующих ситуаций:
- эпизоды аритмии, утраты сознания из-за изменения ритма сердечной деятельности;
- наличие эпизодов тахикардии, трепетания, прочих изменений при проведении стресс-теста или суточного мониторинга ЭКГ;
- митральная недостаточность с обратным забросом крови;
- тромбоэмболия в анамнезе;
- смерть родственника с аналогичным диагнозом во время физических нагрузок.
Разрешено заниматься спортом с I и II степенью ПМК
При 3 степени пролапса занятия спортом, кроме ЛФК под руководством инструктора, запрещены до хирургической коррекции состояния.
Пролапс клапана не является противопоказанием к беременности и естественным родам. Но следует поставить гинеколога в известность о своем состоянии.
Диета
Специализированной диеты для пациентов с провисанием клапанной системы сердца не существует.
Врачи рекомендуют ввести в рацион, продукты богатые магнием:
- бобовые;
- овсянку;
- миндаль.
Овсяная каша богата магнием
Обязателен прием витаминных комплексов, назначенных кардиологом.
Для взрослых пациентов рекомендуется исключить алкогольные напитки и табак.
Симптомы патологии
Проявления порока подразделяются на легочные, сердечные и общие.
Общие симптомы:
- Снижение работоспособности.
- Бессонница.
- Слабость.
- Вынужденное положение сидя.
- Бледность кожи в сочетании с цианозом.
Легочные симптомы:
- Одышка.
- Затрудненный шумный выдох.
- Кашель без видимой причины.
- Склонность к респираторным заболеваниям.
- На поздних стадиях – кровохарканье.
Сердечные симптомы:
- Частое сердцебиение.
- Кардиалгия.
- Снижение артериального давления.
- Мерцательная аритмия.
- Восходящие отеки нижних конечностей.
Особенности кожных покровов
Первое проявление порока – это бледность кожи. По мере прогрессирования гипоксии развивается акроцианоз – посинение губ, мочек ушей, кончиков пальцев. В стадии декомпенсации цианоз становится распространенным, присоединяется посинение слизистых оболочек.
Характерен специфический симптом – «митральное лицо» — выраженная бледность лица в сочетании с малиновым румянцем на щеках и синюшностью губ. Несмотря на наличие данных симптомов, по изменениям кожи диагноз не ставят.
Причины кровохарканья
Появление прожилок крови в мокроте обусловлено кардиогенным отеком легких.
Развивающаяся легочная гипертензия лежит в основе спазма сосудов микроциркуляторного русла — капилляров, артериол и венул.
Спазм микрососудов еще больше усугубляет гипертензию, следствием чего является повреждение сосудистых стенок. Сквозь поврежденные сосуды кровь начинает поступать в легочную ткань. В процессе самоочищения легких кровь смешивается со слизью и отхаркивается больным (кровохарканье).
Нарушение ритма сердца
Для заболевания характерно раннее присоединение аритмии. Нарушения ритма обусловлены гипертрофией венозного желудочка и левого предсердия, вследствие чего сердечные камеры не могут сокращаться одновременно. Выделяют следующие виды аритмий:
- Фибрилляция предсердий.
- Желудочковая тахикардия и фибрилляция.
- Трепетание предсердий.
- Атриовентрикулярные блокады.
- Экстрасистолия.
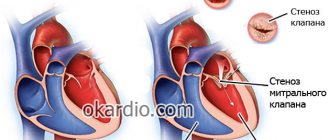
Градиент давления
Градиент давления – это разница давления между левыми сердечными камерами. В норме давление в левом желудочке равно 33-45 мм.рт.ст., в предсердии – 3-6 мм.рт.ст.
При стенозе двустворчатого клапана давление сначала становится одинаковым в обеих камерах. По мере прогрессирования давление в предсердии становится больше, чем в желудочке, на основании чего проводят следующую классификацию порока:
- Незначительный стеноз (градиент равен 7-11 мм.рт.ст.).
- Умеренный (12-20 мм.рт.ст.).
- Значительный (более 20 мм.рт.ст.).
Величина градиента отражает также степень легочной гипертензии.
Клинические рекомендации по стенозу митрального клапана от Министерства зравоохранения Российской Федерации можно скачать по этой ссылке.
Симптомы заболевания и его лечение
сильная усталость; отек ног и голеностопов; болевые ощущения и одышка при ходьбе и подъеме тяжестей; головокружения, сопровождающиеся обмороками.
При проявлении подобной симптоматики следует незамедлительно обратиться за консультацией к квалифицированному специалисту. Он поможет понять, почему не работает клапанный аппарат сердца, и выработает требуемый курс лечения.
Первоначально пациентам назначаются консервативные методы лечения. Они направлены на снятие болевых ощущений, корректировку сердечного ритма и предотвращение возможных осложнений. Подобные методы назначаются и после перенесенных операций сердечно-сосудистой системы, они помогают предотвратить возникновение рецидивов.
Для определения более эффективного метода лечения врачом должны быть учтены тяжесть течения болезни, возраст пациента и все индивидуальные противопоказания. Пациентам назначаются лекарственные препараты, которые будут повышать интенсивность работы сердечной мышцы, при этом должно происходить улучшение ее функциональности.
Общие признаки дисфункции митрального клапана (МК) характерны для многих сердечно-сосудистых заболеваний, поэтому для постановки точного диагноза необходимо определение специфических симптомов и проведение диагностики.
При патологии митрального клапана сердца симптомы могут быть такие:
- недомогание;
- одышка;
- тяжесть в груди;
- специфический звук при прослушивании сердцебиения;
- отечность;
- быстрая утомляемость;
- боли в области сердца;
- тошнота;
- кашель, в тяжелых случаях – с кровянистыми выделениями.
Интенсивность проявления этих признаков зависит от типа заболевания и степени его запущенности. Так как многие болезни отличаются особенностью бессимптомного протекания, для предотвращения развития необратимых процессов необходимо ежегодно проходить обследование у кардиолога, особенно после 40 лет.
Если пролапс выявлен при беременности?
Как правило,
при пролапсе митрального клапана протекают без осложнений, ребенок рождается с нормальной массой тела и в срок.
Во время
женщине с пролапсом митрального клапана может быть рекомендована эхокардиография, которая позволит уточнить объем крови возвращающейся обратно (
), и соответственно, степень недостаточности митрально клапана.
Осложнения пролапса митрального клапана во время беременности и родов крайне редки, однако вам следует дополнительно обсудить риск их развития на
или кардиолога.
Изменения митрального клапана выявляют при обследовании беременных женщин. Обычно они имелись с детства, но не беспокоили и не требовали какой-либо диагностики.
Следует успокоить будущую маму: ребенку и течению беременности пролапс не угрожает. Другое дело, если одновременно выявляется сердечная патология, ревматизм или серьезные заболевания.
В любом случае врачи акушеры учитывают эти изменения при планировании родовой деятельности, в профилактическом лечении беременной.
Люди с пролапсом митрального клапана должны понимать, что степень возвратной регургитации в течение жизни может изменяться. Поэтому необходимо проходить ежегодное обследование и выполнять требования врача по профилактическому лечению сопутствующих заболеваний.
Причины заболевания
Недугом чаще всего страдают дети 7–15 лет и молодые люди до 40 лет, причем у женщин патология диагностируется чаще. Дефекты сердечного клапана обнаруживаются в большинстве случаев у лиц, страдающих какими-либо заболеваниями сердца (ревматизмом, врожденными пороками), имеющими генетическую предрасположенность.
Пролапс митрального клапана сердца бывает идиопатический или вторичный. Идиопатическая форма заболевания встречается при врожденной дисплазии соединительной ткани, аномалиях строения клапанного аппарата (створок, фиброзного кольца, хорд, папиллярных мышц), электролитных нарушениях, диспропорции клапанно-желудочковой системы.
Врожденные пороки развиваются на фоне наследственной предрасположенности по материнской линии, беременности, осложненной внутриутробными инфекциями, ОРВИ. К таким патологиям относятся:
- синдром Марфана;
- синдром Элерса-Данлоса;
- псевдоксантома;
- арахнодактилии.
Вторичный пролапс клапана может быть вызван ишемической болезнью сердца, системной красной волчанкой, вегетососудистой дистонией, ревматизмом, гипертиреозом, механическими травмами грудной клетки, миокардитом. Данные заболевания являются причиной пролабирования, провисания, прогибания, выбухания и неполного смыкания створок клапана.
Пролабирование происходит в результате миксоматозного перерождения клапанных структур, нервных волокон сердца. В пораженных створках обнаруживается высокий уровень коллагена 3 типа, наблюдается диффузное поражение клеток фиброзного слоя. В результате уменьшается плотность створок, дегенерация прогрессирует с возрастом, может привести к перфорации створок клапана, разрыву хорд.
Основные причины пролабирования стенок митрального клапана:
- нарушение пропорций площади, длины и толщины фрагментов клапанного аппарата;
- дефекты соединительной ткани, приводящие к выгибанию, растягиванию створок клапана;
- расстройства функционирования, нейрорегуляции, работы эндокринной системы.
Немаловажное значение в появлении симптомов пролапса митрального клапана имеют перенесенные инфекционные, вирусные заболевания, вегетососудистые нарушения, поражения центральной нервной системы, метаболические сбои, недостаток магния в организме.
Клиническая картина
При СМК клинические проявления начинают волновать пациента, когда просвет фиброзного кольца сужается практически в два раза от своего выходного размера. В данном случае у больного человека появляются следующие симптомы заболевания:
- одышка;
- кардиалгии, которые усиливаются при физических нагрузках и волнении;
- кашель с кровохарканием;
- отеки нижних конечностей;
- акроцианоз (синюшность кончика носа, губ, ушей и тому подобное);
- появление «сердечного горба» — характерного выпячивания передней грудной стенки в зоне проекции сердца;
- частые приступы мерцательной аритмии;
- хронические бронхиты и пневмонии;
- общая слабость, недомогание, быстрая утомляемость и потеря работоспособности;
- появление симптома «кошачьего мурлыкания» (когда после физических нагрузок, приложив руку на область сердца, можно почувствовать его дребезжание);
- при аускультации появляется характерный диастолический шум и третий тон, который носит название «ритм перепела».
Практически у половины пациентов пролапс митрального клапана протекает бессимптомно и без вреда для здоровья, что свидетельствует об очень маленьких количествах крови, которая просачивается обратно в предсердие. Для тяжелых форм ПМК характерными являются такие клинические симптомы:
- чувство страха смерти и постоянное беспокойство;
- кардиальные боли после физических нагрузок, в стрессовых ситуациях и тому подобное;
- одышка, учащенное дыхание;
- периодическое головокружение, предобморочные состояния;
- повышенная утомляемость;
- гипертермия без проявлений инфекционных заболеваний;
- потливость;
- тахиаритмия;
- во время аускультативного обследования врач определяет наличие у пациента патологического систолического шума и появление «ритма перепела» — третьего тона.
Недостаточность митрального клапана при значительной регургитации проявляется характерной клинической картиной:
- кардиальные боли ноющего и сдавливающего характера;
- одышка в состоянии покоя, которая усиливается при горизонтальном положении тела;
- появление кашля с отделением кровавой мокроты;
- опухание нижних конечностей, тяжесть в животе, гепатомегалия, асцит;
- акроцианоз;
- набухание вен в области шеи;
- появление характерного выпячивания на передней грудной стенке в зоне проекции сердца;
- гипертрофия левых отделов сердца;
- приступы мерцательной аритмии;
- периодическое дрожание грудной клетки слева;
- в ходе аускультативного обследования у пациента диагностируется шум от закрытия митрального клапана, слабость тонов, систолический шум.
Симптомы
Симптомы пролапса митрального клапана варьируют от минимальных (в 20-40 % случаев вообще отсутствуют) до значительных. Выраженность симптоматики зависит от степени соединительнотканной дисплазии сердца, наличия вегетативных и психоневрологических отклонений.
К маркерам соединительнотканной дисплазии относят:
- миопию;
- плоскостопие;
- астенический тип телосложения;
- высокий рост;
- пониженное питание;
- слабое развитие мускулатуры;
- повышенную разгибаемость мелких суставов;
- нарушение осанки.
Клинически пролапс митрального клапана у детей может проявляться:
- Выявленными в раннем возрасте признаками диспластического развития соединительнотканных структур связочного и опорно-двигательного аппарата (включает дисплазию тазобедренных суставов, пупочные и паховые грыжи).
- Предрасположенностью к простудным заболеваниям (частые ангины, хронический тонзиллит).
При отсутствии каких-либо субъективных симптомов у 20-60% пациентов в 82-100% случаев выявляются неспецифические симптомы нейроциркуляторной дистонии.