Зачатие и планирование беременности если удалили полип
Современные методы диагностики репродуктивных органов бережно относятся к женскому организму, но беременность после гистероскопии наступает лишь спустя определенный промежуток времени.
И это несмотря на то что при осуществлении процедуры наносится минимальный вред. Ведь доктор старается провести максимально нужные манипуляции, чтобы лишний раз не внедрятся в женское тело.
После завершения диагностики женщина должна обязательно пройти восстановительный период перед беременностью для предотвращения возможных осложнений.
Гистероскопия является гинекологической манипуляцией, при которой в матку внедряется специальный прибор (гистероскоп). Видеокамера на его конце позволяет осмотреть внутреннюю область шейки матки, при необходимости провести удаление полипов, новообразований. Инструмент позволяет взять материал для дальнейшего исследования.
Это оперативное вмешательство не приносит вреда организму, потому что проводится без разрезов и проколов через естественное отверстие. Для избегания неприятных ощущений вводят обезболивающий препарат.
Диагностическая гистероскопия используется для обследования женской репродуктивной системы. Она проводится под местной анестезией в условиях гинекологического кабинета. В свою очередь, инвазивная гистероскопия похожа на операцию.
Она проводится в условиях стационара под общим наркозом. Её назначение – провести медицинские манипуляции: удалить полип, другое новообразование, взять кусочек ткани на исследование в некоторых случаях эти 2 вида процедур объединяют.
Процедура успешна при бесплодии. Беременность после проведения гистероскопии происходит в большинстве случаев. Хотя специально для избавления от бесплодия эту манипуляцию не проводят.
Гистероскопия выполняется при патологиях женской репродуктивной системы. Показаниями к назначению процедуры могут служить:
- спайки в полости матки;
- нестабильный цикл менструаций;
- формирование новообразований злокачественного или доброкачественного характера;
- аномалии развития половых органов;
- инородный предмет в матке;
- полипы эндометрия;
- сильные кровотечения из матки;
- бесплодие по разным причинам;
- гиперплазия слизистой оболочки;
- нехарактерные выделения из матки;
- некорректно проведённый аборт;
- осложнение после родов;
- необходимость удаления остатков внутриматочной спирали;
- наличие кусочков плодного яйца при внематочной беременности;
- проведение стерилизации;
- контроль терапии заболеваний.
После осуществления гистероскопии (даже если проходил забор клеток для биопсии) матка быстро восстанавливается. Уже в ближайшие месяцы можно ждать беременности.
Но её наступление нельзя гарантировать, ведь многое зависит от выявленных болезней.
Если обнаружены полипы или другая проблема в полости матки, то нужно предварительно пройти лечение и подготовиться к беременности, чтобы ничего не мешало вынашивать малыша.
По статистике много тех, кто забеременел после гистероскопии уже через 2 месяца после её проведения. Прослеживается определённая связь между желанием зачать ребёнком и медицинской манипуляцией. Нередко встречаются случаи, когда бесплодие диагностируется по причине спаек, полипов в полости матки. Эти образования успешно удаляются во время гистероскопии.
Медицинская манипуляция заставляет организм бросить силы на восстановление. Возможно, это служит толчком для наступления беременности после гистероскопии.
Планировать такие значимые события в своей жизни надо лишь после консультации с гинекологом. Только он после оценки результатов обследований может сказать, закончился ли процесс восстановления.
Чтобы избежать негативных последствий, лучше следовать рекомендациям врача.
Сразу заниматься планированием беременности после процедуры не стоит. Женщине надо отдохнуть, восстановить силы, здоровье. Иногда следует пролечиться несколько месяцев.
Почти всегда после гистероскопии выписывают антибиотики, чтобы избежать присоединения инфекции к повреждённой слизистой оболочке матки. Для восстановления общего фона и стимуляции яичников применяются гормоны.
Нормальные половые отношения начинаются спустя 3 недели после проведённой манипуляции. Возможно, будет нужно пройти УЗИ, чтобы подтвердить нормальный ход выздоровления. Беременность после проведения гистероскопии с выскабливанием или без неё рекомендуется планировать минимум через 6 месяцев.
При гормональных нарушениях могут возникнуть специфические разрастания на слизистом слое матки – полипы. Иногда именно они не дают женщине шанс забеременеть или беременность заканчивается выкидышем. Гистероскопия позволяет удалять такие образования. Беременность после гистероскопии полипа эндометрия наступает, в большинстве случаев, через год после осуществления операции.
Так как полипы возникают из-за сбоя в гормональной системе, то требуется восстановление гормонального фона, грамотное лечение (обычно продолжается 2 месяца).
Женщина должна сдавать анализы, проходить плановые осмотры, чтобы предупредить возможные осложнения. При необходимости назначаются ультразвуковые исследования половой системы.
Примерно через 1 месяц после окончания курса гормональной терапии может наступить беременность.
При выявлении у пациентки серьёзных патологических проблем в репродуктивных органах назначают ЛДВ (лечебно-диагностическое выскабливание).
Во время операции сразу осматривают полость матки и проводят необходимые удаления хирургическим путём. В процессе доктор при помощи камеры следит за всеми действиями.
Правильно проведённое выскабливание помогает избежать осложнений и позволяет начать планирование беременности уже через 1-2 месяца. Женщина должна обратиться к своему врачу, который решит вопрос о проведении дополнительного обследования. Грамотный специалист поможет определить время, когда пройдёт овуляция.
Любое вмешательство в работу человеческого организма способно привести к негативным последствиям. После гистероскопии тоже возможны осложнения. Неправильно проведённые манипуляции могут привести к таким последствиям:
- присоединение инфекции;
- появление кровотечения;
- воспаление в органах малого таза;
- травмы шейки матки;
- аллергия на анестезию – газ, который применялся в ходе операции;
- вагинальные судороги.
Перед проведением процедуры врач должен предупредить пациентку, какое осложнение её ждёт в случае неудачного проведения операции и как это может повлиять на будущую беременность. Такие последствия встречаются редко, современное оборудование позволяет проводить все манипуляции на высоком уровне.
Неприятными последствиями являются кровянистые выделения. Это норма после такой процедуры, ведь травмированы кровеносные сосуды. Выделения должны заканчиваться через 2, максимум 5 дней. При продолжении больше этого срока следует обратиться к доктору. Особое внимание надо уделить своему здоровью, при появлении неприятного запаха от выделений, изменения их цвета, например, на чёрный оттенок.
После гистероскопии может болеть низ живота с отдачей в поясницу. Продолжительность таких ощущений иногда растягивается до 10 дней. При усилении болезненности с более умеренной степени на сильную нужно пожаловаться врачу. Нужна консультация специалиста и в том случае, если тянущая боль не проходит после указанного срока.
После проведения оперативного вмешательства по удалению полипа женщине необходимо время для восстановления целостности тканей. Длительность реабилитационного периода зависит от обширности проведенной хирургии и общего состояния здоровья пациентки.
Основные факторы, влияющие на возможность зачатия:
- наличие заболеваний репродуктивной системы;
- восстановление и длительность менструального цикла;
- состояние гормональной системы;
- хронические патологии и сопутствующие заболевания.
Беременность после удаления полипа эндометрия планируется индивидуально для каждой пациентки.
За этот период восстанавливается целостность эндометрия, организм морально и физически подготавливается к оплодотворению. Лечащий гинеколог рекомендует беременность при стабильной клинической картине и по следующим показателям:
- результаты ультразвуковой диагностики (УЗИ) без отклонений от нормы;
- отсутствие инфекционных процессов по исследованиям крови;
- гормональные показатели в пределах нормы;
- отсутствие воспалительных изменений в мочеполовой системе;
- по результатам обследований не обнаружено патологических процессов в организме.
Беременность после удаления полипа цервикального канала желательно планировать не позже 4-5 месяцев после оперативного вмешательства. Возможно наступление зачатия, если была проведена операция лапароскопия, убрали правую или левую маточную трубу.
Стоимость гистероскопии
Стоимость гистероскопии зависит от того, с какой целью она проводится. Диагностическая или офисная гистероскопия, соответственно, дешевле так как ее проведение не включает оперативное вмешательство. Цены на операционную гистероскопию разнятся соответственно уровню сложности операции, квалификации и опыта врача и качества оборудования. Увеличивает стоимость процедуры и необходимость (в некоторых случаях) пребывания в стационаре. Но, безусловно, цена услуги зависит от региона и уровня клиники.
Например, в Москве диагностическая гистероскопия обойдется 15000 – 35000 рублей, а цена на операционную доходит до 60000 – 65000 рублей. В провинции цена офисной гистероскопии колеблется в пределах 2500 – 9000 рублей, а процедура с оперативным лечением внутриматочной патологии стоит от 3500 до 25000 рублей. Средняя цена на пребывание в стационаре составляет 1500 – 4000 рублей.
Методы удаления
После обнаружения полип подлежит наблюдению до прохождения менструации у пациентки. Если после месячных нарост остался, он обязательно удаляется.
Обследования, процедуры и операции избираются врачом на основании следующих показателей:
- количество полипов;
- размер образования;
- месторасположение;
- данные лабораторных и инструментальных обследований;
- сопутствующие заболевания;
- симптоматические проявления;
- предрасположенность к злокачественному перерождению.
| Оперативное вмешательство | Описание |
| Полипэктомия | Скручивание и срезание нароста |
| Кюретаж | Снятие патологического слоя слизистой |
| Гистероскопия | Малоинвазивная операция под видеонаблюдением |
| Криодеструкция | Воздействие и замораживание низкими температурами |
| Лазерное удаление | Прицельное воздействие лазерным лучом |
| Диатермокоагуляция | Прижигание направленным электрическим током |
| Радиоволновое удаление | Выпаривание пораженного участка радиоволнами высокой частоты |
| Лапароскопия | Удаление через небольшие проколы в брюшной стенке |
| Гистерэктомия | Удаление матки и придатков в случае злокачественного перерождения клеток |
Коротко о гистероскопии
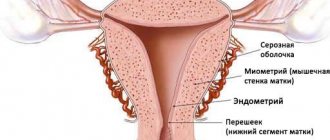
Гистероскопией называют такую лечебно-диагностическую манипуляцию, которая позволяет визуально оценить матку изнутри, выявить патологические образования либо аномалии ее строения и при необходимости удалить их оперативно, то есть без проникновения в брюшную полость. Данный метод относится к эндоскопическим и проводится с использованием специального оптического прибора – гистероскопа обученным специалистом.
В переводе с греческого гистероскопия означает «осматривать матку». Манипуляция бывает диагностической и лечебной. Диагностическая гистероскопия проводится не только для осмотра внутренней маточной поверхности, но и для забора материала (эндометрия) на гистологическое исследование (биопсия). Во время лечебной гистероскопии производятся оперативные вмешательства, например, удаление новообразований или инородных тел.
эндометрия
Гистероскопия представляет собой процедуру лечебно — диагностического характера. Цель которой — выявление злокачественных образований и патологий женских половых органов (таких, как полости и канала шейки матки, а также цервикального канала) на ранних стадиях развития для последующего их лечения. Такой способ терапии могут назначить и в том случае, когда есть маточные кровотечения, при подозрении на рак матки, гиперплазии и других заболеваниях. Однако у многих пациенток возникает закономерный вопрос, а возможна ли беременность после гистероскопии. Попробуем в этом разобраться.
Как помогает гистероскопия справиться с бесплодием
Беременность может не наступать по многим причинам, чаще виной становятся гормональные нарушения. Дисбаланс не обеспечивает сохранность плода, и зачатие оказывается неудачным. Другими распространенными причинами бесплодия становятся:
- Непроходимость фаллопиевых труб. Это может появиться из-за спаек, заращения входа в канал.
- Аномальное строение матки. Она может быть двурогой, инфантильной, иметь перегородки.
- Гиперпластические изменения в слизистой. К деформированному эндометрию плодное яйцо не прикрепляется.
- Спайки в маточной полости. Из-за них яйцо не может проникнуть вовнутрь и закрепиться.
Перед тем как планировать беременность после гистероскопии, нужно устранить перечисленные препятствия, кроме двурогой или инфантильной матки. Нередко мешают зачать ребенка полипы. Это небольшие новообразования внутри матки, возникающие обычно на фоне нарушения гормонального баланса. Полипы иногда действуют как спираль. Особенно если образование большое. Поэтому все выявленные при диагностике полипы удаляются.
Перегородки легко разрушаются, полипы и спайки – удаляются, маточные трубы прочищаются. Для устранения заращивания используется нагнетание в каналы воздуха. При обнаружении гиперплазии делается выскабливание матки, но при этом удаляется слизистая. В этом случае для полного восстановления эндометрия потребуется более длительное время. Если учитывать отзывы, кто забеременел после гистероскопии, то часто это происходило без проблем, через 2-3 месяца.
Принцип гистероскопии
Суть гистероскопии в том, что при данном типе медицинского вмешательства в полость матки вводится ультратонкий оптический прибор под названием гистероскоп. Он оснащен камерой с многократным увеличением, что позволяет врачу максимально точно диагностировать заболевание. Мобильность прибора, в свою очередь, дает возможность при необходимости провести оперативное лечение сразу после осмотра.
Тем не менее, любая женщина, которой была предписана такая манипуляция, должна пройти подготовительную проверку. В частности, необходимо сдать общие анализы крови и мочи, мазок на цитологию (берется из канала шейки матки) и мазок из влагалища (проверяется чистота микрофлоры), биохимию крови (при этом проверяется содержание глюкозы и билирубина), а также проверить содержание тромбоцитов в крови и время свертываемости крови.
Проведение гистероскопии
Женщина устраивается в гинекологическом кресле для осмотра. Чаще всего применяются внутренние обезболивающие препараты, которые действуют и как снотворное. Женщина во сне не ощущает никаких манипуляций, которые проводятся. Просыпается уже после окончания процедуры. Этот метод обезболивания наиболее безопасен и эффективен.
После того, как женщина засыпает, зеркалами фиксируется маточная шейка и затем вводится гистероскоп. При необходимости другими инструментами расширяется цервикальный канал. Гистероскоп медленно продвигается до нужного места – в полость матки. Начинается осмотр ее стенок для выявления патологических разрастаний и деформаций.
Во время процедуры в полость постоянно вливается физиологический раствор, вымывающий удаленные фрагменты и обеспечивающий максимальную видимость. Иногда требуется введение резектоскопа. С помощью этого прибора удаляются полипы, другие небольшие новообразования, перегородки, субмукозные узлы и прижигание тканей в конкретных участках.
Иногда после проведения гистероскопии проводится выскабливание матки, которое ничем не отличается от обычной процедуры. Полученный во время процедуры биоматериал отправляется на гистологию.
Гистероскопия матки и беременность сначала обсуждаются с гинекологом. В некоторых случаях обследование или операция сочетается с лапароскопией. Это бывает необходимо при бесплодии, возникшем по непонятной причине, эндометриозе, поликистозе, маточной миоме и заболеваниях эндометрия.
Можно ли забеременеть после гистероскопии?
После такой процедуры забеременеть можно (если это позволяет характер заболевания), и подтверждение тому – многие женщины, прошедшие данную процедуру и испытавшие впоследствии радость материнства. Но вот однозначного ответа на вопрос «как скоро?» дать нельзя. В частности, одной из причин этого является то, что на скорость наступления нового зачатия влияет не столько сама процедура или сопутствующее ей врачебное вмешательство, хотя и они играют и не последнюю роль. А сама причина (читай — патология), из-за которой была назначена гистероскопия.
К тому же, после подобного воздействия женский организм зачастую ослаблен, а потому беременность сразу после гистероскопии обычно противопоказана. Все объясняется просто: в случае обнаружения у женщины каких-либо нарушений в функционировании или строении органов репродуктивной системы (например, полипов, миомы матки, спаек и прочего).
Большое значение имеет и то, как женщина переносит восстановление после лечения. Обычно после проведения процедуры врач может прописать курс антибиотиков в целях избегания возможных нежелательных воспалительных процессов. Или же назначит профилактическое лечение гормональными препаратами, чтобы стимулировать восстановление нормальной репродуктивной функции половой системы.
В соответствии с этим варьируются и сроки, когда можно планировать беременность после гистероскопии. Так, некоторым женщинам удавалось зачать и через два — три месяца после проведения процедуры, а у других беременность наступала лишь спустя полгода, а то и больше. Тем не менее, врачи единогласно сходятся во мнении, что начинать планировать беременность следует не раньше, чем спустя полгода после проведения лечения.
Данный метод лечения женского бесплодия хорош тем, что с его помощью существующая проблема не просто временно подавляется (как в случае с антибиотиками), а устраняется сам фактор, из-за которого не могло произойти зачатие. В частности, одними из наиболее распространенных причин, устраняемых гистероскопией, являются разнообразные полипы, а также явление, известное как замершая беременность. Соответственно, показания к зачатию после их лечения будут немного различаться.
Полипы – это, в сущности, разросшаяся слизистая оболочка, и опасны они тем, что при несвоевременном лечении могут превратиться в злокачественные образования. Из других осложнений – сложности с вынашиванием и бесплодие. Ведь наличие в полости матки полипов приводит к деформации ее слизистой оболочки, что значительно понижает шансы на нормальное зачатие.
После такого вида процедуры беременность следует планировать только после лечения гормональными препаратами под наблюдением квалифицированного врача. В процессе лечения женщине необходимо находиться на диспансерном учете, регулярно проходить осмотр на УЗИ и сдавать необходимые анализы. При благоприятном течении выздоровления пациентка может забеременеть уже через три месяца после прекращения приема гормональных препаратов.
Нечто подобное касается и случаев, когда планируется беременность после гистероскопии полипа эндометрия. В этом случае злокачественные образования распространяются по стенкам полости матки и действуют наподобие внутриматочной спирали, препятствуя процессу зачатия. После удаления образований, восстанавливающее лечение может занять до двух месяцев – за этот срок слизистая оболочка матки полностью восстанавливает свои функции и способность к оплодотворению. Беременность в данном случае наступает обычно в течение года.
Торопиться ни в том, ни в другом случае не стоит, так как женщине, чей организм подвергся подобному вмешательству, требуется время на восстановление. Это подразумевает медикаментозное лечение и (по необходимости) гормональные или комплексные восстанавливающие препараты, в зависимости от характера обнаруженной патологии.
В отдельных случаях может понадобиться гистероскопия после замершей беременности. Так называется прекращение развития плода с последующей его гибелью, когда женщина находится на сроке до двадцати восьми недель. К самопроизвольному прерыванию беременности могут приводить разные факторы, от негативного влияния окружающей среды (экология, вредные привычки, эмоциональные нагрузки и стрессы) до генетической несовместимости матери и плода (например, резус — несовместимость).
При естественном прерывании беременности часто приходится проводить процедуру гистероскопии с выскабливанием стенок матки. Полученный таким путем абортивный материал исследуют в лаборатории с целью установления причин прерывания вынашивания ребенка. Беременность после гистероскопии с выскабливанием в принципе возможна, но начинать планирование можно не раньше, чем через полгода после предыдущей, а лучше еще позже, чтобы дать женщине время восстановиться не только физически, но и психологически.
Если процедура гистероскопии была проведена успешно, и патология была удалена без каких-либо негативных последствий или осложнений, то женщина может забеременеть снова. Это касается и тех случаев, когда данную процедуру проводят в целях осмотра или медицинского аборта. У здоровой женщины в таких случаях беременность может наступить в сроки от двух до шести месяцев после операции/осмотра/аборта.
Обычно лечащий врач посоветует не торопиться и начать планирование беременности после гистероскопии минимум через полгода после процедуры. Это необходимо для того, чтобы пациентка прошла курс восстановительной терапии, а также для возвращения женской репродуктивной системы и организма в целом в норму.
Другая важная причина, по которой стоит выдержать паузу, заключается в том, что в некоторых случаях (как, например, с полипами) болезнь имеет тенденцию периодически возвращаться снова. В таких случаях применяется лечение антибиотиками для восстановления и поддержания репродуктивной системы, а заодно и устранения гормонального дисбаланса в организме.
Такой перерыв нужен еще и для того, чтобы нормализовался общий гормональный фон организма, а также, чтобы избежать возможного занесения инфекции во внутреннюю оболочку матки и стимулировать работу яичников. Стоит также воздержаться и от половых отношений, по крайней мере, в первые три недели после оперативного вмешательства (если нет других предписаний).
Однако бывают случаи, когда повторное зачатие происходит самостоятельно и раньше запланированного срока, например, в первые два или три месяца после проведения процедуры. Гораздо реже, но все же бывает, что наступает беременность в следующем цикле после гистероскопии.
Если женщина все-таки принимает решение забеременеть повторно, ей предстоит серьезная и тщательная подготовка. Один из ключевых моментов – соблюдение всех врачебных требований, чтобы сформировать беременность после гистероскопии когда можно. Во-первых, после операции необходимо пройти УЗИ через месяц, три и шесть месяцев, чтобы удостовериться, что процесс выздоровления проходит без отклонений.
И только если все показатели женского здоровья будут в норме, можно начинать планировать новое зачатие. При этом женщине обязательно находиться под регулярным наблюдением врача — гинеколога, чтобы контролировать протекание вынашивания ребенка.
Возможно для вас будет так же полезна информация о кесаревом сечение, подробнее может прочитать тут.
Несмотря на то, что гистероскопия – это процедура безопасная и риск возникновения осложнений после ее проведения крайне невелик, но, как и у любого вида лечения, у нее есть свои противопоказания. С ними стоит ознакомиться в обязательном порядке, прежде чем подвергать свой организм подобному вмешательству.
Итак, в каких случаях гистероскопию лучше не применять? Врачи не рекомендуют этот тип лечения, если имеют место воспалительные процессы половых органов, при наличии опухолей, а также, если был диагностирован рак шейки матки. Не применяют ее и в том случае, когда у женщины обнаружено такое заболевание, как стеноз шейки матки, болезни сердечно-сосудистой системы или если она болеет гриппом, ангиной и ОРВИ.
Не делают гистероскопию и тогда, когда у пациентки определили беременность, она страдает от сильных маточных кровотечений либо было диагностировано хроническое заболевание одного из внутренних органов (почек, печени, сердца и так далее). Менструации – еще одна причина, по которой врач может отложить проведение процедуры.
После проведения манипуляции может наблюдаться повышение температуры (на третий или четвертый день, реже – на следующий после операции), но это является нормальной реакцией организма, о чем врач должен предупредить пациентку заранее. Также нормой считаются кровянистые выделения – от двух дней при диагностическом осмотре до шести дней при серьезном оперативном вмешательстве.
не употреблять тяжелую, жирную пищу, газированные напитки, курить. Вместо этого стоит ограничиться свежими фруктами и овощами, некрепким чаем и водой. За день до манипуляции и в день ее проведения можно провести очистительную клизму. Беременность после гистероскопии может наступить в ближайшее время, поэтому стоит подготовить свой организм и набраться сил, ну а мы желаем вам крепко здоровья.
Возможные последствия гистероскопии
Гистероскопия относится к хирургическим операциям, но в отличие от полостных – является менее травматичной. Однако возможно появление некоторых осложнений:
- появление спаек из-за повреждения слизистой;
- прободение маточной стенки;
- попадание внутрь половых органов микробов и инфекции;
- развитие гнойных процессов;
- появление маточного кровотечения.
В последнем случае остановка иногда невозможна и приходится удалять орган полностью. Однако такие последствия появляются очень редко. Причиной осложнений становится неправильное применение антибактериальных средств, недостаточная обработка антисептическими препаратами, отсутствие опыта у хирурга.
Все перечисленное встречается крайне редко, а для предупреждения негативных последствий делается рассасывающая и гормональная противоспаечная терапия. Во время операции в кабинете дежурит анестезиолог, процедура отслеживается визуально с самого начала. Когда планируется беременность после гистероскопии: отзывы указывают, что осложнений не возникает. Зачатие наступает быстро и без проблем.
Гистероскопия – современный и малотравматичный способ справиться с бесплодием. Зачастую причиной становятся факторы, которые легко удаляются с помощью процедуры. В итоге беременность после гистероскопии может наступить уже через три месяца.
- Тест положительный, а УЗИ беременность не показывает
- Беременность после лапароскопии: когда возможно зачатие?
- Восстановление после гистероскопии матки. Удаление полипа.
- Лапароскопия – новый метод диагностики и проведения операции
- Лапароскопия кисты яичника
Инфекционные заболевания
Возможной причиной ненаступления беременности и вынужденной задержки зачатия становятся инфекционные процессы в организме женщины. Проникновение патогенной микрофлоры может провоцироваться недостаточным соблюдением стерильности при манипуляции, послеоперационными осложнениями вследствие инфицирования поврежденных тканей.
Беременность на фоне непролеченного заболевания вызывает такие возможные осложнения:
- повторное образование полипов;
- проникновение инфекции в околоплодные воды и к эмбриону;
- опасность выкидыша на любом сроке беременности.
Перед зачатием после удаления нароста необходимо сдать кровь на инфекционную панель — расширенное исследование инфекционных болезней в организме. При наступлении беременности на фоне опасных инфекционных заболеваний пациентке рекомендуется аборт по показаниям для предотвращения необратимых последствий для плода.
Возможные осложнения
Гистероскопия, как любая инвазивная процедура, чревата развитием осложнений.
Ранние осложнения
Из ранних послеоперационных осложнений следует отметить:
- воспаление матки и брюшины малого таза (эндометрит, пельвиоперитонит) – составляет 90% всех осложнений;
- внутрисосудистый гемолиз, обусловленный длительностью операции и использованием дистиллированной воды или безэлектролитных сред либо повышением внутриматочного давления;
- кровотечения – не более 5% всех осложнений (наблюдаются после резекции миомы, резекции или аблации эндометрия).
Поздние осложнения
К поздним осложнениям относят:
- формирование пиометры у пациенток в постменопаузе (в случае грубого проведения манипуляции);
- формирование гидросальпинксов, особенно при хроническом аднексите;
- деформация маточной полости (после резекции эндометрия или удаления больших миоматозных узлов);
- обострение хронических воспалительных процессов;
- неполное удаление внутриматочных образований.
Беременность после гистероскопии – оптимальные сроки для зачатия
В гинекологической практике гистероскопия является часто используемым диагностическим методом. Применяется она и для лечения некоторых гинекологических заболеваний, в том числе и бесплодия.
Однако процедура эта весьма травматична и повреждает слизистую матки, которая необходима для прикрепления плодного яйца.
Через какое время можно планировать беременность после гистероскопии, чтобы она развивалась и протекала без патологии.
Гистероскопия — это разновидность эндоскопического обследования, используемая в гинекологии. С помощью специального аппарата (гистероскопа) врач осматривает полость матки, а при необходимости выполняет и некоторые лечебные манипуляции.
Изображение передается на экран, поэтому за манипуляцией могут следить сразу несколько специалистов. Процедура болезненная, поэтому должна проводиться под общим обезболиванием.
Гистероскопия используется для диагностики и лечения многих заболеваний репродуктивной системы.
- Дисфункциональные маточные кровотечения, которые могут быть связаны с гиперпластическими процессами.
- Миоматозные узлы в матке.
- Наличие синехий в полости матки после воспалительных процессов, операций.
- Диагностика полипов и рака эндометрия.
- Наличие внутриматочных перегородок, приводящих к бесплодию.
- Патология развития матки и ее придатков.
- Наличие погибшего плодного яйца или его остатков в полости матки — после аборта или замершей беременности.
- Инородное тело в полости матки.
- Невозможность извлечения внутриматочной спирали вследствие ее приращения к стенкам матки.
- Диагностика маточного бесплодия.
- Лечебные манипуляции при гиперпластических процессах эндометрия.
Показаний для проведения гистероскопии очень много, поэтому эта процедура осуществляется достаточно часто. Несмотря на то, что при гистероскопии проводится лечение бесплодия, сама по себе манипуляция травматичная. После нее необходимо время для восстановления нормально функционирующего эндометрия, который способен будет принять плодное яйцо и надежно закрепить его.
Бесплодие может наблюдаться вследствие многих причин. Они могут быть гормональными — когда в организме женщины недостаточно гормонов, которые необходимы для поддержания беременности и сохранности плодного яйца. Также бесплодие может быть вызвано маточными факторами:
- аномалии строения самой матки — инфантильная, двурогая, наличие перегородок в ее полости;
- непроходимость маточных труб — вследствие спаек, заращения их полости или входа в трубу;
- наличие спаек в полости самой матки — плодное яйцо не может проникнуть в нее и закрепиться в эндометрии;
- гиперпластические изменения эндометрия — к такой слизистой плодное яйцо не может прикрепиться.
Гистероскопия может помочь устранить эти препятствия для возникновения беременности. При инфантильной или двурогой матке процедура может только помочь установить диагноз, но лечение здесь невозможно.
Если же имеются перегородки, то их можно разрушить с помощью гистероскопа. То же касается и спаечных процессов — любые, даже самые плотные синехии поддаются разрушению и удалению во время этой процедуры.
Очистить можно и полость маточных труб. Для устранения их заращения используется пневмогистероскопия — когда маточные трубы раздуваются воздухом и спайки разрываются. При гиперплазии эндометрия проводится полное выскабливание полости матки с удалением всей слизистой оболочки. После этого женщине назначается курс гормональной терапии для восстановления нормального эндометрия.
Многие женщины, которым назначалась процедура, отмечают, что она помогла им забеременеть. Хотя до этого другие методы лечения бесплодия оказывались неэффективными.
Процедура эта относится к хирургическим вмешательствам. Ее проведение чревато возникновением ряда осложнений. Они могут зависеть от хирургов и от организма самой женщины. Каковы возможные осложнения при гистероскопии:
- прободение стенки матки;
- развитие маточного кровотечения — в отдельных случаях его не представляется возможным остановить и матку приходится удалять;
- попадание микробной флоры и развитие нагноительных процессов;
- травматизация слизистой может привести к формированию спаек.
Последствия такие достаточно редки. Для их профилактики осуществляются следующие мероприятия:
- использование антибактериальных препаратов во время и сразу после процедуры;
- визуальный контроль за ходом процедуры;
- наличие анестезиолога и хирурга на случай развития кровотечения или прободения стенки матки;
- гормональная и рассасывающая терапия для профилактики спаек и восстановления нормальной слизистой.
Итак, когда можно беременеть после гистероскопии? Этот вопрос беспокоит всех женщин, прошедших через такую процедуру.
Срок, когда можно планировать беременность, зависит от показания, по которому проводилась процедура.
Если она была сделана в целях уточнения диагноза или исключения других заболеваний, не проводилось травмирующих манипуляций — беременность наступает практически сразу и специальной подготовки к ней не требуется.
Оптимальным сроком для беременности после гистероскопии диагностической считается интервал в 3–5 месяцев.
Если же проводилось удаление спаек, выскабливание эндометрия — беременность не может наступить быстро. Забеременеть становится возможным только после того, как сформируется полноценный эндометрий.
Через сколько это произойдет — зависит от организма женщины. В среднем на фоне гормональной терапии эндометрий вырастает в течение полугода.
Если же после процедуры снова сформировались спайки — срок увеличивается еще на несколько месяцев, пока они не будут повторно удалены.
Стараться быстро забеременеть после такой процедуры не стоит. Необходимо дождаться полного выздоровления и тщательно подготовиться к беременности, чтобы она протекала физиологично и ничем не осложнялась.
Отзывы
Ирина, 24 года. Не могла забеременеть в течение двух лет. Врачи обнаружили множественные полипы в матке. Порекомендовали провести гистероскопию и удалить полипы. После операции некоторое время пришлось принимать гормональные препараты. Зато через полгода наступила долгожданная беременность.
Анна, 36 лет. После нескольких внематочных беременностей в трубах образовались спайки. Врачи рекомендовали сделать гистероскопию, чтобы попробовать удалить их. Операцию проводили под общим наркозом. Удаление спаек прошло успешно, несколько месяцев восстанавливали эндометрий. После этого получилось забеременеть.
Показания и противопоказания к гистероскопии
Гистероскопия обычно используется как метод диагностики, но может применяться и для лечения патологий репродуктивной системы. Основные показания:
- миоматозные маточные узлы;
- полипы;
- нерегулярные и болезненные менструации;
- злокачественный процесс в эндометрии;
- гиперплазия;
- различные выделения из влагалища;
- маточные кровотечения, связанные с гиперпластическими процессами;
- заболевания придатков;
- биопсия;
- диагностика причин бесплодия;
- осложненная беременность (внематочная);
- наличие в матке после хирургического вмешательства или воспалительных процессов синехий;
- инородные тела в полости;
- осложнения после родов;
- замершая беременность или погибший зародыш;
- внутриматочные перегородки, ставшие причиной бесплодия;
- удаление спирали;
- подозрение на злокачественную опухоль;
- стерилизация;
- частые боли внизу живота;
- удаление остатков плода после абортов.
Операция относится к травматичным, поэтому после вмешательства необходимо некоторое время, чтобы эндометрий восстановился, и смог крепко держать плодное яйцо.
Противопоказания
Гистероскопия не делается при наличии онкологических процессов в женских половых органах, стенозе, сильных маточных кровотечениях, во время беременности. Метод не применяется при хронических воспалениях, ОРВИ, респираторных инфекциях и болезнях сердечнососудистой системы. Для выявления противопоказаний перед гистероскопической операцией назначается полное обследование, в том числе биохимический анализ и консультация у других врачей.
Спаечный процесс
После проведения хирургического вмешательства с повреждением эпителия возникают уплотнения и разрастания тканей в процессе заживления. Спайки сокращают эластичность органов мочеполовой системы, затрудняют движение сперматозоидов и яйцеклетки, препятствуют попаданию и прикреплению зародыша в матке после оплодотворения.
Способы предупреждения и устранения осложнений:
- тщательное соблюдение всех врачебных рекомендаций;
- посещение сеансов физиотерапии: электрофорез, лечебная гимнастика, магнитотерапия, лазеротерапия, ультразвуковое воздействие;
- соблюдение лечебной диеты;
- уменьшение физических и психологических нагрузок.
Удаление спаек можно делать под контролем гистероскопии для минимизации повреждений.
ОБОРУДОВАНИЕ И ИНСТРУМЕНТЫ ДЛЯ ГИСТЕРОСКОПИИ
Рис. 2. Инструменты для гистероскопии.
Оборудование и инструменты, необходимые для внутриматочных вмешательств (Рис. 2.):
- лапароскопический комплекс;
- источник холодного света мощностью не менее 150 Вт;
- аппарат для инсуфляции жидких сред – гистеромат;
- гистероскоп с углом зрения (0, 12, 30, 70 градусов) и наружным диаметром (1-2, 3, 4 мм);
- гистерорезектоскоп;
- электроды (петлевые с углом наклона 90° и 45°, шаровые, Г-образные);
- влагалищное зеркало, подъемник, пулевые щипцы, зонд, расширители Гегара до № 10, кюретки.
Непременным условием выполнения гистероскопии является растяжение полости матки, что создает возможность осмотра ее стенок. При гистероскопии могут быть использованы три вида сред:
- углекислый газ;
- жидкие высокомолекулярные среды (32% декстраны, 70% декстроза, реополиглюкин);
- жидкости с низкой вязкостью (физиологический раствор, раствор Рингера, 1,5% глицин, 5 % маннитол, 5% глюкоза).
При выборе контрастирующей среды для гистерорезектоскопии руководствуются двумя факторами — безопасностью пациента и обеспечением оптимальной визуализации. В соответствии с этим среда растяжения полости матки должна обладать следующими свойствами:
- обеспечить хорошую визуализацию;
- создать внутриматочного давления, достаточное для растяжения полости матки;
- не вызывать гемолиз и эмболию;
- обладать минимальным воздействием на плазму;
- не повышать осмотическое давление;
- являться диэлектриком.
Каждая среда имеет свои преимущества и недостатки, что делает их приемлемыми для того или иного вида гистероскопии. С читается, что идеальной среды для растяжения полости матки нет. Большинство серьезных осложнений при гистероскопии происходит из-за небрежного отношения хирургов к этому вопросу.
Рис. 3. Инструменты для диагностической гистероскопии.
Для диагностической гистероскопии, особенно в амбулаторных условиях, широко используется углекислый газ, который обеспечивает хорошую видимость, абсолютно не токсичен, быстро резорбтируется, легок в употреблении и доступен. Нагнетание его осуществляется с помощью гистероинсуфлятора, позволяющего контролировать внутриполостное давление в пределах 40-80 мм.рт.ст. при скорости потока газа 30-40 мл/мин. Он является идеальной средой в тех случаях, когда нет кровянистых выделений из половых путей. Даже при незначительном кровотечении газовая среда становится мутной, что затрудняет диагностику внутриматочной патологии. СО2 не может быть использован в качестве среды растяжения во время гистерорезектоскопии (абсолютное противопоказание), поскольку при теплоэнергетическом воздействии на ткани резко возрастает риск эмболии (Рис. 3).
Для внутриматочной хирургии предпочтение отдается жидким средам. В последнее время все больше растет популярность использования низкомолекулярных растворов. Проточная конструкция современного гистероскопа обеспечивает условия для удаления крови, фрагментов тканей, что создает четкую видимость даже при наличии кровотечения.
Для оперативной гистероскопии важно различать низкомолекулярные растворы по их способности проводить электрический ток: электролитные (стерильная вода, физиологический раствор, раствор Рингера) и неэлектролитные (глюкоза, глицин, сорбитол, маннитол). Процедуры с использованием электрохирургических методик требуют использования неэлектролитных растворов, так как электролиты подвергаются гемолизу и могут вызвать электролитные нарушения. Преимущества биполярных резектоскопов заключаются в возможности использовать электролитные среды, так как ток проходит между бранш инструмента и не распространяется на тело пациентки.
Безусловно, определенными качествами «идеальной» среды растяжения полости матки обладает изотонический (0,9%) раствор хлорида натрия, поскольку не оказывает раздражающего действия на ткани, изотоничен плазме крови, быстро выводится из сосудистой системы и лишь временно увеличивает объем циркулирующей жидкости.
Идентичен, в том числе и по оптическим свойствам, физиологическому раствору 5% раствор глюкозы. Однако он не содержит электролитов, что позволяет использовать его для монополярной резектоскопии. Главный недостаток растворов с низкой вязкостью — способность вызывать гипергидратацию и, соответственно, гипонатриемию (водная интоксикация).
Лапароскопическая ассистенция применяется при необходимости контролировать гистерорезектоскопию на предмет глубины рассечения тканей и перфорации матки в следующих случаях:
- больших размеров интрамурального компонента субмукозного миоматозного узла,
- толстой и широкой внутриматочной перегородки,
- выраженного рубцово-спаечного процесса (синехии) в полости матки;
- предполагаемого проведения сочетанных операций на органах брюшной полости и малого таза (сальпингоовариолизис, консервативная миомэктомия, резекция яичников и др.).
Показания
Как мы уже поняли, при помощи гистероскопии можно оценить состояние полости матки. Это общая характеристика процедуры. Перейдем к конкретике. Проведение гистероскопии показано в следующих случаях:
- Патология эндометрия, выявленная на УЗИ малого таза или подтвержденная другими методами (МРТ, КТ) – гиперплазия эндометрия, полипы эндометрия. Очень удобно то, что одновременно с осмотром полости матки можно удалить полип, взять участок эндометрия для биопсии, коагулировать или «прижечь» кровоточащие сосуды.
- Подозрение на рак эндометрия. В этом случае биопсия эндометрия берется не вслепую, а под контролем глаза – то есть врач отправляет на гистологическое исследование наиболее подозрительные участки.
- Наличие субмукозных или полостных узлов миомы. В этом случае посредством гистерорезектоскопии можно как удалить внутриматочные узлы, так и оценить их состояние и определить план дальнейшего лечения.
- Подозрение на эндометриоз или аденомиоз. Гистероскопия является единственным достоверным подтверждением диагноза аденомиоза, а также служит для определения степени аденомиоза, его форы и распространенности.
- Синехии или синдром Ашермана – это тонкие соединительнотканные тяжи, простирающиеся между стенками матки. Зачастую синехии являются причиной бесплодия или невынашивания беременности у молодых женщин. При помощи гистероскопии можно рассечь эти тяжи, освободив полость матки.
- Наличие инородных тел полости матки – редкое, но встречающееся в гинекологии явление. Инородные тела могут быть представлены фрагментами внутриматочных контрацептивов, обломками медицинских инструментов, оставшихся от предыдущих внутриматочных манипуляций, остатками плодных тканей после абортов.
- Маточные кровотечения неясной этиологии – то есть аномальные кровотечения без объективной причины, не обнаруженной на ультразвуковом или ином диагностическом исследовании. Гистероскопия с последующим выскабливанием эндометрия используется для остановки маточных кровотечений или меноррагий.
- Бесплодие. Гистероскопию в данном случае используют с целью исключения хронического эндометрита, неполноценности эндометрия как возможных причин бесплодия и невынашивания беременности. Также врач может найти и рассмотреть отверстия маточных труб – устья и оценить их состояние.
- Подготовка к ВРТ или вспомогательным репродуктивным технологиям – ЭКО, инсеминации, ИКСИ. Цель гистероскопии в этом случае аналогична предыдущей – оценить функцию и состоятельность эндометрия, минимизировав риски репродуктивных неудач.
- Аномалии строения матки – удвоения тела матки, дополнительные рога матки, внутриматочные перегородки. Процедура помогает определиться с состоянием полости, оценить возможность наступления самостоятельной беременности или необходимость оперативной коррекции пороков.
- Контрольные исследования после предыдущих лечебно-диагностических процедур и для оценки эффективности проводимого лечения. Например, при помощи гистероскопии можно оценить динамику лечения гиперплазии эндометрия или развитие или «нарастание» эндометрия в программах подготовки к беременности.
Обследование
Изначально, при посещении гинеколога, каждая пациентка проходит стандартное обследование с использованием медицинских зеркал. В ходе диагностики врач также, если есть необходимость, может сделать биопсию, взяв незначительный кусочек ткани с пораженного участка. Подобные действия позволять дифференцировать патологию, а также исключить деформацию матки и наличие злокачественных или доброкачественных новообразований на яичниках.
Следующим этапом обследования для женщины будет сдача обычных анализов – кровь и моча. Если полученной информации недостаточно, специалист назначит выполнение ультразвукового сканирования органов малого таза, что даст возможность приблизительно определить наличие очагов заболевания.
Однако одно УЗИ не дает полной картины относительно состояния репродуктивного органа, поскольку невозможно рассмотреть участки с эндометриозом, размер которых менее двух сантиметров. Именно это и становится основной причиной того, что женщине назначается гистероскопия. Эндометриоз при таком обследовании выявляется без особых сложностей.
Подобное исследование дает возможность определить локализацию даже самых незначительных по размеру патологических участков. Если найти заболевание на ранней стадии прогрессирования, тогда у врачей есть возможность оценить состояние поверхности матки, если имеется гиперплазия, и выполнить диагностическое выскабливание.
Гистероскопия матки при эндометриозе, но и является, на первый взгляд, сложной процедурой, не требует госпитализации пациентки в медицинский стационар. Благодаря тому, что прибор оснащен качественной оптикой, врач может выполнять десятикратное увеличение любого участка, на который направлена камера, и рассматривать его под наиболее удобным ракурсом.
Аденомиоз матки — показание для проведения диагностики гистероскопом
Основными показаниями к проведению гистероскопии, выступают:
- Подозрение на развитие эндометриоза или аденомиоза;
- Различные патологические процессы, при которых происходит поражение эндометрия;
- Наличие полипов на эндометрии;
- Женский фактор бесплодия;
- Нестабильный менструальный цикл;
- Наличие спаек в матке или аномалии в развитии органа;
- Невозможность зачатия ребенка естественным образом;
- Наличие в организме инородных тел, например, внутриматочная спираль.
Процедура достаточно простая, и современные врачи ее проводят регулярно, поэтому переживать о том, что может пойти что-либо не так, не стоит. Однако при этом понимать стандартные правила подготовки организма и следовать им.
Гистероскопия эндометрия
Эндометриоз — одно из самых распространённых и загадочных заболеваний гинекологии. Причины его возникновения до конца не изучены, а последствия порой заметно ухудшает качество жизни женщины. Около десяти процентов женщин репродуктивного возраста, а это от 18 до 40 лет страдают этим заболеванием. Это проблема негативно сказывается на вынашивании беременности, она может провоцировать спаечные процессы, осложнённые боли, кровотечения, нарушение цикла. К сожалению, это заболевание склонно к рецидиву, то есть к повторению. И эти цифры достаточно серьезные:…
Как диагностировать эндометриоз?
Эндометриоз является самой обширной болезнью, по степени локализации, из всех женских гинекологических заболеваний. Чаще он встречается у девушек репродуктивного возраста.
Симптомы очень похожи с другими женскими болезнями, для выявления недуга нужно пройти комплексное обследование. Эндометриоз лучше лечить на 1 и 2 стадиях, поэтому очень важно выявить заболевание на раннем этапе.
В медицине квалифицируют виды эндометриоза, в зависимости от его локации:
- Генитальный: бывает внутренним и наружным.
- Экстрагенитальный.
Различают четыре стадии заболевания, в зависимости от формы и степени ее запущенности.
https://youtu.be/QtXVBDGUd6c
Лечение на разных стадиях
После осмотра, выявления причины болезни, назначают индивидуальный метод лечения:
- Консервативный, с помощью медикаментов;
- Хирургический – могут удалить очаги болезни, при этом сохранить детородные органы. Или радикальный – когда удаляют полностью яичники и матку.
- Комбинированный.
Медикаментозно лечат эндометриоз на первых стадия заболевания. Чаще всего применяется гормонотерапия. Также назначают противовоспалительные, иммуностимулирующие препараты.
При третьей степени болезнь проявляется более серьезными симптомами, ощущаются сильные боли, обильные выделения во время менструации. Болезнь распространяется на яичники, маточные трубы. Появляются наросты и спайки, что затрудняет процесс оплодотворения. Эндометриоз вызывает воспаление репродуктивных органов.
Устранить заболевание можно только хирургическим путем, удалив новообразования.
Самой опасной является четвертая стадия болезни. Жизнь женщины под угрозой.
Обследование при эндометриозе
Первым делом, нужно пройти осмотр у гинеколога с зеркалами, он делает биопсию с пораженных участков ткани. Этот метод поможет исключить деформацию матки, новообразования на яичниках. Если на шейке матки выявляет очаги болезни, делает биопсию с этого участка и отправляет на лабораторное исследование.
Назначает анализ мочи и крови.
Также проводится ультразвуковое исследование малого таза, что дает возможность выявить подозрительные очаги. Но УЗИ не дает полной картины, так как небольшие участки эндометриоза до двух сантиметров, увидеть при таком осмотре нет возможности.
Диагностировав болезнь на ранних стадиях, можно оценить поверхность матки при гиперплазии эндометрия и сделать диагностическое выскабливание.