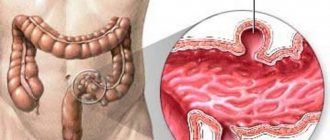
Рак тонкого кишечника – разновидность онкологии, которая не относится к распространенным типам. На ее долю приходится не больше 3% поражений злокачественными опухолями желудочно-кишечного тракта. Рак тонкого кишечника симптомы и проявление у женщин развиваются намного реже, в связи с чем заболевание в основном диагностируется у представителей мужского пола в преклонном возрасте, то есть старше 60 лет.
Группа риска
Этиология заболевания
Под термином «рак кишечника» понимают злокачественную опухоль, которая затрагивает ткани отдела кишки мутагенными клетками, начинающими бесконтрольно делиться. Пораженные клетки заполняют участок, нарушают его работу, распространяются на прилегающие области, здоровые ткани и с течением времени заражают весь организм. При отсутствии необходимого лечения патология кишечника приводит к летальному исходу.
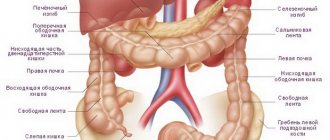
Длина петлеобразной тонкой кишки доходит до 4,5 м. Она состоит из нескольких отделов: двенадцатиперстной, тощей, подвздошной кишок. В каждом из них может развиваться злокачественная опухоль.
Онкология кишки – это болезнь, точные причины которой медицинской науке до сих пор не удалось установить. Есть перечень патологий кишки, поражение которыми провоцирует повышение риска развития онкологии. Это:
- наличие неполипозного наследственного колоректального рака,
- целиакия,
- врожденные аномалии строения желудочно-кишечного тракта,
- болезнь Крона.
Один из факторов
Онкология тонкого кишечника также может возникать под влиянием таких факторов на организм человека:
- употребление еды с большим содержанием канцерогенов,
- злоупотребление спиртным, никотином,
- радиационное облучение.
Чаще всего злокачественная опухоль начинает поражать цилиндрический эпителий кишечных желез, поэтому по гистологии относится к карциноме. К возникновению болезни кишечника предрасполагают:
- кишечные язвы,
- аденома простаты,
- воспалительные процессы хронического характера в кишечнике,
- диагноз дивертикулит.
Опухоль кишки почти всегда разрастается в просвет кишки, и в единичных случаях экзофитно. Онкология, которая увеличивается в просвет, сильно сужает кишку по кольцевидному типу.
Петля кишки, которая находится над местом сужения, часто расширяется, и ее мышцы гипертрофируются. При сильном и долговременном стенозировании просвета петля в кишечнике растягивается, истончается, перфорирует, вызывая перитонит. Так нарушается проходимость вследствие инвагинации.
Онкология редко подвергается изъязвлению. Для нее характерны метастазы в такие органы:
- забрюшинные и брыжеечные лимфоузлы,
- печень,
- брюшной отдел,
- легкие,
- надпочечники,
- кости,
- твёрдую мозговую оболочку.
Как правило, метастазы из кишечника распространяются в организме с лимфой.
Новообразование в кишке способно срастаться с близлежащей петлей кишечника, мочевым пузырем, толстой кишкой, половыми органами у женщины, увеличенными регионарными лимфоузлами.
Причины возникновения рака тонкого кишечника
Злокачественные клетки отличаются от нормальных клеток организма способностью к неконтролируемому и бесконечному делению (у здоровых клеток количество возможных делений ограничено), потерей способности к естественной гибели, возможностью распространения в соседние ткани и органы и их разрушения.
В организме любого человека постоянно происходят мутации, которые вызывают появление злокачественных клеток. Но обычно иммунная система быстро их обнаруживает и уничтожает до того, как опухоль начинает разрастаться. Однако если под действием каких-то факторов измененных клеток образуется слишком много или иммунная система не распознает их вовремя, появляется злокачественная опухоль.
У врачей нет точного списка причин появления рака тонкого кишечника. Известны лишь факторы риска, которые повышают вероятность его возникновения:
- Болезнь Крона. Это хроническое воспаление тонкой кишки. Под действием длительного воспалительного процесса нарушается нормальная способность слизистой оболочки к восстановлению и ее клетки могут озлокачествляться.
- Целиакия. При этом заболевании организм вырабатывает антитела к белкам злаковых растений — глютену. Иммунные соединения оседают на оболочке тонкой кишки, вызывая ее воспаление. Хроническое воспаление нарушает способность к нормальной регенерации слизистой оболочки.
- Семейный аденоматозный полипоз. Это наследственное заболевание, при котором из-за ошибки в генах на слизистой оболочке образуется множество полипов. Сами по себе полипы — доброкачественные образования, но со временем они перерождаются в злокачественные.
Виды
Злокачественная опухоль может образоваться в любом месте тонкой кишки. Онкология классифицируется на экзофитную и эндофитную в соответствии с характером разрастания опухоли. Код заболевания по МКБ С17 злокачественные новообразования тонкой кишки.
Экзофитная опухоль в кишечнике прорастает внутрь просвета кишечника. В самом начале оно провоцирует застои содержимого в этом отделе. Спустя определенное время застой преобразуется в непроходимость.
Эндофитные новообразования не имеют четких границ. Они начинают расплываться в ткани кишки, поражая ее слои один за другим, постепенно затрагивая все оболочки. При дальнейшем прогрессировании онкология влияет на соседние органы.
Эндофитная опухоль опаснее, а прогноз продолжительности жизни и выздоровления в таком случае бывает негативным. Точный характер опухоли помогает определить диагностика кишечника.
В соответствии с гистологическим строением опухолевых новообразований их классифицируют на такие виды:
- аденокарцинома – опухоль, которая поражает железистые ткани кишки, она формируется в кишке не часто, в основном влияя на двенадцатиперстную кишку,
- карциноида – злокачественная опухоль, которая образуется из клеток эпителия, она в основном поражает тонкий и толстый кишечник,
- лимфома – является редкой разновидностью рака подвздошной кишки,
- лейомиосаркома – злокачественная опухоль, которая может достигать больших размеров, обнаруживается даже через стенку живота, она часто провоцирует непроходимость кишечника.
Карциноида
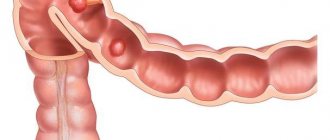
Дивертикул Meckel (врожденный дивертикул подвздошной кишки).
В период внутриутробного развития желточно-кишечный проток (ductus omphalo-entericus) соединяет кишечную трубку с желточным (пупочным) пузырем. К 3-му месяцу внутриутробного развития желточно-кишечный проток облитерируется и исчезает, а кишка полностью теряет связь с пупком. При нарушении эмбриогенеза желточно-кишечный проток может остаться открытым на всем протяжении и тогда образуется свищ, через который выделяется содержимое тонкой кишки наружу. В некоторых случаях желточно-кишечный проток облитерируется только около пупка, а у стенки тонкой кишки облитерации не происходит. Это ведет к образованию дивертикула подвздошной кишки, который впервые детально был описан J.Meckel (мл.) в 1809 г.
Дивертикул Meckel представляет собой слепой отросток кишки длиной от 1,2 до 10-12 см. Обычно дивертикул отходит от свободного края кишки. Ширина его просвета бывает различной. При узком просвете дивертикул напоминает червеобразный отросток. Стенка дивертикула состоит из трех слоев: серозного, мышечного и слизистой оболочки, которые являются продолжением тех же слоев кишки и полностью повторяют их строение. Чаще дивертикул лежит свободно в брюшной полости, но в некоторых случаях он может быть фиксирован к брюшной стенке или к стенке близлежащей кишки или ее брыжейке, что может стать причиной кишечной непроходимости. Кровоснабжение дивертикула осуществляется за счет сосудов стенки кишки.
Клиническая картина.
Дивертикул Meckel чаще всего клинически себя ничем не проявляет и обнаруживается случайно при рентгенологическом обследовании кишечника или во время операции на органах брюшной полости. И только развитие патологического процесса в стенке самого дивертикула становится причиной проявления клинических признаков болезни. Среди патологических процессов, возникающих в дивертикуле Meckel, следует выделить дивертикулит и язву дивертикула.
Развитию дивертикулита способствует застой содержимого в просвете дивертикула. Воспалительный процесс в стенке дивертикула по характеру течения может быть острым и хроническим. Острое воспаление бывает выражено весьма различно — от незначительной серозной инфильтрации стенки дивертикула до значительных изменений в ней, приводящих к разрушению всех слоев стенки и к развитию перитонита. Клиническая картина острого дивертикулита, по существу, ничем не отличается от клинической картины острого аппендицита. Тем не менее, большинство авторов отмечают, что при дивертикулите боли в животе локализуются ближе к пупку, а сама клиническая картина бывает более выраженной — выше температура тела, интенсивнее интоксикация. Однако эти признаки встречаются и при деструктивных формах аппендицита. Поэтому, если хирург, выполняя операцию по поводу острого аппендицита, не находит изменений в червеобразном отростке, он всегда должен обследовать терминальный отдел подвздошной кишки, чтобы не пропустить наличие дивертикулита.
Вне фазы обострения воспалительного процесса в стенке дивертикула симптомов заболевания, как правило, не бывает. Язвы дивертикула Meckel встречаются редко. Они развиваются по типу пептической язвы. Язвенный процесс быстро прогрессирует, что может привести к возникновению кровотечения или перфорации стенки дивертикула.
Клинически язва дивертикула Meckel проявляется приступами болей в животе или кишечным кровотечением. Вид выделяющейся наружу крови бывает различным. Иногда выделяется свежая кровь, имеющая ярко-алый цвет, иногда — старая разложившаяся кровь. Это зависит от интенсивности кровотечения и быстроты выведения крови из просвета кишечника. Боли в животе могут быть очень сильными и возникают обычно после кровотечения. Иногда язва дивертикула протекает бессимптомно, и первым клиническим признаком заболевания является развивающийся в результате перфорации стенки дивертикула перитонит. Наличие язвы в стенке дивертикула обнаруживается только во время операции. Тем не менее, наличие приступообразных болей в животе, которым предшествует кровавый стул без примеси слизи, особенно у молодых мужчин, всегда должно заставить врача заподозрить наличие язвы дивертикула Meckel и выполнить больному рентгенологическое исследование кишечника.
Лечение заболеваний дивертикула Meckel.
Каждое заболевание, связанное с дивертикулом Meckel, подлежит хирургическому лечению — необходимо выполнить дивертикулэктомию. В тех случаях, когда дивертикул вовлечен в патологический процесс, локализующийся в другом органе, его также следует удалять.
Если дивертикул случайно обнаружен при операции но поводу заболевания какого-либо органа брюшной полости, то его необходимо удалить, если в нем обнаруживаются следы бывшего или имеющегося патологического процесса. Если в стенке дивертикула никаких патологических процессов не выявлено и его размеры небольшие, то усложнять каждую операцию, при которой он был обнаружен, удалением дивертикула считается нецелесообразным.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Причины развития
Достоверные причины, которые вызывают образование онкологии, не установлены. В соответствии с проводимыми обследованиями и данными статистики, риск заражения патологией увеличивается в таких ситуациях:
- при диагнозе опухоли тонкой кишки у ближайших родственников человек,
- при хроническом инфекционном воспалении тонкого кишечника, которое способно разрушать слизистые поверхности,
- полипы в кишке,
- онкология других органов,
- облучение радиацией,
- злоупотребление алкогольными напитками, курением,
- постоянное включение в рацион соленой, вяленой, копченой еды, в составе которой много животных жиров, также частое употребление сала и жирных сортов мяса.
Полипы
Важно! Чаще всего онкология тонкой кишки выявляется мужчин после 60 лет.
Воспаление толстого кишечника
Воспаление толстого кишечника или колит является инфекционным заболеванием, паразитарного или интоксикационного происхождения. Колит первой степени обусловлен поражением слизистой оболочки стенок в период непосредственного контакта с возбудителем болезни. Колит второй степени является следствием патологий ЖКТ: панкреатита, гастрита, холецистита и т.д. Изредка воспаление толстой кишки имеет внегастральные причины, такие как аллергические реакции.
Характерные симптомы
Злокачественная опухоль в тонком кишечнике в самом начале поражения не провоцирует никаких симптомов. Первые признаки развиваются только на этапе, когда процесс течения болезни приводит к сужению просвета на участке поражения тонкой кишки.
К самым первым симптомам, которые должны насторожить человека и стать поводом для посещения врача, относятся комплексные диспепсические проблемы в работе кишечника:
- непроходящая тошнота,
- рвота,
- вздутие живота,
- спастические болевые ощущения в эпигастрии, в зоне пупка.
Также на первых этапах поражения опухолью у пациентов отмечаются такие характерные проявления:
- жидкий стул с тенезмами – ложные позывы к дефекации с болью, после которых происходит обильное отхождение слизи,
- чередование диареи и запоров,
- кишечная непроходимость разной тяжести,
- боль во время опорожнения кишечника.
Боль при дефекации
К общим признакам заболевания кишечника относятся:
- стремительно нарастающая слабость,
- частые недомогания,
- быстрое утомление даже после легкой работы,
- потеря аппетита,
- резкое беспричинное на первый взгляд похудение,
- низкое содержание белка в плазме крови,
- малокровие,
- бледный оттенок крови и слизистых поверхностей, которые выстилают ротовую полость и полость носа,
- частые головокружения, головные боли,
- стойкое увеличение температуры тела до субфебрильной.
У мужчин и у женщин опухоль в тонком кишечнике развивается на первых этапах поражения почти одинаково. Но в момент активного прогрессирования и влияния на близлежащие органы возникают некоторые отличия.
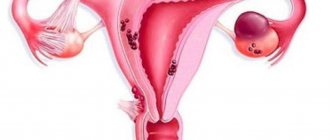
У женщин в процессе прорастания опухолевого новообразования в ткани соседних органов травмируется влагалище, а у представителей мужского пола – простата. Когда заболевание затрагивает прямую кишку и анальную зону, то женщины, и мужчины жалуются на интенсивную боль в анусе, в зоне копчика, крестца, поясничного отдела позвоночника.
У мужчин особенно сильно проявляются нарушения мочеиспускания. Это говорит о прорастании опухоли в стенки мочевого пузыря. Данный процесс провоцирует подъем температуры до высоких цифр, заражение инфекцией канала мочеиспускания по восходящему типу.
Важно! Онкология может долгое время прогрессировать, совсем не провоцируя жалоб, а впервые заявить о себе только после возникновения серьезных необратимых осложнений.
Для опухоли тонкой кишки характерно постепенное нарастание симптомов, в связи с чем люди не воспринимают их серьезно Со временем опухоль вырастает и оказывает негативное влияние на функции соседних органов. При этом у пострадавших появляются жалобы, которые говорят о следующих опасных состояниях кишки:
- кишечная ишемия,
- панкреатит,
- механическая желтуха.
В особо тяжелых случаях уже возникают серьезные нарушения в работе других органов, которые располагаются ближе к опухоли – поджелудочная, печень и т.д.
Анатомо-физиологические данные.
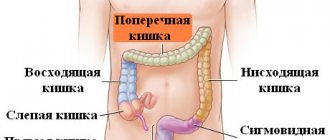
Тонкая кишка начинается от двенадцатиперстно-тощекишечного изгиба (от связки Трейца), находящегося слева от II поясничного позвонка. Конечная ее часть переходит в слепую кишку, образуя илеоцекальный переход, имеющий боугиниеву заслонку, которая препятствует переходу содержимого толстой кишки в дистальные отделы тонкого кишечника. Общая длина тонкой кишки у взрослого человека варьирует от 5 до 7 м, а диаметр ее просвета — от 3 до 5 см. Около 2/3 тонкой кишки называют тощей кишкой, а оставшуюся часть — подвздошной, хотя четкой анатомической границы между ними нет.
Петли тонкой кишки на всем протяжении прикреплены к брыжейке, образованной двумя листками висцеральной брюшины, между которыми в рыхлой клетчатке проходят лимфатические, кровеносные сосуды и нервы. Тонкая кишка кровоснабжается 16-22 интестинальными ветвями, отходящими от правой полуокружности верхней брыжеечной артерии. Эти сосуды образуют между собой в толще брыжейки артериальные дуги первого и второго порядка. От последних к стенке кишки отходят многочисленные короткие прямые артерии. Вены тонкой кишки объединяются в крупный венозный ствол верхней брыжеечной вены, впадающей в воротную вену. Тонкая кишка имеет двойную иннервацию — парасимпатическую и симпатическую.
В тонкой кишке происходит сложный процесс химического и ферментативного расщепления до конечных продуктов белков, жиров и углеводов, которые всасываются через огромную поверхность слизистой оболочки тонкой кишки. В тонкой кишке всасываются вола и электролиты. Описанная функция тонкой кишки оказывает существенное влияние на постоянство внутренней среды организма и отличается большим динамизмом. Все патологические процессы, возникающие в тонкой кишке и приводящие к нарушению ее нормальной функции, могут быстро вызвать тяжелые расстройства водно-электролитного баланса и к существенным сдвигам метаболизма.
Среди заболеваний тонкой кишки, с которыми чаще всего приходится встречаться в клинической практике, следует выделить терминальный илеит и дивертикул Meckel.
Терминальный (регионарный) илеит впервые детально был описан B.Crohn в 1932 г. Как выяснилось позже, патологический процесс, тождественный тому, который описал Крон, может локализоваться в любом отделе желудочно-кишечного тракта. Однако чаще всего его обнаруживают в терминальном отделе тонкого кишечника. В литературе он описывается под разными названиями: терминальный илеит, болезнь Crohn, регионарный илеит, гранулематозный энтерит (колит) и др.
Этиология.
До настоящего времени истинная причина возникновения терминального илеита не установлена. Одни авторы считают причиной развития патологического процесса в терминальном отделе тонкой кишки наличие в нем бактерий и вирусов (инфекционная теория). Однако специфического возбудителя этой болезни обнаружить не удалось.
В 1936 г. Raichert выдвинул теорию, согласно которой болезнь Crohn возникает в результате воспалительной блокады лимфатических сосудов тонкой кишки с развитием тяжелого лимфостаза в ее стенке и брыжейке (воспалительная теория). . Ланней вызывал гранулематозные изменения в кишечнике у сенсибилизированных животных (иммунологическая теория). Однако доказать аутоиммунный генез болезни Crohn не удалось.
Патологическая анатомия.
Для болезни Crohn характерно возникновение значительной воспалительной инфильтрации пораженного сегмента желудочно-кишечного тракта, в частности терминального отрезка подвздошной кишки, стенка которого принимает синевато-багровую окраску, становится утолщенной и ригидной, что позволяет четко обнаружить его на фоне здоровой стенки кишки. Наиболее выраженные изменения захватывают подслизистый слой стенки кишки, что приводит к сужению кишечного просвета и затруднению пассажа кишечного химуса. На поверхности слизистой оболочки кишки появляются язвы.
Отмечается выраженный отек и брыжейки кишки, которая как бы «наплывает» на поверхность кишки. В толще брыжейки обнаруживаются заметно увеличенные лимфатические узлы. При хроническом течении болезни петли кишки в зоне развития патологического процесса слипаются друг с другом и образуют опухолеподобный конгломерат.
Клиническая картина.
Различают острую и хроническую стадии течения болезни. При хроническом варианте болезнь Crohn может долго протекать бессимптомно или проявляться спастическими болями в животе, жидким стулом и общей слабостью.
В остром периоде заболевания, который отличается бурным началом, на первый план выступают диарея, мучительные боли в животе (в области пупка или правом нижнем квадранте), часто носящие схваткообразный характер, рвота, повышение температуры, повышение количества лейкоцитов в крови. В некоторых случаях появляется напряжение мышц передней брюшной стенки или симптом Щеткина — Blumberg. Данная клиническая картина нередко симулирует острое заболевание органов брюшной полости (острый аппендицит, прободную язву и др.). При выраженном отеке стенки кишки могут появиться симптомы кишечной непроходимости с задержкой стула и газов. Истинная картина заболевания нередко выясняется только при лапаротомии.
При болезни Crohn могут возникать серьезные осложнения, к которым относятся кровотечения в просвет кишечника, образование абсцессов в брюшной полости и тонкокишечных свищей.
Диагностика терминального илеита достаточно трудна, особенно в остром периоде заболевания, поскольку симптомы острого илеита очень схожи с симптомами многих острых заболеваний органов брюшной полости. В стадии хронического воспаления диагноз терминального илеита может быть поставлен на основании клинической картины. Большую помощь в диагностике патологического процесса может оказать рентгенологическое исследование тонкого кишечника при контроле пассажа по нему бариевой взвеси. На рентгенограммах (рис.67) удается обнаружить продолговатое сужение просвета терминального отдела подвздошной кишки, где контрастное вещество вырисовывается в виде шнурка (так называемый «шнурковый» симптом). Однако необходимо отметить, что точный диагноз терминального илеита может быть поставлен только после гистологического исследования.
Рис. 67. Рентгенологическая картина терминального илеита Суженный участок дисгаиьного отдела подвздошной кишки имеет неправильные контуры
Диагностике терминального илеита может помочь гистологическое исследование лимфатического узла, взятого во время лапароскопии.
Лечение.
Терминальный илеит с неосложненным течением патологического процесса подлежит консервативному лечению. Хороший эффект оказывает применение кортизона и его производных, а также АКТГ. Следует отметить, что кортизонотерапия долгой ремиссии заболевания не дает. В последние годы для лечения терминального илеита стали применять комбинированное назначение кортизона и сульфаниламидных препаратов (салазопирина, сульфасалазина, салазопиридазина). В остром периоде заболевания показано назначение антибиотиков — норфлоксацина, ципрофлоксацина, цефтриаксона, метронидазола. Положительный результат дает введение антииммунных препаратов (имурана).
При отсутствии эффекта от консервативной терапии и при возникновении осложнений заболевания следует прибегать к хирургическому лечению, которое заключается в резекции пораженных участков кишечника в пределах здоровых тканей вместе с брыжейкой и гиперплазированными лимфатическими узлами. Чаще всего при терминальном илеите с резким сужением просвета кишки приходится выполнять правостороннюю гемиколэктомию. При возникновении осложнения терминального илеита характер оперативного вмешательства зависит от локализации патологического процесса и общего состояния больного. Число рецидивов заболевания после хирургического лечения болезни Крона, по данным разных авторов, достигает 50-80%, особенно после ранних операций.
Степени
- 1-я степень. На этом этапе диаметр опухоли не превышает 2 см, она не выходит за границы тонкой кишки и не разрастается в ткани близлежащих органов, метастазов пока не образуется.
- 2-я степень. На этом этапе прогрессирования злокачественной опухоли она вырастает немного больше, начинает выходить за границы стенки кишечника и затрагивать близлежащие органы, но метастазов нет. На этом этапе в патологический процесс часто вовлекается слепая кишка толстая кишка, а конкретнее ее часть – сигмовидная, ободочная кишка.
- 3-я степень – опухоль сильно увеличивается и может посылать метастазы в лимфоузлы вблизи тонкого кишечника, но отдаленных метастаз пока не отмечается.
- 4-я степень – опухоль уже поразила расположенные вблизи себя ткани, провоцирует множественные метастазы в отдаленные системы и органы.
Для онкологии тонкого кишечника характерно метастазирование в следующие органы:
- брюшная полость,
- печень,
- яичники,
- легкие,
- поджелудочная железа,
- мочевой пузырь,
- надпочечники,
- органы малого таза,
- лимфоузлы в забрюшинной области.
Прогноз и профилактика рака тонкого кишечника
Прогноз при раке тонкого кишечника серьезный, так как из-за незначительных и неопределенных симптомов диагноз обычно устанавливают слишком поздно, когда опухоль уже распространилась за пределы кишечника.
Профилактика рака тонкого кишечника не разработана. Нужно отметить, что при целиакии соблюдение строгой диеты и предупреждение обострений значительно снижает вероятность развития злокачественной опухоли.
[1] Scottenfeld D. et al. The epidemiology and pathogenesis of neoplasma in the small intestine. Ann, Epidemiol. 2009.
Диагностика
Для постановки верного диагноза врач проводит комплексное исследование состояния пациента. Оно включает в себя сразу несколько методов для увеличения точности результатов:
- Клинический метод. Проводится опрос пациента, визуальный осмотр и пальпация, чтобы установить обстоятельства развития заболевания и локализацию злокачественной опухоли. Если опухоль большая, то удается выявить его уже на этом этапе диагностики.
- Лабораторный метод. Диагностика анализов реализуется для выявления анемии, повышения СОЭ, нарушений в печеночных пробах, нарушений пищеварения. Также проверяется наличие в крови показателей ракового процесса кишки – онкомаркеров.
- УЗИ.
- Эндоскопия. Реализуются капсульные и лапароскопические методики.
- Рентгенография с введением контрастного вещества. Этот способ позволяет установить локализацию опухоли, диагностировать направление ее разрастания – в толщу кишечника, в просвет.
- МРТ.
Онкомаркер в кишечнике производятся в ответ на агрессивное влияние на организм злокачественного новообразования. Они могут быть двух видов. Первые – органоспецифичные, которые продуцируются пораженными клетками сразу же после поражения патологией, в нормальном состоянии в организме их нет. Второй вид – это ферменты, гормоны и другие биологические вещества, которые производят оставшиеся здоровыми клетки.
Диагностика
Симптомы воспаления толстого кишечника
Толстый кишечник воспаление симптомы острого колита могут протекать достаточно бурно. При этом наблюдается:
- вздутие живота;
- резкие болевые ощущения;
- слизистые выделения из ануса;
- болезненные позывы на дефекацию;
- диарея.
Также данные симптомы сопровождаются рвотой, высокой температурой, общей слабостью, резким снижением веса. При этом пациент должен обязательно обратиться к врачу и провести полное обследование всех отделов толстого кишечника, его нижнего и верхнего отделов, а также при необходимости всего ЖКТ.
При осмотре могут выявить:
- отек слизистой оболочки кишечника;
- утолщение и гиперемия пораженных участков стенки кишки;
- локализацию большого количества слизи и гнойного отделяемого;
- образование эрозий и язв на слизистой кишечника;
- небольшие кровоизлияния;
- в киническом анализе крови обнаруживают высокие показатели СОЭ и лейкоцитов.
Также могут быть и другие клинические картины заболевания. Так, например, на протяжении двух – трех недель человек может испытывать дискомфорт с диареей, бурление в животе и метеоризм
. Но так как такие проблемы несущественные, то он не обращает на них внимания, не придет им значения и не связывает с возникновением серьезного заболевания толстой кишки. Таким образом, острая форма переходит в хроническую.
Лечение
Проведение лечения злокачественной опухоли в тонкой кишки соотносится со степенью поражения органа и видом онкологии. Примерно в 2/3 всех случаев заболевания проводится операция для удаления раковых клеток. Это помогает уменьшить интенсивность симптомов и увеличить продолжительность жизни больного.
Важно! Иногда операция имеет только паллиативное значение, то есть проводится с единственной целью – облегчение страданий пациента.
Когда реализация операции невозможна или опухолевое образование оказывается чувствительным к воздействию химиотерапией, то она реализуется. Препараты химиотерапии сдерживают рост раковых клеток, не давая им нормально размножаться и развиваться.
Лучевая терапия неэффективна при онкологии тонкой кишки, потому ее не проводят. Она может иметь место сразу после операции или во время нее, это позволит улучшить положительные результаты. Также лучевая терапия используется, когда проведение операции по каким-либо причинам невозможно.
После завершения хирургического вмешательства пациенту показана реабилитация, чтобы устранить симптоматику онкологии и попытаться полностью избавиться от раковых клеток. Врач может назначить следующие лекарственные средства:
Химиотерапия
Одновременно реализуется лучевая терапия. Но все перечисленные процедуры могут вызывать большое количество побочных действий:
- плохое самочувствие и слабость,
- тошнота с рвотой,
- диарея,
- постоянные головные боли,
- выпадение волос,
- нарушение процессов кроветворения,
- язвы в полости рта,
- нарушений функций иммунитета.
В связи с тем, что организм больного тяжело переносит лечение, ему требуется организация полноценного правильного питания, которое предполагает соблюдение таких условий:
Отказ от вредных привычек
Важно! На тяжелых стадиях патологии, когда реализация операции нецелесообразна, проводится только лучевая и химиотерапия для облегчения боли и других тяжелых проявлений онкологии.
Лечение воспаления нижнего отдела толстого кишечника
Лечение воспаления зависит от конкретного диагноза и степени тяжести. Если небольшое воспаление вызвано отравлением, то промывание желудка, прием различных сорбентов, обильное питье и диета помогут за несколько дней избавиться от проблемы
.
Более серьезные заболевания требуют тщательного обследования и профессионального подхода к лечению толстого кишечника. Отсутствие правильного сбалансированного лечения может привести к опасным последствиям вплоть до перитонита.
Советуем прочитать: Бывают ли на овуляцию отеки
При любой форме колита необходимо соблюдать строжайшую лечебную диету, а особенно если это наблюдается у женщин в положении или у новорожденного ребенка. В этом случае врач назначает Диету №4
, которая исключает из рациона продукты, способствующие брожению и гниению в толстом кишечнике, раздражающие его слизистые оболочки: острые, соленые, жирные, сладкие, кислые, жирные, пряные и молочные.
Также временно нельзя употреблять овощи, фрукты и ягоды. Вся пища должна употреблять только в жидком или тщательно протертом виде комфортной комнатной температуры. Такого режима необходимо придерживаться весь период лечения и даже после него. В самом начале курса лечения (первые 1-2 дня) лучше ничего не есть, и ограничиться только употреблением жидкости в больших количествах.
Лечебные очищающие клизмы
При воспалении толстого кишечника клизмы делаются только по назначению специалиста гастроэнтеролога при необходимости очистить кишку от инфекционных составляющих и ее содержимого для непосредственной доставки лечебных средств к слизистой оболочке стенок.
- Антисептические клизмы делаются с настоем ромашки, колларгола и календулы. Они помогают снять отек и успокоить слизистую оболочку кишечника, а также убрать патологическую микрофлору местный путем.
- Клизмы с облепиховым маслом помогают быстрому заживлению и восстановлению тканей слизистой оболочки толстого кишечника.
Медикаментозное лечение воспаления
Прием лекарственных препаратов зависит от тяжести заболевания и его формы и назначается только врачом после установления полного диагноза.
- При выявлении таких возбудителей как: вирусы, инфекции, глисты, простейшие микроорганизмы назначают антибиотики, противовирусные и антипаразитарные препараты, сульфаниламиды.
- При псевдомембранозном колите антибиотики необходимо прекратить пить.
- Для снятия спазмов и болей назначается Но-шпа, ректальные свечи и папаверин.
- При отравлениях, интоксикации и инфекциях необходимо принимать препараты – энтеросорбенты, такие как Полифепан, Энтеросгель и другие.
В некоторых сложных случаях требуется оперативное вмешательство
: при прободении, перитоните, некротических процессах, обструкции кишечного просвета, непроходимости, расширения инфекции на другие ткани организма. Также вялотекущие колиты, не поддающиеся медикаментозному лечению и неспецифический язвенный колит, требуют оперативного вмешательства.
Кроме медикаментозного и оперативного лечения пациентам часто назначают грязевые радоновые ванны, лечение минеральными водами, гимнастика, массаж, физиотерапия.
источник