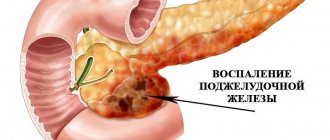
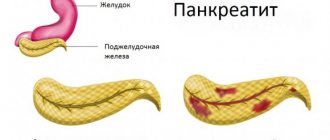
Причины возникновения панкреатита
Диагностика хронического панкреатита лабораторными методами
Патологические процессы в поджелудочной железе характеризуются длительным сроком протекания, в течение которой жидкая паренхима замещается плотной соединительной тканью, развивается эндокринная и экзокринная гипофункция органа. Наиболее распространенные причины панкреатита:
- закупоривание основного протока,
- камнеобразование,
- гиперпаратиреоз,
- наследственная предрасположенность,
- алкоголизм
Источником возникновения расстройств железы является осаждение ферментов в протоках. Ферменты закупоривают протоки, и это становится причиной их расширения на фоне клеточных разрушений ацинарного аппарата, отвечающего за синтез белков. В результате, пораженные ткани атрофируются, а в протоках развиваются опухоли.
Панкреатит: какие анализы нужно сдать?
woman working on a microscope Eine Anwenderin sitzt an dem Mikroskop
Воспалительный процесс, прогрессирующий в поджелудочной железе, во многих случаях сопровождается симптомами, которые легко можно списать на загруженность, усталость, недосыпание. Слабость, утомляемость, снижение веса, сбои в работе пищеварительной системы – все это сопровождает будни жителей мегаполиса, которые перекусывают на лету, пьют кофе на голодный желудок, мало отдыхают и много времени оставляют в дорогах.
Диагностика панкреатита включает анализы крови,
кала, мочи. Коварность заключается в том, что железа может стерпеть пагубные привычки, пренебрежение к приемам пищи, стрессы, но однажды «взорваться» и острым приступом напомнить о себе. Подавив сильнейшие боли, вы более никогда не вернетесь к прежнему образу жизни. С тех пор диета и медикаменты станут вашими вечными спутниками. Любое отхождение от рациона выльется в новые приступы или еще хуже – тяжелейшие осложнения.
Какие анализы нужно сдать при панкреатите в первую очередь? Как правило, при обращении к специалисту пациент получает ряд направлений в исследовательску ю лабораторию. В зависимости от полученных результатов врач уже принимает решение о том, надо ли делать более глубокое обследование и отталкивается от индивидуальных аспектов каждого больного. В обязательном порядке сдаются вышеуказанные анализы, а более сложные исследования (МРТ, УЗИ и т.д.) назначаются уже при необходимости позже.
Клинические проявления панкреатита
Данное заболевание выражает себя неодинаково:
- в болевой форме, и ее можно рассматривать как классическую:
- обычно боль появляется над желудком и отдается сзади в спину;
- реже встречается опоясывающий болевой синдром;
- болезненные ощущения в правом, или в левом подреберье. Локализация боли определяется тем, какая часть поджелудочной поражена воспалительным процессом.
Зачастую, приступ боли провоцируется выпитым спиртным, обильной жирной и острой едой. И чтобы купировать этот приступ, приходится прибегать к сильным, и даже наркосодержащим обезболивающим. Рецидивирующий хронический панкреатит напоминает своими проявлениями острый, но часто без особой боли.
Латентная форма характеризуется отсутствием боли. В этом и заключено ее коварство. Ведь чувство боли – это сигнал о неполадках в том или ином органе. Потому что пока боли нет, люди продолжают вести привычный образ жизни, не обращая внимания на другие симптомы, или заедая их таблетками. Но в латентной форме болезнь проявляет себя редко.
Больные часто жалуются на тошноту, нежелание есть, провоцируемые непроизвольными сокращениями мышечных тканей двенадцатиперстной кишки, или воспалительными процессами ее слизистой. Наблюдается отрыжка, рвота. Нарушается функция кишечника.
Жалобы больного
Первым и основным симптомом панкреатита является боль в эпигастральной области, иррадиирующая в спину (опоясывающая). Возникает остро, через несколько часов после употребления алкоголя, энергетических напитков, жирной или чрезмерно острой пищи. В редких случаях провоцирующий фактор отсутствует. Ощущения усиливаются при положении больного лежа на спине.
Основная жалоба при панкреатитах – боль в животе
Другие характерные симптомы:
- Незначительная тахикардия (95-110 ударов/минуту), снижение артериального давления.
- При выраженном болевом синдроме, а также при гипертонической болезни возможны эпизоды повышенного артериального давления.
- Температура тела субфебрильная.
- На коже живота возможно появление эритематозных узелков.
- При тяжелых процессах вокруг пупка образуется синее пятно, по бокам – участки зелено-коричневого или красно-фиолетового окрашивания, обусловленные распадом гемоглобина и выходом продуктов его деструкции в ткани.
- Диспепсические явления возникают через несколько часов после начала заболевания.
- Отмечается метеоризм, умеренное вздутие, болезненность и напряжение мышц живота во время пальпации.
Диагностика панкреатита
Инструментальная диагностика
Осмотр больного: пальпация
Полезная статья? Поделись ссылкой Вконтакте
Рентгенологическое исследование показывает обызвествление. мягких тканей поджелудочной железы, известное, как рассеянный кальциноз. Может возникнуть при гиперфункции щитовидной железы, опухоли островковых клеток, а также характерен для хронических алкоголиков.
Компьютерная томография (КТ) применяется обычно при подозрении на медленно растущую злокачественную опухоль. Являясь дорогостоящим методом диагностирования, КТ значительно расширяет возможности определения заболеваний железы.
Ультразвуковое исследование помогает определить панкреатит у 90% пациентов, обнаружить кальциноз, растяжение протоков, определить, или исключить наличие новообразований. Эндоскопическая ретроградная холангиопанкреатография (ЭРПХГ) обнаруживает сужение протоков, дает возможность определить локализацию их патологических состояний – кальцинаты и белковые пробки.
Дополнительно для ЭРПХГ проводится эндоскопическое исследование всего ЖКТ, которое позволяет:
- Исследовать панкреатический проток;
- Произвести выборку поджелудочного сока для изучения;
- Обнаружить сопутствующие патологии, спровоцировавшие панкреатит.
Лабораторные исследования
Определение состояния биологических катализаторов поджелудочной железы — ферментов. К числу ферментов, указывающих на патологическое состояние железы, относится амилаза, и поэтому в первую очередь изучается состояние ее активности в крови и моче. Замечено, что количество этого фермента в крови повышается через 2-12 часов от начала приступа, к началу новых суток достигает своего апогея, и при благоприятном протекании заболевания приходит в норму через 48-96 часов.
Приступ панкреатита провоцирует нарушение центральной части нефронового канала, в результате чего снижается всасывание амилазы и в то же время увеличивается почечный клиренс (способность почек выводить из организма продукты жизнедеятельности).
Но у ряда пациентов усугубление воспаления железы не влияет на активность амилазы, и она остается стабильной в течение всего хода болезни. В данной категории больных уровень амилазы является низким, вследствие патологических процессов тканей паренхимы, и поэтому перемены в активности фермента мало заметны.
Здесь необходимо – заметить, что состояние амилазы может свидетельствовать не только о заболеваниях поджелудочной, но и указывать на язву, перитонит, почечную недостаточность и целый ряд других заболеваний. Активность амилазы может изменяться даже по причине приема некоторых лекарственных препаратов: сульфаниламидов, контрацептивов, диуретиков и др.
УЗИ — как диагностика хронического панкреатита
Более точную картину, диагностирующую состояние поджелудочной, показывает измерение активности трипсина, и особенно, трипсиногена, чья активность демонстрирует гиперферментические панкреатиты. Активность фосфолипазы в крови определяют следующими способами:
- иммунофлюорометрическим,
- биохимическим,
- радиоиммунологическим.
Концентрация и активность данного фермента тоже дает четкое представление о патогенезе панкреатита. Разработан еще один ферментный метод – анализ эластазы. В результате изучения влияния ферментов на состояние поджелудочной железы, было выявлено, что содержание этого фермента, повышается раньше остальных и удерживается в течение 10-12 дней. Совокупность всех составляющих анализов дает вполне четкую картину протекания болезни.
Состояние экзокринной функции железы
Другой метод, позволяющий определить состояние органа – секретиновый тест, который позволяет определить эффективность экзокринной функции. Этот метод достаточно эффективен, но, к сожалению, доступен не везде из-за его высокой стоимости. Суть данного метода заключается в следующем: Сначала поджелудочную внутривенно стимулируют секретин-пакреозимином. Через некоторое время двенадцатиперстную кишку зондируют специальным устройством, собирающим поджелудочный сок.
На наличие панкреатита указывает низкое содержание двууглекислой соли, составляющее меньше 90мэкв/л. при нормальном объеме содержимого двенадцатиперстной кишки.
Количество выделяемого в этот отдел кишечника поджелудочного сока определяется количеством химотрипсина в продуктах выделения. Также применяется метод определения количества эластазы 1 в кале пациента. Стеаторея – увеличенная концентрация жира в продуктах выделения пациента в€’ сопутствует панкреатиту, и говорит о недостаточной выработке ферментов, расщепляющих жир. Для эффективного проведения анализа перед процедурой необходимо организовать питание больного по диете Шмидта, в уоторую включены:
- 105 г. белка,
- 135 г. жира и
- 180 г. углеводов.
Высокий состав жира и мыла при нормальном состоянии жирных кислот указывает на внешнесекреторную недостаточность исследуемого органа.
Анализ мочи
- Цвет мочи должен выглядеть светло-жёлтым. Большая концентрация свидетельствует о неполадках пищеварения, болезнях почек.
- Жидкость должна оставаться прозрачной. Помутнение говорит о присутствии гноя.
- Об опухолях в поджелудочной могут свидетельствовать жёлтые пигменты (билирубин).
- В нормальном анализе мочи глюкоза присутствовать не должна. Она определяется при сахарном диабете, нарушении работы почек и остром панкреатите.
- Гемоглобин в моче здорового человека появляться не должен. Его наличие свидетельствует об отравлениях, переохлаждении и затяжных болезнях.
Анализы следует сдавать утром до еды. Чтобы получить объективные результаты, не нужно накануне процедуры употреблять алкоголь и лекарства. Большие физические нагрузки однозначно влияют на результат. При оценке показателей доктор ориентируется на множество факторов – возраст, пол, физиологическое состояние пациента.
Но выделяют факторы, которые не зависят от вышеперечисленных характеристик. Рассмотрим главные.
Перед сдачей анализов употреблять пищу не рекомендуется двенадцать часов. Это важное условие, влияющее на оценку показателей.
При сдаче крови после еды в жидкости сконцентрировано множество жиров. В таком случае результаты будут весьма спорными. Это приведёт к неправильной постановке диагноза.
Напитки
Употребление крепкого кофе или чая повлияет на определение толерантности к глюкозе. Снизить уровень может алкоголь.
Физические нагрузки
Перед анализами медики не рекомендуют слишком напрягать организм физическими упражнениями. После больших нагрузок наблюдается увеличение количество ферментов.
Лекарства
Некоторые виды лекарств сильно влияют на результаты медицинских исследований. Повышают уровень глюкозы парацетамол, аскорбиновая кислота.
По возможности, лекарства перед анализами употреблять не стоит, это окажет влияние на заключение врача и установление правильного диагноза.
Накануне анализов спать лучше лечь пораньше, а встать хотя бы за час до сдачи крови.
Кровь лучше сдавать до проведения ультразвукового исследования, массажа, рентгена, физиотерапии.
Лабораторные анализы при панкреатите следует сдавать в лаборатории, одновременно, для получения объективных результатов и правильной постановки диагноза.
анализ мочи
Анализ мочи при хроническом заболевании железы показывает понижение уровня α-амилазы, что связано с ослаблением секреторных функций железы при длительной патологии.
Лечение
Медикаментозное
Диагностировать хронический панкреатит может каждый гастроэнтеролог
Купирование болевого приступа. Медикаментозное лечение в стадии обострения направлено на купирование болевого синдрома с применением обезболивающих – анальгетиков, Баралгина и других. Реже, в случае, если обычные обезболивающие не помогают, применяют тяжелую артиллерию – наркосодержащие средства.
Снижение активности железы
В желудке синтезируются холецистокин и секретин – стимуляторы поджелудочной железы, заставляющие включаться ее в работу. Больной орган в этот момент начинает работать в напряженном режиме, причиняя пациенту дополнительную боль. И чтобы принудительно заставить поджелудочную замедлить свое функционирование, в лечебный комплекс включены блокаторы (Ланзопразол и Омепразол). Также, с целью снижения секреции (как эндокринной, так и экзокринной), вводится Сомастатин. Если обнаруживаются побочные эффекты, дозу препарата уменьшают.
Поддержка ферментами
Центральное место в лечебной схеме панкреатита занимает заместительная терапия с применением пищеварительных ферментов, и прежде всего, панкреатина. Они также способствуют предотвращению болевых ощущений и восполняют дефицит данного фермента в организме, остро необходимы в связи с внешнесекреторной гипофункцией железы. Имеется несколько разносоставных групп ферментных препаратов, объединенных между собой составляющими их компонентами:
- Препараты, вырабатываемые из экстрактов слизистой желудка и включающие в себя пепсин – Ацидин-пепсин, Абомин, Пепсидил;
- препараты, с содержанием панкреатических энзимов, таких, как липаза амилаза, и трипсин. Это – Креон, Панкреатин, Мезим-форте, Трифермент, Панкурмен;
- препараты, в состав которых включен панкреатин в соединении с компонентами желчи и гемицеллюлозы в€’ Фестал, Дигестал, Энзистал;
- Комбинированные ферменты;
- Противовоспалительная терапия. Всякое расстройство нормальной жизнедеятельности какого-либо органа сопровождается возбуждением инфекционных и воспалительных процессов. Поэтому при обострении хронического панкреатита назначают пенициллины, бетта-лактамы, тетрациклины. Причем, выбор препарата, дозы и продолжительность курса определяются в индивидуальном порядке.
- Спазмолитические средства. Лекарственные препараты, влияющие на гладкую мускулатуру, назначаются при гипер- или гипомоторике желчного пузыря. В первом случае прописывают спазмолитики – Папаверин, Платифиллин, Галидор, Но-шпа и др; во-втором – прокинетики, способствующие активации сократительной функции мышечных тканей – Домперидон, Цизаприд Эглонил, и др.
- Диета
Диетолог обязательно назначит диету!
Тяжелая болезнь вносит свои коррективы в образ жизни больного. Человек вынужден полностью отказаться от спиртного, излишне жирной пищи, в питании придерживаться определенных диет и запретов. В состоянии обострения панкреатита, сопутствуемого повышением активности ферментов, пациенту прописывается голодание и употребление безгазовой минеральной воды, слабо заваренного чая или шиповникового отвара.
Только с третьего дня вводят в рацион низкокалорийную диету, ограничивающую жиры и углеводы. Когда удается купировать обострение, пациенту прописывается лечебная диета – стол № 5а, которая обычно прописывается больным с заболеваниями органов пищеварения. Этот диетический стол включает в себя:
- Белки до 150 гр. (мясо отварное, нежирные сорта птицы или рыбы, молоко и молочные продукты. Разрешается 1 яйцо в день). 20 процентов белков могут быть растительного происхождения.
- Жиры – животные жиры категорически противопоказаны. Допускается 10 гр. сливочного масла, сливок или сметаны, и 20-30 гр. – растительного.
- Углеводы – (варенье, мед, сахар) — разрешено употреблять в пределах 70 гр. в день.
- Натрий хлор (поваренная соль) — 8 г.вода — 2-2,5 л.
В ежедневном меню обязательно должны присутствовать витамины A, C, B1, B2, B12, фолиевая кислота, PP и K, и поэтому пациент должен употреблять овощи и фрукты в отварном, паровом и сыром виде. Для больного необходимо готовить супы овощные, крупяные, молочные, протертые каши. Разрешаются мучные блюда и продукты (исключение составляют изделия из сдобного теста). Категорически противопоказано жареное, тушеное, консервы, маринады, острое. Диетическое питание составляет часть общей лечебной программы.
Почему острый панкреатит называют «праздничной болезнью», вы узнаете из видео:
Узнать о самочувствии поджелудочной железы помогут лабораторные анализы
Неправильное питание, поголовное увлечение алкоголем и курением, бесконтрольный прием медикаментов не приводят к мгновенной смерти. Они вызывают острый или хронический воспалительный, а иногда опухолевый процесс в поджелудочной железе, становятся причиной сахарного диабета. Вовремя примет меры и избежит тяжелых осложнений панкреатита лишь тот, кто, не дожидаясь появления каких-либо опасных симптомов, знает, как проверить поджелудочную железу. Приоткроем завесу тайны.
Анализ крови при панкреатите
Общеклинический анализ крови при панкреатите имеет только вспомогательное значение, помогая доктору подтвердить, что внутри организма имеется воспалительный процесс. Кроме воспаления, анализ крови способен выявить анемию.
Показатели анализа крови при панкреатите отличаются соответствующими изменениями:
- Снижается содержание гемоглобина и эритроцитов – например, при длительном хроническом течении панкреатита, а также при осложнениях, связанных с кровоточивостью воспалительного очага.
- Повышается лейкоцитарный уровень, причем существенно – в результате сильно выраженного воспаления.
- Ускоряется оседание эритроцитов, что считается дополнительным признаком наличия воспаления.
- Повышается гематокрит – в случае, если имеется расстройство баланса воды и электролитов.
[11], [12], [13], [14], [15], [16], [17], [18], [19]
Принципы обследования поджелудочной железы
Диагностика поджелудочной железы должна быть комплексной: нужно получить информацию не только о строении органа, но и о его функции. Объясним почему.
Поджелудочная железа – большая железа, обладающая уникальным строением и функциями. Именно она играет ключевую роль в осуществлении пищеварения, вырабатывая ферменты, нужные для расщепления белков и жиров до веществ, которые, попадая в кровь, и будут питать клетки. В этой железе образуется инсулин, помогающий главному энергетическому субстрату – глюкозе – обеспечить энергией клетки и ткани. Синтезируются в ней и другие гормоны.
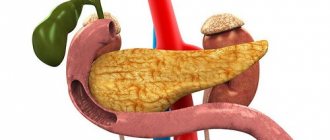
Расположена железа в забрюшинном пространстве, впереди нее лежат желудок, поперечная толстая и двенадцатиперстная кишки, с обеих сторон – почки. Внутри органа проходят протоки, собирающие богатый ферментами панкреатический сок от железистых клеток. Они впадают в один большой проток, который открывается в двенадцатиперстной кишке.
Поджелудочная железа – орган с множеством протоков, расположенный сзади желудка и петель кишечника
При повреждении некоторого объема ткани железы оставшаяся ткань замещает ее функцию, и никаких симптомов заболевания может не появиться. В то же время может возникать ситуация, когда отмирает или воспаляется совсем небольшой участок, это не заметно по структуре всей железы, но сопровождается выраженным изменением функции органа. Именно поэтому обследование поджелудочной железы должно быть комплексным, и охватывать и структуру органа, и его функцию.
Симптоматика, присущая данному недугу
Анализы при панкреатите – жизненная необходимость, ведь, и острая, и хроническая форма патологии имеет размытые, схожие со многими заболеваниями симптомы:
- тошнота и рвота, которая не приносит облегчения;
- сильная боль в верхней части живота, она может менять характер, иррадиировать в грудь или спину;
- напряженность мышц;
- высокая температура;
- учащенный пульс;
- резкое снижение веса;
- жидкий стул с неприятным запахом;
- проблемы с желудком;
- усиленный метеоризм.
При наличии одного или нескольких из описанных симптомов, нужно сразу обратиться в больницу. Специалист проведет осмотр, назначит необходимые виды исследований и затем, по результатам анализов, лечение.
Какие еще анализы можно сдать для диагностики работы ПЖ, читайте в статье.
Важно знать, что даже начальная форма панкреатита может перерасти в панкреонекроз, от которого умирает около 70% больных.
Лабораторная диагностика
Анализы при обследовании поджелудочной железы определяют состояние функции органа. При острых поражениях поджелудочной железы отмечается повышение активности ферментов, которые она вырабатывает. Одни из них более информативно определять в крови, другие – в моче, некоторые – в кале. Для определения тяжести поражения оцениваются также и показатели функций связанного с поджелудочной железой органа – печени.
Диагностика поджелудочной железы включает такие анализы:
- Общий анализ крови: в нем при остром или обострении хронического процесса отмечаются повышение уровня лейкоцитов, палочкоядерных и сегментоядерных нейтрофилов, СОЭ.
- Биохимический анализ крови: повышение уровня общего и прямого билирубина – при желтушной форме панкреатита (при этом АЛТ повышено незначительно), увеличение уровня гамма-глобулинов, серомукоида, сиаловых кислот.
- Специфичные для поджелудочной железы анализы крови:
- альфа-амилаза крови (ее норма – 16-30 г/л в час);
определение трипсина (его активность будет превышать 60 мкг/л);
- липаза крови (будет повышена более 190 Ед/л);
- глюкоза крови – будет повышена (более 6 ммоль/л) при вовлечении в воспалительный или деструктивный процесс эндокринной (островковой) части поджелудочной железы.
- Определение трипсина, липазы, амилазы в содержимом полости 12-перстной кишки натощак, а затем несколько раз после введения в кишку 30 мл разведенного раствора соляной кислоты. В норме уровни этих ферментов в первых двух порциях содержимого кишки снижаются, затем постепенно повышаются до исходной величины; при хроническом панкреатите наблюдается значительное их снижение во всех порциях.
- Анализы мочи: на амилазу, содержание аминокислот (проба Ласуса). При поражении поджелудочной железы отмечается повышенное содержание этих веществ.
- Копрограмма. При недостаточности ферментов железы в кале определятся жиры, крахмал, непереваренная клетчатка и мышечные волокна.
Предупреждение! Нормы ферментативной активности могут немного отличаться по данным разных лабораторий.
Раньше основным анализом, на который ориентировались при диагностике болезней поджелудочной, была амилаза поджелудочной железы – фермент, который вырабатывается органом. При остром и обострении хронического воспаления железы отмечается увеличение активности этого фермента в крови – выше 30 г/л в час и в моче (там его определяют под названием «диастаза мочи») – выше 64 Ед/л в час. При отмирании участков поджелудочной – панкреонекрозе, склерозирующем панкреатите – отмечается снижение активности амилазы и в крови (ниже 16 г/л в час), и в моче (ниже 10 Ед/л).
К настоящему времени главным лабораторным диагностическим критерием поражения поджелудочной железы является фермент эластаза, определяемый в кале. При недостаточности функции железы активность панкреатической эластазы имеет значения менее 200 мкг/г, в случае тяжелого поражения органа – менее 100 мкг/г.
Предупреждение! Все анализы крови сдаются натощак, но некоторые анализы на поджелудочную железу нуждаются в проведении определенной подготовки. Этот момент нужно обязательно уточнить если не у врача, то у персонала той лаборатории, где вы планируете проходить диагностику.
Лабораторные нагрузочные тесты
В некоторых случаях бывает необходимым выполнение некоторых анализов не только натощак, но и после введения в организм определенных веществ – нагрузочный тест.
Существуют такие нагрузочные тесты:
- Гликоамилаземическая проба. Определяется исходная концентрация амилазы крови, после чего человек должен выпить 50 г глюкозы; через 3 часа проводится повторный анализ на амилазу. При патологии через 3 часа отмечается повышение этого фермента более, чем на 25% от исходного уровня.
- Прозериновый тест. Определяется исходная концентрация диастазы мочи, после этого вводится препарат «Прозерин». Далее каждые полчаса в течение 2 часов измеряется уровень диастазы: в норме он повышается не более чем в 2 раза, но затем возвращается к норме. При различных типах патологии поджелудочной определяются различные показатели.
- Йодолиполовый тест. По пробуждении пациент мочится, потом принимает внутрь препарат «Йодолипол». Затем через час, полтора, два и 2,5 часа определяется в моче уровень йодида. Данная диагностика заболеваний поджелудочной железы основана на активности фермента липазы, вырабатываемой этим органом. В норме уже через час в моче начинает определяться йодид, и степень его экскреции все больше и максимальна – в порции мочи, собранной через 2,5 часа.
- Секретин-панкреозиминовая проба. Она основана на изменении химического состава содержимого 12-перстной кишки после введения в нее гормоноподобного вещества секретина (он вызывает повышенное выделение в кишку богатого бикарбонатами и ферментами панкреатического сока).
- Тест на толерантность к глюкозе важен для диагностики поражения эндокринного аппарата поджелудочной железы. При этом определяется уровень глюкозы крови натощак, через час и через два после принятого внутрь раствора глюкозы. Данный анализ назначает только врач-эндокринолог, он же его и трактует, так как существует опасность осложнений, связанных с повышением в крови уровня этого простого углевода.
Комплекс мероприятий
При постановке диагноза применяется УЗИ и другие визуализирующие методики
Постановка диагноза производится после тщательного сбора анамнеза, внешнего осмотра больного, лабораторных и инструментальных обследований.
Необходима тщательная дифференциальная диагностика, так как некоторые заболевания приводят к сходной с панкреатитом клинической картине:
- Сбор анамнеза. У пациента необходимо выяснить, как давно и в какой последовательности появились беспокоящие симптомы, что предшествовало их возникновению. Большое значение имеет характер питания пациента, нерегулярный прием пищи, злоупотребление алкоголем, любовь к острым, соленым, копченым блюдам. Также выясняют характер трудовой деятельности больного. Развитие панкреатита может быть спровоцировано контактом с токсическими производственными веществами.
- Внешний осмотр. Осмотр начинают с полости рта. При панкреатитах может отмечаться сухость слизистых оболочек, белый налет, «лакированный» язык. При осмотре живота выявляют вышеописанные изменения цвета кожи. При накоплении большого количества жидкости внутри брюшной полости живот выпуклый, присутствует выпячивание пупка. При выстукивании – чередование участков тупого и тимпанического звука.
- Лабораторная диагностика. Основной диагностический признак острого панкреатита – рост уровня ферментов поджелудочной железы: амилазы, липазы, трипсиногена, фосфолипазы. При хронических процессах в крови присутствует лейкоцитоз, в каловых массах определяется большое количество неусвоенного жира. Рост количества ферментов умеренный, не столь резкий, как при острой разновидности болезни.
- Инструментальные методы. Используются для уточнения диагноза. Пациенту могут быть назначены такие способы обследования, как: УЗИ – атрофия паренхимы органа, наличие конкрементов, псевдокист, кальциевых отложения. На ранних стадиях развития хронического панкреатита неэффективно;
- КТ – атрофия поджелудочной железы, утолщение перипанкреатической фасции, расширение главного протока;
- МРТ – снижение интенсивности сигнала T1W1, заполненные жидкостью структуры, снижение контрастности;
- ЭРХПГ – нерегулярное расширение протоков, их обструкция, увеличение размеров органа;
- ФГДС – при панкреатитах не имеет важного диагностического значения. В некоторых случаях используется для диагностики сопутствующих нарушений;
- рентгенография – 40% случаев хронического панкреатита выявляет кальцификаты в составе поджелудочной железы;
- лапароскопия – позволяет визуально осмотреть ПЖ. Применяется при неэффективности всех других способов диагностики, так как сопряжена с операционными рисками. Позволяет выявить макроскопические изменения органа.
Дифференциальная диагностика проводится с такими заболеваниями, как острый аппендицит на начальной стадии развития, холецистит, гастроэнтерит и другие заболевания органов брюшной полости. Как правило, применение визуализирующих методик не оставляет сомнений в правильности поставленного диагноза.
Исследование структуры органа
Исследование поджелудочной железы основано на свойствах ткани: ее не видно при обычном рентгенологическом осмотре, но протоки железы можно осмотреть рентгенологически, вводя в них контраст. Хорошо доступна железа для исследования ультразвуковым методом, а допплерография определяет кровоток в ее сосудах. Компьютерная томография визуализирует ее структуру послойно, но оптимален для определения мельчайших структур органа магнитно-резонансный ее аналог. Рассмотрим все по порядку.
Рентгенологические методы
- Обзорная рентгенография позволяет визуализировать только обызвествление ткани железы, крупные конкременты в ее протоках.
- Эндоскопическая ретроградная холангиопанкреатография – введение рентген-контрастного вещества в протоки железы из двенадцатиперстной кишки с помощью оптического аппарата, которым выполняют фиброгастроскопию.
- Селективная ангиография – рентгенологический осмотр сосудов железы после введения в них контрастного вещества.
- Компьютерная томография помогает в диагностике опухолевых и воспалительных процессов в железе.
Каждый из методов обследования требует проведения пациентом подготовительных процедур.
Ультразвуковое исследование
Ультразвуковая диагностика – наиболее простой и доступный метод исследования структуры поджелудочной
Этот метод не так точен, как томографическое исследование, но ввиду своей простоты и безопасности является основным для первичной диагностики патологий железы. УЗИ позволяет визуализировать острое и хроническое воспаление, опухоли, абсцессы, кисты; ультразвуковая доплерография неоценима для первичной оценки кровотока органа. Этот метод требует предварительной подготовки. О том, как ее провести, чтобы результат исследования получился достоверным, мы рассказали в статье: Подготовка к УЗИ при патологии поджелудочной железы.
Магнитно-резонансная томография
ЯМР-томография – наиболее информативный метод исследования железы, который очень точно послойно визуализирует ткань органа. При совмещении МРТ с введением контраста в протоки (холангипанкреатография) или сосуды (ангиография) достигается максимальная достоверность исследования поджелудочной.
Показания к МРТ поджелудочной железы следующие:
- опухоли органа небольшого диаметра;
- патологии печени;
- панкреатит;
- подготовка к операции на железе;
- в качестве контроля лечения органа.
Особенности в зависимости от пола и возраста
У пожилых людей панкреатит может протекать бессимптомно или смазано
В целом диагностика у пациентов разного пола и возраста не имеет принципиальных отличий. Нужно учитывать, что у пожилых людей болезнь может протекать в смазанной, неявной форме. Многие дети склонны преувеличивать интенсивность болевого синдрома, что вынуждает врача назначать чрезмерное количество диагностических мероприятий. Это происходит, так как специалист не может понять, почему клиническая картина не соответствует данным инструментальных обследований.
В отношении детей и ослабленных пациентов не следует применять инвазивные методики обследования. Предпочтение отдается чрескожным способам осмотра поджелудочной железы (УЗИ, рентгенография, КТ, МРТ).
https://youtu.be/SFlCLqJGZMs
Когда и как сдавать
Кровь при панкреатите сдают утром натощак. За 8-16 часов до посещения лаборатории отказываются от приема пищи. Нельзя употреблять и напитки, в т. ч. простую воду.
Перед проведением лабораторных исследований проходят подготовку, включающую следующее:
- Соблюдение специальной диеты. Из рациона исключают продукты, негативно влияющие на процессы пищеварения (копчености, кофе, крепкий чай, кондитерские изделия, острые и жирные блюда).
- Отказ от вредных привычек. Употребление спиртных напитков снижает уровень сахара и повышает концентрацию мочевой кислоты, что искажает результаты исследования. Похожим действием обладает и никотин.
- Прием физиотерапевтических процедур прекращают за 5-7 дней до сдачи крови. Не рекомендуется проходить обследование на панкреатит сразу после УЗИ или рентгенографии.
- Исключение чрезмерных физических нагрузок. Нарушают функции пищеварительной системы наклоны, бег, приседания.
- Исключение конфликтных ситуаций, стрессов. Эти причины воздействуют на гормональный фон организма, из-за чего анализ крови дает неправильный результат.
Биохимический анализ крови при панкреатите
Основные анализы при хроническом панкреатите или остром – это биохимия крови, позволяющая изучить работу всем систем организма.
Если человек страдает от панкреатита, результаты исследования биоматериала будут такими:
- высокая амилаза, которая является ферментом железы и отвечает за растворение крахмала;
- высокая эластаза, липаза и трипсин;
- повышение уровня глюкозы из-за недостатка выработки инсулина;
- количество билирубина, которое будет выше нормы;
- низкие показатели белка;
- высокий показатель трансаминаз.
Главное, на что стоит обратить внимание, изучая результаты анализов при панкреатите, это повышение панкреатических ферментов.
Общий и биохимический анализ проводятся после госпитализации, далее исследование потребуется выполнять только изредка, для контроля состояния. Например, постоянные боли и высокий уровень ферментов говорят о том, что недуг прогрессирует, перерастая в острую форму.
Если пациент попал в больницу только через несколько дней после появления первых признаков, наиболее точно расскажет о проблемах уровень липазы, которая задерживается в крови на несколько дней.
Как определить панкреатит по анализам максимально точно? Для диагностирования деструкции железы лучше изучить уровень сывороточной эластазы.
Общий объем в крови может рассказать о наличии острого панкреатита. Чем выше показатель, тем больше участков воспаления в органе, что ухудшает положение пациента.
Наиболее точным считается анализ эластазы нейтрофилов плазмы, но подобное исследование может предложить не каждая клиника.
Важно, что эластаза, при наличии панкреатита и воспаления, остается повышенной около 10 дней. Поэтому исследование можно проводить больным, которые сразу обратились в больницу или выждали несколько дней и только потом пришли к врачу.
Что касается подготовки к анализу, то ничего особенного от пациента не требуется.
Сущность заболевания
Поджелудочная железа – небольшой, но важный орган пищеварительной системы. Он лежит позади желудка и простирается от двенадцатиперстной кишки до селезенки. У поджелудочной железы дольчатое строение. В каждой дольке есть проток. В органе все протоки соединяются и образуют главный панкреатический проток. Также имеется второй (добавочный) проток. Каждый из них впадает в двенадцатиперстную кишку.
Железа в организме человека выполняет две функции:
- Экзокринную (внешнесекреторную). Сок, выделяющийся из железы в двенадцатиперстную кишку, содержит ферменты. Они участвуют в переваривании белковой, углеводистой и жирной пищи.
- Эндокринную (внутрисекреторную). Поджелудочная железа выделяет в кровь полипептидные гормоны. Они регулируют метаболические процессы, происходящие в организме.
При воспалении функции поджелудочной железы нарушаются. Это подтверждает диагностика панкреатита. Секрет не выделяется из органа в двенадцатиперстную кишку. В связи с этим начинается процесс самопереваривания участков железы. Часть ферментов и токсинов при этом выбрасывается в кровеносные сосуды, распространяется по всему организму и повреждает другие органы (печень, почки, легкие, сердце и даже мозг).
Заболевание возникает у людей по разным причинам. Статистика свидетельствует, что 50 % людей страдают воспалением поджелудочной железы из-за злоупотребления спиртными напитками. В 20 % случаев диагностика панкреатита у взрослых показывает, что недуг развивается из-за желчнокаменной болезни. К другим причинам возникновения воспаления поджелудочной железы относят:
- инфекционные, вирусные и паразитические заболевания;
- грибковые поражения;
- травмы и отравления;
- эндоскопические манипуляции и операции.
Особенности диагностики у детей
Чтобы диагностировать панкреатит у ребенка, чаще всего используются УЗИ и лабораторные методы исследования: анализ мочи, крови, кала. Намного реже проводится компьютерная томография или обзорная рентгенография брюшной полости. Прочие инструментальные методы диагностики воспаления поджелудочной железы при обследовании детей не используются ввиду сложности проведения процедур.
Панкреатитом называется воспаление поджелудочной железы. Непролеченная болезнь приводит к тяжёлым изменениям органа, что отмечается серьёзным нарушениям обмена веществ. Роль поджелудочной железы в организме заключается в синтезе гормонов, выработке панкреатического сока. Причинами возникновения болезни становятся нерациональное питание, плохая экология, хронический алкоголизм.
С вопросом, какие анализы проводятся, нужно обратиться к врачу с целью правильного установления диагноза.
Дополнительные анализы при панкреатите
Чтобы диагноз был максимально точным, больному могут быть предложены другие методы диагностики:
- Изучение иммунореактивного трипсина. Применяется не часто, так как “срабатывает” только в 30% случаев. То есть, положительный результат в 70% говорит, скорее, о наличии другой патологии, а не о панкреатите.
- Изучение концентрации ингибиторов трипсина. В данном случае пониженные показатели говорят о сильной деструкции в крови. Это негативный знак для больного.
- Изучение уровня трипсиногена в крови. Считается достаточно информативным способом. Способен помочь поставить диагноз, который будет точен почти на 100%. Но позволить себе его проведение может не каждый, так как данное исследование достаточно дорогостоящее и проводится не во всех клиниках.
В комплексе с клиническими и инструментальными методами диагностики, такими как УЗИ, МРТ или компьютерная томография, анализы крови и кала позволяет быстро поставить диагноз.
Больному приходится пройти через ряд тестов, их повторение, но самые эффективные на данный момент – изучение уровня панкреатических ферментов в крови, то есть амилазы и липазы. Многое зависит от состояния больного, времени, когда проявились первые симптомы и обращения в больницу.
Поделиться ссылкой:
Общий анализ крови при панкреатите
Анализы при остром панкреатите или хроническом виде патологии особо не отличаются. Так, не обойтись без забора крови, который позволяет определить наличие воспаления в организме.
Характеристика крови при наличии у человека данного недуга будет следующей:
- снижение гемоглобина и эритроцитов, что происходит из-за осложнений от панкреатита;
- высокие показатели лейкоцитов, иногда даже в десять раз, это знак наличия в организме воспаления;
- быстрое оседание эритроцитов;
- высокий гематокрит – знак нарушений в водно-электролитном балансе.
Как выявить
При подозрении на панкреатит провести в домашних условиях самодиагностику затруднительно, т. к. заболевание имеет симптомы, схожие с проявлениями многих других патологий ЖКТ. На воспаление поджелудочной железы у взрослого могут указывать следующие признаки:
- боль различной интенсивности в области левого подреберья, которая может отдавать в грудину или спину;
- тошнота, рвота;
- жидкий стул;
- метеоризм (скопление большого количества газов в кишечнике);
- отрыжка, изжога.
При остром панкреатите симптомы носят выраженный характер и сильно ухудшают самочувствие больного, хроническая форма воспаления чаще всего сопровождается стертыми признаками.
Возникновение вышеперечисленных изменений в организме еще не говорит о том, что у человека развивается панкреатит, поэтому не следует самостоятельно устанавливать диагноз и начинать лечение медикаментозными препаратами, не пройдя обследование в медицинском учреждении.