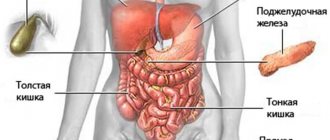
Паренхима печени представляет собой формирующую ткань. Печень имеет огромное значение для организма, поскольку именно этот орган нейтрализует токсины и ядовитые вещества с помощью специальных клеток Купфера, которые выводят вредные элементы в кишечник. К функциям этого органа относятся синтез и вывод желчи по каналам, формирование и синтезирование глюкозы, липопротеинов, глобулина, протромбина, альбумина, фибриногена. Печень способствует нормализации обменных процессов аминокислот, белков, углеводов, гормонов, жиров и витаминов. Она накапливает полезные вещества, образующиеся из продуктов метаболизма.
Диффузные изменения в органе становятся причиной появления серьезных патологических состояний. Своевременное обнаружение и лечение изменений в паренхиме печени, отказ от вредных привычек помогут предупредить развитие опасных для жизни заболеваний.
Что это такое
Печень находится в правой верхней зоне живота под ребром. Верхняя часть органа доходит до уровня сосков. Паренхима – ткань, из которой формирован орган, состоит из печеночных долек. Печень полностью регенерируется примерно за год. Когда в ней развиваются диффузные изменения, в большинстве случаев это выявляется увеличением паренхимной ткани, реже — ее уменьшением. Нарушения такого рода могут быть масштабными, а также несущественными. Доли имеют призмическую форму, между собой они разделены желчевыводящими каналами, кровеносными сосудами и промежуточным веществом. Такое строение позволяет обеспечить каждую клетку органа необходимым объемом крови, у каждого из долей имеется отвод для синтезирования веществ. Ширина каждой дольки достигает от 0,7 до 2 мм. Паренхима состоит более чем из миллиона таких частей.
Строение
Если сказать просто, паренхима – это ткань, наполняющая почки, представляющая собой совокупность клеток. Она выполняет функцию регулятора, заключающуюся в таких составляющих:
- выведение токсинов, ядовитых веществ, полученных в результате обработки продуктов жизнедеятельности, другими путями;
- поддержание водного баланса во всем организме;
- очищение крови;
- нормализация метаболических процессов.
Важный показатель здорового состояния почечной ткани – это толщина, которая изменяется естественным путем только с возрастом. С подросткового возраста до пожилого норма составляет 15–25 мм. Рассматривая строение почечной ткани на УЗИ, можно выделить два ее слоя:
- Корковый. Этот внешний слой состоит из клубочков, покрытых сосудами, в каждом из которых формируется моча. Затем она передается в мочевыводящую систему. В здоровой почке в корковом слое содержится около миллиона нефронов, однако не все они функционируют одновременно.
- Мозговой. После того, как во внешнем слое сформировалась моча, она передается дальше – во внутренний. В нем жидкость проходит по сложной системе пирамид, каналов дальше. Мозговая часть паренхимы соединена с корковой каналами, поэтому жидкость свободно перемещается по мере обработки.
Интересно! Ученые до сих пор поражаются уникальности паренхимы, ведь, в отличие от других тканей организма, она имеет уникальную способность – постоянно восстанавливаться.
https://youtu.be/qeb2S8JOKkc
Как выглядит заболевание, фото
Основным методом определения диффузных изменений паренхимы печени является УЗИ. Метод позволяет оценить степень трансформации органа. Специалист в период исследования обнаруживает следующие диффузные перемены: неоднородность структуры органа, увеличение его размеров, нарушенный рисунок кровеносных сосудов, уплотнение перипортальных трактов.
Типовые изменения печени
Проводя исследование, специалист сможет выявить основные типовые изменения паренхимы:
- изменение размера;
- повышение эхогенности;
- изменение чёткости контура;
- изменение рисунка сосудов;
- нарушение однородности структуры;
- очаговые, локальные или диффузные изменения печёночной ткани.
Иногда даже опытный диагност не даст вам совершенно полной картины состояния ваших органов. Незначительные изменения могут скрывать тяжёлую патологию. А иногда изменения связаны с перенесёнными ранее заболеваниями. Для полной клинической картины необходимо пройти всестороннее обследование, сделать МРТ, сдать анализ мочи и крови.
Изменения в паренхиме довольно опасны и ведут к таким заболеваниям как цирроз, гепатит, склерозирующий холангит.
Паренхима печени и поджелудочной железы
Диффузные поражения паренхимы печени и ПЖ в основном обнаруживаются в процессе ультразвуковой диагностики. Наблюдается равномерное изменение плотности тканей, распространяющееся на всю ПЖ и печень. Обнаружение таких изменений свидетельствует о наличии патологии данных органов.
Диффузные изменения паренхимы печени и ПЖ часто выступают в совокупности и могут быть реактивными. К примеру, при патологиях печени диагностируется реактивный панкреатит. Обнаружение сочетанной патологии позволяет исключить у исследуемого наличие опухоли, кисты или конкрементов, так как подобные образования вызывают очаговые изменения плотности тканей.
При снижении эхогенности и плотности ПЖ на фоне увеличения ее размеров подозревается острый панкреатит. Если размеры печени неизменены, то имеется вероятность, что панкреатит является хроническим. Когда воспаление становится причиной превращения железистой ткани ПЖ в фиброзную, при УЗИ обнаруживается диффузное повышение плотности на фоне нормального или уменьшенного размера органа.
Эхоструктура почки
УЗИ оценивает органы и ткани по их способности отражать или пропускать ультразвуковые волны. Если волны свободно проходят (структура полая или заполнена жидкостью), то говорят о ее анэхогенности, эхонегативности. Чем плотнее ткань, тем лучше она отражает ультразвук, тем лучше ее эхогенность. Камни, например, показывают себя как структуры, у которых эхогенность повышена (гиперэхогенны).
Нормальная почка на УЗИ:* столбы Бертена,** пирамиды, ***кора,***почечный синус
В норме на УЗИ у почки неоднородная структура:
- пирамиды – гипоэхогенны;
- корковое вещество и столбы – изоэхогенны (одинаковые между собой);
- синусы – гиперэхогенны за счет соединительной, фиброзной, жировой тканей и находящихся там сосудов и вершин пирамид. Чашечно-лоханочный комплекс в норме не визуализируется.
У здоровой почки хорошо различимы корковое вещество, пирамиды и колоны Бертена. Кроме того при УЗИ врач обязательно обращает внимание на эхогенность почечной паренхимы по сравнению с паренхимой печени, так как показатели именно этого органа приняты за эталон эхогенности. В норме показатели эхогенности нормальной почки ниже, чем показатели нормальной печени, а показатели надпочечников – выше.
Виды изменений
В тканях печени могут происходить изменения разных типов: в плотности, форме и составе.
Разделяют патологические отклонения на определенные виды:
- Диффузные. Происходят во всей паренхиме;
- Локальные. Повреждена часть паренхимы;
- Очаговые. Имеется уплотнение или один маленький очаг поражения.
Очагового типа
Очаговые поражения могут быть множественными, сливающимися и единичными. Диагностируются очаговые изменения при эхографии. Степень эхоотражения классифицирует очаговые поражения как лишенные эхоструктуры и имеющие эхоструктуру (слабую, сильную или смешанную ). При усугублении течения патологии эхогенность очага может измениться.
С помощью эхографии удается определить развитие участков кальцификата (уплотнений) в паренхиме. У детей они возникают реже, чем у взрослых.
Появлению очагового поражения паренхимы способствуют цирроз, хронический гепатит, туберкулез, эхинококкоз, гипомоторная дискинезия желчевыводящих каналов. Патология развивается также в результате застоя желчи в печени, малярии, сепсиса и паразитарных инвазий.
Сейчас читают: Что такое диффузные изменения печени и поджелудочной железы — типы и как лечить
Очаги поражения, эхоструктуру которых не удается выявить, представляют собой паренхиматозные кисты. Обнаружить образования с помощью эхограммы возможно только при их достижении размеров 3 – 5 мм в ширине. Образования в форме кист подразделяются на конкретные типы, отличающиеся причиной формирования (врожденные или приобретенные) и способами появления (ложные и истинные, паразитарные и непаразитарные).
Диффузные измененные (диффузно – неоднородные)
Диффузными изменениями являются острый и хронический гепатиты, жировые накопления, цирроз, изменения под влиянием иных заболеваний. При гепатите у больного увеличивается размер печени, но ее структура не носит изменений.
Нарушения поверхности паренхимы появляются, когда воспалительный процесс продолжает прогрессировать. В этом случае регистрируется утолщение тонкой стенки печени. При обследовании определяется слабая эхогенность на фоне повышенной звукопроводимости.
При наличии гепатита невыраженные воспалительные процессы в паренхиме становятся причиной неоднородного уровня эхогенности. При диагностировании цирроза очаги поражения с нарушенной эхогенностью начинают расти в количестве в результате быстрого разрушения гомогенной структуры. Размеры очагов вирируют от 0,5 см до 2 см.
Неоднородность паренхимы может быть спровоцирована застоем в желчных каналах, жировым перерождением паренхимы, нарушенным метаболизмом.
Виды исследований паренхимы
Не смотря на способность почек к регенерации, они все же подвержены всевозможным патологическим образованиям: киста, доброкачественные, злокачественные опухоли, инфекции и т.д.
Наиболее эффективными методами исследования можно назвать:
- ультразвуковое исследование
- магнитно-резонансная томография
- компьютерная томография
- биопсия почки
По толщине ткани можно судить о состоянии органов. Если отмечаются какие-то отклонения от нормы, тогда появляется серьезный повод проведения более детальных исследований совместно со сдачей анализов.
Признаки и симптомы
Поражение печеночной паренхимы выявляется определенными признаками. Больной ощущает горечь во рту, слабость, тошноту и головную боль, болевые ощущения в правом подреберье. Характерным признаком для патологического состояния является желтуха. Появление одного или нескольких симптомов является поводом для беспокойства и требует срочной медицинской консультации. Очаговое воспаление печени протекает характерными признаками: формированием кальцификатов в печени (уплотнения содержащие соли кальция) и образованием кист.
Диагностика заболевания проводится с помощью УЗИ. Исследование уделяет возможность обнаружить различные типы повреждений в строении паренхимы.
Диффузные изменения легкого характера могут являться последствием перенесенных вирусных заболеваний или неправильного питания. Такие изменения не могут быть опасными для здоровья человека. Когда фиксируются значительные изменения, указывающие на серьезные болезни, необходимо пройти лабораторные исследования для выяснения причины поражения печени.
К основным симптомам заболевания относятся:
- Появление желтушности в склерах. Желтушность распространяется на слизистые неба и кожные покровы (возможно появление красного или зеленого оттенка);
- Воспаление кожи и зуд;
- Обесцвечивание каловых масс и изменение цвета мочи (становится темнее);
- Повышение температуры;
- Тошнота, рвотные позывы;
- Боли в мышцах и суставах.
Лечение почечной недостаточности народными средствами
Важно знать, что исключительно лечащий врач может назначить народное средство, поскольку самолечение может привести к осложнениям. Если у пациента диагностирована почечная недостаточность, то лечение часто осуществляют с помощью корня лопуха. Для приготовления народного лекарства ингредиент необходимо измельчить, затем подготовить 250 г кипятка. Воду следует взять фильтрованную. Затем кипятком заливают 1,5 столовой ложки смеси и оставляют настаиваться на день. Если моча не будет отходить в необходимом количестве, то возникнут отеки. По этой причине процесс терапии должен контролировать лечащий врач.
Паренхима печени повышенной эхогенности
Если в процессе проведения УЗИ фиксируется повышенная эхогенность печени, то можно говорить о наличии патологических изменений, от жировых включений, рубцов, абсцессов до острого вирусного гепатита, опухолей или разрушения гепатоцитозов.
Специалист сравнивает полученную картину с точными данными об эхогенности рассматриваемого органа и констатирует повышение или понижение. Отклонение от стандартов указывает на негативные факторы, которые вызвали повреждения и сбои работы внутренних органов – систем.
Если фиксируется повышение эхогенности, это значит, что ткани органа отличаются от здоровых структур. Отклонения являются сигналом о появлении проблем с печенью. Причиной повышения эхогенности могут быть разные заболевания:
- Хронический гепатит или холангелит;
- Дистрофия и стеатоз;
- Паразитарная инвазия;
- Абсцесс печени. Ранняя стадия воспаления выявляется небольшим участком пониженной эхогенности. Однако с развитием абсцесса появляется неоднородная эхоплотность (или понижена или довольно повышена).
На повышение эхогенности влияют также наличие эхогенных образований, как гематомы, гемангиомы, аденомы, лишний вес или резкое похудение, алкогольный фиброз или склероз, сахарный диабет и продолжительный прием лекарственных средств.
Повышенная эхогенность паренхимы проявляется внешними признаками и симптомами, которые указывают на наличие серьезных проблем в работе печени.
К основным симптомам относятся:
- Периодические боли с правой стороны ниже груди;
- Трудности пищеварения;
- Желтушность;
- Изменение размеров печени, которое обнаруживается при пальпации;
- Лишний вес;
- Снижение иммунитета;
- Проблемы с сердцем.
Лечение повышенной эхогенности печени направлено на устранение патологии, вызывающей состояние. Терапия в обязательном порядке включает и диету.
Что такое паренхима
Слово «паренхима» в буквальном переводе с греческого языка означает «налитое около, рядом». В медицине этим термином обозначают основную функционально активную ткань всех плотных (не полых) органов: например, печени, почек, лёгких, поджелудочной и предстательной желёз.
Паренхима в печени представлена железистым эпителием, по внешнему виду напоминающим губку. Благодаря такому строению обеспечивается фильтрационная функция печени.
- Снаружи железа покрыта стромой: это прочная капсула, которая состоит из волокон соединительной ткани. Она выполняет защитную, поддерживающую и формирующую орган роль. Строма оберегает паренхиму от внешних воздействий.
- От капсулы вглубь печени отходят перегородки (трабекулы), которые разделяют весь орган на доли и дольки. В их толще проходят питающие кровеносные сосуды, жёлчные протоки и нервы.
- Внутри печени соединительнотканные волокна из стромы разветвляются, образуя ячейки. В каждой из них покоится масса клеток, образующих паренхиму. У человека такое ячеистое строение выражено слабо (а вот, например, в печени свиней оно развито сильно).
Важно! Паренхиматозные органы отличаются от полых тем, что состоят из густой массы клеток, которая сверху покрыта прочной соединительнотканной капсулой. Отростки наружной оболочки делят весь орган на отдельные структурные элементы.
Причины возникновения печеночной паренхимы
Патологии печени появляются в результате неправильного функционирования клеток печени. При повреждении или воспалении печени клетки органа теряют способность захватывать билирубин, что приводит к накоплению этого пигмента в крови и появляется желтушность. Причиной появления желтушности может быть и застой желчи.
Сейчас читают: Размеры печени в норме по УЗИ – таблицы и описание процедуры
Патологии печени в основном появляются в итоге:
- Инфицирования вирусами (вирусные гепатиты);
- Отравления токсинами и алкоголем;
- Появления сепсиса, который провоцирует нехватку кислорода в клетках;
- Развития аутоиммунного типа гепатита.
Псевдопатологии
В некоторых случаях при УЗИ то, что, на первый взгляд, кажется патологией, ею не является. Так, часто увеличенные столбы Бертена достаточно глубоко выходят за паренхиму в почечный синус. Кажется, что эта паренхиматозная перемычка буквально делит почку надвое. Однако все структуры, из которых состоит перемычка, являются нормальной почечной тканью. Часто увеличенные столбы Бертена или такие перемычки принимают за опухоль.
Не следует относить к патологии различные варианты строения чашечно-лоханочной системы. Вариантов их конфигурации – великое множество, даже у одного человека строение правой и левой почек – индивидуально. Это относится и к анатомическому строению паренхимы почек.
Неоднозначно можно рассматривать частичное удвоение почки. При этом паренхиматозная перетяжка делит синус на два как бы обособленных отдела, но полного раздвоения лоханок не происходит. Это состояние считается вариантом нормы и в основном дискомфорта не приносит.
Ультразвуковое исследование
Принцип исследования с помощью ультразвуков основан на том, что ткани человека способны отражать ультразвуковые волны. Каждый составляющий организма отражает ультразвук в определенной степени, у каждого из них имеется стандартный показатель отражения. Нарушение показателей указывает на наличие воспалительного процесса. На основе полученных данных специалист может определить существование опухолей, конкрементов, абсцессов, паразитарных инвазий в печени, травмы паренхимы.
Процедура неинвазивная, проводить ее довольно легко. Исследуемый пациент принимает горизонтальное положение, ему предлагается лечь на спину или на левый бок. Врач наносит на кожу в правом верхнем участке брюшины специальный гель и начинает осматривать проблемную зону УЗ – датчиком.
Перед проведением УЗИ пациенту не требуется пройти подготовку. Единственным требованием является исключение употребления в пищу продуктов, усиливающих газообразование за 3 дня до исследования. УЗИ проводят на голодный желудок, что позволяет получить данные с высокой точностью и реальную картину болезни.
Нормальная картина паренхимы на УЗИ
Норма паренхимы определяется в соответствии с размерами печеночных долей, очерченностью их контуров и структур. Параметры сопоставляются со стандартными показателями, таким образом, специалист определяет, какой сегмент печени поражен. Если печен не носит патологические изменения, размер правого участка должен быть около 12,5 см, а левого – 7 см. Ширина портальной вены при здоровой печени достигает 13 мм, а общего желчного протока до 8 мм. Края печени при отсутствии диффузных изменений должны быть ровными.
Измеряемые показатели
Как и любой орган, почки имеют свои нормы показателей здоровья. И если для оценки функциональности почек используют лабораторные методы исследования мочи и наблюдение за ритмом мочеиспускания, то о целостности органа, его приобретенных или врожденных аномалиях можно судить по данным обследования УЗИ , КТ (компьютерная томография) или МРТ. Если полученные показатели вписываются в норму, значит, почечная ткань не пострадала, но это не дает повода говорить о сохранении ее функций.
Размеры почки на УЗИ. Length – длина, width – ширина, parenchyma – паренхима
В норме размеры этого органа взрослого человека достигают 10-120 мм в длину и 40-60 мм по ширине. Часто размеры правой почки меньше, чем левой. При нестандартном телосложении (слишком крупном или хрупком) оценивают не размер, а объем почки. Его нормальный показатель в цифровом выражении должен вдвое превышать массу тела ±20 мл. К примеру, при весе в 80 кг норма объема от 140 до 180 мл.
Толщина паренхимы почки также оценивается разными способами: прямым измерением (норма 13-25 мм, из которых корковый слой 8-10 мм) и в соотношении толщи паренхимы и синуса. Норма этого показателя у молодых людей 1.6, в группе за 30 лет 1.2-1.6, у пожилых людей – 1,1.
Другие методы диагностики
Для диагностирования заболеваний печени кроме УЗИ используют и другие способы, с помощью которых получают более подробную и точную картину заболевания. Назначают:
- Обследования крови, мочи и кала;
- Биохимический анализ крови;
- ИФА, ПЦР. Обследования позволяют выявить антитела, которые способны противостоять вирусам, и таким образом подтверждают их роль в развитии болезни;
- КТ;
- Биопсия печени с гистологическим исследованием образца пораженной области. Проводится исследование при подозрении цирроза.
Диагностика
Как измерить размеры паренхимы, диагностировать изменения? Сделать это могут только врачи с помощью специального оборудования. Обычно назначаются три диагностических процедуры:
- УЗИ;
- КТ;
- МРТ.
Важно! КТ и МРТ имеют ряд противопоказаний к проведению, например, КТ запрещено при беременности, МРТ – в первом триместре.
Всегда назначается обследование обеих почек. Если при ультразвуковом исследовании обнаружены диффузные или очаговые изменения только одной, при дальнейших диагностических процедурах рассматривают обе. При необходимости может назначаться исследование рядом расположенных органов мочеполовой системы, связанных с работой почек.
С помощью исследования паренхимы можно обнаружить кальцинаты – отложения кальциевых солей. Эта патология настолько опасна, что при отсутствии своевременного лечения может привести к развитию почечной недостаточности, другим хроническим заболеваниям почек. Также отложения кальцинатов (нефокальциноз) могут спровоцировать отек, что приведет к появлению болезней мочевыводящих путей.
Регенерационная способность
Печень обладает регенерационными свойствами, которые активизируются в ответ на гибель гепацитозов. В регенерирующих клетках включен запас гликогена и стандартной органеллы. Регенерационный процесс происходит путем ускоренного деления клеток печени. За счет этого поверхность печени разрастается и заменяет собой некротирующие зоны. Восстановлению подлежат и желчные каналы.
Если печень повреждена необратимым образом, для спасения жизни пациента требуется трансплантация органа.
Что такое диффузные изменения щитовидной железы? Cимптомы и причины
Диффузное изменение щитовидной железы у женщин и мужчин представляет собой поражение тканей, которое выявляется при помощи ультразвукового исследования. Проявляется это в аномальном отражении щитовидки ультразвуковых волн. На самом деле такое изменение не является диагнозом, а всего лишь термином. Поэтому в дальнейшем необходимо дополнительное обследование на обнаружение конкретного заболевания.
Основные причины
Щитовидная железа претерпевает диффузное изменение по некоторым причинам:
- недостаток в организме йода;
- гормональный сбой в щитовидной железе;
- аутоиммунные изменения, то есть воспаление тканей;
- неправильное питание.
Недостаток йода вызван в первую очередь эндемическими условиями. В каждой стране есть регионы, в которых и почва, и вода достаточно мало содержат йод, поэтому в данных областях наиболее часто встречаются диффузные изменения щитовидки. Особенно этому подвержена женщина.
Многие люди, употребляя в пищу продукты, даже не задумываются о содержании йодистых веществ, а ведь это приводит к аномальным нарушениям. Также не многие знают о том, что существуют овощи, которые препятствуют выработке гормонов железы, а это приводит к патологии.
При гормональном нарушении меняется структура и размеры щитовидки, благодаря чему происходит диффузный сбой. Самой часто встречающейся причиной является аутоиммунное изменение. При этом иммунная система становится агрессивно настроенной по отношению к щитовидной железе, из-за чего в органе образуются вредоносные антитела и лимфоциты.
Диффузное изменение проявляется при таких болезнях, как эндемический зоб, подострый и хронический тиреоидит, токсический и смешанный зоб.
Симптоматика нарушений
При исследовании в клинике патологические изменения проявляются в неоднородности структуры ткани и разности в плотности железы. При пальпации можно обнаружить увеличение органа, которое может привести к появлению зоба, то есть паренхимы.
Больной человек может отметить следующие изменения:
- сухость волос;
- озноб;
- ломкость ногтевой пластины у женщин;
- частое заболевание простудой;
- утомляемость и вялость;
- снижение не только физической работоспособности, но и интеллектуальной;
- невроз, депрессия;
- ухудшение памяти;
- нарушение концентрации внимания;
- изменение веса;
- понижение сексуальных функций;
- запоры.
При появлении данных симптомов необходимо незамедлительно обратиться в больницу и пройти соответствующее обследование. Женщинам нужно дополнительно пройти гинеколога.
Нарушения клеток органа
Паренхима у женщины представляет собой клеточную совокупность щитовидной железы, на которую приходится значительная нагрузка. Она состоит из разных видов ткани: кроветворная, эпителиальная, нервная и прочие. Также в щитовидке есть строма, благодаря которой орган нормально функционирует. Именно строма является основанием, а паренхима наполняет собой все отделения активно делящимися клетками.
Диффузное изменение клеток щитовидной железы, это нарушение всех тканей паренхимы, вследствие чего происходит увеличение органа. Обнаружить подобные изменения можно с помощью пальпации у эндокринолога, после чего производится УЗИ и устанавливается окончательный диагноз. Как правило, это диффузное изменение паренхимы.
В этом случае симптомы могут никак не проявляться, поэтому зачастую диффузный сбой обнаруживается совершенно случайно. Если своевременно не обнаружить патологию и не начать лечение произойдет прогрессирование заболевания с последующими осложнениями.
Другие нарушения
Диффузные изменения щитовидной железы могут носить очаговый и узловой характер. В первом случае очаг воспаления может свидетельствовать о различных опухолевых образованиях: киста, рак, аденома и так далее. Очаговое поражение появляется вследствие постоянного дисбаланса. Данная разновидность наблюдается при различных формах зоба и при опухоли. Диагностика проводится ультразвуковым исследованием, после чего назначается лечение.
Диффузный узловой сбой как у женщин, так и у мужчин довольно легко прощупывается при осмотре, потому что увеличенные узлы располагаются поверхностно. Образовывается такая форма на фоне увеличения фолликулов, что говорит о паренхиматозном начале.
Обнаружить узловые патологии, возможно, только при осмотре врача, так как проходит болезнь абсолютно бессимптомно.
Единственное, на что может обратить внимание больной, это признаки удушья, ощущение инородного тела и изменение голоса. Проявляется это не на начальной стадии. Если вовремя не лечить, тогда значительно увеличивается количество узлов, из-за чего развивается злокачественная опухоль.
Лечение любой формы проводится строго на индивидуальном уровне, с учетом особенностей пациента, степени заболевания и прочего. Эффективность лечения всегда зависит от того, насколько быстро больной отреагирует на первые симптомы диффузного изменения щитовидной железы.
Диффузные изменения паренхимы щитовидной железы — это патологический процесс, который охватывает все ткани органа и является не отдельным заболеванием, а лишь диагностическим определением. Подобный термин используется для обозначения процессов, происходящих в тканях при некоторых заболеваниях щитовидной железы.
Что это такое
Диффузные поражения выявляются при проведении УЗИ щитовидной железы. Принцип процедуры основан на оценке эхогенности. При некоторых патологиях наблюдается существенное изменение способности тканей к отражению звука. Диффузные поражения представляют собой равномерно распределенные узлы и уплотнение щитовидной железы различного характера. Врач оценивает плотность тканей и прослеживает темп развития доброкачественной или злокачественной опухоли.
Термин включает большое количество патологических состояний, сопровождающихся деформацией тканей щитовидной железы. Весь орган отражает ультразвук не так, как это происходит при нормальном его состоянии. Для назначения эффективной терапевтической методики выявления диффузных поражений недостаточно.
Причины
Состояния, способствующие деформации тканей щитовидки, связаны с дефицитом йода в организме. Такая проблема хорошо знакома людям, проживающим в неблагополучной экологической обстановке. Гипотиреоз или тиреотоксикоз также может сопровождаться диффузными изменениями в щитовидной железе. Эти заболевания способствуют разрастанию тканей и формированию зоба щитовидной железы.
Патологическими изменениями сопровождаются аутоиммунные патологии, вызывающие воспаление щитовидной железы. Антитела уничтожают здоровые клетки органа, вызывая органические и функциональные нарушения. Питание оказывает существенное влияние на эндокринную систему. Диффузные изменения могут возникнуть на фоне употребления продуктов, мешающих усвоению йода.
Умеренные признаки поражения щитовидки могут обнаруживаться при эндемическом и токсическом зобе.
Симптомы
Диффузные изменения в тканях щитовидной железы выявляются случайно при плановых медицинских осмотрах и пальпации органа. Паренхима существенно отличается от стромы, которая состоит только из одного типа тканей. Изменения в ней сопровождаются ухудшением состояния кожи и ногтей, ознобом, нарушением функций желудочно-кишечного тракта.
У взрослых наблюдаются:
- снижение либидо;
- сбои в менструальном цикле;
- ожирение, не связанное с особенностями рациона.
У детей патологические состояния выражаются в гиперактивности, отставании в психофизическом развитии, постоянной ломоте в мышцах и суставах, склонности к вирусным инфекциям. Хроническая усталость сочетается с ухудшением памяти и внимания.
Признаки поражения щитовидки различаются в зависимости от характера заболевания. На ранних стадиях какие-либо симптомы могут отсутствовать.
Для постановки окончательного диагноза используются дополнительные методы исследования.
У женщин зрелого возраста поражения щитовидной железы могут сопровождаться признаками гормональных сбоев — отсутствием менструации, появлением доброкачественных опухолей в молочных железах.
Диагностика
Узловые изменения в паренхиме органа обнаруживают с помощью УЗИ. Расшифровка полученного результата помогает подтвердить или исключить наличие заболеваний. Выраженные эхопризнаки патологии наблюдаются при аутоиммунном тиреоидите. Обследование пациента начинается с осмотра и пальпации.
Структурные изменения выявляются уже на ранних стадиях. Дополнительно назначается анализ крови на антитела к тиреоглобулину, уровень трийодитиронина, тироксина и ТТГ. Незначительное и умеренное увеличение щитовидной железы сопровождается дисбалансом этих веществ. УЗИ основывается на оценке эхографических признаков ткани. Ее нарушение свидетельствует о неоднородной структуре паренхимы. Здоровый орган имеет нормальную эхогенность, которая охватывает большую часть обеих долей. Иногда используются дополнительные диагностические процедуры — рентгенография, КТ и МРТ.
Иногда в медицинской карте пациента можно увидеть такой диагноз, как неоднородная структура щитовидной железы. В норме этот орган эндокринной системы… Подробнее >>
Лечение диффузных изменений паренхимы щитовидной железы
Терапевтические мероприятия должны выполняться под контролем лечащего врача. Самолечение является не только неэффективным, но и опасным для жизни и здоровья пациента.
Лекарственные препараты и иные методики могут подбираться только после расшифровки результатов диагностических процедур.
В дальнейшем терапевтическая схема претерпевает несколько корректировок.
Так как диффузные поражения щитовидной железы сопровождаются нарушением процесса производства гормонов, без заместительной терапии обойтись не получится. Такое лечение является жизненной необходимостью при хроническом аутоиммунном тиреоидите. Количество гормонов щитовидной железы в таком случае превышает предельно допустимые значения.
При наличии умеренных признаков поражения щитовидной железы лечение подразумевает изменение рациона и прием йодосодержащих препаратов. Если патология сопровождается гипотиреозом, применяются синтетические тиреоидные гормоны.
При диффузно-узловых поражениях щитовидной железы, способствующих развитию компрессионного синдрома, назначается экстренное хирургическое вмешательство. После операции пациент должен регулярно посещать эндокринолога и сдавать все необходимые анализы. При правильном лечении прогноз на выздоровление благоприятен. При отсутствии терапии возможно развитие опасных осложнений.
Профилактика
Мероприятия по предотвращению развития диффузных поражений щитовидной железы направлены на устранение йододефицита. Для этого необходимо ввести в рацион продукты, богатые этим веществом, заменить поваренную соль на йодированную и начать принимать специальные препараты.
Рекомендуется избегать стрессов, способствующих нарушению функций щитовидной железы. Полезно выполнение процедур, направленных на укрепление иммунитета. Пациентам старшего возраста необходимо регулярно посещать эндокринолога.
Патологии печени у детей
Симптоматика заболеваний печени у детей отличаются от симптоматики у взрослых. У грудничков в первый год жизни проявляются болезни, имеющие наследственные предпосылки.
В первые 14 дней жизни у малышей выявляется дисфункция гепатобилиарной системы, в форме желтушности кожи. Состояние обусловлено внутриутробным недоразвитием каналов (атрезии), или кормлением грудничка жирным молоком. У младенца наблюдается обесцвечивание кала.
Поражение печени у грудничка также фиксируется, если женщина в период беременности перенесла острое инфекционное заболевание, регулярно употребляла алкоголь или принимала гепатотоксичные средства. Признаки болезни печени у ребенка включают нарушение усвоения пищи и сбои нервной системы.
Заболевания печени у детей на начальной стадии выявляются появлением боли в участке правого подреберья. Болевые ощущения усиливаются при приеме жирной еды и при беге. Боли являются схваткообразными, бывают распирающими или ноющими. Продолжительность боли может достигать до 15 минут.
На наличие у ребенка патологии печени указывает следующая симптоматика:
Сейчас читают: Что такое жировая дистрофия печени – к чему может привести, симптомы и лечение
- Срыгивание после приема еды;
- Тошнота и рвота с примесью желчи;
- Ощущение горечи во рту;
- Изменение цвета мочи;
- Диарея;
- Слабость и головная боль;
- Сниженный аппетит;
- Повышенный метеоризм;
- Желтушность слизистых и кожных покровов.
Ребенок плохо спит, становится капризным и плаксивым.
Причиной болей и дискомфорта в области печени у детей могут являться физические нагрузки, несбалансированное питание и преобладание жирных блюд в рационе, растяжения капсулы печени вследствие гепатомегалии, патологии желчного протока и пузыря.
Лечение ребенка организуется на основе результатов обследований. Назначается диета, цель которой — нормализация оттока желчи и уменьшение нагрузки на гепатобилиарную систему.
Медикаментозное лечение ребенка проводится с использованием противовоспалительных средств для устранения боли и снижения выраженности воспалительного процесса. Также применяются спазмолитики для расширения билиарных путей, нормализации пассажа желчи и седативные препараты. В терапию включают антибактериальные, противовирусные или противопаразитарные лекарства с целью устранения возбудителей заболеваний, в курс входят и желчегонные средства для предупреждения застоя.
При запущенности желчекаменной болезни иногда прибегают к удалению пузыря. Вмешательство проводится с помощью лапароскопических инструментов. При атрезии желчевыделительных каналов формируются анастомозы для восстановления желчеоттока.
Диффузные изменения органов
Диффузные изменения почек — это не самостоятельное заболевание, а совокупность признаков, свидетельствующих о патологических процессах.
На УЗИ врач выявляет диффузные поражения (см. фото ниже), которые могут быть слабыми или выраженными. В заключительном документе изменения паренхимы описываются следующим образом:
- Эхотень, калькулез. Это означает присутствие песка или камней в почках.
- Образования объемного характера — это кисты, опухоли, воспаления.
- Эхо-положительные образования неоднородной текстуры — раковая опухоль.
- Эхо-отрицательные очаги — некротическое поражение.
- Анэхогенное образование — киста.
- Гиперэхогенная зона — липома, аденома.
- Неровность контура почек, асимметрия размеров — пиелонефрит в запущенной стадии.
Диффузные изменения могут проявить себя следующими симптомами:
- Появление крови в моче.
- Болезненность при мочеиспускании.
- Боли в пояснице.
- Озноб.
- Отеки.
При появлении вышеперечисленных симптомов следует обратиться к врачу для проведения дифференциальной диагностики.
https://youtu.be/bb_uVbGaCMo
Лечение изменений
Лечение паренхимы печени направлено на выявление первопричины диффузных изменений и ее устранение.
При обнаружении вирусного гепатита назначают противовирусные лекарства. Эффективными считаются Виферон и Альфаферон.
При аутоиммунных болезнях применяют иммуносупрессивные препараты. В основном назначают Азатиоприн и Преднизалон
В курс лечения включают аминокислоты, фосфолипиды и витаминные комплексы. Фосфолипиды ускоряют регенерацию гепатоцидов. Аминокислоты и витаминные составы восполняют нехватку полезных веществ организма.
Как проводится лечение?
Поражение паренхимы — это реакция на первичные заболевания, и общая терапия направлена на их устранение. Назначают медикаментозные средства, цель которых — устранить первопричину, среди них такие:
- Антивирусные фармсредства. При изменениях, вызванных гепатитом, принимают «Реаферон» или «Виферон».
- Противотуберкулезные. Если причиной был туберкулез, используют «Рифампицин» или «Изониазид».
- Антибиотики. При инфекционных заболеваниях легких назначают препараты «Циклосерин» и «Этамбутол». Для устранения воспалительных процессов и улучшения желчеоттока принимают «Тетрациклин» или «Метациклин».
- Гормональные и иммунодепрессанты. При аутоиммунных заболеваниях назначают «Медрол» и «Азатиоприн».
- Желчегонные. Для увеличения секреторного функционала принимают «Аллохол», «Берберин».
- Гепатопротекторы. Назначаются при желчнокаменной болезни и холецистите, интоксикации печени лекарствами или токсинами. Это «Эссенциале», «Эссливер», «Гепа-Мерц», «Резалют».
- Спазмолитики. Для снятия болевых ощущений принимают препараты «Но-шпа», «Папаверин», «Мебеверин».
Своевременное обращение к доктору предупредит развитие осложнений.
Лечение включает в себя прием фосфолипидных и аминокислотных препаратов и витаминов, которые помогут организму восстановиться. При этом нужно полностью исключить алкогольные напитки, отказаться от жареной, копченой, соленой и острой еды. В меню нужно включить калийсодержащие продукты и клетчатку. Возможно употребление отваров и настоев из лекарственных трав. Восстановить функционирование печени смогут тыквенный и сливовый сок с добавлением меда. Главной профилактической мерой воспаления паренхимы печени является своевременное раннее ее выявление.
Терапевтические и профилактические действия помогут печени восстановиться. Не все трансформации паренхимы имеют обратимое действие. При циррозе поражение мягкой ткани достигает больших размеров, а значит, орган теряет возможность выполнять свою работу. Поэтому не нужно откладывать визит к врачу при появлении первых симптомов заболевания, а лучше всего ежегодно проходить осмотры, часто выявляющие первые признаки патологий на ранних этапах. Чем раньше будет начато лечение, тем больше шансов на выздоровление и восстановление.
https://youtu.be/9AGU6Owhf_o
Диета
Важное место в лечении паренхимы печени играет специальная система питания, согласно которой из рациона полностью нужно исключить жареные и жирные блюда. Полезными и рекомендованными являются продукты с содержанием клетчатки и калия.
Строго запрещается использование алкогольных напитков, газировки.
В рацион советуется включить диетические сорта мяса, нежирные молочные продукты, протертые супы и каши, кисли и домашнее желе. Полезны отвары целебных трав, которыми можно заменить кофе и черный чай. Хлеб нужно использовать в несвежем виде, супы и каши можно заправить растительным маслом, сливочное масло нужно использовать в ограниченном количестве. Также следует ограничить количество используемой соли и сахара.
Принимать еду нужно маленькими порциями, в одно и то же время. Ужинать нужно за три часа до сна.
Эффективный метод терапии
С помощью семян укропа осуществляют лечение дисфункции почек. Для этого необходимо приготовить настой в пропорциях 1:19. Целебное средство пить по 120 г несколько раз в сутки. Благодаря такому средству ускоряется отток жидкости, снимается воспаление и болезненные ощущения.
Специалисты рекомендуют при почечной недостаточности употреблять больше йода. Морская капуста содержит большое количество этого элемента, поэтому ее необходимо включить в свой рацион и готовить из нее салаты. Но перед тем как включить в рацион этот продукт, нужно проконсультироваться с врачом.
Профилактика
Для предупреждения развития диффузных изменений паренхимы печени необходимо полностью отказаться от спиртных напитков, контролировать вес. Важно придерживаться диеты. Правильно составленный рацион позволяет обеспечить организм полезными веществами и укрепить иммунитет, что положительно влияет на здоровье в целом.
Нельзя допускать проникновение в организм токсических и ядовитых веществ. Лекарства разрешается принимать после согласования с врачом, соблюдая указанные дозы и продолжительность курса.
Регулярное обследование помогает обнаружить заболевания на ранней фазе, что является гарантией полного выздоровления.
В некоторых случаях для профилактики осложнений больному назначается поддерживающая терапия гепатопротекторами на всю жизнь.
Своевременное диагностирование и правильно организованное лечение помогают предупредить прогрессирование заболеваний печени. Орган способен регенерироваться. Медикаментозная терапия, соблюдение диеты и отказ от вредных привычек обеспечивают положительную динамику в процессе лечения с благополучным прогнозом,
Функции паренхимы
Паренхима очень уязвима, она первой реагирует на любые патологические процессы в организме. В результате паренхима уменьшается или увеличивается.
Если изменения не связаны с возрастом, следует провести полное обследование, чтобы выявить первопричину.
Основной функцией паренхимы является экскреция урины, которая проходит в два этапа:
- формирование первичной мочи;
- формирование вторичной мочи.
Клубочковая система почек вбирает жидкость, поступившую в организм. Таким образом образуется первичная урина. Затем начинается процесс обратного всасывания, во время которого в организм возвращаются питательные вещества и часть воды.
Паренхима обеспечивает выведение шлаков и токсинов, поддерживает нормальный объем жидкости в организме.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о паренхиме печени в комментариях, это также будет полезно другим пользователям сайта.
Сергей:
Желтуха у меня появилась в результате вирусного гепатита. Проводили УЗИ, в процессе которого обнаружили степень поражения печени. Назначили лечение, на 5-ый день болевые ощущения стали уменьшаться. Признаки желтухи прошли за 14 дней. Соблюдаю диету, не курю, не употребляю спиртное.
Денис:
Беспокоила боль в области печени. Сопровождалась боль слабостью, тошнотой. Терапевт назначил ультразвуковое исследование. Специалист обнаружил небольшие изменения печени, что было связано с перенесенным вирусным гриппом. Назначили витаминные комплексы, Эссенциале Форте, для нормализации работы печени. Состояние быстро поправилось.
Как лечат изменения в паренхиме печени
Выбор метода терапии зависит от основного заболевания. Начинают всегда с общих мероприятий:
- Необходимо внести коррекцию в рацион питания. Главные враги печени — «быстрые» углеводы, алкоголь и животные жиры в большом количестве.
- Людям с ожирением важно обратить внимание на свой вес и заняться его снижением.
- При диабете важно поддерживать уровень сахара в пределах допустимых значений.
При хронических вирусных гепатитах лечение назначает гепатолог, исходя из вида вируса, его генотипа, стадии заболевания, наличия сопутствующих патологий и наличия цирроза. Противовирусная терапия проводится по индивидуальным схемам, сегодня есть современные высокоэффективные средства.
Печень — благодарный орган, который может сам регенерировать. Однако если его постоянно подвергать воздействию неблагоприятных, повреждающих паренхиму факторов, то его возможности неизбежно исчерпываются.
Вы можете врачу-гепатологу в комментариях. Спрашивайте, не стесняйтесь!
Статья обновлялась в последний раз: 23.07.2019
Не нашли то, что искали?
Попробуйте воспользоваться поиском
врачу или администратору.
Почитайте словарь терминов.
Автор-эксперт: Гастроэнтеролог-гепатолог Екатерина Кашух
Характеристика почек
Организм человека состоит из нескольких метаболических систем, каждая из которых имеет свои функции и характеристики. Одной из них является мочевыделительная система, которая отвечает за удаление из организма отходов. Она состоит из:
- пары почек;
- мочеиспускательного канала;
- пары мочеточников;
- почечных артерий;
- мочевого пузыря.
Почки – это парный орган, отвечающий за фильтрацию минеральных солей из крови и образование мочи. Сосудистая часть и паренхима почек – это основные составляющие части этого органа. Сосудистая часть называется почечная лоханка, тогда как паренхима состоит из двух частей, коры и мозгового вещества почек. В паренхиме как раз и происходит очищение крови, образование мочи.
Основной единицей почек являются находящиеся в паренхиме нефроны (здесь их миллионы). Нефроны состоят из почечных клубочков, где происходит основная фильтрация электролитов и солей, а также почечных канальцев, которые передают очищенную кровь к центру почек. Таким образом, очевидно, что болезни паренхимы могут стать причиной серьезных проблем со здоровьем. В 9 из 10 случаев конечная стадия заболевания почек требует пересадки почки, но чаще – диализа, при котором существование с помощью дорогостоящей и забирающей немало времени процедуре является обременительным для многих пациентов.
Лечение
При выявлении пониженной активности почек и изменений в их тканях необходимо выяснить причину такого состояния и начать своевременное лечение.
Данной проблемой занимается врач-уролог, в зависимости от различных патологий он определяется с методами лечения, при необходимости подбирая противовоспалительные, антимикробные и другие препараты, необходимые для восстановления паренхимы.
В более тяжелых случаях, при наличии конкрементов и новообразований, в том числе и раковых опухолей, прибегают к хирургическому вмешательству, при котором иссекают новообразования, причиняя минимальный вред больному.
Болезни почек — серьезные недуги, которые влияют на организм в целом. Однако правильно назначенное лечение и соблюдение больным всех предписаний врачей поможет восстановить их функцию и быстро выздороветь.
Причины структурных изменений
https://youtu.be/uNlWoreNf3I
Специалистами доказано, что чаще всего причиной диффузных изменений тканей почек являются:
- Кальцинаты. Это камни в почках, формирующиеся из-за плохого питания, неправильного метаболизма, других нарушений. Такие образования вызывают тяжелые заболевания, которые могут проявляться различной симптоматикой и вызывать серьезные осложнения. Появление песка или камней задерживает отток мочи, провоцирует воспаление или появление почечных колик.
- Киста. Одной из частых причин изменений является образование кист, которые возникают как на правой, так и на левой почке. При задержке жидкости в нефронах зачастую формируется простая или солитарная киста. При простой развивается тонкостенное образование овальной или круглой формы, содержащее геморрагическую или серозную жидкость. Размеры таких образований могут быть от 8 до 10 см, изредка встречаются и большие, в которых может размещаться около 10 л жидкости. При устранении кисты орган восстанавливается и наступает быстрое выздоровление. Кистозно-диспластические изменения провоцируют формирование мультилокулярной кисты, имеющей вид многокамерного образования с четко выраженными очертаниями. Основная проблема таких образований в том, что они могут переходить в злокачественные.
- Опухолевые процессы. Образование опухоли даже в одной почке остановится причиной серьезных изменений в структуре органа. Данный процесс может носить как доброкачественный, так и злокачественный характер. Чтобы понять какой природы образования нужно пройти необходимое обследование.
- Наличие патологий инфекционного характера (пиелонефрит, пиелит и пр.). При таких недугах, в особенности в хронической форме, чаще всего почки истощаются, длительное воспаление приводит к уменьшению площади паренхимы почек, что существенно влияет на функционирование органа.
- Изменение эхогенности тканей почек – это признак развития таких патологий, как гломерулонефрит, хроническая почечная недостаточность, нефропатия как следствие диабета, различные воспаления, сбои в обменных процессах.
- Заболевание почек хронического характера (нефриты, уролитиаз и пр.)
- Определенные болезни эндокринной системы. Такие недуги как тиреотоксикоз, нарушения, связанные с поджелудочной железой, способствуют истончению паренхимы почек с последующей ее атрофией.
Кроме этого, вызвать патологические нарушения в структуре тканей могут возрастные изменения, наследственные заболевания, неправильно назначенная терапия, последствия перенесенных болезней, у детей — врожденные аномалии, которые имеют свойство стремительно развиваться, поэтому представляют серьезную опасность.
Причины изменений паренхимы
Разрастание фиброзной (рубцовой) ткани может показать наличие серьёзных патологий. Причин может быть множество:
- Алкоголизм и ожирение провоцируют увеличение размера печени. В этом случае происходит сильное повышение эхогенности ткани. Эту же картину можно увидеть у больных сахарным диабетом.
- Наличие паразитов тоже может повлечь за собой диффузную трансформацию.
- При циррозе печени выявляются множественные поражения участков паренхимы, также повышается эхогенность.
- Опухоль и киста меняют структуру долей печени, её размер. Эти хорошо просматривается на экране УЗИ.
- Инфекционные заболевания могут нарушить общий рисунок паренхимы, но это не несёт тяжёлых последствий. Печень самовосстанавливается.
Если патология обнаружена, необходимо обратиться к терапевту или гепатологу. Врач обязан будет назначить дополнительное обследование.
Лекарственные препараты не всегда несут благо. Они тоже могут существенно повлиять на здоровье этого органа.
Профилактика заболеваний печени
Чтобы предотвратить развитие изменений паренхимы при различных заболеваниях печени, необходимо соблюдать простые правила. Такая профилактика будет полезна для нормальной работы не только печени, но и других внутренних органов.
Основными рекомендациями специалистов являются:
- Правильно питайтесь. Каждый день в рационе должны быть нежирные сорта мяса или рыбы, овощи, фрукты. Избегайте жирной, жареной пищи. Также полезны продукты с повышенным содержанием клетчатки: крупы, цельнозерновой хлеб, овощи.
- Следите за весом. Переедание и, как следствие, ожирение оказывает негативное действие на печень. Если человек постоянно кушает много, она просто не успевает расщеплять все ферменты. Однако, если вам нужно похудеть, избегайте жестких диет, лучше придерживаться принципов правильного питания, заниматься спортом.
- Не злоупотребляйте алкоголем. Если заболеваний печени пока нет, необходимо придерживаться установленных допустимых норм алкоголя. Для женщин – 12 г этанола в сутки, для мужчин – 24 г. Если уже имеются хронические заболевания, от алкоголя необходимо полностью отказаться.
- Избегайте стрессов. Из-за постоянных стрессов и выработки адреналина увеличивается давление на печень. Старайтесь жить размеренно, при необходимости обращайтесь к психотерапевтам.