Сепсис — это самая тяжелая, генерализованная форма инфекционного процесса, которая развивается либо при высокой патогенности возбудителя, либо при недостаточном ответе защитных систем организма. Международным консенсусом рекомендовано использовать следующее определение: сепсис — это опасная для жизни дисфункция внутренних органов, вызванная нарушением регуляции ответа организма на инфекцию. При сепсисе наблюдается общий интоксикационный синдром, тромбогеморрагический синдром (кровоизлияния) и поражение внутренних органов.
- Причины возникновения сепсиса
- Виды сепсиса
- Первые признаки и симптомы сепсиса
- Диагностика сепсиса
- Стадии развития сепсиса
- Лечение сепсиса
- Осложнения при сепсисе
- Прогноз при сепсисе
Что такое заражение крови
Многие болезни взрослых по тяжести перенесения не разнятся с теми же недугами у ребенка. Зачастую более молодой организм, наоборот, способен стойко бороться с проблемой. Заражение или сепсис крови представляет собой реакцию на попадание в кровоток микроорганизмов и инфекций. Вне зависимости от возраста пациента, такое состояние считается тяжелым и в запущенных случаях может привести к летальному исходу.
Согласно международной классификации заболеваний сепсис указывают сразу под двумя кодами – А40 и А41, что подразумевает под собой стрептококковую и иную септицемию. Наименование для бактериального заражения выбрано неслучайно, ведь возбудителями по большей части являются стрептококки. В иных случаях кровь может быть заражена такими микроорганизмами, как кишечная палочка, стафилококки и пневмококки.
Что такое сепсис
Недуг представляет собой массированную атаку болезнетворных микроорганизмов. Итак, сепсис – что это такое? Врачи уточняют: тяжелейшее инфекционное заболевание, когда по всему телу распространяются яды, вырабатываемые патогенной флорой, и воспалительные вещества, продуцируемые самим организмом. При этом иммунная система против них бессильна, если очень ослаблена.
Можно рассматривать данный патологический процесс и как генерализованное инфекционное заболевание крови на фоне острого иммунодефицита. В международной классификации болезней легко найти сепсис: код по МКБ-10 – А41. Разновидности недуга имеют отдельные шифры. Например, септический шок – А41.9, стрептококковая септицемия – А40, сепсис новорожденного – Р36.
Симптомы
Вследствие различий форм сепсиса крови каких-либо окончательных симптомов он не имеет. Протекание заражения может быть быстрым и, не дав больному опомниться, привести к плачевным последствиям. Нередко заболевание затягивается на 5-7 дней, в течение которых по характерным чертам можно выявить его наличие и обратиться к врачу. Симптомы заражения или сепсиса крови человека могут быть следующими:
- появление на губах герпеса;
- внезапное развитие гиперпигментации кожи или побледнение;
- появление гнойных воспалений на теле;
- проблемы с дыханием;
- нестабильное психоэмоциональное состояние, апатия;
- впадины на лице в области щек.
Сепсис у новорожденных
Один из видов сепсиса — неонатальный, то есть развивающийся у новорожденных из-за гнойного процесса в тканях и сосудах пуповины. Для него характерны рвота, понос, полный отказ ребенка от груди, быстрое похудение, обезвоживание, кожные покровы теряют эластичность, становятся сухими, иногда землистого цвета, иногда определяются местное нагноение в области пупка, глубокие флегмоны и абсцессы различной локализации.
К сепсису у новорожденных могут привести: инфекционно-воспалительные заболевания у беременной (пиелонефрит, аднексит, кольпит); «грязные» воды, наложения на плаценте; внебольничные роды; инфекции у родильницы (эндометрит, мастит); безводный период в родах более шести часов.
Первые признаки заражения крови
Молниеносное ухудшение здоровья с бессимптомным протеканием наблюдается лишь у ряда болезней, к которым сепсис крови может относиться. Если вы подозреваете возможное заражение, то прислушивайтесь к собственному организму – он даст вам понять, есть ли повод для беспокойства или нет. Как правило, существенные изменения при заражении происходят уже в первые дни. Признаки заражения могут быть следующими:
- повышение или снижение температуры, озноб;
- повышенная потливость;
- кишечные расстройства;
- покраснение кожных покровов, пятна на теле;
- потеря сознания.
Первые признаки и симптомы сепсиса
Определить первые признаки сепсиса бывает непросто, даже для специалистов. Это связано с тем, что, во-первых, этот синдром развивается уже на фоне существующей патологии, которая может иметь самую разнообразную симптоматику, а во-вторых, при наличии иммунодефицита, клиническая картина может быть стертой. Тем не менее, есть некоторые симптомы, которые позволяют заподозрить начало сепсиса:
- Повышение или понижение температуры тела — выше 38 и ниже 36 градусов.
- Снижение давления ниже рабочего значения.
- Увеличение частоты пульса.
- Увеличение частоты дыхательных движений (одышка).
- Снижение количества выделенной мочи.
- Общая слабость, изможденность.
- Нарушение сознания или поведения.
Особое внимание возникновению этих признаков уделяют у хронических больных, при наличии лейкопении, онкологических заболеваний и у пациентов, перенесших травмы или хирургические вмешательства. При возникновении хотя бы 2-3 таких симптомов, следует немедленно связаться с врачом.
Причины
Зная о возможной опасности, человек подсознательно пытается ее избежать. Когда речь идет о болезнях, есть смысл запомнить основные причины их возникновения. Уберечься от всего на свете невозможно, но оградить себя от вероятности заражения, вызванного инфекцией в крови, реально. Возбудителями являются различные микроорганизмы: стафилококки, стрептококки и другие. При попадании в кровь, особенно на фоне снижения иммунитета, они приводят к печальным последствиям. Среди причин заражения можно выделить следующее:
- врожденные или приобретенные дефекты иммунной системы;
- употребление наркотиков;
- несоблюдение правил гигиены в больницах и косметических салонах;
- проведение аборта ненадлежащим способом;
- попадание в кровь инфекции на фоне лучевой и иных терапий, способствующих угнетению иммунитета;
- осложнения при ранах, порезах и ожогах.
Классификация сепсиса
По первичному очагу выделяют развитие:
- раневого сепсиса;
- ожогового;
- легочного;
- кардиогенного;
- ангиогенного;
- одонтогенного;
- тонзилогенного;
- абдоминального (билиарного, панкреатогенного, кишечного, аппендикулярного, урологического, связанного с воспалением абдоминальной клетчатки);
- гинекологического (обусловленного воспалением тазовой клетчатки или органов женской репродуктивной системы);
- послеродового и т.д.
Справочно. Клиническое течение сепсиса может носить молниеносный характер (наиболее неблагоприятное течение, часто заканчивающееся летальным исходом), острый (от пяти до десяти суток), подострый (от двух недель до трех месяцев). В редких случаях, возможен хронический сепсис, а также рецидивирующая форма инфекции.
Хронический сепсис встречается крайне редко и отмечается у больных, у которых излечение первичного очага инфекции не привело к полному исчезновению симптомов сепсиса.
Как происходит заражение крови
Признаки сепсиса крови могут проявляться у совершенно здорового человека, но у пациентов со сниженным иммунитетом риск заболеть возрастает в разы. Являясь синдромом системного воспалительного ответа организма, заражение может быть получено следующим образом:
- Во время операции. При использовании нестерильных инструментов медики могут занести в кровь через открытые раны инфекцию, которая при слабом иммунитете будет размножаться.
- При лечении и удалении зубов. Микроорганизмы легко проникают через открытый канал в кровь при несоблюдении стерильности.
- При порезах. Полученный в быту или салоне, например, при обработке ногтей, порез является «воротами» для инфекции.
Статьи по теме
- Постоянная эрекция — почему появляется у взрослого или ребенка, диагностика, терапия и последствия
- Бактериальные заболевания: лечение и профилактика
- Пути передачи гепатита: симптомы и виды заболеваний
Заражение крови от зуба
Не многие люди вносят посещение стоматолога в список обязательных ежегодных дел. В этой связи возникают ситуации, когда помочь больному зубу не представляется возможным и удалить – единственный выход избавиться от болезненных ощущений. Одонтогенный сепсис крови – одно из возможных последствий такого решения. Заражение происходит в стыках между твердой частью зуба и десной. Из-за трудностей при диагностике, данное заболевание считается очень опасным, а лечить его приходится длительное время. Однако и после болезни иммунитет не вырабатывается, что грозит рецидивом.
Признаки сепсиса
Самые типичные для этого заболевания симптомы:
- больного сотрясает сильный озноб;
- очень высокая температура – при сепсисе может иметь волнообразные колебания;
- обильная потливость.
Сепсис может проявляться такими дополнительными симптомами, как:
- кожная сыпь;
- кровоточивость слизистых оболочек;
- падение давления;
- одышка;
- обезвоживание;
- «восковое» лицо;
- легкий ступор или эйфория.
Виды
Классификации заражений очень обширны и подразделяются на категории, в которых разное количество наименований. Две самые большие группы: криптогенный сепсис крови и вторичный. В первом случае входные ворота не определены, во втором же – можно выявить очаг инфекции. Далее обозначается способ, посредством которого произошел сепсис крови: через рану, вследствие операции или при разрыве родовых путей. Однако более важной является классификация по местонахождению очага заражения:
- одонтогенный – твердая часть зуба;
- кишечный – пищеварительная система;
- кожный – кожа;
- риногенный – носовые пазухи;
- уросепсис – органы мочеполовой системы;
- ротовой – полость рта;
- отогенный – уши;
- тонзиллогенный – миндалины;
- эндокардиальный – клапаны сердца.
Первичная и вторичная инфекция
По месту расположения первичного очага инфекции можно выделить следующие разновидности:
- первичный (иначе – идиопатический, криптогенный сепсис);
- вторичный.
Вторичный сепсис также имеет несколько разновидностей, в зависимости от того, где локализуется очаг инфекции:
- Кожный – заражение крови вызывает повреждение кожи: гнойники, гнойные и инфицированные раны, ожоги, фурункулы.
- Хирургический – инфекция попадает в организм во время операционного вмешательства.
- Акушерско-гинекологический – сепсис связан с осложнениями в процессе родов, абортов.
- Плевро-легочный – причиной заражения крови выступают заболевания легких: эмпиема плевры, пневмония.
- Уросепсис – инфекция, распространенная по организму из мочевыделительной системы в ходе таких заболеваний, как цистит, простатит, пиелонефрит.
- Тонзиллогенный образуется при тяжелых формах ангины, вызванных стафилококками либо стрептококками.
- Перитонеальный (кишечный) обусловлен болезнями брюшной полости.
- Одонтогенный – первичной локализацией при этой форме выступают заболевания зубов и челюсти: кариес, апикальный периодонтит, околочелюстные флегмоны.
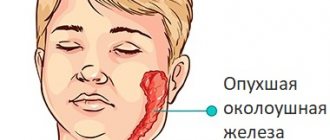
- Отогенный – развитие происходит на фоне гнойных заболеваний органа слуха.
- Риногенный – связан с воспалениями в полости носа, как правило, при синуситах.
- Пупочный – характерен для новорожденных и зачастую сопровождает омфалит – воспаление кожи около пупочной ранки.
Наконец, сепсис крови можно классифицировать по источнику инфицирования:
- Внутрибольничный – инфекция попала в организм при стационарном лечении: после родов, операций и прочих медицинских процедур.
- Внебольничный – появление инфекции никак не связано с пребыванием в учреждении здравоохранения.
Стадии сепсиса
Не допустить распространения инфекции и токсинов можно вовремя поняв, на каком этапе находится болезнь. От стадии протекания зависит принцип лечения заражения, его длительность и результаты. Их выделяют несколько:
- Начальный этап заражения. Происходит реакция организма на посевы микроорганизмов в крови. Меняется температура тела и цвет кожи, учащается сердцебиение.
- Молниеносная. Сопровождается резким ухудшением самочувствия. Такая острая стадия может привести к септикопиемии – образованию гнойников.
- Поздняя стадия заражения. Характеризуется нарушением работы жизненно важных органов и гипотензией.
- Септический шок. Кровоснабжение органов нарушается, что приводит к летальному исходу.
Диагностика сепсиса
Своевременная диагностика сепсиса имеет решающее значение для выздоровления больного. Чем раньше начато лечение, тем больше шансов на успех. Диагноз выставляется на основании данных клинического осмотра и лабораторно-инструментального обследования.
Клинические критерии:
- Температура тела более 38 градусов или менее 36 градусов.
- Частота сердечных сокращений более 90 или превышает возрастную норму.
- Частота дыхания более 20 раз в минуту.
- Наличие отеков.
- Спутанность сознания.
- Повышение уровня глюкозы в крови более 7,7 мкмоль/л при отсутствии диабета.
- Нарушение гемодинамических процессов — снижение систолического артериального давления менее 90 мм.рт.ст, либо его снижение более чем на 40 мм.рт.ст. от привычного значения.
Лабораторные критерии
Проводят общий анализ крови с подсчетом лейкоцитарной формулы и определением количества тромбоцитов. При сепсисе определяется лейкоцитоз более 12*109/л или лейкопения, когда количество лейкоцитов ниже 4*109/л. Также отмечается выход в кровяное русло незрелых форм гранулоцитов и уменьшение количества тромбоцитов.
В биохимическом анализе крови отмечается увеличение С-реактивного белка, креатинина, билирубина. Но это неспецифичные признаки, которые могут наблюдаться и при других заболеваниях. Поэтому продолжается поиск более информативных методов диагностики.
На сегодняшний день главными таким маркерами являются прокальцитонин, пресепсин, СРБ. По данным этого лабораторного показателя устанавливают диагноз и отслеживают динамику заболевания.
Бактериологический посев
Обнаружение в крови микроорганизмов является важным, но не обязательным проявлением сепсиса. Даже при использовании самых современных диагностических систем и при тщательном соблюдении техники забора материала, выделить возбудитель из крови удается менее, чем в половине случаев. Поэтому отрицательный результат бакпосева при наличии клинической симптоматики не должен расцениваться как отсутствие сепсиса, и, наоборот, выделение микроорганизмов из крови при отсутствии симптоматики, должно расцениваться как транзиторная бактериемия или вирусемия, но не как сепсис.
Тем не менее, биологические исследования в любом случае должны присутствовать, как один из этапов диагностики сепсиса по следующим причинам:
- Возможность определения этиологии возбудителя.
- Подбор или смена режимов антибиотикотерапии.
- Контроль эффективности лечения.
- В некоторых случаях позволяет определить источник инфекции, например, катетер-связанная инфекция, эндокардиты и др.
Запись на консультацию круглосуточно
+7 (495) 151-14-53
Как определить заражение крови
Чтобы выявить тот факт, что кровь пациента заражена, должно присутствовать не менее двух критериев, указывающих на это: гипотермия или гипертермия, тахикардия и пониженный уровень лейкоцитов. Кроме того, существует целый комплекс исследований, при помощи которого можно выявить заражение:
- анализ мочи (превышение в моче белка может стать подтверждением диагноза);
- комплексное исследование показателей внутрисосудистого свертывания крови;
- рентген или УЗИ для обнаружения гнойных поражений тела.
Диагностика
Постановка диагноза как у детей, так и у взрослых производится на основании клинической картины (наличие характерных симптомов, выявление очага инфекции и возможных метастазов), а также на результатах клинических исследований (общий анализ крови, посев на стерильность).
Для точной постановки диагноза и дифференциации сепсиса от других заболеваний посев рекомендуется проводить троекратно. Общий анализ крови выявляет лейкоцитоз, гипохромную анемию, ускорение СОЭ.
При наличии показаний дополнительно могут быть назначены: УЗИ отдельных органов, рентгенодиагностика, магнитно-резонансная либо компьютерная томография.
Лечение
Чтобы избавить человека от последствий проникновения и распространения в крови опасных бактерий при заражении, медики могут прибегать к радикальным оперативным методам по удалению некрозов или ограничиваться более консервативным лечением. Все зависит от стадии заболевания и состояния конкретного организма, поэтому самолечение здесь неприемлемо. Лечение сепсиса крови может включать в себя:
- противовоспалительную и антибактериальную терапии, убивающие микроорганизмы и повышающие сопротивляемость им;
- введение водно-солевых растворов внутривенно, для дезинтоксикации организма после заражения;
- переливание плазмы от донора в самых запущенных случаях.
Антибиотики
Инфекция в крови мешает человеку нормально существовать из-за дисфункции его внутренних органов. Антибиотики подавляют рост живых клеток, к которым опасные микроорганизмы тоже относятся. При заражении данный вариант на первых порах и начальных стадиях будет самым действенным. Принимать препарат можно только по рекомендации врача и в комплексе со вспомогательным веществом. Для лечения сепсиса крови используют:
- Гентамицин. Нарушает белковый синтез, оказывая воздействие через клеточную мембрану микроорганизмов. Минусом являются побочные действия, связанные с долгим приемом препарата.
- Ванкомицин. Замедляет биосинтез стенки бактериальных клеток, что сказывается на них губительно. Противопоказан при почечных заболеваниях.
- Амоксициллин. Относится к группе пенициллинов, работает за счет угнетающего воздействия на зараженные клетки. Данная группа очень аллергична.
Лечение сепсиса
Лечение сепсиса базируется на трех принципах:
- Санация первичного очага. Это может быть достигнуто с помощью хирургического вмешательства и/или адекватной антибактериальной терапии. При обнаружении первичного очага, который можно санировать хирургически, необходимо провести это как можно скорее. Это может быть вскрытие и дренирование абсцессов, удаление инфицированных инвазивных устройств (катетеры, имплантаты и др.), дренирование и лаваж брюшной полости, и др.
Антимикробная терапия является еще одним краеугольным камнем лечения сепсиса, при этом важна ее своевременность и адекватность. Например, при развитии септического шока, препараты должны быть введены в течение часа от начала симптомов. При этом препарат должен охватывать весь спектр предполагаемых возбудителей и, что немаловажно, проникать в первичный инфекционный очаг. При необходимости назначения комбинированной терапии из нескольких препаратов, их применяют не более 5 дней, после чего должны быть получены данные биологических методов исследования и произведена коррекция схемы лечения.
- Обеспечение транспорта кислорода — все клинические проявления сепсиса усугубляются в условиях недостатка кислорода, поэтому очень важно контролировать этот процесс. Для этого проводят:
- Гемодинамическую поддержку — вливание растворов, которые обеспечивают восполнение водно-электролитного баланса, назначаются препараты, поддерживающие артериальное давление и др.
Респираторную поддержку — искусственную вентиляцию легких, кислородные маски и др.
- Коррекция метаболических нарушений
- Обеспечение поступления необходимых питательных веществ (белков, жиров, углеводов). Если пациент не в состоянии сам принимать пищу или питательные смеси, рассматривается вариант заместительной терапии.
Контроль уровня глюкозы.
- Детоксикационные мероприятия.
Одним из эффективных способов лечения сепсиса является селективная сорбция на колонках TORAYMYXIN. Данная методика успешно применяется во многих странах мира. В настоящее время такое лечение прошли более 200 тысяч пациентов с септическим шоком и тяжелыми формами сепсиса. Эффективность и безопасность технологии подтверждена в ходе клинических исследований.
Последствия
Страшные фото и видео, изображающие осложнения после сепсиса крови, поражают и пугают. Самым опасным последствием является септический шок, затрудняющий кровообращение во внутренних органах. Даже если до данного состояния болезнь не дошла, опасность для здоровья колоссальна, поскольку могут развиваться разные патологии:
- сердечная или почечная недостаточность;
- поражение тканей печени;
- значительное увеличение отдышки;
- нестабильность температуры и давления;
- появление пролежней;
- закупорка сосудов и некроз тканей;
- кровотечения.
Осложнения сепсиса
Нередко сепсис сопровождается развитием различных осложнений, среди которых наиболее часто развиваются почечная, надпочечниковая, сердечно-сосудистая и дыхательная недостаточности, возникают кровотечения и тромбоэмболии.
Наиболее опасным состоянием является инфекционно-токсический шок. Его характерными проявлениями являются расстройство кровообращения, гипертермия, критическое снижение артериального давления, учащение пульса до 160 ударов. Летальность достигает 90%.
Профилактика
Предугадать, что у здорового человека вдруг появится какое-либо заболевание, не представляется возможным. Один человек может быть совершенно нечувствителен к какому-либо вирусу в крови, другой же – заболевает мгновенно. Однако существуют профилактические меры, способные снизить риск заражения и оградить себя от тяжелых последствий:
- Укрепление иммунитета. Данный комплекс воздействий создаст барьер для заражения. Если ваш иммунитет ослаблен – обратитесь к врачу для подбора терапии.
- Соблюдение правил гигиены. Особенно данный пункт относится к введению инъекций, обработке открытых ран.
- Аккуратность. Снижение уровня травматизма не даст возможности бактериям проникнуть вовнутрь.
Как лечить сепсис
Больному назначается экстренное медикаментозное лечение:
- антибиотики;
- обезболивающие медикаменты;
- иммуномодуляторы;
- растворы инфузионной терапии;
- лекарства, нормализующие давление;
- препараты, восстанавливающие функции сердца, печени, почек;
- витамины, антиоксиданты.
Антибиотики при сепсисе играют важнейшую роль в комплексном лечении заболевания. Немедленно назначают внутривенные инъекции. Чаще это два-три препарата разных групп в максимально возможных высоких дозах. Иммуномодуляторы повышают защитные силы организма. Инфузионные кровезаменители, солевые, белковые растворы способствуют восстановлению состава крови, водно-солевого баланса, активизируют кровообращение, очищают организм от токсинов.
Однако пока не ликвидирован очаг сепсиса, медикаментозное лечение не может дать необходимого эффекта, поэтому оперативное вмешательство проводится как можно раньше. Хирург вскрывает гнойник и удаляет его гнойное содержимое вместе с некротическими тканями. Очень важен адекватный уход за пациентом. Сепсис не может передаваться от больного человека здоровому.
Надежную профилактику болезни обеспечивают:
- соблюдение пациентами личной гигиены;
- своевременная ликвидация локальных гнойников;
- строгое выполнение медработниками требований асептики;
- минимальные сроки использования катетеров;
- грамотная антибиотикотерапия;
- вакцинация проблемных пациентов.
Заражение крови – причины, признаки, симптомы, диагностика, лечение и профилактика
Постановка диагноза как у детей, так и у взрослых производится на основании клинической картины (наличие характерных симптомов, выявление очага инфекции и возможных метастазов), а также на результатах клинических исследований (общий анализ крови, посев на стерильность).
Для точной постановки диагноза и дифференциации сепсиса от других заболеваний посев рекомендуется проводить троекратно. Общий анализ крови выявляет лейкоцитоз, гипохромную анемию, ускорение СОЭ.
При наличии показаний дополнительно могут быть назначены: УЗИ отдельных органов, рентгенодиагностика, магнитно-резонансная либо компьютерная томография.
Как только замечены первые симптомы заражения крови у человека или есть подозрения, что могло явиться причиной, следует незамедлительно обратиться к врачу, чтобы получить грамотные рекомендации по лечению и избежать страшных последствий.
Самолечение в подобных ситуациях может быть небезопасным и, вероятно, приведет лишь к усугублению проблемы. Быть внимательным к своему организму очень важно, особенно если вы не исключаете возможность заражения.
Многие болезни взрослых по тяжести перенесения не разнятся с теми же недугами у ребенка. Зачастую более молодой организм, наоборот, способен стойко бороться с проблемой.
Заражение или сепсис крови представляет собой реакцию на попадание в кровоток микроорганизмов и инфекций.
ПОДРОБНОСТИ: Строение функции и норма нейтрофилов в крови
Вне зависимости от возраста пациента, такое состояние считается тяжелым и в запущенных случаях может привести к летальному исходу.
Согласно международной классификации заболеваний сепсис указывают сразу под двумя кодами – А40 и А41, что подразумевает под собой стрептококковую и иную септицемию.
Наименование для бактериального заражения выбрано неслучайно, ведь возбудителями по большей части являются стрептококки.
В иных случаях кровь может быть заражена такими микроорганизмами, как кишечная палочка, стафилококки и пневмококки.
Вследствие различий форм сепсиса крови каких-либо окончательных симптомов он не имеет. Протекание заражения может быть быстрым и, не дав больному опомниться, привести к плачевным последствиям.
Нередко заболевание затягивается на 5-7 дней, в течение которых по характерным чертам можно выявить его наличие и обратиться к врачу.
Симптомы заражения или сепсиса крови человека могут быть следующими:
- появление на губах герпеса;
- внезапное развитие гиперпигментации кожи или побледнение;
- появление гнойных воспалений на теле;
- проблемы с дыханием;
- нестабильное психоэмоциональное состояние, апатия;
- впадины на лице в области щек.
Молниеносное ухудшение здоровья с бессимптомным протеканием наблюдается лишь у ряда болезней, к которым сепсис крови может относиться.
Если вы подозреваете возможное заражение, то прислушивайтесь к собственному организму – он даст вам понять, есть ли повод для беспокойства или нет.
Как правило, существенные изменения при заражении происходят уже в первые дни. Признаки заражения могут быть следующими:
- повышение или снижение температуры, озноб;
- повышенная потливость;
- кишечные расстройства;
- покраснение кожных покровов, пятна на теле;
- потеря сознания.
Причины
Зная о возможной опасности, человек подсознательно пытается ее избежать. Когда речь идет о болезнях, есть смысл запомнить основные причины их возникновения.
Уберечься от всего на свете невозможно, но оградить себя от вероятности заражения, вызванного инфекцией в крови, реально. Возбудителями являются различные микроорганизмы: стафилококки, стрептококки и другие.
При попадании в кровь, особенно на фоне снижения иммунитета, они приводят к печальным последствиям. Среди причин заражения можно выделить следующее:
- врожденные или приобретенные дефекты иммунной системы;
- употребление наркотиков;
- несоблюдение правил гигиены в больницах и косметических салонах;
- проведение аборта ненадлежащим способом;
- попадание в кровь инфекции на фоне лучевой и иных терапий, способствующих угнетению иммунитета;
- осложнения при ранах, порезах и ожогах.
Признаки сепсиса крови могут проявляться у совершенно здорового человека, но у пациентов со сниженным иммунитетом риск заболеть возрастает в разы. Являясь синдромом системного воспалительного ответа организма, заражение может быть получено следующим образом:
- Во время операции. При использовании нестерильных инструментов медики могут занести в кровь через открытые раны инфекцию, которая при слабом иммунитете будет размножаться.
- При лечении и удалении зубов. Микроорганизмы легко проникают через открытый канал в кровь при несоблюдении стерильности.
- При порезах. Полученный в быту или салоне, например, при обработке ногтей, порез является «воротами» для инфекции.
Не многие люди вносят посещение стоматолога в список обязательных ежегодных дел. В этой связи возникают ситуации, когда помочь больному зубу не представляется возможным и удалить – единственный выход избавиться от болезненных ощущений.
Одонтогенный сепсис крови – одно из возможных последствий такого решения. Заражение происходит в стыках между твердой частью зуба и десной. Из-за трудностей при диагностике, данное заболевание считается очень опасным, а лечить его приходится длительное время.
Однако и после болезни иммунитет не вырабатывается, что грозит рецидивом.
Классификации заражений очень обширны и подразделяются на категории, в которых разное количество наименований. Две самые большие группы: криптогенный сепсис крови и вторичный.
В первом случае входные ворота не определены, во втором же – можно выявить очаг инфекции. Далее обозначается способ, посредством которого произошел сепсис крови: через рану, вследствие операции или при разрыве родовых путей.
Однако более важной является классификация по местонахождению очага заражения:
- одонтогенный – твердая часть зуба;
- кишечный – пищеварительная система;
- кожный – кожа;
- риногенный – носовые пазухи;
- уросепсис – органы мочеполовой системы;
- ротовой – полость рта;
- отогенный – уши;
- тонзиллогенный – миндалины;
- эндокардиальный – клапаны сердца.
Стадии сепсиса
Не допустить распространения инфекции и токсинов можно вовремя поняв, на каком этапе находится болезнь. От стадии протекания зависит принцип лечения заражения, его длительность и результаты. Их выделяют несколько:
- Начальный этап заражения. Происходит реакция организма на посевы микроорганизмов в крови. Меняется температура тела и цвет кожи, учащается сердцебиение.
- Молниеносная. Сопровождается резким ухудшением самочувствия. Такая острая стадия может привести к септикопиемии – образованию гнойников.
- Поздняя стадия заражения. Характеризуется нарушением работы жизненно важных органов и гипотензией.
- Септический шок. Кровоснабжение органов нарушается, что приводит к летальному исходу.
Чтобы выявить тот факт, что кровь пациента заражена, должно присутствовать не менее двух критериев, указывающих на это: гипотермия или гипертермия, тахикардия и пониженный уровень лейкоцитов. Кроме того, существует целый комплекс исследований, при помощи которого можно выявить заражение:
- анализ мочи (превышение в моче белка может стать подтверждением диагноза);
- комплексное исследование показателей внутрисосудистого свертывания крови;
- рентген или УЗИ для обнаружения гнойных поражений тела.
Лечение
Чтобы избавить человека от последствий проникновения и распространения в крови опасных бактерий при заражении, медики могут прибегать к радикальным оперативным методам по удалению некрозов или ограничиваться более консервативным лечением.
- противовоспалительную и антибактериальную терапии, убивающие микроорганизмы и повышающие сопротивляемость им;
- введение водно-солевых растворов внутривенно, для дезинтоксикации организма после заражения;
- переливание плазмы от донора в самых запущенных случаях.
Антибиотики
Инфекция в крови мешает человеку нормально существовать из-за дисфункции его внутренних органов. Антибиотики подавляют рост живых клеток, к которым опасные микроорганизмы тоже относятся.
При заражении данный вариант на первых порах и начальных стадиях будет самым действенным. Принимать препарат можно только по рекомендации врача и в комплексе со вспомогательным веществом.
Для лечения сепсиса крови используют:
- Гентамицин. Нарушает белковый синтез, оказывая воздействие через клеточную мембрану микроорганизмов. Минусом являются побочные действия, связанные с долгим приемом препарата.
- Ванкомицин. Замедляет биосинтез стенки бактериальных клеток, что сказывается на них губительно. Противопоказан при почечных заболеваниях.
- Амоксициллин. Относится к группе пенициллинов, работает за счет угнетающего воздействия на зараженные клетки. Данная группа очень аллергична.
Последствия
Страшные фото и видео, изображающие осложнения после сепсиса крови, поражают и пугают. Самым опасным последствием является септический шок, затрудняющий кровообращение во внутренних органах. Даже если до данного состояния болезнь не дошла, опасность для здоровья колоссальна, поскольку могут развиваться разные патологии:
- сердечная или почечная недостаточность;
- поражение тканей печени;
- значительное увеличение отдышки;
- нестабильность температуры и давления;
- появление пролежней;
- закупорка сосудов и некроз тканей;
- кровотечения.
ПОДРОБНОСТИ: Магний: Что собой представляет магний
Профилактика
Предугадать, что у здорового человека вдруг появится какое-либо заболевание, не представляется возможным. Один человек может быть совершенно нечувствителен к какому-либо вирусу в крови, другой же – заболевает мгновенно.
- Укрепление иммунитета. Данный комплекс воздействий создаст барьер для заражения. Если ваш иммунитет ослаблен – обратитесь к врачу для подбора терапии.
- Соблюдение правил гигиены. Особенно данный пункт относится к введению инъекций, обработке открытых ран.
- Аккуратность. Снижение уровня травматизма не даст возможности бактериям проникнуть вовнутрь.
Бакпосев крови помогает определить возбудителей сепсиса
Для подбора терапевтических мероприятий по устранению сепсиса необходимо определить, каким образом возбудитель проник в организм. Лишь благодаря своевременной диагностике удается выявить на начальном этапе сепсис это или кратковременная инфекция.
О симптоматике заболевания
В зависимости от того, какой вид имеет заболевание, различаются и его симптомы.
1. Каковы симптомы септицемии:
- Она характеризуется молниеносным течением. В особо сложном случае смертельный исход наступает менее, чем за двое суток,
- обычно диагностируется у малышей, которым еще не исполнилось три года,
- возбудитель болезни из семейства кокков,
- от того, как быстро поставят диагноз и начнут лечение, зависит исход заболевания. Как правило, болезнь начинается с симптомов респираторной инфекции, затем за короткий промежуток времени появляются остальные признаки,
- при этом виде заболевания тяжело определить наличие воспалительных процессов.
Болезнь развивается следующим образом:
- происходит увеличение температуры то сорока градусов. Это объясняется тем, что при заболевании болезнетворными бактериями происходит выделение токсинов, поражающих участок в мозге головы, отвечающего за регулирование температурного режима организма. Повышение температуры сопровождается учащением пульса, потливостью и ознобом,
- происходит образование подкожных кровоизлияний. Причины их появления заключаются в разрушениях стенок в сосудах собственной иммунной системой и бактериями. Сначала это проявляется в виде мелких точек, затем они становятся большими и красными, тело покрывается волдырями,
- пропадает желание есть,
- по причине дисфункции печени кожные покровы принимают желтушный оттенок. Поступление билирубина (который не перерабатывается печенью) в кровоток приводит к оседанию его в мозговых клетках и на коже,
- у пациента снижается артериальное давление, происходит учащение пульса, наблюдаются нарушения в его дыхании,
- поражаются органы пищеварения, пациента начинает тошнить, появляется рвота, симптомы диареи.
2. Каковы симптомы септикопиемии:
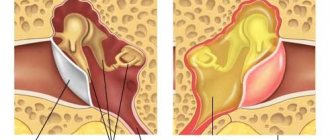
- Это наличие большого гнойника,
- внутренние органы повреждены гнойничками,
- заболевание характеризуется длительным течением, но не таким тяжелым, как у предыдущего вида заболевания,
- главный возбудитель, наряду с синегнойной палочкой, является так же кокки,
- сначала гнойники появляются в легких, затем в других органах.
Болезнь этого вида развивается следующим образом:
- у пациента наблюдается подъем температуры до сорока градусов, она носит скачкообразный характер. Повышение ее объясняется поступлением в кровоток новых бактерий. Все это сопровождается сильными головными болями, вялостью, раздражительностью. Затем пациенту на определенное время становится лучше,
- поражаются сердечные сосуды и мышцы. Заболевание сопровождается образованием тромбов, из-за которых нарушается кровоток. По этой причине может начаться развитие эндокардита, сопровождающееся учащенным сердцебиением и низким артериальным давлением,
- происходят нарушения в деятельности почек. Это выражается в поясничных болях. Моча может содержать гной, объем ее становится меньше,
- поражается печень. Она становиться больше, кожа пациента приобретает желтый оттенок,
- у больного поражены легкие, появляется одышка, боль за грудной клеткой, пациент страдает от сильного кашля, у некоторых синеют губы и кончики в пальцах. Возникает пневмония,
- происходит поражение мозга, у некоторых пациентов — развитие энцефалита и менингоэнцефалита,
- начинается развитие гнойного артрита.
3. Какова симптоматика септического эндокардита:
- Наблюдается повышение температуры,
- учащается биение сердца,
- состояние больного характеризуется шумом в ушах, головной болью, темнотой в глазах, одышкой,
- возникает аритмия,
- больной страдает от сильного сердечного кашля с кровяной примесью.
Диагностика и лечение
Сепсис лечат только в стационаре — в палате интенсивной терапии и реанимационном отделении, поскольку каждому четвертому пациенту проводят искусственную вентиляцию легких.
Базисное лечение — комбинация больших доз антибактериальных препаратов: антибиотиков и сульфаниламидов.
Лечение сепсиса всегда комплексное — вместе с антибиотиками проводят дезинтоксикационную терапию с помощью солевых и коллоидных растворов, укрепляют иммунитет, в том числе с помощью переливания донорских лейкоцитов, нормализуют белковый состав крови и деятельность поврежденных органов и систем. Обязательно удаляют доступный первичный очаг инфекции.
Лечение комплексное и включает антибактериальную, дезинтоксикационную и иммунотерапию
Сепсис является заболеванием, для которого характерен слишком высокий показатель смертности. Именно с учетом такого фактора лечение должно быть неотложным и проводиться в стационаре. Вероятность летального исхода высока в том случае, если патологический процесс охватывает большую часть органов и систем.
Основное лечение при заражении крови — это прием антибактериальных препаратов. Важно подобрать сильнодействующее лекарственное средство, которое соответствует чувствительности возбудителя.
Результат проводимой терапии зависит от стадии тяжести болезни, особенностей возбудителя и сопротивляемости организма. Кроме приема антибиотиков назначаются белковые медикаменты, проводится переливание крови, и вводятся специальные сыворотки.
В детском возрасте устранение сепсиса предполагает еще местную терапию. Проводится обработка раны препаратами с антисептическим действием, удаляется гнойный экссудат и омертвевшие клетки. В том случае, если патология переходит в осложненную форму, то прибегают к интенсивной и хирургической терапии.
Сепсис может стать причиной летального исхода
При не проведении своевременной терапии заражения крови всегда развиваются множественные повреждения во всем организме, которые просто несовместимы с жизнью. При высокой чувствительности возбудителей к лечению и выраженном улучшении состояния антибактериальную терапию проводят около 2-3 недель.
При позднем выявлении сепсиса и не проведении необходимого лечения возможно развитие гангрены конечностей и омертвление их тканей. Кроме этого, возможны необратимые изменения внутренних органов и кровоизлияния в надпочечники. К сожалению, такие осложнения считаются смертельно опасными.
При своевременной терапии удается снизить температуру тела и очистить организм от скопившихся в нем токсинов. Спустя некоторое время проявления болезни исчезают, удается избежать развития осложнений и наступает выздоровление.
Если у больного подтвердился анализ, его госпитализируют в палату интенсивной терапии или в реанимацию, начинают лечить. Основная методика – антибактериальная терапия. Лечение проводит инфекционист совместно с анестезиологом-реаниматологом.
Больному подбирают антибиотики в зависимости от того, какие инфекции вызвали сепсис (Ампициллин, Линкомицин и др.). Если вероятный возбудитель болезни узнать не удаётся, пациенту назначают антибиотики широкого спектра действия.
Больному проводят инфузионную терапию с целью повышения давления и дезинтоксикации. С этой целью используют солевые или электролитные инфузионные растворы. Для снятия отеков проводят форсированный диурез. Применяют гемосорбцию или плазмаферез.
В курс терапии входят препараты, укрепляющие иммунную систему, например, Имудон, Пентоксил. Больным назначают питание, содержащее витамины, особенно витамин С. Сопротивляемость инфекции повышают с помощью введения антистафилококковой плазмы, переливания лейкоцитарной массы.
Симптоматическая терапия проводится для устранения разнообразных клинических проявлений болезни.
- При артериальной гипотензии вводят Гидрокортизон или Преднизолон.
- Для обезболивания и снятия температуры применяют Ибупрофен, Диклофенак или Парацетамол.
- Для восстановления белкового баланса применяют Альбумин или донорскую плазму.
При проблемах с почками назначают гемодиализ. Чтобы не было тромбов, применяют Гепарин, Варфарин.
Если нужно, гнойный очаг удаляется хирургическим путём. Вскрываются первоисточники инфекции. Раны на теле обязательно дезинфицируются. На место хирургической операции накладывают антисептические повязки на основе Левомеколя, Диоксидиновой мази.
Правильно назначенная терапия приводит к исчезновению озноба, снижению температуры, в анализе крови уменьшаются палочкоядерные нейтрофилы. Больше не появляются высыпания на теле.
Вылечить заражение крови можно только комплексно, избавляясь от возбудителя, очага инфекции и поддерживая иммунитет. Для эффективного лечения необходимо знать, где находится очаг, какие возбудители убивают человека.
Очень важными являются диагностические мероприятия: исследования крови, мочи, кала, иногда – спинномозговой жидкости, а также МРТ и УЗИ внутренних органов, воспаление в которых могло вызвать заражение крови. Выделить возбудителя можно несколькими путями.
Выделение возбудителя из крови, посев в питательную среду. Через 5 дней можно сказать о том, какой микроорганизм послужил причиной воспаления, насколько он чувствителен к воздействию антибиотиков.
Полимеразная цепная реакция (ПЦР) – метод диагностики, позволяющий определить возбудителя по нескольким молекулам при помощи многократного клонирования определенного участка ДНК, что позволяет в течение 2 часов получить точный ответ о том, какой микроорганизм вызвал сепсис.
Тест на прокальцитонин – полипептид, синтезируемый в щитовидной железе, в здоровом организме в кровь не поступает, преобразуясь в кальцитонин. Наличие прокальцитонина считается одним из самых точных показателей наличия сепсиса.
Так как точная диагностика очень важна для полного излечения больного, лабораторные исследования проводятся в обязательном порядке.
Но чаще всего эти исследования занимают довольно много времени, экспресс – анализы типа ПЦР требуют высокотехнологичного оборудования, которое есть далеко не везде. Именно поэтому чаще всего лечение начинают еще до получения результатов анализов, учитывая опасность состояния для жизни человека.
Противовоспалительные меры: на помощь приходят антибиотики широкого спектра, их называют и резервными, так как применяются они только в самых серьезных ситуациях и способны справиться с подавляющим числом существующих гноеродных бактерий и грибов.
Санация места воспаления, иссечение отмирающих, гноящихся тканей, обработка краев раны антисептиком – работы хирурга чрезвычайно важна, особенно в случаях заражения после ранений, оперативных вмешательств, травм.
Дезитоксикационная терапия: внутривенные вливания глюкозы и водно-солевых растворов.
Переливание крови: при остром сепсисе и в ряде других случаев при угнетении иммунитета больному требуется переливание крови или ее компонентов, чтобы поднять уровень лейкоцитов, повысить сопротивляемость.
При правильно подобранном лечении результат будет заметен на 2-5 сутки – снижение температуры, улучшение самочувствия. Если же появляются очаги вторичного заражения, словно метастазы, распространяющиеся дальше и дальше от источника заражения, следует срочно менять методику лечения.
ПОДРОБНОСТИ: Сердце волнение резкая боль — Все про гипертонию
Лечение проводится только в стационаре, в палате интенсивной терапии, под постоянным наблюдением врачей и медперсонала.
Вылечить заражение крови в короткий срок невозможно, не меньше труда и времени потребуется, чтобы восстановить силы, поэтому не только лечение, но соблюдение впоследствии всех рекомендаций врача важны для пациента и его здоровья.
Терапия направлена на борьбу с болезнью и повышение защитных сил организма. Лечение включает в себя несколько этапов и должно проводиться исключительно в условиях стационара.
Хирургическое вмешательство заключается в полном удалении пораженных тканей (при наличии возможности), а также жидкости, скапливающейся в ранах, обеспечении постоянного оттока гноя. На поверхность раны накладываются швы.
- левомеколь;
- диоксидиновая мазь;
- левосин.
Интенсивное лечение включает в себя прием антибиотиков и использование антисептических препаратов. Перед их применением необходимо провести анализ на чувствительность к ним выявленных микроорганизмов.
- цефатоксим метронидазол;
- цефелим метронидазол;
- ампициллин аминогликозид.
При отсутствии ответной реакции организма дополнительно может быть назначен:
- ванкомецин;
- флуконазол;
- линезолид;
- каспофунгин.
Длительность приема антибактериальных препаратов определяется лечащим врачом и составляет от 6 до 10 недель. В качестве дополнительных мер показаны:
- противовоспалительная терапия глюкокортикоидами (гидрокортизон, метилпреднизолон);
- дезинтоксикационное лечение – выведение из организма токсичных веществ;
- инфузионная терапия – переливание электролитов, жировых и белковых эмульсий;
- иммунозаместительная терапия – прием иммуноглобулинов. Наиболее эффективным является введение пентаглобина в течение 3 дней в дозировке 5 мл/кг;
- профилактика тромбоэмболических осложнений (введение гепарина натрия).
Прогноз
Необходимо отметить, что сепсис протекает достаточно тяжело. Уровень смертности в зависимости от вида и характера течения может достигать 50%, а при развитии септического шокового состояния этот показатель еще выше.
Прогноз при заражении крови всегда серьезен. При молниеносном течении сепсиса летальность неизбежна у 85 – 99% больных, подвергшихся бактериальной агрессии.
Наиболее тяжело болезнь протекает у пожилых пациентов и новорожденных детей.
Причины возникновения и механизм развития сепсиса
Развитие заболевания обусловлено распространением патогенов вместе с кровотоком по всему организму. В результате транспортировки бактерии заражают различные системы. Массовая атака тканей приводит к быстрому повреждению органов и оболочек. Это усугубляет течение патологии.
Чаще всего сепсис крови развивается в результате проникновения инфекции из внешней среды через дыхательную систему. Это связано с наличием бактерий в воздухе. Риск заражения повышается, если человек в течение длительного времени вынужден пребывать в неблагоприятных условиях или находиться рядом с зараженными людьми. Реже патология развивается из-за инфекционных заболеваний органов брюшной полости или мочеполовой системы. Дополнительно очаги могут быть обнаружены в ротовой полости, после хирургического вмешательства и т. д.
Криптогенный сепсис характеризуется отсутствием входных ворот. Диагноз ставится, если во время обследования и лечения не удалось обнаружить источник заражения, но бактерии и характерные симптомы присутствуют.
Чаще всего причиной возникновения патологии становятся бактерии, но в некоторых случаях происходит заражение паразитами, грибками или вирусами. Ранее чаще регистрировались случаи инфицирования грамотрицательными штаммами. Сейчас большинство инцидентов связаны с заражением грамположительными бактериями. Наиболее часто патология вызывается стафилококками, также встречаются клебсиеллы, синегнойная и кишечная палочки. Развитие грибкового сепсиса в большинстве случаев связано с заражением кандидой.
Диагностика состояния
Критериями выявления сепсиса считают:
- наличие очага (не всегда его удается обнаружить);
- симптомы общей тяжелой интоксикации;
- полиорганная недостаточность;
- вторичные гнойные метастазы;
- положительные результаты посева крови на стерильность.
Нужно учитывать, что при инфекциях без сепсиса также обнаруживают бактерии при их кратковременном нахождении в крови, а при антибиотикотерапии у четверти больных с септическим процессом бывают отрицательные показатели. Поэтому следует анализ крови провести не менее 3 раз, лучше в период максимального подъема температуры.
Пациентам также показано микробиологическое исследование мокроты при очаге в легких, мочи при урологических инфекциях, цереброспинальной жидкости при мозговых поражениях, отделяемого из раны или содержимого кожного гнойного очага.
Для того, чтобы срочно выявить возбудителя применяется ПЦР-диагностика инфекций. Она основана на обнаружении ДНК микробов в любой биологической жидкости. Ее достоверность превышает результат посевов или других анализов крови (обнаружения анемии, высокого СОЭ и уровня лейкоцитов со сдвигом формулы влево).
Основные симптомы септицемии и механизм ее развития
Признаки септицемии:
- течение практически всегда молниеносное. Длится такое состояние всего несколько дней. В наиболее тяжелых случаях смерть может наступить очень быстро;
- нормальная работа и, конечно же, состояние организма сильно ухудшаются;
- чаще всего встречается у детей до 3 лет;
- возбудителями заболевания считается семейство кокков;
- жизнь пациента будет зависеть от быстрой диагностики и вовремя начатого лечения, поскольку начало болезни проявляется лишь как респираторная инфекция, а остальные симптомы могут появиться очень быстро;
- воспалительный очаг обычно довольно маленького размера, иногда его невозможно определить.
Развитие симптомов происходит в несколько этапов:
- Температура тела повышается до 40. Это происходит потому, что токсины, которые выделяют болезнетворные бактерии, сразу поражают тот центр головного мозга, который отвечает за регуляцию температуры тела. В итоге такое состояние приводит к выработке «лишнего тепла», что и проявляется в повышении температуры. У больного учащается пульс, появляется сильный озноб и потливость.
- Подкожные кровоизлияния. Они, как правило, образуются из-за того, что бактерии и собственная иммунная система разрушают стенки больших и особенно мелких сосудов. В итоге они лопаются, кровь попадает под кожу. Вначале на теле появляются лишь мелкие точки, которые позже сливаются в большие красные пятна. После этого появляются волдыри и изъязвления.
- Нарушается нормальная работа всего организма. Резко снижается аппетит.
- Сильная желтушность кожных покровов и видимых слизистых оболочек. Желтуха появляется из-за дисфункций печени. Билирубин, который должен перерабатываться в печени, начинает поступать в кровеносную систему и оседать в клетках мозга и кожных покровов.
- Нарушается функция дыхания и кровообращения. Дыхание становится поверхностным, пульс резко учащается. Происходит также сильное снижение артериального давления.
- Поражение органов пищеварительной системы. При сепсисе страдают кишечник, желудок и поджелудочная железа. Появляется сильная тошнота, неукротимая рвота и диарея.
Виды криптогенного сепсиса
По времени течения различают пять видов заражения крови:
- Молниеносный. Он же считается острейшим. Название свое получил из-за того, что все симптомы проявляются очень быстро. Процесс самого гнойного воспаления протекает практически молниеносно. Происходит стойкое нарушение в нормальной работе большинства внутренних органов. Общее состояние таких пациентов достаточно быстро ухудшается, поэтому в данном случае спустя двое суток возможна смерть пациента.
- Острый — симптомы проявляются медленнее. Такое состояние может продлиться около 1,5 месяцев.
- Подострый — характеризуется продолжительностью от 1,5 до 4 месяцев.
- Рецидивирующий — течение болезни волнообразное. За ремиссией следует ухудшение общего состояния. Этот вид сепсиса рассматривают как такой, который продолжается более полугода.
- Хроническое септическое состояние. Поскольку все защитные функции организма снижаются, то в организме присутствует стабильно пораженный воспалительным процессом участок, который слишком долго не заживает. Хроническая форма может протекать годами, тем самым все больше истощая организм больного.
Выделяют несколько видов заболевания в соответствии с изменениями в некоторых органах:
- Септицемия. Начинается стойкое нарушение в работе всего организма. Общее состояние человека заметно нарушается. Хотя процесс воспаления во многих органах и возникает, но гнойные очаги еще отсутствуют. Протекание данной формы практически всегда крайне быстрое либо острое.
- Септикопиемия представляет собой вид заражения крови, вызывающий в некоторых внутренних органах образование различных размеров очагов нагноения.
- Септический эндокардит.
Основной принцип лечения заражения крови строится на поиске и устранении очагов инфекции.
Больному подбираются максимально возможные дозы антибиотиков, в зависимости от выявленного возбудителя, например, при стафилококковом сепсисе применяют препараты «Фузидин» и «Рефампицин».
Сепсис» – один из терминов, используемых для описания заражения крови. Это потенциально опасная для жизни инфекция, вызванная большим количеством бактерий, попадающих в кровоток. Сепсис поражает тысячи пациентов ежегодно.
Именно по этой причине люди с уже имеющимися заболеваниями попадают в группу риска по заражению крови. Тяжелые инфекционные заболевания, в частности легочные, часто приводят к развитию сепсиса.
Эти признаки характерны для менингококковой септицемии – типа заражения крови, вызванного бактерией менингококка, которая также может вызывать менингит.
Крепкий иммунитет является лучшей защитой от сепсиса. Особому риску развития сепсиса подвергаются пожилые люди и новорожденные.
Сепсис также может возникнуть при любом типе лечения, требующем применения инвазивного оборудования, например, введения катетера.
Кроме того, сепсис может вызвать септический шок, в результате которого у пациента происходит резкое понижение артериального давления, приводящее к полиорганной недостаточности.
Сепсис лечат путем введения антибиотиков внутривенно. Когда тесты определяют наличие особых бактерий, вызывающих сепсис, специалисты назначают конкретный вид препарата для лечения септицемии.
Сепсис вызывают бактерии, попадающие в кровоток из кишечника, рта, поверхности кожи, мочевыводящих путей и других органов и тканей.
Однако это не значит, что каждый гнойный процесс непременно заканчивается сепсисом.
На эти вопросы мы постараемся ответить в нашей статье, однако прежде несколько остановимся на классификации сепсиса вообще и познакомим читателя с основными видами этого тяжелого заболевания. Терапевтический сепсис возникает на фоне глубокого иммунодефицита у ослабленных больных.
При остром варианте сепсиса события развиваются не так стремительно (до недели). Существует ли хронический сепсис у детей – вопрос спорный.
Это краткие сведения о сепсисе вообще, но предметом нашего обсуждения является сепсис у новорожденных (неонатальный и постнатальный), к которому нам следует вернуться.
Если на 1000 новорожденных по статистическим данным на сепсис выпадает до 0,4% случаев, то недоношенные дети составляют в этой доле большинство.
Как проводится лечение сепсиса
В этом плане не обходят вниманием и гемолитическую болезнь новорожденных (ГБН), включенную в список способствующих сепсису факторов. Выраженная интоксикация, признаки полиорганных нарушений, значительный сдвиг в формуле общего анализа крови и других лабораторных тестах указывает на разгар болезни.
Постнатальный сепсис обычно дает некоторое время на раздумья и на принятие мер. Он развивается не так быстро, поскольку на образование первичного очага уйдет пару дней, а то и недель. Показатели общего анализа крови меняются незначительно, о заболевании свидетельствуют лишь симптомы интоксикации.
Течение такого процесса острое, со значительным сдвигом в общем анализе крови (огромное количество лейкоцитов). При внутриутробном инфицировании обязательным является исследование последа патоморфологом с целью выявления воспалительного процесса, который стал причиной сепсиса новорожденного.
И это касается не только пупочного сепсиса, а всего инфекционного процесса. Сепсис приводит к летальному исходу в каждом четвертом случае заболевания, поскольку в кровь больного поступает большое количество бактерий и токсинов. Сепсис диагностируется на основе истории болезни, медицинского обследования и проведения анализов крови на наличие бактерий.
Источник: https://rawalan.freezeet.ru/kak-dolgo-protekaet-sepsis/
Диагностика патологии
Чтобы поставить точный диагноз, специалисту нужно составить клиническую картину и провести некоторые виды диагностик. Если речь идёт о подозрении на запущенную стадию заболевания, в таком случае диагностику и необходимые манипуляции проводят исключительно в стационарных условиях. Для подтверждения диагноза пациенту нужно пройти следующее:
- Выявить, не повышена ли норма основных показателей в крови и моче.
- Выявить возбудителя заболевания (бактерия, инфекции, грибки), если таковые имеются.
- Провести ультразвуковое исследование органов, которые чаще всего поражаются при сепсисе. К таковым относят почки и печень.
- Оценка работы щитовидной железы.
- Пройти флюорографию, при необходимости сделать рентген лёгких с четырёх сторон. Такая манипуляция нужна для оценки состояния лёгких.
Классификация
В зависимости от скорости развития сепсис подразделяется на:
- молниеносный – для этого вида характерно стремительное развитие всех проявлений за 1–2 суток. У пациентов фиксируется значительное ухудшение работы всех органов. Вероятность летального исхода является очень высокой;
- острый – заболевание развивается медленно, симптомы заражения крови проявляется постепенно в течение 5–7 дней. У пациента фиксируются озноб, синюшность кожных покровов, учащенные дыхание и сердцебиение, усиленное потоотделение, помутнение сознания;
- подострый – длится до 4 месяцев, развивается на фоне ослабления иммунитета. Отличается наличием выраженной сыпи, волнообразным изменением температуры. Сознание при этом остается ясным. Летальность достигает 50%;
- хронический – развивается в течение нескольких лет, симптомы могут проявляться периодически. В ряде случаев у пациента обнаруживается долго незаживающий очаг воспаления, фиксируется значительное ухудшение иммунитета.
Изменения, происходящие в организме, позволяют выделить:
- септицемию – общее ухудшение состояния организма, характеризующееся острым развитием воспалительной реакции и отсутствием очагов инфекции во внутренних органах;
- септикопиемию – состояние, отличающееся образованием множественных гнойников в различных органах;
- септический эндокардит– воспаление обнаруживается на поверхности клапанов сердца.
В зависимости от механизма развития состояния выделяют:
- хирургический – возникает как осложнение гнойных заболеваний после хирургического вмешательства. Развивается при попадании инфекции в кровь;
- акушерско-гинекологический – проявляется после осложненных родов и абортов;
- уросепсис – возникает как следствие воспалительных явлений мочеполовых органов (цистит, уретрит, простатит, пиелит);
- кожный – распространение инфекции происходит через повреждения или гнойные заболевания кожных покровов (ожоги, раны, фурункулы);
- плевро-легочный – развивается как осложнение гнойных заболеваний легких (пневмония, пиоторакс);
- кишечный – отличается расположением очага инфекции в брюшной полости;
- отогенный – является осложнением гнойного отита. Может распространяться на головной мозг и способствовать развитию менингита;
- риногенный – развивается при обширном распространении инфекции из носовых пазух;
- тонзилогенный – выявляется на фоне тяжело протекающих ангин.
Клинические проявления сепсиса делян на симптомы интоксикации организма и симптомы поражения органов и систем.
Симптомы интоксикации организма:
- интермиттирующая, или перемежающаяся лихорадка — чередование близкой к нормальной и резко повышенной температуры тела (40 и более градусов). Подъем температуры тела сопровождается ознобом; снижение температуры тела — профузным потом;
- резкая слабость, потеря аппетита;
- бледно-желтушный, бледно-серый цвет кожи;
- заостренные черты лица;
- одышка, тахикардия, пониженное артериальное давление.
Симптомы поражения органов и систем:
- нарушение свертываемости крови и проницаемости сосудов: кровоизлияния во внутренних органах; геморрагическая сыпь на коже;
- признаки сердечной недостаточности: одышка, симметричные отеки ног, тахикардия, аритмия, шум в сердце, поражение клапанов сердца, пр.;
- признаки легочной недостаточности: учащенное дыхание, кашель, хрипы или отсутствие дыхания в легком (сегменте, доле легкого), пр.;
- признаки почечной недостаточности: слабость, бледность, высокий уровень мочевины, креатинина, калия в крови, снижение удельного веса мочи, пр.;
- признаки разрушения печеночных клеток и печеночной недостаточности: желтушность склер и кожи, увеличение печени, высокий уровень билирубина и печеночных ферментов (АСТ и АЛТ), пр.;
- надпочечниковая недостаточность: резкая слабость, пониженное артериальное давление, потливость, холодность рук и ног, сердечная аритмия, тошнота, рвота, диарея, уменьшение количества мочи, спутанное сознание, энцефалопатия, кома;
По скорости течения сепсис бывает:
- молниеносный — симптомы развиваются за 1-2 суток;
- острый — за неделю;
- подострый — до месяца;
- хронический — длится в течение месяцев и лет с периодическими обострениями.
По наличию вторичных (метастатических) гнойных очагов:
- с наличием метастатических гнойников — септикопиемия. Проявляется интоксикацией и симптомами поражения органов метастатическими гнойниками;
- без метастатических гнойников — септицемия. Проявляется молниеносным и острым течением с яркими признаками интоксикации организма.
По тяжести течения сепсис делят на:
- обычное течение (сепсис);
- септический шок — крайне тяжелое течение болезни. Симптомы похожи на таковые при обычном течении за исключением резко пониженного артериального давления, которое не удается нормализовать даже с помощью реанимационных мероприятий. В итоге страдает микроциркуляция и формируется дефицит тканевого кровотока. Смертность от септического шока не менее 50%. Пациенты умирают от нарастающей гипоксии тканей.
Сепсис новорожденных — одна из главных причин смерти детей первого месяца жизни. Возбудитель инфекции (стафилококк, стрептококк, кишечная палочка, пр.) попадает в организм плода (внутриутробный вариант) или новорожденного (неонатальный вариант) через пупочный канатик или пупочный остаток, поврежденную кожу при контакте с инфицированными родовыми путями матери, через кровь матери.
По времени развития сепсис новорожденных делят на ранний неонатальный (до 8 дня после рождения) и поздний неонатальный (8-28 дни после рождения).
Симптомы сепсиса новорожденных: повышение температура тела выше 40 градусов (у недоношенных детей — снижение температуры тела до 35-36 градусов), грязно-серый цвет кожи, вялость, отказ от еды и срыгивание еды, тахикардия, пониженное артериальное давление, одышка, отеки, кровоизлияния на теле.