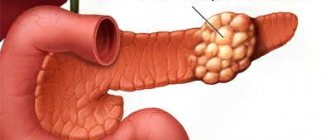
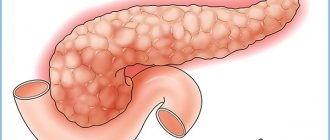
Язва представляет собой дефект оболочки желудка и двенадцатиперстной кишки, выходящий за пределы ее слизистой, затрагивающий подслизистый и мышечный слои. Видов язв на самом деле существует несколько, но, говоря об этой патологии, люди, как правило, подразумевают язвенную болезнь, или доброкачественную пептическую язву, возникающую вследствие продолжительного персистирования (то есть, существования) в желудке или двенадцатиперстной кишке бактерии Helicobacter pylori (Нр). Болезнь протекает с чередованием периодов благополучия (ремиссии) и обострений, характеризуется склонностью к осложнениям у 1-4 из 10 больных. О том, какими бывают язвы, о причинах, факторах риска и механизмах их возникновения, а также о симптомах и признаках язвенной болезни желудка и двенадцатиперстной кишки и пойдет речь в нашей статье.
Симптомы
Заболевание течет волнообразно. Обострения чередуются с периодами благополучия. Самочувствие ухудшается весной или осенью под действием провоцирующих факторов: стрессов, алкоголя, погрешностей в диете.
Типичные признаки
При классическом течении язвенной болезни пациенты предъявляют такие жалобы:
- ноющие, режущие или сверлящие боли под мечевидным отростком справа; они возникают через 1,5-2 часа после еды, натощак, ночью и уменьшаются после приема молока или пищи;
- тошнота;
- изжога;
- отрыжка;
- склонность к запорам.
Нетипичные признаки
Иногда возникают жалобы, не характерные для язвы 12-перстной кишки. Это сильно затрудняет диагностику.
- интенсивные боли в других отделах живота – таким пациентам приходится исключать острую хирургическую патологию;
- боли в поясничной области – «радикулитная маска»;
- отсутствие жалоб – «немые» язвы, которые проявляются внезапным кровотечением.
Диета при язве двенадцатиперстной кишки
Диета — один из основных методов лечения заболеваний желудка и кишечника.
Лечащий врач должен рассказать больному язвой о том, что можно употреблять, а от чего необходимо отказаться.
Диета предполагает следующее:
- дробное питание;
- соблюдение равных промежутков между приемами пищи;
- полный отказ от спиртных напитков;
- термическое щажение желудка и 12-перстной кишки;
- правильное приготовление пищи;
- исключение из меню запрещенных продуктов, блюд и напитков.
Лечебное питание при язве предполагает употребление пищи 4-6 раз в день. Порции должны быть небольшими.
Есть необходимо через каждые 3-3,5 часа. Обязательно должен соблюдаться принцип термического щажения.
Это означает, что нельзя употреблять пищу слишком горячей или холодной. Это может спровоцировать острую боль и даже кровотечение.
Погрешности в питании при лечении язвы являются основной причиной осложнений и частых рецидивов.
Нужно полностью отказаться от алкоголя, так как он провоцирует обострение.
Питание при язве двенадцатиперстной кишки предполагает механическое щажение слизистой.
Нужно тщательно прожевывать пищу, нельзя есть всухомятку. До приема пищи рекомендуется выпивать стакан теплой воды.
Чем лучше измельчена и увлажнена слюной еда, тем меньше требуется желудочного сока для ее переваривания.
Кишечник очень чувствителен к некоторым продуктам. Диета предполагает химическое щажение слизистой 12-перстной кишки.
Всем больным нужно отказаться от специй, жареных блюд, копченостей, чипсов, острой пищи, цитрусовых, помидоров, консервов, жирного мяса и продуктов, вызывающих брожение в кишечнике (капусты, бобовых, редьки, молока).
Нельзя есть ржаной хлеб. Из напитков предпочтение отдается сладкому соку, киселю, компоту, гидрокарбонатной минеральной воде. Хорошо действуют на слизистую травяные чаи.
Запрещены жевательные резинки и семечки, так как они способствуют повышению секреции желудочного сока.
При язвенной болезни можно употреблять отварное или тушеное мясо, рыбу, каши, слизистые и овощные супы, подсушенный хлеб, отварные и свежие овощи, сладкие фрукты, творог, кефир.
Пищевая ценность рациона должна составляет около 2000 ккал. Нельзя есть жареные блюда.
Причины
Пища, пропитанная желудочным соком, поступает в 12-перстную кишку. Соляная кислота и ферменты оказывают мощное раздражающее действие. В норме вырабатываются вещества, защищающие слизистую оболочку: слизь, простагландины, эндорфины. Поврежденные клетки обновляются каждые 3-5 суток. При нарушении равновесия между факторами агрессии и защиты формируются язвенные дефекты.
Заболевание развивается при сочетании нескольких причин:
- Наследственность. Родственники пациентов с язвой 12-перстной кишки болеют в 5-10 раз чаще других людей.
- Инфекция Helicobacter pylori. Эти бактерии присутствуют у 100% пациентов с язвенной болезнью 12-перстной кишки. Они выделяют вещества, повреждающие слизистую оболочку и снижающие ее защитные свойства.
- Лекарственные препараты: Индометацин, Аспирин, стероидные гормоны. После прекращения приема этих медикаментов язвы быстро заживают.
- Особенности питания. Грубая, острая, слишком горячая и холодная пища усиливает секрецию желудочного сока и соляной кислоты.
- Стрессовые ситуации. При психоэмоциональном напряжении нарушается работа вегетативной нервной системы. Стрессы провоцируют обострения болезни.
- Вредные привычки. Алкоголь и никотин раздражают слизистую оболочку, стимулируют продукцию соляной кислоты, угнетают защитные факторы. Никотин вызывает спазм сосудов и ухудшает кровоснабжение стенки кишки.
- Сопутствующие болезни. При хронической патологии сердца и органов дыхания снижается содержание кислорода в крови, ухудшается питание внутренних органов, в том числе и кишечника.
Причины язвы 12-перстной кишки
В медицине распространено мнение, что язву 12-перстной кишки провоцирует бактерия Хеликобактер пилори. Реже к развитию болезни приводит хроническая обструктивная болезнь легких, длительный прием нестероидных противовоспалительных медикаментов, почечная недостаточность, целиакия, болезнь Крона, цирроз печени и другие.
Значительно повышают риск развития язвы 12-перстной кишки следующие факторы:
- Наследственная предрасположенность к заболеванию (наличие патологии у старших членов семьи).
- Неправильный прием медикаментозных препаратов, в частности НПВП, антибиотиков и обезболивающих.
- Наличие у пациента нервно-психических заболеваний, частые стрессы и нервные напряжения.
- Неправильное питание, с преобладанием в рационе жирных, жаренных продуктов, фаст-фуда, полуфабрикатов и мучных изделий.
- Наличие вредных привычек – курение, алкоголизм или наркомания.
Диагностика
Диагностикой и лечением язвенной болезни занимается терапевт и гастроэнтеролог. При осложнениях показана консультация хирурга.
Рекомендуем почитать:
Илеоцекальный клапан (баугиниева заслонка): понятие, расположение, строение и функции
Сбор анамнеза и осмотр
На первом этапе врач уточняет характер болей, их длительность, условия появления, расспрашивает о других жалобах. В ходе беседы он выясняет возможные причины болезни.
Следующий этап – общий осмотр. Врач оценивает состояние и цвет кожных покровов, слизистых, выявляет отеки, измеряет рост, вес, артериальное давление. Затем прослушивает сердце, легкие. При язвенной болезни у пациентов часто бывают сбои в работе вегетативной нервной системы:
- холодные влажные ладони;
- «мраморность» кожи;
- редкий пульс;
- низкое артериальное давление.
Далее врач приступает к пальпации (ощупыванию) живота. Для язвы 12-перстной кишки характерны такие признаки:
- болезненность и напряжение мышц живота под мечевидным отростком справа;
- болезненность этой зоны при поколачивании согнутыми пальцами.
Лабораторные исследования
- Клинический анализ крови – без изменений при неосложненной язве; снижение гемоглобина и эритроцитов при кровотечении.
- Анализ кала на скрытую кровь – простейший метод диагностики скрытого кишечного кровотечения;
- Анализ мочи, биохимия крови – без патологии;
- Обследование на Helicobacter pylori – анализ крови (выявление специфических антител), анализ кала, уреазный дыхательный тест, гистология и цитология материала, полученного при биопсии.
- Суточное мониторирование внутрижелудочной рН – оценивают секрецию соляной кислоты. При язвенной болезни она повышается.
Инструментальные методы
- ФГДС – основной метод диагностики болезни. При эндоскопическом осмотре находят язву, оценивают ее форму, размер, определяют стадию патологии, берут биопсию. При обострении края дефекта отечны, ярко-красного цвета, дно покрыто налетом фибрина. На фоне лечения эти признаки постепенно уменьшаются и язва заживает. В фазе ремиссии на месте дефекта видны рубцы.
- Рентгенологическое исследование с контрастным веществом – после приема бариевой каши делают несколько снимков. Язва выглядит в виде ниши различной формы, 12-перстная кишка бывает деформирована из-за рубцов.
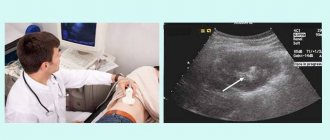
- УЗИ органов живота – применяется при подозрении на другую патологию. Оценивают состояние печени, поджелудочной железы, выявляют кисты, опухоли, инфильтраты в брюшной полости.
Симптоматика
Симптомы язвы двенадцатиперстной кишки и желудка очень схожи. Самый основной признак этих заболеваний – боль. Обычно она проявляется не ранее часа после еды. По ночам или с утра ощущаются голодные боли. Характер их зависит от особенностей организма и выражается по-разному. Боли отличаются по продолжительности и интенсивности. Чаще локализуются справа от подложечной области. Если язва дпк находится ближе к концу органа, то боли сдвигаются влево. Вызываются они нарушением целостности стенок органа, воспалительным процессом и скоплением продуктов обмена. Симптомы и лечение разных видов заболевания имеют некоторые отличия.
Практически каждый третий случай язвы 12 ти перстной кишки сопровождается изжогой. Рвота, тошнота – часто встречающиеся симптомы язвы 12-ти перстной кишки.
Обычным явлением становится нарушение пищеварения. Стул становится жидким. Но иногда язва луковицы 12 перстной кишки может проявляться запорами, длящимися по неделе. В кале можно обнаружить кровь, слизь. Больной страдает повышенным аппетитом, однако, по причине плохого усвоения пищи наблюдается снижение массы тела. Спазм желчных протоков ведет к застою желчи, о чем свидетельствует появление желтоватого налета на поверхности языка.
Изменения психоэмоционального состояния – еще один характерный симптом при язве двенадцатиперстной кишки. Человек постоянно испытывает раздражение, нервное напряжение. Вдобавок нередко больной язвой дпк страдает от бессонницы.
Заболевание тесно связано с патологическими процессами в других органах пищеварения – гастритом, холециститом. Поэтому список симптомов при язве двенадцатиперстной кишки в этих случаях бывает гораздо шире.
Осложнения
Осложнения возникают на фоне обострения болезни:
- Язвенное кровотечение – развивается у 10-15% пациентов. Интенсивность его бывает различной. Скрытое кровотечение никак не проявляется, выявляется только лабораторными методами. Массивное – имеет характерные симптомы: кровавая рвота, стул черного цвета, слабость, головокружение, снижение артериального давления.
- Перфорация – образование сквозного дефекта стенки на месте язвы с выходом содержимого 12-перстной кишки в брюшную полость. Это осложнение встречается у 6-20% пациентов. При перфорации внезапно появляется сильнейшая боль в животе.
- Пенетрация – проникновение язвы в соседние органы: поджелудочную железу, желчные пути, печень. При этом изменяется характер и место болевых ощущений.
- Стеноз 12-перстной кишки – сужение ее просвета из-за отека слизистой и рубцовых изменений. Сочетается со стенозом привратника желудка. Из-за нарушения проходимости кишки возникает рвота, отрыжка тухлым, похудание.
Лечение язвы двенадцатиперстной кишки народными средствами
Если имеется язва 12-перстной кишки, лечение включает различные народные средства.
Это не самостоятельный метод терапии, а лишь дополнение.
Наиболее эффективны следующие народные средства:
- картофельный сок;
- отвар на основе семян льна;
- облепиховое масло;
- травяные настои и отвары.
В случае наличия изжоги рекомендуется употреблять продукты с щелочной реакцией. Всем больным полезно есть овсяную кашу.
Она имеет слизистую консистенцию, что позволяет уменьшить болевой синдром и ускорить заживление язвенного дефекта.
Отличным средством являются семена льна. Они оказывают противовоспалительное, заживляющее, бактерицидное, обволакивающее и обезболивающее действия.
Их можно употреблять внутрь сырыми с небольшим количеством воды.
Данное средство помогает и в случае запора, вызванного язвой. На основе семян готовятся отвары и настои.
Принимать их рекомендуется за полчаса до еды. Каждый раз нужно готовить новый отвар, так как старая смесь быстро теряет полезные свойства. Лечение народными средствами должно быть одобрено врачом.
Таким образом, лечение язвы — преимущественно медикаментозное.
В случае развития осложнений (перфорации, пенетрации и кровотечения) может потребоваться операция.
Понравилась статья? Поделись с друзьями!
Язва двенадцатиперстной кишки: симптомы и лечение
Эрозивный бульбит: симптомы и лечение, диета
Популярные записи
Симптомы и диагностика энтерита у взрослых и детей
Сколько живут с гепатитом С с лечением и без
Симптомы хронического проктита, лечение
Симптомы опухоли желудка: доброкачественной и злокачественной
Хронический колит: симптомы и лечение, диета
Диета при холецистите желчного пузыря в период обострения
Лечение
Лечение неосложненной язвенной болезни проводят в поликлинике. Основные цели терапии: устранение симптомов, подавление Helicobacter pylori, рубцевание язвенного дефекта. При сильных болях, неэффективности амбулаторной терапии, развитии осложнений показана госпитализация.
Рекомендуем почитать:
Диагностика Helicobacter pylori: антитела, дыхательный тест и биопсия
Диета
Правильное питание – основа лечения язвенной болезни 12-перстной кишки.
Общие принципы
- полноценная диета, содержащая все необходимые питательные вещества, калории;
- прием пищи в спокойной обстановке, небольшими порциями 5-6 раз в день;
- механическое щажение желудка и кишечника: продукты отваривают в воде, на пару, измельчают с помощью блендера или сита;
- химическое щажение: исключают блюда, стимулирующие выработку желудочного сока;
- термическое щажение: исключают слишком горячие и холодные блюда, напитки. Оптимальная температура пищи – 40 °С.
Список продуктов и блюд
| Разрешено | Запрещено |
|
|
Лекарственные препараты
При язвенной болезни всегда назначают антихеликобактерную терапию: комбинацию нескольких лекарственных препаратов, подавляющих активность микроба Helicobacter pylori, способствующих заживлению язвы. Схему и длительность приема медикаментов определяют индивидуально.
- Антибиотики (Амоксициллин, Метронидазол, Кларитромицин, Доксициклин). Одновременно используют два антибиотика.
- Препараты висмута (Де-нол, Вентер) – обволакивают стенки кишки, оказывают заживляющее и антибактериальное действие.
- Блокаторы протонной помпы (Омепразол, Лансопразол, Рабепразол, Пантопразол) – снижают выработку соляной кислоты, пепсина, уменьшают изжогу.
Через 4-6 недель после завершения курса лечения проводят контрольное исследование на хеликобактер.
В лечении язвенной болезни используют и другие препараты:
- Антациды (Ренни, Маалокс, Альмагель Нео) – содержат гидроксид магния и алюминия, вступают в химическую реакцию с соляной кислотой. Антациды быстро устраняют изжогу, боли. Их назначают дополнительно к основной терапии.
- Н2-блокаторы (Ранитидин, Фамотидин) – язва 12-перстной кишки сочетается с высокой кислотностью. Препараты подавляют продукцию соляной кислоты.
- Спазмолитики (Но-шпа, Папаверин, Дицетел, Бускопан) – снимают спазм гладких мышц кишечной стенки, уменьшают болевые ощущения.
Для контроля эффективности лечения раз в 2 недели проводят ФГДС.
Народные средства
Используйте рецепты народной медицины дополнительно к основному лечению после консультации с врачом.
Сок картофеля
Картошку без ростков и зеленых пятен хорошо промойте, очистите от кожуры, измельчите в блендере или натрите на мелкой терке, отожмите сок с помощью марли. Принимайте по половине стакана за полчаса до еды не менее 10 дней.
Рекомендуем почитать:
М-холиноблокаторы: список препаратов и их показания к применению в гастроэнтерологии
Капустный сок
Листья капусты хорошо промойте, измельчите с помощью комбайна или мясорубки, отожмите сок. Принимайте по половине стакана трижды в день за полчаса до еды в течение недели. Затем сделайте перерыв 3 недели и повторите курс.
Хирургическое лечение
Операцию по поводу язвенной болезни делают в плановом порядке или экстренно (по жизненным показаниям).
Показания к операции
Экстренную операцию проводят при развитии осложнений, угрожающих жизни.
Плановую операцию – в таких ситуациях:
- неэффективность консервативного лечения, частые рецидивы;
- повторные кровотечения;
- множественные язвы;
- непереносимость лекарств;
- сужение 12-перстной кишки.
Виды операций
- Ушивание язвенного дефекта – проводят при перфорации язвы, если состояние пациента или квалификация хирурга не позволяют выполнить радикальную операцию.
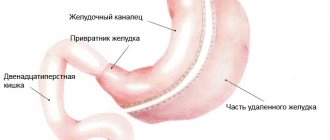
- Резекция желудка – удаляют нижние 2/3 желудка, соединяют оставшуюся часть с 12-перстной кишкой конец в конец (по Бильрот 1) или с тощей кишкой конец в бок (по Бильрот 2).
- Стволовая ваготомия – пересекают ствол блуждающего нерва, делают пластику привратника.
- Селективная проксимальная ваготомия – пересекают ветви блуждающего нерва.
Восстановительный период
Для профилактики послеоперационных осложнений пациентам рекомендуют раннюю активизацию:
- двигать руками и ногами и делать дыхательные упражнения в первые сутки после хирургического вмешательства;
- вставать с постели на 2 день;
- пить на 2 день не более половины стакана за сутки;
- постепенно увеличивать объем выпитой жидкости до литра к 4 дню; разрешенные напитки: компот, овощной отвар, кисель;
- с 5 дня – протертая полужидкая пища, далее постепенно расширять рацион;
- швы снимать на 8 сутки.
Длительность лечения в стационаре составляет 2 недели.
Схема лечения язвы двенадцатиперстной кишки
Лечение язвы луковицы двенадцатиперстной кишки проводится после постановки диагноза и исключения других заболеваний.
Основным методом обследования является ФЭГДС. Обязательно измеряется кислотность желудка.
Медикаментозный подход к терапии больных оправдан при отсутствии осложнений.
Схема лечения подбирается с учетом следующих факторов:
- результатов микробиологического исследования;
- переносимости лекарств;
- противопоказаний;
- уровня кислотности желудка.
При отсутствии осложнений прибегают к медикаментозной терапии.
От язвы двенадцатиперстной кишки помогают следующие группы лекарственных препаратов:
- антибиотики (макролиды, пенициллины, нитроимидазолы);
- антациды;
- гастропротекторы;
- блокаторы протонного насоса;
- блокаторы H2-гистаминовых рецепторов.
Наибольшее значение имеет патогенетическая терапия. Она направлена на подавление выработки соляной кислоты и защиту слизистой от повреждения.
Лечить язву двенадцатиперстной кишки народными средствами можно, но это не всегда эффективно.
Подобная терапия проводится с разрешения гастроэнтеролога.
Эрадикация бактерий Helicobacter
При наличии у человека язвы 12-перстной кишки и положительном анализе на антитела к бактериям Helicobacter требуется антибактериальная терапия.
Данные микроорганизмы годами могут жить в кислой среде.
Они играют большую роль в развитии язвенной болезни желудка и 12-перстной кишки.
Эти микробы способствуют усилению синтеза соляной кислоты, что еще больше усугубляет ситуацию.
Наиболее эффективны такие антибиотики, как макролиды (Эритромицин-Лект, Экозитрин, Клабакс ОД, Фромилид Уно, Фромилид), пенициллины (Ампиокс), нитроимидазолы (Метрогил, Трихопол).
Данные лекарства при язве применяются в форме таблеток для перорального приема.
Схема и продолжительность лечения определяются врачом.
Наиболее эффективны макролиды. Антибиотики при язве нельзя пить долго, так как они угнетают естественную кишечную микрофлору.
Это может стать причиной дисбактериоза и хронических заболеваний. Данные лекарства сочетаются с блокаторами протонного насоса.
Это незаменимые препараты для лечения язвы двенадцатиперстной кишки в домашних условиях.
Снижение кислотности 12-перстной кишки
Одних антибиотиков недостаточно для того, чтобы избавиться от этого заболевания.
Как вылечить язву 12-перстной кишки, известно любому опытному гастроэнтерологу.
При повышенной кислотности назначаются блокаторы протонного насоса.
Эти лекарства от язвы угнетают выработку желудочного сока (соляной кислоты). Данные препараты используются для лечения и профилактики рецидивов.
В продаже имеется большой выбор блокаторов протонной помпы.
Основными действующими веществами в них являются омепразол, лансопразол, пантопразол, эзомепразол и рабепразол. Наиболее часто назначается такое лекарство, как Омез.
Очень востребованы препараты Нексиум, Париет, Нольпаза, Хайрабезол, Санпраз, Пептазол, Панум, Контролок, Эпикур.
Ингибиторы протонного насоса практически полностью вытеснили блокаторы гистаминовых рецепторов.
Недостаток последних в том, что они могут вызывать синдром отмены.
Защита слизистой кишки
Язвенная болезнь двенадцатиперстной кишки является показанием для назначения медикаментов, которые защищают слизистую.
Наиболее эффективны такие препараты, как Вентер и Де-Нол.
Данные лекарства образуют в области дефекта слизистой защитное покрытие.
Вентер применяется для лечения язвенной болезни в острой стадии. При этой патологии помогает таблетка Де-Нол.
Данный препарат содержит соли висмута. Аналогами этого лекарства являются Новобисмол, Эскейп и Улькавис — все это противоязвенные препараты.
Де-Нол выпускается в форме таблеток с пленочной оболочкой. Основным действующим веществом является висмута трикалия дицитрат.
Лекарство противопоказано к применению при тяжелой почечной недостаточности, во время беременности и лактации, детям младше 4 лет, а также при индивидуальной непереносимости.
При язве 12-перстной кишки лечение предполагает прием таких медикаментов, как Викаир и Викалин.
Данные лекарства не только защищают слизистую, но и угнетают бактерии Helicobacter. Они не влияют на секрецию соляной кислоты.
Применение симптоматических средств
Лечение язвы двенадцатиперстной кишки включает применение антацидных препаратов.
Это большая группа медикаментов, которая нейтрализует соляную кислоту.
Это симптоматические препараты, позволяющие быстро устранить болевой синдром и изжогу.
Данные медикаменты обладают вяжущим и адсорбирующим действиями.
Антациды не рекомендуется применять более 2 недель ввиду возможных побочных эффектов.
Эти медикаменты являются дополнением к основной терапии.
Как лечить язву двенадцатиперстной кишки при помощи антацидов, знает не каждый человек.
Самыми востребованными являются следующие препараты: Маалокс, Ренни, Фосфалюгель, Алмагель, Гевискон. Они выпускаются в форме суспензии и таблеток.
Профилактика
Существует две группы профилактических мероприятий: первичные и вторичные.
Первичные мероприятия
Первичные профилактические меры уменьшают риск язвенной болезни у людей с наследственной предрасположенностью.
- отказ от курения и алкоголя;
- борьба со стрессом;
- правильное питание;
- полноценный сон;
- обследование на хеликобактер при хроническом гастрите.
Вторичные мероприятия
Вторичные меры уменьшают риск обострений и осложнений при уже установленном диагнозе. Пациенты с язвенной болезнью находятся на диспансерном учете у терапевта и гастроэнтеролога. Ежегодно им проводят ФГДС и обследование на Helicobacter pylori.
Дополнительно к первичным мерам рекомендуется:
- своевременная антихеликобактерная терапия;
- профилактический прием омепразола при назначении антикоагулянтов (препаратов для профилактики образования тромбов), ацетилсалициловой кислоты, любых нестероидных средств, гормонов;
- физиотерапия, профилактический курс лекарственных препаратов весной и осенью.
Классификация пептических язв
По причинному фактору язвы делят на:
- Нр-позитивные (когда обнаруживается Хеликобактер пилори – составляет около 90% случаев язвенной болезни у жителей стран Восточной Европы);
- Нр-негативные (медикаментозные или симптоматические);
- смешанные.
В зависимости от расположения:
- язва желудка;
- язва двенадцатиперстной кишки;
- сочетанные язвы – располагаются и в том, и в другом органе.
В зависимости от количества язвенных дефектов:
- одиночные;
- множественные.
В зависимости от диаметра дефекта:
- малый – до 5 мм;
- средний – 5-10 мм;
- большой – более 1 см;
- гигантский – более 3 см в желудке или более 2 см в двенадцатиперстной кишке;
В зависимости от уровня желудочной секреции:
- с нормальной секрецией;
- с повышенной секрецией;
- со сниженной секрецией.
В зависимости от стадии болезни:
- обострение;
- ремиссия.
В зависимости от вида осложнений:
- перфорация (прободение);
- пенетрация (проникновение язвенного дефекта в прилежащие к нему органы и ткани);
- кровотечение;
- стеноз привратника (сужение выходного отдела желудка);
- малигнизация, или озлокачествление.
Прогноз
На результаты лечения влияют следующие факторы:
- характер изменений слизистой оболочки – количество, размер язв;
- тактика ведения – выбор оптимальной схемы лекарственной терапии, лабораторный и ФГДС – контроль; неоправданно низкие дозы препаратов и малый срок лечения способствуют обострению болезни.
- индивидуальные особенности организма – у пожилых пациентов с сопутствующими хроническими болезнями язвы заживают дольше;
- приверженность лечению – соблюдение диеты, исключение факторов риска, прием лекарств ускоряет заживление язвы.
При удалении из организма Helicobacter pylori риск рецидива не превышает 7%.
Причины язвенной болезни
Главная причина язвы двенадцатиперстной кишки — бактерия Helicobacter Pylori.
Основным источником заболевания является бактерия Helicobacter Pylori, вырабатывающая вещества, которые повреждают слизистую и вызывают воспаление. Остальные факторы являются предрасполагающими к развитию патологии. К ним относятся:
- Наследственность. Увеличение количества клеток, синтезирующих соляную кислоту или снижение выделения компонентов желудочной слизи, защищающей стенки органа, закладывается на генном уровне;
- Нервно-психические особенности личности. Язва чаще развивается у легковозбудимых людей под влиянием стрессов, негативных эмоций, чрезмерных умственных нагрузок;
- Неправильное питание. Обилие острых, кислых, пересоленных блюд, нерегулярный прием пищи ведут к нарушению выработки желудочного сока;
- Прием медикаментов. Некоторые противовоспалительные нестероидные и обезболивающие препараты имеют раздражающее действие;
- Вредные привычки. Регулярное курение и частый прием алкогольных напитков ведут к повреждению слизистой.
В течение долгого времени язва двенадцатиперстной кишки может иметь незначительные проявления в виде дискомфорта в верхней части живота или легких расстройств пищеварения, которые быстро проходят. Если вовремя не обратить на них внимания и не принять необходимые меры, болезнь прогрессирует и переходит в острую стадию.
Хирургическое вмешательство
Если не удается вылечить язву желудка и двенадцатиперстной кишки препаратами и другими методами, рекомендуется хирургическое вмешательство. Это бывает очень редко. Оперативное вмешательство также показано при осложнениях: кровотечение, перфорация, непроходимость пилорического канала.
А чтобы этого не произошло, необходимо своевременно лечить болезни, и когда появятся первые признаки язвы желудка и двенадцатиперстной кишки, обращаться к доктору.
Формы язвенной болезни двенадцатиперстной кишки
В соответствии с расположением язвенного дефекта:
- бульбарная, или луковичная (передней стенки, задней стенки, «зеркальные»);
- пост- или ретробульбарная (проксимального или дистального отделов), обнаруживается не более чем в 3% случаев.
В зависимости от фазы воспалительного процесса:
- обострение;
- затухающее обострение;
- ремиссия;
- рецидив язвенной болезни двенадцатиперстной кишки.
По степени тяжести заболевание классифицируется следующим образом:
- впервые выявленная ЯБ ДПК;
- скрытое течение (бессимптомное);
- легкой степени тяжести – заболевание обостряется не чаще 1 раза в 1–3 года, хорошо поддается консервативной терапии, обострения длятся до 1 недели;
- средней тяжести – 2 обострения в течение года, во время которых пациенты находятся на стационарном лечении, для купирования симптомов обострения требуется до 2 недель, достаточно часто развиваются осложнения;
- тяжелая форма – непрерывно рецидивирующая, обострения отмечаются чаще, чем дважды в год, пациенты во время обострений подлежат стационарному лечению, для данной формы характерны осложнения, выраженные нарушения пищеварения, интенсивный, стойкий болевой синдром.
Язвенная болезнь двенадцатиперстной кишки регистрируется чаще у лиц мужского пола, более распространена среди молодых пациентов и пациентов зрелого возраста (до 50 лет).
В зависимости от размера и глубины язвенного дефекта (по результатам проведения ФГДС):
- дефект малых размеров – не более 5 мм в диаметре;
- большая язва – более 7 мм;
- гигантский язвенный дефект – более 15-20 мм;
- поверхностная язва – глубина не более 5 мм;
- глубокая язва – глубина превышает 5 мм.
В соответствии с типом нарушения моторики кишечника язвенная болезнь двенадцатиперстной кишки может протекать по гипер- или гипокинетическому типу.
Морфологические разновидности язвенного дефекта (язвы):
- свежий дефект;
- мигрирующая язва;
- хроническая язва (при отсутствии признаков рубцевания более 1 месяца);
- рубцующаяся язва;
- каллезная язва (длительно не заживающая, сформированная рубцовой тканью);
- осложнившаяся язва.
Причины и факторы риска
Основной причиной язвенной болезни двенадцатиперстной кишки (практически в 100% случаев) является инфицирование микроорганизмом Helicobacter pylori. Роль данных бактерий в развитии воспалительных изменений слизистой оболочки желудка и тонкого кишечника в 1981 г. была выявлена Барри Маршаллом и Робин Уорреном, в 2005 г. за свое открытие они были удостоены Нобелевской премии. Хеликобактерии не только являются основными провокаторами гастрита и язвенной болезни, но и считаются представителями канцерогенов I класса.
Helicobacter pylori – палочковидный, S-образно изогнутой формы микроорганизм, оснащенный на одном из полюсов несколькими (от 2 до 6) жгутиками. Быстро перемещаясь внутри желудочно-кишечного тракта, он проникает в слизь, покрывающую стенки кишечника, благодаря жгутикам штопорообразно внедряется в толщу кишечной стенки, колонизирует и повреждает ее, вызывая язвенную болезнь двенадцатиперстной кишки. Оптимальными условиями существования Helicobacter pylori являются температура окружающей среды от 37 до 42 °С и уровень кислотности 4–6 рН, что объясняет уязвимость начальных отделов тонкого кишечника, где рН варьирует от 5,6 до 7,9.
Чаще всего язвенная болезнь двенадцатиперстной кишки обусловлена бактерией Helicobacter pylori
Источником заражения является больной человек или бактерионоситель – лицо, в организме которого бактерии находятся, не провоцируя симптомов язвенной болезни двенадцатиперстной кишки. Инфицирование происходит фекально-оральным или орально-оральным путем (Helicobacter pylori выделяются в слюне, зубном налете, испражнениях) при прямом контакте, употреблении загрязненных продуктов, использовании обсемененных хеликобактерией столовых приборов, зубных щеток и т. д.
Несмотря на то, что инфицирование Helicobacter pylori является основной причиной язвенной болезни двенадцатиперстной кишки, существует ряд прочих факторов, способных спровоцировать заболевание:
- острое и хроническое психоэмоциональное перенапряжение;
- злоупотребление алкогольными напитками, курение;
- алиментарный фактор (систематическое употребление грубой, пряной, чрезмерно горячей или холодной пищи провоцирует желудочную секрецию, избыточную продукцию соляной кислоты);
- прием гастротропных лекарственных средств, оказывающих повреждающее воздействие на внутреннюю оболочку органа (нестероидные противовоспалительные лекарственные средства, производные салициловой кислоты, глюкокортикостероидные гормоны);
- хронические заболевания органов ЖКТ (цирроз, хронический панкреатит);
- давление на слизистую оболочку объемных новообразований, локализующихся в подслизистом слое;
- острая гипоксия (травмы, массивные ожоги, коматозное состояние);
- обширные оперативные вмешательства (продукция соляной кислоты, одного из факторов агрессии, в течение 10 дней после операции возрастает до 4 раз);
- выраженный диабетический кетоацидоз;
- профессиональные вредности (соли тяжелых металлов, пестициды, пары лакокрасочных материалов, ароматические углеводороды).
В развитых странах частота встречаемости ЯБ ДПК варьирует от 4 до 15%.
Факторы риска развития язвенной болезни двенадцатиперстной кишки:
- наследственная предрасположенность (семейный анамнез отягощен приблизительно у 3-4 человек из 10, страдающих данным заболеванием);
- наличие I группы крови увеличивает риск формирования язвенного дефекта на слизистой оболочке двенадцатиперстной кишки практически на 40%;
- стабильная высокая концентрация хлористого водорода (HCl) в желудочном соке;
- выявление антигенов гистосовместимости (Human Leukocyte Antigens) В15, В5, В35;
- врожденный дефицит гастропротекторов;
- заболевания дыхательной и сердечно-сосудистых систем, при которых отмечается снижение эффективности внешнего дыхания (хронический обструктивный бронхит, бронхиальная астма, сердечная недостаточность и т. д.), при этом развивается генерализованное кислородное голодание, в том числе слизистой оболочки двенадцатиперстной кишки, влекущее угнетение местных защитных факторов; и др.
Патогенез язвенной болезни двенадцатиперстной кишки заключается в нарушении баланса между агрессивными влияниями (инфицирование хеликобактериями, чрезмерная выработка HCl и агрессивных пищеварительных ферментов, нарушение моторики кишечника, аутоиммунная агрессия, нарушение функционирования парасимпатического звена ВНС и симпатадреналовой системы и т. п.) и защиты (слизистый барьер, активная регенерация кишечного эпителия, полноценно функционирующее местное микроциркуляторное русло, продукция простагландинов, энкефалинов и др.).
Что делать при приступе
При возникновении симптомов язвенной болезни ДПК следует обратиться к врачу. Угрожающие симптомы (непрерывная рвота с примесями крови, лихорадка, потеря сознания, нарушения уровня давления и частоты пульса) являются поводом вызвать скорую помощь. Если опасных симптомов нет, облегчить состояние можно в домашних условиях. Для этого:
- нужно отказаться от еды;
- принять удобное положение в постели;
- выпить спазмолитический препарат (Но-Шпа, Бускопан, Дуспаталин);
- спустя час выпить антацидное средство (Фосфалюгель, Маалокс, Гевискон);
- во время приступа можно употреблять только чистую воду без газа;
- после улучшения состояния можно поесть разваренную рисовую или овсяную кашу.
Улучшение состояния не означает исчезновение проблемы. Скорее всего, боли снова появятся позже, поэтому стоит на ближайшее время записаться к врачу. До консультации с доктором разрешается регулярно кушать каши, легкие супы (не допуская перерывов между трапезами более 3 часов).
Медицинские действия для лечения и контроля за состоянием больного
В стадии обострения язвенной болезни желудка и двенадцатиперстной кишки врач-гастроэнтеролог и терапевт проводят ежедневный осмотр пациента. В отделении стационара за больным осуществляют регулярный уход средний и младший медицинский состав.
Лекарственные средства в период обострения
По приказу Минздрава России утвержден перечень медикаментов для лечения язвы желудка и двенадцатиперстной кишки:
- блокаторы рецепторов мускарина (атропин, платифиллин, пирензепин, амизил);
- блокаторы гистаминовых рецепторов (ранитидин, фамотидин, циметидин, низатидин, роксатидин);
- ингибиторы протонной помпы (омепразол, пантопразол, лансопразол, рабепразол, эзомепразол);
- антацидные препараты (Маалокс, Гастал, Ренни, Алмагель, Фосфалюгель);
- стимуляторы образования слизи (мизопростол, энпростил, карбеноксолон);
- для образования защитной пленки (коллоидные субцитраты висмута, сукральфат);
- вяжущие средства (Де-нол, Викаир, Виканол);
- антибиотики и противопротозойные (амоксициллин, метронидазол, кларитромицин, левофлоксацин, азитромицин, джозамицин);
- стимуляторы регенерации (метилурацил, Солкосерил, Актовегин);
- спазмолитики (Но-шпа, папаверин);
- нормализация моторной функции кишечника (Церукал, Мотилиум);
- седативные и транквилизаторы (Амитриптилин, Даларгин).
Схемы антибиотикотерапии при инфицировании Хеликобактер Пилори проводят трехкомпонентным способом или квадротерапией.
Тройная схема проводится двумя комбинациями медикаментов.
Первый способ (длительность от семи до десяти дней):
- пантопразол 20 мг в сутки;
- кларитромицин по 0,1 гр дважды в сутки;
- амоксициллин по 1 гр два раза в день.
Вторая схема (от одной до двух недель):
- пантопразол 40 мг или омепразол 20 мг или лансопразол 30 мг дважды в день;
- кларитромицин по одной четверти грамма два раза в сутки;
- метронидазол в дозировке 0,4 гр два раза в сутки.
Четырехкомпонентная схема (длительность десять дней):
- пантопразол по 40 мг в сутки;
- тетрациклин по 0,5 гр четырежды в день;
- коллоидный висмут по 100 грамм четырежды в день;
- метронидазол 0,4 гр по четыре раза в день.
Вспомогательные процедуры
Физиотерапию при обострении язвенной болезни двенадцатиперстной кишки и желудка применяют при отсутствии осложнений в фазе затухания.
Методы физиотерапевтического лечения:
- аппликации с парафином (белый теплый парафин наносят на час перед сном на область живота);
- озокерит (согревающие компрессы с противовоспалительным, анальгезирующим действием);
- грязелечение (аппликации иловых сульфидных грязей на эпигастральную область, усиливает репаративную регенерацию, устраняются спазмы);
- диатермия (нагревание тканей и органов с помощью проходящего электрического тока);
- индуктотермия (диск-индуктор с силой тока 180 Ма ставят на эпигастральную область на 10 минут, процедуры десять раз через день);
- УВЧ-терапия;
- ультразвуковая терапия (через 1-2 после приема пищи, процедуры через день 12-20 раз);
- электрофорез с 5% раствором новокаина;
- апрофен-электрофорез;
- ванны хвойные, радоновые, жемчужные;
- иглорефлексотерапия.
В фазе затухания или в период ремиссии показано санаторно-курортное лечение с питьевыми минеральными водами.
Режим питания при обострении язвенной болезни
При заболеваниях пищеварительного тракта, язве желудка и двенадцатиперстной кишки в том числе в период обострения показана диетическая терапия. Виды лечебного питания: Стол 1а, 1б, 1.
Диетический Стол 1а
Цель Диеты по Певзнеру — восстановление функций слизистой оболочки и минимальное раздражающее воздействие на нее. В острый период язвенной болезни рекомендовано придерживаться Стола 1а 6-8 дней.
Особенности диеты:
- ограничение углеводов, соли;
- исключение бульонов, грубой пищи, всех овощей;
- исключение тяжелой пищи (грибы, жесткое мясо);
- пища подается в перетертом виде после предварительного отваривания;
- блюда принимаются в среднем тепловом режиме;
- прием пищи 6 раз в сутки в строго ограниченном количестве;
- исключить жареное, острое, маринады, алкоголь;
- упор на молоко и молочные каши.
Диетический Стол 1б
По окончанию Диетического стола 1а переходят к столу 1б. Цель — снятие воспаления, полноценное питание, рубцевание изъявлений. Длительность диетической терапии на данном столе до двух недель.
Основа Стола 1б:
- пища подается в пюреобразном протертом виде;
- без бульонов, грубых продуктов, некоторых овощей, грибов, жесткого мяса;
- допускается консервированное детское пюре из овощей и мяса;
- вводят пюре из вареных, пареных картофеля, моркови, свеклы;
- питание 6 раз в день;
- рекомендуются молочные продукты.
Диетический Стол 1
После Стола 1б переходят на Стол 1. Период диетического питание перед переходом на общий стол составляет от двух до шести месяцев.
Основные принципы Стола 1:
- запрещены бульоны, острое, жареное, сырые овощи, алкоголь;
- пищу перед приемом варят, протирают, при улучшении состояние разрешено без протирания;
- умеренно разрешена соль;
- вводят белые сухари, фруктовые соки;
- молоко в приоритете;
- из жиров добавляют растительные масло, сливочное масло;
- по истечении 2-3 месяцев вводят вареные овощи, персики.
Суть патологии
Все отделы ЖКТ связаны между собой. Воспалительные процессы в одном из них провоцируют функциональные и органические изменения в рядом расположенных отделах. Состояние ДПК зависит от правильной работы желудка. Сбои в работе агрессивных (кислотообразующих) и защитных (ощелачивающих) механизмов, поражения желчевыводящих протоков неправильная работа желудочного сфинктера становятся причиной попадания в 12-перстную кишку кислого содержимого желудка.
При этом происходит раздражение стенок тонкого кишечника, возможно перерождение кишечного эпителия в желудочный. Результат подобных изменений — угасание секреторной и сократительной функций ДПК, дальнейшее прогрессирование расстройств пищеварения.
При хроническом течении перечисленных изменений оболочки ДПК раздражаются все сильнее, возникают очаги хронического воспаления. Данный процесс сопровождается постепенным отмиранием клеток ДПК, распространением воспалительной инфильтрации на мышечную и серозную оболочки. Некротические изменения провоцируют сквозное повреждение тонкого кишечника, что и является язвой.
Часто задаваемые вопросы
Вопрос: Почему при язве 12-перстной кишки нельзя пить алкоголь? Можно ли употреблять не крепкие напитки, например, вино?
Ответ: Алкоголь в любом виде — источник этилового спирта. Этанол — яд, оказывающий токсическое действие на все живые клетки. Помимо прямого отрицательного воздействия на органы ЖКТ (раздражение, разрушение защитной слизи, стимуляция выработки кислоты) спиртное провоцирует нарушения в работе поджелудочной железы и печени. Злоупотребление алкоголем ускоряет развитие панкреатита, гепатита, повышает риск их перехода в панкреонекроз и цирроз печени. Также спиртное нарушает работу эндокринной и нервной системы, изменяя все виды регуляции работы организма и дестабилизируя все органолептические системы.
При язве ДПК стоит отказаться от употребления алкоголя всех разновидностей и крепости, нежелательно выпивать даже в малых дозах. Причина тому — возможное снижение эффективности медикаментозной терапии. Во время ремиссии язвенной болезни именно употребление спиртных напитков (зачастую во время обильного употребления еды) становится причиной рецидива.
Вопрос: Можно ли лечить язву ДПК облепиховым маслом?
Ответ: Облепиховое масло богато биоактивными веществами и витаминами. Это средство доступно во всех аптеках и издавна применяется для заживления язв и ускорение регенерации слизистых оболочек. Масло регулирует выработку соляной кислоты, ускоряет заживление эрозивных дефектов на слизистой желудка и ДПК. Антиоксидантные свойства помогают предотвратить переход хронического воспалительного процесса в раковую опухоль. В народной медицине средство рекомендуют употреблять при всех заболеваниях ЖКТ. Практики традиционной медицины редко назначают масло, считая его слишком слабым.
Масло облепихи можно использовать в составе комплексного лечения язвы 12-перстной кишки параллельно антибиотикам и другим, назначенным врачом препаратам. Масло употребляют по чайной ложке, 3 раза в день, за полчаса до еды. Если у больного есть хронические нарушения в работе поджелудочной железы или печени, перед применением нужно проконсультироваться с врачом.
Вопрос: Можно ли употреблять кисломолочные продукты?
Ответ: Любые продукты с резким вкусом запрещено употреблять во время обострения язвенной болезни 12-перстной кишки. Кисломолочные изделия не являются исключением. В первые 10 дней после начала обострения их есть нельзя (разрешен только нежирный творог). По мере выздоровления рацион строгой диеты расширяется, в него вводят галетное печенье, рассыпчатые каши и кисломолочные продукты (при условии хорошей переносимости).
Питание
Если больной человек соблюдает режим питания и диету, то риск обострения язвы ДПК снижается.
Существуют определённые требования к организации питания при язвенной болезни данного органа:
- Питание должно быть сбалансированным, витаминным и разнообразным.
- Калорийность пищи должна составлять 2000 Ккал.
- Количество приёмов пищи – 5 раз, порции маленькие, чтобы легко переваривались.
- Температура пищи — комнатной температуры (25-30 градусов), готовится в процессе варки или на пару.
- Еда не должна быть слишком солёной, кислой, жирной, острой; копчёная – запрещена.
- Консистенция еды должна обволакивать кишечник (лучше перетёртая).
- Питьё — травяные чаи (мята и мелисса), негазированные минеральные воды Ессентуки №4 и Боржоми, натуральные соки и отвары шиповника.
- Применять только разрешённые продукты: нежирные молочные продукты, постные рыбу и мясо, рис, гречку, геркулес, сухари, варёные и паровые фрукты и овощи (кабачки, картофель, баклажаны, морковь, свёклу), растительные масла (кукурузное, подсолнечное, оливковое, облепиховое), овощные супы-пюре.
- Не использовать в пищу острые, жареные, копчёные, маринованные, солёные, квашеные, жирные (в том числе мясо и рыбу) и пряные продукты, кислые фрукты и овощи (помидоры, цитрусовые, ананасы), свежий хлеб и сдобу, консервы.
- В каши можно добавлять небольшое количество сливочного масла.
- Сахар следует заменить мёдом.
- В качестве десерта разрешается зефир, джем, мармелад, богатые пектином.
Диагностика язвы ДПК
На консультации доктор внимательно выслушает жалобы больного. Важно сообщить специалисту время и продолжительность дискомфорта в животе, в каком месте болит больше всего, куда иррадиируют неприятные ощущения, какие еще симптомы беспокоят. Также нужно вспомнить, какие продукты употреблял больной до возникновения приступа. Поскольку к язвенной болезни есть генетическая предрасположенность, врач расспросит больного о наличии проблем с ЖКТ у его близких родственников.
Далее доктор приступает к осмотру — пальпирует брюшную полость для выявления очагов повышенной чувствительности или болезненности. При подозрении на язву ДПК назначают дообследование, которое состоит из лабораторной и инструментальной диагностики:
- общий анализ крови — отражает наличие воспаления в организме;
- анализ мочи и кала — отражают наличие осложнений;
- фиброгастродуоденоскопия — эндоскопическое исследование пищевода, желудка и 12-перстной кишки (наиболее информативной в плане выявления их патологий);
- pH-метрия желудочного содержимого — для определения степени кислотности желудочного сока;
- биопсия тканей в области изъязвления ДПК — для гистологического анализа и исследования на хеликобактериоз;
- дыхательный тест или анализ крови на Хеликобактер пилори.
Зачастую во время обследования выявляют сопутствующие патологии. В таком случае обследование может быть дополнено другими процедурами и анализами (биохимия крови, УЗИ внутренних органов, обзорная рентгенография брюшной полости, КТ или МРТ, анализы на инфекции).
Диагностика патологии
На первичном приеме у доктора важно максимально подробно рассказать о:
- предыдущих или имеющихся заболеваниях ЖКТ;
- медикаментозной терапии, назначенной или применяемой самостоятельно;
- ситуации в семье: не страдает ли кто-либо расстройствами пищеварительных органов;
- беспокоящих симптомах — как долго они наблюдаются, о характере боли, времени возникновения, зависимости от приема пищи; описать рвотные и каловые массы.
В качестве исследований назначают:
- ФГДС — осмотр желудка и тонкого отдела кишечника с помощью зонда. Процедура позволяет обнаружить кровотечения, воспаленные участки, определить их местоположение и степень поражения. Биопсия определяет наличие бактерий Хеликобактер. Также проводится замер кислотности желудочного сока;
- для выявления осложнений ( в частности непроходимости органов) применяют рентгенографию с контрастным веществом;
- клинические анализы крови и кала на выявление бактерий и скрытых кровотечений.
Возможные осложнения и опасные последствия
При отсутствии лечения язвенной болезни двенадцатиперстной кишки, могут возникать опасные осложнения, такие как:
- Развитие кровотечений. Чаще всего данное осложнение возникает в периоды обострений, но может развиваться и в моменты ремиссии, например, после переедания, чрезмерных физических нагрузок или стрессов;
- Перфорация стенок двенадцатиперстной кишки, сопровождающаяся потерей функциональности данного отдела кишечника;
- Стеноз привратника и нарушение процессов продвижения пищи;
- Развитие нагноений. Длительное воспаление тканей приводит к формированию абсцессов – гнойных очагов. Это состояние очень опасно, так как при нарушении целостности гнойника, его содержимое вместе с кровотоком распространяется по организму, вызывая токсическое отравление;
- Перерождение язвы в злокачественную раковую опухоль. Несмотря на то, что данное осложнение встречается крайне редко, все же такие случаи были диагностированы. Онкологические новообразования представляют серьезную угрозу для жизни человека, поэтому заболевания, которые могут привести к их развитию, нуждаются в своевременной терапии.
Язва прогрессирует: какие новые симптомы появляются у больного?
Если человек не обратился к врачу и не прошел обследование при первых тревожных знаках болезни, то симптомы язвы желудка у взрослых продолжают прогрессировать. На следующих стадиях клиническая картина болезни выглядит так:
- резкие и внезапные приступы боли в животе. Во время них движения больного резко ограничиваются, он хватается за живот и инстинктивно подтягивает колени к груди. Его бросает в жар. Он бледнеет, губы приобретают синеватый оттенок;
- падает АД;
- сердцебиение обычно не меняется или немного замедляется;
- при пальпации области желудка боль обостряется;
- человек теряет вес при обычном режиме питания;
- постоянно беспокоит изжога;
- в кале появляется кровь.
Открытая язва проявляется так:
- невыносимая боль слева или в зоне эпигастрия;
- сильная рвота желчью (в ней может присутствовать кровь);
- учащение пульса.
Если произошло прободение язвы, при котором стенки желудка полностью разъедаются, то у человека возникают следующие симптомы:
- боль продолжает нарастать и охватывает все тело;
- через несколько часов она снижается или совсем проходит;
- держится повышенная температура;
- больного мучает сухость во рту;
- живот пучит;
- пульс учащается;
- возникают запоры и метеоризм (газы скапливаются справа от диафрагмы);
- болевой синдром возобновляется, к нему присоединяется сильная тахикардия, расстройство стула, стремительное ухудшение состояния. Без срочной госпитализации возможен летальный исход.
Профилактика появления заболевания
Необходимо предупредить попадание хеликобактер пилори. Нужно:
- Использовать исключительно чистую тарелку, ложку, кружку.
- Не использовать посуду, которой пользовался прежде посторонний человек и не помыл. Язвенная болезнь – инфекционное заболевание. Передаётся через слюну. По указанной причине нельзя пробовать еду, отпивать из кружки, использовать чашку члена семьи. В кафетериях с друзьями нельзя пробовать еду друг друга.
- Вовремя выявленные и долеченные эрозивно-язвенные поражения слизистой ДПК.
Потребуется предупредить значительное увеличение уровня соляной кислоты в желудочном соке. Решение подразумевает строжайшее соблюдение диетических рекомендаций – исключение из пищи жареных, острых блюд, специй, излишне солёной продукции, консервов, зимних заготовок. Пациенты с язвенной болезнью желудка и двенадцатиперстной кишки часто пренебрегают диетой, лежащей в основе лечения.
Интересные данные получены по поводу благотворного влияния сна на пищеварение. Медики пришли к выводу, что после обеда человеку показан непродолжительный сон. Считается, что во время отдыха большее количество крови поступает в мозг и сердце. Доказано, что во сне указанные органы работают в «энергосберегающем» режиме, большая часть крови, по сравнению с часами бодрствования, попадает в желудок и кишечник, приводя к достаточному поступлению питательных веществ, быстрой регенерации слизистой оболочки ДПК, оказанию лечебного эффекта.
Болезнь язвы рассматривается не только как самостоятельное заболевание. Часто патология является причиной недолеченных эрозий. Эрозия – изменения слизистой на внутреннем слое. Эрозивно-язвенные поражения при правильном лечении исчезают бесследно, при запущенном случае переходят в язву.
Корректировка питания
Для того чтобы не провоцировать рецидивов болезни, необходимо соблюдать диету. Больной должен отказаться от острой, жирной, копченой и соленой пищи. Также не стоит есть слишком горячую или холодную еду, раздражающую стенки желудка. Необходимо принимать пищу каждые 4 часа небольшими порциями. Также стоит отказаться от вредных привычек. Рекомендуется разбавить свой рацион такими продуктами:
- овощи и фрукты, запеченные или приготовленные на пару;
- каши;
- супы и разведенные бульоны;
- яйца;
- йогурты;
- молочные продукты.
Вся пища должна быть обогащена витаминами и белками, чтобы не провоцировать их дефицита.
Диета
Лечебная диета Стол №1 является немедикаментозным методом лечения болезни, назначается в комплексе с препаратами.
Она имеет щадящий характер и направлена на защиту слизистой двенадцатиперстной кишки от термических и механических повреждений и нормализацию секреции желудочного сока.
Недельная диета:
| Завтрак | Понедельник: протёртая овсяная каша на цельном молоке с бананом, слабый зелёный чай с мёдом. Вторник: паровой омлет, отвар шиповника с мёдом. Среда: отварная вермишель на молоке с мёдом, слабый чай с зефиром. Четверг: яйцо всмятку со сливочным маслом, яблочно-грушевое пюре, мятный чай. Пятница: гречневая каша с молоком и сливочным маслом. Суббота: нежирный творог с бананом, компот из свежих фруктов. Воскресенье: молочная манная каша, паровые тефтели из постной рыбы, свежевыжатый сок. |
| Второй завтрак | Понедельник: фруктовый кисель. Вторник: нежирный творог с ягодами. Среда: какао с зефиром. Четверг: банан. Пятница: травяной чай с яблочным мармеладом. Суббота: некрепкий чай с «птичьим молоком». Воскресенье: натуральный йогурт с несладким сухариком. |
| Обед | Понедельник: овощной крем-суп, паровое суфле из телятины, сок, разведённый минеральной водой (1/1), несладкий сухарик. Вторник: мясной суп-пюре, овощное пюре, кисель из фруктов. Среда: слизистый рисовый суп, мясные куриные паровые тефтели, компот из сладких яблок. Четверг: овощной суп-пюре, перетёртая отварная индейка, персиковый сок, разбавленный водой (1/1). Пятница: картофельный суп-пюре, отварная нежирная рыба, кисель. Суббота: овощной протёртый суп с мелкой вермишелью, паровые котлеты из кролика, отвар из шиповника. Воскресенье: крем-суп из тыквы (кабачка), лапшевик с мясом, ягодный кисель. |
| Полдник | Понедельник: мармелад, 200 мл отвара шиповника. Вторник: диетическое яблочное пюре. Среда: печёные яблоки с мёдом. Четверг: несладкий сухарик, 200 мл нежирного кефира. Пятница: яблочно-морковное диетическое пюре. Суббота: банан с нежирным творогом. Воскресенье: натуральный йогурт, сухое печенье. |
| Ужин | Понедельник: паровая котлета из нежирной рыбы с картофельным пюре, кефир. Вторник: молочная манная каша со сливочным маслом, отвар шиповника. Среда: рыбное суфле с картофельным пюре, кефир. Четверг: отварная вермишель с несолёным, нежирным сыром, мясные паровые котлеты, фруктовое желе. Пятница: куриные паровые зразы с кабачковым пюре, натуральный йогурт. Суббота: протёртая рисовая молочная каша со сливочным маслом, 1 кусочек подсушенного хлеба, мармелад, травяной чай из мелиссы. Воскресенье: молочная манная каша, некрепкий чай с зефиром. |
Только следование диете поможет встать на путь выздоровления!
Интересная статья: Лечение и диета при бульбите двенадцатиперстной кишки!
Можно ли вылечить язву ДПК
При обнаружение эрозивных дефектов двенадцатиперстной кишки следует как можно быстрее начать лечение. Терапия должна быть комплексной и включать прием медикаментов, соблюдение диеты, коррекцию образа жизни, физиотерапевтические процедуры, санаторно-курортное лечение. Медикаменты и любые другие методы лечения должен подбирать доктор, ориентируясь на причины развития заболевания, особенности клинической и эндоскопической картины, состояние больного. В тяжелых случаях требуется хирургическое лечение. Операции по лечению язвы ДПК проводят редко (по сравнению с количеством вмешательств на желудке) из-за высокого риска осложнений и рецидива.
Медикаментозное лечение
Комплексная медикаментозная терапия при лечении язвы ДПК направлена на уничтожение Хеликобактер пилори, стимуляцию регенерации слизистых, устранение болевого синдрома и функциональных расстройств в работе ЖКТ. Основное место в лечении занимает эрадикация хеликобактерной инфекции. С этой целью назначают антибиотики, противомикробные препараты, ингибиторы выработки соляной кислоты, обволакивающие средства. Лечение длится 7‒14 дней (в зависимости от устойчивости возбудителя). Схема терапии описана в таблице ниже.
Таблица — Препараты для эрадикации Хеликобактер пилори
| Группа препаратов | Название | Дозировка |
| Ингибиторы секреции желудка | Омепразол (Пантопразол, Лансопразол) | По 1 капсуле 2 раза в день натощак |
| Ранитидин (Фамотидин) | По 1 таблетке 2 раза в день за полчаса до еды | |
| Антибиотики | Амоксициллин | По 1000 мг 2 раза в день |
| Кларитромицин | По 500 мг 2 раза в день | |
| Ментронидазол | По 500 мг 3 раза в день | |
| Обволакивающие | Де-Нол (Вис-Нол) | По 2 таблетки 2 раза |
С целью устранения болезненных ощущений назначают спазмолитики (Но-Шпа, Бускопан, Дуспаталин, Белластезин, Беллалгин). Такие препараты применяют по 1 таблетке 3 раза в день коротким курсом (до 5 дней) до улучшения состояния больного.
Чтобы устранить тошноту и нормализовать перистальтику ЖКТ, назначают прокинетики (Ганатон, Домперидон, Мотилиум). Их принимают по 1 таблетке 3 раза в день через полчаса после еды, до 7 дней подряд.
Для быстрого снижения кислотности желудочного сока, а также для купирования изжоги могут быть назначены быстродействующие антациды в виде суспензии или таблеток. Их принимают симптоматически, при болях или ощущении жжения за грудиной.
Хирургическое лечение
Хирургическое вмешательство при язве ДПК проводят в том случае, если патология не поддается медикаментозной терапии (нет видимого улучшения на протяжении 2‒3 месяцев лечения), а также если у больного развились осложнения. Суть операции заключается в удалении поврежденной части ДПК и ушивании дефекта. Вмешательства на ДПК считаются технически сложными и тяжелыми для самого больного. Они сопровождаются высоким риском осложнений.
Диетотерапия при язве
Строгую диету Певзнера №1а назначают на 8‒10 дней после обострения язвы двенадцатиперстной кишки. Лечебное питание должно исключить стимуляцию секреции пищеварительных соков посредством пищевых продуктов, химическое, термическое или механическое раздражение органов ЖКТ. Параллельно в рационе должно быть достаточно белков, углеводов, несколько сниженное количество жиров. Общие рекомендации:
- питаться дробно (небольшими порциями через каждые 3 часа);
- пить достаточно воды;
- все блюда и напитки употреблять теплыми;
- готовить продукты путем отваривания или на пару;
- перетирать продукты перед употреблением до мягкой консистенции.
Из рациона исключают все вредные яства: колбасы, копчености, чипсы, сухарики, селение, маринады, консервы, животные жиры, кондитерские изделия, кофе, шоколад, алкоголь. Нельзя употреблять продукты, которые могут стимулировать секрецию соляной кислоты и провоцировать изжогу (специи, наваристые бульоны из мяса, рыбы, грибов, кислые овощи и фрукты, шоколад, пирожные). Под запретом также овощи, которые содержат грубые пищевые волокна (репа, сельдерей, бобовые, листовые овощи, редис), пуриновые основания (томаты, щавель, хрен). Ниже представлен список разрешенных продуктов с особенностями их употребления или приготовления.
- Мучные и хлебобулочные изделия. Разрешено есть сухари, вчерашний хлеб. Лапшу из твердых сортов пшеницы только в супе.
- Крупяные изделия. Из гречневой, манной, рисовой, овсяной круп готовят разваренные каши (или перетирают их через сито). По консистенции каша должна напоминать суп. Готовят на воде, заправляют 5 г сливочного масла на порцию, солят непосредственно перед употреблением.
- Овощи. Картофель, Морковь, свеклу, кабачки, цветную капусту, брокколи готовят на пару или отваривают. Перед употреблением обязательно перетирают в пюре. На овощах готовят бульоны. В супах они должны быть максимально разваренными.
- Мясо и рыба. Готовят котлеты, тефтели, фрикадельки (из фарша) и суфле из курицы, индейки, крольчатины, телятины, нежирной белой рыбы без костей. Перед приготовлением обязательно удаляют кожицу, плеву, жировые включения.
- Фрукты. Употребляют запеченные яблоки и груши без кожицы. Изо всех остальных фруктов можно готовить кисель. Также предварительно отваренные фрукты употребляют в протертом виде (без кожицы и семечек).
- Молочные изделия и яйца. Допускается употребление молока (в небольшом количестве и только при хорошей переносимости), творожного суфле, нежирных мягких сыров нейтрального вкуса. Из яиц готовят белковый омлет на пару.
Из напитков разрешаются некрепкий черный или травяной чай, компот, цикорий, отвар шиповника, кисели. Сладкие десерты (включая варенье, мед, пастилу и зефир) исключают на время строгой диеты.
Фитотерапия
В составе комплексного лечения при язве двенадцатиперстной кишки могут использоваться травы. Однако заниматься самолечением по народным рецептам не стоит. Врачи рекомендую пациентам лекарственные растения с обволакивающими, противовоспалительными и ветрогонными свойствами исключительно после острого периода заболевания. Наиболее часто применяются:
- семена льна — ложку сырья заливают холодной водой на ночь, утром разводят теплой водой, принимают по половине стакана, за 1 час до еды;
- ромашка — чайную ложку цветков заливают стаканом кипятка, пьют в теплом виде до 3 раз в сутки;
- анис, фенхель, укроп — по чайной ложке семян смешивают, заливают половиной литра кипятка, через 40 минут процеживают, принимают по половине стакана 3 раза в день, через полчаса после еды.
Категорически нельзя лечиться спиртовыми настойками на травах. Алкоголь негативно влияет на состояние желудка и ДПК, может спровоцировать рецидив заболевания.
Другие аспекты лечения
В острый период с целью повышения эффективности медикаментозной терапии могут быть назначены физиопроцедуры. Лечение микротоками, ультразвуком, тепловыми процедурами, а также электрофорез улучшают кровоснабжение в органах ЖКТ и трофику слизистых оболочек. Процедуры обеспечивают быстрый обезболивающий эффект, ускоряют регенерацию оболочек, что способствует заживлению эрозивных дефектов.
В комплексной терапии язвы ДПК очень важно стабилизировать режим дня и нормализовать образ жизни больного. Необходимо полноценно отдыхать, регулярно питаться, избегать переутомления и стрессов. После стихания острого периода пациентам показана легкая гимнастика, прогулки на свежем воздухе.
Оздоровительная терапия
Лечение язвы желудка и двенадцатиперстной кишки проводится только после определения причин. Симптомы и лечение болезни неразрывно связаны межу собой, оздоровительная терапия назначается для борьбы с отдельными признаками.
Поэтому основами оздоровительной терапии является следующее:
- уничтожение бактерии Хеликобактер пилори;
- снижение кислотности желудка;
- симптоматическое лечение: уменьшение болей, нормализация моторики;
- диета.
Комплексное лечение медикаментами обычно проводится по одной схеме. Основой лечения можно назвать антибиотики, препараты висмута, антациды, препараты, снижающие секрецию желудочного сока, ИПП и лекарства для уменьшения выраженности симптомов. Какие препараты принимать, должен прописать гастроэнтеролог, самолечение вредит человеку и может спровоцировать осложнения болезни.
Степени развития и характерные признаки
Симптомы и проявления язвы двенадцатиперстной кишки напрямую зависят от степени тяжести патологии. При легкой форме пациент не испытывает сильного дискомфорта, при средней степени могут возникать сильные болевые ощущения и другие проявления недуга, при тяжелой форме течения нередко развиваются осложнения, опасные для здоровья.
| Степень тяжести | Проявления и признаки |
| Легкая форма | Пациент не испытывает сильной боли, приступы носят умеренный и непродолжительный характер, возникают, чаще всего, после обильного застолья, сопровождающегося употреблением большого количества пищи и спиртных напитков. Могут присутствовать и другие симптомы, такие как тяжесть в животе, метеоризм, изжога. Эти проявления также носят умеренный характер. Признаки язвенной болезни двенадцатиперстной кишки возникают в периоды обострений, которые длятся не более 5-7 дней и возникают не чаще 1 раза в 2 года. В периоды ремиссии неприятные симптомы не проявляются. |
| Средняя степень | При язве двенадцатиперстной кишки средней степени тяжести у пациента появляются такие симптомы как выраженная боль, тошнота с приступами рвоты, расстройства пищеварения. Периоды обострения наблюдаются на протяжении около 2 недель, возникают примерно 1 – 2 раза в год. |
| Тяжелая стадия | Симптомы язвенного заболевания становятся все более интенсивными, снижая качество жизни пациента, в периоды обострений значительно ухудшается самочувствие больного. Боль становится более сильной и продолжительной, пациента беспокоят постоянные запоры или диарея, приступы тошноты, отрыжка, чувство жжения внутри. Периоды обострений длятся на протяжении 2 и более недель, возникают с периодичностью в 4-5 месяцев. На данном этапе развития недуга существенно увеличивается риск появления осложнений. |