Кольпит у женщин — что это такое? Симптомы и лечение Самый распространённый возраст, когда встречается кольпит у женщин — репродуктивный. Обычно влагалище половозрелых женщин защищено от вагинальных инфекций кислой средой и неповрежденной слизистой оболочкой. Но чувствительная среда, которая в значительной степени защищает от болезнетворных микроорганизмов, может быстро выйти из равновесия из-за антибиотиков, чрезмерной гигиены или дефицита эстрогенов.
Когда этот естественный механизм защиты влагалища нарушается, бактерии, грибки и прочие патогенные микроорганизмы легко могут вызвать такое воспаление. Они часто передаются во время полового акта и при воздействии окружающей среды во влагалище, когда оно наиболее восприимчиво к инфекции.
Причины кольпита у женщин
Вызывать развитие воспалительного процесса в разном возрасте могут различные причины:
- В репродуктивном возрасте у женщин чаще выявляются специфические кольпиты, имеющие инфекционную природу. Преобладает трихомонадный вид болезни, который передается половым путем. Несколько реже встречается бактериальный и кандидозный кольпиты, причинами которых становится, преимущественно, гормональные сбои при вынашивании ребенка.
- У женщин после менопаузы чаще всего наблюдается неспецифический кольпит, вызывает который стафилококк и стрептококк. Однако, имеет место быть и кандидозный, и трихомонадный, и иные виды кольпита. Но развиваются они при наличии дополнительных факторов риска.
- В детском возрасте болезнь развивается преимущественно на фоне попадания во влагалище микрофлоры желудочно-кишечного тракта. Провокаторами становятся стрептококки, стафилококки и даже острицы.
Итак, в любом возрасте, причинами развития болезни становятся: либо собственная условно-патогенная микрофлора, либо инфекционные микроорганизмы, относящиеся к группе грибков вирусов или бактерий.
Общие рекомендации
Эффективность лечения кольпита напрямую зависит от целого комплекса мер. Терапевтический курс состоит из следующих этапов:
- уничтожение патогенных микроорганизмов (антибиотики и антигрибковые препараты);
- при снижении иммунной защиты организма проводят общеукрепляющую терапию используя иммуномодуляторы и витаминные комплексы;
- местное лечение, в которое входит спринцевание антисептическими средствами и введение в полость влагалища свечей и вагинальных таблеток, обладающих противомикробным действием;
- соблюдение специальной диеты (отказ от острой, сладкой и жирной пищи).
Для того чтобы убедиться, что лечение приносит должный результат, на протяжении всего курса терапии женщина должна через равные промежутки времени сдавать необходимые анализы.
Справка! У пациенток до 55 лет контрольный мазок берут на пятый день от начала менструального цикла.
Но у женщин старшего возраста и у маленьких девочек контроль осуществляют только после прохождения полного курса лечения.
Симптомы кольпита, фото
Клиническая картина заболевания довольно разнообразная и во многом определяется видом возбудителя и формой течения.
Основными признаками кольпита у женщин считаются:
- жжение, зуд во влагалище;
- возможны краснота и отечность половых губ;
- ноющие или тянущие боли внизу живота;
- выделения обладают неприятным запахом
- болезненность во время коитуса;
- дизурические расстройства (учащенное и болезненное мочеиспускание);
- повышение температуры;
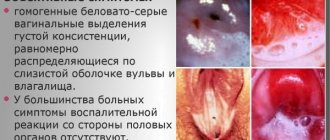
- количество вагинальных выделений значительно увеличивается, характер которых различный (творожистые, гноевидные, гомогенные молочные, пенящиеся, кровяные или с примесью крови).
В случае острого кольпита все проявления ярко-выраженные: жжение и зуд значительные, тяжесть внизу живота наводит на мысль о проблемах с внутренними органами, выделения обильные. При тяжелом течении заболевания возможно значительное повышение температуры, до 38 и выше градусов. Как правило, такая картина характерна для специфического кольпита (гонорейного или трихомонадного).
При хроническом кольпите картина менее яркая, симптоматика стерта. Заболевание течет длительно, с периодическими обострениями. Выделения становятся умеренными, серозными или серозно-гнойными.
При осмотре на кресле в зеркалах выявляются отек, гиперемия и «рыхлость» слизистой влагалища. На слизистой заметны петехиальные и точечные кровоизлияния, возможно появление красноватых узелков (инфильтратов) и эрозивных участков. В запущенных случаях в воспалительный процесс вовлекается шейка матки, что приводит к цервициту или псевдоэрозии.
Виды
Виды кольпита отличаются возбудителем, который его вызывает, а также формой. По видам разделяют острый и хронический кольпит. Симптоматика их отличается своей выраженностью и длительностью. Так в период обострения признаки патологического процесса ярко выражены – боль, неприятные выделения, зуд, жжение (такие проявления тоже отличаются по типу возбудителя). А при хроническом они менее выражены, но длятся дольше – в некоторых случаях до нескольких лет. Хроническая форма характеризуется периодами обострений и ремиссий.
Поскольку симптомы и возбудитель отличаются, это значит, что медицинские мероприятия будут направлены в первую очередь на устранение микроба, вызвавшего патологию.
Самые распространенные виды: микотический, трихомонадный, гарднереллезный, гонорейный, кандидозный, стрептококковый, стафилококковый, хламидийный.
Специфический
Кольпит специфический или первичный развивается прямо в структуре слизистых оболочек влагалища. Возникает такой вагинальный недуг, когда инфекционные агенты проникают во время половой близости, поэтому различают трихомонадный, микотический, гонорейный, дрожжевой, гарднереллезный и другие типы (в зависимости от возбудителя).
Также спровоцировать его развитие может микротравма во время осмотра гинеколога или при интимном контакте (например, если иммунитет в данный момент ослаблен, ему сложно противостоять атакам болезнетворных микроорганизмов из внешней среды). Поэтому в лечении обязательно должны присутствовать антибактериальные препараты, средства для повышения естественной резистентности организма.
Неспецифический
Неспецифический кольпит развивается на фоне проникновения воспалительного процесса из полости влагалища и матки либо при проникновении инфекционных реакций во влагалище из вульвы. При таком виде болезни стадиями являются: серозная, слизистая и гнойная. При хламидийной инфекции гнойный катар формируется практически сразу. Дрожжевой вид отличается отечностью, покраснением поверхности эпителия, на нем возникают белесые вкрапления, которые быстро перерастают в обширные пятна. Грибковый кольпит характеризуется сильным зудом и жжением, выделением творожной субстанции из полости влагалища.
Трихомонадный тип отличается обильными пенистыми выделениями, гиперемией слизистых оболочек. При обострении гонорейного вагинита появляется отечность, воспаление слизистой оболочки, особенно такие симптомы выражены в участке задней стенки, это сопровождается обильными гнойными выделениями, кровоточивостью, жжением, распиранием.
Аллергический и атрофический
Аллергический кольпит развивается вследствие негативного влияния на слизистые оболочки наружных гениталий каких-либо раздражителей. Такими аллергенами могут стать вещества, содержащиеся в составе мазей, презерватива. Под воздействием определенного аллергена происходит активизация биохимических реакций в структурах, на фоне которых возникает отечность и воспалительный процесс на слизистых оболочках.
Кольпит атрофический чаще всего развивается у женщин в преклонном возрасте, когда происходят климактерические изменения в организме. В этот период концентрация гормональных веществ резко уменьшается, итогом становится снижение уровня лактобактерий на поверхности слизистых оболочек. Но такая форма недуга может также появляться и у тех женщин, которые находятся в среднем или даже в молодом возрасте. Причины того – длительное употребление некоторых гормональных медикаментозных средств, оперативные вмешательства с целью удаления матки и яичников.
Атрофический кольпит
Болезнь характерна для постменопаузального периода, кроме того, она может развиться у женщин с искусственно вызванной менопаузой. Вследствие сокращения уровня эстрогенов возникает симптомокоплекс, который проявляется зудом, сухостью, дискомфортными ощущения в области влагалища, болезненностью при половом акте, кровянистыми выделениями после половых контактов.
Атрофический кольпит (он же сенильный), как правило, развивается из-за эстрогенного дефицита, который влечет снижение секреции желез влагалища и истончение слизистой оболочки органа.
Причины возникновения вагинита
Кольпит — болезнь женщин детородного возраста. Провоцирующими причинами могут быть:
- климакс;
- психосоматика;
- снижение иммунитета;
- гормональные проблемы;
- несбалансированное питание;
- длительный курс антибиотиков;
- несоблюдение правил личной гигиены;
- вирусы, внедрившиеся в слизистую оболочку влагалища.
Болезнь может развиваться быстро (с появлением характерной симптоматики) или первое время не давать о себе знать. Поэтому так важно посещать гинеколога с профилактической целью.
Неспецифический кольпит
Что такое вагинит неспецифического типа? Главный стимулирующий фактор болезни – нарушение микрофлоры половых органов. Когда количество патогенных бактерий превалирует, начинается неспецифический кольпит.
Заболеванию могут способствовать:
- патологии эндокринной системы типа ожирения, сахарного диабета, недостаточной работы яичников;
- атрофические процессы, сосудистые изменения в слизистой влагалища в период менопаузы;
- опущение влагалищных стенок, другие анатомические изменения вульвы;
- игнорирование женщиной правил гигиены;
- инфекционные болезни, которые подавляют иммунитет женщины;
- механическое, химическое или термическое травмирование слизистой влагалища;
- прием антибиотиков;
- аллергические реакции, спровоцированные гигиеническими средствами, контрацептивами;
- сбои на гормональном уровне.
Трихомонадный кольпит
Данная форма заболевания вызывается трихомонадами, которые передаются половым путем. Бытовой путь заражения трихомонадами, как предпочитают думать некоторые пациентки, невозможен, так как возбудитель быстро погибает во внешней среде. Симптоматика трихомонадного кольпита настолько выраженная, что диагноз не представляет затруднений. Характерны значительные бели, носящие очень неприятный запах. Выделения, как правило, пенистые и имеют желтоватый оттенок.
В случае присоединения неспецифической микрофлоры выделения становятся зелеными. Инфекция очень быстро распространяется, поражая шейку матки, саму матку и уретру, что проявляется дизурическими расстройствами и болями внизу живота. Половые акты неприятны и даже болезненны, сопровождаются выделениями с примесью крови. [adsen]
Методы диагностики
Обследование при вагините состоит из нескольких типов исследования. Это позволяет получить наиболее полную клиническую картину, выявить возбудителя воспалительного процесса и составить схему проводимого лечения.
Лабораторные методы исследования. При осмотре гинеколог производит забор образцов выделений из влагалища, шейки матки, цервикального канала, уретры. Эти материалы направляются для выполнения диагностики в лабораторию. Там выясняется природа возбудителя, его устойчивость к различным лекарственным препаратам.
- Бакпосев на гонококк.
- Бакпосев на определение культуры возбудителя.
- По результатам бакпосева появляется возможность выявить резистентность и восприимчивость к различным лекарственным препаратам и группам антибиотиков.
- Общий анализ крови, мочи для определения уровня иммунной реакции.
- Анализ крови на ВИЧ и сифилис для исключения этих патологий из списка возможных причин.
- Онкоцитологическое исследования позволяет исключить вероятность наличия новообразований.
- Колькоскопия, в ходе которой исследуется бактериальный состав, кислотность, запах выделений.
Объективные методы исследования. В эту группу объединены те диагностические методики, которые не требуют проведения дополнительных анализов.
- Осмотр наружных половых органов на предмет наличия высыпаний, язв, воспалений. Дополнительно осуществляется осмотр желёз преддверия влагалища и оцениваются выделения на наружных половых органах.
- Исследование органов малого таза осуществляется во время периода наиболее выраженных выделений. Для его проведения не стоит проводить гигиенических процедур минимум за 12 часов до осмотра.
- Бимануальное исследование, как и ректальное, позволяет оценить состояние стенок влагалища, проверить наличие уплотнений.
- Осмотр стенок влагалища и шейки матки, выполняемый с использованием специального гинекологического зеркала.
Дополнительно может выполняться анализ на ИФА и ПЦР с целью определения типа возбудителя. Но ввиду сложности проведения подобного исследования, оно применяется в спорных случаях.
Как лечить кольпит у женщин?
В основном лечение кольпита сводится к уничтожению возбудителей заболевания и восстановлению микрофлоры.
Для лечения кольпита женщине назначают антибактериальные, противовирусные, противогрибковые лекарственные препараты: «Вокадин» и «Тержинан». «Вокадин», это таблетки, их вводят глубоко во влагалище. Необходимо ввести две таблетки в течение суток за неделю. Если кольпит перешёл в хроническую форму, то достаточно одной таблетки перед сном, но лечение растягивается на две недели. «Тержинан» тоже выпускают в таблетках. Их перед введением во влагалище их надо опустить в воду на полминуты, чтобы они размокли. Хватит одной таблетки, применяемой перед сном. Срок лечения составляет десять дней.
Лечение кольпита и назначаемые препараты определяют в зависимости от инфекции, которое вызвало заболевание.
- Если виновны трихомонады, то врач выписывает «Метронидазол». В таком случае лечиться необходимо женщине и её половому партнёру, чтобы не заразиться повторно.
- Если причиной кольпита были грибки, то применяют лекарственные средства: «Кетоконазол», «Клиндамицин», «Флуконазол». Когда заболевание вызвала гонорейная палочка, то назначают следующее лекарство: «Тетрациклин», «Цефиксим», «Цефтриаксон».
Бактериальное лечение уничтожает микрофлору влагалища, после лечения её требуется восстановить. Для восстановления микрофлоры применяют «Линекс» и свечи «Бифидумбактерин». Срок лечения определяет врач.
Лечение кольпита требует соблюдение определённой диеты. Из меню следует убрать все соленья, копчёности и острые блюда. Их место займут овощи, фрукты и молочные продукты. От тесной близости с мужчинами также следует отказаться. Необходимо больше уделять внимание гигиене промежности.
Лечение болезни
Лечение кольпита строится на комплексном подходе и направлено на устранение возбудителя недуга. При выборе лекарственных средств учитывается вид кольпита, имеющиеся сопутствующие заболевания и возраст женщины. Самолечение недопустимо. Применение препаратов должно осуществляться после посещения врача-гинеколога и рекомендованной им схемой лечения.
Во время терапии следует воздерживаться от интимной близости, чтобы не допустить восхождения инфекции, строго придерживаться специального рациона питания с исключением сладкой и острой пищи, соблюдать личную гигиену, подмываться более двух раз в день.
Местное лечение предусматривает применение дезинфицирующих растворов для спринцевания на основе:
- борной кислоты;
- марганцовки;
- соды;
- отвар трав с противовоспалительным эффектом (кора дуба, ромашка).
Справка! Курс рассчитан на 4–5дней с периодичностью спринцевания до трех раз за день.
Также для локального воздействия используют свечи и таблетки. Их выбор зависит от типа возбудителя кольпита.
При неспецифическом вагините рекомендованы средства с противовоспалительным антигрибковым действием:
- «Тержинан» ;
- «Вокадин»;
- «Полижинакс».
Период применения определяется лечащим гинекологом.
При трихомонадном кольпите применимы:
- «Трихопол»;
- «Тинидазол»;
- «Гексикон».
Курс рекомендуется повторять после месячных три раза.
Кандидозный вагинит хорошо устраняется следующими средствами:
- «Нистатин»;
- «Пимафуцин»;
- «Клотримазол».
После окончания курса терапии следует нормализовать влагалищную микрофлору посредством:
- «Бификол»;
- «Лактобактерин»;
- «Ацилакт».
Параллельно рекомендован прием поливитаминов.
Народные средства
Список народных средств, которые отлично влияют на лечение кольпита:
- Залить 50 г сухих измельченных листьев мать-и-мачехи литром кипятка, настаивать 1 час, затем процедить. Настой используется для спринцеваний при хроническом воспалении влагалища, сопровождающимся болями (также готовится отвар из листьев ежевики сизой).
- Лист мать-и-мачехи — 2 части, лист крапивы двудомной — 1 часть, трава зверобоя продырявленного — 1 часть, трава тимьяна обыкновенного — 2 части, корневище аира — 2 части, кора крушины ломкой — 1 часть. Две столовые ложки полученной смеси поместить в термос и залить 2 стаканами кипятка. Оставить на ночь, а утром процедить и принимать по полстакана 3 раза в день.
- Отвар ромашки: в литр воды добавляют 2 столовые ложки цветков ромашки и в течение 15 минут кипятят. Затем отвар охлаждают, процеживают через марлю и используют для проведения спринцевания два раза в день в течение двух недель (также готовится и отвар из календулы).
- Трава тысячелистника — 20 г, листья шалфея лекарственного — 20 г, кора дуба черешчатого — 40 г, лист розмарина лекарственного — 20 г. Все смешать, залить тремя литрами воды и прокипятить. Применять два раза в день для спринцевания.
- Соцветие ромашки аптечной — 25 г, цветки мальвы лесной — 10 г, листья шалфея лекарственного — 15 г, кора дуба черешчатого — 10 г. Две столовые ложки полученной смеси залить литром кипятка. Применять для спринцевания и вагинальных тампонов.
Для лечения воспалений влагалища и шейки матки, которые вызваны трихомониазом, патогенными грибами и различными бактериальными инфекциями, используют 3-процентный раствор прополиса, смешанный с 96%-ным этиловым спиртом. Лечение продолжается 7—10 дней, препарат применять 1 раз в день.
Возможные осложнения
Почему не стоит запускать недуг? При игнорировании симптомов кольпита у женщин возникает множество опасных последствий:
- хроническая форма сложнее лечится медикаментозными средствами;
- провоцирование таких заболеваний мочеполовой системы, как уретрит и цистит;
- у девочек отсутствие лечения чревато срастанием внутренних или внешних половых губ.
Многие женщины считают кольпит легким недугом, который может пройти без лечения. Однако при игнорировании симптомов он перейдет в вялотекущую форму. Признаки станут менее выраженными, однако это совсем не указывает на процесс выздоровления. При первых же симптомах нужно отправляться к гинекологу, чтобы узнать причину и назначить лечение.
При полном отсутствии лечения возможно появление цервицита — воспаления шейки матки. Также не исключено возникновение эндометрита (воспаления слизистой матки) и сальпингоофорита (заболевания придатков). Такие патологии способны привести к бесплодию и повышают риск появления внематочной беременности.
Важность терапии
Лечение кольпита обязательно в любом возрасте и при любой тяжести симптомов. Самостоятельно это заболевание почти никогда не проходит, особенно в том случае, когда снижен местный или общий иммунитет.
К основным осложнениям воспалительного заболевания относят высокие риски распространения инфекции на органы малого таза, мочеполовой системы, структурные изменения шейки матки, бесплодие или невозможность вынашивания беременности, синехии и др.
Даже в том случае, если острые симптомы прошли сами без медицинского вмешательства, посетить врача необходимо: ослабление признаков может быть связано с тем, что болезнь перешла в вялотекущую или хроническую форму. Как только появятся провоцирующие и ослабляющие организм факторы (переохлаждение, интимный контакт, инфекционное заболевание, авитаминоз и пр.), болезнетворные организмы вновь активизируются — наблюдается рецидивирующий кольпит. При наличии любых тревожных симптомов следует записаться к врачу-гинекологу на прием.
Профилактика
Стопроцентной защиты от кольпита нет. Старайтесь избегать заражения патогенами, например, с помощью презервативов во время полового акта, душа до и после.
Вы можете постараться не нарушать естественную среду влагалища. Так же, как плохая гигиена может увеличить вероятность вагинита, слишком частое мытье с мылом, длительные ванны с пеной, влагалищные души или интимные спреи могут навредить. Влагалище имеет очень хорошие средства защиты от инфекций и чрезмерная гигиена тела может нарушить этот защитный механизм и посодействовать возникновению кольпита.
Также обеспечьте правильную туалетную гигиену: при очищении от фекалий движения должны быть исключительно спереди назад. Не вытирайте стул от заднего прохода к влагалищу. Если вы заметили какие-то симптомы, немедленно обращайтесь к гинекологу.