Холестерин – вещество, большая часть которого продуцируется организмом человека, именно из него формируются бляшки на стенках сосудов при развитии атеросклероза, опаснейшей патологии, которая может привести к летальному исходу. В переводе с древнегреческого «холестерин» означает «твердая желчь», и уже по названию легко представить, что собой представляет это соединение.
Холестерин относится к классу липидов, вместе с пищей в организм попадает лишь 15-20% от общего количества. Содержится это вещество в жирах животного происхождения, мясе, яичных желтках. Холестерин участвует в жизненно важных процессах, это строительный материал для мембранных клеток. Кроме того, без него невозможна выработка определенных половых гормонов. Хл входит в состав липопротеидов, они могут иметь невыскую плотность (это так называемый «вредный» холестерин) или высокую плотность (это «хороший» холестерин).
Установлены нормы для общего, хорошего и плохого Хл. Если они нарушаются, у человека начинают развиваться самые разные патологии.
Важно! Уровень холестерина в организме высокой и низкой плотности, а также холестерин общий в крови человека по возрасту и у пожилых, как правило, должен быть всегда в норме. Нормальный уровень холестерина по возрасту люди привыкли поддерживать различными медикаментами и диетами. Норма холестерина в крови по возрасту должна быть четыре или пять ммоль/литр.
Норма холестерина в крови у женщин по возрастам (таблица)
В медицине используется целый комплекс анализов на содержание холестерина в крови. Прежде всего, с целью определения общего уровня холестерола используется биохимический анализ крови из вены, который осуществляется натощак. При атеросклерозе необходимо проводить более детальный анализ крови на холестерин (липидограмма) для определения следующих показателей:
- общий холестерин включает свободный и связанный формы (ЛПВП, ЛПНП, ЛПОНП);
- липопротеиды высокой плотности;
- липопротеиды низкой плотности.
| Возраст, лет | Общий холестерин, моль/литр | ЛПВП, моль/литр | ЛПНП, моль/литр |
| До 19 | 3,1-5,9 | 0,13-1,3 | 1,55-3,89 |
| 20-39 | 3,1-7,0 | 0,78-1,85 | 1,55-4,1 |
| 40-59 | 3,9-8,5 | 0,78-2,07 | 2,07-5,7 |
| Старше 60 | 4,1-8,5 | 0,78-2,20 | 2,59-5,57 |
После 25 лет женщинам рекомендуется проверять концентрацию холестерина в крови каждые 5 лет, а после 40 лет – каждые два-три года, так как гормональные изменения в период подготовки к менопаузе, климакса и в постклимактерический период могут значительно повлиять на липидный обмен в организме женщины.
Одним из значимых факторов повышения холестерина выше нормы у женщин после 50 лет является снижение половых гормонов эстрогенов, вследствие чего метаболические процессы, связанные с триглицеридами, липопротеидами и холестерином, замедляются.
Норма холестерина свидетельствует о правильной работе сердца и сосудов, поэтому при значительном повышении показателей может проводиться заместительная гормональная терапия эстрогенами с целью снижения уровня липопротеидов в крови.
Коэффициент атерогенности
Коэффициент атерогенности – специальная формула для измерения вероятности развития атеросклероза при повышенном холестерине в крови.
Коэффициент атерогенности часто используется при обследовании женщин и мужчин с лишним весом, с высоким уровнем ЛПНП, при наследственной предрасположенности и рассчитывается по формуле (общий холестерин — ЛПВП) / ЛПВП.
Нормы коэффициента атерогенности следующие:
- новорожденные дети – 1;
- мужчины 20-80 лет – 2,6;
- женщины 20-80 лет — 2,2.
Чем выше показатель коэффициента, тем больше возрастает вероятность заболевания атеросклерозом и возникновения патологий сердца и сосудистой системы.
«Плохой» и «хороший» холестерин
Органическое жироподобное соединение играет в теле жизненно обеспечивающую функцию, способствующую обновлению эпителия кожи и органов.
- Оно, как цемент, поддерживает клеточный каркас;
- Встраиваясь в мембрану, увеличивает плотность и делает ее жесткой;
- На холестериновой основе синтезируются прогестерон, андрогены, эстроген, тестостерон и другие гормоны;
- Грудничок для своего развития получает холестерин из грудного молока;
- Холестерин – важный компонент желчи, помогающей усваивать жиры, а, значит, и холестерин;
- Пищевое соединение помогает поддерживать в норме слизистую кишечника;
- Витамин Д, используемый для роста, поддержки иммунитета, синтеза инсулина, стероидных гормонов, вырабатывается из холестерина с помощью солнечного света.
В почках, печени, надпочечниках, кишечнике образуется 80% холестерина. Еще 20% организм получает с пищей. В воде вещество не растворяется, поэтому с кровью оно доставляется вместе с белками, образующими растворимую форму. Такая субстанция получила название липопротеидов.
Различают несколько классов липопротеидов: с низкой плотностью, очень низкой, высокой, триглицериды, хиломикроны.
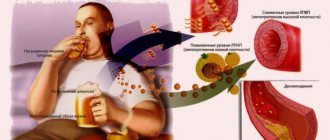
Каждая разновидность выполняет свою функцию. ЛПНП нерастворимы, поэтому часто выпадают в осадок и образуют в сосудах уплотнения, повышающие риск появления атеросклероза. В обиходе они получили название «плохого» холестерина. ЛПВП транспортируют холестерин в печень, откуда излишки и выводятся из организма.
Этот класс липопротеидов не обладает атерогенным эффектом, поэтому их называют «хорошим» холестерином. Навешивание ярлыков не значит, что первый тип приносит телу только вред, а другой работает с пользой.
Низкая плотность липопротеидов опасна тем, что они не всегда достигают цели (транспортировка холестерина в клетку) и оседают в сосудистом русле в виде плотных бляшек. Высокая плотность – гарантия не только правильной транспортировки, но и возможности удаления части накопившихся холестериновых бляшек.
Если ЛПНП можно рассматривать как снабженцев, то ЛПВП играют роль регулировщиков, контролирующих избыток холестерина. Если наступает разлад, и первый тип липопротеидов доминирует, подавляя активность второго, биохимический анализ показывает повышенный холестерин.
Эти особенности должен знать не только доктор – экстренные меры приходится принимать именно пациенткам.
Причины повышения холестерина
Повышенный уровень «хорошего» холестерина не является опасным, а свидетельствует о правильном жировом обмене и снижает возможность развития сердечно-сосудистых заболеваний.
Увеличение кон холестерина в организме вызывает патологические процессы, связанные с нарушением работы сосудов и капилляров крови. Значительное повышение липопротеидов низкой плотности может быть вызвано следующими причинами:
- Неправильное питание является главной из причин повышения холестерина, если в рацион входит большое количество (больше 40% от дневной калорийности) продуктов с насыщенными жирами (пальмовое масло, жирная свинина) и трансжирами (маргарин, кондитерский жир).
- Гиподинамия – малоподвижный образ жизни, что приводит к ослаблению мышц, увеличению веса и возникновению сердечно-сосудистых болезней.
- Вредные привычки – курение и алкоголь – увеличивает вероятность стенокардии, инфаркта миокарда, инсульта и т.д.
- Сахарный диабет — вызывает нарушения в работе печени и увеличение массы тела.
- Гипотиреоз – недостаточность гормонов щитовидной железы, вследствие чего значительно возрастает уровень тиреотропного гормона (ТТГ). Показатель ТТГ напрямую влияет на выработку холестерола, увеличивая уровень липопротеидов низкой плотности.
- Гепатит С. При хроническом течении гепатита в клетках печени происходит активная выработка жирных кислот, в результате которой возрастают показатели холестерина в крови.
- Холестаз – патологическое состояние, связанное с неправильным поступлением желчи в двенадцатиперстную кишку, возникающее при алкогольных циррозах, сердечной недостаточности, гепатитах. При холестазе происходит нарушение липидного обмена, в результате чего наблюдается несоответствие норме холестерина, что приводит к возникновению сосудистых бляшек и к изменению структуры эритроцитов.
- Хронические болезни почек становятся причиной развития нарушений липидного обмена, при этом функциональное состояние почек еще больше ухудшается за счет отложения жира в мембранах почечных клеток.
- Генетическая предрасположенность к нарушению липидного обмена.
Считается, что у мужчин и женщин после 50 лет возрастает вероятность повышения «плохого» холестерола в результате сочетания нескольких причин: снижение физической активности, замедление общего метаболизма, наличие хронических заболеваний внутренних органов, переедание и лишний вес.
Триглицериды
Эти вещества относятся к жирам, содержащимся в плазме крови каждого человека. Это один из самых распространенных видов жировых клеток, именно являются главным поставщиком энергии. Но, как и холестерин, триглицериды не должны превышать определенные нормы – тогда со здоровьем человека все будет в порядке. Определить их уровень можно при развернутом исследовании крови.
Обычно повышение этих веществ отмечается, если человек получает с продуктами питания больше калорий, чем сжигает. Если их становится слишком много, то развивается метаболический синдром. При этом возникают такие симптомы:
- резкий скачок вверх артериального давления;
- повышение уровня глюкозы в крови;
- снижение концентрации полезного ХЛ.
Внешне это проявляется, как жировые отложения вначале на животе и вокруг талии, затем на бедрах и т.д. Стабильно высокое содержание триглицеридов приводит к развитию таких патологий как инфаркт, инсульт, прочие заболевания сердца, сахарный диабет.
Нормой триглицеридов считается показатель не более 150 мг/дл для представителей обоих полов. Если показатели превышают 200 мг/дл, следует обратиться к врачу и начать принимать меры. Критически считается состояние, если триглицериды повышаются до 400-1000 мг/дл.
Но и слишком низкая концентрация триглицеридов также является поводом для консультации у врача. Такое бывает при гипертиреозе, чрезмерном употреблении витамина С, некоторых заболеваниях сердца и легких, миастении, инфаркте головного мозга.
Основные симптомы
Повышенное содержание холестерина в крови проявляется патологическими отложениями жиросодержащих клеток и нарушениями работы желудочно-кишечного тракта. Как правило, симптомы повышенного холестерина проявляются следующим образом
- ксантомы – жировые опухоли, возникающие локально или по всему телу (под кожей и во внутренних органах) и имеют плоскую, узелковую или сухожильную формы;
- ксантелазмы – жировые опухоли желтого цвета, возникающие на верхнем веке, преимущественно, у женщин;
- липоидная дуга роговицы – серая линия на краю роговицы, вызванная отложениями холестерина;
- липидная инфильтрация сетчатки – отложение молекул жира не сетчатке глаз;
- нарушение толерантности к глюкозе – скрытый, латентный сахарный диабет, определяется с помощью анализов;
- панкреатит;
- боль в грудине, возникающая вследствие сужения коронарных артерий сердечной мышцы;
- тупая боль в ногах, варикоз.
В группу повышенного риска входят женщины с так называемым абдоминальным ожирением, когда лишние жировые отложения концентрируются в области живота по типу «яблоко». При этом по мене увеличения объема талии возрастает возможность развития атеросклероза (более 88 сантиметров).
Причины высокого уровня
Главные причины, из-за которых может увеличиваться холестероловый показатель:
- курение;
- недостаточная физическая активность, сидячий образ жизни;
- беременность;
- частое употребление алкогольных напитков;
- сахарный диабет;
- наследственная предрасположенность;
- ожирение;
- почечные болезни;
- гипертония;
- заболевания поджелудочной железы;
- хроническое повышение артериального давления (гипертония);
- патологии печени.
Это условие считается самым благоприятным для повышенного отложения холестерола в сосудах. Часто симптомы патологии остаются незамеченными.
Всему виной — плохое самочувствие женщины, которое связывается с наступлением менопаузы.
То же может происходить и в период беременности. Будущая мама из-за происходящих изменений в организме, сопровождающихся общим недомоганием, может не заметить основной проблемы с отложением холестерола.
Поскольку в период вынашивания плода у женщины увеличивается выработка прогестерона — гормона, отвечающего за отложение жира, — врач может порекомендовать беременной несколько раз сдать анализ на кровь, чтобы исключить повышение уровня холестерина.
А какова норма общего показателя в крови у женщин:
- в 20 лет — 3,16-5,6 ммоль/л;
- в 30 лет — 3,36-5,95 ммоль/л;
- в 40 лет — 3,81-6,52 ммоль/л;
- в 50 лет — 4,0-7,3 ммоль/л;
- в 60 лет — 4,2-7,5 ммоль/л;
- в 70 лет — 4,48-7, 42 ммоль/л.
О том, какие анализы сдают при климаксе, читайте в нашей публикации.
Как правильно определить тип кожи лица, можно узнать из этой статьи.
Рецепты масок для роста волос, которые несложно сделать в домашних условиях, в этом материале.
Нормы холестерина при беременности
Во время беременности норма холестерина у женщин меняется из-за гормональных процессов в организме. Поскольку жиры участвуют во многих аспектах обмена веществ, а также в построении нервной системы ребенка, то повышение показателей не является патологией при условии, если отсутствуют дополнительные негативные симптомы.
| Возраст, лет | Максимально допустимый уровень холестерина, моль/литр |
| До 20 | 10,4 |
| 20-25 | 11,2 |
| 25-30 | 11,6 |
| 30-35 | 12 |
| 35-40 | 12,6 |
Если показатели холестерина при беременности повышены, необходимо проводить анализ регулярно для отслеживания динамики изменений. При отсутствии патологий уровень липидов будет оставаться стабильным или меняться незначительно.
Если концентрация холестерола резко падает или поднимается, а также превышает максимально допустимый уровень на несколько пунктов, необходимо провести дополнительное обследование, так как быстрые изменения анализов могут указывать на развитие следующих заболеваний:
- болезни почек, печени;
- сахарный диабет;
- атеросклероз;
- нарушения метаболизма.
Содержание холестерина в организме должно быть стабильным до конца беременности. После родов показатели снижаются до нормы на протяжении 2-3 месяцев при условии нормального питания и отсутствия генетической предрасположенности к нарушению липидного обмена.
Кто в зоне риска
Сдавать анализы крови желательно всем взрослым людям на регулярной основе, но есть так называемая группа риска.
В эту категорию входят пациенты со следующими проблемами:
- Ожирение;
- Сердечно-сосудистые заболевания;
- Нарушения обмена веществ;
- Дисфункция щитовидной железы;
- Беременные.
Они должны постоянно следить за уровнем биохимических показателей, сдавая анализы каждые 1-3 месяца. Только так можно заметить существенное увеличение уровня холестерина и своевременно на него отреагировать.
Как снизить холестерин в крови
Нормализация повышенного холестерола осуществляется с помощью комплексной терапии. Для улучшения жирового обмена женщинам необходимо придерживаться следующих рекомендаций:
- правильное питание с ограничением жиров и быстрых углеводов;
- борьба с гиподинамией – малоподвижным образом жизни;
- отказ от вредных привычек (курение, алкоголь);
- медикаментозная профилактика болезней сердечно-сосудистой системы;
- лечение заболеваний, увеличивающих уровень холестерина (сахарный диабет, почечная недостаточность, болезни печени).
Комплексный подход к снижению холестерина позволит нормализовать липидограмму даже без использования медикаментозных средств.
Медикаментозное лечение
Медикаментозное лечение повышенного уровня холестерина направлено на улучшение работы сосудистой системы и предотвращение образования бляшек и тромбов в сосудах и капиллярах. Основные препараты, применяющиеся с этой целью:
- Фибраты – медикаменты, снижающие уровень триглицеридов (жира) и увеличивающие кон (гемфиброзил, клобифрат, фенобират). Фибраты назначаются для предотвращения инфаркта и панкреатита.
- Никотиновая кислота – витамин группы В, способствующий снижению количества «плохого холестерола» (ниацин).
- Статины – препараты, снижающие количество липопротеидов низкой плотности. Действие статинов направлено на печень, в результате чего образование холестерина значительно снижается (флуватстатин натрия, симвастатин, атровастатин кальция и т.д.).
- Ингибиторы всасывания – средства, способствующее всасыванию холестерола в кишечнике, а не в печени, в результате чего снижается уровень ЛПНП в крови (эзетимиб).
Медикаментозные средства назначаются при значительном превышении уровня холестерина, а также при высокой угрозе развития атеросклероза и заболеваний сердца. В более легких случаях для нормализации жирового обмена женщинам достаточно придерживаться диеты, снизить вес и заниматься спортом.
Что это и какие функции выполняет
Холестерин, холестерол — это органический компонент, природное жирорастворимое соединение, входящее в состав клеточной стенки.
Виды холестерина:
- Липопротеиды низкой плотности (ЛПНП) — «плохой».
- Липопротеиды высокой плотности (ЛПВП) — «хороший».
Основной его задачей является транспортировка веществ внутрь клетки и обратно.
Он принимает участие в производстве женских гормонов, в обмене жирорастворимых витаминов, в выработке витамина D, защищает клеточные мембраны, изолирует нервные волокна, является дополнительным элементом в формировании продуктов желчи.
30% холестерола поступает с пищевыми продуктами, а остальной производится самим организмом.
Анализ на холестерин — важные цифры от программы «Жить здорово!»:
Диета
Диета 10 стол является важным условием для снижения холестерина и назначается при высокой концентрации липидов в плазме (6,5 ммоль/литр и выше). При этом из рациона исключается вся жирная пища животного происхождения, так как это главный источник вредных жиров.
Запрещено употреблять продукты, повышающие холестерин низкой плотности, а именно:
- сало, жирное мясо;
- мясные субродукты;
- мясные бульоны;
- колбасные изделия (колбаса, сосиски, ветчина и т.д.);
- копченые, соленые блюда с высоким содержанием жира;
- острые соусы, кетчуп, майонез;
- сливочное масло, жирные сыры;
- жирное цельное молоко, жирные кисломолочные продукты;
- белый хлеб, сдобная выпечка, десерты с масляным кремом;
- продукты с сахаром в составе (конфеты, шоколад, варенье и т.д.);
- газированные напитки;
- еда с высоким содержанием жира, соли и химических усилителей вкуса (чипсы, сухарики, лапша, бульонные кубики и т.д.);
- крепкий чай, кофе, алкогольные напитки;
- жареные блюда.
Разрешено употреблять следующие продукты, которые снижают уровень холестерина низкой плотности, а именно:
- морская нежирная рыба (тунец, хек, минтай, треска);
- нежирная птица (куриная грудка, индейка);
- хлеб из муки грубого помола или цельнозерновой;
- макароны из твердых сортов пшеницы;
- овощи (капуста, морковь, лук, помидоры, огурцы, тыква, свекла, ограниченно- картофель);
- овощные бульоны;
- крупы (гречка, овсяная крупа, рис и т.д.), бобовые;
- растительные жиры (кроме пальмового масла);
- нежирные кисломолочные блюда (творог, сметана, йогурты, ряженка, кефир);
- фрукты и ягоды, орехи;
- фруктовые компоты, отвар шиповника, зеленый чай.
Если норма холестерина в крови превышена на несколько пунктов, необходимо обязательно придерживаться дробного питания и следить за калорийностью рациона.
Коррекция питания для снижения холестерина 7 ммоль/л
Первое, что вам придется сделать на пути к здоровью, откорректировать питание, используя простые, но действенные приемы. Полностью отказываться от пищи животного происхождения не стоит, но сократить объем употребляемых жиров придется.
Необходим полный отказ от таких продуктов:
- Сливочное масло высокой жирности;
- Свинина;
- Сало;
- Цельное и сгущенное молоко, сливки;
- Жирные сорта сыра;
- Жирная рыба.
Желательно отказаться от фаст-фуда – сэндвичей, гамбургеров, картошки-фри. Необходимо уменьшить количество употребляемых сладостей, мучных изделий. Помимо жиров животного происхождения, вам придется отказаться от быстрых углеводов, которые, попадая в организм, преобразуются в жир.
Для коррекции уровня природного жирного спирта, необходимо не только исключить его попадание в организм извне, но и бороться с имеющимися внутренними запасами. Для этого увеличьте употребление продуктов, богатых клетчаткой.
К этой категории относят:
- Нерафинированные злаковые культуры;
- Свежие овощи;
- Несладкие фрукты;
- Бобовые.
Народные средства
Наряду с изменением образа жизни и коррекцией питания можно использовать народные средства, способные снизить холестерин в крови. Травяные отвары благотворно действуют на работу печени, почек и желудочно-кишечного тракта, улучшают жировой обмен и увеличивают уровень метаболизма.
Корни одуванчика
. Корни растения содержат много полезных веществ, в том числе инулин, флавоноиды и органические кислоты. Настой из корней одуванчика улучшает обмен веществ, работу печени, жировой обмен и увеличивает количество желчных кислот.
Приготовление: чайную ложку корней залить стаканом кипятка и дать настоятся. После того, так настой остынет, процедить и выпить утром после еды. Употреблять отвар необходимо ежедневно на протяжении двух месяцев.
Лимонно-чесночный коктейль
. Употребление лимона очень полезно в случаях, если холестерин выше нормы, так как лимон содержит кислоты, эфирное мало, фитонциды и флавоноиды, а также макро- и микроэлементы.
Чеснок также является очень полезным продуктом, который используется для понижения холестерина, поскольку имеет в составе ферменты, минеральные вещества, гликозиды и органические кислоты.
Для приготовления коктейля требуется выжить сок из одного килограмма лимонов и измельчить чеснок в пюре, чтобы его количество составляло 200 грамм. Чеснок и сок лимона следует смешать и хранить в холодильнике три дня.
Употреблять коктейль следует ежедневно по утрам до завтрака, разбавляя одну столовую ложку смеси в стакане воды. Курс лечения – 3 месяца.
Кто попадает в зону риска
Врачи считают, что причинами патологии может стать малоподвижный образ жизни, неконтролируемое употребление жирной и калорийной пищи, переедание.
Важен в данном случае и возраст женщины. С течением времени показатель холестерола у женской половины человечества может меняться.
Данный процесс зависит от наличия болезней и патологий. Неконтролируемый приём алкогольных напитков, курение, вредная пища приводит к истощению организма.
Как следствие, нарушение обменных процессов, различные заболевания и резкий скачок холестерола в крови.
Роль холестерина для организма мужчины
Бытует мнение, что чаще всего проблемам, связанным с повышенным холестерином, подвергаются мужчины. Именно они находятся в группе риска и обязаны тщательней следить за своим здоровьем.
Это органическое вещество принимает огромное участие в естественной выработке кортикостероидных гормонов, витамина «D». Регулирует работу желчных кислот, работу сердечно-сосудистой системы. Особенно холестерин важен для представителей сильного пола из-за выработки половых гормонов, позволяющих мужчинам быть ими по всем признакам.
Сам по себе холестерин не является вредным и отвечает за ряд функций в организме. В первую очередь он нужен для обеспечения стабильности слоя клеточных мембран. Холестерин обеспечивает защитное действие, которое делает клетки более плотными, готовыми к перепадам температуры.
Это незаменимое жироподобное вещество оказывает огромное влияние на мозговую и сердечную деятельность, любое упоминание вызывает ассоциацию с инсультом или инфарктом. Так как транспортировщиком холестерина являются сосуды, именно там и происходит оседание избытка вещества. Холестериновые бляшки скапливаются на стенках сосудов, тем самым сужая их. После деформации сосудов, кровоток изменяет ритм своего хода. Как следствие, из-за недостаточного кровоснабжения и поставки, нужных для организма веществ, снижается работоспособность различных органов, зависимых от кроветворной системы. Сосуды становятся дряблыми, уязвимыми. Такое положение вещей и вызывает острое нарушение мозгового кровообращения с летальным исходом.
С каждой четвертью века (плюс-минус) признаки повышенного холестерина у мужчин диагностируются в более раннем возрасте. Еще полвека назад жалобы исходили от людей старше 50 лет. В начале нашего столетия уже отмечены случаи обращения в медучреждения в возрасте 40. Сегодня все идет к тому, что проблемы могут возникнуть у мужчин уже с 35 летнего возраста.
Выработка «плохого» холестерина не является чисто мужской проблемой. В последнее время женщины употребляют не меньшее количество не очень здоровой пищи, зависимы от вредных привычек. Такие заболевания как инсульт, инфаркт, ожирение, тромбоз, стали встречаться и у представительниц слабого пола.
Причины изменения показателей
При постоянной нагрузке организм привыкает к постоянному сжиганию уровня холестерина
Причины возникновения ненормального для организма уровня холестерина могут быть разными. При высоком уровне, основные причины могут быть в следующем:
- Наследственное заболевание. Особенно важно, рассматривать этот случай, при наличии в семье родственников, ранние болевших атеросклерозом или другими заболеваниями сердечно-сосудистой системы;
- Чрезмерные физические нагрузки. При постоянной нагрузке организм привыкает к постоянному сжиганию уровня холестерина. После прекращения активного образа жизни холестерин также продолжает вырабатываться в большом количестве;
- Постоянное переедание или наличие в рационе продуктов с высоким содержанием холестерина;
- Постоянное психологическое воздействие на организм. Чрезмерное курение или постоянное употребление алкоголя, всё это, наравне со стрессовыми ситуациями, влияет на центральную нервную систему, что заставляет печень вырабатывать больше холестерина для поддержки нервных окончаний;
- Чувствительность к повышенному артериальному давлению;
- Заболевание почек и печени;
- Наличие онкологических заболеваний напрямую или косвенно связанных с выработкой холестерина;
- Прием лекарств, влияющих на печень. Каким препаратом могут относиться как диуретики стероидные и гормональные препараты;
- Принадлежность к определенной возрастной группе.
На заметку! Считается, что наличие холестерина в организме плохо сказывается на общем состоянии. Однако низкий уровень холестерина также пагубно влияет на организм в целом.
Причины низкого содержания холестерина в организме может стать наличие следующих заболеваний:
- Анемия;
- Последствия перенесенного инфекционного заболевания;
- Холестериновая низкокалорийная диета;
- Туберкулез;
- Различные заболевания крови и сосудистой системы;
- Патологии печени, мешающие выработки нормального уровня холестерина;
- Заболевания щитовидной железы.
Перечисленные высшие причины повышенного и пониженного холестерина это лишь основные причины. Даже при отсутствии данных симптомов или заболеваний причины неверного уровня может стать измененный образ жизни.
Что нельзя делать при повышении
Чтобы уменьшить показатели повышенного холестерина в крови у женщин, необходимо отказаться от следующих продуктов:
- сало;
- баранина, свинина;
- желтки;
- субпродукты;
- говядина, телятина;
- маргарин;
- кофе;
- консервы;
- майонез;
- мясо утки;
- колбасы, сосиски;
- легкоусвояемые углеводы (конфеты, пирожные, торты);
- фаст-фуд;
- кисломолочные и молочные продукты высокой степени жирности.
Из рациона нужно исключить жирные, жареные, острые и пряные блюда.
Алкогольные напитки и уровень холестерина
Если биохимический анализ крови показал превышение показателя холестерина выше 7, пациенту следует всерьез задуматься о полном отказе от алкоголя. Диетологи называют калории, поступающие в организм со спиртным, «пустыми», а алкогольные напитки — «пищевым мусором». Алкоголь наносит тяжелый удар по печени, что, несомненно, приводит к повышению уровня холестерина.
Если сдавать биохимический анализ крови и накануне выпить даже небольшое количество спиртного, то почти все показатели при расшифровке анализа будут крайне неутешительными.
Общий уровень холестерина 7,0-7,9 – это норма или много?
Несмотря на общие референтные значения около 3 единиц, есть несколько факторов, которые считаются нормой.
- Границы лежат в пределах «холестерин 7,1-7,2 ммоль/л.», если пациенту больше 50-ти лет.
- Для женщин пожилого возраста норма, когда холестерин 7,3-7,85 ввиду снижения репродуктивных функций, воздействия эстрогена.
- Во время беременности показатели достигают 9- 13 ммоль/л. на фоне гормональных изменений.
В случае, когда в возрасте до 45 лет обнаружено превышение 7,9 ммоль/л., то медиками такой уровень — критический, требующий дополнительного исследования, профилактических мер.
Если холестерин выше показателя 7,0 -7,9, то назначаются скриниговые исследования. Пациент должен сдавать анализы каждый полгода.
Чем опасен высокий холестерин
Повышенный уровень холестерола (гиперхолестеринемия) – фактор риска развития атеросклероза, лабораторный симптом некоторых заболеваний. Если содержание стерола крови высоко, он начинает оседать на стенках поврежденных сосудов. Так запускается формирование холестериновых бляшек.
Вначале они имеют вид жировых пятен, полос, не мешает функционированию системы кровообращения. Однако рост бляшек сопровождается сужением просвета артерии, заканчивающийся закупоркой сосуда. Орган, кровоснабжением которого занималась артерия, перестает получать адекватное количество кислорода, питательных веществ. Атеросклеротические бляшки могут отрываться, закупоривая сосуд.
Сосудистая сетка нашего сердца устроена очень ненадежно. Каждую клетку сердечной мышцы питает всего один сосуд. Когда просвет такой артерии сужается, кардиомиоцит испытывает дефицит кислорода. Такое состояние называют ишемической болезнью сердца. Но если просвет коронарной артерии перекрыть полностью, часть клеток лишается питания и умирает – развивается инфаркт миокарда.
Клетки мозга питаются несколькими сосудами. Однако они очень требовательны к качеству кровоснабжения. Недостаток кислорода провоцирует развитие ишемической болезни головного мозга, самым страшным осложнением которого является инсульт.
При поражении атеросклерозом крупных сосудов ног нарушается питание тканей конечностей. Кожа становится тусклой, раны заживают плохо. Больные при ходьбе испытывают сильные боль. Самое страшное осложнение – гангрена стоп, требующая ампутации конечности. Чаще всего запущенная форма заболевания наблюдается у больных диабетом.
Симптоматика
Высокий холестерин в крови вызывает развитие у пациента следующих клинических проявлений, что чаще всего связано с атеросклеротическим поражением сосудов:
У мужчин патология может проявляться проблемами с эрекцией.
- боль в груди, усиливающаяся при физической или психоэмоциональной нагрузке;
- приступы ишемии мозга;
- инсульты;
- инфаркты;
- у мужчин эректильная дисфункция;
- тромбофлебиты нижних конечностей из-за отрыва атеросклеротических бляшек;
- боль в ногах и руках в случае поражения периферических артерий.
Кроме этого, существует ряд внешних проявлений того, что холестерол повышенный. Чаще всего у таких пациентов на поверхности кожи век образуется ксантелазма. Она имеет вид желтых полос и узелков, расположенных под верхним слоем эпителия, и при длительном отсутствии лечения и изменений в образе жизни достигают значительных размеров, покрывая все верхнее и нижнее веко. Такой эффект является только косметическим и не вызывает каких-либо других нарушений. Возможно формирование ксантом или узелков из холестерина над сухожилиями. Высокий холестерин страшен развитием опасных для жизни осложнений, вызванных некрозом тканей мозга и миокарда.
Анализ на холестерин — как правильно подготовиться?
Точность и достоверность полученных результатов зависят не только от правильной реализации стандартной методики проведения анализа, но и от подготовки самого пациента. Биоматериал для исследования – сыворотка из венозной крови, которая берётся из кубитальной вены на локтевом сгибе. Срок выполнения может варьировать в зависимости от степени загруженности лаборатории, но, как правило, не превышает 1 суток, с момента взятия биоматериала.
Подготовка к сдаче крови на холестерин:
- за сутки корректируется рацион в сторону снижения жирной и жареной пищи, поскольку её избыток может привести к ложно повышенным результатам;
- последний приём пищи должен быть не менее чем за 8 часов;
- за полчаса до взятия биоматериала запрещается курить;
- за час необходимо снизить эмоциональное и физическое напряжение, так как стресс влияет на состояние всех клеток в организме человека.
Для проведения диагностики применяется колориметрический фотометрический метод. С целью минимизации погрешности приборов при необходимости проведения повторного обследования пациенту рекомендуется сдавать анализ в одной и той же лаборатории.
Как лечиться
Медикаментозные средства
Повышенное содержание холестеролового компонента в крови станет источником жировых отложений в кровеносных сосудах.
Эти отложения и будут источником снижения динамики кровотока, из-за чего мозг и сердце перестают получать нужное количество обогащённой кислородом крови для нормального функционирования.
Лечение заболевания основано на приёме препаратов гиполипидемической группы.
Чаще доктор при гиперхолестеринемии (повышенного уровня холестерина в крови у женщины) назначает такие лекарства:
- Гемфиброзил (Лопид, Гиполиксан, Нормолил, Гевилон), Фенофибрат, Клофибрат. Выпускается в виде таблеток и капсул. Назначается 2 раза в день по одной капсуле (таблетке). Противопоказан препарат беременным и людям с заболеваниями желчного пузыря.
- Снижать уровень холестерола может витамин В3, РР и ниацин. Принимать по 2-6 гр. в день, разделяя дозу на 3 приёма. Для предотвращения жировой дистрофии печени одновременно назначается приём метионина.
- Лечить повышенный холестерин могут препараты, относящиеся к группе секвестрантов желчных кислот. Это Холестирамин, Квестран, Холестан. Выпускаются лекарства в виде порошка. Назначаются обычно по 4 гр. 2 раз в день.
- Лекарственные средства, принадлежащие группе статинов также способны снижать выработку липопротеина: Флувастатин, Симвастатин, Правастатин, Розувастатин. Назначаются препараты по 5-10 мг в сутки.
Народная медицина
Терапия народными методами также может снизить уровень холестерина.
Часто травники рекомендуют употреблять барвинок. Всего половина чайной ложки травы, залитой стаканом молока или воды, избавить от патологии.
Пить лекарство один раз в день перед едой. Цвет боярышника также может снизить уровень холестерола. 2 ст. л. засушенного растения заливают стаканом кипятка.
Будущее лекарство должно настояться 20 минут. Принимать его надо по столовой ложке по 3 раза в день. Хорошо снижает холестерин кавказская диоскорея.
Корневище растения измельчить и смешать в таком же количестве с мёдом. Принимать по пол чайной ложки от 2 до 4 раз в день.
Продолжительность терапии — 10 дней. Листья ореха также эффективны при патологии.
5 листков измельчить и залить 500 мл кипятка. Настаивается отвар 1 час. Принимать по пол стакана 3 раза в день до еды.
О том, как снизить уровень холестерина в крови:
Расскажем, как провести горчичное обертывание для похудения. Узнайте больше прямо сейчас!
Как выбрать прическу по форме лица женщине? Полезные рекомендации — в нашей статье.
Отзывы о кератиновом ламинировании ресниц представлены в этой публикации.
Группы риска
Существуют также предрасполагающие факторы, которые способствуют усиленной выработке «плохого» холестерола. К ним относятся:
- наследственность;
- нарушения в работе эндокринной системы;
- хронические заболевания печени, почек;
- бесконтрольный прием некоторых препаратов, особенно гормональных;
- ранняя менопауза у женщин.
При наличии хотя бы одного из этих факторов, необходимо особенно тщательно соблюдать меры профилактики, чтобы показатели крови были в норме. Сами по себе они являются причинами повышенного холестерина, но в совокупности друг с другом или неправильным образом жизни, могут послужить толчком к развитию проблем.
Показатели нормы
Существует усредненный показатель холестерина, применяющийся ко всем – 5 ммоль/л, считающийся нормой. Концентрация холестерола выше 7 ммоль/л, считается опасной. Результаты анализа можно оценивать так:
- оптимальные – до 4–5 ммоль/л;
- слегка повышенные – 5–6,4 ммоль/л;
- высокие – 6,5–7,8 ммоль/л;
- очень высокие – 7,9 и выше.
Однако на практике пользоваться такими усредненными значениями опасно. С возрастом у любого человека концентрация холестерина в крови увеличивается. Этот процесс неизбежен, поэтому не считается отклонением от нормы. И также женский и мужской организмы имеют свои особенности липидного обмена, что также влияет на результаты анализа крови.
Норма для мужчин
В таблице ниже приведены показатели допустимой нормы общего холестерина в крови для мужчин разных возрастов.
| Возраст | Общий холестерин (ммоль/л) |
| До 10 лет | 2,95–5,25 |
| 10–20 | 3,08–5,10 |
| 20–30 | 3,16–6,32 |
| 30–40 | 3,57–6,99 |
| 40–50 | 3,91–7,15 |
| 50–60 | 4,09–7,15 |
| 60–70 | 4,12–7,1 |
| Старше 70 лет | 3,73–6,86 |
Несмотря на то что до 60 лет норма холестерина постепенно увеличивается, после этого возраста она начинает немного уменьшаться. В возрасте старше 70 лет, показатель 7,0 уже является опасным.
Если показатель анализа превышает норму ненамного, требуется его пересдача. Например, у мужчины в возрасте 60 лет, результаты показали 7,3–7,4 ммоль/л, а в норме – не должны превысить 7,15. Врач может посчитать необходимым назначить пересдачу анализа через время.
Определение коэффициента атерогенности
Чтобы правильно объяснить и оценить результаты отдельных анализов с учетом сводных данных, в медицине введено понятие коэффициента, или индекса, атерогенности (КА, ИА).
Определение понятия
КА в биохимическом анализе крови – это установленное соотношение, связь между хорошим и плохим холестерином, благодаря которой можно распознать сердечно-сосудистые заболевания на первоначальной стадии, а также степени их риска.
Холестерин не может самостоятельно перемещаться по организму, так как не растворяется в жидкости. Поэтому транспортируется в составе липопротеинов – химических соединений, представляющих собой белки с содержанием липидов (жиров).
Липопротеины различаются по плотности и функциональному назначению. Так, сложные белки высокой плотности (ЛПВП, или хороший холестерин), очищая стенки сосудов от избыточного холестерина, направляют его к печени для дальнейшей переработки.
Липопротеины низкой плотности (ЛПНП, плохой холестерин), наоборот, перемещают холестерин от печени к периферийным тканям, создавая бляшки на внутренних стенках сосудов. При высокой концентрации отложений в сосудах может возникнуть непроходимость с опасным последствием – инсультом или инфарктом.
Очень низкой плотностью характеризуются крупные частицы липопротеинов (ЛПОНП, очень плохой холестерин), которые доставляют содержимое к тканям периферийных систем организма. При сбое липидного обмена важно следить за уровнем ЛПОНП, завышенное значение которого показывает серьезные заболевания почек, печени, эндокринной системы, сердца и сосудов.
Как рассчитать КА
Для вычисления этого значения необходимо иметь правильные данные, первоначально зависящие от дисциплины пациента. Существуют правила подготовки организма, которые помогут получить настоящие, а не условные показатели. В связи с этим нужно:
- соблюдать установленное врачом питание 10-14 дней до сдачи крови;
- не перегружать себя физической и умственной работой;
- не курить за 30 минут до сдачи анализа;
- не принимать пищу 12 часов;
- не пить алкогольные напитки 24 часа.
Врач должен знать о принятии пациентом конкретных лекарств и прописать рекомендации перед анализом, так как некоторые препараты (особенно противогрибковые и гормональные) способны внести искажение показателей. Также необъективное значение КА будет при сдаче крови в менструальный период или во время беременности.
Если пациент перенес тяжелое заболевание или оперативное вмешательство, то проведение липидограммы (анализа на липидный состав крови) следует отложить на 1,5 месяца.
При выполнении таких правил больному не придется повторно сдавать кровь на биохимический анализ, а целенаправленно двигаться вперед для установки диагноза и последующего лечения.
КА находят по специальной формуле расчета:
КА = (общий холестерин – ЛПВП) / ЛПВП
В числителе указано значение ЛПНП и ЛПОНП, которое получается вычитанием показателя ЛПВП из уровня общего холестерина.
Подставив полученные значения результатов анализа в формулу, можно легко получить КА. Например, если у пациента показатель холестерина 6,19 ммоль/л и ЛПВП 1,06 ммоль/л, коэффициент атерогенности будет равен 4,8.
Чтобы безошибочно определить КА, необходимо провести тщательное исследование не только составляющих этого показателя, но и других значений, влияющих на постановку реального диагноза: липопротеинов низкой и очень низкой плотности, триглицеридов (нейтральных жиров). Таким образом, можно увидеть полную картину состава крови и точное количество всех составляющих.
Норма показателей
Коэффициент атерогенности в норме составляет 2-3 единицы, при этом учитывается погрешность лабораторного оборудования. Иными словами, количество ЛПНП должно в 2-3 раза превышать значение ЛПВП.
Если уровень КА перешагнул за 3 единицы, это говорит об умеренном поражении сосудов, что корректируется диетой. Значение индекса, приближающееся к 4, свидетельствует о риске развития атеросклероза.
Когда коэффициент переходит границу 4 единиц, то необходимо приступать к неотложному лечению с медикаментозной терапией, диетой и контролем КА в крови.
Значительное повышение КА до 7 и более требует оперативного лечения для предотвращения сердечных сбоев.
Пониженный индекс от 2-х единиц и меньше не является угрозой для здоровья и показывает отсутствие риска развития атеросклероза.
С возрастом обменные процессы в организме замедляются, и коэффициент атерогенности может повышаться. Однако значение ИА выше 3,5 у пациентов обоих полов старше 60 лет требует пристального медицинского внимания.
У молодых людей до 30 лет КА в норме составляет не выше 2,5. От 30 до 40 лет допустимой мужской нормой коэффициента атерогенности является значение 2,07-4,92. При удовлетворительной работе сердца у представителей сильного пола 40-60 лет ИА должно находиться в рамках 3-3,5 единиц. В случае повышения индекса в крови у мужчин назначаются дополнительные обследования, изучаются и устраняются причины.
Для женщин 20-30 лет норма ИА составляет до 2,2; от 30 до 40 лет – 1,88-4,4; после 40 лет коэффициент считается нормальным до 3,2 и меньше. С наступлением менопаузы у женщин после 50 лет возникает риск поражения сосудов атеросклерозом. С учетом этого КА для женщин старшего возраста рассчитывается, как и для мужчин: 3-3,5 единицы.
Пониженный коэффициент атерогенности у женщин молодого возраста свидетельствует о чистых сосудах и не является опасностью для здоровья. Если у женщины средних лет КА меньше нормы за счет снижения ЛПВП (хорошего холестерина), то в этом случае есть подозрение на неполадки в организме, которые нужно выявлять и устранять.
Повышенный КА
Холестериновый коэффициент атерогенности, превышающий 4 единицы, говорит о наличии атеросклеротических бляшек на стенках сосудов, которые затрудняют прохождение крови к органам и увеличивают риск заболевания сердца и сосудов. При активном развитии этого процесса КА может быть в разы выше 4.
Большую роль играет состав общего холестерина. При одинаковом его значении у двух больных нормальный индекс имеет пациент с преобладанием липопротеинов высокой плотности. Если в крови больше ЛПНП, то КА будет повышенным и необходимо лечение для снижения этого показателя. Два завышенных показателя – индекс атерогенности и холестерин – свидетельствуют о высоком риске сердечно-сосудистых проблем.
Отсутствие выразительных симптомов повышенного КА в течение длительного времени может однажды обернуться серьезным осложнением и даже летальным исходом. Поэтому необходимо регулярно сдавать биохимический анализ крови для определения КА.
Причины отклонений
Существуют факторы, влияющие на повышение коэффициента атерогенности:
- регулярное курение и принятие алкоголя, которые приводят к повреждению внутренних стенок сосудов и образованию бляшек, нарушающих нормальное кровоснабжение;
- дефицит активных движений, на фоне чего происходит быстрое образование жиров;
- лишний вес, возникающий при избыточно калорийном питании и нарушении обмена веществ;
- недостаточная работа печени;
- гипертоническое заболевание, негативно сказывающееся на прочности стенок сосудов;
- сахарный диабет, при котором молекулы глюкозы, проходя через сосуды, повреждают стенки, на изъянах которых прочно укрепляются атеросклеротические бляшки;
- наследственность как одна из самых распространенных причин;
- нервные стрессы, которые отражаются на состоянии сосудов.
Лечение заболевания
Чтобы нормализовать показатель коэффициента атерогенности, нужно изменить отношение к вредным привычкам, проявить внимание к физическим нагрузкам, употреблять продукты, не содержащие большое количество животного жира.
Постепенный отказ от курения, самоограничение в алкоголе укрепят здоровье, помогут снизить КА.
Что касается физических упражнений, то при отсутствии дополнительных заболеваний можно заниматься 4 раза в неделю по 30-40 минут в день. При наличии у пациента болезней врачом проводится корректировка занятий в более щадящую сторону с учетом особенностей протекания патологического процесса. Очень полезны пешие и велосипедные прогулки, теннис, плавание.
В рационе питания должны быть строго ограничены жирное мясо, сало, колбасы, жирные молочные продукты, кондитерские изделия. При этом необходимо включить в состав меню вареную рыбу и нежирное мясо, миндаль, грецкие орехи, фрукты, свежие и тушеные овощи, мед, зеленый чай, травяные отвары, чеснок, злаковые; подсолнечное, хлопковое, кукурузное, рапсовое, оливковое, арахисовое и льняное масло.
Для укрепления результата или при критическом значении КА необходимо принимать препараты, рекомендованные лечащим врачом, с соблюдением курса и дозы. Лекарственные средства, снижающие индекс атерогенности, имеют множество противопоказаний, которые могут грамотно учесть только профессионалы. Поэтому принимать их самостоятельно запрещено. Для уменьшения КА назначают статины, фибраты, секвестранты желчных кислот.
Низкая атерогенность
Заниженный показатель ИА принято считать благополучным, так как он свидетельствует о правильном соотношении полезного и вредного холестерина в крови и наличии здоровых сосудов. Как уже говорилось, низкое значение индекса встречается у молодых женщин (менее 1,9), что является нормой с учетом возраста. Кроме того, снижение ИА возможно, если:
- пациентом соблюдается длительная диета по снижению холестерина;
- проводится лечение препаратами группы статинов;
- имеются повышенные физические нагрузки (профессиональные спортивные занятия).
Низкий КА встречается у людей, соблюдающих сбалансированное питание, двигательную активность, что благоприятно сказывается на работе организма.
В профилактических целях нужно регулярно (каждые 3-5 лет) сдавать кровь на индекс атерогенности и при необходимости корректировать образ жизни: правильно питаться, много двигаться. В этом случае атеросклерозу отрезаны все пути.
Контроль ИА позволит обеспечить чистоту сосудам, здоровье организму и оптимистический настрой душе.
Как понизить
Учитывая тот факт, что изменяется холестерин норма у женщин по возрасту в большинстве случаев из-за неправильного образа жизни, то можно откорректировать. Так, в 60 лет у женщин должно быть здоровое питание. Если в более молодом возрасте можно было еще экспериментировать с едой, то сейчас лучше воздержаться от этого. Уровень холестерина может заметно снизиться, если свести к минимуму жаренную и жирную пищу. Рацион следует построить на основе мяса птицы (нежирного, без шкурки) и рыбы. Сливочное масло в блюдах по максимуму следует заменить на растительное, в идеале – оливковое. Полезными также будут необработанные каши грубого помола.
А еще в рационе каждый день должны присутствовать овощи и фрукты, богатые клетчаткой. Кстати, эти продукты помогут не только сделать так, что норма после 65 лет легко восстановится, но и насытят организм всеми необходимыми витаминами. А это также немаловажно для пожилого человека, и для его здоровья в целом.
Высчитывая, какой холестерин в норме после 60 должен быть, следует также помнить не только о правильном питании, но и о здоровом образе жизни. Курение и алкоголь являются первыми предвестниками увеличения накопления «плохого» холестерина.
Если же женщина ведет активный образ жизни, следит за своим весом, правильно питается, то проблема того, какая норма должна быть, актуальной не будет.
Холестерин 7 у женщины что грозит
Высокий уровень холестерина – потенциальная опасность для организма. Является причиной внезапной смерти, атеросклероза сердечно-сосудистой системы, мозгового кровообращения. Вследствие этого случаются инсульты и острые инфаркты, высока вероятность смерти во сне. Поэтому показатель «холестерин 7 ммоль/л.» является тревожным признаком.
Повышение холестерина основано на физиологическом механизме. Основной элемент – холестерол. Он является жироподобным спиртом, который используется в целях:
- Продуктивного обмена стероидных гормонов;
- Естественного синтеза холекальциферола (под воздействием солнечных лучей) и эргокальциферола (поступает с питанием) — это витамины группы D;
- Строительства мембран клеток.
В норме (холестерин 7,0 ммоль/л.) вырабатывают клетки самой крупной железы человека – печенью. Синтез стереола поддерживается работой надпочечников, кишечным трактом, кожей. Это дополнительные функции липидного обмена, которые связаны с образование холестериновых бляшек.
У новорожденного уровень холестерина низкий, равен 1 -2 ммоль/л. В отличие от мужчин, уровень холестерина поддерживается до тех пор, пока в норме выработка типично-женского гормона. Лишь после менопаузы у представительниц прекрасного пола риск возрастает. У мужчин он присутствует, но в меньшей концентрации, поэтому они чаще подвержены риску обнаружить показатели в крови «холестерин 7 ммоль/л.».
Ввиду физиологических особенностей наибольшей опасности подвержены лица мужского пола. Из-за нарушения работы гормональных систем у женщин зона риска значительно расширяется, особенно в зрелом возрасте. Все проблемы могут начаться ранее, если не обращать внимания на показатели.
Медицинские специалисты полагают, что рискуют следующие категории.
- Пассивные, малоактивные с признаками гиподинамии лица. Кровь должна постоянно циркулировать, а такое обеспечивается только физическими нагрузками.
- Злоупотребляющие алкоголем, когда нарушается работа желудочно-кишечного тракта, печени.
- Лица, позволяющие себе нарушать диету или не соблюдать основ правильного питания, находятся в группе риска, когда значение «холестерин 7 ммоль/л.» и выше обнаруживается случайно.
- Тучные, малоподвижные люди.
- Женщины со сбоем гормональной системы.
- Пожилой и старческий возраст вне зависимости от пола, когда выработка эстрогена снижается или прекращается. Именно он отвечает за регуляцию холестерола.
Особая зона риска – детский возраст, особенно подростковый, когда гормональный фон повышается. Диагностика позволяет выявить начало заболевания.
Излишнее формирование холестериновых бляшек на первоначальном этапе происходи незаметно. Нет явных симптомов, жалоб, плохого самочувствия.
Первые признаки сбоя в работе организма выражаются в более поздних, отсроченных по времени периодах, когда необходима не только профилактика.
Повышенный холестерин сопровождается:
- Со стороны опорно-двигательного аппарат: ощущение скованности, тяжести, тремора в конечностях; варикозное расширение сосудов коленей, голеней, стоп; покраснение и посинение;
- Сердечной патологией: одышка, тахикардия или брадикардия, загрудинные боли;
- В репродуктивной функции: ранняя менопауза, снижение фертильности, потенции, утратой интереса к сексу (фригидностью);
- Понижением остроты зрения, выявлением ободка серого цвета вокруг роговицы;
- Нарушением мозговых функций: памяти, мышления, внимания, концентрацией.
Специфический симптом – образование ксантом. Это жировые бляшки на поверхности кожи, заполненные белой массой, сосредоточенные вокруг глаз, на ладонях, подошвах, пальцах, ягодицах.
При биохимическом анализе человека одним из жизненных показателей, определяющих общее состояние организма, является холестерин в крови. Современные лаборатории оснащены специальным оборудованием, исключающим ошибки в подсчетах данных.
Поэтому еще 30 лет назад не было возможности с точностью определить количество холестерина. На этом основании большинство пациентов считают факт надуманным, не несущим опасность. В результате не прислушиваются к рекомендациям по соблюдению диет, нагрузок и лечения.
Для определения холестерина специальным вакуум-шприцом забирают не более 5 мл венозной крови. Пробирка маркируется, где отмечается ФИО, возраст пациента, дата и время забора.
Еще один метод – портативный биохимический прибор для определения холестерина в крови. Он представляет собой небольшую коробочку, внешне напоминающую глюкометр. При помощи тест-полоски и ланцета больной может сам определить уровни содержания: мочевой кислоты; холестерина; триглицеридов; глюкозы. Аппарат может делать анализ дома. Чаще всего используется для экспресс-диагностики острых состояний, при доврачебном приеме.
Только комплексное обследование организма даст возможность поставить точный диагноз, назначить правильное лечение под медицинским наблюдением.
Точность показателей повысит строгое соблюдение правил забора крови:
- Анализ сдается натощак (перед последним приемом пищи прошло более 8 -10 ч.) в утреннее время;
- Нельзя пить алкоголь за 1 сутки до похода в лабораторию, он нарушает липидный обмен;
- В случае проявления жажды разрешена простая вода без добавок и газа;
- Не разрешено курить за час до сдачи анализа;
- Полностью исключаются физические нагрузки и психоэмоциональные расстройства.
Выясните у врача, какие именно таблетки нельзя принимать, чтобы анализ был наиболее «чистым».
Высокий уровень показателей – тревожный признак развития серьезных патологий. Физиология «срабатывает» так, что излишки стерола оседают на стенках сосудов, начинается формирование бляшек. Процесс выглядит следующим образом:
- В начальной стадии они выглядят как полосы, жировые пятна, которые не мешают кровообращению.
- По мере роста они сужают просветы в артериях.
- Закупоривают сосуды.
В результате органы не получают достаточное количество питательных веществ, кислорода. Холестериновые бляшки способны отрываться, скапливаться и полностью перекрывать доступ крови в сердце.
Аналогичная ситуация происходит с мозгом и конечностями. Нарушение мозгового кровообращения вызывает показатель «холестерин 7,9 ммоль/л. и выше», возникает инсульт с осложнениями вплоть до парализации жизненно важных функций и смерти.
Атеросклероз нарушает трофику в нижних конечностях, отеки, сухость кожи. Любая травма становится угрозой возникновения тяжелых патологий (гангрена, венозный застой). Единственный выход – ампутация.
Несмотря на общие референтные значения около 3 единиц, есть несколько факторов, которые считаются нормой.
- Границы лежат в пределах «холестерин 7,1-7,2 ммоль/л.», если пациенту больше 50-ти лет.
- Для женщин пожилого возраста норма, когда холестерин 7,3-7,85 ввиду снижения репродуктивных функций, воздействия эстрогена.
- Во время беременности показатели достигают 9- 13 ммоль/л. на фоне гормональных изменений.
В случае, когда в возрасте до 45 лет обнаружено превышение 7,9 ммоль/л., то медиками такой уровень — критический, требующий дополнительного исследования, профилактических мер.
Если холестерин выше показателя 7,0 -7,9, то назначаются скриниговые исследования. Пациент должен сдавать анализы каждый полгода.
При обнаружении превышения значения холестерина выше показателя 7 ммоль/л., врач-терапевт назначает несколько лечебных мероприятий, способных не только снизить, но и поддерживать уровень в норме.
Первое, что необходимо сделать, скорректировать питание. Назначается «безхолестериновая диета». В ее основе лежат следующие принципы.
- Исключаются все молочные продукты с повышенным содержанием жиров: сыры, сметана, сливки.
- Нельзя есть копчености и сало: колбасы, грудинку, буженину, ветчину, сосиски, крылышки-гриль и тому подобное.
- Под запрет попадет свежая выпечка. Их заменяют сухариками, подсушенными ломтиками хлеба. Никаких ванильных булочек с повидлом, пирогов и плюшек.
- Забудьте о снеках (чипсах, сушеной рыбе и прочее).
- Опасный продукт при холестерине – алкоголь. Он нарушает работу печени и поджелудочной железы.
- Газированные воды, особенно сладкие виды, вредят липидному обмену.
Все продукты для питания лучше делать самим.
Так как образование холесторола, его регуляция напрямую зависит от общей системы кровоснабжения и обмена, то назначаются умеренные физические нагрузки. Это средство не только профилактики, но и лечения.
- Легкий спокойный бег;
- Ходьба в умеренном темпе;
- Утренняя гимнастика, фитнес в зале под руководством тренера;
- Прогулки утром или перед сном.
Работая, делайте физические нагрузки. Пройдитесь, прогуляйтесь, разомнитесь.
Среди рекомендаций, когда надо снизить холестерин, нередко встречаются методы немедикаментозного лечения. Оно подходит для начальной стадии заболевания и пока только отрабатывается. Оценка эффективности проводится через 1-3 месяца после начала.
- Лазеротерапия, когда прицельным методом удаляются бляшки. Возможны осложнения из-за образования микрочастиц, тромбоэмболии.
- Ультразвуком методом кавитации. Под влиянием высоких частот удаляются холестериновые бляшки, разрушаются застои, проходы в сосудистых руслах становятся свободнее. Опробовано на нижних конечностях, когда пациенту грозит ампутация.
Эффект от таких процедур приносит результаты, но пока такое внедрено не везде, так как липидный обмен, его особенности, образование холестерина – все это связано с другими патологиями.
Врачом-терапевтом назначается препараты-статины, которые препятствуют образованию холестериновых бляшек, являются нормотимиками для липидного обмена. Действующие вещества: лавостатин, флувастафин, симвастатин, правастатин. Самыми эффективными при тяжелых патологиях признаны:
- Холетар, Кардиостанит (основное вещество — ловастатин), снижаюшие показатели до 6-4 ммоль/л.;
- Мертинил, Роксера, Крестор с розувастином;
- Лексол Форте на основе флувастатина, эффективно воздействующим на высокие значения (от 9 ммоль/л. и выше);
- Овенкор, Симвастол, Вазилип с флувастином, позволяющие добиться стабильных результатов при длительном приеме больше 4 месяцев.
При учете, что повышение холестерина связано с патологическими процессами других болезней, терапия должна быть комплексная, в зависимости от патологии.
Повышенный уровень холестерина – большой риск внезапной смерти и инвалидизации ввиду инсультов, инфарктов миокарда, ожирения, снижения репродуктивных функций. Если его показатели превышают норму значения 7,9ммоль/л., то потребуется:
- Пересмотр режима дня и питания;
- Исключение потенциально опасных факторов риска, нормализация работы сердечно-сосудистой системы, пищеварения;
- Постоянный контроль уровня показателей нарушения в работе липидного обмена, холестерола.
Чем старше вы становитесь, тем выше риск формирования холестериновых бляшек.
Следите за питанием, не нарушайте режим и диету, живите активной жизнью! Холестерин победим только в случае строгого соблюдения рекомендаций.
источник
Высокие показатели холестерина – 7,0-7,9 ммоль/л – следствие нарушения липидного обмена.
Совокупное количество природного жирного спирта, образующееся в печени и поступающее с пищей извне, значительно превышает потребности и возможности организма его переработать.
Определить этот дисбаланс, оценить его последствия позволяет исследование крови на количественный показатель некоторых ее фракций: общего холестерина, липопротеидов высокой и низкой плотности.
Каждый из показателей позволяет оценить состояние определенного процесса в ходе физиологического расщепления холестерина с последующей его утилизацией.
Уровень общего холестерина характеризует степень риска возникновения атеросклероза в целом. Сам по себе этот показатель недостаточно информативен: для полного представления о состоянии липидного обмена проводят дополнительные исследования.
ЛПНП захватывают холестерин в печени и разносят его по клеткам и тканям всех органов. Это «плохой» холестерин , обладающий выраженным атерогенным действием – способностью прикрепляться к стенкам кровеносных сосудов, сужать их просвет, формировать атеросклеротические бляшки .
По показателям ЛПНП судят о рисках и стадии развития патологического процесса:
- от 2,5 до 3,3 ммоль/л – физиологическая норма, при отсутствии провоцирующих факторов риска нет;
- от 3,4 до 4,1 – высока вероятность развития атеросклероза;
- от 4,1 до 4,9 – соответствует начальным проявлениям заболевания;
- выше 4,9 означает, что болезнь прогрессирует, растет риск осложнений.
Когда клетки органов и тканей разобрали необходимый для собственных нужд объем свободного холестерина, ЛПВП захватывают оставшееся количество и переносят его обратно в печень для дальнейшей утилизации. Высокоплотные липопротеиды – это «хороший» холестерин, он препятствует росту атеросклеротических бляшек.
Разница между ЛПНП и ЛПВП.
Среднефизиологические показатели ЛПВП – 1,0-2,0 ммоль/л, если они:
- Выше – это благоприятный признак, риск развития атеросклероза стремится к нулю.
- Ниже, чем 0,8 ммоль/л – значит, болезнь прогрессирует, возможны осложнения.
Медицинское заключение по результатам исследований составляют, учитывая все три показателя:
- прогноз рисков будет крайне неблагоприятным при сочетании высоких уровней общего холестерина и низкоплотных липопротеидов с малым содержанием ЛПВП;
- в то время как большой общий показатель на фоне повышенного же уровня высокоплотных липопротеидов и низкого содержания ЛПНВ не будет представлять значительной угрозы.
При интерпретации результатов анализов учитывают также, что уровни холестерина и липопротеидов индивидуальны и зависят от возраста, гендерных различий, имеющихся заболеваний, образа жизни и питания.
Около 70-75% холестерина вырабатывается печенью и около 25% поступает с пищей.
На основании многочисленных исследований специалисты определили среднефизиологические значения содержания этого природного жирного спирта в плазме крови.
Что это за вещество
Это слово каждый слышал не раз: рекламные ролики повествуют о нем, в больнице от врачей, но большинство не имеет представления, что это означает. Тем не менее многие считают, что вещество крайне вредно, а также опасно для человеческого здоровья. По сути, холестерин или как его еще называют холестерол – это жирный спирт. Его роль для организма огромная.
Особое место он занимает для синтеза мембран клеток:
- крови – эритроцитов, это порядка 24%;
- важного для человека органа – печени, здесь сосредоточено 17%;
- серого вещества головного мозга, количество варьируется от 5 до 7 процентов.
Итоги
- однократное отклонение от стандартных значений может быть вызвано неправильной подготовкой пациента или иными физиологическими причинами;
- стабильно завышенные результаты (при двух- или трёхкратной повторности) – повод для проведения липидограммы и назначения диагностических методов с целью выявления причин;
- важно контролировать уровень ЛПНП. Его избыточное содержание приводит к образованию жировых бляшек внутри кровеносных сосудов, что значительно повышает риск инфаркта или инсульта.
Юлия Мартынович (Пешкова)
Дипломированный специалист, в 2019 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности «микробиолог». Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.
В 2019г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе «Бактериология».
Лауреат всероссийского конкурса на лучшую научную работу в номинации «Биологические науки» 2019 года.
Холестерин является очень важным компонентом многих процессов жизнеобеспечения нашего организма. В последние годы проблема с дисбалансом холестериновых соединений вышла на лидирующие позиции, ведь из-за неправильного питания, малоактивного способа жизни, она может коснуться каждого. Рассмотрим как работает холестерин в организме у женщин и его нормы в крови зависимо от возраста.
Что делать?
Снизить холестерин поможет изменение образа жизни, занятие спортом и отказ от вредных привычек. Важно ввести в состояние компенсации основные соматические заболевания, такие, как сахарный диабет и гипертоническая болезнь. При значительном повышении холестерина используются лекарства для уменьшения их синтеза печенью и почками, а также снижения всасывания жиров из кишечника. Полезными будут витаминные комплексы и добавки. В сочетании с традиционными методами терапии применяется народное лечение.
Лекарства
При выраженном патологическом процессе больному может быть назначен Ловастатин.
Медикаментозная терапия проводится, если есть выраженное атеросклеротическое поражение сосудистого русла и включает различные препараты для нормализации уровня липопротеидов в организме. Основными из них являются статины, такие как «Мевакор», «Байкол» и «Ловастатин», которые блокируют синтез специфических ферментов, участвующих в образовании холестерина печенью. Это позволяет снизить уровень липопротеидов крови наполовину. Для устранения дисбаланса между различными фракциями липопротеидов используют «Ниацин». Уменьшить всасывание жиров из кишечника помогут секвестранты желчных кислот. Кроме этого, полезными будут Омега-3, витамины и минералы.
Народные рецепты
При холестерине 7 ед. и выше рекомендуется использование таких методов нетрадиционной медицины:
- Порошок из корней одуванчика, который нужно принимать по 1 чайной ложке перед едой.
- Листья люцерны употребляют в пищу сырыми.
- Корни синюхи голубой в виде отвара принимают по 20 мг каждый день на протяжении 2 недель.
- Настойка прополиса — по 20 капель перед едой.
- Сок чеснока и настой овса принимают по 1 столовой ложке утром натощак.
Особенности диеты
Таким людям стоит готовить себе пищу методом отваривания.
При холестерине 7 и выше вредно употреблять продукты с высоким содержанием жиров, жареную, острую и соленую пищу. Выбирать нужно свежие овощи и фрукты, которые богаты витаминами и клетчаткой. Полезной будет пища, приготовленная на пару, а также отварная. Следует отказаться от приема алкоголя, крепкого кофе и чая.
У мужчин нормальный уровень липопротеидов крови немного выше чем у женщин, что объясняется их образом жизни.
Что значит показатель 7-7.9
При показателях уровня холестерина свыше 7 возможен инсульт
Показания холестерина в крови выше 6 считаются высокими и требуют немедленного снижения. Показания на уровне 7 являются первой стадией образования атеросклероза. При уровне от 7 до 7,9 миллимоль развивается следующий список заболеваний:
- Атеросклероз в различных местах. Чаще всего закупоркой сосудов страдают конечности, и места где скапливается большое количество крови;
- Ишемия сердца. В результате образования закупорок коронарных артерий повышается риск возникновения инфаркта сердечной мышцы и ишемического заболевания сердца;
- Инсульт. Возникновение инсульта часто становится результатом нарушения уровня холестерина. Особенно часто это случается, где повышен риск образования лишним весом.
- Часто из-за избытка холестерина возникает ишемическая болезнь кишечника, начинается отмирание кишечника. В результате чего страдает пищеварение.
- Нарушение кровоснабжения нижних конечностей. Возникает такое заболевание в результате атеросклероза разделительного канала сосуда.
При возникновении одного или нескольких симптомов необходимо в кратчайшие сроки уменьшить холестерин с 7 до 5.
В группу риска заболеть входят все лица страдающие ожирением. Этот фактор считается самым важным. Именно высокое содержание жиров в организме создает идеальные условия для образования атеросклероза.
Не меньше подвержены риску лица страдающие заболеваниями сердечно-сосудистой системы. При ослаблении сосудов и сердца риск возникновения иных заболеваний велик. Это связано и с тем, что сильно подрывается иммунная система человека.
Беременным женщинам стоит быть особо бдительным. Уровень холестерина при беременности может быть непредсказуемым. Женщина должна постоянно наблюдать за биохимическими процессами своего организма.
Поскольку заметить наличие высокого холестерина невозможно, то рекомендуется делать анализ не реже 1-2 раз в месяц. Таким образом, даже незначительное изменение холестерина может быть замеченным, и будут приняты меры по устранению заболевания.
Лечение повышенного холестерина
При обнаружении превышения значения холестерина выше показателя 7 ммоль/л., врач-терапевт назначает несколько лечебных мероприятий, способных не только снизить, но и поддерживать уровень в норме.
Коррекция питания для снижения холестерина 7 ммоль/л
Первое, что необходимо сделать, скорректировать питание. Назначается «безхолестериновая диета». В ее основе лежат следующие принципы.
- Исключаются все молочные продукты с повышенным содержанием жиров: сыры, сметана, сливки.
- Нельзя есть копчености и сало: колбасы, грудинку, буженину, ветчину, сосиски, крылышки-гриль и тому подобное.
- Под запрет попадет свежая выпечка. Их заменяют сухариками, подсушенными ломтиками хлеба. Никаких ванильных булочек с повидлом, пирогов и плюшек.
- Забудьте о снеках (чипсах, сушеной рыбе и прочее).
- Опасный продукт при холестерине – алкоголь. Он нарушает работу печени и поджелудочной железы.
- Газированные воды, особенно сладкие виды, вредят липидному обмену.
Все продукты для питания лучше делать самим.
Физическая активность как метод борьбы с повышенным холестерином
Так как образование холесторола, его регуляция напрямую зависит от общей системы кровоснабжения и обмена, то назначаются умеренные физические нагрузки. Это средство не только профилактики, но и лечения.
- Легкий спокойный бег;
- Ходьба в умеренном темпе;
- Утренняя гимнастика, фитнес в зале под руководством тренера;
- Прогулки утром или перед сном.
Работая, делайте физические нагрузки. Пройдитесь, прогуляйтесь, разомнитесь.
Немедикаментозное лечение
Среди рекомендаций, когда надо снизить холестерин, нередко встречаются методы немедикаментозного лечения. Оно подходит для начальной стадии заболевания и пока только отрабатывается. Оценка эффективности проводится через 1-3 месяца после начала.
- Лазеротерапия, когда прицельным методом удаляются бляшки. Возможны осложнения из-за образования микрочастиц, тромбоэмболии.
- Ультразвуком методом кавитации. Под влиянием высоких частот удаляются холестериновые бляшки, разрушаются застои, проходы в сосудистых руслах становятся свободнее. Опробовано на нижних конечностях, когда пациенту грозит ампутация.
Эффект от таких процедур приносит результаты, но пока такое внедрено не везде, так как липидный обмен, его особенности, образование холестерина – все это связано с другими патологиями.
Медикаментозное лечение
Врачом-терапевтом назначается препараты-статины, которые препятствуют образованию холестериновых бляшек, являются нормотимиками для липидного обмена. Действующие вещества: лавостатин, флувастафин, симвастатин, правастатин. Самыми эффективными при тяжелых патологиях признаны:
- Холетар, Кардиостанит (основное вещество — ловастатин), снижаюшие показатели до 6-4 ммоль/л.;
- Мертинил, Роксера, Крестор с розувастином;
- Лексол Форте на основе флувастатина, эффективно воздействующим на высокие значения (от 9 ммоль/л. и выше);
- Овенкор, Симвастол, Вазилип с флувастином, позволяющие добиться стабильных результатов при длительном приеме больше 4 месяцев.
При учете, что повышение холестерина связано с патологическими процессами других болезней, терапия должна быть комплексная, в зависимости от патологии.
Когда и зачем измеряют уровень холестерола
Холестерин – это вещество, относящееся к группе липидов, которое участвует в жировом обмене, синтезе биологически активных соединений, гормонов, формировании клеточных мембран. За всасывание и продукцию холестерола отвечают печень и кишечник. По своей структуре, исследуемый липид является неподвижной молекулой, поэтому для транспортировки в нужный отдел организма, он связывается с белком-переносчиком. В таком виде холестерин циркулирует в крови в виде липопротеинов высокой и низкой плотности (ЛПВП и ЛПНП) и триглицеридов.
В зависимости от плотности, холестерин условно разделяют на плохой и хороший. «Хороший» – это молекулы ЛПВП, «плохой» – ЛПНП. Низкоплотный холестерол участвует в формировании очагов атеросклероза. Он склонен к налипанию, задерживается на стенках сосудов, инфильтрирует ее и вызывает местное воспаление. При повышении показателей, негативное действие оказывает именно эта фракция липопротеидов.
Уровень липидов крови рекомендуется контролировать регулярно, особенно во взрослом возрасте, когда в организме идет фоновая гормональная перестройка. Первые этапы патологических сдвигов в жировом обмене клинически не определяются – характерно бессимптомное, субклиническое течение без выраженных признаков. Если вовремя выявить эту начальную стадию в лабораторных изменениях, можно вовремя назначить лечение и предотвратить целый ряд опасных для жизни заболеваний – атеросклероз, инсульты, инфаркты, транзиторные ишемические атаки, гангрены, и т.д.
Контроль за липидным профилем осуществляется профильным специалистом в больничном отделении. Кроме показателей вредного холестерина еще смотрят цифры триглицеридов, коэффициент атерогенности, наличие заболевания почек и гепатобилиарной системы.