Всем известна фраза «зондирование желудка». Она однозначно вызывает неприятные эмоции, а иногда и панический страх. Но так ли страшно зондирование желудка? Для чего оно используется? Есть ли противопоказания? Как протекает сама процедура? Попробуем разобраться с этими вопросами по порядку.
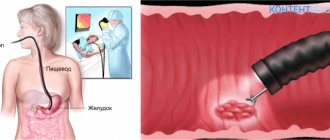
Зондирование желудка – одна из самых безопасных и информативных медицинских манипуляций, направленная на изучение внутренней поверхности и пищеварительного секрета желудка. Для этой цели через ротовую или носовую полость в желудок вводится тонкий резиновый зонд.
Кому назначают
- Пациентам с болями в животе невыясненной этиологии.
- При расстройствах пищеварения: изжоге, несварении, вздутии, тошноте, коликах, для установления уровня кислотности желудка.
- При подозрении на гастрит.
- При подозрении на язву.
- Для промывания желудка и быстрого удаления его содержимого при отравлениях едой, напитками или лекарствами.
- Для питания людей в бессознательном состоянии, коме.
- При подозрении на новообразования и опухоли в желудке.
Чтобы рассеять тревогу и страх перед неизвестностью, перед началом процедуры зондирования, хорошо было бы побеседовать с доктором и медицинским персоналом, который будет проводить манипуляцию. Это поможет получить полное представление о том, как все будет проходить, и больной будет понимать, что происходит. Психологический настрой играет важную роль при подготовке к зондированию. Спокойные пациенты переносят процедуру гораздо легче.
https://youtu.be/b0NryRo4XmQ
Уход за зондом, установленным для декомпрессии
Для того чтобы не допустить закупорки катетера во время процедуры, следует правильно за ним ухаживать, соблюдать правила обслуживания аппарата:
- Каждый раз перед процедурой следует тщательно мыть руки.
- Проверять положение зонда 3 раза в день, следить за кислотностью желудка.
- Тщательно промывать трубку до подачи еды, медикаментов и после. Делать это необходимо не реже 3 раз в день.
- Во избежание смешения пищи использовать каждый раз новые пищевые наборы.
- Ежедневно ухаживать за носовой полостью, следить, чтобы она не была повреждена.
- Следует обрабатывать слизистую носа антисептиками.
- Проводить гигиенические процедуры в области рта: полоскание, чистка зубов.
- Своевременно делать замену зондов, не допуская их пребывания в желудке свыше 30 дней.
Виды зондирования желудка
Выделяют 2 основных вида зондирования:
- Одномоментное. Проводят толстой (до 13 мм в диаметре) резиновой трубкой. Откачка содержимого желудка проводится только один раз. Этот вид исследования уже не используется, как устаревший и не дающий развернутую картину состояния органа. Достаточно толстая трубка вызывала сильный дискомфорт и ярко выраженный рвотный рефлекс у пациентов.
- Фракционное зондирование более щадящее и эффективное. Осуществляется тонким зондом (до 5 мм), в несколько этапов. Продолжительность 2-3 часа. Эта процедура дает полное представление о состоянии и работе желудка.
Способы обследования
Сегодня разработаны разнообразные способы исследования секреторной функции желудка. Каждый способ обладает преимуществами и недостатками. Метод зондирования с дальнейшим химическим, макроскопическим изучением секрета считается известным и распространенным в мире. На основании полученных анализов оценивается пищеварительная способность желудочного секрета и моторная функция желудка.
Одномоментное зондирование
Для выполнения данного вида обследования используется толстый вид зонда – трубка из резинового материала, 80-100 см в длину, в диаметре – примерно 10 мм. Сейчас метод практически не используется как диагностический, так как считается малоинформативным. Указанный вид зондирования проводится в лечебных целях. К примеру, для промывания желудка.
Многомоментное зондирование
Многомоментное, или фракционное, зондирование выполняется с использованием тонкого зонда, диаметром 4 мм, длина составляет 100-150 см. Шприц, прикрепленный к трубке, периодически всасывает содержимое желудка. При описанном виде обследования рвотный рефлекс, как правило, не возникает. Фракционное исследование бывает крайне информативным, дает исчерпывающее представление о желудочной секреции.
Алгоритм исследования предполагает 3 стадии:
- Тощаковая стадия. Желудочный сок извлекается после введения зонда.
- Базальная стадия. Жидкость отсасывается на протяжении часа.
- Стимулирующая стадия. Осуществляется введение стимулирующих препаратов, продуктов. Через 15 мин производится отсасывание желудочного содержимого.
Оборудование
Для процедуры понадобится:
- стул или кушетка для размещения больного;
- чистое полотенце либо салфетка;
- медицинский зонд;
- шприц, вакуумный отсос для прикрепления к шлангу;
- медицинский лоток или таз;
- пробирки для сбора анализов;
- продукты, препараты-стимуляторы выработки желудочного секрета.
Как проводится процедура
Техника выполнения зондирования выглядит следующим образом:
- Плановое зондирование желудка проводится с утра. Пациент приглашается в процедурный кабинет.
- Больной располагается на стуле со спинкой или ложится на бок на кушетку.
- На грудь и плечи больного кладется полотенце, так как возможно истечение слюны. У некоторых пациентов бывают рвотные позывы.
- Дается в руки или ставится рядом лоток для сбора слюны (ее необходимо не глотать, а выплевывать).
- Глотку обрабатывают слабым местным анальгетиком, чтобы снизить чувствительность и болевой порог.
- На корень языка кладут закругленный конец стерильного зонда (он может быть с отверстиями или с миниатюрной камерой, в зависимости от цели исследования). Затем доктор предлагает пациенту глотнуть, а сам быстро продвигает зонд внутрь.
- Затем проверяют носовое дыхание больного. Он должен спокойно дышать носом.
- При каждом глотательном движении, трубку продвигают глубже, пока не будет достигнута нужная отметка. Глубину высчитывают по специальной формуле: рост человека минус 100 см.
- Закрепляют шланг на одежде больного, чтобы зафиксировать.
- На следующем этапе на наружный конец зонда надевают насос или прикрепляют шприц и аспирируют все содержимое желудка.
- Откачивается базальный (голодный) желудочный секрет в несколько этапов, каждый из которых длится 5 минут. Между ними выдерживаются паузы по 10 минут.
- С помощью зонда вводят в желудок разогретый «пробный завтрак» (экстракт высушенной капусты или бульон) или специальные ферменты, стимулирующие выработку желудочного сока (Инсулин, Гистамин или Пентагастрин). Эти продукты и препараты исполняют роль «завтрака» и помогают получить полную картину функционирования желудка после приема пищи.
- Минут через 10 снова берут пробу желудочного сока.
- Еще через 15 минут берут очередную порцию содержимого желудка.
- Так в течение часа берут желудочный сок 7 раз.
- Вынимают зонд, дают больному прополоскать рот и отдохнуть.
Все порции секрета нумеруются, подписываются и отправляются в лабораторию для изучения.
Сколько стоит процедура ФГДС
Аббревиатурой ФГДС в медицине обозначают один из самых распространенных методов исследования верхних отделов пищеварительной системы. Расшифровывается она как фиброгастродуоденоскопия — осмотр слизистой желудка и двенадцатиперстной кишки с помощью эндоскопа (гастроскопа).
Иногда процедура называется ЭФГДС. Буква Э в названии означает «эзофаго» — пищевод. Однако такое сокращение употребляется реже, поскольку сама ФГДС уже подразумевает осмотр пищевода, эндоскоп проходит в желудок через него.
Суть методики заключается в том, что пациент глотает зонд, который после прохождения через рот попадает в желудок и начальную часть кишки. На конце этого зонда находится миниатюрная лампочка и камера. Изображение с камеры передаётся на экран компьютера, после чего расшифровывается гастроэнтерологом.
| Вид | Описание |
| Классическая | Проводится без анестезиологического пособия, пациент заглатывает трубочку после нанесения на слизистую глотки анестетика в спрее. Применяется у большинства обследуемых |
| С анестезиологическим пособием | Некоторым категориям пациентов требуется проведение наркоза, чтобы была возможность полноценно осуществить манипуляцию. Применяется кратковременная общая анестезия, во время которой мышцы глотки и пищевода расслабляются, что дает врачу возможность ввести эндоскоп |
| Плановая | Проводится по записи, пациентам, которым не требуется срочная постановка диагноза. |
| Экстренная | Осуществляется по жизненно важным показаниям, когда необходимо срочно определить, что случилось с человеком. Риск осложнений повышается, так как нет должной подготовки |
| Диагностическая | Применяется только для осмотра слизистой пищевода, желудка и кишки, выявления патологических изменений |
| Лечебная | Помимо осмотра врач может провести требуемые лечебные мероприятия:
|
С помощью гастроскопии врач может диагностировать следующие заболевания:
- различные опухолевые новообразования — полипы, кисты, рак пищевода или желудка;
- гастриты — эрозивный, атрофический, гипертрофический;
- гастрозофагеальную рефлюксную болезнь;
- пищевод Баррета;
- синдром Мэллори-Вейса;
- язвы различных отделов пищеварительного тракта;
- ранения слизистой.
С помощью эндоскопического оборудования можно обнаружить расширение пищеводных вен, что является одним из признаков цирроза печени.
Противопоказания к проведению зондирования
Несмотря на то, что эта процедура распространена по всему миру и считается безопасной, существуют категории пациентов, которым она противопоказана:
- Сердечная недостаточность.
- Гипертоническая болезнь.
- Почечная недостаточность.
- Тяжелые формы сахарного диабета.
- Аллергия на препараты, стимулирующие секрецию.
- Выраженная гипотензия.
- Некоторые психические заболевания.
- Нарушение носового дыхания.
- Сильный кашель у пациента.
- Беременность.
- Варикоз пищевода.
- Кровотечения желудка.
О процедуре зондирования
Это обследование осуществляется в амбулаторных условиях гастроэнтерологом. Через рот или через нос в пищевод вводится зонд, он продвигается в желудок. При помощи специально разработанного алгоритма врач проводит диагностические манипуляции для исследования таких показателей, как:
- состав желудочного сока, взятого в несколько этапов;
- секреторная функция слизистой оболочки;
- уровень кислотности;
- наличие или отсутствие остатков пищи в отделяемом слизистой;
- объем жидкости, выкачанной из желудка.
Обследование практически не доставляет неприятных ощущений, несмотря на то, что проводится без наркоза и обезболивания. Положение зонда в желудке пациента контролируется при помощи рентгеновского аппарата.
Использование современных материалов позволяет провести исследование при помощи очень тонкого зонда с диаметром 0,4-0,5 см. Минимально возможные размеры помогут избежать рвотных позывов и не создают неприятных ощущений.
Современная медицинская техника еще более усовершенствовала и упростила зондирование желудка. Исключительно тонкий зонд теперь может быть оснащен миниатюрной видеокамерой, транслирующей на экран компьютера изображение внутреннего содержимого органа и особенности его строения. На основании полученных данных врач сможет подтвердить или опровергнуть предполагаемый диагноз, дифференцировать его со сходными патологиями, вовремя обнаружить начало онкологического поражения слизистой оболочки и мышечной стенки органа.
Оценка результатов анализов
Подписанные мензурки с анализами отправляются в лабораторию. Для постановки диагноза важны такие показатели, как: цвет, количество, характер секрета. Доктор обратит внимание на следующие моменты:
- Жидкость должна быть бесцветной, в меру текучей, не содержать вкраплений другого цвета.
- Обильное выделение секрета говорит о гиперфункции желудочного сока и сдвиге кислотности в ту или другую сторону.
- Желтовато – зеленый цвет говорит о наличии желчи из кишечника. Красновато – коричневые вкрапления свидетельствуют о наличии крови.
- Запах при здоровом желудке у желудочного сока отсутствует или кисловатый. Запах гнили может говорить о развитии раковой опухоли.
- Помимо физических показателей, исследуется и химический состав жидкостей.
В зависимости от результатов анализов, назначается необходимое лечение.
Обычно желудочное зондирование не вызывает у пациентов никаких побочных эффектов. В течение дня может наблюдаться небольшое недомогание, расстройство работы желудка. Специального лечения это состояние не требует. Доктора советуют в этот день не переедать, не нагружать желудок. Сначала рекомендуются сухарики и чай с сахаром, к вечеру, когда состояние улучшится, можно съесть легкий ужин. Многие пациенты хорошо переносят процедуру и сразу после нее идут на работу, занимаются повседневными делами.
Не стоит опасаться процедуры зондирования желудка. Сейчас зондирование протекает гораздо безболезненнее и комфортнее, чем это было несколько десятков лет назад. Главное, необходимо помнить о том, что она поможет поставить точный диагноз, следовательно, восстановит потерянное здоровье, а может и спасет жизнь.
Комментариев:
- Способы и методы зондирования
- Подготовка к процедуре и оценка результатов исследований
Зондирование желудка необходимо для диагностики при подозрениях на язвенную болезнь, при хроническом гастрите и функциональных заболеваниях органов пищеварительной системы. Без оценки клинической картины и определения состояния желудочной секреции подобрать грамотное лечение практически невозможно.
Зондирование желудка — одна из самых безопасных и эффективных процедур, но ее проведение имеет некоторые противопоказания.
К ним относятся:
- беременность;
- заболевания сердечно-сосудистой системы;
- желудочные кровотечения.
Подготовка
Зондирование печени или желудка является длительной процедурой с неприятными ощущениями. Врачу для проведения манипуляции требуются табурет, на который будет садиться пациент, специальная емкость-тазик, тонкий стерильный зонд, шприц или насос на шланг, полотенце, стерильные баночки для анализов. Больной проходит подготовку:
- в течение дня перед исследованием воздерживается от курения, приема лекарств;
- не употребляет продукты, увеличивающие скопление газов и секрецию желудочного сока;
- за 14-16 часов до исследования ничего не ест, пьет только чистую воду, за исключением газировки;
- налаживает свое психологическое состояние, старается избегать стрессов (иначе повышается секреция желудочного сока);
- снимает вставленные зубные конструкции при их наличии.
- Клещ у собаки — что делать
- Чем подкормить клубнику во время цветения
- Пирожное Картошка из печенья — рецепты с фото. Как сделать домашнее пирожное Картошка, как в детстве
Способы и методы зондирования
Зондирование желудка проводится 2 способами.
- Одномоментное. Зонд толстый — внутренний просвет 8 мм, длина — 80-100 см. Для диагностики процедура практически не применяется, ее выполняют при или введении в него пищи.
- Фракционное. Проводится тонким зондом, который представляет собой резиновую трубку с просветом в 2-3 мм, длиной в 1,1-1,5 м. Опускаемый в желудок конец без оливы, на нем находятся 2 отверстия. На шланге проставлены метки: на расстоянии 50 и 70 см от нижнего конца. На наружном конце надет шприц, через который отсасывается содержимое желудка через определенные интервалы.
При фракционном зондировании врачу требуется содействие пациента.
Алгоритм выполнения процедуры — стандартная схема:
- Сначала все содержимое желудка откачивают.
- Затем через каждые 10 минут отсасывают порции свежего базального секрета — так называется желудочный сок, который вырабатывается натощак. На этот этап требуется около часа.
- Затем через зонд вводят стимулятор секреции или пробный завтрак. В качестве пробного завтрака чаще всего применяется бульон. Как стимулятор используют инсулин, пентагастрин или иной препарат. Выбор стимулятора зависит от хронических заболеваний в анамнезе.
- Раздражитель секреции начинает действовать в течение 30 минут. Желудочный сок, который выделился под действием раздражителя, забирается через интервалы в 15 минут.
Для того чтобы постановка зонда прошла успешно, пациента усаживают на стул: спину требуется держать ровно. Врач вводит гибкий шланг в глотку за корень языка, а пациент делает глотательные движения. Благодаря им зонд продвигается на нужное расстояние.
Когда шланг введут на необходимую длину, его фиксируют — закрепляют зажимом к одежде больного. На конце тоже устанавливают зажим, чтобы желудочное содержимое не вытекало произвольно.
На процедуру требуется не менее 2-2,5 часа.
Техника проведения процедуры может меняться. В рот пациенту иногда вставляют загубник, чтобы зафиксировать челюсти в нужном положении и не было возможности перекусить шланг; область гортани обезболивают анестетиком, пациенту не нужно сидеть — его укладывают на левый бок, желудочный секрет забирают специальным насосом.
» Что такое Дуоденальное зондирование? Как и когда его делают?
Не всем можно проводить дуоденальное зондирование, к примеру, процедура противопоказана пациентам, страдающим острым холециститом, при обострении желчекаменной болезни, язве в период обострения, сужении пищевода, расширении вен пищевода, стенокардии и инфаркте.
Когда делают дуоденальное зондирование?
Показания к проведению дуоденального зондирования:
Дуоденальное зондирование проводят с помощью дуоденального зонда, который представляет собой некую трубку, диаметр которой составляет не более 5мм, а длина – полтора метра. Конец, вводимый в желудок имеет металлическую оливу с отверстиями. На самом зонде есть несколько отметок расстояний.
Очень важное место занимает подготовка пациента перед проведением дуоденального зондирования. За несколько дней до процедуры необходимо исключить из рациона продукты, которые способствуют газообразованию, а именно молоко, черный хлеб, кондитерские изделия, бобовые. Кроме этого врач назначает атропин. Ужин накануне должен быть легким не позже шести часов вечера. Сама же процедура проводится на голодный желудок.
Делают дуоденальное зондирование в сидячем положении, голова немного наклонена вперед, пациент держит емкость с зондом. Дыхание должно быть глубоким, зонд глотается вместе со слюной, которая успевает накопиться в ротовой полости. Зонд с наконечником кладут глубоко на язык далее необходимо сделать несколько глотаний, при этом рот должен быть закрыт. Метки на зонде помогают определить, где находится олива. Первая метка свидетельствует о том, что зонд уже в желудке, введение временно прекращается и пациент ложится на кушетку именно на правый бок, при этом под тазом находится валик, а под подреберьем располагается грелка. Далее заглатывание зонда возобновляется до достижения второй отметки. Во избежание свертывания зонда в желудке необходимо заглатывать его постепенно.
С помощью шприца содержимое желудка отсасывают. Что проникновение зонда в кишку возможно только при открытии привратника. Если открытие привратника задерживается, пациенту вводят атропин, папаверин или дают выпить раствор гидрокарбоната натрия. Отсасываемая жидкость помогает определить, где находится зонд. Порция А начинает выделяться после проникновения зонда в двенадцатиперстную кишку. Чтобы получить порцию В необходимо ввести раздражитель и закрыть зонд на пять минут, только после этого начинает выделяться желчь. Порция С представляет собой прозрачную жидкость, которая выделяется при полном опорожнении желчного пузыря.
Для извлечения зонда пациента усаживают. После извлечения необходимо прополоскать рот.
Результаты исследование секретов органов пищеварения позволяют увидеть наличие патологий в желчных путях, поджелудочной железе, печени. Исследование проводят при подозрении на гастроэнтерологические заболевания и развитие патологий печени. Оно показывает наличие очагов воспалений и гельминтов в органах системы пищеварения.
- скопление мокроты в желчном пузыре;
- привкус горечи во рту;
- частые приступы тошноты непонятной этиологии;
- боль возле правого подреберья;
- увеличение концентрации мочи.
Важно! При глистных инвазиях дуоденальное исследование назначают при подозрении на лямблиозный холецистит, заражение кошачьей или печеночной двуусткой.
Процедура дуоденального исследования для детей не отличается от зондирования для взрослых. Но ребенка нужно морально подготовить к исследованию.
Подготовка к дуоденальному исследованию начинается за 5 суток. Чтобы результаты анализа были достоверными, необходимо исключить прием некоторых фармацевтических препаратов:
- желчегонных;
- спазмолитиков;
- сосудорасширяющих средств;
- слабительных
- лекарств, улучшающих процесс пищеварения.
За 24 часа до исследования пациенту показан атропин – раствор 0,1% вводят подкожно. Или принимают смесь из 8 капель препарата, 30 г ксилита и небольшого количества теплой воды.
Перед хроматическим дуоденальным исследованием необходимо принять метиленовый синий в капсуле из желатина. Средство нужно употребить через 3–4 часа после ужина.
Важно! Вечерний прием пищи должен быть легким, нужно полностью исключить продукты, которые провоцируют газообразование – молоко, черный хлеб, бобовые овощи, картофель.
На подготовительном этапе у пациента накануне зондирования берут мазок зева. Эту процедуру делают для того, чтобы увидеть наличие патогенной микрофлоры, предотвратить ее проникновение в исследуемые образцы желчи.
Процедуру проводят утром, на голодный желудок. Перед началом зондирования антисептическими средствами обрабатывают зев о ротовую полость.
Дуоденальное зондирование – сложная и не очень приятная процедура. Для исследования используют зонд с наконечником из пластмассы или метала (олива). На оливе расположены отверстия, в которые проникают пробы исследуемого материала.
Перед началом диагностики на зонд наносят отметки, которые помогут определить местонахождения зонда. Расстояние между начальной и конечной меткой равно длине между передними зубами и пупком.
Как проводится:
- Наконечник зонда смазывают глицерином, кладут максимально близко к корню языка.
- Пациент должен дышать спокойно, делать равномерные глотательные движения.
- Первая метка оказалась на уровне зубов – зонд достиг желудка.
- Человеку нужно лечь на правый бок, продолжать глотать зонд до второй метки.
- Вторая метка означает, что наконечник достиг привратника – после раскрытия он сможет проникнуть в двенадцатиперстную кишку.
- Третья метка свидетельствует, что олива проникла в двенадцатиперстную кишку – из шланга появляется золотистая жидкость.
В среднем на обследование требуется примерно 1,5 часа.
Дуоденальное зондирование бывает классическим и фракционным. Классический метод несколько устарел, поскольку позволяет взять только пробы дуоденальной, пузырной и печеночной желчи.
Важно! Фракционное исследование состоит из 5 фаз, которые берут через строго определенное время.
Порция A появляется сразу после проникновения наконечника зонда в двенадцатиперстную кишку, выделяется на протяжении 20 минут. После этого вводят магния сульфат – желчь из спазма сфинктера Одди престает выделяться, продолжается фаза примерно 5 минут.
На третье фазе в течение 3– 4 минут выделяться содержимое внепеченочных желчных путей. На следующей фазе происходит выделение желчи порции B непосредственно из желчного пузыря, густая жидкость окрашена темно-желтый или коричневый цвет. Этот вид биоматериала наиболее важен для исследования.
Порция C включает в себя светлую желчь, которая появляется после полного опустошения желчного пузыря.
Из-за сложности процедуры зондирование не проводят детям младше 3 лет. Основные противопоказания – астма, желтуха, гипертонический криз, варикозное расширение вен пищевода. Не проводят дуоденальное исследование при желудочных кровотечениях, язвенной болезни в стадии обострения, наличии камней в желчном пузыре. Будущим и кормящим мамам этот вид обследование противопоказан.
Диета перед гастроскопией желудка: за сколько часов нельзя есть, что можно кушать и пить
Гастроскопия желудка относится к числу современных диагностических процедур, позволяющих получить достоверные сведения о состоянии этого органа. Для ее проведения используется специальный прибор – гастроскоп, напоминающий гибкую трубку, оснащенную волоконно-оптической системой, подключенной к экрану монитора.
Врач-эндоскопист, проводящий обследование и имеющий возможность видеть внутреннюю поверхность желудка, при обнаружении воспалений, новообразований и каких-либо изменений на поверхности его слизистых оболочек получает важную информацию, позволяющую поставить точный диагноз.
Для того чтобы результаты эндоскопического обследования желудка были достоверными, перед его проведением пациент должен пройти определённую комплексную подготовку, важную роль в которой играет соблюдение специальной диеты.
Для того чтобы дискомфорт, испытываемый пациентом в ходе выполнения гастроскопии, был минимальным, а какие-либо помехи, препятствующие осмотру стенок желудка, полностью отсутствовали, исследуемый орган необходимо освободить от частиц непереваренной пищи.
Специальной диеты, способствующей реализации этой важной задачи, следует придерживаться в течение 48 часов, предшествующих процедуре гастроскопии. Соблюдение всех ее требований позволит пациенту не только хорошо перенести сам процесс диагностического обследования желудка, но и быстро избавиться от раздражения его слизистых оболочек.
- шоколада;
- крепких рыбных и мясных бульонов;
- блюд быстрого приготовления (фастфуда);
- маринадов и солений;
- рыбы и мяса жирных сортов;
- любых копченостей и сала;
- всех видов консервов;
- острых соусов и приправ (аджики, кетчупов, майонеза, горчицы, столового хрена) домашнего и промышленного изготовления;
- хлеба и хлебобулочных изделий темных сортов;
- блюд из грибов (в том числе грибных бульонов);
- семечек и любых орехов;
- животных жиров.
Вышеперечисленные блюда и продукты плохо усваиваются человеческим организмом, изменяют кислотность желудочного сока и способствуют возникновению кишечного метеоризма.
Требующие длительного переваривания, они перегружают желудок и раздражают его слизистые оболочки, поэтому даже непродолжительное исключение их из ежедневного рациона является благотворным для органов ЖКТ.
В преддверии прохождения гастроскопии пациенту рекомендуется значительно ограничить употребление поваренной соли. Для того чтобы вывести избыточную жидкость из своего организма, ему рекомендуется понемногу добавлять соль только в уже готовые блюда.
За сутки до назначенной гастроскопии пациенту запрещается употребление:
- цельных круп;
- жирного творога;
- мучных и макаронных изделий;
- сдобной выпечки;
- бобовых культур;
- цельного молока и жирных сливок;
- томатов;
- цитрусовых (мандаринов, лимонов, апельсинов);
- слив, киви, айвы, винограда;
- варенья с любыми (даже мелкими) косточками, включая малиновое и смородиновое.
- Белого мяса птицы и рыбы постных сортов (путассу, хека, щуки, судака, минтая, окуня, ледяной рыбы, воблы, трески) в отварном виде или в виде паровых котлет. В качестве гарнира к ним можно подать омлет, гречневую кашу, геркулес или пюре из картофеля.
- Кисломолочных продуктов (простокваши, ацидофилина, кефира), имеющих невысокий процент жирности. Врачи рекомендуют также употребление нежирного творога и блюд из него.
- Супов, приготовленных из молока, наполовину разбавленного водой (с добавлением мелкой вермишели или перетертой разваренной крупы).
- Некрепких рыбных и мясных бульонов.
- Легких вегетарианских супов, не содержащих приправ и обжаренных овощей, заправленных небольшой ложечкой нежирной сметаны. В тарелку можно добавить немного мелко нарубленной зелени. От употребления борща желательно отказаться.
- Небольшого количества сливочного масла.
- Несоленых обезжиренных сыров (желательно в протертом виде).
- Овощей (тыквы, моркови, картофеля, цветной капусты, свеклы), особенно в вареном и запеченном виде.
- Белого хлеба или сухариков из него.
- Печенья.
- Сваренных всмятку яиц.
- Омлетов, приготовленных на пару.
- Яблок сладких сортов, превращенных в пюре с помощью терки. Можно запечь их с ломтиками тыквы, слегка подсластив сахаром или медом.
- Груш и бананов.
Оптимальным способом кулинарной обработки продуктов является варка, тушение, приготовление на пару. Допускается запекание блюд в духовом шкафу, но без применения жира и масла. От обжаривания продуктов необходимо полностью отказаться.
Чтобы облегчить работу желудка, приготовленную пищу лучше перетирать или придавать ей пюреобразный вид.
Не менее важна температура употребляемых блюд: они не должны быть ни слишком горячими, ни чересчур холодными, поскольку резкие температурные перепады в момент приема пищи способствуют раздражению слизистых оболочек желудка.
Вот как может выглядеть суточный рацион питания пациента в день, предшествующий выполнению гастроскопии.
Завтрак:
- сырники, приготовленные на пару;
- некрепкий чай (черный или зеленый), 200 мл.
- небольшая порция легкого овощного супа с мелкой вермишелью или перетертой крупой;
- кусочек паровой телятины;
- отварная брюссельская капуста, приправленная небольшим количеством растительного масла;
- отвар шиповника.
Полдник:
- запеченное яблоко (перед едой с него необходимо срезать кожуру).
- небольшая порция филе судака, приготовленного на пару;
- несколько ломтиков отварных или запеченных овощей;
- нежирный кефир.
Что можно пить?
Пациенту разрешается употребление:
- отваров из плодов черники или шиповника;
- травяных чаев, обладающих противовоспалительным действием;
- компотов, приготовленных как из свежих, так и из высушенных фруктов;
- минеральных столовых вод, не содержащих газа;
- некрепкого черного или зеленого чая;
- фруктовых соков;
- ягодных морсов.
Температура напитков, которые мы привыкли пить холодными, должна быть приближена к комнатной, а чай не должен быть слишком горячим. Для подслащивания чая лучше использовать мед. Количество сахара, добавляемого в напитки, должно быть умеренным.
От употребления алкогольных напитков любой крепости (в том числе и пива с низким содержанием алкоголя) пациентам следует отказаться не менее чем за сутки до назначенного обследования.
Главным условием успешного проведения процедуры гастроскопии является полное опорожнение желудка, поскольку это – единственный способ предотвращения рвотного рефлекса, являющегося естественной реакцией организма на введение гастроскопа.
Пренебрежительное отношение к этому условию может стать причиной:
- возникновения рвоты, существенно затрудняющей процесс и введения, и извлечения гастроскопа из организма пациента;
- серьезного повреждения слизистых оболочек желудка и гортани краями уже введенного аппарата в момент возникновения рвотных позывов, в результате которого его повторное введение может стать невозможным.
Чтобы исключить вероятность столь нежелательных явлений, необходимо тщательно высчитать время, остающееся до начала гастроскопии:
- Пациенты, жалующиеся на плохую работу желудка, должны проследить за тем, чтобы их последняя трапеза состоялась за двенадцать часов до нее (запас времени необходим еще и потому, что в ночные часы скорость процесса пищеварения существенно снижается). Голодание в течение 10-12 часов требуется также в случаях, если процедура будет проводиться под общим наркозом.
- Обладатели совершенно здорового желудка, быстро справляющегося с перевариванием пищи, могут поужинать за девять-десять часов до назначенной процедуры.
В большинстве медицинских источников говорится о том, что перед гастроскопией, назначенной на утренние часы, последний прием пищи должен состояться не позднее 19-00. Если же процедура будет проводиться во второй половине дня, пациенту разрешен легкий завтрак, который должен состояться примерно за восемь часов до ее начала.
При несоблюдении этого условия частицы непереваренной пищи будут либо препятствовать продвижению гастроскопа, либо, образовав тонкий слой на стенках желудка, могут помешать своевременному выявлению проблемных участков на их поверхности.
Не менее важным является вопрос о том, можно ли пить воду перед процедурой гастроскопии желудка. Последнее ее употребление (в объеме, не превышающем 100 мл) допустимо не позднее, чем за четыре часа до нее. Людям, страдающим хроническими заболеваниями и вынужденным принимать таблетки, разрешается запивать их небольшим количеством воды.
- Пациентам с сахарным диабетом процедуру обычно назначают с самого утра, чтобы через полчаса после ее завершения они смогли принять жизненно важные лекарства и перекусить принесенными с собой продуктами.
- Специальная диета перед гастроскопией желудка, практически не имеющая противопоказаний (за исключением индивидуальной непереносимости отдельных продуктов) и полезная для людей любого возраста, переносится пациентами достаточно легко, учитывая большое разнообразие и питательную ценность блюд, разрешенных для употребления.
- Необходимость в соблюдении режима специального питания составляет 72 часа: 48 часов до обследования и 24 – после проведения процедуры.
- Единственный недостаток вышеописанной диеты состоит в необходимости самостоятельного приготовления пищи, поскольку в меню столовых, ресторанов и кафе не всегда есть блюда, приготовленные в полном соответствии с требованиями лечебного питания.
В основу диеты, которую следует соблюдать перед прохождением гастроскопии, положен принцип правильного питания исключительно полезными продуктами, поэтому придерживаться этого режима можно и после завершения любых медицинских процедур и обследований. Следуя ему, каждый человек может избежать проблем с пищеварением.
Как показывают результаты гастроскопии желудка и отзывы пациентов, неукоснительно соблюдавших правила специального режима питания перед ее выполнением, во время совершения врачебных манипуляций, состоящих во введении и извлечении гастроскопа, они почти не испытали дискомфорта.
Гастроскопия – эффективный метод эндоскопической диагностики, позволяющий исследовать состояние органов желудочно-кишечного тракта.
При указанном типе обследования применяется специальное устройство под названием гастроскоп, представляющий собой гибкую трубку с волоконной оптикой.
Также используется медицинский видеоэндоскоп, оснащённый электронным датчиком, при помощи прибора получают изображение на экране.
Выделяют ряд видов эндоскопического обследования:
- Фиброгастроскопия, гастрофиброскопия, гастроэндоскопия или гастроэнтероскопия (сокращённое название – ФГС) применяется при обследовании желудка с целью оценки слизистой органа, выявления заболеваний.
- Эзофагоскопия предполагает исследование слизистой оболочки пищевода.
- Эзофагогастродуоденоскопия (сокращённо – ЭГДС). При подобном типе диагностики исследуется пищевод, желудок и двенадцатиперстная кишка.
- Фиброгастродуоденоскопия, гастродуоденоскопия (сокращённо – ФГДС). При данной процедуре обследуется желудок, двенадцатиперстный отдел кишечника.
Осложнения во время процедуры и результаты исследований
Дуоденальное исследование крайне неприятно для людей. Основная проблема – возникновение сильных позывов тошноты при проглатывании зонда и наконечника. У некоторых людей рвотный рефлекс настолько сильный, что происходит спазм мышц, провести обследование не получается.
Важно! На протяжении всей процедуры наблюдается повышенное слюноотделение – слюну нельзя глотать, ее нужно сплевывать в специальный лоток.
Если в качестве раздражителя используют сернокислую магнезию, может начаться сильная диарея. При использовании ксилита, сорбита, раствора глюкозы состояние больного может ухудшиться, если в кишечнике были процессы сильного брожения.
У людей, которые проходят зондирование, часто падает артериальное давление, наблюдаются изменения в ритме пульса. После окончания процедуры нельзя резко вскакивать, необходимо полежать минимум час под наблюдением врача.
Все порции желчи проходят микроскопическое и бактериологическое исследование.
Дуоденальная диагностика – один из наиболее информативных видов исследования при многих заболеваниях органов желудочно-кишечного тракта, глистных инвазий. Процедура требует предварительной подготовки, необходимо четко соблюдать все предписания врача.
Вы даже что-то читали о лекарствах, призванных победить заразу? И в этом нет ничего удивительного, ведь глисты смертельно опасны для человека – они способны очень быстро плодиться и долго жить, а болезни, которые они вызывают, проходят тяжело, с частыми рецидивами.
Плохое настроение, отсутствие аппетита, бессонница, дисфункция иммунной системы, дисбактериоз кишечника и боль в животе… Наверняка вы знаете эти симптомы не понаслышке.
Ответы на ваши вопросы
Классическое и фракционное дуоденальное зондирование – процедуры, при которых у пациента на анализ берут выделения желчи, используя зонд. Правильно проведенный забор жидкостей помогает определить патологии, обнаружить гельминтоз внутри желчного пузыря и печени с точностью до 90%. Процедура зондирования для больного проходит с рядом дискомфортных ощущений, поэтому нужно четко следовать указаниям врача.
Осложнения
При проведении многомоментного зондирования желудка могут возникнуть следующие осложнения:
- Желудочное кровотечение;
- Коллапс (тяжелое состояние, при котором резко снижается артериальное давление, учащается пульс, кожные покровы холодеют, проступает холодный, липкий пот, кожные покровы бледнеют);
- Обморок (кратковременная потеря сознания);
- Травмирование слизистых оболочек;
- Обильная рвота.
Что такое дуоденальное зондирование
Процедура зондирования дуоденального представляет собой метод диагностики, который применяется для исследования печени и желчевыводящих путей. В лечебных целях медицинское мероприятие используется для вывода содержимого желчного пузыря. Проведение такой диагностической манипуляции становится возможным благодаря специальному оборудованию – дуоденальному зонду, который по внешнему виду представляет собой трубку из гибкого материала длиной 150 см и диаметром 3-5 мм. На кончике прибора располагается олива из металла, имеющая отверстия на поверхности.
Дуоденальный зонд может попасть внутрь организма через пищеварительную систему, поэтому трубка и другие его части должны быть абсолютно стерильными. С помощью устройства медики отбирают необходимое количество желчи, желудочного, кишечного и поджелудочного сока из двенадцатиперстной кишки. Дуоденальный метод диагностирования требуется при необходимости получения сведений об активности поджелудочной железы, состоянии печени, желчевыводящих путей и емкости желчного пузыря.
Необходимость применения
Гастроскопия назначается в следующих случаях:
- При необходимости проведения поиска патологий верхних отделов органов пищеварения, а именно воспаления пищевода или эзофагита, рефлюксной астроэзофагеальной болезни или ГЭРБ, а также сужения пищевода или структура.
- Хиатальной грыже или грыже пищеводного отверстия диафрагмы.
- Присутствия пищевода Баррета или состояния увеличивающего риск развития рака пищевода в связи с патологическими изменениями слизистой оболочки, которые информируют о предраковом состоянии.
- Язвенные заболевания.
- Рак.
- Необходимости определения причины появления рвоты с кровавыми вкраплениями, а также выяснение природы кровообразований.
- Выяснения причин возникновения болей в верхней части желудка, его вздутия, дисфагии или нарушения глотания, рвоты, необъяснимой потери веса.
- Поиска источника инфекции.
- Контроля за процессом заживления язв;
- Необходимости проведения состояния органов пищеварения в постоперационный период.
- Выяснения причин нарушения процессов продвижения пищи, пассажа из полости желудка в пространство двенадцатиперстной кишки или стеноза выходного желудочного отдела.
В иных случаях гастроскопию делают для:
- диагностирования степени химических повреждений пищевода у пациента в критическом состоянии из-за отравления ядовитыми веществами;
- удаления патологических образований в пищеводе и других органах пищеварения, желудочно-кишечных полипов;
- выполнения лечебных процедур в случаях внутрибрюшных кровотечений, связанных с органами пищеварения, в том числе из расширенных вен пищевода;
- удаления инородных тел, которые попали в желудочно-кишечный тракт или ЖКТ в процессе глотания;
- выявления причин хронических кровотечений, проявляющихся в случае затяжной анемии, вызванной нарушением кислородосвязывающих функций эритроцитов.
Показания к дуоденальному зондированию
Основными показаниями к зондированию печени и желчного пузыря служат следующие симптомы:
Очень важна правильная подготовка пациента к дуоденальному зондированию. Процесс представляет собой комплекс мер, состоящий из следующих действий:
- отмены приема желчегонных, слабительных, спазмолитических и ферментных лекарственных препаратов за 5 дней до предполагаемого зондирования;
- диеты, которую нужно начать соблюдать за 2-3 дня до исследования;
- отказа от пищи за 12 часов до процедуры – зондирование осуществляется натощак;
- очистки кишечника вечером перед дуоденальным исследованием.
Диета перед зондированием
Подготовка к дуоденальному зондированию предполагает соблюдение диеты. Ограничения в питании не являются строгими – накануне исследования пациенту разрешено есть обычную для него пищу. Специалисты рекомендуют ограничить потребление большого количества продуктов, которые стимулируют работу желчевыводящей системы. Следует есть меньше жирного и жареного, растительного масла, блюд, в состав которых входят яйца, супов на основе наваристых рыбных и мясных бульонов, сметаны, сливок, сладостей.
Не рекомендуется употреблять крепкий чай, кофе, газированные напитки, алкоголь. Сильное возбуждающее воздействие на желчный пузырь оказывают фрукты, овощи и ягоды. При употреблении этих продуктов существенно усиливается секреторная функция органа. Не стоит сочетать овощи с растительными маслами. Такой союз провоцирует желчевыделение. Диета должна соблюдаться пациентом на протяжении 2-3 дней перед дуоденальным исследованием.
Питание после проведения процедуры
После завершения манипуляции, у больного возникает вопрос: что можно есть после дуоденального зондирования?
Через 20-60 мин. после завершения процедуры можно покушать. Еда должна быть легкой, а пища на протяжении всего дня не должна содержать острых, жирных и жареных блюд. Далее на протяжении нескольких дней рекомендовано придерживаться диеты.
Меню питания после дуоденального зондирования первые 3 дня должно состоят из правильно подобранных блюд, которые не будут создавать ЖКТ дополнительную нагрузку. Ведь перед проведением процедуры, пациент некоторое время придерживался диеты, которая помогала желудку подготовиться к предстоящему испытанию.
Поэтому необходимо избегать тяжелой пищи, приоритет отдавать только диетическим блюдам, которые должны быть комнатной температуры и с низким содержанием клетчатки.
Обследование на описторхоз с помощью дуоденального зондирования хотя и доставляет человеку некоторой дискомфорт, однако является безопасным, и если придерживаться рекомендаций врача, никаких побочных эффектов не возникает. Данный метод имеет ряд преимуществ, помогающие выявить достоверную картину состояния ЖКТ у человека и наличие в нем гельминтов.
Дуоденальное зондирование – это метод исследования желчи специальной трубкой, введенной в двенадцатиперстную кишку. На точность диагностики влияет питание перед процедурой, соблюдение рекомендаций по очищению организма. Достоверность результата зависит от того, была ли правильной подготовка к дуоденальному зондированию.
Техника выполнения
Дуоденальное исследование с применением зонда может проводиться в двух вариантах: классическом и фракционном. Первая техника, состоящая из трех фаз, практически не используется, поскольку считается устаревшей. В результате процедуры специалист получает для изучения три вида желчи: дуоденальную, печеночную, пузырную. Эти жидкости отбираются из двенадцатиперстной кишки, желчных протоков и пузыря, печени.
Фракционная техника дуоденального зондирования состоит из 5 фаз откачивания секреции желчи, которые меняются каждые 5-10 минут:
- Первая фаза представляет собой выделение порции А. Отбирается жидкость на этапе попадания зонда в двенадцатиперстную кишку до использования холецистокинетических средств. Продолжительность фазы зондирования составляет 20 минут, при этом откачивается дуоденальное содержимое, состоящее из панкреатического, желудочного и кишечного соков, желчи.
- На втором этапе дуоденального исследования специалист вводит сульфат магния, выделение желчи из спазма сфинктера Одди прекращается. Продолжительность этой фазы колеблется в промежутке 4-6 минут.
- Третий этап зондирования характеризуется забором содержимого внепеченочных желчных путей, длится 3-4 минуты.
- Четвертая фаза дуоденального исследования заключается в выделении порции В: содержимого желчного пузыря, секреции густой желчи темного желтого или коричневого оттенка.
- На завершающем этапе зондирования специалисты начинают откачивать желчь, имеющую золотистый оттенок. Процесс занимает около получаса.
Алгоритм
Дуоденальное исследование посредством зондирования предполагает последовательный алгоритм:
- Пациент должен принять сидячее положение, выровняв спину. Специалист закладывает исследуемому в ротовую полость кончик зонда, на котором располагается олива – его нужно проглотить.
- Затем зонт начинает погружаться глубже посредством медленного заглатывания.
- Когда шланг для дуоденального исследования опустится внутрь на 40 см, необходимо продвинуть его еще на 12 см. на этом этапе к прибору присоединяют шприц, который помогает производить забор желудочного сока.
- Следующим действием резиновую трубку для зондирования нужно заглотить до отметки 70 см.
- Когда дуоденальный зонд погружен на такую глубину, пациенту следует лечь на правый бок. При этом специалист подкладывает под таз человека, проходящего зондирование, подушку, а под ребра помещается теплая грелка.
- Наружный свободный конец дуоденального шланга опускается в пробирку на штативе, предназначенную, чтобы собирать выделения.
- Погружение зонда продолжается до отметки 90 см. На осуществление этого этапа зондирования дуоденального отводится от 20 до 60 минут.
- После попадания оливы внутрь кишки двенадцатиперстной происходит наполнение пробирки дуоденальной жидкостью желтого цвета;
- Когда истекут все фазы процедуры, шланг для зондирования извлекается аккуратными движениями.
Проведение диагностики
Процедура зондирования может занимать до 2,5 часов, в зависимости от используемой методики и состояния больного. Методик проведения зондирования разработано очень много, чаще всего процедура проводится по стандартной схеме:
- Из желудка откачивается все его содержимое;
- В течение часа откачивается базальный секрет – жидкость, производимая желудком натощак. Жидкость забирается 5-минутными порциями через каждые 10 минут. Получается по 4 порции секрета за каждый час, каждая из них наливается в отдельную баночку и помечается;
- Затем вводится пробный завтрак или стимулятор секреции. Пробный завтрак – это бульон, отвар капусты или один из вариантов, предлагаемых другими методиками. Стимулятор секреции – это гестамин, пентагастрин или инсулин. Гестамин и инсулин не применяются, если пациент страдает сердечной, печеночной, почечной или легочной недостаточностью, гипертонической болезнью, сахарным диабетом. Пентагастрин также имеет ряд ограничений: недостаточность кровообращения 2 или 3 стадии, нарушения сердечного ритма и гипотензия. Пробный завтрак сейчас используется все реже: он дает менее выраженную реакцию желудка;
- Через полчаса (за это время в полной мере успевает подействовать раздражитель) также 15-минутными порциями забирается выработанная в ответ на раздражитель секреция.
Каждая из порций секрета изучается в лаборатории, по результатам строится кривая кислотности, оценивается содержание пептидов, соляной кислоты и примесей (желчи, крови, крахмала, мышечных волокон, крови и других). Также специалист оценивает вид, запах и консистенцию секрета. Имеет значение и общее количество откачанной жидкости.
Как правильно глотать зонд
Зондирование печени и желчного пузыря пройдет успешно, если пациент сможет правильно проглотить трубку. Доктор должен аккуратно продвигать аппарат через пищевод и желудок до необходимых меток, которые находятся на шланге. Резкое заглатывание может спровоцировать сворачивание зонда, понадобится проводить повторное погружение, поэтому процесс необходимо осуществлять поступательно. При погружении трубки внутрь пищеварительной системы пациенту следует дышать через нос, чтобы облегчить дискомфорт.
Чем отличается детский назогастральный зонд от взрослого
Кормление через катетер применяется у детей, младенцев, которые не могут есть самостоятельно. По своей структуре детский катетер не отличается от зонда для взрослых, только размеры имеет меньшие.
Некоторые детские модели снабжены адаптером для шприца и рентгеноконтрастной полосой. Детские зонды не должны использоваться свыше 2 недель. Установка проводится так же, как и взрослым, с тем отличием, что трубка крепится к щеке ребёнка с помощью пластыря, а не к одежде.
Противопоказания
Назначать процедуру запрещено при наличии следующих противопоказаний:
- заболевания пищеварительной системы хронического характера;
- холециститы (острые или в период обострения);
- расширения вен пищевода;
- инфаркты и стенокардии любой природы;
- опухоли в ЖКТ хронического характера;
- сужения пищевода;
- беременность и период лактации;
- нервные и психические расстройства;
- возраст ребенка до 3 лет;
- язва двенадцатиперстной кишки и желудка;
- внутренние кровотечения;
- воспалительные процессы желчного пузыря;
- аномально сформированные ротоглотка и пищевод;
- бронхиальная астма;
- тяжелое течение сахарного диабета.
Как оценивают результат?
Полученные данные сравнивают со средними нормативными значениями. Если они ниже или выше, необходима их оценка вместе с клиническими данными.
Желудочный сок также оценивают визуально (в норме он прозрачен). Желтый или коричневатый цвет говорит о попадании желчи, что связано с рефлюксом. При наличии состоявшегося желудочного кровотечения цвет секрета коричневый, напоминающий кофейную гущу.
При появлении алой крови исследование нужно прекратить. Это свидетельствует о развившемся ЖКТ-кровотечении. Большой объем полученной жидкости свидетельствует о повышенной секреции или о нарушении продвижения пищи.
Уход за пациентом с желудочным зондом
Назогастральный зонд, алгоритм постановки которого соблюдает медицинский работник, для зондирования желудка, искусственного питания, промывания требует тщательного ухода. Так же как и кормление через него требует внимательного подхода.
Перед кормлением следует промыть желудок физиологическим раствором для удаления скопившейся слизи и остатков пищевых масс. После окончания кормления зонд пережимают на 1 час. После этого конец его опускают в ёмкость для оттока пищи. Не следует часто менять катетеры, потому что это может привести к повышению внутричерепного давления.
В случае ослабленной перистальтики, отсутствии стула, проводятся очистительные клизмы, но не чаще 1 раза в 2 дня. После восстановления глотательного рефлекса больного переводят на обычный режим питания. Жидкую пищу начинают давать с ложечки или из поильника только в том случае, если больной будет в состоянии глотать сам.
В противном случае попадание пищи в трахею может привести к развитию тяжёлой пневмонии. Налёты, образовавшиеся на языке в процессе кормления, удаляют ложечкой. После кормления губы следует смазывать специальным кремом.
Лечебное питание при хирургических заболеваниях является важной частью восстановления организма. Назогастральный зонд в этом случае будет хорошим помощником, а правильный алгоритм его постановки обеспечит безопасность больного.
Оформление статьи: Мила Фридан
https://youtu.be/B4wiTD4Tu4U