Описание синдрома диабетической стопы, почему он возникает у больных сахарным диабетом. Перечислены частые симптомы и причины возникновения заболевания. Наиболее эффективные методы лечения и профилактики.
Диабетическая стопа – патология, развивающаяся на фоне сахарного диабета, считается одним из самых неприятных его осложнений. Проявляется заболевание в поражении кровеносных сосудов, нервных окончаний ног. Чаще всего именно это становится причиной ампутации конечностей.
Дифференциальная диагностика
Лечение диабетической стопы зависит от ее типа и механизма развития. Особенности нейропатической формы заключаются в следующем:
- кожные покровы ног красные;
- значительная деформация ступней (пальцы становятся крючкообразными, выступают головки костей, появляется «стопа Шарко»);
- возникает двусторонняя отечность, которая может служить проявлением патологии сердца и почек;
- изменяется структура и цвет ногтевой пластины, особенно при грибковом поражении;
- в местах значительного давления выраженные гиперкератозы (кожные наросты, которые имеют свойство лущиться);
- язвы локализуются на подошвенной стороне;
- артериальная пульсация сохранена;
- кожные покровы сухие и истонченные.
Нейропатия и ангиопатия – два основных фактора в развитии синдрома диабетической стопы
Ишемическая форма патологии характеризуется следующими проявлениями:
- кожные покровы синюшные;
- деформация ног отсутствует;
- отечность незначительна, появляется, если происходит присоединение вторичной инфекции;
- структура и цвет ногтевых пластин изменяются;
- выраженные наросты вокруг язвенных дефектов в местах наибольшего давления;
- наличие зон некроза;
- артериальная пульсация резко снижена, а в критическом состоянии вовсе отсутствует;
- стопы холодные на ощупь.
Классификация
Нейропатическая форма — нарушение чувствительности стоп по типу чулок или носок, сухость кожи, возможны мелкие трещины. Поражение нервов является частым осложнением сахарного диабета, возникают расстройства чувствительности на ступнях, вплоть до полной ее потери, повреждение двигательных нервов приводит к мышечной атрофии. При нейропатической форме некоторые пациенты не чувствуют травм, температуры, проколов кожи и получают травмы, которые могут приводить к инфекции.
Остеопатическая форма — разрушение костей и суставов приводящее к деформации стопы, образованию трофических язв и повреждениям кожи. Плохая циркуляция ослабляет кости, и может вызвать распад костей и суставов в стопе, а так же в голеностопном суставе. Слабость связочного аппарата приводит к множественным вывихам костей стопы и ее деформации. Разрушение костей и патологические переломы не сопровождаются болевыми сиптомами и могут происходить незаметно для пациента, вплоть до перфорации кожи отломком кости. В подобных случаях незаметно развиваются гнойные осложнения и влажная гангрена.
Ишемическая форма — нарушение кровоснабжения стопы с образованием трофических язв и сухой гангрены. Развивается при блокировании кровотока из-за закупорки артерий бляшками. На фоне ишемии наблюдаются сухие некрозы пальцев или стопы, легко переходящие во влажную гангрену. Наиболее опасным при диабете является то, что в условиях снижения чувствительности пациент может не обратить внимание на появление трофических язв и некрозов и запустить свое заболевание до диабетической флегмоны.
Диабетическая флегмона и гангрена — тяжелое гнойное разрушение мягких тканей и костей стопы на фоне нарушенного кровообращения. Флегмона может развиваться при сохраненной проходимости сосудов, а гангрена только при закупорки артерий голени. Причины флегмоны и гангрены отличаются, но результат обычно один — ампутация. Только своевременная специализированная хирургическая помощь позволяет рассчитывать на сохранение опорной конечности. Частое появление гнойной и гнилостной инфекции связано с нарушением иммунитета, характерным для пациентов с сахарным диабетом, при нейропатической форме снижается внимание к травмам, а инфекция легко попадает в подкожную клетчатку, вызывая развитие диабетической флегмоны. Флегмона — это гнойное расплавление мягких тканей. Может вызываться различными микробами, но самыми опасными являются возбудители газовой гангрены. Инфекция при диабете быстро приводит к интоксикации и сепсису. При развитии сепсиса общее состояние больного резко ухудшается, отмечаются нарушения функции печени и почек, нередко развивается тяжелая пневмония. При отсутствии вовремя поставленного диагноза и надлежащего лечения прогноз для жизни крайне неблагоприятный.
Также в классификации существует смешанная форма диабетической стопы, дающая разнообразные симптомы и требующая соответственного лечения.
Тактика ведения пациента
Лечением диабетической стопы занимаются несколько специалистов: терапевт, эндокринолог, ангиохирург, подолог. Терапевт (или семейный врач) занимается первичной диагностикой синдрома диабетической стопы, определением тактики ведения пациента, направлением на консультацию к узким специалистам. Такие же функции и у эндокринолога. Кроме того, этот врач занимается основным заболеванием.
Ангиохирург специализируется на сосудистой патологии, проводит мероприятия по восстановлению кровоснабжения, а в критических ситуациях занимается ампутацией. Подолог – врач, в работу которого входит уход за ступнями, обработка диабетической стопы, лечение вросших ногтей и т.д.
Лечение диабетической стопы основывается на четырех основных пунктах:
- Достижение компенсации сахарного диабета.
- Правильный уход за ступнями, чтоб избежать появления осложнений.
- Медикаментозная терапия.
- Немедикаментозные методы.
Компенсация основного заболевания
Гипергликемия является пусковым механизмом развития всех известных осложнений сахарного диабета. Удержание показателей сахара в крови в допустимых пределах предотвращает прогрессирование поражения сосудов и нервов, на чем основано развитие диабетической стопы.
По результатам диагностических методов исследований эндокринолог определяет эффективность схемы инсулинотерапии или приема сахароснижающих препаратов (зависит от типа основного заболевания). При необходимости проводится коррекция, одно средство заменяется другим или добавляется дополнительный препарат.
Самоконтроль уровня сахара в крови – важное профилактическое мероприятие при диабетической стопе
Важно! Необходимо добиться показателей сахара в крови не выше 6 ммоль/л, а гликозилированного гемоглобина (HbA1c) – не больше 6,5%.
Уход за стопами
Все диабетики должны соблюдать правила ухода за ногами, чтоб не допустить развития осложнений или замедлить их прогрессирование. Строгость выполнения зависит от того, насколько пострадал уровень чувствительности больного. Например, пациент с нормальными показателями чувствительности может подстригать ногти на ногах ножницами, а с нарушенными – только подпиливать.
Советы специалистов по уходу за ногами заключаются в следующем:
Почему болят ноги при сахарном диабете
- Подбор правильной обуви. Могут использоваться ортопедические модели или те, которые изготовлены по индивидуальным параметрам пациента. Возможно применение корректоров клювовидных пальцев, бурсопротекторов, защищающих межпальцевые промежутки, ортопедических стелек.
- Своевременное удаление мозолей. Вскрывать волдыри самостоятельно не рекомендуется, желательно доверить эту процедуру врачу.
- Устранение утолщения ногтевых пластин. Если такое состояние вызвано грибком, целесообразно провести антимикотическое лечение. Другие причины требуют постоянного спиливания верхушки ногтя.
- Избавление от сухости кожи и трещин. Используется смягчающий крем или противогрибковое лечение (зависит от этиологического фактора).
Лечение синдрома диабетической стопы
Все осложнения сахарного диабета потенциально опасны и требуют обязательной терапии. Лечение диабетической стопы должно быть комплексным.
Лечение трофических язв при хорошем кровотоке в конечности:
- Тщательная обработка язвы
- Разгрузка конечности
- Антибактериальная терапия для подавления инфекции
- Компенсация сахарного диабета
- Отказ от вредных привычек
- Лечение сопутствующих болезней, которые препятствуют заживлению язвы.
Лечение трофических язв при нарушенном кровотоке (нейроишемическая форма диабетической стопы):
- Все вышеперечисленные пункты
- Восстановление кровотока
Лечение глубоких трофических язв с некрозом тканей:
- Хирургическое лечение
- При отсутствии эффекта – ампутация
Обработка трофической язвы
Врач после осмотра и обследования удаляет ткани, потерявшие жизнеспособность. В результате останавливается распространение инфекции. После механического очищения необходимо промыть всю поверхность язвы. Ни в коем случае не допускается обработка «зеленкой», йодом и другими спиртовыми растворами, которые еще больше повреждают кожу. Для промывания используют физиологический раствор или мягкие антисептики. Если во время обработки раны врач определяет признаки избыточного давления, то он может назначить разгрузку больной конечности.
Разгрузка конечности
Залогом успешного лечения язвы является полное снятие нагрузки на раневую поверхность. Это важное условие часто не выполняется, так как болевая чувствительность ноги снижена, и пациент в состоянии опираться на больную ногу. В итоге все лечение оказывается неэффективным.
- при язвах голени необходимо сократить время нахождения в вертикальном положении
- при ранах на тыльной поверхности стопы нужно реже носить уличную обувь. Допускается ношение мягкой домашней обуви.
- при язвах на опорной поверхности одной стопы применяют разгрузочные приспособления (иммобилизирующая разгрузочная повязка на голень и стопу). Противопоказаниями к ношению такого приспособления является инфекция глубоких тканей и тяжелая ишемия конечности. Нельзя забывать, что ортопедическая обувь, подходящая для профилактики, не применима для разгрузки стопы.
Подавление инфекции
Заживление трофической язвы и других дефектов возможно только после стихания инфекционного процесса. Промывания раны антисептиками недостаточно, для излечения необходима системная антибиотикотерапия на длительный срок. При нейропатической форме СДС антимикробные средства применяют у половины больных, а при ишемической форме такие препараты необходимы всем.
Компенсация уровня глюкозы
Значительное повышение уровня глюкозы в крови вызывает появление новых трофических язв и осложняет заживление уже существующих в связи с поражением нервов. С помощью правильно подобранных сахароснижающих препаратов, инсулиновых помп или доз инсулина можно контролировать диабет, снижая риск диабетической стопы до минимума.
Отказ от вредных привычек
Курение увеличивает риск атеросклероза сосудов голени, снижая шансы на сохранение конечности. Злоупотребление спиртными напитками вызывает алкогольную нейропатию, которая в совокупности с диабетическим поражением нервов приводит к трофическим язвам. Кроме того, прием алкоголя исключает стабильную компенсацию углеводного обмена, в результате уровень глюкозы у пьющих больных постоянно повышен.
Лечение сопутствующих заболеваний
Многие болезни и состояния, неприятные сами по себе, при сахарном диабете становятся опасными. Они замедляют заживление трофических язв, увеличивая риск гангрены и ампутации стопы. К самым нежелательным спутникам диабета относятся:
- анемия
- несбалансированное и недостаточное питание
- хроническая почечная недостаточность
- заболевания печени
- злокачественные новообразования
- терапия гормонами и цитостатиками
- депрессивное состояние
При вышеописанных состояниях лечение синдрома диабетической стопы должно быть особенно тщательным.
Восстановление кровотока в нижних конечностях
При нейроишемической форме синдрома диабетической стопы кровоток бывает нарушен настолько, что заживление даже самой мелкой язвы становится невозможным. Результатом этого процесса рано или поздно становится ампутация. Поэтому единственным способом сохранить конечность является восстановление проходимости сосудов. Медикаментозное восстановление кровотока в ногах часто неэффективно, поэтому при артериальной недостаточности обычно применяют хирургические методы: шунтирование и внутрисосудистые операции.
Хирургическое лечение гнойно-некротических процессов
- очищение и дренирование глубоких язв. При глубокой язве на ее дно ставится дренаж, по которому происходит отток выделений. Это улучшает заживляемость.
- удаление нежизнеспособных костей (при остеомиелите, например)
- пластическая операция при обширных раневых дефектах. Широко используется замещение поврежденных покровов искусственной кожей.
- ампутации (в зависимости от уровня поражения они могут быть малыми и высокими)
Ампутация конечности – крайняя мера, используемая при тяжелом общем состоянии больного или неудачах в других способах лечения. После ампутации необходимо восстановительное лечение и компенсация сахарного диабета для лучшего заживления культи.
Медикаментозное лечение
Стандарты применения лекарственных препаратов для лечения диабетической стопы имеют два основных направления, которые могут использоваться в комбинации. Сюда относят средства для улучшения обменных процессов в нервной ткани и применение медикаментов для устранения симптоматики в виде боли и нарушения чувствительности.
Влияющие на метаболизм препараты
Широко применяемые группы медикаментов – производные альфа-липоевой кислоты и витамины В-ряда. Раньше назначались и другие препараты, но ничего из них не подтвердило свою эффективность. «Метаболические» средства способны замедлить прогрессирование нейропатической формы патологии и уменьшить яркость симптомов.
Альфа-липоевая кислота (Берлитион, Тиогамма, Эспа-Липон) обладает следующими свойствами:
- связывает и выводит свободные радикалы;
- улучшает кровоток по эпиневральным сосудам (тем, которые питают нервы);
- восстанавливает недостаточность клеточных ферментов;
- усиливает скорость распространения возбудимости по нервным волокнам.
Тиогамма – производное альфа-липоевой (тиоктовой) кислоты, устраняющее клинику синдрома диабетической стопы
Количество витаминов В-ряда в крови при сахарном диабете резко снижено. Это связано с их интенсивным выведением с мочой. Обычные монопрепараты на витаминной основе являются водорастворимыми и плохо проникают через гематоэнцефалический барьер. Для решения этого вопроса были созданы Нейромультивит, Мильгамма, Бенфотиамин.
Симптоматическое лечение
Такая терапия применяется не у всех пациентов, поскольку болезненность начальной стадии позже заменяется полным отсутствием боли и резким снижением всех видов чувствительности.
Важно! Обычные анальгетики и противовоспалительные препараты малоэффективны в устранении болевого синдрома.
Лечат пациентов, имеющих яркие проявления патологии, антидепрессантами (Амитриптилин, Имипрамин) и противосудорожными средствами (Карбамазепин, Тегретол, Фенитоин). Обе группы не используются, если у больного есть глаукома, поскольку они способны влиять на внутриглазное давление.
На данный момент широкое применение также получили:
- Габапентин – противосудорожное средство, способное подавлять нейропатический болевой синдром. Побочные эффекты практически нехарактерны. Может появляться головокружение, легкая тошнота, сонливость.
- Прегабалин – также относится к группе противосудорожных препаратов, имеет похожий с Габапентином механизм действия.
- Дулоксетин – антидепрессант, имеющий центральное действие. С осторожностью следует назначать диабетикам, у которых есть глаукома и суицидальные мысли на фоне патологии нервной системы.
Диагностика синдрома диабетической стопы
При первых признаках неблагополучия больной сахарным диабетом должен обратиться к специалисту и подробно описать связанные с диабетической стопой симптомы. Идеально, если в городе есть кабинет «Диабетическая стопа» с грамотным врачом-подиатром. При отсутствии такового можно обратиться к терапевту, хирургу или эндокринологу. Для постановки диагноза будет проведено обследование.
Общие клинические исследования:
Исследование нервной системы:
| Оценка кровотока нижних конечностей:
Исследование трофической язвы стопы:
Рентген стоп и голеностопных суставов |
Новшество
Новое в лечении синдрома диабетической стопы средство Эберпрот-П – кубинский препарат, который представляет собой рекомбинантный фактор роста эпидермальных клеток. Этот уникальный медикамент разработан для максимально быстрой регенерации клеток в зоне язвенного дефекта, вводится непосредственно по краям раны, меняя иглу после каждого прокола.
Эберпрот-П – средство для местных инъекций, которые вводятся в зоны язвенных дефектов
Кубинские врачи предполагают, что средство снижает количество необходимо санаций, уменьшает риск ампутации, способствует быстрому заживлению язв. На территории Кубы Эберпрот-П достается больным бесплатно. В других странах его цена вырастает до нескольких тысяч долларов.
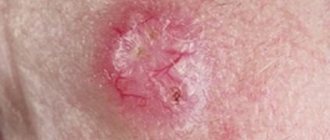
Симптомы и признаки
Основной симптом диабетической стопы — это язвы на ногах, которые долго не заживают. Если в них размножаются вредные бактерии, то эти язвы выглядят по-настоящему жутко для непривычного человека. При отсутствии грамотного лечения инфекция может вызвать гангрену. Потребуется ампутация пальца, стопы или целой ноги. Иначе больной может умереть от интоксикации. Кроме язв, признаками диабетической стопы могут быть:
- мозоли;
- грибковые инфекции ногтей и кожи ног;
- искривленные пальцы;
- вросшие ногти;
- трещины на коже.
Иногда наблюдается боль из-за того, что обувь неправильно подобрана, не рассчитана на отеки ног.
Как выглядят язвы на ногах при диабете
Нарушение циркуляции крови из-за атеросклероза может вызывать приступы боли, которые называются перемежающаяся хромота. Если вас беспокоит боль в ногах, прочитайте здесь об обезболивающих лекарствах. Однако в большинстве случаев болевая чувствительность у пациента утрачена из-за диабетической нейропатии. Покраснение, опухоль — признаки инфекции или натирания кожи неподходящей обувью. Бывает даже, что температура инфицированного участка стопы на ощупь на 2 и более градусов выше, чем у окружающих тканей. Заражение крови может вызвать лихорадку или озноб.
Восстановление кровообращения
Включает постоянный контроль над массой тела, ее снижение при избытке, отказ от вредных привычек, поддержку оптимальных показателей артериального давления. В лечении артериальной гипертензии используют ингибиторы АПФ (Лизиноприл, Каптоприл), антагонисты кальция (Верапамил, Нифедипин) из-за отсутствия их вмешательства в обменные процессы. Положительный эффект показало и применение тиазидных диуретиков (Гидрохлоротиазид).
Следующий этап – нормализация липидного профиля. Как показали исследования, диета в самостоятельном виде не способна повлиять необходимым образом на показатели холестерина в крови у диабетиков. Медикаментозные средства назначают параллельно с диетотерапией. С этой целью используют статины (Симвастатин, Ловастатин).
Антиагреганты
Небольшие дозы Ацетилсалициловой кислоты способны снизить риск развития гангрены у больных с синдромом диабетической стопы. Если существуют противопоказания к ее приему, назначают Клопидогрел, Зилт.
Осложнения
Крайней и самой опасной стадией СДС является развитие гангрены стопы. Диабетическая стопа является основной причиной нетравматической ампутации в мирное время. В год в России выполняется 70 000 ампутаций при диабетической гангрене.
Нередко встречается диабетическая гангрена с присоединившейся анаэробной инфекцией. При таком исходе повреждённые ткани отмирают, происходит заражение крови и здоровых тканей. Заболевание развивается очень быстро, часто приводя к летальному исходу.
Трофические язвы ещё одно осложнение, чаще всего встречающееся на подошве или на большом пальце. Они также могут образовываться по бокам стопы из плохо подогнанной обуви. Если их не лечить, они могут привести к серьезным инфекциям. Классификация осложнений диабета включает в себя трофические изменения кожных покровов стопы.
Оперативные вмешательства
На фоне синдрома диабетической стопы хирургические операции могут иметь несколько целей: восстановление кровоснабжения той или иной области, экстренное удаление нижней конечности при критических показателях гнойно-некротических процессов и ортопедическая коррекция.
Основные методы хирургической реконструкции:
- Шунтирование (аорто-бедренное, подвздошно-бедренное, бедренно-бедренное, бедренно-подколенное) – часто используемое вмешательство, которое позволяет создать обходной путь для крови.
- Баллонная ангиопластика – механическое «раздувание» пораженной области артерии, восстанавливающее кровоток. Может проводиться в виде отдельной операции или сочетаться с установкой стента (приспособление, которое удерживает восстановленную область от повторного сужения).
- Симпатэктомия – вмешательство, при котором удаляют несколько поясничных ганглиев, отвечающих за регуляцию сосудистого тонуса.
Баллонная ангиопластика – метод увеличения просвета пораженной артерии
Ампутация – удаление нежизнеспособных тканей вместе с суставно-костными элементами. Высота вмешательства определяется ангиохирургом. Ортопедическая коррекция представлена артродезом голеностопного сустава, пластикой ахиллова сухожилья.
Уход за ногами при диабете
Выше подробно рассказано, как выбирать ортопедическую обувь и носки, чем смазывать стопы. А здесь приводятся важные дополнительные сведения об уходе за ногами, которые не вошли в предыдущий разделы.
Главное правило: ни в коем случае не удаляйте мозоли! Не разрешайте это делать врачу-подиатру, мастеру педикюра или кому-то еще. Мозоли — это естественная и эффективная защита от избыточного давления на участки стоп. Их появление сигнализирует, что вам требуется ортопедическая обувь. После удаления мозолей остаются раны, из которых потом часто образуются трофические язвы.
Бросите курить, если вы до сих пор не сделали этого. Избегайте пассивного курения. Больным диабетической нейропатией нельзя ходить босиком, чтобы уменьшить риск образование язв и других повреждений стоп. Когда вылечитесь от нейропатии, восстановите чувствительность в ногах, тогда и будете ходить босиком. А до тех пор — нельзя.
Уход за ногами при диабете
Нужно ежедневно тщательно осматривать стопы, обращая внимание на любые изменения, а тем более, повреждения. Вас должны обеспокоить волдыри, трещины, мозоли, следы мелких подкожных кровоизлияний, а тем более, язвы и раны. Не забывайте проверять кожу между пальцами ног. При необходимости используйте зеркало, чтобы все тщательно рассмотреть. Не стесняйтесь побыстрее обратиться к врачу, если состояние ваших ног ухудшилось.
Ванночки и другие водные процедуры
Не погружайте ноги в воду дольше, чем на 3-4 минуты, даже если это рекомендует врач. Не делайте никакие ванночки. Избегайте длительного контакта кожи с водой, чтобы не подвергать ее лишнему риску повреждений. Включите воду, проверьте ее температуру спиртовым термометром, залезьте, быстро помойтесь и выходите. Не лежите в ванной. Если вы любите плавать в бассейне, желательно смазывать стопы вазелином, прежде чем погружаться в воду.
Избегайте открытого огня, а также предметов, которые могут вызвать ожог. Держите свои ноги и руки подальше от батарей и радиаторов отопления. Вам необходим спиртовый термометр. Проверяйте им температуру в ванной, прежде чем погрузиться в неё. Причём эта температура должна быть не выше 34 ℃. Потому что любая более высокая температура может вызвать ожог у людей, у которых нарушено кровообращение. Не проверяйте температуру ногой или рукой. Используйте для этого спиртовый термометр.
Переохлаждение ног — почти такая же серьёзная опасность, как ожог. Не оставайтесь на морозе дольше, чем 20 минут подряд. Тщательно подберите тёплые и удобные носки. Раз в несколько лет желательно проходить медицинское обследование, чтобы определять, насколько сильно нарушено кровообращение в ногах. Если вы будете держать стабильно нормальный сахар в крови, используя методы доктора Бернстайна, то оно постепенно нормализуется.
Не наклеивайте на кожу лейкопластырь, скотч или какие-то другие виды липкой ленты. Потому что могут остаться повреждения после того, как вы их снимете. Не наносите на кожу перекись водорода, спиртовый раствор йода, салициловую кислоту или составы от мозолей. Не используйте перечисленные средства для дезинфекции. Потому что они наносят ожоги и тормозят заживление повреждений.
Лечение язвенных и гнойно-некротических поражений
Местные вмешательства подразумевают удаление некроза, ревизию язвенного дефекта, иссечение натоптышей по краям, промывание раны и наложение повязок. «Мертвые» ткани требуют удаления, поскольку они считаются оптимальной средой для размножения инфекции. Процесс может происходить при помощи скальпеля, ножниц, ложки Фолькмана, повязок с протеолитическими ферментами или гидрогелями. Обязательно проводят осмотр раны с помощью пуговчатого зонда, поскольку даже маленький на вид дефект может оказаться свищом.
Важно! По краям раны появляется гиперкератоз (утолщение кожи), который необходимо иссекать. Это позволит уменьшить давление на язву при ходьбе.
Иссечение натоптышей по краям дефекта – этап обработки язвы при диабетической стопе
Промывание раны позволяет уменьшить количество патогенной микрофлоры на ее поверхности. Эффективность показало промывание струей раствора при помощи шприца и иглы. Известно, что зеленка, йод, раствор марганцовки и Риванол противопоказаны для обработки язвенных дефектов. Перекись водорода можно применять только в стадии очищения, когда присутствует гнойное содержимое и сгустки крови.
Промывание язвы можно проводить:
- физиологическим раствором;
- Мирамистином;
- Хлоргексидином;
- Диоксидином.
После процедуры рану необходимо закрыть перевязочным материалом. Если с этой целью используется марля, ее нужно пропитать мазью для предотвращения присыхания к дефекту. Возможно назначение противомикробных средств (Бетадин, Аргосульфан), антибиотиков (мазь Левомеколь), стимуляторов восстановления (гель Бекаплермин), протеолитических средств (Химотрипсин, мазь Ируксол).
Народные средства
Никакие растительные народные средства от диабетической стопы не помогают, как и продукты животного происхождения. В интернете можно найти рекомендации делать ванночки и припарки для пораженных ног из таких средств:
- семена горчицы;
- масло гвоздики;
- отвар черемухи;
- другие распространенные и экзотические растения.
Держитесь подальше от этих шарлатанских снадобий. Народные рецепты от диабета и его осложнений — это ловушка.
Пока больной теряет драгоценное время, у него может развиться гангрена. Она приведет к ампутации или летальному исходу. Многие пациенты ищут какой-то чудодейственный кубинский препарат, который быстро и легко излечивает от диабетической стопы. Такого волшебного лекарства не существует в природе. Нужно срочно обратиться к толковому врачу. Если повезет, то удастся избежать ампутации.
Некоторые диабетики делают в домашних условиях ванночки для ног с содой. Однако сода не является подходящим средством, чтобы дезинфицировать и размягчать кожу. Вместо того, чтобы делать ванночки, нужно беречь ноги от избыточного контакта с водой. Потому что после длительного пребывания в воде кожа наиболее уязвима для повреждений.
От диабетической стопы точно не помогают:
- тиосульфат натрия;
- ударно-волновая терапия.
За счет диабетиков, которые увлекаются народными средствами, хирурги выполняют свой план по проведению ампутаций. Специалисты, которые лечат осложнения диабета на почки и зрение, тоже не сидят без работы. Не делайте глупостей. Изучите и используйте пошаговую схему лечения диабета 2 типа или программу контроля диабета 1 типа. Держите нормальный сахар в крови с помощью низкоуглеводной диеты.
Разгрузка конечности
Как бы современные препараты не были эффективны, пока больной наступает на рану, можно не ожидать ее заживления. Если язва локализуется в области голени или тыльной поверхности, в дополнительных разгрузочных приспособлениях необходимость отсутствует. При расположении на опорной поверхности используют специальную повязку из полимерных материалов или полубашмак. Как правило, пальцы оставляют открытыми.
Важно! Средний показатель заживления существовавших годами язв на фоне разгрузочного метода – 90 дней.
Сапожок – один из способов разгрузки больной ноги
Лечение
Лечение диабетической стопы проводится по нескольким направлениям:
- контроль обмена глюкозы;
- хирургическая обработка раны;
- прием антибиотиков;
- разгрузка пораженного участка при ходьбе;
- ежедневный осмотр, выполнение правил ухода за ногами.
Часть необходимых шагов можно выполнить только в специализированных медицинских центрах, но основное лечение — в домашних условиях. Очевидно, что нужно стараться привести уровень глюкозы как можно ближе к норме. Подробнее читайте статью “Как снизить сахар в крови”. При наличии инфицированной раны, как правило, требуется ее хирургическая обработка. Нельзя ограничиваться приемом антибиотиков без участия хирурга. Он должен удалить все нежизнеспособные ткани. Пациентов обучают ежедневному осмотру и уходу за раной до ее полного заживления. Это делают специалисты, которые работают в кабинетах диабетической стопы.
Вылечиться от диабетической стопы — это реально, если не лениться
Много разных видов бактерий могут быть причиной инфицирования ран и язв на стопах. Сначала с помощью анализов определяют, какие микробы создают проблемы, а потом назначают антибиотики, эффективные против них. Универсальные препараты широкого спектра действия помогают не более чем в 50-60% случаев. На этой странице не публикуются подробная информация об антибиотиках, чтобы не поощрять пациентов к самолечению ими. Хуже всего, если диабетика атакуют бактерии, выработавшие устойчивость к современным препаратам.
Влажная гангрена, флегмона, глубокие абсцессы — это тяжелые осложнения, угрожающие жизни или сохранности конечности больного. Для их лечения обычно приходится вводить антибиотики с помощью уколов в условиях стационара. Успех зависит от того, насколько добросовестно будет проведена хирургическая обработка раны. В более легких случаях для лечения диабетической стопы принимают антибиотики в таблетках в домашних условиях. Врач должен аккуратно корректировать их дозы с учетом того, что у диабетика могут быть осложнения на почки.
Иммобилизирующая разгрузочная повязка
Очень важно разгрузить поражённый участок стопы. Нужно стараться распределить давление, которое возникает при ходьбе, более равномерно. Здоровый человек при травме стопы прихрамывает, стараясь не наступать на рану во избежание боли. Однако многие диабетики не чувствуют этой боли из-за нейропатии. Они при ходьбе наступают на раны. Это наносит дополнительные травмы и блокирует заживление. Оно может затянуться на многие месяцы или даже годы.
Разгрузки пораженной ноги можно добиться с помощью профессиональной повязки из полимерных материалов. Такая повязка называется иммобилизирующей. Не путайте ее с антибактериальной повязкой, которую накладывают на рану. За подробностями обращайтесь в специализированные центры, которые занимаются лечением диабетической стопы. Ортопедическая обувь хороша для профилактики, но для лечения запущенных случаев ее уже недостаточно. Поинтересуйтесь, можно ли обеспечить больному специальную разгрузочную повязку.
Лечение в домашних условиях заключается в выполнении правил ухода за ногами, рекомендаций по разгрузке пораженной стопы, достижению и поддержанию нормального сахара в крови. Из-за подавленного психического состояния многие пациенты не желают добросовестно соблюдать режим, пренебрегают выполнением необходимых процедур. Родственникам диабетика и самому больному стоит подумать о решении этой проблемы.
Какой врач лечит эту проблему?
Специалист по проблемам стопы называется подиатр. Его не следует путать с детским врачом педиатром. Главное, что вы должны усвоить: не позволяйте ему удалять мозоли! Потому что после их удаления остаются раны, которые становятся пристанищем для вредных бактерий. Удаление мозолей часто приводит к гангрене. Его нельзя делать ни в коем случае. Кроме подиатра, может понадобиться участие хирурга и ортопеда. Основную роль в лечении должен играть эндокринолог, который помогает пациенту держать нормальный сахар в крови. На практике диабетикам нужно самостоятельно контролировать свой обмен глюкозы, не надеясь на помощь врачей.
Можно ли вылечить диабетическую стопу?
Если еще не развилась гангрена и не было ампутации, то от диабетической стопы в принципе можно полностью вылечиться. Однако это нелегко. Нужно понизить сахар в крови до нормы и держать его стабильно в пределах 3,9-5,5 ммоль/л, как у здоровых людей. Для этого следует перейти на низкоуглеводную диету и не лениться колоть инсулин в точно рассчитанных дозах в дополнение к здоровому питанию. Подробнее читайте пошаговую схему лечения диабета 2 типа или программу контроля диабета 1 типа.
Нужно научиться точно рассчитывать дозировки инсулина и ежедневно соблюдать режим, не делая исключений на выходные и праздники. Однако потраченное время и усилия окупятся. Потому что нормальный уровень глюкозы в крови защищает не только от диабетической стопы, но и от всех остальных осложнений.
Лечение диабета инсулином — с чего начать:
Виды инсулина: как выбрать препараты Длинный инсулин для уколов на ночь и утром Расчет дозы быстрого инсулина перед едой Введение инсулина: куда и как правильно колоть
Никакая диета, кроме низкоуглеводной, не позволяет диабетикам держать стабильно нормальный сахар без скачков. Не существует чудодейственных таблеток, повязок или физиотерапевтических методов, которые могли бы вылечить диабетика от проблем с ногами без перехода на здоровый образ жизни.
Основная причина диабетической стопы — нейропатия, потеря чувствительности нервных волокон. Это осложнение является полностью обратимым. Через несколько месяцев поддержания стабильного нормального сахара в крови нервы постепенно восстанавливаются. Атеросклеротические бляшки, которые успели образоваться в сосудах, уже не исчезнут. Однако можно затормозить их рост и улучшить кровообращение в ногах. Восстанавливается чувствительность и заживают повреждения кожи, которые беспокоили в течение длительного времени.
Сколько живут с диабетической стопой?
Диабетики, которые не ленятся держать свой сахар стабильно нормальным, живут до глубокой старости, как здоровые люди. Однако больные, которые пробуют народные средства для лечения инфицированных ран на ногах, вместо того, чтобы срочно обратиться к врачу, быстро погибают.
Прогноз зависит от стажа диабета, тяжести осложнений, которые уже успели развиться, а главное, от мотивации пациента. Как говорится, если человек по-настоящему хочет жить, то медицина бессильна… Методы доктора Бернстайна, которые пропагандирует сайт Endocrin-Patient.Com, творят чудеса. Кроме запущенных случаев, когда диабетическое разрушение почек уже прошло точку невозврата.
Сколько живут после ампутации ноги при сахарном диабете?
Сколько живут после ампутации ноги — это зависит в первую очередь от мотивации пациента. В принципе, ампутированная нога не очень мешает вести полноценную жизнь. Почечная недостаточность или слепота, вызванные диабетом, — это намного более тяжелые осложнения. Можно прожить до глубокой старости, используя пошаговую схему лечения диабета 2 типа или программу контроля диабета 1 типа. Прочитайте, кто такой доктор Бернстайн, и вдохновляйтесь его примером.
Можно ли вылечить диабетическую стопу без ампутации?
Можно ли вылечить диабетическую стопу без ампутации — это зависит от того, на какой стадии заболевания пациент серьезно решил заняться своим лечением. Как правило, без ампутации обойтись не удаётся. Если гангрена уже началась, отказ от хирургического лечения приведет к смерти от интоксикации организма.
Принимать решение должен только квалифицированный и опытный хирург. В данном случае невозможно обойтись без обращения к врачу. Не пытайтесь решить проблему инфицированной, гниющей диабетической стопы, сидя дома, по рекомендациям из интернета. Нужно было вовремя, на стадии профилактики, выполнять правила ухода за ногами, описанные ниже на этой странице.
Какая обувь нужна больному?
Выбирайте мягкую и удобную ортопедическую обувь, не обращая внимание на ее нестандартный внешний вид. Обувь ни в коем случае не должна натирать, сдавливать ногу, нарушать кровоток. Покупать или заказывать ее следует не с утра, а во второй половине дня, ближе к вечеру, когда размер ноги максимальный в течение суток. Обувь должна быть комфортной с первой же примерки. Она не должна требовать разнашивания. Нельзя носить сандалии, имеющие ремешок между пальцами ног.
Обувь для профилактики повреждения ног
Ежедневно осматривайте обувь, не появились ли в ней камешки и другие посторонние предметы, выступающие гвозди, какие-то потертости или уплотнения. При необходимости сразу обратитесь к обувщику для устранения проблем. Не дожидайтесь пока стопа получит повреждения, и придется заниматься их заживлением. Нужно иметь хотя бы две пары удобной подходящей обуви и чередовать их через день, а не носить каждый день одну и ту же пару.
Носкам тоже нужно уделить внимание. Вам подойдут не обычные носки, а специальные, которые не сдавливают кровеносные сосуды резинками. Они должны быть подходящего размера, не слишком большие. Нельзя носить дырявые носки во избежание повреждения стоп. Для диабетиков, у которых нарушено кровообращение в ногах, в холодное время года носки являются важным средством защиты от промерзания. Таким образом, носки нужно тщательно подбирать, не используя первые попавшиеся или самые дешевые.
При диабетической стопе какие мази применять?
В случае, если кожа на ноге сухая, ее нужно смазывать, чтобы она не трескалась. Для этого подходит оливковое или любое другое растительное масло, а также жиры животного происхождения и ланолин. Неплохо, если в составе мази или крема есть витамин Е. Лучше не использовать минеральное масло, вазелин и другие продукты нефтепереработки. Потому что они не впитываются.
Важно смазывать кожу после длительных водных процедур. Потому что в это время она особенно уязвима к повреждениям. Вообще длительных водных процедур лучше избегать. Подробнее об этом рассказано ниже в списке правил ухода за ногами. Не надейтесь, что смазывание раны или язвы защитит вас от инфекции, исцелит от синдрома диабетической стопы. Такой волшебной чудодейственной мази или крема в природе пока не существует.
Борьба с инфекцией
Показания к назначению антибиотиков:
- рана с признаками инфекции;
- ишемический некроз;
- длительно существующий дефект больших размеров с высоким риском инфицирования.
Выбор препарата основывается на результатах бакпосева и определения чувствительности микроорганизмов. Предпочтение отдают пенициллинам (Амоксиклав), цефалоспоринам (Цефтриаксон, Цефепим), фторхинолонам (Офлоксацин, Ципрофлоксацин), аминогликозидам (Амикацин, Гентамицин).
Антибиотики принимают перорально и вводят парентерально. Длительность лечения зависит от состояния пациента. Более легкие формы требуют назначения препарата на 10-14 дней, тяжелые – на месяц и более.
Как развивается СДС
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Все зависит от степени компенсации сахарного диабета. Удерживая сахар на уровне допустимых значений нормы, соблюдая все предписания, можно долго не позволять диабету разрушать организм, однако он никуда не исчезает и рано или поздно начнет активно напоминать о себе.
Патогенез формирования диабетической стопы обусловлен тремя главными причинами:
- Диабетической нейропатией – наиболее частым осложнением СД;
- Поражением кровеносных сосудов нижних конечностей;
- Инфекцией, которая обычно всегда сопутствует первым двум факторам.
Преобладание тех или иных нарушений: то ли клинической картины нейропатии, то ли изменений со стороны периферического кровотока, определяет симптомы диабетической стопы, которые представляют собой 3 формы патологического процесса. Таким образом, выделяют:
- Нейропатический вариант, для которого характерны поражения нервной системы, как соматической, так и вегетативной. Классификация нейропатии при диабете довольно обширна, однако главной движущей силой развития СДС принято считать снижение проводимости нервных импульсов в чувствительных и двигательных периферических нервах, а также нарушение всех видов чувствительности (вибрационная, тактильная, тепловая). Нейропатия, как признак диабетической стопы, может протекать по трем сценариям:
- диабетической язвы стопы,
- остеоартропатии с формированием сустава Шарко,
- нейропатического отека;
- Ишемическую разновидность, развивающуюся вследствие атеросклеротических изменений стенок артериальных сосудов ног и приводящую к нарушению магистрального тока крови;
- Нейроишемическую или смешанную форму, включающую признаки и нейропатиии, и ишемических поражений, обусловленных патологическими процессами, затрагивающими нервную систему и магистральное сосудистое русло.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Изолированные формы, в частности, нейропатическая и ишемическая, встречаются реже, разве что в начале процесса. Как правило, с течением времени формируется смешанная форма: если СДС инициирует ишемия, то без участия нервов не обойдется, и наоборот – нейропатия рано или поздно привлечет к участию сосуды, которые у диабетиков очень быстро и часто поражаются атеросклерозом.
Немедикаментозные методы
Эти способы не ответят на вопрос о том, как лечить диабетическую стопу, но помогут снизить яркость клинической картины. Сюда относят массаж, лечебную гимнастику, физиотерапию.
Массаж
Прежде чем начинают массаж стоп, руки специалиста обрабатывают тальком, детской присыпкой или жирным кремом. Такой способ позволит обезопасить ноги пациента от возможных повреждений и улучшить скольжение. Больной во время процедуры занимает то положение, которое доставляет ему наименьший дискомфорт (лежа на спине, на боку, сидя).
Прорабатывание нижних конечностей начинают с области голеней и голеностопного сустава, далее переходят выше от колена до паховой зоны. Сам массаж стоп происходит в последнюю очередь. Прорабатывают каждую фалангу, межпальцевые промежутки, подошвенную и тыльную поверхность, пятку.
Массаж ног – лечебный и профилактический метод при сахарном диабете
Важно! По окончании процедуры кожа увлажняется жирным кремом.
Лечебная гимнастика
Цель – улучшение микроциркуляции крови в зонах ишемии, но значительные физические нагрузки не показаны, поскольку они могут приводить к усилению болевого синдрома и появлению осложнений. Можно выполнять упражнения:
- сгибание и разгибание пальцев стоп;
- перекаты с пятки на пальцы, упираясь ногой в пол;
- круговые движения ногой в положении сидя;
- сгибание и разгибание ноги в голеностопном суставе;
- круговые движения в голеностопном суставе.
Основные причины возникновения синдрома диабетической стопы
При диабете происходит недостаточная выработка гормона — инсулина, функция которого заключается в помощи глюкозе (сахару) доходить до клеток организма из кровотока, поэтому при его дефиците глюкоза повышается в крови, со временем нарушая кровоток в сосудах, поражая нервные волокна. Ишемия (недостаток кровообращения) приводит к нарушению заживления ран, а поражение нервов — к снижению чувствительности.
Эти нарушения способствуют развитию трофических язв, которые в свою очередь перерастают в гангрену. Любые трещины, ссадины переходят в открытые язвы, а также под мозолями и ороговевшими слоями формируются скрытые язвы.
Причиной позднего начала лечения и ампутации конечностей является то, что больной долгое время не замечает происходящих изменений, поскольку чаще всего не обращает внимание на свои стопы. Из-за плохого кровоснабжения ног на фоне снижения чувствительности, боль от порезов и потертостей не ощущается больным и даже язва долго может оставаться незамеченной.
Обычно поражение стопы происходит в тех местах, на которые при ходьбе приходится вся нагрузка, под малочувствительным слоем кожи образуются трещины, в которые попадает инфекция, создавая благоприятные условия для возникновения гнойной раны. Такие язвы способны поражать ноги вплоть до костей, сухожилий. Поэтому в конечном итоге возникает необходимость ампутации.
В мире 70% всех ампутаций связаны с диабетом, причем при своевременном и постоянном лечении почти 85% их можно было предотвратить. Сегодня, когда работают кабинеты «Диабетической стопы», в 2 раза сократилось число ампутаций, снизилось количество летальных исходов, консервативное лечение составляет 65%. Однако реальное количество больных сахарным диабетом в 3-4 раза выше статистических данных, поскольку многие не подозревают о том, что больны.
Итак, причинами развития синдрома диабетической стопы являются:
- снижение чувствительности конечностей (диабетическая нейропатия)
- нарушение кровообращения в артериях и мелких капиллярах (диабетическая микро- и макроангиопатия)
- деформация стоп (вследствие моторной нейропатии)
- сухость кожи
Снижение чувствительности — диабетическая дистальная нейропатия
Главная причина поражения нервов – постоянное действие высокого уровня глюкозы на нервные клетки. Такая патология сама по себе не вызывает омертвение тканей. Язвы возникают по другим, косвенным причинам:
Язвы, образующиеся после микроссадин, порезов и потертостей, очень плохо заживают, приобретая хроническое течение. Ношение неудобной и тесной обуви усугубляет повреждение кожных покровов. Трофические язвы, разрастаясь и углубляясь, переходят на мышечную и костную ткань. По данным исследований к развитию невропатических язв в 13 % случаев приводит чрезмерное утолщение рогового слоя эпидермиса (гиперкератоз), в 33% — использование неадекватной обуви, в 16% — обработка стопы острыми предметами.
Нарушение кровотока — диабетическая макроангиопатия
Ухудшение кровотока по артериям ног связано с атеросклеротическими бляшками (см. как снизить холестерин без лекарств). Атеросклероз, вызывающий повреждение крупных сосудов, при сахарном диабете протекает тяжело и имеет ряд особенностей.
- поражаются нижние отделы ноги (артерии голени)
- повреждение артерий обеих ног и в нескольких участках сразу
- начинается в более раннем возрасте, чем у пациентов без сахарного диабета
Атеросклероз у больного сахарным диабетом может вызвать отмирание тканей и образование трофических язв самостоятельно, без механического воздействия и травм. В кожу и другие части стопы поступает недостаточное количество кислорода (из-за резкого нарушения кровотока), в результате происходит отмирание кожных покровов. Если пациент не соблюдает меры предосторожности и дополнительно травмирует кожу, то зона повреждения расширяется.
Типичными клиническими симптомами при этом являются боль в области стопы или язвенного дефекта, сухость и истончение кожи, которое сильно подвержено микротравмам, особенно в области пальцев. По данным исследований пусковыми механизмами нейроишемических поражений служат в 39% случаев грибковые поражения стоп, в 14% обработка ног острыми предметами, в 14% — неосторожное удаление вросших ногтей хирургом.
Наиболее драматичным последствием СДС является ампутация конечности (малая – в пределах стопы и высокая – на уровне голени и бедра), а также смерть пациента от осложнений гнойно-некротического процесса (например, от сепсиса). Поэтому каждый больной сахарным диабетом должен знать первые симптомы диабетической стопы.
Роль мазей в местном лечении язв у больных диабетом
Наличие гнойного отделяемого требует применения антисептических средств и лекарств с направленным действием против микроорганизмов, инфицировавших рану.
Vizox — натуральное средство на основе нативных экстрактов растений. Подробнее
После очищения язвенного дефекта необходимо использовать препараты, способствующие восстановлению тканей.
Все мази от диабетической стопы можно разделить соответственно этим целям на топические средства с противомикробным действием и лекарства, улучшающие регенерацию. Для снятия выраженного отека и купирования болей в ноге могут применяться препараты на основе НПВС.
Симптоматика
Признаки диабетической стопы при сахарном диабете даны в таблице, они зависят от особенностей форм и стадий патологии, как видно выше на фото.
Таблица 1: Симптоматика и клиника диабетической стопы:
| Клиническая форма | Клинические варианты | Симптоматика |
| Нейропатическая: поражается соматическая и вегетативная нервная система. Стадии:
Артериальный кровоток ног, пульсация и цвет кожи достаточно сохранены. | Клиника проявляется:
| Признаки диабетической стопы проявляются при снижении чувствительности стопы, повышении болевого порога, изменении формы, деформации, утолщении кожи и появлении мозолей (чаще на головках II-III метатарзальных костей) и сопровождаются гиперкератозом и сухостью кожи, незначительными болями или без них. Стопа Шарко или периферическая нейропатия провоцирует развитие остеоартропатии – синдромокомплекса с асептической костной деструкцией суставов и костей, что можно увидеть на рентгенограмме. При этом страдают голеностоп, плюсна и предплюсна:
|
| Ишемическая: поражаются сосуды. | Сочетаются диабетическая макроангиопатия ног, микроангиопатия и нейропатия. | Симптомы проявляются:
|
| Смешанная: сочетаются нейропатическая и нейроишемиче ская формы | Сочетается симптоматика нейропатической и нейроишемической формы диабетической стопы. Стопа изменяется в зависимости от стадии патологического процесса:
|
Диабетическая стопа (начальная стадия) не причиняет болей и страданий. Поскольку отсутствуют болевые импульсы в связи с гибелью нервных окончаний.
Только позднее отекает и краснеет стопа, появляется холод в пальцах, на подошве и в голеностопе, иголочки и мурашки в мышечных тканях. Люди быстро утомляются от ходьбы, страдают от судорог в икрах. Костные деформации и диабетическая язва стопы мешают подобрать соответствующую обувь.
Как избежать операции при «диабетической стопе»?
К сожалению, к ампутации прибегают примерно в 15-20% случаев синдрома «диабетической стопы». Хотя в большинстве случаев ампутацию можно предотвратить, если своевременно и правильно начать лечение.
В первую очередь, необходимо осуществлять профилактику образования трофических язв. Если повреждение все же возникло, лечение необходимо начать как можно раньше. Необходимо заранее узнать у своего эндокринолога о работе специализированных кабинетов Диабетической стопы и обратиться туда при возникновении проблем. Высокий риск ампутации представляют собой такие состояния, как остеомиелит (нагноение костной ткани) и язва на фоне критической ишемии конечности (выраженное нарушение притока крови к стопе).
При остеомиелите альтернативой ампутации может быть длительный (1,5-2 месяца) курс антибиотиков, причем применять необходимо высокие дозы и комбинации препаратов. При критической ишемии эффективнее всего использование полухирургического — баллонная ангиопластика, и хирургического – сосудистое шунтирование, методов.
Четвертый этап диагностики
Четвертой составляющей частью диагностики синдрома диабетической стопы является анализ состояния артериального кровотока. Неинвазивные методы исследования (допплерогафия, допплерометрия) имеют самое распространенное применение. Выполняется измерение систолического давления в артериях голени, стопы и бедра, по показаниям уровня давления определяется градиент окклюзии. Уровень снижения артериального кровотока отражают показатели лодыжечно-плечевого индекса. Показатели данного индекса определяют вектор направления дальнейшего обследования, они определяют степень насыщения тканей кислородом.
Иногда стоит вопрос о необходимости проведения дополнительного лечения — ангиографии. Определение уровня систолического давления помогает спрогнозировать заживление язвенных очагов и выяснить возможность консервативного лечения.
Общая информация
Преимущественно развитие протекает скрытно, незаметным образом, ощутимо никак не отражаясь на общем самочувствие. Обнаруживается на поздних стадиях, когда терапевтическое противостояние становится сложной задачей, характеризуется неблагоприятным развитием.
Тщательный контроль над показаниями сахара, причём на регулярной основе — весомый аргумент в пользу минимизирования рисков отягощения диабета осложнениями.
Зачастую, на длительном временном интервале, происходящие изменения остаются незамеченными, поскольку пристального внимания “самочувствию” стопы, будем откровенны, в повседневной жизни уделяется недостаточно.
Это становится причиной несвоевременного старта терапевтического процесса.
Для диабетика подобная халатность и безответственность категорически недопустимы, чреваты негативными последствиями. Вероятность знакомства с осложнениями ощутимо возрастает, при глубоких поражениях повышает риски хирургического решения проблемы.
Участки стопы, максимально нагружаемые во время ходьбы, травмируются часто, под малочувствительным слоем кожи появляются трещины, мозоли. Проникшая внутрь инфекция создаёт предпосылки развития гнойной ранки, образуются язвенные дефекты. Осложняясь, поражение способно стать глубоким, затрагивая кости и сухожилия.
Болевой дискомфорт, создаваемый потёртостями, трещинками, микропорезами выражен слабо, поскольку чувствительность тканей низкая из-за поражения нервных волокон, нарушения кровотока в сосудах. Такие повреждения длительно остаются незамеченными.
Конечным печальным итогом возможно хирургическое вмешательство.
Риски ампутации становятся актуальными практически у каждого четвёртого среди пострадавших от синдрома диабетической стопы (далее по тексту СДС), однако в последнее время процент подобных “калечащих” хирургических вмешательств сокращается.
Обратившись своевременно, у врачей будут шансы сохранить поражённую конечность, возвратить пациента к обычной жизни. Подключают все допустимые консервативные методики.
Сахарный диабет — тяжёлая эндокринная патология, сопровождаемая множеством опасных, порой жизнеугрожающих осложнений, к сожалению, с течением времени проявляющихся у многих диабетиков.
Проблемы с ногами, и в частности со стопами одно из грозных, поздних “дополнений” диабета.
При строгой дисциплине пациента, грамотном терапевтическом подходе, достойно противостоять диабетической стопе вполне посильная задача.
Операция — радикальное решение, принимают только в угрожающих жизни клинических ситуациях.
При негативном сценарии прогнозы не утешительны, утрата способности к самообслуживанию, ограничение подвижности, планомерно снижает качество жизни, накладывая сильнейший негативный отпечаток на психическое состояние.
Выраженный болевой синдром заставляет постоянно пребывать в состояние напряжения, стресса, степень психологической устойчивости стремительно падает.
Поддержка близких людей в подобной ситуации обязательна — жизненно необходимое больному действие.
Ампутация позволяет продлить жизнь, однако столь драматичное последствие СДС, порой, не гарантирует излечения. Патологический процесс способен развиться на другой стопе.
К сожалению, послеоперационные риски (сепсис) высоки и чрезвычайно опасны, процент летальных исходов, несмотря на сокращение в последнее время, по-прежнему остаётся высоким.
Для СДС актуальна проблема повышения качества диагностирования данной критической ситуации, своевременной диспансеризации.
Отдельным серьёзным вопросом остаётся проблематика стоимости лечения, реабилитации.
Лечебная гимнастика
Лечебная гимнастика – важная составляющая лечения диабетической стопы. С помощью таких мероприятий удается нормализовать процесс кровообращения, избавиться от застойных явлений. Своевременно начатая терапия поможет своевременно предотвратить развитие осложнений, снизить вероятность необходимости в хирургическом лечении. Каждый врач должен обучить своего пациента, как можно делать зарядку. Она поможет вернуть ногам былую чувствительность, работоспособность, избавит от жжения и онемения. Вы можете придерживаться следующей гимнастики при диабетической стопе:
- Лягте на спину, приподнимите согнутую в колене ногу. Попеременно выпрямляйте то одну, то вторую конечность.
- Попеременно притягивайте к себе ноги.
- Согнутые ноги в конечностях прижимайте и отдаляйте от себя.
- Поднимайте перпендикулярно телу то левую, то правую конечность.
- Рисуйте ногами восьмерку или круг. Ни в коем случае не кладите ногу за ногу, что может ухудшить кровоток.
- Сядьте на стул, стопы уприте в пол. После этого попеременно поднимайте и опускайте носки.
- Положите небольшой мячик между стоп, сдавливайте его.
- Разводите и сжимайте пальцы на ногах.
- Катайте по полу круглые предметы, прорабатывая стопы.
Регулярное выполнение таких упражнений поможет значительно снизить риск возникновения диабетической стопы. С их помощью удается нормализовать кровоток в области нижних конечностей, а также укрепить мышечный корсет. Это является отличной профилактикой всех патологий ног, которые могут развиться вследствие сахарного диабета.
Все вышеперечисленные упражнения необходимо выполнять по 2-3 раза в день в 10 подходов. Только так удастся получить значительное улучшение.
Отеки и стопа Шарко
Стопа Шарко с костной деформацией и переломом
Вариант диабетической стопы Шарко
Нейропатические отеки: накапливание жидкости в голеностопах возникают за счет патологий почек или сердечнососудистой недостаточности.
До конца нейропатическую пастозность медики еще не изучили, но предполагается, что накоплению жидкости способствуют:
- частые расстройства тканей вегетативной нервной системы,
- шунты в артериях и венах, что образуются при диабете,
- гидродинамика (давление), что постоянно изменяется в мелких и средних сосудах.
Длительный деструктивный остеопороз, остеолиз, гиперостоз приводит к синдрому диабетической стопы: деформации костей, суставу Шарко. Тогда стопа будет напоминать мешок с косточками. Понадобятся срочное лечение и ортопедическая обувь.
Диагностика
Рентгенография стопы Шарко
Диагностика диабетической стопы проводится на основании исследований:
- УЗИ кровотока доплеровским методом,
- ангиографии сосудов,
- рентгенографии,
- анализа крови: общего и после бакпосева,
- содержания язв,
- гликемического профиля (суточного уровня сахара в крови),
- неврологического состояния,
- пальпации.
Механизм развития
Ключевыми структурными патогенетическими направлениями выступают:
- нейропатия — поражение нервных волокон невоспалительного характера;
- ангиопатия — патологические изменения, в кровеносных сосудах приводящие к нарушениям функционала, разрушению стенок, наступают на фоне расстройств нервной регуляции;
- проникновение инфекционных агентов.
Во время сахарного диабета, длительно сохраняющаяся высокая концентрация глюкозы, постепенно провоцирует развитие специфических сосудистых нарушений:
- атеросклеротические изменения в артериях крупного, среднего “калибра”;
- поражение периферических нервов, обусловлено сопровождающими диабет дисметаболическими процессами.
Первоначально под ударом оказываются сосудистая “сеть” микроциркуляторного русла, затем более крупные сосуды.
Последствия ангиопатий:
- утрата эластичности, нарушение проходимости сосудов;
- кровь густеет;
- ослабевает чувствительность нервных окончаний;
- снабжение тканей нервами испытывает проблемы (возникает нарушение иннервации);
- расстройство процессов клеточного питания.
Подвижность суставов по причине высокого гликозилирования белка (присоединение остатков сахаридов) падает, кости конечности постепенно деформируются, нагрузка на стопу возрастает.
Фактор сухости, утолщения кожи, вызванный омозолелостью, либо грибковым инфицированием, также считается значимым аргументом при вопросе патогенеза СДС, поскольку влечёт появление на поверхности трещин и потёртостей, ссадин.
Когда здоровье кожи впорядке, то такое травмирование ощутимых неприятностей не приносит, достаточно быстро нивелируется.
Для диабетика сказанное не актуально, поскольку на фоне ослабления чувствительности тканей, нарушения кровообращения, травмы стопы любого характера, даже незначительные, влекут появление язвенных дефектов.
Образующиеся трофические язвы длительно не заживают, широко открывая “дверь” для патогенных микроорганизмов.
Проникнув внутрь, инфекция начинает “разъедать” окружающие ткани, начавшийся воспалительный процесс влечёт некротические изменения, которые обрушиваются на мышечную ткань, жировую клетчатку, костно-связочные элементы стопы.
Последствия инфицирования язв чрезвычайно плачевные, ощутимо повышаются риски развития:
- абсцесса;
- флегмоны.
При отсутствии адекватных терапевтических действий гнойные процессы усиливаются, нога буквально “гниёт”, развивается некроз тканей, встаёт вопрос ампутации.
Ортопедическая обувь для диабетической стопы
Ношение специальной ортопедической обуви является одним из основных этапов профилактики и лечения диабетической стопы. Объясняется это тем, что обычная обувь изготавливается для здоровых людей, у которых не нарушено кровоснабжение и/или иннервация стоп и голеней. Ношение такой же обуви пациентом с диабетической стопой может стать причиной более быстрого развития язв.
Основными характеристиками ортопедической обуви являются:
- Соответствие стопе пациента. При покупке обычной обуви бывает трудно сразу подобрать необходимый размер. Кроме того, ввиду особенностей строения стопы новые туфли могут «тереть» иди «давить» в области пяточного сухожилия, лодыжек, больших пальцев. У пациентов с диабетической стопой такие явления недопустимы, поэтому изготавливаемая для них обувь должна идеально соответствовать всем формам и деформациям стопы.
- Отсутствие неровностей на внутренней поверхности обуви. На внутренней поверхности туфлей или кроссовок могут иметься швы, выступы тканей или другие дефекты, которые могут травмировать кожу пациента с диабетической стопой. Именно по этой причине внутренняя поверхность ортопедической обуви должна быть идеально ровной и гладкой.
- Рокерная подошва. В нормальных условиях во время ходьбы нагрузка распределяется попеременно на пятку и на стопу, при этом задействуются мышцы свода стопы, уменьшающие нагрузку на отдельные ее части. При диабетической стопе данные мышцы обычно поражаются, в результате чего средняя часть стопы (обычно изогнутая вверх) выпрямляется и теряет свои амортизирующие свойства. Рокерная подошва представляет собой жесткую пластинку, внутренняя (обращенная к стопе) часть которой ровная (обычно она подгоняется под форму стопы пациента), а наружная имеет слегка закругленную поверхность и приподнятый носок. В результате этого во время ходьбы стопа пациента «перекатывается» с пятки на переднюю часть, причем нагрузка на нее снижается в несколько раз.
- Отсутствие жесткого носка. Практически во всех обычных туфлях верхняя часть носка изготавливается из жесткого материала, который во время ходьбы изгибается и давит на верхнюю часть пальцев или стопы. В некоторых случаях это может привести к возникновению мозолей или болезненных ощущений даже у здорового человека, а у больного диабетической стопой такая обувь непременно станет причиной образования язв. Вот почему передняя верхняя часть ортопедической обуви всегда изготавливается из мягких материалов.
Изготавливается ортопедическая обувь индивидуально в каждом конкретном случае, только после оценки и измерения параметров стопы больного.
Начальная стадия диабетической стопы + фото
В стадии начального развития диабетической стопы, изменения в структурах зоны голеностопа и ступни часто называют «малой проблемой», хотя такие, на первый взгляд незначительные изменения, значительно повышают риск появления глобальных проблем, приводящих к последствиям тяжелого характера (смотрите фото).
Начальная стадия диабетической стопы фото
Что должно насторожить?
- Вросшие ногти. Такой процесс провоцирует неправильное срезание уголков ногтевой пластины. В результате чего, углы ногтей врастают в ткани, вызывая болезненные нагноительные процессы.
- Потемнение ногтевой пластины. Это может быть следствием подобранной не по размеру обуви, давление которой на ноготь, вызывает кровоизлияния под ногтевой пластинкой. Если такой процесс не сопровождается дальнейшим рассасыванием геморрагии, на ее месте развивается нагноительный процесс.
- Поражение ногтей грибком. Это можно сразу заметить, обратив внимание на структурные изменения ногтя и его цвет. Ногтевая пластинка утолщается и становиться мутной. Процессы нагноения могут образоваться, как под пораженным ногтем, так и на соседних пластинках, вследствие давления на них утолщенного, пораженного ногтя.
- Образование натоптышей и мозоли. Удаление их распариванием с последующим срезанием или с помощью специальных пластырей, в большинстве случаях заканчивается кровоизлиянием и нагноениями. В этом случае, помочь могут ортопедические стельки.
- Порезы кожи в области ногтей. Снижение чувствительности к боли, часто вызывает порезы кожи у тучных и плохо видящих пациентов, которым не всегда правильно удается срезать ногти. В местах порезов, при диабете, очень легко образуются длительно и плохо заживающие язвы.
- Растрескивание пяток. Образование трещин в пятках обусловлено сухостью кожи, легко поддающейся растрескиваниям при ходьбе босиком или в обуви с не прикрытой пяткой. Такие трещины легко поддаются нагноению, способствуя образованию диабетических язв.
- Грибковое поражение кожи стоп способствует образованию трещин и на фоне ее сухости приводит к аналогичным результатам – язвенным образованиям.
- Дистрофические суставные деформации – молоткообразные пальцы, выпирающая косточка в области основания большого пальца, способствующие мозолистым образованиям и сдавливании кожного покрова в выпирающих суставных частях.
Такие незначительные для обычного человека признаки — для диабетика могут обернуться самым тяжелым осложнением диабета – диабетической стопой гангренозного вида.
В начальной стадии болезни, все эти нарушения могут сопровождаться:
- похолоданием и зябкостью кожного покрова в зоне голеностопа и ступни;
- ночным болевым синдромом, и болью в состоянии покоя;
- перемежающейся хромотой;
- побледнением кожи;
- отсутствием пульса на тыльных артериальных сосудах стопы.
Профилактика
Для недопущения развития осложнений пациентам, страдающим диабетом как 1, так и 2 типа, необходимо тщательно контролировать уровень глюкозы в крови и придерживаться всех рекомендаций врача, касающихся питания и подбора обуви. Нужно вести здоровый образ жизни. Обязателен профилактический прием препаратов, оказывающих нейропротективное и ангиопротективное действие. Пациентам нужно контролировать уровень холестерина.
Для недопущения появления проблем с ногами пациентам нужно строго следить за гигиеной. Следует регулярно мыть ноги с мылом. Обязательно следует носить удобную обувь по размеру. С особой осторожностью нужно проводить процедуры по удалению отросших ногтей и сухих мозолей, не допуская повреждения кожных покровов. При появлении малейших признаков формирования язв на ногах обязательно нужно обратиться к специалисту.
Признаки начальной стадии
При ишемической форме синдрома поражение сосудов приводит к снижению питания ступней. Это проявляется на ранних этапах снижением переносимости физических нагрузок, появлению боли при ходьбе, ноги часто мерзнут. Кожа становится холодной, возникает ощущение онемения и покалывания, устойчивая отечность тканей.
Диабетическая стопа при нейропатии имеет сухую кожу с избыточным ороговением. Нарушается выделение пота. Из-за снижения чувствительности больные не ощущают неровностей поверхности при ходьбе, часто спотыкаются, подворачивают ногу. При смешанной форме имеются нейропатические и ишемические признаки.
Этиология
В группу риска развития диабетической стопы входят люди с наличием:
- периферической нейропатии: сенсорной, моторной и автономной,
- периферической ангиопатии: макроангиопатии или микроангиопатии,
- деформации стоп при использовании неподходящей обуви и увеличении давления на подошвы.
Вышеуказанные патологии могут появляться в связи со следующими факторами риска:
- неадекватным уходом за стопами,
- инфекционными и грибковыми поражениями стоп,
- избыточной массой тела,
- курением и употреблением алкоголя,
- тяжелой ретинопатией и нарушением зрения,
- диабетической нефропатией,
- длительным сахарным диабетом,
- ростом глюкозы в крови,
- плохо корригируемой гипергликемией,
- артериальной гипертензией и гиперхолестеринемией,
- спортивными соревнованиями,
- предшествующими язвами и ампутацией стопы или части конечности,
- возрастом от 60 лет и старше.
Атеросклероз – причина диабетической язвы
Загрязнение сосуда при атеросклерозе
Сахарный диабет приводит к атеросклерозу средних и мелких сосудов: диффузному изменению, при котором нарушается ток крови в их русле и магистральных сегментах.
В этом случае синдром диабетической стопы приобретает ишемическую форму и проявляется:
- интенсивными болями, особенно ночью,
- приобретением кожи неестественного бледного или синюшно-розовато-красноватого цвета,
- акральными некрозами на краях пяток или фалангах пальцев, переходящими в язвы,
- диабетической гангреной при проникновении инфекции.
Диагностика
Своевременное определение синдрома позволит замедлить прогрессирование состояния, подобрав верное лечение, и предотвратить необходимость проведения ампутации нижней конечности. В первую очередь специалист собирает данные об основном заболевании и уточняет наличие жалоб. Далее проводится осмотр нижних конечностей: подошвенная и тыльная поверхность, промежутки между пальцами.
Специалист уточняет цвет кожи, ее температуру, наличие волосяного покрова. Оценивает тургор и эластичность кожи, пульсацию артерий, наличие отечности и трофических дефектов. Если врач не может прослушать пульс на периферических артериях, проводят допплерографию портативным аппаратом.
Портативный допплерограф – аппарат, позволяющий прослушать наличие пульса на периферических артериях
При помощи невролога оценивается состояние чувствительности:
- тактильной – монофиламентом;
- болевой – молоточком с иглой на конце;
- вибрационной – камертоном;
- температурной – холодными и теплыми предметами.
Уточнить состояние внутренних элементов и костно-суставного аппарата позволяет рентгенография. Для лучшей визуализации используют две проекции съемки.
Пробы
Специфические способы определить наличие патологии:
- Проба Алексеева. Оценивает изменение температуры нижних конечностей после ходьбы. У пациентов, имеющих патологию кровообращения, показатели снижаются на 1-2оС через 400 м.
- Проба Марбурга. На фоне бледности подошвенной поверхности стопы хорошо видны синие пятна.
- Проба Ратшоу. Пациент лежит на твердой поверхности, поднимает обе ноги и скрещивает их. В течение нескольких минут появляется бледность стоп.
- Проба Казаческу. По передней поверхности вдоль всей ноги проводят тупым предметом. Нарушение кровоснабжения доказывает резкий обрыв гиперемии на коже.
Важно! Положительные пробы подтверждают наличие расстройств микроциркуляции и развитие осложнений основной болезни.
Обследование в стационаре
При подтверждении синдрома диабетической стопы пациента госпитализируют в эндокринологический стационар для коррекции состояния и назначения терапии. Обязательными методами исследования на этом этапе считаются:
- проведение осмотра и пальпации ног, уточнение чувствительности;
- при наличии трофических язв – бакпосев содержимого с антибиотикограммой;
- дуплексное сканирование артерий – ультразвуковое исследование, позволяющее уточнить состояние сосудов и циркуляции крови по ним;
- артериография нижних конечностей – рентгеноконтрастный метод, который осуществляется путем введения контрастного вещества и проведением дальнейших рентген-снимков;
- оксиметрия – уточнение наличия ишемии, ее степени;
- рентген, КТ, МРТ – осмотр состояния внутренних структур стопы;
- лабораторные исследования (общие анализы, кровь на сахар, биохимия, коагулограмма);
- осмотр невролога, нефролога, окулиста.
Анализ крови на глюкозу – обязательный метод диагностики, позволяющий установить степень компенсации сахарного диабета
Мазевые формы, воздействующие на раневую инфекцию
Клиническая картина
Согласно Указу №56742, каждый диабетик может получить уникальное средство по специальной цене!
Доктор медицинских наук, глава Института Диабетологии Татьяна Яковлева
Уже много лет я изучаю проблему ДИАБЕТА. Страшно, когда столько людей умирают, а еще больше становятся инвалидами из-за сахарного диабета.
Спешу сообщить хорошую новость — Эндокринологическому научному центру РАМН удалось разработать лекарство полностью вылечивающее сахарный диабет. На данный момент эффективность данного препарата приближается к 100%.
Еще одна хорошая новость: Министерство Здравоохранения добилось принятия специальной программы, по которой компенсируется вся стоимость препарата. В России и странах СНГ диабетики до
6 июля могут получить средство —
БЕСПЛАТНО!
Узнать больше>>
В начале лечения используют медикаменты, содержащие хлорамфеникол, сульфаниламиды, аминогликозиды, а также другие синтетические противомикробные вещества.
Эти антибиотики имеют широкий спектр активности, направленной на подавление аэробных и анаэробных бактерий.
Мазь для лечения диабетической стопы не должна создавать пленку, способствующую накоплению экссудата. Предпочтение отдается средствам на водорастворимой основе.
Наши читатели пишут
Тема: Победила сахарный диабет
От кого: Галина С. ([email protected])
Кому: Администрации aboutdiabetes.ru
В 47 лет мне поставили диагноз — сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
А вот и моя история
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо… Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним…
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
Перейти к статье>>>
Группы риска
Примерно 40-50 % больных сахарным диабетом относятся к группам риска. Критериями отнесения больного в группу риска по синдрому диабетической стопы являются:
- явления периферической нейропатии,
- отсутствие пульса на артериях стоп,
- деформация стопы,
- выраженные гиперкератозы стопы,
- наличие язв, гнойно-некротических процессов, ампутаций в анамнезе.
Гипертониум снизит давление до возрастной нормы без химии и побочных эффектов! Подробнее
Принято выделять три группы риска:
- I
. Чувствительность сохранена во всех точках, пульсация на артериях стопы хорошая. Обследуются ежегодно. - II
. Чувствительность снижена, отсутствует дистальный пульс, имеются деформации. Обследуются раз в ½ года. - III
. В анамнезе — язвы и/или ампутации на стопе, значительная нейропатия. Обследуются раз в 3 месяца.
Правильный уход за диабетической стопой
Если у пациента уже появились некоторые признаки поражения стоп на фоне диабета, ему необходимо изучить правила ухода за ногами. В этом деле есть свои тонкости и особенности. При наличии подобных повреждений конечностей пациенту нужно носить носки исключительно из натуральных тканей.
Обувь должна быть ортопедической. Ее подбирают по размеру так, чтобы во время ходьбы она не натирала, так как подобные повреждения могут стать основой для формирования новых очагов некроза. Необходимо регулярно проводить промывания стоп водой с мылом. После этого желательно наносить местные антибактриальные и противомикозные средства.
При наличии выраженных изъязвлений нужно дать максимальный покой ноге. Обязательно накладывается асептическая повязка и выполняется обработка раневой поверхности. При лечении подобных дефектов желательно оказаться от длительных прогулок и во время перемещения по дому использовать костыли, кресло или разгрузочную обувь. Для недопущения появления очагов некроза обязательно нужно своевременно проводить удаление ороговевших слоев. Лучше всего выполнять данную процедуру в педикюрном кабинете, чтобы избежать травм.
Степени диабетической стопы по Вагнеру
Классификация по Вагнеру (Wagner шкала) применяется для оценки степени поражения стопы. В медицине данная шкала используется с 1979 г.
В качестве критериев оценки выступают три основных фактора:
- глубина поражения эпидермиса и мышечных тканей;
- степень развития инфекции;
- наличие и тяжесть гангрены.
Диабетическая стопа (классификация по Вагнеру проводится обязательно для стандартизации плана лечения) может иметь 6 стадий:
Нулевая стадия (стадия риска или преддиабетическая стопа). Признаки поражения отсутствуют, ступня визуально выглядит здоровой. Однако пациент относится к группе риска, имеет диагноз сахарный диабет. В этом случае большое значение имеют правильные профилактические меры, направленные на недопущение развития заболевания.
Во многом профилактика диабетической стопы заключается в строгом соблюдении рекомендаций врача и личной гигиены, ведении активного образа жизни, а также в ношении удобной и качественной ортопедической обуви и стелек.
Первая стадия. На коже присутствуют поверхностные локализованные язвы. Признаки инфицирования отсутствуют. На данной стадии важно начать лечение как можно раньше, чтобы не допустить распространения болезни на мягкие ткани и сухожилия.
Лечение заключается в антисептической обработке язв и нормализации количества сахара в крови.
Вторая стадия. Язвы более глубокие, поражены мышечные ткани и сухожилия. Воспалительный процесс отсутствует. Именно на этой стадии больные чаще всего обращаются к врачу.
Лечение назначается в зависимости от локализации и типа язв. Наиболее часто назначают местные мази, содержащие антибиотики. Также большое внимание врачи уделяют лечению нейропатии и сердечнососудистых заболеваний, вызывающих СДС.
Третья стадия. Язвами поражены глубинные слои кожи, мышцы, сухожилия. Пациент испытывает дискомфорт при движении, поэтому резко ограничивает свою подвижность. Появляются множественные или единичные флегмоны, абсцессы, гнойники.
На данной стадии уже не обойтись без серьезной антибиотикотерапии. Нередко требуется хирургическое иссечение пораженных тканей.
Четвертая стадия. Инфекция затрагивает кости, гангрена распространяется в области пальцев или на передней части ступни. Если своевременно не начать лечение, то гангрена распространится на здоровые ткани.
Больной нуждается в лечении антибиотиками и физиопроцедурах, помогающих восстановить нормальное кровоснабжение конечностей.
Пятая стадия. Гангрена всей стопы. Для спасения жизни пациента осуществляется ампутация конечности.
Диабетическая стопа по Вагнеру не учитывает происхождение язв и форму их инфицирования. Между тем инфекция может быть очень разной. Наиболее часто встречается заражение грибком, кишечной палочкой, сальмонеллой, стрептококками, гонококками и пр.
Новые методы лечения
В мире постоянно исследуются новые методики терапии синдром диабетической стопы. Главными целями исследований является получение более эффективных и быстрых методов заживление ран, которые появляются как результат заболевания. Новые методы значительно снижают необходимость ампутаций конечностей, которая так велика при этом заболевании.
В Германии уже изучены и внедрены в практику целый ряд методов лечения диабетической стопы. На основании различных клинических исследований и апробаций новые методы терапии оценены мировым медицинским сообществом как очень перспективные.
К ним относятся:
- Метод экстракорпоральной ударно-волновой терапии;
- Терапия факторами роста;
- Лечение с помощью применения стволовых клеток;
- Терапия методом плазменной струи;
- Био-механический способ;