Хронический вагинит — это воспаление влагалища, как правило, инфекционного происхождения, характеризующееся длительным течением.
Согласно статике на данный момент вагинитами страдает около 30% женщин репродуктивного возраста, причем с каждым годом этот показатель увеличивается. Данная закономерность объясняется ухудшением экологии и — как следствие — снижением защитных сил организма.
Стоит отметить, что многие женщины, которые не долечили острый вагинит, думают, что они уже выздоровели. На самом же деле патологический процесс перешел в хроническую форму. Об этом пациентки узнают, когда им приходиться обращаться к врачу по поводу возникших на фоне хронического вагинита осложнений. Во время ремиссии симптомы хронического вагинита практически полностью отсутствуют либо они неярко выражены. Поэтому женщины могут не лечить заболевание месяцами, а иногда и годами. Обострения вагинита обычно случаются после того, как организм был подвержен каким-либо неблагоприятным факторам, например, стрессам или инфекционным болезням.
Чаще всего заболевание не влияет на общее состояние организма. Однако это еще не значит, что хронический вагинит не нужно лечить. Очень многие женщины страдают бесплодием именно из-за хронических вагинитов.
Почему развивается болезнь?
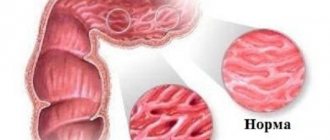
Влагалище приспособлено для фрикций членом и служит для принятия спермы и ее проведения в матку. Оно представляет собой мышечную трубку, выстланную изнутри достаточно прочным многослойным эпителием. Верхний слой клеток слизистой оболочки содержит большое количество гликогена в качестве запаса углеводов. Они необходимы для питания нормальной микрофлоры влагалища – палочек Дедерляйна или молочнокислых палочек.
Бактерии расщепляют гликоген и выделяют в полость влагалища молочную кислоту. Такая система создает двойную защиту от инфекций: палочки Дедерляйна обильно покрывают слизистую оболочку и не оставляют места для размножения других микроорганизмов, а кислая среда губительна для большинства бактерий. Кроме того, слизистая ежедневно самоочищается. Ее клетки вырабатывают небольшое количество слизи, которая стекает вниз по стенкам и уносит с собой слущенный эпителий, погибшую нормальную микрофлору и представителей патогенной.
Количество гликогена в клетках слизистой зависит от концентрации половых стероидов в крови. Эстроген вызывает усиленное его отложение, а прогестагены, напротив, снижают концентрацию углеводов в эпителии. Концентрация прогестагенов наиболее высока перед менструацией, поэтому на это время приходится большинство острых вагинитов и рецидивов хронического.
Таким образом, влагалище надежно защищено от влияния патогенных агентов. Однако заболевание ежегодно поражает большое количество женщин. Способствуют этому провоцирующие факторы вагинита:
- травмы промежности после родов и операций, из-за которых стенки влагалища перестают плотно смыкаться и его отверстие зияет;
- беременность, роды, аборты, гипофункция яичников, климакс – любые состояния, связанные со снижением концентрации эстрогена в крови;
- тяжелые болезни, инфекции, выраженный стресс, психоэмоциональное потрясение – все эти факторы приводят к существенному снижению иммунной защиты женщины;
- несоблюдение правил личной гигиены – патогенные бактерии интенсивно размножаются в выделениях, менструальной крови и могут вызывать воспаление во влагалище;
- нарушения обмена веществ (сахарный диабет) – приводит к избыточному отложению углеводов в слизистой, зуду промежности, ухудшению процессов заживления;
- пренебрежение презервативом при случайном сексе нередко заканчивается вагинитом, вызванным возбудителями венерических болезней.
Осложнения
При отсутствии своевременного медицинского вмешательства или проведении некачественного лечения, возможно развитие осложнений воспалительного процесса:
- переход острой формы в хроническую, которая сложнее поддается терапии и чаще дает рецидивы;
- кольпиты могут провоцировать развитие эрозии шейки матки, кист и других новообразований;
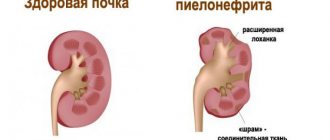
- инфекция может распространиться в отделы мочевой системы и вызвать развитие хронических заболеваний (цистита, пиелонефрита и др.);
- развитие эндометриоза;
- у девочек вследствие кольпита появляются сращения (синехии) больших и малых половых губ, затрудняют мочеиспускание и требуют хирургического вмешательства;
- у пожилых женщин вследствие кольпитов развивается гипоксия влагалищных стенок, в результате чего на слизистой образуются небольших размеров язвочки, кровоподтеки;
- воспалительные заболевания как инфекционные, так и неинфекционные провоцируют развитие вторичного бесплодия.
- Гинофлор — инструкция по применению, состав, показания, побочные эффекты, аналоги и цена
- Диплококки внеклеточные и внутриклеточные — пути заражения, симптомы, диагностика и методы терапии
- Сальвагин — инструкция по применению и форма выпуска, показания, состав и побочные эффекты
Что происходит при воспалении?
Вагинит – это заболевание воспалительное, но причиной воспаления не всегда являются патогенные микроорганизмы. К нему приводят любые повреждающие факторы, травмирующие стенки влагалища. Например, грубый половой акт, неаккуратное спринцевание, применение агрессивных моющих средств для интимной гигиены. Причиной воспаления может стать и аллергическая реакция на смазку, средство для контрацепции, тампоны.
Инфекция попадает во влагалище двумя путями:
- восходящим – из промежности, с малых и больших половых губ, через преддверие влагалища, из заднего прохода или уретры;
- нисходящим – из очагов хронической инфекции в организме вместе с кровотоком или током лимфы (кариозные зубы, хронический тонзиллит, пиелонефрит).
Из разрушенных клеток эпителия выделяются биологически активные вещества. Они расширяют сосуды, вызывая местный застой крови. Увеличивается проницаемость сосудистой стенки и через нее в ткани выходят иммунные клетки – лейкоциты и жидкая кровяная плазма. Развивается отек слизистой оболочки влагалища, а при сильном повреждении он захватывает и мышечный, и наружный слой органа.
Продукты распада воздействуют на чувствительные нервные рецепторы, находящиеся в слизистой. Импульсация с них становится более интенсивной и женщина ощущает дискомфорт. Сдавление рецепторов отечными тканями трансформирует его в зуд или боль.
Секреторные клетки эпителия начинают усиленно вырабатывать слизь, чтобы смыть с поверхности слизистой патогенных бактерий и продукты распада клеток. Клинически этот процесс проявляется выделениями из влагалища. Если значительная часть лейкоцитов гибнет и развивается гнойное воспаление, то в слизи появляется примесь гноя. Разрушение мелких сосудов слизистой придает выделениям кровянистый характер. Возбудители ИППП вызывают специфическое воспаление с характерным отделяемым из половых путей.
Что представляет собой заболевание
Вагинит — это воспаление слизистой оболочки влагалища, вызванное различными факторами. Это настолько распространённая патология, что практически каждая женщина сталкивается с ней на протяжении жизни.
Далеко не всегда признаки вагинита (кольпита) выражены явно. Нередко заболевание протекает бессимптомно, из—за чего женщина не обращается за медицинской помощью.
Хронический вагинит характеризуется длительными периодами ремиссии, во время которых нет явных проявлений заболевания. Такое состояние может длиться годами, инфекционные агенты находятся в неактивном состоянии. Но как только появляется провоцирующий фактор — развивается острый или подострый процесс.
На общем состоянии организма заболевание практически не отражается. Однако хронический вагинит нередко является причиной бесплодия, так как длительная инфекция во влагалище имеет тенденцию распространяться восходящим путём.
Трихомонадный и кандидозный вагинит — распространённые разновидности патологии
Различают следующие виды этой патологии:
- инфекционные;
- неинфекционные.
Инфекционные вагиниты вызываются патогенными и условно-патогенными микроорганизмами.
Условно-патогенные микроорганизмы входят в состав нормальной флоры влагалища, но становятся причиной воспаления только при определённых условиях — при изменениях кислотности среды.
Патогенная микрофлора делится на неспецифическую и специфическую. К неспецифическим возбудителям относятся:
- стафилококки;
- стрептококки;
- кишечная палочка;
- кандиды;
- вирус герпеса.
Именно неспецифическая микрофлора чаще всего становится причиной хронического вагинита.
Специфические возбудители:
- гонорейная палочка;
- трихомонада;
- хламидия;
- микоплазма;
- уреплазма.
Отдельно выделяют бактериальный вагиноз. Это разновидность инфекционного вагинита, обусловленная нарушением состава влагалищной микрофлоры. Как такового возбудителя не определяют, но в составе микрофлоры влагалища могут в повышенном количестве обнаруживаться условно-патогенные микроорганизмы. Под их действием слизистая воспаляется, появляются характерные признаки заболевания. В некоторых случаях бактериальный вагиноз протекает без симптомов.
Неинфекционные воспаления слизистой влагалища могут развиться под действием различных провоцирующих факторов:
- Аллергенов и химических веществ — латекса, средств интимной гигиены.
- Высокой температуры — при спринцевании горячей водой.
- Мочи — при мочеполовых свищах, когда содержимое мочевого пузыря регулярно попадает в просвет влагалища.
К неинфекционным относится также и атрофический вагинит, который может развиться у женщин в пожилом возрасте из-за сухости влагалища, обусловленной дефицитом половых гормонов.
Причины и лечение неспецифического вагинита — видео
Какие формы кольпита существуют?
По длительности заболевания выделяют:
- острый вагинит – длится не более 2-х месяцев;
- подострый вагинит – воспаление сохраняется более 2-х месяцев, но не более полугода;
- хронический – длится более 6-ти месяцев, кольпит приобретает волнообразный характер: периоды полного затишья сменяют обострения.
В зависимости от причины воспаления:
- бактериальный вагинит (неспецифический) – его вызывают условно-патогенные стрептококки, стафилококки, бациллы;
- трихомонадный – развивается при заражении Trichomonas vaginalis, возбудителем трихомониаза;
- гонорейный – его вызывает гонококк, возбудитель гонореи;
- микоплазменный – причиной его служит внутриклеточный паразит микоплазма, передаваемый половым путем;
- дрожжевой – развивается при размножении условно-патогенного дрожжеподобного грибка кандиды, возбудителя молочницы;
- атрофический вагинит – его причиной становится снижение концентрации эстрогена в крови женщины в период менопаузы, при гипофункции яичников или в случае их удаления;
- аллергический вагинит – развивается после попадания аллергенов на слизистую оболочку влагалища и реакции на них клеток иммунитета.
Виды вагинита по характеру воспаления:
- серозный – выделения прозрачные, жидкие;
- слизистый – выделения густые, вязкие, белесоватого цвета, мутные;
- гнойный вагинит – выделения густые, желтого или желто-зеленого цвета, непрозрачные с неприятным запахом.
Классификация
В гинекологи нет единой признанной классификации бактериального вагинита. Чаще всего используются следующие градации заболевания.
По происхождению:
- специфический — развивается при попадании в организм облигатных патогенов: трихомонад, хламидий, кандид, гонококков, вирусов, микоплазм, уреаплазм;
- неспецифический — спровоцирован дисбалансом нормальной влагалищной микрофлоры, условно-патогенные микроорганизмы вытесняют лактобактерии.
В зависимости от очага развития:
- первичный — развивается непосредственно во влагалище;
- вторичный — нисходящий, если воспаление «спускается» из полости матки, и восходящий, если «поднимается» из области вульвы.
По форме протекания выделяют следующие варианты вагинита.
- Острый. Характеризуется ярко выраженными симптомами. Патологический процесс способен переходить на область вульвы и цервикальный канал.
- Подострый. Является промежуточной формой между острым и хроническим кольпитом. Условно приходится на период от нескольких недель до двух месяцев от начала заболевания. Симптомы становятся менее выраженными, однако изменения слизистой влагалища продолжаются. При отсутствии лечения кольпит переходит в следующую форму.
- Хронический. Симптомы вагинита отсутствуют, но периодически возникают эпизоды обострения. Состояние опасно нарушениями функции половых системы и возникновением проблем с зачатием и вынашиванием беременности.
- Рецидивирующий. Вариант хронической формы. Возникает по причине неправильно назначенного или не доведенного до конца лечения. А также вследствие реинфицирования половым путем.
По этиологии и обнаруженным патогенам выделяют следующие формы бактериального вагинита у женщин.
- Трихомонадный. Спровоцирован трихомонадами, которые передаются через незащищенные половые контакты. Реже — посредством предметов обихода (полотенца, нижнее белье).
- Кандидозный. Грибки рода Кандида в норме в незначительном количестве могут присутствовать во влагалище. В неблагоприятных условиях (например, при снижении иммунитета, после болезни, на фоне сахарного диабета) грибки начинают активно размножаться и вызывать воспаление. Кандидозный кольпит — не половая инфекция, но незащищенные контакты в период обострения заболевания могут провоцировать появление симптомов у партнера.
- Атрофический. Возникает на фоне дефицита эстрогенов у женщин в естественной или искусственной менопаузе.
- Хламидийный. Возникает после инфицирования хламидиями. Патогены быстро распространяются по всем отделам половой системы, вызывая эндометрит, сальпингит, оофорит.
- Микоплазменный. Может быть вызван микоплазмами и уреаплазмами. Имеет минимальные клинические проявления, часто обнаруживается случайно.
- Гонорейный. Гонорея не ограничивается воспалением во влагалище — поражаются наружные половые органы, шейка и полость матки, придатки.
Как проявляется заболевание?
Симптомы вагинита зависят от причины, вызвавшей воспаление и его выраженности. Общее самочувствие у женщин, как правило, не страдает. Лихорадка редко превышает 37-38 . Высокая лихорадка, общая слабость, выраженная боль в промежности говорят о воспалении всех стенок влагалища и жировой клетчатки, окружающей матку.
Бактериальный
Его называют иначе аэробный вагинит, так как вызывает воспаление условно-патогенная микрофлора, среди которой преобладают аэробные бактерии. Для их метаболизма необходим кислород, поэтому они обычно обитают на поверхности кожи промежности. Неблагоприятные факторы, влияющие на организм, позволяют аэробам проникнуть во влагалище и размножаться на его слизистой. Они вызывают гнойное воспаление с обильными желто-зелеными выделениями.
При осмотре влагалища на слизистой оболочке видны пятна гиперемии (покраснения), стенки отечны и покрыты гноем. Реакция влагалищных выделений кислая. В мазках обнаруживаются ключевые клетки – клетки эпителия, сплошь покрытые бактериями. Палочек Дедерляйна мало или вовсе нет. Неспецифический вагинит часто переходит в хроническую форму, при которой женщину годами беспокоят умеренные выделения слегка желтого цвета.
Трихомонозный
Трихомонадный вагинит развивается через 3-12 дней после незащищенного секса с больным человеком. Инкубационный период может затягиваться до месяца. После бессимптомного накопления возбудителя разворачивается клиническая картина острого вагинита.
У женщины появляются обильные пенистые зловонные выделения беловатого или желтоватого цвета. Они сопровождаются выраженным зудом промежности, дискомфортом, болью внизу живота. Трихомонада – подвижный микроорганизм и может подняться из влагалища в матку, маточные трубы и полость брюшины. В этом случае усиливаются болевые ощущения внизу живота, поднимается температура до 38-39 С, нарушается менструальный цикл.
При осмотре влагалища видна равномерно гиперемированная слизистая оболочка, отечность стенок. Местами они покрыты пенистыми выделениями. Иногда кольпит протекает почти бессимптомно, только при осмотре обнаруживается незначительная гиперемия слизистой.
Гонорейный
Возбудитель передается половым путем, первые признаки вагинита появляются через 3-4 дня после незащищенного секса. У женщины появляются боль, жжение во влагалище и обильные слизисто-гнойные выделения. Последние могут содержать белесоватые пленочки – пласты отторженных клеток слизистой.
При осмотре видны отекшие и гиперемированные стенки вагины, на их поверхности могут находиться многочисленные мелкие сосочки ярко-красного цвета. В тяжелых случаях на слизистой обнаруживаются плотные белесоватые пленки, после удаления которых остается кровоточащая эрозия. У заболевшей появляются кровянистые выделения.
Дрожжевой
Кандидозный вагинит знаком подавляющему большинству женщин. Нередко они обвиняют половых партнеров в болезни, но передается ли вагинит половым путем? Дрожжеподобный грибок кандида – представитель условно-патогенной микрофлоры и бессимптомно обитает во влагалище каждой пятой женщины. Он способен вызвать воспаление лишь при значительном снижении иммунитета, нарушениях обмена веществ и гормонального статуса.
Сначала появляются выраженный зуд и сухость вагины. Если отекают и становятся болезненными большие половые губы, значит, к кольпиту присоединился грибковый вульвовагинит. Через сутки-двое появляются характерные выделения: белые, в виде крупиц творога с кислым запахом. Обильность их может быть различной, в некоторых случаях вагинит протекает вовсе без них.
Обычно грибковая инфекция активируется перед месячными или при беременности. Ее неприятная особенность – частая хронизация процесса в результате чего женщина получает рецидивы болезни по нескольку раз в год.
Атрофический
Чаще всего он постменопаузный, то есть развивается в период климакса. Он отличается от других вагинитов мучительным зудом и сухостью вагины. Выделения скудные, слизистые, прозрачные, без запаха. При осмотре влагалища видна бледно-желтая слизистая оболочка, на поверхности которой располагаются геморрагические пятна – кровоподтеки. Влагалище суженное, в области заднего свода формируются соединительнотканные спайки.
Хронический
Хронический вагинит независимо от причины протекает через стадии затишья и обострений. Симптомы выражены слабо, выделения скудные или умеренные, они беспокоят женщину годами. Длительное воспаление существенно изменяет стенки влагалища. Они уплотняются, снижается их эластичность, они становятся шероховатыми.
Симптомы
Признаки развития кольпита могут быть разными и зависят от стадии развития заболеваний, возраста пациентки и причины, которая спровоцировала развитие патологии. Любое инфекционное поражение внутренних и наружных половых органов у женщины сопровождается зудом, жжением, специфическими выделениями, покраснением слизистой, болью при мочеиспускании и во время полового акта.
Хронический
Заболевание может длительно протекать незаметно для женщины или симптомы могут проявляться кратковременно и незначительно. При отсутствии лечения, хронический вагинит может стать причиной развития инфекционных заболеваний в мочеполовой системе (мочевом пузыре, почках). Кроме того, через некоторое время начинаются сильные периодические обострения кольпита: сильное жжение, отек, боли внизу живота, густые зловонные выделения.
- Кандидозный вульвовагинит — причины возникновения, диагностика, лечение и профилактика
- Вагинальные свечи-таблетки вагинорм-С
- Что делать при сухости влагалища: средства для лечения
Острый
Клиника острого воспаления отличается бурным развитием симптоматики. Женщина начинает ощущать жжение, зуд, боль при мочеиспускании и при занятии сексом. Во время осмотра можно обнаружить отечность слизистой оболочки. Наличие и характер выделений определяется возбудителем кольпита. В некоторых случаях, у пациентки повышается температура тела до субфебрильных значений.
Неспецифический
Кроме классических проявлений, поражения слизистой влагалища и вульвы, неспецифический кольпит сопровождается симптомами первичного заболевания (например, сильный набор веса или похудение вследствие гормональных нарушений). При этом необходимо осуществить дополнительную диагностику для уточнения диагноза. Неспецифический вагинит имеет острый характер течения, но его симптомы выражены слабо.
Диагностика
Диагностика вагинита – это задача врача-гинеколога. Он устанавливает диагноз, опираясь на жалобы пациентки, ее анамнез, данные осмотра и результатов обследований. При осмотре в зеркалах он определяет рН влагалища лакмусовой бумажкой: значения, выше 5,0 говорят о нарушении влагалищной микрофлоры.
Доктор берет мазок, который затем исследуют в лаборатории под микроскопом и сеют на питательные среды. Выросшие через 3-5 дней колонии бактерий позволяют точно определить возбудителя и его чувствительность к антибиотикам. Для диагностики половых инфекции отделяемое из влагалища исследуют методом ПЦР. Он позволяет обнаружить в образце генетический материал возбудителя и точно установить его вид.
Профилактика вагинита (кольпита) при беременности
Чтобы вагинит не «вылез» при беременности, пролечиться лучше на этапе планирования. Сдайте необходимые анализы, включая мазок на флору. Расширенное популярное исследование микрофлоры — это Фемофлор. Оно показывает как нормальных представителей, живущих во влагалище (те же палочки Дедерлейна, играющие роль защиты от «чужаков»), так и условно-патогенных (уреаплазма), и патогенных бактерий.
Если какие-то симптомы вагинита и проявятся при беременности, то у женщин, уделяющих достаточно внимания планированию и сдаче анализов, они будут протекать легче. Гинеколог назначит безопасные местные средства, разрешенные в этот волнительный и важный период. Иногда тяжелые формы инфекций могут препятствовать естественному родоразрешению, назначается кесарево.
Вагинит — это такое же заболевание, как и любое другое, поэтому не стоит стесняться обратиться за помощью. Самолечение — пустая потеря времени, и оно может быть опасным. При таком арсенале средств, которые доступны современной гинекологии, женщины просто обязаны жить и радоваться интимной жизни и материнству. Большинство методов обследования не доставляют большого дискомфорта. При желании можно обследоваться даже анонимно. Сейчас есть множество частных лабораторий, делающих анализы быстро и удобно для пациентов, без очередей и лишнего стресса. Особенно широка их сеть в крупных городах.
Знаете ли вы?
Если с вагинитом столкнулась девушка-подросток старше 15 лет, она вправе обратиться к детскому гинекологу без родителей. Для обследования и лечения будут использованы щадящие способы, а какие-либо повреждения исключены.
Относитесь к себе с любовью. Будьте здоровы!
Как вылечить вагинит?
Лечение вагинита проводят в амбулаторных условиях, оформление больничного не требуется. При обнаружении возбудителей половых инфекций курс терапии проходит не только женщина, но и ее половой партнер. Непременное условие лечения вагинита – это полный половой покой. Важно не только устранить воспаление, но и восстановить нарушенную микрофлору, иммунную защиту и убрать воздействие причинного фактора (санировать очаги хронической инфекции, сменить средство личной гигиены или контрацепции, скомпенсировать сахарный диабет инсулином).
Схема лечения включает в себя местные и системные препараты. Антибиотики применяют при лечении бактериальных вагинитов:
- при неспецифическом – таблетки Амоксициллин, влагалищные свечи Клиндамицин;
- при трихомонадном – внутрь Орнидазол, Метронидазол, местно Тинидазол;
- при грибковом – внутрь однократно Флуконазол, влагалищные свечи Метамицин, Изоконазол, Эконазол. У беременных используют местные препараты – Натамицин, Этроконазол.
После курса антибиотиков женщине показаны влагалищные свечи с лактобактериями – Ацилакт, Лактонорм. Они необходимы для восстановления привычной микрофлоры и иммунной защиты вагины.
Дополнительно назначаются спринцевание с:
- содой – 2 ч.л. на стакан воды, через 20-25 минут – слабым раствором марганцовки;
- сульфатом Zn – 2 ч.л. на стакан воды при гнойных выделениях;
- раствором протаргола 3-10% – лекарство используют при упорных выделениях с гноем;
- раствором буры 1-3% – средство помогает при кандидозе.
Женщине рекомендуют принимать сидячие ванночки раз в день по 10-15 минут с отваром ромашки, календулы, зверобоя, коры дуба. Для облегчения боли и зуда применяют свечи с индометацином.
Сложно вылечить хронический вагинит, рецидивирующий годами. Помимо курса стандартной терапии гинеколог использует методы физиотерапии (магнитотерапию, УВЧ, электрофорез), подключает иммуномоделирующую терапию, назначает витамины. Женщинам с хроническим воспалением показано лечение в санаториях и на курортах.
Способы диагностики
Микроспория вагинального мазка — самый информативный метод. Но некоторые инфекции можно выявить только ПЦР-анализ (полимеразная цепная реакция), настолько малы их возбудители. Лучше делать такое исследование раз в год при посещении гинеколога. Дело в том, что некоторые инфекции протекают скрыто. Проявляют себя активно лишь немногие возбудители, особенно при недавнем заражении.
Трихомонада (заболевание, передающееся половым путем) дает характерные желто-зеленые выделения с пеной. Если у вас кандидозный вагинит, вы заметите на белье рыхлые белые хлопья, напоминающие творог. Не стоит думать, что здесь может решить проблему прием одной таблетки. Это маркетинговый ход.
Читать также Ежегодные медицинские анализы для женщин
Профилактика заболевания
Профилактика вагинита включает в себя:
- пресечение путей передачи патогенных бактерий – использование презервативов при случайных половых контактах, Мирамистин для спринцеваний после секса с новым партнером;
- соблюдение личной гигиены – использование мягких средств для ухода за промежностью, умеренное спринцевание только при необходимости, смену прокладок во время месячных не реже, чем раз в 4 часа;
- коррекцию гормонального фона при патологии яичников или в период менопаузы.
Вагинит представляет опасность только для беременных женщин, если он протекает тяжело и часто рецидивирует. В этом случае инфекция может проникать через плодные оболочки и инфицировать малыша. Необходимо своевременное и адекватное лечение для предотвращения подобного исхода кольпита.
Лечение вагинита
Обычно врач назначает местные, а также антибактериальные и противовоспалительные препараты в форме таблеток. Если есть необходимость, назначается местная или общая гормональная терапия. Могут быть назначены иммуномодуляторы, обычно в виде свечей для повышения иммунитета и подавления условно-патогенной флоры. Такая флора подавляет естественную микрофлору во влагалище, хотя сама по себе вреда не несет. Количество полезных бактерий уменьшается, и их нужно заселить полезными лактобактериями и прочими микроорганизмами, которые в норме там обитают. Для этого существуют свечи с бифидобактериями и лактобактериями. Полезно больше потреблять кисломолочных продуктов, фруктов и овощей, а от сладкого и выпечки — отказаться.
Если вас часто преследуют грибковые инфекции, то стоит проверить состояние кишечника и основательно пересмотреть свой рацион. Также количество грибов растет при иммунодефицитах. При выявлении грибковой флоры, назначаются противогрибковые препараты, например, Миконазол, Флюконазол и его аналоги. Если возбудитель — трихомонада, для подавления используется Метронидазол. Если выявлена аллергия, важно найти ее источник: интимные гели, спреи, салфетки или белье.
По показаниям назначаются физиопроцедуры, санаторно-курортное лечение. Если вагинит хронический, то в санаторий гинекологического профиля лучше отправляться при затухании процесса, в период ремиссии. Могут быть назначены ванны, грязи или лечебный душ.
После окончания курса лечения, который длится около недели, нужно сдать повторные анализы. При хронических вагинитах возможны рецидивы. Вы не должны допускать их появления, сократив количество принимаемого алкоголя, избегая переохлаждений и используя при половом контакте презерватив.
Если женщина страдает хроническим вагинитом, повышается в несколько раз вероятность ее заражения ВИЧ и гепатитами. Это связано с тем, что при сексуальных контактах слизистая дополнительно травмируется, может выделяться некоторое количество крови. Вирусы легко попадают в кровоток. Обычно, при обследовании женщин с хроническими формами вагинита, выявляется сразу несколько возбудителей, а вот полезных бактерий не обнаруживается. Осложняется лечение, приходится принимать несколько препаратов, обязательно назначается защита для печени.
Читать также Менопауза: как облегчить симптомы и пережить ее с наименьшими потерями
Чем лечить вагинит
С учетом причины возникновения вагинита для лечения применяются препараты местного и обширного действия. Так, местным лечением назначают ванны с экстрактом ромашки. При наличии гнойных выделений для местного лечения используется промывание раствором соды с содержанием 2 чайных ложек на стакан. А также последующее спринцевание раствором марганцовки. Если выделения имеют сильный специфический запах, промывание влагалища производят с использованием сернокислого цинка и сернокислой меди. По окончанию гнойных выделений требуется использовать связующие растворы. При усложнении могут использоваться влагалищные ванночки, курс которых обязан проходить не менее двух дней.
В случаях постменопаузного вагинита вагинита используется раствор ромашки или борная, молочная кислоты.
При возникновении повторного вагинита рекомендовано использование эстрогенных гормонов, которые следует принимать до двух недель в небольших дозах (до 0,5мг). Гинеколог может прописать антибиотики, только после проверки реакции возбудителя на них. Их применение обычно местное в виде раствора.
Профилактикой заболевания может стать диета. Так из-за чрезмерного употребления жиров и углеводов развитие повторного вагинита гораздо выше. Из рациона следует убрать жирные сорта мяса, масло, маргарин, сливки, кондитерские товары.
В случаях, когда гонококки (Neisseria gonorrhoeae) чувствительны к тетрациклинам, используют амоксицилин дозами по 3 грамма и пронебецид дозами 1 грамм не более одного раза в сутки. Использование соли бензилпенициллина проводят однократно с введением ее внутримышечно. В некоторых случаях используется доксицилин дозами по 100 грамма два раза в сутки.
Если гонококки не реагируют на использование антибиотиков, используется канамицин с введением двух грамм внутримышечно. Также через рот вводится 2,5 г тиамфеникола с периодом в два дня. Кроме того, может использоваться сульфометоксазол дозой в 10 таблеток с периодом в три недели.
При особо сильном распространение гонококков применяется цефтриаксон один раз дозой в 250 миллиграмм или цифалоспорин. В редких случаях однократно вводится 500 мг ципрофлоксацина.
При воспалении вызванным трихомонадами (Trichomonadida) используют метронидазол в количестве 2 грамм один раз. Такой же препарат дается половым партнерам. При использовании препарата употребление алкоголя строго противопоказано.
Использование метронидазола для лечения вагинита при беременности в первом триместре запрещено.
Для лечения вагинита может использоваться вспомогательное средство – Гель Гинокомфорт с эфирным маслом чайного дерева. В его разработке принимали участие специалисты фармацевтической компании ВЕРТЕКС. Гель имеет все необходимые документы и сертификаты качества. Средство прошло клинические испытания на кафедре дерматовенерологии с клиникой СПбГМУ под руководством Игнатовского А.В. и Соколовского Е.В.
Вагинит у беременных женщин
Диагностика кольпита
Чтобы поставить диагноз кольпита важно сначала очень подробно опросить пациентку о ее жалобах и собрать анамнез болезни, а также анамнез жизни. После этого можно приступать непосредственно к осмотру.
- Гинекологический осмотр проводит врач с помощью специального инструментария. Пациентка при этом находится в гинекологическом кресле.
- Кольпоскопия – осмотр вагины и шейки матки с помощью диагностического прибора (кольпоскопа). При исследовании выводится изображение на экран, увеличенное в 30 раз.
- Исследование вагинального мазка и посев со слизистой влагалища – позволяют оценить наличие воспаления и сделать вывод о возбудителе болезни.
- Исследование крови на наличие специфических антител против возбудителей половых инфекций. Это исследование помогает в диагностике кольпита и поиске его причины.
При дрожжевом (кандидозном) кольпите при осмотре отмечается отечность и гиперемия (краснота) слизистого слоя влагалища и шейки матки. Заметны выделения белого цвета творожистого характера. При проведении кольпоскопии диагностическим признаком кандидозного кольпита является обнаружение мелкоточечных вкраплений на слизистой, напоминающих манную крупу. Самыми информативными является исследование мазков и посев влагалищного содержимого, которые позволяют выявить непосредственно виновника болезни. Вспомогательными методами диагностики кандидозного кольпита являются исследование кишечного биоценоза, обследование на сопутствующие половые инфекции.
Трихомонадный кольпит в острой стадии можно заподозрить при гинекологическом осмотре. Слизистая влагалища отечная, красная, отмечаются желто-серые выделения пенистого характера. Кольпоскопия позволяет увидеть небольшие кровоизлияния и эрозии шейки матки. Саму трихомонаду легко обнаружить при микроскопии мазка из влагалища. Можно использовать метод ПЦР (полимеразной цепной реакции) для диагностики трихомониаза.
Заподозрить гонококковый кольпит можно на основании анамнестических данных и соответствующих жалоб. При влагалищном осмотре отмечается краснота и отечность слизистой оболочки, наличие специфических гноевидных выделений, которые могут быть как из влагалища, так и из уретры. Бактериоскопическим и бактериологическим методами можно обнаружить самого возбудителя.
Поставить диагноз хламидийного кольпита по одним лишь симптомам очень сложно. Осмотр также не показывает каких-то специфических признаков. Поэтому важно исследовать соскобы из уретры и цервикального канала, чтобы выявить непосредственно возбудителя.
Неспецифический кольпит при гинекологическом осмотре выглядит следующим образом: обращает на себя внимание краснота и отечность слизистой влагалища и наличие патологических выделений гнойного и слизисто-гнойного характера. При прикосновении к слизистой отмечается ее кровоточивость. В тяжелых случаях могут образовываться эрозии и язвы слизистой. Бактериологический метод диагностики помогает идентифицировать возбудителя.
Хронический кольпит при объективном осмотре выглядит так: краснота и отечность слизистой оболочки не сильно выражены, они значительно меньше, чем при первом осмотре в острой стадии. Могут быть обнаружены инфильтраты сосочкового слоя влагалища (маленькие возвышения над поверхностью слизистой). Очень помогает в диагностике кольпоскопия, при которой даже слабо выраженные воспалительные признаки не остается незамеченными.
Если подозревается атрофический кольпит, то симптомы его являются основными критериями диагностики. Анамнез женщины, в сочетании с жалобами и данными объективного осмотра позволяют поставить диагноз. Бактериологический метод диагностики помогает выявить условно-патогенного возбудителя, который занял место нормальных лактобактерий.
Последствия для организма
Как бактериальный вагинит, так и бактериальный вагиноз не являются непосредственной угрозой организму женщины. Однако они приводят к размножению и накоплению в нижних отделах половых путей в высоких концентрациях условно-патогенных и патогенных микроорганизмов, в дальнейшем являющихся причиной развития гнойно-воспалительных процессов в матке и придатках, нижних отделах мочевыводящего тракта, пельвиоперитонита и бесплодия.
Бактериальный вагинит при беременности способен привести к таким акушерско-гинекологическим осложнениям, как:
- внематочная беременность;
- невынашивание беременности;
- хорионамнионит (инфицирование амнионитечской оболочки и околоплодных вод);
- дородовое излитие околоплодных вод и преждевременные роды (риск возрастает в 2,5-3,5 раза);
- внутриутробное инфицирование плода;
- патология гнойно-воспалительного характера в ближайшем послеродовом периоде (развивается в 3,5-6 раз чаще).
Бактериальный вагинит после родов встречается достаточно часто, что объясняется повышением PH вагинальной среды и изменениями соотношения микроорганизмов нижних половых путей, постоянными изменениями общего гормонального фона, ослаблением локального и общего иммунитета.
Виды вагинита
- По возбудителям:
- Бактериальный (специфический) – развивается, когда микрофлора нарушается и во влагалище начинает размножаться большое количество плохих бактерий, превышая допустимый уровень. Часто возникает при передаче через половой контакт грибка кандида или трихомонады;
- Грибковый – грибок кандида;
- Вирусный;
- Небактериальный (неспецифический) – покраснение (раздражение) кожи в районе влагалища;
- Атрофический – снижение эстрогена.
- По причинам:
- Инфекционный делится на подвиды:
- Бактериальный вагиноз – обильные молочные выделения со специфическим рыбным запахом;
- Неспецифический вагинит – боль и тяжесть в малом тазу, выделения различной консистенции: гнойные, водянистые, пенистые, густые, зловонные;
- Гонорейный вагинит;
- Кандидозный вагинит – возбудитель – дрожжеподобный грибок кандида, который часто становится причиной заболевания. Выделения творожные, беловатые, густые с запахом или без. Появляется зуд, усиливающийся при ходьбе, во время месячных, по ночам;
- Трихомонадный вагинит – пенистые гнойные выделения с резким рыбным запахом, зудом, жжением, болью при мочеиспускании.
- Неинфекционный – провоцируется различными термическими, механическими, химическими и аллергическими факторами. Попадание грязи и даже кала может спровоцировать болезнь.
- По возрасту больных: Девочки;
- Женщины детородного возраста;
- Женщины постменструального периода. По факторам, предшествующим болезнь: После аборта;
- После родов;
- После операций;
- Вследствие аллергии. По экссудату:
- Серозный;
- Серозно-гнойный;
- Гангренозный.
перейти наверх
Лечение кольпита у женщин
При заболевании «кольпит» лечение у женщин комплексное. Назначаются такие средства для лечения кольпита, которые не только устраняют саму причину болезни, но и повышают защитные силы организма.
Рекомендуется в большинстве случаев приостановить половую жизнь на время лечения кольпита. Иногда половая жизнь разрешается, но только с использованием презервативов. Необходимо выяснить сразу на приеме у врача, нужно ли обследовать и лечить полового партнера.
При лечении девственниц применяются местные лекарства, которые можно использовать, не нарушая целостность девственной плевы.
Критериями того, что наступило выздоровления является не только исчезновение симптомов кольпита, но и отрицательные результаты микробиологического исследования.
Специфические препараты для лечения кольпита
Специфические средства лечения кольпита у женщин – препараты, которые непосредственно борются с возбудителем. При этом может быть назначена как местная, так и общая терапия.
Бактериальное воспаление лечится назначением антибактериальных препаратов. Если кольпит вирусный, лечение включает препараты, обладающие противовирусным действием. При грибковом поражении слизистой влагалища необходимы противогрибковые средства лечения кольпита. Кольпиты, вызванные простейшими, требуют назначения препаратов, которые губительно на них воздействуют.
- Часто применяют спринцевания с растворами антисептиков (хлоргексидин, бетадин, мирамистин и др.).
- Местное применение свечей, мазей, гелей, вагинальных таблеток, которые содержат препараты, непосредственно борющиеся с возбудителями болезни (антибактериальные, противогрибковые, противопротозойные, противовирусные препараты)
- Многие препараты обладают комплексным воздействием, то есть борются и с бактериями, и с грибками, и с простейшими. Примерами таких лекарств являются Полижинакс, Нифурател, Нео-пенотран, Тержинан и др.
- Если воспаление обусловлено анаэробной или смешанной флорой, то хороший эффект оказывают препараты, содержащие метронидазол, клиндамицин, орнидазол и др.
- Системная антибактериальная терапия при лечении кольпита подбирается после идентификации возбудителя с учетом чувствительности его к антибиотикам.
Лечение кандидозного кольпита
Если у женщины выявлен кандидозный кольпит, чем его лечить? Когда кольпит острый, то лечение местное: препараты назначаются виде свечей, вагинальных таблеток, кремов. Все лекарственные препараты для лечения кандидозного кольпита содержат противогрибковый препарат. Примерами таких лекарств являются Дифлюкан, Гинофорт, Пимафуцин, Тержинан и многие другие. Системное назначение противогрибковых препаратов назначается при хроническом или рецидивирующем вагинальном кандидозе.
Лечение трихомонадного кольпита
Чем лечить трихомонадный кольпит? Лечатся сразу оба половых партнера, даже если у второго ничего не обнаружено. Специфическими препаратами для лечения кольпита трихомонадной этиологии являются лекарства, содержащие тинидазол, орнидазол, метронидазол. Они принимаются внутрь, в таблетках. Помимо этого, назначаются местные лекарства, которые помогают в борьбе с трихомонадами. Как правило, это комбинированные противомикробные препараты.
Лечение гонококкового кольпита
Если у больного выявлен гонококковый кольпит, чем его лечить? При лечении гонококкового кольпита используется системное назначение антибиотиков разных групп, а также местная терапия, которая подразумевает инстилляции антисептических растворов в уретру и влагалище. Лечение длительное, нередко проходит в стационаре.
Лечение хламидийного кольпита
При постановке диагноза «хламидийный кольпит» чем лечить заболевшего?
При лечении хламидийной инфекции в обязательном порядке назначаются антибиотики , чаще всего из группы макролидов (азитромицин, эритромицин). Местно назначаются антисептические препараты.
Стадии и виды
Многие женщины живут с трихомонадным вагинитом, не подозревая этого. Начальный этап протекает бессимптомно, иногда возникает зуд, возможна задержка менструации. В этот период высокая вероятность заселения микрофлоры влагалища микроорганизмами внешней среды. На второй стадии происходит снижение лактобацилл, возрастает грамвариабельная среда, лейкоцитоз умеренный. Декомпенсированная стадия хронического воспаления характеризуется отсутствием лактобацилл, острыми проявлениями симптоматики, в микрофлоре располагаются различные сочетания микроорганизмов.
Существует несколько направлений заболевания. В зависимости от происхождения возбудителя воспаления влагалища, выделяют следующие виды болезни:
- Специфический бактериальный вагиноз. Изменения микрофлоры происходят из-за наличия во влагалище нескольких видов болезнетворных микроорганизмов. К возбудителям специфической формы болезни относят трихомонаду, гонококка, микоплазму гениталиум.
- Неспецифический бактериальный кольпит. Появляется из-за активного роста патогенных бактерий во влагалище. Неспецифическая инфекция возникает во время беременности, при понижении в организме уровня прогестерона, тестостерона и эстрогенов, при активном размножении кандиды альбиканс (кандидозный вагинит), дрожжевого грибка.
Особенности вагинальной микрофлоры
Нормальная микрофлора женщины — это совокупность микроорганизмов (микробиоценоз), которые занимают различные экологические ниши: кожу и слизистые оболочки, т. е. места контакта организма человека с внешней средой. Избыточный рост бактерий или появление в несвойственных для них местах — сигнал о начале патологических изменений.
Одним из главных показателей репродуктивного здоровья женщины является нормальная вагинальная микрофлора. Взаимодействие микроорганизмов с эпителиальным слоем влагалища обеспечивается не только на клеточном, но и на молекулярном уровне.
Микрофлора влагалища представляет собой множество бактерий, присутствующих у каждой женщины на слизистой оболочке внутренних половых органов
Влагалищный микробиоценоз характеризуется преобладанием лактобактерий, отсутствием грамотрицательной флоры, спор и мицелия дрожжеподобных грибов, наличием единичных лейкоцитов и «чистых» эпителиальных клеток.
Кольпит во время беременности
У женщины, которая вынашивает ребенка, риск заболеть кольпитом намного выше. После зачатия желтое тело начинает продуцировать прогестерон, который угнетает иммунную систему с целью создания благоприятных условий для имплантации. Во время беременности недуг не только причиняет физический дискомфорт, но и представляет угрозу для жизни ребенка. Болезнетворные бактерии поражают почки и уретру, что усложняет процесс вынашивания. Поднимаясь по шейке в область матки, они проникают в околоплодные воды, мешая ребенку нормально развиваться.
Формы
Любой воспалительный процесс имеет несколько основных форм. Бактериальный вагинит – не исключение.
- Острый тип. Начинается быстро, развивается молниеносно. Выявить можно по симптоматике. Главный признак – высокая температура. Такая форма болезни излечима при правильном назначении препаратов.
- Хронический тип. Появляется, если не лечить острый бактериальный вагинит. Явных симптомов при этом нет. Дискомфорт отсутствует, неприятных ощущений тоже практически нет. Может в любой момент перейти в острую форму. Избавиться от проблемы очень сложно.
Вне зависимости от того, какой возбудитель вызвал болезнь, может проявиться та или иная форма проблемы.
Симптомы кольпита у женщин
Коварство кольпитов в том, что они очень часто протекают бессимптомно или со схожими клиническими симптомами, к которым относятся неприятные ощущения во влагалище, дизурические расстройства, патологические выделения из половых путей, расстройства сексуального характера.
Поэтому врачи не ставят диагноз кольпита лишь на основании жалоб пациентки, хотя они имеют очень большое значение. После опроса пациентки врач-гинеколог приступает непосредственно к осмотру, а затем назначает необходимые анализы.
Рекомендации по питанию
Женщине может не хватать некоторых витаминов и минералов. Чтобы восполнить их дефицит, стоит употреблять как можно больше:
- витамина В (орехи, бобовые, печень, шпинат, чеснок, грибы);
- витамина С (облепиха, смородина, апельсины, лимоны и т.д.);
- витаминов А и Е (батат, брокколи, морская капуста, сухофрукты и т.д.);
- магния (морепродукты, орехи);
- цинка (гречневая и овсяная крупы, фасоль, горох, птица, баранина и т.д.);
- кальция (сыр, сливки, ячмень и т.д.).
Во время лечения бактериального вагинита, а также для его профилактики рекомендуется ограничить употребление сладкого и спиртного, что может усугубить терапию.
Что такое бактериальный вагинит
Распространенное гинекологическое заболевание, при котором меняется микрофлора влагалища – бактериальный вагиноз, им страдает каждая третья женщина. Это не воспалительный недуг. В выделениях не обнаруживают грибов, гонококков и других болезнетворных микроорганизмов. Происходит изменение баланса бактерий: увеличивается условно патогенная микрофлора, а количество молочнокислых бактерий уменьшается. Это провоцирует снижение защитного барьера влагалища, создает подходящий фон для развития воспалительных заболеваний матки.
Причины развития вагинита
Гинекологи выделяют широкий спектр причин развития воспаления и внушительное количество факторов, предрасполагающих к его появлению. Но все они связаны со снижением иммунных свойств организма и дисбалансом естественной микрофлоры влагалища.
Развитию воспаления способствуют следующие причины:
- перенесенные повреждения промежности, послеродовой или послеоперационный период. В это время стенки вагины сомкнуты недостаточно плотно, отмечается зияние отверстия;
- патологические и физиологические состояния, сопровождающиеся изменением уровня эстрогена в крови — роды, беременность (или её прерывание), нарушение функциональной способности яичников, климакс;
- тяжело протекающие болезни, инфекционные процессы, психоэмоциональное потрясение, постоянное пребывание в напряжённой среде. К этой же группе относится бессонница, нарушение режима труда и отдыха;
- недостаточное соблюдение правил интимной гигиены. Скопление патогенной микрофлоры — естественное явление для организма каждой женщины. Но оно требует немедленного устранения, поскольку велика вероятность инфицирования влагалища и репродуктивных органов. Наибольшим сосредоточением болезнетворных микроорганизмов характеризуются вагинальные выделения и месячные;
- не менее распространённая причина воспалительного процесса — непереносимость смазки, контрацептивов, гигиенических тампонов;
- нежелание использования барьерных средств контрацепции (презервативов) при случайных интимных связях.
Cмазка, контрацептивы, гигиенические тампоны как причина вагинита
Нарушенное состояние метаболизма, эндокринные расстройства, сахарный диабет часто способствуют поражению влагалища.
Перечисленные явления становятся причиной чрезмерной выработки и последующего депонирования углеводов на поверхности слизистого покрова. Скопление приводит к появлению повышенного зуда гениталий, замедлению процесса заживления тканей, повреждённых во время расчёсов.
Лечение
Широкий спектр проявлений вагиноза предопределяет нестандартные схемы лечения. Решение о назначении необходимого лечения принимает только врач. Выбор метода терапии должен учитывать не только присутствие основного недуга, но и наличие вторичных заболеваний, которые могут иметь место.
Бактериальный вагинит — это нарушение баланса микрофлоры влагалища и размножение патогенных бактерий. Соответственно, меры при выборе лечения должны быть направлены на устранение этих показателей.
Лечение состоит из двух этапов:
- Антибактериальная терапия, направленная на ликвидацию условно-патогенной микрофлоры.
- Восстановление состояния здоровья пациентки.
Лечение может быть разноплановым. Параллельно с медикаментозной терапией врачи часто рекомендуют использовать средства народной медицины.
Как лечить бактериальный вагиноз — видео
Консервативная терапия
При ярко выраженной клинической картине заболевания используются антибиотические препараты. Это могут быть:
- Метронидазол и его структурные аналоги;
- Амоксиклав;
- Неомицин;
- Цефтриаксон;
- Гентамицин;
- Клиндамицин;
- Цефиксим;
- Офлоксацин.
Метронидазол — популярное назначение в рамках терапии бактериального вагинита
Перед назначением антибиотиков проводится исследование на чувствительность к ним слизистой флоры влагалища.
Для восстановления флоры часто рекомендуют применять одновременно препараты на основе молочнокислых бактерий, например, Лацидофил, Бифиформ, Бифилиз, Бифидумбактерин (в том числе и в ампулах), Йогурт, Линекс, Лактобактерин. Использование данных пребиотиков — обязательное условие для успешного лечения дисбактериоза влагалища, присутствующего при бактериальном вагините. Это предотвратит развитие осложнений.
Физиотерапия помогает в достижении положительных результатов в лечении бактериального вагинита. Обычно назначают для этого следующие процедуры:
- УВЧ-терапия гениталий и промежности;
- контактное облучение вульвы лазером;
- УФ-облучение наружных половых органов.
Местное лечение — это использование вагинальных свечей, растворов для спринцевания, ванночек, гелей. Обычно врач назначает многоступенчатую схему применения различных лекарственных средств, таких как:
- антибактериальные суппозитории, кремы и капсулы: Тержинан, Вокадин, Полижинакс, Гиналгин, Бепантен, Пимафуцин, Клион-Д, Гинофлор Э, Гинокомфорт, Вагинорм, Далацин;
- антисептические растворы для спринцевания: Хлоргексидин (Гексикон), Мирамистин, Цитеал, Перекись водорода, Хлорофиллипт, Фурациллин, Калия перманганат;
- влагалищные ванночки с применением антисептических растворов;
- свечи с молочнокислыми бактериями для восстановления микрофлоры влагалища: Симбитер, Ацилакт, Вагилак, Бифолак, Жлемик, Фемилекс.
Более перспективным направлением лечения являются вагинальные пребиотики, стимулирующие рост собственной лактофлоры женщины ( Вапигель, Лактагель).
Народные средства
Помогают ускорить выздоровление и избавиться от проблемы средства народной медицины. Из фитосырья готовят всевозможные отвары и настои, используемые для влагалищных ванночек и/или спринцеваний:
- Настой из травы чистотела для ванночек: 2 столовые ложки измельчённого сырья заливают литром кипящей воды, настаивают долго: не менее трёх часов. Остужают, фильтруют и используют в полном объёме.
- Настой из травы хвоща полевого: 2–3 столовых ложки этого фитосырья заливают 0,2 л кипятка. Настаивают в тёплом месте или термосе в течение трёх часов. Остужают, отжимают, процеживают. Применяют в полном объёме, добавив кипячёной воды до необходимого объёма.
- Отвар для спринцеваний на основе листвы грецкого ореха: 50 г листьев заливают холодной водой в количестве 1 л и доводят до кипения. Настаивают час, охлаждают и фильтруют.
- Настой для орошения влагалища из фитосбора: измельчённые листья чабреца, цветки ромашки и кору дуба смешивают в пропорции 3:5:5. Смесь настаивают 20 минут, залив кипятком (на две столовых ложки сбора — литр воды), затем фильтруют, охлаждают и используют.
- Отвар для спринцеваний на основе смеси коры дуба, цветков шалфея, листьев тысячелистника и розмарина, смешанных в пропорции 2:1:1:1. 2 столовых ложки смеси заливают 1 литром воды, доводят до кипения и кипятят 5 минут на маленьком огне под крышкой. Используют после охлаждения и отжима в полном объёме.
- Настой ромашки и подорожника для спринцеваний: смешивают травы в равных частях, затем 2 столовые ложки сырья заливают двумя стаканами кипятка. Настаивают 1 час, затем процеживают, охлаждают и применяют по назначению.
- Отвар травы зверобоя для вагинальных ванночек или спринцеваний: 2–3 столовые ложки сырья кипятят 20 минут на медленном огне в двух литрах воды. Применяют после процеживания, предварительно остудив.
- Отвар из цветков календулы: 2 столовые ложки травы заливают одним стаканом воды и кипятят 10–15 минут. Процеживают, остужают и используют свежеприготовленным.
Целебные растения на фото
На Руси зверобой считали травой от ста недугов
Календула обладает мощным антисептическим действием
Чабрец противопоказан во время беременности
Отвар ромашки можно использовать как наружно, так и принимать внутрь
Листья грецкого ореха – сильное антисептическое и ранозаживляющее средство
Хвощ полевой способствует выдведению из организма свинца, различных токсических веществ, улучшает водосолевой обмен
Чистотел применяют как противосудорожное, противовоспалительное, обезболивающее, бактерицидное средство
Следует помнить, что эффективность лечения бактериального вагинита зависит от комплексности мер. Только сочетание медикаментозной терапии и применения народных методов способно в кратчайшие сроки избавить от недуга.
В период прохождения лечения следует соблюдать некоторые ограничения и правила:
- Если женщина проходит курс терапии, то мужчина должен обратиться для профилактики к урологу или венерологу.
- В период лечения следует отказаться от сексуальных контактов или использовать презервативы, чтобы предотвратить возможность постоянного инфицирования.
- Коррекция всевозможных иммунных нарушений в организме женщины — важный пункт в лечении любых гинекологических заболеваний.
Лечение острого вагинита: таблетки, свечи и прочие
После того, как получены результаты анализов, гинеколог определяет схему терапии. В зависимости от возбудителя вагинита процесс лечения острого состояния может составлять от 7 до 10 — 15 дней. Затем женщине снова придется сдать контрольные анализы.
Современная фармацевтическая продукция позволяет назначать разные группы препаратов во время лечения вагинита. Их действие направлено на:
- устранение возбудителя;
- повышение общего иммунитета;
- нормализацию микрофлоры слизистой влагалища и кишечника.
Если причиной кольпита стали бактерии – без антибиотиков не обойтись. Их нужно будет пить курсом, продолжительность которого определит врач. Самостоятельно вносить коррективы в схему приема таких препаратов нельзя, поскольку это может снизить эффективность лечения вагинита.
Примерная схема лечения бактериального вагинита
Традиционно необходимо использовать медикаменты местно. Специалист может назначить вагинальные таблетки, свечи или кремы, которые избавят женщину от источника воспаления и снимут неприятные симптомы. Во время их применения придется ограничить сексуальную жизнь и тщательно проводить личную гигиену. Рекомендуется отказаться на время лечения вагинита от привычной интимной косметики – не только дезодорантов, но и гелей.
Полезным для восстановления женской микрофлоры будет прием пробиотиков. В зависимости от масштабов проблемы это могут быть лекарственные формы или кисломолочные продукты, срок годности которых не превышает трех дней, а также специальные иммуномодуляторы и витамины. Нередко дамам, которые столкнулись с вагинитом в период менопаузы, гинекологи назначают гормональные препараты на основе эстрогенов.
О диагностике и лечении вагинита смотрите в этом видео:
Симптомы и признаки
Первыми симптомами и признаками вагинита слизистой влагалища становятся неприятные зудящие ощущения в районе гениталий. Начинают наблюдаться покраснение и отечность половых органов. Происходит обильное выделение из влагалища. Интимные отношения с мужчинами становятся болезненными.
Общими признаками считаются:
- Покраснение и увеличение слизистой;
- Боли в районе гениталий;
- Обильное выделение белей, возможно, даже с кровью;
- Неприятный запах;
- Жжение и зуд половых органов.
Хроническая форма протекает лишь в виде обильных выделений, которые источают неприятный запах. При этом боли и зуд в области влагалища практически не отмечаются. Данная форма болезни является длительной и в последующем рецидивирующей. Бессимптомность данной формы может ввести в заблуждение, давая понять, что женщина не болеет. Однако если имеются болезненные ощущения при половом акте, ходьбе или активных движениях, тогда следует обратиться к гинекологу.
Сопутствующими признаками могут стать:
- Частое мочеиспускание;
- Повышение температуры;
- Появление крови в выделениях.
перейти наверх
Вагинит у мужчины?
Это исключительно женское заболевание, мужчина не может страдать теми же симптомами из-за физиологических особенностей. У представителей сильной половины человечества тоже возможно воспалительные заболевания половых органов, но они имеют совсем другие причины, чем вагинит. Симптомы у мужчин воспалительных процессов проявляются очень редко, если только мы не рассматриваем трихомонадный вариант. В этом случае лечить нужно обоих партнеров. Бактериальный и кандидозный кольпит у мужчин не бывает, опять же в силу все тех же особенностей строения половых органов, то есть такое заболевание — чисто женское.
Народные средства
Заболевание вагинит можно лечить народными средствами. Такой способ терапии снижает риск возникновения аллергических реакций, но все процедуры должны проводится с разрешения врача, самолечение опасно для здоровья. Применяют следующие методы народной медицины:
- Спринцевание. Столовую ложку с ромашкой, подорожником, гусиной лапчаткой заливают кипятком и настаивают около 30 минут. Смесь процеживают и применяют утром и вечером. Можно использовать кору дуба, черемуху, плоды можжевельника, листву грецкого ореха.
- Тампоны. Заранее приготовленный кусок марли пропитывают растительными средствами: соком алое с оливковым или облепиховым маслом в пропорции 1:1. Препарат вводят в влагалище перед сном и оставляют там на 7-8 часов.
- Ванночки. Принятия водных процедур помогают облегчить симптомы заболевания. Необходимо ежедневно погружаться по пояс в ванну с растительным отваром. Хороший эффект дает сбор из овсяной соломы, ромашки, цветочного меда.
- Настои для укрепления иммунитета. Для улучшения защитных механизмов организма готовят состав из айвы, вишен, лимона, чеснока, яблок. Все ингредиенты растираются, смешиваются с кипятком, настаиваются около получаса. Настой применяется четыре раза в день по 100 мл.
Осложнения патологии, в т.ч. при беременности
Вагинит сам по себе нельзя назвать комфортным состоянием. Он способен сильно ухудшить качество жизни любой женщины и серьезно подорвать ее здоровье. Дело в том, что воспалительный процесс во влагалище может «подняться» выше и стать причиной:
- эрозии шейки матки;
- поражения внутреннего слоя – эндометрита;
- аднексита;
- полной или частичной непроходимости маточных труб.
У маленьких девочек вагинит является одним из факторов, влияющим на появление синехий (срастаний половых губ). А у женщин преклонного возраста провоцирует травматизацию стенок влагалища, из-за которой там начинают появляться изъязвления.
Заболевание также может повлиять на функции мочевого пузыря и почек, вызвав их воспаление. Однако самым серьезным следствием невылеченного вагинита считается отсутствие возможности иметь детей из-за бесплодия или невынашивания плода. Такое бывает при нелеченном кольпите при распространении инфекции.
Во время ожидания малыша организм женщины наиболее уязвим. Помимо того, что происходит физиологическое снижение иммунитета, меняется еще и гормональный фон. Поэтому вагинит становится частым спутником будущих мам. Игнорировать это состояние категорически нельзя. Возбудитель может проникать сквозь плаценту и навредить малышу, став причиной преждевременного излития околоплодных вод или внутриутробного инфицирования ребенка, а также во время родов.
Однако и самолечением заниматься не стоит. Только врач сможет выявить истинную причину вагинита и правильно подобрать терапию. Список препаратов, которые можно применять во время беременности, небольшой, но он позволит избавить маму от неприятных симптомов, не навредив при этом ребенку.
Причины возникновения и факторы, влияющие на это
Как уже говорилось выше, причин возникновения бактериального вагинита может быть много. Основополагающим фактором являются различные инфекции или неординарная реакция на раздражители. Дополнением к развитию болезни служат нарушения в работе всего организма. Часто к бактериальному кольпиту одного вида присоединяется вторичная инфекция.
Влагалищная трихомонада нередко встречается в ассоциации с микоплазмами (47,3%), гонококком (20,9%), хламидиями (18,2%), грибами (15,7%).
На развитие процесса болезни влияют различные факторы:
- ослабление организма после родов;
- периодические аборты и невынашивание беременности;
- «молодой» климакс;
- гинекологические заболевания;
- снижение иммунитета на фоне различных простудных заболеваний;
- присутствие половых инфекций;
- различные болезни крови;
- нездоровый образ жизни со злоупотреблением алкогольными напитками и курением;
- нарушения в питании;
- стрессовые ситуации и психоэмоциональные потрясения;
- гормональные и эндокринные нарушения, в частности сахарный диабет;
- частая смена сексуальных партнёров;
- нарушения в строении гениталий;
- отсутствие личной гигиены;
- частое спринцевание с использованием нестерильных инструментов;
- длительный приём антибиотиков и антибактериальных препаратов;
- терапия цитостатическими средствами;
- склонность к аллергии;
- последствие лучевой терапии;
- отравление и интоксикация.
Наиболее высок уровень заболеваемости бактериальным вагинозом среди молодых и сексуально активных женщин.
Бактериальный вагиноз можно рассматривать как инфекционный невоспалительный синдром, характеризующийся резким снижением или отсутствием лактофлоры и её заменой на патогенные микроорганизмы.
При бактериальном вагините, как правило, присутствуют следующие бактерии:
- гарднерелла;
- бактероиды;
- фузобактерии;
- клебсиеллы;
- стафилококки;
- стрептококки и прочие.
Несмотря на то что кольпит считается женским заболеванием, переносчиками заразы могут быть мужчины. Если у женщины, ведущей активную половую жизнь, проявили себя симптомы вагиноза, обращаться к врачу по поводу лечения должны оба партнёра.
Профилактика
Специфические меры профилактики подострого вагинита отсутствуют. Для того чтобы снизить риск воспаления влагалища, необходимо:
- пользоваться презервативом;
- не употреблять алкоголь и наркотические средства;
- заниматься спортом;
- регулярно проходить осмотры гинеколога;
- поддерживать оптимальную массу тела;
- есть больше кисломолочных продуктов, овощей, фруктов и мяса;
- регулярно подмываться теплой водой после мочеиспускания;
- чаще менять прокладки во время менструаций;
- ежедневно менять нижнее белье;
- пить витамины;
- отказаться от курения;
- исключить стрессовые ситуации;
- ликвидировать очаги хронической инфекции;
- лечить энтеробиоз;
- избегать переохлаждения;
не злоупотреблять спринцеваниями и приемом гормональных препаратов;
- отказаться от абортов;
- повышать иммунитет;
- отказаться от прокладок и тампонов с ароматизаторами;
- не принимать антибиотики и кортикостероиды без назначения врача.
Важно следить за гормональным фоном и своевременно лечить эндокринную патологию.