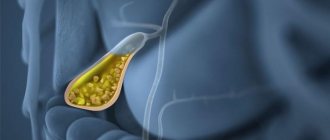
Желчный пузырь — небольшой, полый, грушевидный орган, расположенный под печенью. В нем концентрируется и сохраняется желчь, жидкость, необходимая для переваривания жиров в тонком кишечнике. При раке желчного пузыря важно вовремя начать лечение, так как болезнь может протекать бессимптомно и часто выявляется уже слишком поздно. Рак может поразить близлежащие органы и ткани и вылечить болезнь намного сложнее.
Злокачественные опухоли желчного пузыря – достаточно редкое явление, чаще развиваются у женщин, в 7 из 10 случаев.
Наша компания, медицинский сервис «Tlv.Hospital», предлагает услуги организации диагностики и лечения рака желчного пузыря в Израиле:
1.Подбор врачей и клиники, индивидуальный подход с учетом всех пожеланий, комфортные условия пребывания.
2.Проведение всех процедур в кратчайшие сроки.
3.Умеренные расценки благодаря договорам с медицинскими центрами на оказание медицинской помощи по оптовым ценам.
4.Предоставление «второго мнения» (получение консультации у другого специалиста), после окончания лечения сохранение связи с врачом.
Факторы риска
Рак желчного пузыря в гастроэнтерологии относят к редким злокачественным новообразованиям. По характеру морфологических изменений первичный рак в 80% случаев возникает в форме аденокарциномы, при которой опухоль представлена железистыми клетками. Реже новообразования в желчном пузыре развиваются по типу классической карциномы (состоящей из эпителиальных клеток), плоскоклеточного или слизистого рака. Патология нередко сочетается с карциномой желчевыводящих и внепеченочных желчных ходов.
Специфические факторы риска, повышающие вероятность развития онкопатологии, неизвестны. В медицине есть перечень причин, приводящих к активации онкогена:
- отягощенная наследственность — при наличии семейных случаев рака желчного пузыря или прочих органов ЖКТ риск развития патологии повышается до 60%;
- возрастной фактор — подавляющее большинство случаев онкопатологии фиксируется у лиц старше 50–60 лет;
- продолжительный контакт с канцерогенами;
- вредные условия труда, работа по выплавке металлов и производству резиновых изданий;
- перенесенные паразитарные инфекции (описторхоз);
- хронические воспалительные заболевания органов ЖКТ (неспецифический язвенный колит, болезнь Крона);
- неправильное питание со злоупотреблением жирной, копченой пищей, едой с консервантами и химическими добавками;
- злоупотребление алкоголем и никотином;
- ослабленная иммунная система.
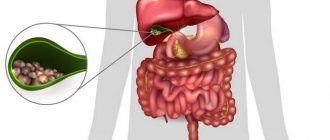
Немаловажная роль в мутации клеток органа принадлежит фоновым патологиям — полипы и поликистоз желчного пузыря, кальциноз (конкременты в желчевыводящих путях), билиарный цирроз, склерозирующий холангит (катаральный процесс в печени), носительство сальмонеллы или перенесенный сальмонеллез. В 60% случаев рак желчного пузыря появляется при длительном хроническом холецистите. Наличие в анамнезе желчекаменной болезни повышает вероятность появления раковых новообразований до 40%.
Как выявляется наличие болезни
Для выявления опухоли Клацкина может быть использовано несколько способов:
- Чрескожная чреспеченочная холангиография — с помощью этой процедуры врачи получают полную рентгенограмму желчных протоков. Для проведения процедуры пациенту запрещается за 6 часов до ее начала принимать пищу и пить, в тоже время ему дают седативные препараты. Начинается процедура с введения в правую область живота местного анестетика, затем сквозь кожу в желчные пути проводят тонкую иглу, через которую вводится краситель. Затем выполняется рентгенография, которая показывает, имеют ли место какие-либо нарушения в работе желчных путей. Вся процедура для контроля точности попадания иглы выполняется с использованием аппарата УЗИ. До начала и после проведения чрескожной чреспеченочной холангиографии пациенту назначаются антибиотики, дабы предотвратить возможность занесения инфекции.
- Ангиография. Такой вид диагностирования назначается, если проток располагается вблизи главных кровеносных сосудов печени. С помощью ангиографии определяют, поражены ли сосуды протекающей опухолью. Выполняется она следующим образом: в паховую артерию вводится тонкая трубка, через которую проводится краситель специализированного назначения, который потом проходит в артерии.
- Эндоскопическая ретроградная панкреатохолангиография также используется при возникновении этого онкологического заболевания, она применима при опухолевой непроходимости. Выполняется для более точного определения длительности протекания патологических процессов после выполнения чрескожной чреспеченочной холангиографии.
- Магнитно-резонансная терапия — один из самых оптимальных методов исследования опухоли. Она позволяет определить точную локализацию и визуализирует строение сосудов печени.
- Биопсия — самый эффективный метод. Только она позволяет точно определить наличие опухоли, ее строение и характер тканей. Для этой целей из поврежденного участка берется пункция, которая затем исследуется путем микробиологического анализа. Эта процедура выполняется вкупе с чрескожной чреспеченочной холангиографией.
Стадии онкопатологии
Рак желчного пузыря подразделяют на стадии, основываясь на классификацию системы TNM.
- Tis, или стадия ноль — рак в преинвазивной форме, мутировавшие клетки локализуются во внутреннем слое органа, интенсивно делятся, уничтожая здоровые ткани.
- Т1, или 1 стадия — злокачественное новообразование начинает разрастаться в слизистый слой желчного пузыря (стадия Т1а) и в мышечную ткань (Т1b). Раковая опухоль имеет форму овала, располагается на стенке органа, вдаваясь в полость.
- Т2, или 2 стадия — раковая опухоль прорастает до серозного слоя, новообразование выходит за пределы мышц органа. Поражается висцеральная брюшина, но инфильтрация в печень отсутствует.
- Т3, или 3 стадия — новообразование прорастает в серозный слой, иррадиирует в область органов ЖКТ, поражает печень. На 3 стадии начинают образоваться метастазы, что обусловлено поражением печеночных сосудов, откуда с током крови раковые клетки разносятся по организму.
- Т4, или 4 стадия — инвазивное поражение печени достигает более 20 мм, опухоль прорастает в желудок, поджелудочную, ДПК.
- N0 — метастатическое поражение в региональных лимфоузлах отсутствует.
- N1 — поражаются лимфоузлы в общем или околопузырном желчном протоке, в воротной вене.
- N2 — метастазы достигают головной части поджелудочной, ДПК, чревной артерии.
- M0 — отдаленные метастазы отсутствуют.
- M1 — отдаленные метастазы определены.
Симптоматика холангиокарциномы
Так как злокачественные опухоли в печени тяжело диагностировать, необходимо прислушиваться к своему организму для раннего выявления болезни Клацкина.
Опухоль может характеризоваться такими симптомами, как:
- главный признак заболевания – механическая желтуха;
- постоянное ощущение зуда;
- тянущая боль в верхней правой части живота;
- утрата аппетита и вследствие этого резкое снижение веса;
- физическое истощение, характерное для опухолевых образований;
- повышенная температура при опухоли Клацкина также встречается;
- изменения в цвете мочи и стула (моча темнеет, а стул светлеет).
Симптомы проявляются неожиданно и прогрессируют. Механическая желтуха встречается в 90 случаях из 100 и является одним из частых признаков такого заболевания, как опухоль Клацкина. Отзывы больных иногда разнятся. Некоторые пациенты отмечают присоединение зуда, боли и резкой потери в весе. Такие проявления обусловлены поздними стадиями злокачественных образований. Но другие не чувствуют практически никаких отклонений в состоянии здоровья или же связывают появившиеся симптомы с другими недугами.
Клинические проявления
На нулевой стадии рак желчного пузыря не проявляется, клиника практически отсутствует. Выявление начальных стадий онкопатологии происходит по чистой случайности, в ходе гистологического анализа тканей органа, взятых при хирургическом вмешательстве у пациентов с холециститом. Первые признаки рака начинают проявляться по мере увеличения новообразования.
Ранний период клинической картины при раке желчного называют дожелтушным. К основным симптомам, тревожащим больного в дожелтушный период, относят:
- вздутие в эпигастральной зоне;
- тяжесть и чувство распирания в правом боку под ребрами;
- приступы тошноты;
- боли в правом подреберье тупого характера;
- расстройство стула — от диареи до запоров;
- сильная слабость;
- субфебрильная температура;
- резкое похудение.
Длительность клинического периода без проявлений желтухи напрямую зависит от месторасположения злокачественного новообразования и приближенности к желчевыводящим протокам. Если опухоль достигла хвостовой части или тела поджелудочной, продолжительность дожелтушного периода дольше. При прорастании опухоли в головку поджелудочной и внепеченочные протоки период без признаков механической желтухи сокращается.
По мере прогрессирования симптомы рака приобретают большую клиническую значимость:
- появление желтушности кожных покровов и глазных склер, что свидетельствует о попадании желчи в системный кровоток;
- повышение температуры до 38°;
- посветление кала и потемнение урины;
- умеренный зуд кожи;
- вялость, адинамия, заторможенность;
- ощущение горечи во рту;
- анорексия;
- боли приобретают постоянный характер.
Если раковая опухоль пережимает желчные ходы, появляется асцит брюшной полости, гнойное поражение желчного пузыря (эмпиема). На 3–4 стадиях развивается карциноматоз брюшины, прогрессирует истощение. Изредка рак прогрессирует молниеносно, основное проявление заключается в мощной интоксикации и септическом поражении крови.
Что такое желчный пузырь?
Желчный пузырь — представляет собой небольшой полый грушевидный «мешок» (как мочевой пузырь) длиной около 8 см и шириной около 2,5 см. Лежит под правой стороной печени, в верхней части живота. В ней скапливается желчь. Желчь — это жидкость, вырабатываемая печенью.
Желчь помогает расщеплять (переваривать) жиры в тонкой кишке (кишечнике). Когда вы едите жирную пищу, жиры расщепляются (перевариваются) в желудке и кишечнике.
Желчный пузырь не является неотъемлемой частью организма. Человек можете жить без него, т. е., после того, как его вынут, вы все равно сможете переваривать пищу.
Диагностика
Длительное бессимптомное течение онкопатологии приводит к тому, что в 70% случаев болезнь выявляют на поздней стадии, когда рак неоперабельный. Диагностика рака желчного пузыря на начальных стадиях затруднительна по ряду причин:
- отсутствие специфических признаков патологии;
- схожесть клинической картины с иными болезнями билиарной системы — холециститом, циррозом;
- анатомические особенности расположения желчного пузыря — орган располагается за печенью, что затрудняет возможность применения пальцевого исследования и визуальных методов.
Комплексное обследование при подозрении на раковую опухоль в желчном пузыре начинается с осмотра больного и пальпации брюшной области. При пальцевом исследовании выявляется увеличенная печень, выступающая за край реберной дуги и увеличенный в объеме желчный. Иногда удается прощупать инфальтраты в брюшинной полости. Типичным признаком при наличии злокачественной опухоли выступает увеличенная селезенка.
При диагностике рака обязательно проводят ряд лабораторных анализов:
- печеночные пробы — специальное исследование с биохимическим анализом крови для выявления сохранности функциональных способностей печени по дезинтоксикационной активности; при проведении печеночных проб выявляют показания билирубина (включая фракции), щелочной фосфотазы, альбумина, протромбиновое время;
- выявление специфического маркера СА 19–9, увеличение концентрации которого достоверно указывает на течение онкологических процессов в органах пищеварительной системы.
Из высокоточных инструментальных методов при подозрении на онкологию показано ультразвуковое исследование желчного пузыря и печени. На УЗИ выявляют размеры органов, значительно превышающие норму, что свидетельствует об активном росте опухоли. При раке ультразвук показывает неравномерно уплотненные стенки пузыря, неоднородность структуры. Дополнительно могут визуализироваться метастазы в печени. Для уточнения стадии рака и интенсивности процесса метастазирования прибегают к расширенной сонографии брюшины.
Для подтверждения и уточнения диагноза помимо УЗИ проводят дополнительную инструментальную диагностику:
- холецистография — рентген желчного пузыря с контрастом позволяет оценить состояние стенок органа, наличие патологических процессов;
- чрескожная чреспеченочная холангиография — инвазивный метод рентгеноконтрастного изучения состояния желчных протоков;
- диагностическая лапароскопия необходима для оценки ситуации относительно операбельности опухоли и эффективности операции.
Жалобы пациентов
Такое заболевание диагностируется медиками очень редко. Успешное лечение зависит от многих факторов, однако самый значительный — это время обращения пациента к врачу. Если человек обратился к специалисту вовремя, лечение в большинстве случае оказывается успешным, если же заболевание запущено, успешных результатов с большой долей вероятности ждать не стоит. Обычно опухоль Клацкина диагностируется в процессе обследования по причине иных острых или хронических нарушений работы органов пищеварительного тракта.
В иных случаях пациенты приходят к врачу гастроэнтерологу за помощью именно с такой проблемой. Самые распространенные жалобы пациентов в таком случае:
- тяжесть в боку;
- общая слабость организма и быстрая утомляемость;
- неопределенные и неприятные вкусовые ощущения во рту;
- недомогание.
Сама же онкология диагностируется не так просто. Дело в том, что опухоль Клацкина — механическая желтуха, так ее еще называют, — имеет признаки, схожие с разнообразными заболеваниями, такими как паренхима печени или желчевыводящих путей.
Тактика лечения
При выборе оптимальной тактики лечения необходимо учитывать стадию онкопатологии, активность процесса метастазирования, возраст и общее состояние больного. В ситуациях, когда рак диагностируется после его резекции по причине холелитиаза, проведенная операция приносит положительные результаты. При прорастании опухоли в соседние органы операция часто бывает невыполнимой из-за тесных связей с кишечником, поджелудочной железой.
На начальных стадиях рака (Т1-Т2) и при местнораспространенном онкологическом процессе показано проведение простой или расширенной холецистэктомии (удаление патологически измененного желчного пузыря). При раке желчного пузыря с единичными метастазами в печень (стадия Т3) помимо холецистэктомии прибегают к резекции пораженной доли печени, дополнительно могут удалить ДПК и поджелудочную железу.
При неоперабельной стадии рака показаны хирургические вмешательства паллиативного характерна, цель которых — облегчение негативной симптоматики и продление жизни больного. Часто прибегают к эндоскопическому стентированию — установке трубок в желчные ходы для нормализации оттока желчи. Иногда приходится формировать наружный свищ для выведения желчи.
К дополнительным мероприятиям после оперативных вмешательств и при неоперабельном раке относят:
- химиотерапию — курсовое введение химических медикаментов, убивающих клетки раковой опухоли; химиотерапия позволяет уменьшить болевой синдром и нормализовать состояние, но несет много побочных эффектов (недомогание, рвота, утрата аппетита);
- лучевую терапию — метод с использованием высокоэнергетических рентгеновских лучей, цель которого — коагуляция раковых клеток и подавление роста новообразования;
- радиационную терапию с приемом сенсибилизаторов применяют в комплексе с лучевой, что повышает положительный результат от лечения и продлевает жизнь на несколько лет.
Народная медицина против онкопатологии
Народная медицина предлагает лечить рак желчного с помощью фитотерапии. Однако важно уяснить — народные способы относятся к вспомогательной терапии и не заменяют основного лечения. В борьбе с раком желчного пузыря особой популярностью пользуются рецепты:
- настой кукурузных рылец — на 10 г сырья добавляют 300 мл кипятка и варят полчаса. Пьют отвар по 20 мл на прием, дважды за сутки, полный курс длится 45 дней;
- настойка белены черной — на 20 г сырья добавляют 500 мл водки, настаивают 14 дней; пьют по 2 капли до приема пищи, один раз за день;
- смесь сока редьки и меда в одинаковых пропорциях употребляют по 50 г на прием дважды за сутки, до приема пищи.
Общая информация о заболевании
Несмотря на то, что современная медицина приобрела массу полезных инструментов, посредством которых можно выявлять и оперативно диагностировать болезнь, онкологические заболевания области печени и поджелудочной железы мало изучены. В частности такое положение вещей касается внепеченного сегмента органов пищеварения. Наиболее подвержены опухоли Клацкина определенные группы риска. Первая — дети, не достигшие 5 лет, которые не страдают патологиями желудочно-кишечного тракта. Вторая — люди, перешагнувшие 60-летний рубеж, у которых наблюдается значительные расстройства функционирования желчных путей.
Онкологические заболевания могут возникнуть по разнообразным причинам, но современная медицина определяет следующие: токсичные отходы, выбрасываемые в атмосферу в большом количестве; стрессы и иные нервные расстройства; загрязнение окружающей среды; вредные привычки. Кроме этого, причиной образования опухоли Клацкина может служить и неправильное питание:
- использование в пищу генномодифицированных продуктов;
- злоупотребление алкоголем;
- потребление большого количества консервантов и пищевых добавок.
Болезнь появляется вследствие комплекса проблем, которые порождают соматические заболевания. Они в конечном счете формируют новообразования различного характера. Если не обращать внимания на симптомы и запустить болезнь, она быстро прогрессирует и доставляет значительный дискомфорт.
Прогноз и превентивные меры
Прогноз на выживаемость при раке желчного пузыря неблагоприятен. По сравнению с опухолями прочих органов, рак желчного в подавляющем большинстве случаев подтверждается в нерезектабельных стадиях. Невозможность иссечения ракового новообразования, множественные метастазы в соседних органах и лимфоузлах не дают шанса на благоприятный исход — смерть больных наступает в срок до 4–6 месяцев. Информация о выживаемости после операций по удалению опухоли противоречива — до 40% больных живут еще 5 лет.
Специфическая профилактика болезни отсутствует. Для снижения и ослабления действия негативных факторов, провоцирующих развитие онкопатологии, важно соблюдать элементарные правила: своевременно лечить болезни пищеварительного тракта, придерживаться здорового образа жизни, поддерживать оптимальный вес, не допуская ожирения.
Прогноз выживаемости
Статистические данные основываются на наблюдениях за пациентами в течение 5 лет. Это вовсе не означает, что после постановки диагноза человеку остается жить всего 5 лет. Каждый случай индивидуальный, сложно предсказать, как будет развиваться рак. Есть вероятность того, что процесс внезапно замедлится, но остается вероятность того, что рак начнет быстро прогрессировать. Официальная статистика приводит следующие данные;
- Нулевая стадия – 80%;
- Первая – 50%;
- Вторая – 28%;
- Третья – 8%;
- Четвертая – 4%.
Сейчас читают: Методика проведения лапароскопии желчного пузыря
Конечно же, результат зависит от методов лечения, квалификации специалистов, финансовых возможностей пациентов. Меньше шансов выжить у жителей с низким финансовым доходом, которые не могут себе позволить даже качественное комплексное обследование.
Причины рака желчевыводящих путей
Основными причинами возникновения рака желчевыводящих путей называют повреждения выстилающего эпителия, которые связаны с возрастом, инфекциями, гельминтозами, нарушением оттока желчи.
Ряд факторов, при которых образуется опухоль, следующий:
- • старение — возраст 50–70 лет;
- • вирусный гепатит (заразен; возбудители, вызывающие гепатит В и С, передаются через кровь; заразится типом В можно и при половых контактах, а вот воздушно-капельным путем они не передаются);
- • наследственность (аутоиммунный гепатит, первичный билиарный цирроз);
- • вредные привычки, например, курение и алкоголизм (в том числе женский, который практически неизлечим);
- • гельминтозы (фасциолез, лямблиоз, шистосомоз, аскаридоз);
- • канцерогены (асбест, лакокрасочные материалы);
- • некоторые лекарственные препараты, влияющие на кинетику желчевыводящих путей, вызывающие холестаз;
- • патологии и болезни желчевыводящих путей (камни, склерозирующий холангит, кисты желчевыводящих путей, врожденные аномалии).
Этиология не исключает и психосоматику, то есть появление онкозаболевания на фоне стресса, переживаний.
Истории пользователей
Валентина, г. Москва:
«Хочу рассказать свою историю. Сестра всю жизнь жаловалась на боли с правой стороны. Обычно приступы бывали после физической нагрузки или острой и жирной пищи. Пила «Но-шпу», «Аллохол», заваривала желчегонные травы. Боль проходила, других признаков не было.
Первый раз встревожились, когда в саду развился приступ сильной боли, так что даже пришлось вызвать скорую помощь. В больнице обследовали. Доктор сказал, что есть признаки воспаления, несколько камушков в пузыре, посоветовал их удалить. Сказал, что с возрастом могут развиться осложнения: желтуха, воспаление печени. Сестра отказалась, решила принимать таблетки, диету соблюдать. И опять пошло так же — то болит, то все нормально. Через какое-то время стала замечать, что быстро устает, настроения нет, стала худеть. Поест, рвота начинается. Заметили, что появилась желтушность кожи.
Уже на пенсии была. Прошла УЗИ, сдала анализы — отправили к онкологу. После еще нескольких обследований выставили диагноз рак желчного пузыря. Онколог сказал, что стадия запущенная и можно только облегчить состояние, установив трубочку для оттока желчи. Стали готовится к операции, но состояние сильно ухудшилось, так что оперировать не стали. Через 1,5 месяца сестра умерла. Она уже была без сознания.
Получается, правду врачи говорят — раз что-то пошло не так, надо обратить внимание. Кажется, что ничего страшного, а можно жизнь проглядеть».
Светлана, г. Калуга:
«Мама в детстве перенесла гепатит и частенько жаловалась на боли. Поработает внаклонку или съест что жирное или острое – и сразу плохо. Работала на заводе и проходила медосмотры. На УЗИ обнаружили камни в желчном пузыре, отправили к хирургу. Решили по совету врача прооперировать эндоскопически, чтобы осложнений не было. Пузырь удалили. На биопсии обнаружили рак. После выписки стали обследоваться. В других органах узлов не нашли. Прошли курс химиотерапии. Конечно, тяжело. Но мы рады, что прислушались к совету врача, и мама легла на операцию. Сейчас ей становится намного лучше, и я уверена, что она проживет еще долгие годы».
Профилактика
Профилактика рассматривается как способ избежать влияния неблагоприятных факторов на здоровье человека. В данной статье речь идет о желчном пузыре. Но было бы ошибкой думать, что для этого достаточно лишь правильно питаться.
Жизнь человека – бесконечный процесс взаимодействия с внешней средой, социумом, природой, современными технологиями. Все это в совокупности оказывает влияние на его благополучие: физическое, психическое, социальное.
Ответственность за свои жизненные процессы — лучший способ как можно дольше оставаться здоровым и счастливым.
Виды рака желчевыводящих путей
Типология рака желчевыводящих путей учитывает не только его расположение, но и метастазирование, клиническую и цитологическую картину. Стадийность онкопроцесса определяют по классификации TNM.
По цитологии, гистологическому заключению, различают типы:
- • аденокарцинома — встречается чаще всего;
- • плоскоклеточный — составляет 15% от всех видов;
- • железистый (перстневидноклеточный, коллоидный);
- • недифференцированный.
Разновидности рака желчевыводящих протоков по локализации:
- • внутрипеченочный;
- • зоны ворот печени (опухоль Клатскина);
- • внепеченочный.
По форме роста:
- • диффузно-инфильтративный;
- • узловой;
- • папиллярный.
Прогноз для жизни
Прогноз при ХГК очень неблагоприятный. Средний срок выживаемости после выставления диагноза составляет 24 месяца (при внутрипеченочных холангиокарциномах составляют 18-30 месяцев, при воротных 12-24 месяца). Большая часть пациентов умирает в течение первого года после верификации диагноза.
Пятилетняя выживаемость сохраняется на уровне 10%. Данные из Всемирной организации здравоохранения утверждают об увеличении смертности при ВПХГК и тенденции к снижению от ВХГК и ДХГК.
Терминальные состояния
В ходе борьбы с болезнью организм постепенно истощает свои ресурсы.
Злокачественные процессы влияют на деятельность центральной и периферической нервной системы. Сознание постепенно угнетается. Пациент лежит с закрытыми глазами, не реагирует на вопросы. Поражение печени сопровождается печеночной комой — полным отсутствием сознания.
Угнетение функций нервной системы отрицательно влияет на кровообращение и дыхание.
Нарушается кровообращение в органах. Кожные покровы приобретают серый цвет, проступает холодный липкий пот. Конечности становятся на ощупь ледяными. Снижается артериальное давление, нарушается сердечный ритм. Пульс становится слабым, нитевидным.
Наблюдается одышка (затруднение вдоха или выдоха), учащается дыхание, появляется патологический ритм. Нарушается образование мочи. Проявляются специфические симптомы: тошнота, рвота, вздутие живота, отсутствие стула.
Поражения печени сопровождаются нарушением свертывания крови. У пациентов развиваются осложнения в виде желудочно-кишечного кровотечения, кровоточивости десен.
Состояния, пограничные между жизнью и смертью, называют терминальными. Выделяют четыре таких состояния:
Клиническая смерть длится в среднем 5-6 минут. Затем наступают необратимые изменения, которые называют биологической смертью.