Спленомегалия – что это значит
Данный термин применяется медиками, когда селезенка имеет аномальное увеличение размера. Зачастую такое заболевание возникает при патологических процессах в соседствующих органах. Масса здоровой селезенки в среднем не превышает150 грамм. Если при пальпации или УЗИ отмечается размер селезенки более чем 7 сантиметров по диагонали, фиксируется увеличение органа. Но само увеличение – еще не показатель болезни.
Диагностирование заболевания происходит по таким признакам:
- Размер селезенки существенно превышает норму.
- При пальпации четко прощупывается орган и его края.
- Селезенка при дыхании неподвижная.
Спленомегалия – это не отдельное заболевание, а симптом нарушения одного из важных процессов. При этом работа органа становится нестабильной, и селезенка может начать избавлять организм не только от мертвых клеток крови, но и от действующих.
Медики различают два типа увеличения селезенки:
- Воспалительное – оно проявляется на фоне инфаркта, вирусных и бактериальных инфекций, абсцесса.
- Не воспалительное – такая спленомегалия наблюдается при железодефицитной анемии, сахарном диабете, ревматизме, полимиозите, заболеваниях ЖКТ, псориазе.
Увеличение органа может быть умеренным, когда длина селезенки достигает 20 см, и тяжелым, если орган увеличен на более чем на 21 см.
Механизм развития патологии
Опасность гиперспленизма заключается в недостаточном выполнении селезенкой и печенью своих функций. Это потенциально летальный синдром, ведь изменения ведут к тотальному снижению иммунной защиты, усугублению воспалительных процессов. Важно своевременно распознать болезненное состояние, как можно раньше начать терапию.
Селезенка при гиперспленизме
Селезенка является наиболее крупным лимфоидным образованием организма, важной частью иммунной системы. Орган расположен в левой верхней части живота, за нижними ребрами. Селезенка улавливает и разрушает старые, деформированные эритроциты. Также орган выполняет иммунную функцию. Селезенка нужна для борьбы с инфекциями. Человек может жить без этого органа, но при этом возрастает риск серьезных заболеваний.
От латинского названия селезенки «splen» произошли термины «спленомегалия» и «гиперспленизм». Первый означает увеличение размеров органа по сравнению с нормальным состоянием, в результате чего край органа выступает на 2-3 см из-под реберной дуги.
Гиперспленизм — это чрезмерная активность селезенки, которая сопровождается усилением разрушения клеточных элементов крови и снижением их количества. Синдром может иметь первичное и вторичное происхождение:
- Первичный гиперспленизм — проявляется как заболевание самой селезенки.
- Вторичный гиперспленизм — развивается на фоне хронического гепатита и цирроза печени. Часто синдром сопровождается увеличением селезенки — спленомегалией.
В норме селезенка производит новые лимфоциты, служит «депо» тромбоцитов, способствует «утилизации» только старых и поврежденных эритроцитов. При поражении печени эти функции нарушаются. Выработка лейкоцитов уменьшается, нарушается процесс продуцирования эритроцитов – они начинают активно уничтожаться.
Внутрипеченочный портальный блок
Патология возникает в связи с застоем крови в органе вследствие повышения портального давления. Это приводит к изменениям в селезенке, которые сопровождаются уменьшением количества циркулирующих форменных элементов в кровеносном русле. Запускается компенсаторная реакция в костном мозге — увеличиваются пролиферация и образование новых клеток крови.
При гиперспленизме клетки крови не успевают «состариться» и получить повреждения, но уже разрушаются. Одновременно происходит торможение костномозгового кроветворения.
Как считают исследователи, именно селезенка выделяет гормоны, регулирующие функции костного мозга.
Включается механизм чрезмерного разрушения форменных элементов крови, однако не производится достаточное количество клеток для замены «выбывших». Возникает панцитопения — сочетание анемии, лейкопении и тромбоцитопении. Это дефицит в периферической крови эритроцитов, лейкоцитов и тромбоцитов.
Спленомегалия: причины возникновения
Успех лечения спленомегалии во многом зависит от того, насколько правильно была диагностирована причина патологии. Увеличение селезенки может быть спровоцировано бактериальными, вирусными, протозойными инфекциями, гельминтами, патологиями других органов и систем.
Основными бактериальными и вирусными инфекциями, вызывающими спленомегалию, считаются:
- Туберкулез селезенки – он имеет скудную клиническую симптоматику и может быть обнаружен в результате цитологического обследования.
- Бруцеллез – опасная инфекция, которая поражает не только селезенку, но и сердце, сосуды, опорно-двигательный аппарат, мочеполовую и нервную системы.
- Вирусные гепатиты – одни из самых распространенных инфекций, поражающих селезенку, печень и желчные пути.
- Краснуха – болезнь вызывает спленомегалию, а также может стать причиной развития сахарного диабета и панэнцефалита.
- Сифилис – поражает внутренние органы, вызывает воспаление лимфатических узлов. Лечение направляется на основной очаг патологии.
В качестве протозойных инфекций, провоцирующих спленомегалию, могут выступать:
- Малярия – инфекционное заболевание, часто встречающееся в тропических странах. Инфекция быстро распространяется и поражает такие важные органы, как сердце, почки, печень, селезенку.
- Токсоплазмоз – опасная инфекция, проявляется сильной интоксикацией организма и поражением лимфатической и нервной системы.
- Лейшманиозинфекционное заболевание, при котором селезенка увеличивается на всю область левой части брюшной полости. Патология крайне опасна, так как быстро прогрессирует, и распространяет по коже большие язвы.
Гельминтозы, приводящие к спленомегалии:
- Шистосомоз – его вызывают кровососущие организмы, которые проникают под кожу и поражают селезенку, кишечник, мочеполовые органы. Заболевание встречается в Азиатских и Ближневосточных странах.
- Эхинококкоз – паразитарная инфекция, которая распространена по всему миру. Заболевание влияет на работу всех органов и систем, что проявляется такими признаками, как сильная интоксикация, резкие боли в области живота, хронические воспаления.
Аутоиммунные заболевания, как причины спленомегалии:
- Ревматоидный артрит – распространенный недуг, который поражает соединительные ткани и оболочки суставов.
- Красная волчанка – опасный и распространенный патологический процесс, дающий сбой в работе иммунной системы, он может поражать внутренние органы, соединительные ткани и даже кожу.
Также стоит отметить, что спленомегалия нередко возникает на фоне таких серьезных заболеваний, как цирроз печени, злокачественные опухоли, закупорки сосудистого русла. Поэтому, если терапевтом было выявлено увеличение селезенки, необходимо пройти полное обследование организма и найти истинную причину спленомегалии.
Симптомы спленомегалии
Клиническая картина болезни неоднозначна, так как симптомы отличаются по форме первичного заболевания. Однако у данного недуга есть и схожие проявления, которые позволяют заподозрить патологию селезенки.
Воспалительная форма проявляется повышенной температурой, интоксикацией, болью в левой области брюшной полости, редко появляется рвота, диарея.
Не воспалительная форма отмечается слабым, тянущим болевым синдромом, температура зачастую в пределах нормы, особых жалоб у пациента нет.
Обратите внимание: воспаленная селезенка дает о себе знать характерными признаками довольно редко. Зачастую спленомегалия протекает бессимптомно и диагностируется вместе с первичным заболеванием.
Дискомфортные ощущения неспецифичны, они часто списываются пациентами на другие патологические проявления. И поскольку селезенка расположена рядом с желудком, то увеличиваясь в размере, она начинает давить на стенки желудка, вызывая ощущения тяжести и наполненности.
Также к общим характеристикам воспаления относится бледность кожи, синяки под глазами, ночная потливость и снижение веса. Изредка наблюдается лихорадка, вызванная гипертермией тела.
Внешние проявления заболевания
Часто граждане задают вопрос: при циррозе печени, какие симптомы можно обнаружить внешне? Как болезнь проявляется на других органах? Существует ряд признаков, по которым можно диагностировать раннюю стадию болезни:
- Ногти — при нарушении обмена веществ, ногтевые пластины становятся ломкими, хрупкими. Отмечается замедление роста ногтей. Появляются нехарактерные белые пятна и полоски (линии Мюкле). Происходит разделение ногтей на 2 половины: темная нижняя часть и светлая верхняя.
- Отеки ног. Конечности постоянно наполнены жидкостью, которая ежедневно увеличивается.
- Глаза. Склеры постепенно приобретают желтый оттенок (при билиарном нарушении).
- Асцит. Накапливается жидкость в брюшной полости, при этом она плохо выводится.
- Язык становится сухим и багрово-красным, в дальнейшем цвет меняется на фиолетовый.
Любое подозрение на болезнь стоит проверить в клинике, провести ряд анализов и биохимическую диагностику. Запущенную форму, практически, невозможно вылечить.
Диагностика спленомегалии
На начальном этапе диагностика спленомегалии проводится терапевтом, который ощупывает живот методом пальпации. Далее специалистом собирается анамнез перенесенных заболеваний и выясняется наличие хронических болезней. Уточняется, что пациент употреблял в пищу накануне и посещал ли тропические страны.
Для более точного диагноза назначается ряд лабораторных исследований:
Общий анализ кала.
- Анализ мочи, который покажет состояние мочеполовой системы.
- Биохимический анализ крови из вены, по которому можно определить патологию печени и поджелудочной.
- Общий анализ крови на лейкоциты, и гемоглобин.
- УЗИ внутренних органов.
- Биологические маркеры на наличие аутоиммунных заболеваний.
- Компьютерная томография для более детального исследования.
Если этих результатов для диагностики будет недостаточно, может быть назначена стернальная пункция, подразумевающая забор костного мозга и его исследование на наличие злокачественных образований. После того, как будут собраны все результаты, специалист назначает медикаментозное лечение, а в особо тяжелых случаях отправляет на хирургическое удаление селезенки.
Селезенка является органом кроветворения, поэтому при наличии спленомегалии не обойтись без визита к гематологу. В ряде случаев может быть необходима консультация ревматолога, инфекциониста, эндокринолога.
Лечение спленомегалии селезенки
Выбор метода лечения зависит от того, каким было выявлено первичное заболевание.
Обратите внимание: сама увеличенная селезенка лечится лишь при развитии тяжелой формы гиперспленизма. Чаще всего размеры органа приходят в норму после устранения причины, которая послужила причиной спленомегалии.
В зависимости от развития того или иного заболевания-первопричины могут быть подобраны следующие терапевтические мероприятия:
- Если причиной спленомегалии стали бактериальные инфекции, назначается курс антибиотиков и пробиотиков.
- В случае с гельминтозной инфекцией прописываются противоцестодозные, противотрематодозные или противонематодозные препараты.
- Если увеличению селезенки послужили вирусные заболевания, рекомендуется противовирусная медикаментозная терапия с иммуномодуляторами.
- При авитаминозе прописывается комплекс поливитаминов и назначается сбалансированная диета.
Для улучшения состояния пациента при спленомегалии могут быть проведены:
- лечение гормональными препаратами;
- переливания лейкоцитарной и тромбоцитарной массы.
Если консервативное лечение не дает положительных результатов, и селезенка продолжает увеличиваться, несмотря на исцеление первопричины патологии, назначается удаление органа. Тем самым медики стараются сохранить жизнь пациенту и избежать таких тяжелых осложнений, как разрыв органа, анемия, осложнения первичных патологий.
После удаления селезенки иммунитет человека ослабевает, снижается сопротивляемость многочисленным инфекциям и вирусам. Поэтому пациенту назначается курс антибиотиков после операции и предлагается пройти иммунизацию от опасных инфекций.
Прогнозирование и предупреждение
Спленомегалия — признак серьезных заболеваний, требующий проведения тщательной диагностики и адекватной терапии. Прогноз синдрома зависит от причинной патологии. Из-за мультифакторности данного состояния сложно делать какие-либо выводы относительно дальнейших перспектив.
Специфическая профилактика, способная защитить человека от спленомегалии, в настоящее время не разработана. Общие профилактические мероприятия направлены на предупреждение развития болезней, которые могут привести к внезапному увеличению органа. Для этого необходимо ежегодно проходить профосмотр, своевременно выявлять и лечить инфекционные заболевания и прочие патологические процессы, санировать воспалительные очаги, укреплять иммунитет, вести здоровый и активный образ жизни без никотина и алкоголя, ставить прививки в соответствии с Национальным календарем.
Спленомегалия — серьезный процесс, но не такой опасный, как его основное заболевание. Современной медицине известны случаи, когда размеры селезенки возвращались к норме после адекватной комплексной терапии причинной патологии.
Профилактика спленомегалии
Профилактические меры, которые помогут избежать воспаления селезенки и сохранить жизнедеятельность органа, достаточно просты и доступны. Прежде всего, нужно отказаться от пагубных привычек, заняться укреплением защитных сил организма, проводить своевременную вакцинацию, особенно при частых путешествиях, и соблюдать простые правила гигиены.
Не допустить тяжелого развития недуга помогут регулярные обследования организма, лечение хронических и острых заболеваний, обращение за медицинской помощью при тревожных симптомах, закаливание, умеренные физические нагрузки, прогулки на свежем воздухе.
Стоит отметить, что сама спленомегалия не особо опасна. Большую опасность несет первичное заболевание, которое поражает не только селезенку, но и другие органы. Поэтому при своевременном обращении за помощью и проведении комбинированного лечения можно остановить спленомегалию, и не допустить осложнений.
Чумаченко Ольга, медицинский обозреватель
16, всего, сегодня
(40 голос., средний: 4,88 из 5)
Лучевой колит: причины, симптомы, лечение
Боль в правом подреберье — возможные причины
Похожие записи
Осложнения
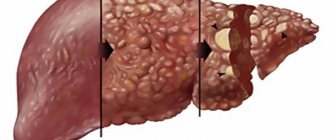
По мере прогрессирования поражения печени у людей с первичным билиарным циррозом может развиться целый ряд тяжелых нарушений, а именно:
Цирроз. Цирроз – это рубцевание печени, затрудняющее ее функционирование. Цирроз может развиться на поздних стадиях первичного билиарного цирроза. Продолжающийся цирроз может привести к печеночной недостаточности, при которой печень больше не в стоянии функционировать надлежащим образом.Повышение давления в портальной вене (портальная гипертензия). Кровь из кишечного тракта, селезенки и поджелудочной попадает в печень через большой кровеносный сосуд, который называется воротная вена. При блокировании рубцовой тканью нормального кровоснабжения печени, кровь возвращается назад, подобно воде за плотиной, вызывая повышение давления в вене. Поскольку кровь не проходит через печень, гормоны, лекарственные препараты и другие токсины не отфильтровываются из кровотока надлежащим образом.Расширение сосудов (варикоз). Циркуляция крови по портальной вене замедляется или блокируется, кровь может поступать обратно в другие вены, главным образом в вены желудка и пищевода. Стенки кровеносных сосудов истончаются, и повышение давления в венах может вызвать кровотечение в верхних отделах желудка или пищевода. Кровотечение – это экстренное неотложное состояние, которое требует незамедлительного оказания медицинской помощи.Рак печени. Разрушение здоровой ткани печени при циррозе повышает риск развития рака печени.Ослабление костной ткани (остеопороз) Первичный билиарный цирроз повышает риск ослабления и хрупкости костей, повышая их склонность к переломам.Витаминная недостаточность Недостаток желчи нарушает способность органов пищеварительной системы всасывать жиры и жирорастворимые витамины: A, D, E и K. В запущенных случаях первичного билиарного цирроза это может привести к витаминной недостаточности.Нарушение памяти. У некоторых людей с первичным билиарным циррозом отмечаются нарушения памяти и концентрации внимания.Повышение риска развития другого заболевания. Помимо поражения желчных протоков и печени в людей с первичным билиарным циррозом отмечаются нарушения метаболического и иммунного характера, в том числе нарушения со стороны щитовидной железы, ограниченная склеродерма (CREST-синдром) и ревматоидный артрит.