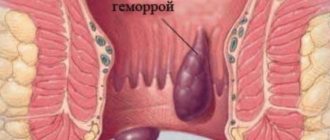
Хронический панкреатит с внешнесекреторной недостаточностью развивается при длительном воспалительном процессе в поджелудочной железе (свыше 10 лет). В результате замещения паренхимы соединительной тканью, орган теряет возможность выполнять в полной мере инкреторную и внешнесекреторную функцию.
Заболевание является очень серьезным, поскольку приводит к частичной либо полной утрате поджелудочной железы.
Главными симптомами патологии являются диспепсические расстройства, абдоминальные боли, приступы тошноты, бледность кожи, тахикардия, одышка, снижение трудоспособности и постоянная усталость.
Главный признак воспаления поджелудочной и нарушения ее функции – наличие в кале непереваренных частиц еды и примесь жира. Основу диагностики составляет исследование каловых масс. Составляющими эффективной терапии являются специальное питание, прием ферментативных средств и блокаторов протонового насоса.
Разновидности
Подвиды по морфологии
Хронический паренхиматозный панкреатит делят на три морфологические формы. Они отличаются патологическим течением и клиническими картинами:
- Отечная – специфична увеличением размеров поджелудочной железы из-за скопления в ее тканях излишней жидкости. Развивается чаще при погрешностях в режиме питания, в особенности в комбинации с алкоголем. Иногда выступает следствием как осложнение некоторых болезней ЖКТ (язвы и другие). Имеет яркую клинику на фоне тяжелой интоксикации. Панкреатический шок в большинстве случаев не наступает. Данная паренхиматозная форма не нуждается в хирургическом вмешательстве и имеет благоприятный прогноз.
- Склерозирующая – бывает автономным хроническим недугом, возникшим вследствие обтурации железистых протоков. Или же, становится результатом патологий в ЖКТ. Этой форме свойственно появление склеротических трансформаций в органе и существенное расширение его протоков. Она имеет яркие симптомы, среди которых основным является болевой синдром, частое мочеиспускание, кожный зуд, глюкозурия и сухость во рту. Иногда имеет латентное течение (в 5%). Склерозирующий подтип часто лечится консервативно и имеет благоприятный прогноз.
- Калькулезная – форма, усугубленная отложением конкрементов (нерастворимых солей кальция) в выводных протоках. Является опасным подтипом паренхиматозного недуга, так как велик риск полной обтурации панкреатического протока. Имеет склонность к прогрессии и злокачественному финалу, потому прогноз не всегда благоприятный.
Подвид с внешнесектарной патологией
Существует еще один подтип этого недуга – хронический паренхиматозный панкреатит с внешнесекреторной недостаточностью. Этот диагноз выставляется в ситуациях, когда происходит понижение продукции определенных ферментов, участвующих в пищеварении. Заключение делается на базе лабораторного, аппаратного обследования и конкретных жалоб.
Непосредственной обстоятельством возникновения внешнесекреторной недостаточности является неспособность «больного» органа справляться со своими обязанностями. Вследствие хронического паренхиматозного воспаления начинается ферментативный «голод», который нарушает привычный процесс в пищеварительных системах. При этом количество выработки ферментов иногда сокращается довольно-таки на значительный показатель, равный 70%.
Хронический паренхиматозный панкреатит — это очень распространенное заболевание, которое связано с воспалением поджелудочной железы. Недуг протекает волнообразно: ремиссии сменяются стадиями обострения после чего, даже несмотря на лечение, происходит рубцевание ткани. Это в свою очередь нарушает проходимость протоков и вызывает изменение функций поджелудочной железы, особенно секреторной и эндокринной. Последствием таких состояний может стать нарушение синтеза инсулина и всего процесса пищеварения. В результате недополучения жизненно важных веществ нарушается работа и других органов, а также происходит изменение всех обменных процессов.
Чтобы снизить негативные последствия от недуга требуется рассмотреть клиническую картину заболевания, специфику лечения и возможные профилактические мероприятия.
Лечение
При условии, что хронический паренхиматозный панкреатит протекает без обострений, лечение заболевания сводится к поддержанию функциональности поджелудочной железы.
Этому способствует медикаментозная терапия, направленная на уменьшение и снятие болевых ощущений, а также на борьбу с воспалительными процессами.
Устранение болей и облегчение протекания заболевания производится при помощи блокаторов протонной помпы. Они уменьшают количество соляной кислоты, которая вырабатывается желудком, и снижают нагрузку на поджелудочную железу. В число таких лекарств входят препараты, в которых активными веществами являются пантопразол, омепразол, лансопразол, рабепразол и эзомепразол.
Наиболее распространенные из них:
- Нольпаза;
- Омез;
- Акриланс, Ланзап;
- Париет;
- Нексиум.
Для снижения количества соляной кислоты в желудке не менее эффективно использование H2-гистаминных блокаторов. Их активность основана на содержании ранитидина и фамотидина. Примерами являются Ранисан, Зантак и Кватемал.
Еще одну группу медикаментозных средств для лечения хронического паренхиматозного панкреатита представляют спазмолитики. Снятие болевых ощущений осуществляется за счет снижения давления внутри протоковых желез. Дротаверин, входящий в Но-шпу и Спазмол, а также мебеверин в Дюспаталине значительно облегчают состояние пациента.
Применение нестероидных противовоспалительных средств (НПВС) позволяет замедлить воспалительные процессы, протекающие в поджелудочной железе. Они представлены Диклофенаком, Вольтареном и Ортофеном.
При заместительной терапии производится восстановление баланса ферментов, нарушенного вследствие ненормального переваривания пищи. Липаза, амилаза, трипсин и химотрипсин вводятся в организм принудительно. Особое внимание уделяется точной дозировке и правильному приему препаратов. Лекарства снабжаются специальной оболочкой, позволяющей доставить их непосредственно в кишечник и лишь там начать активную работу. Следует учитывать, что их прием производится непосредственно перед едой. В качестве примеров выступают Мезим-форте, Панкреатин, Креон и Панзинорм.
Помимо медикаментозного лечения хронического паренхиматозного панкреатита, используются народные методы. Они носят вспомогательный характер и применяются исключительно с ведома лечащего врача.
Когда обыкновенные методы лечения не дают ощутимых результатов, а воспалительный процесс в поджелудочной железе продолжает обостряться, приходится прибегать к хирургическому вмешательству. При этом удаляется наиболее пораженная часть органа.
Причины и формы заболевания
Основной причиной паренхиматозного панкреатита является невнимательное отношение к состоянию своего здоровья, а точнее неправильный образ жизни: несбалансированное нерегулярное питание, курение, стрессы, чрезмерное употребление жирной, острой и соленой еды, недостаток витаминов и белков в рационе и другое. Часто недуг может быть следствием других заболеваний. В таких случаях он обычно развивается на фоне острого панкреатита, язвы желудка, алкоголизма и некоторых кишечных заболеваний.
В зависимости от причин будут определяться и формы болезни. Выделяют первичный панкреатит, когда заболевание было вызвано внешними факторами, никак не связанными с поджелудочной железой. И вторичный — развивается на фоне заболеваний близлежащих к железе органов.
К главным факторам, которые могут вызывать развитие паренхиматозного панкреатита, относятся:
- Одна из самых главных причин недуга — чрезмерное употребление алкоголя (алкоголизм обнаружен у 60% пациентов). Это алкогольный панкреатит.
- Дисметаболический панкреатит развивается на фоне нарушения обменных процессов. Недуг может быть следствием муковисцидоза или повышенного содержания жира в плазме крови.
- Заболевание, которое возникает из-за проблем с желчевыводящей системой, называют билиарнозависимым или билиарным панкреатитом. Развивается обычно на фоне гепатита, холецистита, дистонии желчных путей, желчекаменной болезни.
- Причиной развития инфекционного панкреатита являются вирусные инфекции. Заболевание возникает, когда инфекция контактным путем попадает в поджелудочную железу.
- Аутоиммунный панкреатит развивается тогда, когда иммунная система начинает воспринимать клетки поджелудочной железы как чужеродные, выделяя антитела для их уничтожения.
- Заболеть паренхиматозным панкреатитом можно в результате длительного приема препаратов, которые оказывают токсическое действие на ткани поджелудочной железы. Прием таких лекарственных средств должен обязательно проходить под контролем лечащего врача.
- Нарушение оттока секрета в кишечник.
- Наследственность.
Еще следует подчеркнуть тот факт, что около 30% случаев заболевания не имеют конкретной причины. Тогда говорят об идиопатической форме паренхиматозного панкреатита.
https://youtube.com/watch?v=75tumoQL9l4
Хирургическое лечение заболевания
В некоторых случаях при хроническом панкреатите требуется оперативное вмешательство. Показаниями служат:
- боли, которые не купируются с помощью лекарственных средств и диеты;
- наличие абсцессов и кист в поджелудочной железе;
- обструкция желчных протоков, которую невозможно разрешить с помощью эндоскопического метода;
- стеноз двенадцатиперстной кишки;
- свищи в поджелудочной железе с развитием плеврального выпота или асцита;
- подозрение на онкологическое заболевание, не подтвержденное цитологически или гистологически.
«Хронический панкреатит, симптомы и лечение у взрослых» — важная медицинская тема, требующая внимания. Это коварное заболевание, прогрессирующий и необратимый процесс. Однако лечение все же необходимо. Оно позволяет продлить жизнь больных людей, избавляет от неприятных симптомов, свойственных хроническому панкреатиту. К примеру, при соблюдении рекомендаций по диете, отказе от алкоголя, правильной лекарственной терапии больные живут до 10 лет. Половина тех лиц, которые не обращаются за медицинской помощью и продолжают употреблять спиртные напитки, курить, неправильно питаться, умирают раньше этого срока.
Симптоматика и клиническая картина болезни
Симптомы заболевания иногда слабо проявляются, особенно в период ремиссии. Более выраженные признаки недуга можно наблюдать при обострении. Тогда симптомы буду зависеть от состояния больного и сопутствующих патологий.
Среди главных симптомов острой фазы заболевания, выделяют:
- Болезненные ощущения. Могут наблюдаться опоясывающие боли (слева под ребром). По характеру — ноющие, по силе — не очень сильные. Среди особенностей можно выделить тот факт, что боли обычно возникают на фоне переедания, употребления жирной тяжелой пищи или после злоупотребления алкоголем.
- Диспепсическое расстройство. Оно проявляется через нестабильный стул, когда у пациента чередуется запор и диарея. При этом в кале больного можно увидеть непереваренные частички пищи. Тошнота и рвота — дополнительные симптомы состояния.
- Снижение массы тела. На фоне уменьшения выработки количества пищеварительных ферментов еда не может перевариться должным образом, а значит, питательные вещества из пищи не всасываются. Это и вызывает потерю веса. Еще одним факторам снижения веса являются болевые ощущения после трапезы, за счет чего больной старается кушать реже.
- Развитие сахарного диабета. Наличие такого симптома свидетельствует об обширном поражении тканей поджелудочной железы (более 80%). Диабет развивается, так как нарушается выработка инсулина, за счет чего клетки не могут сами усваивать глюкозу.
Если перечисленные симптомы наблюдаются у человека не впервые, а возникают периодически, то можно говорить о хронической форме заболевания.
При хроническом паренхиматозном панкреатите клиническая картина может складываться из таких симптомов:
- диарея (испражнение происходит почти сразу после еды), при этом запах кала отличается резкостью и зловонностью;
- частые рвоты, которые не приносят облегчения;
- по утрам тошнота;
- резкое похудение;
- может развиться механическая желтуха;
- кожные высыпания геморрагического характера;
- усиленное потоотделение и слюноотделение.
Среди особенностей хронического рецидивирующего панкреатита выделяют следующее:
- обострение состояния наблюдается 2–3 раза в год;
- обострение протекает в легкой форме, особенно при соблюдении строгой диеты;
- осложнения у пациентов встречаются редко.
При наличии симптомов следует показаться доктору, чтобы при необходимости начать лечение.
Симптомы
Хроническая форма заболевания подразумевает вялотекущий процесс, сменяющийся острыми приступами. Ремиссия (кажущееся улучшение состояния), при которой паренхиматозный панкреатит практически себя не проявляет, сменяется:
- Болевыми ощущениями в подреберье, чаще всего с левой стороны или с опоясыванием реберных дуг. Ноющая боль дает о себе знать после переедания, употребления жирной, острой, пересоленной пищи. К таким же последствиям может привести передозировка алкоголя.
- Мальабсорбцией. Нехватка ферментов, вырабатываемых поджелудочной железой, выражается в недостаточном переваривании пищи. Наблюдаются слабость и вялость. Пациент начинает терять вес.
- Диспепсией. Снижается аппетит. Стул становится частым. Ощущается тошнота, которая может сопровождаться рвотой с кислым привкусом и запахом.
- Симптомами, характерными для сахарного диабета (ощущение жажды и голода, сухая кожа, чрезмерное потоотделение и т. д.). Поджелудочная железа, являющаяся источником инсулина, не справляется со своими обязанностями, что приводит к повышению сахара в крови.
Диагностика и возможные осложнения
Доктор сможет поставить диагноз панкреатит уже по симптоматике после осмотра и опроса больного, но чтобы подтвердить, что пациент имеет дело конкретно с хроническим паренхиматозным панкреатитом, необходимо будет пройти обследование.
Чтобы провести диагностику по всем правилам потребуется сдать анализы на лабораторное исследование (общий и биохимический анализ крови, копрограмма) и пройти инструментальное исследование (узи, рентгенография, лапароскопия). По результатам можно будет установить точный диагноз, и начать лечение.
Если заболевание удастся распознать на начальной стадии, и как можно раньше начать терапию, то эффективность лечения может быть очень высокой. Если же пациент запустил болезнь, то это чревато развитием различных патологий. Опасность заключается в том, что осложнения плохо поддаются терапии и иногда требуют хирургического вмешательства. Могут привести и к летальному исходу.
Запущенный панкреатит может вызывать такие осложнения:
- часто развивается сахарный диабет, который опасен гипогликемическими кризами;
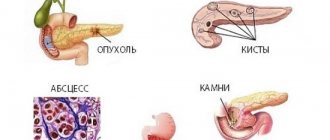
- могут возникать различные образования, которые затрагивают функциональные ткани поджелудочной железы (кисты, абсцессы, свищи);
- один из самых опасных вариантов — злокачественные образования;
- может развиться гастрит, язва (желудка или двенадцатиперстной кишки), желчекаменная болезнь, холецистит, хронический гепатит и другие.
Если заболевание не лечить, то последствия для пациента могут быть очень печальными.
Возможные осложнения
Осложнения при заболевании в хронической форме нередки, и их проявление значительно ухудшает состояние пациента. Они выражаются:
- образованием кист, свищей, абсцессов, язв в верхних участках пищеварительной системы;
- подпочечной желтухой;
- подпеченочной портальной гипертензией;
- абдоминальным ишемическим синдромом;
- панкреатическим асцитом;
Возможны осложнения инфекционного характера. Самыми опасными являются сахарный диабет и рак поджелудочной железы с затрудненным диагностированием. Позднее обнаружение злокачественной опухоли практически не оставляет шансов на выздоровление больного.
Осложнения, протекающие в тяжелой форме, становятся причиной необходимости хирургического вмешательства.
Ведя здоровый образ жизни и придерживаясь норм питания, хронического паренхиматозного панкреатита вполне можно избежать. Если же этот недуг все же обнаружился, не стоит впадать в отчаяние. Своевременное обращение к докторам и тщательное выполнение их рекомендаций дает возможность вести полноценную жизнь.
Специфика лечения
Поскольку для паренхиматозного панкреатита характерно чередование обострения и ремиссии, то и терапия в эти периоды будет отличаться.
Лечение на стадии обострения должно быть направлено на решение таких проблем:
- снизить болевые ощущения;
- снять отечность железы;
- провести детоксикацию организма;
- проводить восполнение жидкости и электролитного состава крови;
- снизить ферментную активность;
- антибактериальная терапия;
- симптоматическое лечение;
- витаминотерапия.
При обострении первое, что рекомендуют врачи — максимально разгрузить поджелудочную железу. Обычно назначают голодную диету (несколько дней только на воде) и холод на живот. Дальнейшее питание должно быть очень щадящим: только варенная и тушеная еда. Пить разрешается часто, но небольшими порциями. Во время ремиссии диету продолжают соблюдать, но меню можно расширить (под контролем доктора, с учетом проведенных анализов крови и кала). Медикаментозную терапию также подбирает доктор.
Если заболевание перешло в хроническое, то полностью излечиться не получится. Главное, что необходимо в этой ситуации — стараться избегать обострений и продлить ремиссию на максимально длительный срок.
Панкреатит – воспаление поджелудочной железы, чаще всего возникающее из-за нарушения питания. Является достаточно распространенным явлением как у мужчин, так и у женщин. Исходя из симптоматики различается несколько видов заболевания, одним из которых является паренхиматозный панкреатит, его также называют еще рецидивирующим. В нашей статье мы расскажем о его причинах, раскроем симптоматику заболевания и как происходит лечение.
Немедикаментозное лечение
В терапии хронического панкреатита важную роль играет питание. При выраженных обострениях показаны голодные дни (1-3 и более) и обильное щелочное питье. По показаниям назначается парентеральное или энтеральное (введение нутриентов в толстую кишку с помощью специального зонда) питание. Благодаря этой мере удается остановить секрецию поджелудочной железы, уменьшается интоксикация и становится более слабым болевой синдром.
После нормализации состояния больные люди переводятся на пероральное питание. Приемы пищи должны быть частыми, дробными. Ежедневное меню составляется из слизистых супов, овощных пюре, жидких протертых молочных каш. Из напитков разрешены компоты, кисели, некрепкий чай, минеральная вода, отвар шиповника.
Обязательно исключаются следующие продукты:
- провоцирующие метеоризм;
- имеющие в своем составе грубую клетчатку;
- стимулирующие выработку пищеварительных соков;
- богатые экстрактивными веществами.
Можно ли при хроническом панкреатите есть рыбные и мясные бульоны, грибные и крепкие овощные отвары, консервы, копчености, колбасные изделия, жирные сорта рыбы и мяса, жареные блюда, овощи и фрукты в сыром виде, сдобную выпечку, кондитерские изделия, черный хлеб? Все эти продукты запрещены при обострении заболевания, поэтому от них следует отказаться. Также нужно убрать из своего меню специи, мороженое, алкоголь.
Во время ремиссий рацион немного изменяется. Людям с диагнозом «хронический панкреатит поджелудочной железы» разрешается есть макаронные изделия, сырые овощи и фрукты, мягкие неострые сыры, печеную рыбу. Протертые супы можно заменить обычными вегетарианскими (капусту из ингредиентов необходимо исключить). Каши могут быть рассыпчатыми, более густыми.
Причины заболевания
Чаще всего данное заболевание возникает из-за сопутствующих заболеваний таких, как:
- острый панкреатит;
- язва желудка;
- алкоголизм;
- холецистит;
- нередко оно проявляется на фоне удаленного желчного пузыря.
Чаще всего патология развивается из-за нерегулярного приема пищи, несбалансированного питания, к таким последствиям ведет отсутствие витаминов и белка.
Кроме этого, могут спровоцировать обострение стрессовые ситуации, занятость на вредном производстве, частые инфекционные заболевания.
Симптомы заболевания
Говоря о том, что такое хронический панкреатит, стоит рассмотреть признаки этого недуга. На ранних стадиях в периоды обострений наблюдаются приступы. Для них характерны боли в надчревной области. В большинстве случаев они иррадиируют кзади. Гораздо реже наблюдается опоясывающая боль. У людей, страдающих хроническим панкреатитом, приступы возникают из-за воздействия на организм провоцирующих факторов. Ими является прием жирной пищи, алкогольных и газированных напитков.
Для заболевания также характерен диспепсический синдром. Примерно 56 % больных людей отмечают у себя тошноту и рвоту. В 33 % случаев наблюдается похудание, в 29 % — метеоризм, в 27 % — снижение аппетита. При недуге могут появиться и такие симптомы, как общая слабость, быстрая утомляемость, сниженная трудоспособность.
Симптоматика паренхиматозной формы заболевания
Паренхиматозному панкреатиту, как любой хронической болезни, присущи стадии обострения и ремиссия. Обычно в период затишья больной ощущает себя совершенно здоровым, при этом недуг у него не прогрессирует. Когда ремиссия проходит, то наступает обострение со следующими симптомами:
- боли ноющего характера, начинающиеся в подреберье и переходящие в область спины;
- поврежденная поджелудочная железа вырабатывает минимальное количество пищеварительных ферментов, при этом пища не подвергается полному перевариванию. Вследствие чего развивается тошнота, запор, чередующийся с диареей;
- благодаря тому, что питательные вещества плохо перевариваются и не всасываются, организм испытывает голод, вследствие чего человек начинает худеть. К похудению приводит также отсутствие аппетита. В это время каловые массы приобретают жирный отблеск и имеют непереваренные включения;
- бывают случаи, что патология поджелудочной железы протекает одновременно с сахарным диабетом, так как она одновременно с пищеварительными ферментами вырабатывает инсулин. Дисфункция органа приводит к пониженной выработке инсулина и повышения сахара в организме.
Подробнее о заболевании
Итак, что такое хронический панкреатит? Данным термином специалисты обозначают целую группу заболеваний поджелудочной железы. Для всех недугов характерны следующие особенности:
- фазово-прогрессирующее течение с эпизодами острого панкреатита;
- очаговые, сегментарные или диффузные повреждения паренхимы поджелудочной железы с последующей заменой соединительной тканью;
- изменения в протоковой системе органа;
- формирование кист, псевдокист, камней и кальцификатов;
- развитие эндокринной и экзокринной недостаточности.
О том, что существуют различные виды заболевания, свидетельствует Международная статистическая классификация десятого пересмотра. Хронический панкреатит МКБ-10 подразделяется на:
- ХП алкогольной этиологии (шифр К86.0);
- другие ХП — инфекционный, повторяющийся, рецидивирующий, неуточненной этиологии (шифр К86.1).
Методы диагностики
Опытный специалист может выставить диагноз панкреатит исходя из симптоматики больного. Не первый приступ скорей всего говорит о хроническом проявлении болезни. Однако для уточнения формы панкреатита необходимо пройти следующее обследование:
- УЗИ органов брюшной полости может точно определить наличие деформации органа или его увеличение. Данному типу заболевания присуще уплотнение органа, немного уменьшенного размером, причем главный его приток не подвергается изменениям.
- При паренхиматозном панкреатите анализ мочи и крови указывает повышение количества трипсина, липазы, амилазы.
- Анализ крови показывает повышенное содержание сахара.
- Ангиография путем ввода красящего вещества позволяет определить деформацию или сужение сосудов поджелудочной железы.
Медикаментозное лечение
Подбор необходимых лекарств проводится лечащим врачом на основе тяжести выявленной патологии. Их дозировка и курс приема назначаются с учетом индивидуальных особенностей больного.
Основные виды медикаментов, которые применяются для лечения паренхиматозного панкреатита:
- препараты, снижающее выработку желудочного сока («Омепразол», «Эзамепразол»);
- спазмолитики для снятия боли («Но-Шпа», «Папаверин»);
- прокинетики, улучающие моторику кишечника и способствующие быстрому прохождению пищевого комка («Домперидон», «Метоклоправид»);
- заместительные препараты, восполняющие образовавшийся дефицит ферментов.
Терапия заболевания
Во время лечения необходимо учитывать, что:
- вылечить хронический паренхиматозный панкреатит невозможно;
- следует избегать осложнений, поскольку они разрушают ткани поджелудочной железы;
- необходимо как можно дольше продлевать ремиссию заболевания;
- запрещается заниматься самолечением, особенно это касается стадии обострения.
Терапия паренхиматозного панкреатита должна проводиться в стационаре. Первые 2 дня больного садят на лечебный голод, разрешают пить исключительно минеральную воду с выпущенными предварительно газами. После чего разрешено употреблять пищу, для этого необходима диета № 5. Сильные боли снимают Но-шпа, Анальгин, Новокаин.
https://youtube.com/watch?v=75tumoQL9l4
Для снятия интоксикации вводят раствор Глюкозы, если заболевание вызвано нехваткой пищеварительных ферментов, то рекомендуется прием таких средств, как: Мезим-форте, Панкреатин, Фестал. Когда патология сопровождается усиленной выработкой ферментов, то следующие препараты помогут снизить их содержание: Гордокс, Контрикал, Трасилол. Для восстановления функционирования поджелудочной железы назначают Метилурацил, Кобамамид. Для снятия воспаления показаны Ортофен или Диклофенак.
Если консервативная терапия не приводит к ожидаемому результату, тогда может потребоваться оперативное вмешательство, которое поможет облегчить самочувствие при гнойных абсцессах, закупорке протоков поджелудочной железы.
Отличия паренхиматозного хронического панкреатита от билиарнозависимого
Несмотря на схожесть билиарного панкреатита и хронической формы паренхиматозного, различия между ними все же существуют. Первый относится ко вторичным патологиям, и его проявлению способствует наличие какого-либо тяжелого недуга. Нередки случаи, когда заболевание становится следствием врожденных аномалий.
Билиарный панкреатит проявляется в результате попадания желчи в протоки поджелудочной железы. Увеличенное давление становится причиной разрыва стенок протоков. Попадая на паренхиму, желчь вызывает повышенное выделение фермента, и железа начинает переваривать сама себя.
Диетическое питание
После снятия обострения поддержать поджелудочную железу поможет диета № 5, разрешающая употребление в пищу перечисленных продуктов:
- подсушенного хлеба;
- нежирного мяса, птицу и рыбу;
- омлет, приготовленный из белка;
- крупяные и овощные супы;
- кисломолочные продукты;
- приготовленные на пару овощи;
- сладкие фрукты;
- компоты, кисели.
Стол № 5 запрещает прием:
- алкоголя;
- кислых супов;
- жирное мясо, птицу, рыбу;
- яйца;
- свежую сдобу;
- маринованные, соленые, жареные блюда;
- копчености;
- газировку;
- шоколад;
- кофе, какао.
Диетическое питание основано на частом и дробном питании, не менее 6 раз в сутки, поскольку таким образом пища не успевает скапливаться в пищеварительном тракте и требуется меньшее количество ферментов для ее переваривания.
Диета
Поскольку поджелудочная железа напрямую связана с пищеварением, диета при хроническом паренхиматозном панкреатите играет ключевую роль. Количество поступающих в организм калорий должно строго соответствовать физическим нагрузкам.
Рекомендуется более частый прием пищи (до 6 раз в сутки), причем предпочтение должно отдаваться «легким» продуктам.
Для ускорения восстановительных процессов организм должен получать повышенное количество белка. Суточная норма человека, страдающего воспалением поджелудочной железы, должна равняться 130 г, из которых лишь одна треть может быть растительного происхождения. Мясо, входящее в рацион, должно быть нежирным. При этом оно не должно подвергаться жарке, тушению и запеканию. Основной метод приготовления – варка. В диетическое меню можно включать домашний творог с пониженным содержанием жира. Эти продукты препятствуют перерождению тканей.
Молоко при хроническом паренхиматозном панкреатите рекомендовано в качестве основы для супов, каш и киселей. Его прием в чистом виде должен быть строго ограничен.
Сырые и жареные яйца из рациона исключаются. К употреблению разрешены лишь белковые омлеты, приготовленные паровым способом. Добавление яиц в другие блюда в качестве дополнения диетой не воспрещается.
Белки растительного происхождения можно получать вместе с гречкой, рисом, манной крупой, макаронами и овсянкой. Хлеб можно есть только вчерашний.
Жиры, входящие в суточный рацион при паренхиматозном хроническом панкреатите, не должны превышать 80 г, из них растительного происхождения могут быть лишь 20%. Масло должно входить в состав других блюд и в ограниченном количестве. Маргарин, свиной, говяжий и кулинарный жиры исключаются.
Углеводы при диете ограничены суточной нормой в 350 г.
Это может быть мед, сахар, варенье и сироп. Приветствуются овощные блюда, приготовляемые на пару. Свежие фрукты перед приемом должны перетираться. Рекомендуется пить компоты, особенно из сухофруктов.
При хроническом паренхиматозном панкреатите необходимо строго беречься от переедания. Норма среднестатистического человека, подвергшегося заболеванию, – до 2,5 кг (здесь учтено также количество выпитой жидкости). Приемы пищи должны быть разделены на небольшие порции и равномерно распределены в течение дня.
Профилактические меры
Чтобы данное заболевание не докучало больному, нужно придерживаться здорового образа жизни, полностью отказаться от принятия алкоголя и курения, соблюдать диету, своевременно лечить инфекционные заболевания и болезни пищеварительного тракта, избегать стрессов, почаще дышать свежим воздухом.
Эта патология нуждается в скорейшем лечении, иначе может произойти разрушение тканей органа и возникнуть серьезные осложнения.
Поджелудочная железа выполняет внешнюю и внутреннюю секреторную функцию в организме. При различных воздействиях орган перестает в полном объеме выполнять функции – вырабатывать панкреатический сок и ферменты, участвующие в обмене веществ.
Воспалительный процесс пораженного органа часто перетекает в форму хронического панкреатита. При длительно текущих и вялых симптомах проявления болезни хронический паренхиматозный панкреатит часто остается не диагностируемым. При отсутствии должного лечения хронического процесса заболевание приведет к сахарному диабету, раку поджелудочной железы и другим осложнениям.
Профилактика
Для предотвращения истории развития столь серьезного патологического заболевания рекомендуется соблюдение здорового образа жизни и поддержания правильного рациона питания, полного отказа от употребления спиртосодержащей продукции и табакокурения, своевременного устранения инфекционных патологий, регулярного пребывания на свежем воздухе.
Развитие панкреатической патологии необходимо своевременно останавливать и устранять, в противном случае может произойти разложение и отмирание тканевых структур железы, что приведет к серьезным последствиям и осложнениям болезни, вплоть до летального исхода.
Здоровье человеческого организма является неоценимым даром природы, о котором необходимо заботиться и беречь, поэтому при проявлении каких-либо нарушений и ухудшении общего самочувствия не стоит тянуть, а просто сразу обратиться к врачам и получить своевременную помощь, не доводя дело до развития серьезных заболеваний.
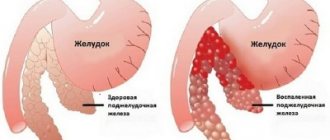
Воспаление поджелудочной железы может быть острым или хроническим. В первом случае клетки разрушают под действием сильного раздражителя (бурное застолье, токсический препарат, миграция камней из желчного пузыря). При этом страдает та часть органа, которая подверглась максимальному воздействию. Хронический паренхиматозный панкреатит действует медленно, но при этом равномерно поражается вся ткань. При таком процессе на клетки железы воздействуют низкие дозы токсических веществ. Подробнее поговорим о этой болезни в нашей статье.
Причины паренхиматозного панкреатита
Воспалительный процесс в поджелудочной железе будет как локализованным – в определенном месте нарушена паренхима, или смешанным, когда страдает весь орган.
Факторы, приводящие к развитию хронического заболевания считаются:
- Этиология заболеваний органов желудочно-кишечного тракта – жирная, жареная, острая пища не по времени и в больших количествах, алкоголь, а также сопутствующая патология этих органов.
- Стрессы длительного характера, влияющие на эмоциональный фон.
- Паразиты в организме.
- Инфекционные заболевания.
- Сосудистые заболевания.
- Прием антибиотиков в течение длительного периода.
- Травматизация области живота.
А также причиной паренхиматозного панкреатита является врожденное заболевание поджелудочной железы.
Развитие воспаления паренхимы заключается в усиленной выработке ферментов поджелудочной железы. Те, в свою очередь, агрессивно воздействуют на ткани поджелудочной железы и приводят к замещению на соединительную ткань. Проявляется это в рубцевании и дальнейшей атрофии органа.
Морфологически выделяют следующие виды хронического паренхиматозного панкреатита:
Для отечной формы характерно развитие яркой симптоматики: рвота, которая не приносит облегчения, острые боли в области живота. Большое количество жидкости в клетках паренхимы способствует развитию интоксикации организма. Склерозирующая форма проявляется болью в области живота, аллергической реакцией в виде кожного зуда и жаждой.
Калькулезная форма сопровождается образованием камней в протоках, что опасно такими осложнениями как патология развития злокачественного заболевания, а также полная закупорка протока.
Помимо этого выделяют хронический панкреатит с внешнесекреторной недостаточностью и билиарнозависимый панкреатит.
Панкреатит с нарушенной внешнесекреторной функцией развивается из-за невозможности органа полностью функционировать. Это происходит потому, что не вырабатываются в достаточном количестве пищеварительные ферменты.
Хроническое воспаление поджелудочной железы неразрывно связано с нарушением паренхимы органа. Билиарный тип хронического панкреатита часто вызывают сопутствующие заболевания: дефекты желчного пузыря и его протоков, нарушения структуры печени, спазмы и патологические сужения протоков. Перечисленные факторы влияют на обратный заброс желчи, что приводит к нарушению тканей. Ощущение горечи во рту- явный признак гепатобилиарного типа хронического панкреатита.
Этиология и патогенез заболевания
Воспаление паренхимы поджелудочной железы происходит за счет выделения и активации панкреатических ферментов — трипсина и липазы, которые осуществляют аутолиз тканей железы, разрастание соединительной ткани, рубцовое сморщивание, что в дальнейшем приводит к склерозированию органа и хроническому нарушению кровообращения. Инфекционный панкреатит характеризуется проникновением возбудителя из просвета двенадцатиперстной кишки, желчных путей или крови.
Предрасполагающими факторами к развитию хронического паренхиматозного панкреатита являются:
- воспалительный стеноз,
- спазмы,
- недостаточность сфинктера Одди,
- опухоль фатерова соска.
Воспалительный процесс при данной патологии бывает диффузным или ограниченным с поражением только головки железы или ее хвоста. Паренхиматозный панкреатит подразделяется на следующие морфологические формы: отечную, склерозирующую и калькулезную.
Симптомы паренхиматозного панкреатита
Основные клинические проявления, характерные для любого вида панкреатита: боль, диспепсические явления и отсутствие аппетита. Конкретная симптоматика зависит от определенной формы заболевания и характера развития (стремительно или вялотекущего).
Хронический паренхиматозный билиарнозависимый панкреатит проявляется острой болью в левом подреберье, которые носят приступообразный характер и часто иррадиируют в правую сторону. Развивается рвота, метеоризм и «жирный» понос, запах кала при этом зловонный. Также видоизменяется цвет кожи и приобретает желтоватый оттенок.
При несвоевременном обращении к врачу начинает падать вес из-за невозможности нормального усвоения пищи и обезвоживания организма. Повышение уровня глюкозы в крови говорит о нарушении секреторной функции поджелудочной железы. Горечь во рту символизирует о забросе желчи в протоки, симптом может быть постоянным или зависеть от приема еды.
Отличительными признаками хронического процесса являются:
- боли не острые, а ноющие, приступообразные, зависящие от приема еды. Усиливаются при нарушении диеты – при употреблении продуктов, которые нельзя есть при панкреатите; при переедании; приеме алкоголя;
- зловонный стул кашицеобразного характера; рвота, понос. Жидкий стул чередуется с запором;
- отсутствие аппетита, как следствие потеря веса;
- кожные проявления в виде сухости (из-за недостатка питательных веществ) и желтушного оттенка (из-за нарушений работы желчных протоков).
При наличии подобной симптоматики обратитесь к гастроэнтерологу и провести дополнительные лабораторно-инструментальные методы обследования для наиболее точной постановки диагноза.
Формы панкреатита
Существуют различные классификации заболевания. Одна из них представляет собой перечень следующих форм хронического панкреатита:
- Рецидивирующая. Она встречается в 55-60 % случаев. При этой форме периоды ремиссии сменяются обострениями патологического процесса.
- Постоянная болевая. Данная форма обнаруживается гораздо реже (в 20 % случаев). При ней больные жалуются на постоянные боли, локализующиеся в верхней половине живота и иррадиирующие в спину.
- Псевдоопухолевая (желтушная). Частота встречаемости этой формы хронического панкреатита составляет 10 %. Для патологического процесса характерно развитие воспаления в головке поджелудочной железы и сдавливание общего желчного протока.
- Безболевая (латентная). Форма выявляется в 5-6 % случаев. Боль при заболевании слабо выражена или вообще не чувствуется. Периодически возникают диспепсические расстройства из-за нарушения функционирования поджелудочной железы.
- Склерозирующая. При этой форме боли возникают в верхней половине живота. Они усиливаются после приемов пищи. Боли сопровождаются тошнотой, жидким стулом, снижением веса. При проведении ультразвукового исследования специалисты замечают уменьшение размеров и уплотнение поджелудочной железы.
Согласно Марсельско-Римской классификации, существуют такие формы панкреатита, как кальцифицирующая, обструктивная, паренхиматозная и фиброз. При первой из них наблюдается неравномерное лобулярное поражение поджелудочной железы. В протоках появляются псевдокисты, кисты, кальцинаты, камни. Что такое хронический панкреатит в обструктивной форме? При этой разновидности заболевания внутренний орган поражается равномерно. Камни не образуются, наблюдается обструкция главного протока поджелудочной железы. При паренхиматозной форме в паренхиме развиваются очаги воспаления. Кальцификаты не образуются, протоковая система не поражается. Для фиброза характерно замещение паренхимы внутреннего органа соединительной тканью. Из-за этого процесса прогрессирует экзо- и эндокринная недостаточность.
Диагностика
При выявленных жалобах пациенту назначается дополнительное обследование, которое включает в себя:
- Общий анализ крови, в котором врач определяет повышение концентрации скорости оседания эритроцитов, повышенным количеством нейтрофилов и сахара. Понижается уровень гемоглобина, что приводит к анемии, и снижается уровень белка.
- Дуоденальное зондирование покажет большое количество ферментов (и желчного содержимого при билиарном панкреатите). Однако при тяжелых формах концентрация ферментов, наоборот, снижена, что говорит о наличии атрофических процессах в железе.
Диагностика паренхиматозного панкреатита дополняется рентгенографией и УЗИ для выявления деформации и размеров поджелудочной железы.
Рационально обследование при сопутствующей симптоматике проводить в условиях стационара под наблюдением врача.
Подвид с внешнесекреторной недостаточностью
Помимо морфологических форм заболевания специалисты выделяют два подвида. Каждый из них характеризуется определенными патологическими изменения, которые приводят к частичной или полной потере функциональности поджелудочной железы.
https://www.youtube.com/watch?v=YFJhfBMOIjc
Диагноз «паренхиматозный панкреатит с внешнесекреторной недостаточностью» устанавливается при снижении синтеза пищеварительных ферментов. В результате поражения орган не способен вырабатывать необходимые ферменты в достаточном количестве. Это провоцирует их дефицит в организме, что негативно отражается на работе органов пищеварения.
Выявить подвид патологии помогают лабораторные и аппаратные исследования, которые подтверждаются жалобами пациента.
The determination of elastaza-1 in the feces makes it possible to properly diagnose the extra-secretory insufficiency of the pancreas and to evaluate the results of therapy. The forms of the fermentative preparations, where the pancreatic ferments are concluded in the micro-granules, make it possible to correct the disturbances of cavity digestion.
Хронический панкреатит (ХП) входит в число важных проблем здравоохранения. За последние тридцать лет отмечен более чем двукратный рост числа хронических и острых панкреатитов. В развитых странах ХП заметно «помолодел» — средний возраст с момента установления диагноза снизился с 50 до 39 лет, на 30% увеличилась доля женщин, доля алкогольного панкреатита возросла с 40% до 75%. Регистрируется также рост заболеваемости карциномой поджелудочной железы (ПЖ), которая развивается на фоне ХП [1, 3, 5].
Хронический панкреатит — прогрессирующий воспалительный процесс ПЖ, который приводит к постепенному замещению паренхимы органа соединительной тканью, изменениям в протоковой системе поджелудочной железы с образованием кист и конкрементов, к развитию недостаточности экзокринной и эндокринной функций железы.
В течении ХП можно выделить два этапа: I этап (чаще до 10 лет) характеризуется чередованием обострений и ремиссий, обострения проявляются болевым синдромом, диспепсия не выражена; на II этапе (чаще после 10 лет) болевой синдром стихает, на первый план выходит диспепсический синдром, связанный с внешнесекреторной недостаточностью ПЖ [1, 2].
Синдром внешнесекреторной недостаточности ПЖ обусловлен уменьшением массы функционирующей экзокринной паренхимы в результате ее атрофии, фиброза либо нарушением оттока панкреатического секрета в двенадцатиперстную кишку в силу блока выводных протоков ПЖ конкрементом, спайками или густым и вязким секретом, что приводит к нарушениям процесса пищеварения.
Под пищеварением понимается переработка с помощью ферментов сложных веществ (белков, жиров, углеводов) в простые для их последующего всасывания.
Основные гидролитические процессы происходят в тонкой кишке, где пищевые вещества расщепляются до мономеров, всасываются и поступают в кровь и лимфу. Процесс переработки пищевых веществ в тонкой кишке проходит в три последовательных взаимосвязанных этапа, объединенных A. M. Уголевым (1967) в понятие «пищеварительно-транспортного конвейера»: полостное пищеварение, мембранное пищеварение, всасывание.
- Начальный этап пищеварительно-транспортного конвейера — полостное пищеварение — включает формирование химуса и гидролиз пищевых компонентов до олиго- и мономерного состояния. Ключевая роль в полостном пищеварении отводится ферментам ПЖ.
- Ферменты ПЖ, адсорбированные на нутриентах, продолжают играть активную роль в следующем этапе, который протекает в пристеночном слое слизи. Заключительная переработка нутриентов происходит на наружной мембране энтероцитов с помощью кишечных гидролаз — это мембранное пищеварение.
- Затем наступает последний этап — всасывание, т. е. перенос расщепленных компонентов пищевых веществ из просвета кишки во внутреннюю среду организма.
Поджелудочная железа вырабатывает секрет, который содержит ферменты, гидролизующие все виды пищевых веществ: белки, углеводы, жиры. Перечень основных ферментов ПЖ и их участие в пищеварении представлены в табл. 1.
Ферменты, гидролизирующие углеводы и жиры (альфа-амилаза, липаза), секретируются в активном состоянии, протеолитические ферменты (трипсин, химотрипсин, эластаза, карбоксипептидаза) — в виде проферментов, которые активируются в просвете тонкой кишки. В их активации важное место занимает кишечный фермент — энтерокиназа, который переводит трипсиноген в активный трипсин. Трипсин в свою очередь активирует остальные протеолитические ферменты.
В процессе полостного пищеварения углеводы (крахмал, гликоген) расщепляются панкреатической амилазой до дисахаридов и небольшого количества глюкозы. Под действием протеолитических ферментов образуются низкомолекулярные пептиды и небольшое количество глюкозы. Жиры в присутствии желчи гидролизуются панкреатической липазой до ди- и моноглицеридов жирных кислот и глицерина.
Действие панкреатических ферментов уменьшается по мере их продвижения от двенадцатиперстной кишки (ДПК) до терминальных отделов подвздошной кишки. Уровень снижения активности отдельных ферментов различен. Так, липаза наиболее быстро теряет свою активность и в подвздошной кишке в норме определяется лишь в незначительных количествах.
Протеазы, особенно амилаза, оказываются более устойчивыми и сохраняют соответственно 30% и 45% своей активности в терминальных отделах тонкой кишки. В основе снижения активности липазы лежит ее протеолиз под воздействием протеаз и, прежде всего, химотрипсина. Неравномерное уменьшение активности ферментов от проксимального к дистальному отделу тонкой кишки наблюдается как у здоровых людей, так, особенно, у лиц с хронической экзокринной панкреатической недостаточностью. Этим объясняется тот факт, что нарушение переваривания жира развивается намного раньше, чем крахмала или белка [1, 3, 4].
Секрет поджелудочной железы состоит из двух компонентов — дуктального (неорганического) и ацинарного (органического).
Дуктальный эпителий выделяет секрет, богатый электролитами, особенно бикарбонатами, в составе водного раствора. Функция этого компонента секрета ПЖ — нейтрализация поступающего в ДПК кислого желудочного содержимого и перевод желудочного пищеварения в кишечное. Основным стимулятором секреции неорганического компонента является секретин, вырабатывающийся S-клетками слизистой оболочки ДПК в ответ на поступающее из желудка кислое содержимое.
Гландулоциты панкреатических ацинусов синтезируют и секретируют гидролитические ферменты под влиянием панкреозимина (холецистокинина), который синтезируется J-клетками слизистой оболочки ДПК. Стимулятором освобождения панкреозимина служит главным образом пища.
Одним из ранних симптомов нарушения переваривания пищевых веществ является стеаторея. Кал становится жирным, блестящим, липким. Больные с выраженной недостаточностью внешнесекреторной функции ПЖ жалуются на вздутие живота, избыточное газообразование, ощущение переливания и урчание в животе. В более выраженных случаях появляется полифекалия, стеаторея, диарея и похудание.
Наиболее адекватным методом исследования внешнесекреторной недостаточности ПЖ является определение панкреатической эластазы-1 в кале. Основным преимуществом определения фекальной эластазы-1 иммуноферментным методом является то, что эластаза-1 абсолютно специфична для ПЖ; эластаза-1 почти не разрушается при прохождении через кишечный тракт;
Нормальную внешнесекреторную функцию ПЖ определяли при значении эластазы-1 от 200 до 500 мкг в 1 г кала и выше, средней и легкой степени — 100–200 мкг/г, тяжелой степени — менее 100 мкг/г [4, 6].
Для компенсации нарушения полостного пищеварения широко применяются ферментные препараты ПЖ.
В настоящее время установлено, что препараты, предназначенные для заместительной терапии, должны обладать следующими свойствами:
- высокой специфической активностью липазы;
- устойчивостью к желудочному соку;
- быстрой эвакуацией из желудка и смешиванием с химусом;
- коротким временем растворения оболочки микрокапсул в тонкой кишке;
- быстрым высвобождением активных ферментов в тонкой кишке;
- активным участием в полостном пищеварении.
Этим требованиям отвечают микрогранулированные формы ферментных препаратов. Микротаблетки панкреатина диаметром от 1 до 2 мм, покрытые кислотостойкой, энтеросолюбильной оболочкой, помещают в желатиновую капсулу. Растворяясь в желудке в течение несколько минут, капсула освобождает микрогранулы, которые сохраняют резистентность к действию кислого желудочного сока в течение 2 ч.
Липаза наиболее быстро теряет свою активность, что проявляется стеатореей. Поэтому при коррекции экзокринной панкреатической недостаточности, прежде всего, ориентируются на содержание липазы в препарате.
Размер микрогранул является наиболее важным фактором, определяющим скорость и своевременность их эвакуации из желудка. Диаметр микрогранул должен составлять 1,4 ± 3,0 мм, чтобы обеспечить их одновременное прохождение с пищей через пилорический сфинктер. Мини-таблетки (2 мм в диаметре, несферическая форма) не обеспечивают идеальный пассаж.
Характеристика основных микрогранулированных полиферментных препаратов представлена в табл. 2 и 3.
Для большинства больных с умеренным нарушением внешнесекреторной функции ПЖ приема 1–2 капсул (10 000–20 000 МЕ липазы) во время еды вполне достаточно для ликвидации стеатореи. При тяжелых формах недостаточности с выраженной стеатореей число принимаемых капсул увеличивают до 4–5.
Целесообразно при назначении ферментных препаратов ориентироваться на уровень эластазы-1 в кале (табл. 4).
Нами проведена оценка эффективности микрогранулированного ферментного препарата Микразима.
Обследовано 50 больных ХП с внешнесекреторной недостаточностью ПЖ. Группа из 30 больных получала Микразим 10 000 ЕД по 2 капсулы 3 раза в сутки в течение 14 дней и группа контроля (20 пациентов) — Панкреатин по 4 таблетки 3 раза в сутки в течение 14 дней.
Лечение паренхиматозного панкреатита
Терапию хронической болезни поджелудочной железы проводят комплексно. При обострении заболевания целесообразно наблюдение в гастроэнтерологическом отделении с соблюдением строгой диеты и приемом лекарственных средств. А также есть возможность оперативного вмешательства при наличии осложнений. Лечение паренхиматозного хронического панкреатита в стадии ремиссии проводится с помощью народных средств, не забывая о правильном питании, щадящим образом влияющим на поджелудочную железу.
В период обострения исключается употребление еды, кроме воды и слабого сладкого чая на первые 2-3 дня. Затем постепенно вводят продукты, подвергшиеся тщательной термической обработке: овощи, бульоны, жидкие каши. Полностью исключается жирное мясо, птица, густые супы, молочные продукты, алкоголь во избежание ухудшения состояния пациента. Список, что можно есть при панкреатите в стадию ремиссии обширен, так же как и предлагаемые рецепты.
Из лекарственных средств назначают нестероидные противовоспалительные, спазмолитики, ферменты, противорвотные и противодиарейные средства. При необходимости применяют антибиотики и витамины.
При воспалении поджелудочной железы можно ли использовать лекарственные травы? Можно, но начиная с 7 дня выздоровления и в стадию ремиссии. К ним относятся ромашка, череда, шиповник, бессмертник, мята перечная и другие.
Помните что при несвоевременном обращении к врачу состояние больного быстро ухудшается, что приведет к развитию панкреонекроза поджелудочной железы, к сахарному диабету, раку органа, сепсиса, полной дисфункции почек и асцита.
Способы лечения
Лечение хронического паренхиматозного панкреатита может проводиться с применением консервативной терапии в периоды обострения, народных средств на стадии стойкой ремиссии и хирургическим путем, требующим неотложного хирургического вмешательства по проведению резекции пораженной области органа при серьезнейших осложнениях болезни.
Консервативное лечение
В период обострения патологии пациенту назначается 2-х дневное голодание, при котором разрешается только щелочное питье, прикладывание холода на область живота, для обеспечения разгрузки пораженного органа. Затем назначается соблюдение строгого режима диетического дробного питания, при котором должна соблюдаться диета со столом № 5.
Для снятия приступов боли применяется постановка нестероидных препаратов, среди которых наиболее эффективными считаются:
Затем необходимо компенсировать секреторную недостаточность пораженной железы для нормализации процессов переваривания и усвоения пищевых продуктов питания. Для этого может назначаться прием Мезима либо Фестала по 1-2 таблетки во время еды.
Лечение дома во время ремиссии
С наступлением стойкой ремиссии оптимальным средством лечения становятся народные средства. Рекомендуется изготавливать отвары и настои, а также запаривать чаи из следующих лечебных растений:
- полевой ромашки;
- бессмертника;
- расторопши;
- горькой полыни;
- перечной мяты;
- соцветий укропа;
- череды;
- календулы и мн. др.
Если при лечении народными средствами начинают проявляться симптомы, ухудшающие общее самочувствие пациента, то прием народных лекарств необходимо прекратить и срочно обратиться к врачу.
В первые два-три дня употребление какой-либо пищи полностью исключается. С 4-го дня после приступа разрешено употребление несоленой пищи с незначительным количеством легкорастворимых углеводных соединений, аскорбинки и витаминами группы В.
Одними из самых полезных продуктов являются: мед, натуральные соки из фруктов, морс на основе клюквы, отвары из ягод и компот.
На 8-й день разрешается вводить в рацион питания продукты с растительным и молочным белком, а также с небольшим количеством жиров и углеводов. Подаваться пища должна в перетертом виде.
Исключения из рациона питания должны составить следующие ингредиенты:
- алкоголесодержащие и газированные напитки;
- продукты с повышенной концентрацией жиров, соли и острых приправ;
- специи;
- кислые супы;
- шоколадки;
- кофейные и чайные напитки;
- жирные разновидности мяса и рыбы;
- капуста;
- все кондитерские и хлебобулочные изделия.
Питаться необходимо минимальными порциями не менее 6 раз в день.
Патогенез
Аномалия хронического процесса кроется в избыточной выработке ферментов, выделяемых железой. Агрессивное действие протеаз и липазы приводит к аутолизу (самоперевариванию) железистых тканей, последующему рубцеванию и ее сморщиванию.
Воспаление вызывает в нем диффузные трансформации. Они выражаются склерозированием железистой ткани – замещение пораженных отделов соединительными сегментами, приводящее к полной утрате функций.
Это объяснимо тем, что видоизмененные участки не в состоянии производить выработку пищеварительных ферментов, потому на этом фоне образовывается ферментативная недостаточность, и происходят сбои в кровоснабжении.
Воспаление паренхимы железистого органа делится на виды:
- Диффузный (разлитой) – затрагивается большая часть.
- Ограниченный – затрагивается одна часть (головка или хвост).
к оглавлению ul
Физические упражнения как профилактика обострений
Лечебная физкультура также помогает человеку забыть о патологии и вернуться к привычному образу жизни. Наиболее эффективные упражнения назначает лечащий врач в соответствии с индивидуальными особенностями больного.
Но существует несколько рекомендаций, которых следует придерживаться:
- Больше физической активности, поэтому лучше лучше отдать предпочтение ходьбе, велотренажеру, простым физическим упражнениям.
- Не использовать упражнения на задержку дыхания: приседания, жимы ногами.
- Запрещено применять утягивающие пояса во время тренировки.
- Прием пищи проводить за 60-90 минут до начала упражнений.
О причинах воспаления поджелудочной железы
Хронический панкреатит не возникает на пустом месте. Во многих случаях человек сам становится виновником появления заболевания. Так, паренхима часто воспаляется у лиц, злоупотребляющих алкоголем, и у заядлых курильщиков. Вредит железе и неправильное питание. Риск заболеть панкреатитом высок у людей, перекусывающих на скорую руку и не всегда в одно и то же время. А если еда при этом еще жирная, соленая и перченая, бедна на белки и витамины, то вероятность того, что поджелудочная железа воспалится, возрастает в разы.
У многих людей, с юности следящих за своим питанием и не имеющих вредных привычек, тоже могут возникнуть нарушения в деятельности железы.
Важная информация: Можно ли есть пельмени при панкреатите
У них воспаление паренхимы вызывают следующие причины:
- затяжная депрессия, стресс;
- глистные инвазии;
- инфекционные заболевания (грипп, вирусный гепатит В и С, эпидемический паротит (свинка);
- заболевания сосудов;
- длительный прием антибиотиков;
- травмы живота.
На появление панкреатита влияет состояние органов брюшной полости, которые непосредственно связаны с поджелудочной железой. Например, болезни двенадцатиперстной кишки (язва или дуоденит) и операции на желудке, провоцируют воспаление паренхимы органа. А если у человека желчнокаменная болезнь, то в 90% случаев следует ожидать появления панкреатита.
У некоторых людей с рождения проток железы экзокринной и эндокринной секреции может быть сужен, со временем дефект повлияет на состояние органа. Существует и такое понятие, как наследственный панкреатит. Если ваши прямые родственники страдали от этого заболевания, оно может потревожить и вас.
Терапия целебными травами
Проведенное исследование показало, что Микразим более выраженно, чем таблетированный Панкреатин, влияет на улучшение пищеварения, уменьшение боли в животе и нормализацию стула.
Эффективность ферментных препаратов повышается при добавлении к стандартному лечению панкреатином антисекреторных средств (Н2-блокаторы, ингибиторы протонной помпы), поскольку оптимальное действие панкреатических ферментов обеспечивается при рН в просвете тонкой кишки более 5,0.
Причинами неэффективности заместительной терапии может быть следующее:
- неправильно установленный диагноз (стеаторея внепанкреатического происхождения, лямблиоз, целиакия, избыточное микробное обсеменение тонкой кишки);
- нарушение назначенного режима (снижение кратности приема препарата, прием асинхронно с едой);
- недостаточное количество принимаемого фермента, потеря активности препарата в связи с длительным или неправильным хранением;
- инактивация фермента в кислом содержимом желудка.
За последние десятилетия отмечается заметный рост числа заболеваний поджелудочной железы и соответственно больных с внешнесекреторной панкреатической недостаточностью, требующей заместительной терапии. Широкое использование нового теста — определение эластазы-1 в кале позволило лучше диагностировать внешнесекреторную недостаточность ПЖ и оценивать результаты заместительной терапии.
Фитотерапия также является эффективным методом лечения данного заболевания. Лекарственные травы применяют в период ремиссии для предупреждения рецидивов патологии. Вылечить патологию сугубо лекарственными сборами невозможно, так как заменить основное лечение они не способны.
Приобрести готовые смеси лекарственных трав можно в аптеке. Но также при необходимости их можно приготовить самостоятельно. Для этого потребуется смешать компоненты в равных пропорциях.
Допустимые варианты лекарственных сборов:
- полынь, пустырник, зверобой, мята;
- сушеница, полынь, зверобой, ромашка, тысячелистник;
- укроп, мята, бессмертник, боярышник, ромашка;
- зверобой, полынь, шалфей, девясил, корень лопуха, календула, хвощ.
Для приготовления отвара следует залить 30 г травяной смеси 250 мл кипятка. Настоять 40 мин, очистить. Пить напиток в течение дня равными порциями. Полный курс — 3 недели.
Диагностика воспаления железы
Поскольку некоторые симптомы панкреатита совпадают с приметами других заболеваний, выявить истинную болезнь поможет только диагностика. Доктора помимо осмотра и рассказа самого пациента проводят ряд исследований. Среди них анализы крови, копрограмма, лапароскопия,УЗИ и рентгенография.
Общий анализ крови позволяет выявить увеличение СОЭ, а биохимический — изменения уровня глюкозы, липазы, амилазы и других ферментов, находящихся в паренхиме. Благодаря рентгену и УЗИ врач может заметить изменение размеров или формы железы. Лапароскопия показывает, изменилась ли структура железистой ткани органа.
Важным анализом является исследование кала (копрограмма). Оно позволяет выявить в продуктах жизнедеятельности крахмал, нейтральный жир и мышечные волокна, наличие которых говорит о внешнесекреторной недостаточности поджелудочной железы. Данные, полученные после всех исследований, показывают истинную картину состояния органа и помогают гастроэнтерологу определиться с дальнейшими действиями.