Атрофия мышц – это процесс, который развивается в мышцах и приводит к прогрессирующему уменьшению в объеме, вследствие чего происходит их перерождение. Другими словами, постепенно мышечные волокна, по причине длительной неподвижности или незадействованности, истончаются, их количество уменьшается, в тяжелых случаях они полностью исчезают.
Распространенность заболевания, история исследования
СМА: что это за болезнь? Спинальная амиотрофия (spinal muscular atrophy) – это редкое заболевание, которое называется орфанным. Оно эпизодически встречается в популяции и носит генетический характер.
В мире диагноз спинальные амиотрофии (СМА) получает один младенец из 6000-10000. Такие патологии мало изучены, трудно поддаются диагностике и лечению. В том числе и спинальная амиотрофия. Около 30% детей с орфанными болезнями не доживают до 5 лет.
Впервые спинальная амиотрофия (spinal atrophy) была описана в работах Верднига в конце 19 века. Он обнаружил патологические изменения в мышцах, периферических нервах и в спинном мозге у детей с расстройствами двигательной функции. В описаниях Верднига отмечается, что атрофия (atrophy) в спинном мозге симметричная и затрагивает передние рога структуры + передние (моторные) корешки. Позже Гоффман выделяет болезнь в отдельную нозологию.
Почему появляется спинальная амиотрофия (spinal atrophy)? Ученые говорят, что это результат мутации гена SMN1. Дефект этого гена есть у каждого 40-го жителя планеты. Спинальная атрофия (spinal muscular atrophy) может появляться в семье у клинически здоровых людей. Вероятность рождения больного ребенка у двух носителей составляется 25%.
Спинальная амиотрофия появляется в детском возрасте. Она сопровождается атрофией мышц нижних конечностей, невозможностью ходить, сидеть, держать голову. Нарушается сосание, глотание, дыхательная функция. Такие дефекты дают сильную задержку развития у детей.
Этиология
Клиницисты выделяют два типа этиологических факторов атрофирования мышц — первичный и вторичный. Первичная форма недуга является наследственной, и какие-либо неврологические патологии могут только усугубить патологию, но не станут провоцирующим фактором.
К вторичным этиологическим факторам относят следующее:
- постоянное физическое напряжение, которое является следствием чрезмерных физических нагрузок в спорте или ввиду особенностей трудовой деятельности;
- инфекционные патологии;
- травмы нервных окончаний;
- миопатия;
- патологии двигательных клеток головного мозга;
- инфекционные заболевания с типичной этиологией.
Кроме патологических процессов, которые могут привести к атрофии мышц, следует выделить общие предрасполагающие факторы для развития этого патологического процесса:
- нарушения в работе периферической нервной системы;
- паралич;
- механическое повреждение позвоночника;
- отсутствие полноценного питания и отдыха;
- поражение организма токсическими веществами;
- нарушение обменных процессов в организме;
- длительный постельный режим.
Следует отметить, что довольно часто этот симптом может наблюдаться после сильной травмы опорно-двигательного аппарата или нахождения без движения. В любом случае реабилитацию после таких патологий должен проводить только квалифицированный медицинский специалист. Самолечение (в этом случае речь идёт не только о приёме медикаментов, но и о массаже, ЛФК) может привести к полной инвалидности.
Причины и факторы возникновения болезни
Почему появляется спинальная амиотрофия? Какие факторы риска можно выделить? Какова главная причина недуга? Болезнь носит генетический характер и передается аутосомно-рецессивным путем. При этом дефектный ген должен быть у обоих родителей. В этом случае спинальная атрофия у ребенка возникает в 25% случаев.
Как гены влияют на развитие болезни? Спинальная амиотрофия появляется при дефиците или при полном отсутствии белка SMN. Он обеспечивает выживаемость двигательных нейронов. Его недостаток – главная причина атрофии мышц при СМА. Клетки мозга умирают, и от них не идет сигнал к мышцам.
При делеции длинного плеча 5-ой хромосомы, на которой расположен ген SMN 1, белок не вырабатывается. Развивается спинальная амиотрофия.
Cуществует копия гена SMN2. Она не функциональна. Но при отсутствии основного гена, SMN2 дает возможность вырабатывать нужный белок, хоть и в небольшом количестве. Чем больше копий гена SMN2 у пациента, тем легче протекает спинальная амиотрофия.
Факторы риска:
- Семейный анамнез отягощен по мертворождениям;
- Болезнь выявлена у близких родственников;
- Семейные случаи младенческой смертности;
- Спинальная амиотрофия у старшего ребенка.
Вероятность возникновения мышечной атрофии у младших детей 1:4.
Атрофия мышц
Вы когда то видели документальный фильм про космонавтов которые возвращаются из космоса, они ели передвигаются по земле, в космическом корабле нету гравитации. Космонавты там не ходят, а летают не знаю правильно ли называю их перемещение в корабле, в аппарате очень мало места, они почти не двигаются. У них есть тренажеры на которых тренируются чтобы мышцы вообще не атрофировались полностью.
Второй пример. Кто то из вас ломал руку или ногу, вспомните вам накладывали гипс, 1 месяц вы не двигали конечностью, когда через месяц снимали гипс, ваши мышцы настолько атрофировались что вы не могли сгибать руку или ногу. Вот вам и пример атрофии мышц, но спустя 2 — 3 месяца ваша рука или нога восстановилась и вы уже могли нормально ходить, бегать, или делать что та рукой.
В чем же полагается эта мышечная память, вы сможете за краткое время вернуть ту форму которая у вас раньше была, краткое время это не неделя и не месяц, чуть больше. Но если сравнивать вас и человека который до этого никогда не занимался бодибилдингом, то вы намного быстрей накачаетесь до тех размеров которые у вас были чем он.
Так что сильно не переживайте если вы бросили заниматься тренировками по каким то обстоятельствам, вы сможете вернуться к этому спорту бодибилдинг и начать снова тренироваться и быстро восстановите все свои показатели благодаря мышечной памяти.
Похожие статьи :
Ссылка для Вашего сайта:
Показать статью другу:
С возрастом физические упражнения становятся все более важным аспектом оптимального здоровья и долголетия. Как вы, вероятно, знаете, белок необходим для правильного роста и поддержания мышечной массы, но это исследование показало, что с возрастом ваше тело становится все менее способным использовать белок из пищи для наращивания мышц
Как распознать СМА
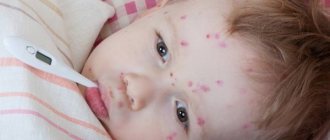
Атрофия мышц у детей при диагнозе СМА (spinal muscular atrophy) может начинаться в разное время. Самая тяжелая форма мышечной атрофии у новорожденных появляется в первые шесть месяцев жизни. Малыш вялый, плохо сосет. В 3-4 месяца ребенок не переворачивается самостоятельно, не делает попыток ползти. При спинальной мышечной атрофии поза младенца напоминает «лягушку».
Существует тип болезни, который появляется после 7-18 месяцев. Атрофия мышц приводит к регрессу у ребенка усвоенных навыков. Малыш, который ползал и начинал вставать, вдруг становится малоподвижным. Со временем он перестает сидеть ровно. При атрофии спинного мозга (spinal atrophy) пропадают рефлексы с верхних и нижних конечностей.
Симптомы атрофии мышц при spinal muscular atrophy могут возникать ближе к двум годам. Пациенты уже освоили навыки стояния и ходьбы. При этом атрофия мышц приковывает их к инвалидной коляске. Интеллект, функции мочеиспускания и дефекации сохраняются. СМА после 2-х лет – это наиболее легкий тип заболевания.
Как самостоятельно определяется атрофия мышц? При spinal atrophy мускулы уменьшаются в объеме, становятся мягкими и дряблыми.
Атрофия мышц (spinal muscular atrophy) имеет следующие признаки:
- Появляется в младенчестве или детском возрасте;
- Сопровождается нарушением ходьбы, бега, стояния;
- Выявляется тремор и фасцикуляции (подергивания);
- Определяется «откат» двигательных умений;
- При спинальной атрофии не выявляют нарушений интеллекта и вегетативных функций.
Если у ребенка обнаружены эти признаки, его необходимо проконсультировать со специалистами. Диагноз СМА выставляется на основании ДНК тестирования.
Поражение нижних конечностей
Основные клинические проявления атрофии мышц ног:
- Нарастает слабость в ногах, при ходьбе больные быстро устают, не могут поднимать и удерживать ноги на весу, часто падают, им сложно садиться и вставать со стула, подниматься по лестнице;
- Отмечается выраженное истончение мышц, конечности выглядят худыми по сравнению с туловищем. При несимметричном поражении – одна нога тоньше другой;
- Часто поражаются разгибатели стопы, в связи с чем стопа провисает. При ходьбе больные высоко поднимают колени, подошвы при этом опускаются на землю плашмя, издавая характерный звук шлепка – такая походка получила название «петушиной»;
- Снижаются сухожильные рефлексы.
Тазовый пояс и бедра
При атрофии мышц бедра и ягодичных мышц отмечается:
- слабость в ногах при физической нагрузке. возникают сложности при подъеме по лестнице, беге, прыжках, вставании из положения сидя на корточках. При попытке занять вертикальное положение пациент как бы взбирается сам по себе, опираясь руками в собственные бедра или окружающие предметы (вставание «лесенкой»);
- похудение бедер не всегда бывает выражено из-за отложений жировой клетчатки;
- изменение походки по типу «утиной», когда пациент при ходьбе переваливается с бока на бок;
- при гипотрофии квадрицепса бедра отмечается переразгибание ног в коленных суставах.
Описание спинально-мышечной атрофии
Дефицит белка SMN приводит к гибели моторных нейронов передних рогов спинного мозга. Вслед за нарушением иннервации начинается атрофия мышц. Spinal atrophy начинается с мускулатуры нижних конечностей. Мышечная атрофия затрагивает мускулы голени, бедра и стопы. Быстрее всего поражаются проксимальные группы мышц.
Тяжелее всего атрофия мышц проходит у детей раннего возраста. В процесс болезни (spinal atrophy) быстро включается мускулатура, ответственная за сосание, дыхание, глотание. Мышечная атрофия приводит к утрате основных жизненных навыков. При типе 1 СМА продолжительность жизни не превышает 1 года.
Сколько живут дети с сма (мышечной атрофией Верднига-Гоффмана)? С использованием ИВЛ и методов энтерального питания можно сохранить жизнь ребенку на 1-2 года. Следует помнить, что самостоятельное дыхание, питание малыша невозможно. Синдром Гофмана-Верднига – это самая тяжелая форма СМА.
Поздние формы сма (spinal atrophy) протекают легче. Атрофия мышц начинается на нижних конечностях. Пациент жалуется на судороги и выраженную слабость. Может появляться тремор и фасцикуляции. Симптомы симметричны с обеих сторон. Постепенно атрофируются мышцы в области туловища. Респираторная и дыхательная мускулатура поражается редко.
Атрофия мышц верхних конечностей (при spinal atrophy) начинается последней. Мышечная атрофия сначала затрагивает плечи и надплечья. Позже недуг переходит на предплечья и мускулы кисти. На верхних конечностях также появляется тремор, болезненные спазмы.
Атрофия мышц у пациентов приводит к инвалидности. У каждого человека болезнь развивается по-разному. Мышечная атрофия может долго не проявлять себя при активных занятиях гимнастикой и лфк. Прогрессирующая атрофия мышечной ткани появляется только при 1 и 2 типе болезни.
Spinal atrophy (сма) и диагноз псмт имеют схожие симптомы. Спинальный синдром развивается при травме только в определенных группах мышц.
Симптоматика
На начальном этапе развития атрофия мышц спины или других частей тела проявляется только в виде повышенной утомляемости от физических нагрузок. Как следствие этого, больного могут беспокоить болевые ощущения.
По мере развития симптоматики, клиническая картина может дополняться следующими симптомами:
- при атрофии мышц конечностей наблюдается тремор;
- ограничение движений рук, ног, туловища;
- изменение привычной походки;
- потеря чувствительности конечностей;
- пониженное артериальное давление.
Если причиной атрофии мышц бедра или других частей тела стал инфекционный процесс, то клиническая картина может дополняться следующими симптомами:
В том случае, если причиной спинальной атрофии мышц стало поражение нервной системы, то общая клиническая картина может дополняться следующими признаками:
Степень выраженности симптоматики при спинальной атрофии будет полностью зависеть от тяжести травмы или степени ухудшения тонуса мышц. Поэтому к врачу нужно обратиться при первых же признаках поражения мышечной ткани. В таком случае серьёзных осложнений можно избежать.
Симптомы СМА у ребенка и взрослого больного
Самая тяжелая клиническая картина развивается при sma 1 типа (спинально-мышечной атрофии у детей). Развивается СМА у ребенка с 6 месяцев. Характерны следующие признаки:
- Отсутствие активной моторики у младенцев со спинальной мышечной атрофией. Новорожденный вял, апатичен, плохо ест;
- Малыш не может перевернуться, сидеть, ползать;
- Снижается сосательный рефлекс, появляется частое поперхивание пищей, есть трудности с выделением секрета легких.
Прогноз при спинально мышечной атрофии у детей при таком типе болезни неблагоприятный. Диагностировать заболевание можно по характерным клиническим признакам, результатам генетического анализа и электромиографии.
Синдром Дубовица развивается в 6-18 месяцев. Здоровый ребенок, который мог ползать, сидеть, ходить, постепенно утрачивает свои навыки. Со временем появляется слабость дыхательной мускулатуры, деформируются конечности, позвоночник и грудная клетка.
Синдром Кугельберга-Веландера проявляется после 18 месяцев. Ребенок уже умеет стоять, ходить, выполняет сложные моторные действия. Больные не справляются с бегом, ходьбой по лестнице. Позже могут присоединяться нарушения жевания и глотания.
У взрослых мышечная атрофия появляется после 35 лет. Ее симптомы часто напоминают другие неврологические заболевания. Болезнь существенно затрудняет активность и приводит к инвалидности. Взрослый не может передвигаться без коляски, снижается его социализация. Болезнь практически не влияет на продолжительность жизни.
Дифференциальная диагностика
Генетический анализ позволяет подтвердить или опровергнуть наличие заболевания. Но у 5% пациентов с СМА он оказывается отрицательным из-за нетипичного расположения мутированного гена. В этом случае диагноз сложно подтвердить, основываясь только на клинической картине.
Болезни, с которыми следует дифференцировать СМА:
- Ботулизм детского возраста;
- Мышечная дистрофия Дюшенна;
- Нейропатия;
- Миопатия (метаболическая, врожденная);
- X-сцепленная СМА с расстройством дыхания.
Для дифференциальной диагностики используют электромиографию, компьютерную и магнитно-резонансную томографию, анализы крови на гормоны.
Симптомы разных форм болезни
Выделяют 4 вида типичных СМА и несколько нетипичных форм болезни. Для генетического заболевания характерны мутации в 5 хромосоме в виде делеции гена SMN1. При нетипичных амитрофиях генотип может быть самым разнообразным.
Типичная СМА начинается в детском возрасте. А атипичная амиотрофия Кеннеди появляется в возрасте 30-50 лет. СМА болеют и мальчики, и девочки. А болезнь Кеннеди характерна только для мужского пола.
Признаки болезни Кугельберга-Веландера
Дебют симптоматики появляется в возрасте после 2 лет. Ребенок жалуется на усталость при ходьбе, беге. Появляется шаткость и неустойчивость движений. Постепенно активность пациента снижается, ему недоступны сложные моторные навыки (бег, подъем по лестнице, спортивные игры).
Со временем пациент вынужден передвигаться в инвалидной коляске. У него развиваются контрактуры крупных суставов, атрофия мышц бедра, деформация грудной клетки и позвоночника. Это может сопровождаться появлением болевого синдрома. Корректируется своевременным назначением гимнастики и лфк.
Типичные признаки:
- Крыловидные лопатки;
- “Утиная” походка;
- Тремор языка и верхних конечностей;
- Отсутствие сухожильных рефлексов;
- Атрофия крупных групп мышц.
Амиотрофия Кеннеди
Болезнь характерна для взрослых лиц после 30 лет. Болеют в основном мужчины. У женщин случаев патологии не описано. Первые проявления характеризуются усталостью икроножных мышц и мускулов бедра. Пациент замечает, что не может долго ходить и стоять.
Атрофия прогрессирует медленно. Около 10 лет после появления первых признаков патологии больные могут продолжать привычный образ жизни. Позже заболевание переходит на верхние конечности: появляется тремор, атрофируются мускулы головы и шеи.
Для амиотрофии Кеннеди характерны эндокринологические изменения. У взрослых мужчин определяется недостаток половых гормонов, происходит атрофия яичек и снижение полового влечения. Поражается ткань поджелудочной железы, развивается сахарный диабет.
Характерный симптом болезни – фасцикуляции периоральной мускулатуры (подергивание уголков губ и вытягивание их трубочкой).
Дистальная СМА и СМА Вюльпиана
Дистальная СМА развивается в возрасте 20-50 лет. При заболевании происходит атрофия мышц дистальных отделов верхних конечностей (кистей, предплечий). Позже развиваются нарушения на ногах. В них вовлекаются стопы и голени. Со временем идет атрофия всей мускулатуры конечностей.
СМА Вюльпиана характеризуется атрофией мышечных групп лопаток и мышц голеней. Синдром развивается после 20 лет, но вероятность атрофии сохраняется до 40 лет. При болезни появляется ограничение подвижности плечевых суставов. Лопатки выступают и напоминают крылья. Отсюда характерный признак СМА Вюльпиана – симптом «крыловидных» лопаток.
СМА этого типа позволяет 30-40 лет оставаться активным и сохранять подвижность больному человеку. Только при нарушении функции разгибателей стоп и атрофии мышц голеней теряется его способность к передвижению. В целом, это благоприятный тип течения амиотрофии, который не ведет ранней инвалидности и не становится причиной смерти.
Симптомы
Каждый вид СМА имеет свои особенные признаки, однако существуют некоторые симптомы, которые позволяют объединить разнородные заболевания в одну группу. Это:
- Нарастающая слабость мышц и их атрофия.
- При заболевании, проявившемся после 1-2 лет, заметна деградация уже достигнутых способностей, например, бега, ходьбы.
- Тремор пальцев. Дрожь наблюдается и на языке.
- Деформация скелета.
- Сохранность интеллектуального и психического здоровья у большинства больных.
Возможные осложнения СМА
Самой частой формой осложнений являются дыхательные нарушения. У пациентов происходит атрофия мускулатуры грудной клетки. При остановке дыхания следует начать немедленную реанимацию и вызвать скорую помощь. При первом типе мышечной атрофии остановки дыхания случаются после 1 года жизни. Искусственная вентиляция легких продлевает жизнь ребенку.
Аспирационные пневмонии – это вторая причина летальных осложнений болезни. У малышей с атрофией мышц нарушен кашлевой рефлекс и затруднено выделение мокроты. Для эффективной ее эвакуации лучше иметь дома аспирационный аппарат. Эффективно проведение дыхательной гимнастики, обязательна иммунизация против гриппа.
Пневмонии носят инфекционный характер и лечатся антибиотиками.
У малышей с СМА нарушается глотательный рефлекс. Происходит частое поперхивание твердой, а затем жидкой пищей. При попадании твердой пищи в дыхательные пути может развиться острая дыхательная недостаточность. В этом случае люди, ухаживающие за ребенком, должны знать эффективные приемы помощи. Применяется адаптированный для малышей прием Геймлиха. После случая аспирации твердого предмета обязательно показать ребенка врачу.
Наращенную мускулатуру легко потерять
Эти выводы попадают в категорию здравого смысла, по принципу «не пропадать же добру». С возрастом физические упражнения становятся все более важным аспектом оптимального здоровья и долголетия.
Как предотвратить и обратить вспять мышечную атрофию
В этом исследовании объясняются биологические процессы, которые вызывают атрофию мышц, когда вы становитесь старше.
Как вы, вероятно, знаете, белок необходим для правильного роста и поддержания мышечной массы, но это исследование показало, что с возрастом ваше тело становится все менее способным использовать белок из пищи для наращивания мышц.
Кроме того, они обнаружили, что у пожилых людей инсулин больше не препятствует разрыву мышц между приемами пищи и ночью, как это обычно бывает у молодых пациентов.
Этот двойной удар добавляет в копилку значительной мышечной атрофии у сидячих пожилых людей. И плохое кровоснабжение, которое препятствует правильной доставке питательных веществ и гормонов в ваши мышцы, может быть важным фактором.
Упражнения являются естественным средством от плохого кровообращения, и команда подтвердила, что три тренировочных занятия на вес в неделю в течение 20 недель омолаживали кровоток в конечностях до такой степени, что он был идентичен тому, который был в молодой группе!
Типы СМА
| СМА, тип | Генотип | Клиника |
| 0 (нулевой) | Отсутствует ген SMN 1 1 копия гена SMN2 | Тяжелая форма болезни Смерть внутриутробно или в первый месяц жизни |
| 1 (первый) spinal atrophy type 1 Болезнь Верднига-Гоффмана | Делеция или мутация SMN1 2 копии SMN 2 при болезни Верднига | Синдром «вялого» ребенка Тяжелое течение Смерть в первые 2-3 года жизни (спинальная мышечная атрофия 1 типа сейчас лечится, результаты продолжительности жизни после лечения будут опубликованы в ближайшие 5 лет) |
| 2 (второй) spinal atrophy type 2 Болезнь Дубовица | SMN1 после мутации превращается в SMN2 SMN 2 присутствует в виде более 3 копий | Болеют дети от 1 до 2,5 лет Моторные навыки редуцируются Выживаемость при 009sma до 10-14 лет |
| 3 (третий) spinal atrophy type 3 Болезнь Кугельберга-Веландера | Копий SMN2 более 3-х Могут быть мутации в основном гене | Появляется после 30 лет Долго сохраняется подвижность Не влияет на продолжительность жизни |
| 4 (четвертый) spinal atrophy type 4 Болезнь Кеннеди | Длинный повтор из трех нуклеотидов ЦАГ в гене андрогенного рецептора Наследование сцепленное с X-хромосомой | Болеют только мужчины Симптомы стартуют от 30 до 50 лет |
Как видно, симптомы спинальной атрофии Верднига-Гоффмана являются самой тяжелой наследственной формой патологии. При болезни Верднига развивается синдромокомплекс «вялого» ребенка. При 1 типе сма малыш неподвижен, лежит в позе «лягушки», мышечный тонус снижен во всех группах (характерно для spinal atrophy), гипермобильность суставов (типично для болезни Верднига).
Ребенок при спинальной амиотрофии Верднига-Гоффмана не способен приобретать двигательные навыки. Характерно частое поверхностное дыхание, невозможность провести глубокий вдох. При болезни Верднига-Гоффмана малыш не выполняет функциональные мышечные пробы.
Спинальная миотрофия Верднига Гоффмана, также как и другие типы мышечных спинальных атрофий не только первого типа имеют патогенетическое лечение. Препарат «Спиназа» позволяет улучшить двигательные навыки детей даже с тяжелой формой сма. Курс применения – пожизненный. Применяется препарат в терапии болезни Верднига, Дубовица и других типах амиотрофий.
Особенности проявлений у детей
Так как атрофированные мышцы у детей в большинстве случаев обусловлена генетическими факторами, то первые симптомы могут выявляться еще внутриутробно — отмечаются поздние и слабые шевеления плода, после рождения такие дети обычно погибают в первые несколько недель жизни из-за паралича дыхательной мускулатуры.
При развитии атрофии в младенческом возрасте формируется так называемый синдром вялого ребенка, у таких детей отмечается характерная «поза лягушки» – с широко разведенными бедрами и распластанным животом, выраженное снижение общего тонуса и двигательной активности, при некоторых заболеваниях наблюдается расстройство сосания, глотания и дыхания.
Дистрофия мышц у ребенка старшего возраста проявляется нарушениями двигательной активности, специфическими деформациями конечностей.
Основные виды лечения
Лечение спинальной амиотрофии включает в себя:
- Лечебную гимнастику;
- ЛФК;
- Физиопроцедуры;
- Соблюдение диеты и питания;
- Поддержку витаминами и нутриентами.
Мышечную спинальную атрофию сейчас лечат препаратом «Спиназа». Он зарегистрирован в 2019 году и одобрен в 2019 как орфанный препарат Министерством Здравоохранения России. При начале терапии имеет значение степень атрофии. Эффективность ее выше при раннем начале применения препарата.
Атрофия массы мышцы при СМА происходит в результате разрушения нервных клеток, которые иннервируют мускул. Дефект обусловлен отсутствием белка, который обеспечивает выживаемость моторных нейронов. Когда клетки в спинном мозге погибают, они не посылают сигнал к мускулатуре. В результате идет инволюция мышц.
Лекарство Спиназа лечит спинальную мышечную атрофию путем активации спящего SMN 2 гена. Этот олигонуклеотид стимулирует выработку необходимого белка SMN до нормального уровня. Это позволяет замедлить гибель моторных нейронов.
Препарат должен обеспечить прорыв в терапии мышечных атрофий. Сколько живут дети с мышечной атрофией 2 типа? Не более 5-7 лет. А теперь ребенок проживет гораздо больше. Врачи обещают полную редукцию симптомов при раннем начале лечения. Такие обнадеживающие результаты дали испытания препарата и применение его на практике. Наличие двух (Рисдиплам еще не зарегистрирован в России) лекарственных средств поможет оказывать помощь детям, у которых стоит диагноз сма 2 типа.
Возможные терапевтические стратегии
Будущее уже здесь и теперь есть 2 рабочих препарата от сма. Правда, цена годового курса лечения стоит около 750 000 долларов. Некоторые страны оказывают поддержку семьям, где есть такой диагноз. Например, в Италии и Греции лечение ребенка идет за счет государства.
В нашей стране бюджет министерства здравоохранения не позволяет такие траты. Но существую благотворительные фонды, которые организуют лечение для больных сма. При заболевании у детей нужно начать лечиться как можно раньше. Это залог успеха качественной терапии болезни.
Медикаментозная терапия, диета и питание ребенка
Современная отечественная медицина предлагает применять препараты, улучшающие нервно-мышечную проводимость (альфа-липоевая кислота, л-карнитин, альфа-глицерофосфохолин).
Для улучшения проводимости нервных окончаний используется витамины и бады (тиамин, пиридоксин, аминокислотные комплексы). Кроме этого, назначаются ноотропы и сосудистые препараты.
При атрофии мышц рекомендуют диету, богатую растительным и животным белком. Используют каши, нежирное мясо, злаки, кисломолочные продукты. Витаминами группы В богаты шпинат, капуста кольраби, брокколи. В рацион ребенка следует включать свежие фрукты и овощи.
Ребенка лучше кормить домашней пищей. Готовить нужно тушёные, отварные, запеченные продукты. Можно делать блюда на пару. Обязательно придерживаться режима приема пищи.
Следует использовать небольшие порции, но многоразовое питание (5-6 раз в день). В рационе овощи и фрукты должны занимать 50%, мясо и белая рыба 35%, злаки и другие углеводы 15%.
Физиотерапевтические методы в том числе массаж
Курсы электромышечной стимуляции позволяют остановить дистрофию мускулов. Аппараты для ЭМС доступны для домашнего использования и позволяет тренировать различные группы мышц. При этом не требуется усилий от пациента. Прибор крепится на кожу и посылает импульсы в ткань.
Другие методики (магнит, лазер, электрофорез, биоптрон) можно использовать для лечения болевого синдрома при контрактурах, искривлении позвоночника или грудной клетки. Легкий стимулирующий массаж также показан при СМА. Он позволяет улучшить кровоснабжение отдельных групп мускулов. Применяется курсами по 7-10 сеансов.
Народные средства
Лечение народными средствами:
- Применение компресса из камышовых метелок;
- Лечение кальциевой настойкой;
- Использование мордовника.
Компресс из метелок камыша применяется при атрофированных мышцах. Две жмени метелок заливают кипятком и настаивают 30-45 минут. Отваром пропитывают марлю и выкладывают ее на атрофированную конечность. После остывания примочки следует провести массаж конечности от дистального отдела к проксимальному.
Кальциевую настойку готовят из свежих яиц. Их нужно промыть под водой и залить кислотой. Лучше использовать лимонный сок из свежевыжатых фруктов. При этом кальций вымывается из скорлупы и попадает в раствор. Для растворения требуется 5-6 дней. Потом раствор необходимо принимать после еды по чайной ложке 3 раза в день.
Русский мордовник применяется внутрь. Используется 1-2% настойка из растения. Ее следует принимать курсами после еды по 20-30 капель.
Новое в лечении спинальной мышечной атрофии
Сейчас имеется эффективный препарат для лечения болезни. Проблема семей с СМА из России в том, что курс лечения «Спиназа» очень дорог и недоступен отечественной медицине. Janssen это фармацевтическая компания, которая собирается вывести препарат на российский рынок и обеспечить доступность продукции фирмы Biogen.
Рисдиплам или RG7916 является экспериментальным препаратом для лечения СМА. На международном неврологическом конгрессе были озвучены данные клинических испытаний. Доктора отметили обнадеживающие результаты его применения. Уже подана заявка на регистрацию препарата в FDA.
Уход за больным
За ребенком ухаживают родственники. Часто это тяжелый труд. Поэтому необходима помощь близких, волонтеров и других небезразличных людей. Как пациенту, так и его родственникам необходимы сеансы психотерапии и консультации профессионального психолога. Это помогает справиться с выгоранием при уходе за больным ребенком.
- Для реабилитации больного необходимо использовать антигравитационное позиционирование. Его применяют во время прогулки, в постели и на руках у родителей. Его правилам обучают реабилитологи. Применяются специальные приспособления (высокое изголовье, подушки, антипролежневые системы);
- Гимнастика, лфк, растяжка, упражнения выполняются больными каждый день. При занятиях пациенту требуется помощник, который владеет комплексом зарядки. Ежедневные тренировки мышечных групп – это залог сохранения долгой активности;
- Технические средства реабилитации облегчают передвижение пациента с СМА, помогают социализации. Для этого применяются коляски, кровати, вертикализаторы;
- Для коррекции осанки и поддержания суставов применяются туторы, ортезы, корсеты. Они должны изготавливаться индивидуально для каждого пациента;
- Гидротерапия полезна для пациентов с сма. Желательное проводить ее ежедневно. Вода должна быть теплая (37-38 градусов). Упражнения могут сочетаться с плаванием.
Родные пациента должны владеть техникой позиционирования, массажа, знать лфк комплекс. Также близким нужно уметь оказать первую помощь при неотложном состоянии. Родители должны умело справляться с дополнительными средствами реабилитации и ухода (аспиратором, аппаратом ивл, устройством для санации ротовой полости). Для них организуют школы, курсы по уходу за больным.
Прогноз лечения и возможные осложнения
Прогноз лечения до появления «Спиназа» был неутешительным. Дети с СМА 0 типа умирали в первые дни жизни. Продолжительность жизни малышей была не больше месяца. При первом типе ребенок нуждался в постоянной респираторной поддержке. Средняя продолжительность жизни была около 1 года, реже до 2 лет.
Эффективность применения «Спиназа» дает надежду семьям с СМА. Тестирование препарата показало не только улучшение функций, но и возможность полного восстановления. Результаты отдаленных наблюдений будут после 2022 года.
Типичные осложнения СМА: бронхопневмония, аспирационная пневмония, острая дыхательная недостаточность. За больным ребенком нужен постоянный уход и круглосуточное наблюдение. Только в этом случае можно оказать экстренную помощь малышу.
Лечение
Процесс лечения зависит от формы атрофии, причины ее возникновения, а также от возраста и общего состояния пациента. В первую очередь необходимо выявить причину заболевания и избавиться от нее, чтобы мышцы не продолжали разрушаться. Также назначают лечение для поддержания работы мышц и устранения симптомов заболевания.
Терапию назначают медикаментозную. При атрофии показан прием следующих лекарств:
- Динатриевая соль аденозинтрифосфорной кислоты;
- Витамины группы В и Е;
- Прозерин.
Также пациенту назначают курс физиопроцедур, массаж и лечебную физкультуру. Такие процедуры помогают нормализовать тонус мышц, укрепить их, и вернуть нормальную двигательную активность. Также может быть показано посещение психолога, особенно у детей с отставанием в умственном развитии.
Лечение атрофии постоянное, прекращаться оно не должно, иначе заболевание начнет активно прогрессировать. Поэтому пациенту необходимо всю жизнь придерживаться рекомендаций врача, посещать физиопроцедуры, делать зарядку и следить за своим питанием.
Рекомендуется питаться следующими продуктами:
- Свежее деревенское молоко и кисломолочные продукты. Рекомендуется отдавать предпочтение не пастеризованным продуктам, без консервантов, красителей и вредных добавок.
- Куриные яйца.
- Мясо, рыба и морепродукты.
- Овощи, фрукты и ягоды. Стоит отдавать предпочтение сезонным продуктам.
- Орехи, семечки.
- Грибы и ягоды.
- Крупы.
- Натуральные пряности и зелень.
В целом питание должно быть полезным, сбалансированным и вкусным. В рационе должно присутствовать большое количество овощей и фруктов, белка, чтобы организм получал достаточное количество необходимых веществ. Стоит отказаться от алкоголя, кофеина, сладостей, соленой и вредной еды.
Что ожидается в будущем
Несмотря на прорыв в лечении болезни, разработки препаратов от мышечной атрофии продолжаются. Ученые ищут возможность полностью избавиться от дефектного гена. Для этого ведется разработка следующих направлений генной инженерии:
- коррекция и замещение дефектного гена SMN1;
- усиление активности гена SMN2;
- защита мотонейронов;
- протекция мышц.
Генная инженерия использует технологию внедрения «векторов». Специальный вирусный «вектор» разрабатывают в лаборатории. Он попадает в организм, встраивается в поврежденный фрагмент ДНК.
После этого ген SMN1 активируется и производит необходимый белок. Технология «векторной» инженерии должна быть протестирована для обнаружения долгосрочных побочных эффектов.
Диагноз СМА — это не приговор. Важно не сдаваться, а искать помощь для больного ребенка. Ежедневная забота близких, лечебная физкультура и гимнастика, участие медицинского персонала и врачей помогут справиться с заболеванием.
Профилактика
Целенаправленных профилактических мероприятий нет, так как это симптом, а не отдельный недуг. Следует в целом придерживаться правил здорового образа жизни и выполнять профилактику тех недугов, которые могут вызвать подобное нарушение.
Атрофия мышц – это процесс, который развивается в мышцах и приводит к прогрессирующему уменьшению в объеме, вследствие чего происходит их перерождение. Другими словами, постепенно мышечные волокна, по причине длительной неподвижности или незадействованности, истончаются, их количество уменьшается, в тяжелых случаях они полностью исчезают.
Планирование будущего потомства
Многие родители после того, как в семье появился ребенок со СМА, боятся повторения ситуации и не решаются планировать увеличение потомства. Чтобы избежать болезни СМА у следующего ребенка, можно провести пренатальную диагностику (она позволяет выявить заболевание на раннем сроке беременности) или воспользоваться методом ЭКО с отбором здорового эмбриона (ЭКО + ПГД — преимплантанционная генетическая диагностика).
Существует два вида пренатальной диагностики:
Биопсия ворсин хориона — обследование проводится на 10-12 неделе беременности. Извлекаются образцы тканевых выступов, формирующих плаценту. Клетки исследуются на генетические нарушения. Риск составляет 1 из 100 или 1 %.
Амниоцентез — обследование проводится после 14 недели беременности. Производится забор амниотической жидкости, содержащей клетки плода. Клетки исследуются на генетические нарушения. Риск составляет 1 из 200 или 0,5 %.
Важно Если в семье два носителя, то вероятность рождения ребенка со СМА — 25% при каждой беременности
Риски у родителей-носителей СМА:
- 25% — рождение ребенка, пораженного СМА;
- 50% — рождение ребенка-носителя СМА;
- 25% — рождение здорового ребенка.
При планировании будущего ребёнка необходима консультация генетика.
Диагностика и методы лечения
Массаж нижних конечностей для поддержания мышечного тонуса
В первую очередь проводится тщательный осмотр пациента, выясняется его наследственная предрасположенность к атрофии. Назначается полное обследование, чтобы выявить хронические заболевания, а также биопсия нервов и мышц.
Лечение всегда назначается индивидуально. Все зависит от причины и хода болезни, возраста больного. Полное излечение невозможно, но с помощью препаратов и физиотерапии удается вернуть пациента к нормальной жизни, снять болевые симптомы, восстановить обменные процессы.
Лечить пациента всегда нужно комплексно.
Обязательно принимать не только лекарства, но и витамины, минералы, которые способствуют нормализации обмена веществ.
Таким пациентам обязательно назначают массаж. Он поддерживает мышечный тонус, улучшает приток крови к ослабленной голени. Также можно воспользоваться специальными эластичными бинтами на голеностоп.
Важно! Лечебный массаж должен проводить только специалист. Каким он будет и сколько продлится курс может решить только лечащий врач.
Почему так происходит?
Атрофия мышц ног происходит по целому ряду причин:
- Развитие общего деструктивного процесса в результате старения организма.
- Нарушения в работе эндокринных органов и гормональные сдвиги.
- Хронические заболевания органов пищеварения.
- Болезни соединительной ткани.
- Поражение периферической иннервации (полиневриты) вследствие осложнения инфекционных заболеваний или глистной инвазии.
- Нарушение кровообращения любого генеза (сосудистая патология, атеросклероз).
- Отсутствие нагрузки на мышцы ног (по причине инвалидности или тяжелой болезни).
- Врожденные патологии — генетические отклонения или ферментопатия.
- Недостаточное или неправильное питание.
- Избыточные физические нагрузки при отсутствии адекватного отдыха.
- Осложнение после травмы.
Лечебная физкультура и физиотерапия
Комплекс упражнений для восстановления атрофированных мышц разработан так, чтобы нагрузка подавалась дозировано, с постепенным увеличением. При этом мышечная масса увеличивается, функциональность возвращается.
На первом этапе проводятся занятия, не допускающие уставание или возникновение болезненного ощущения. Все движения выполняются в медленном режиме. Важно понимать, что на данный момент тело ослаблено и не имеет той силы, которая была до поражения.
Рекомендуют начинать с упражнений в воде. Это позволяет при минимальной нагрузке заставить работать все группы мышечного аппарата. К тому же вода позволит снизить болезненные ощущения. Регулярные занятия в бассейне способствуют возвращению тонуса в пораженных участках тела, мышцам возвращается память о функционировании. Происходит расслабление поврежденных мышечных тканей. Все упражнения желательно проводить с инструктором, который подскажет правильность выполнения и сможет посоветовать дополнительные движения для лучшего результата.
Находясь в бассейне, выполняют следующие действия:
- Ходить по бассейну в месте, где глубина достигает талии;
- С течением времени увеличивать глубину и длительность ходьбы;
- Для того, чтобы удержать равновесие используют палку, специальную водяную штангу.
Ходьба по бассейну не несет угрозы здоровью, наоборот мышцы развиваются и укрепляются. Также значительно здоровее становится нижняя часть тела. В это время для тренировки верхней половины используются предметы, взятые для удержания равновесия.
Хорошие результаты дает поднимание ног на высоту бедра. Отжимание от пола бассейна позволяет разработать мышечный аппарат верхних конечностей. Для этого нужно подойти к стенке бассейна, положить руки на пол и поднять свое тело из воды до положения вытянутых рук, затем плавно вернуться в воду. Если это упражнение невозможно выполнить, то используется более простая версия: согнутые локти положить на пол, наклониться к стене.
После достаточного укрепления мышц, приступают к выполнению упражнений без использования водного пространства. При этом первые занятия проводятся под наблюдением врача или опытного инструктора, то второй этап разрешен для самостоятельного выполнения.
Движения выполняются из положения лежа. Это и поднятие ног, тренировка рук, нагрузка на все тело.
Почему развивается атрофия?
Обстоятельства, из-за которых возникает мышечная атрофия, бывают двух типов. Первый тип относится к отягощенной наследственности. Происходит усугубление состояния неврологическими расстройствами, но они не провоцируют атрофию. Вторичный вид патологии связан с внешними первопричинами: патологиями и травмированием. У взрослого человека мышцы начнут атрофироваться сперва на руках.
У детей миоволокна атрофируются из-за:
- Неврологических нарушений, например, аутоиммунная патология, вызывающая парез мышц (синдром Гийена-Барре).
- Доброкачественной псевдогипертрофической миопатии (миопатия Беккера). Появляется из-за отягощенной наследственности в подростковом возрасте и у молодых людей 25–30 лет. Это легкая степень атрофических изменений с поражением икроножных миоволокон.
- Травмы при родах, тяжело протекающей беременности.
- Спинномозгового паралича у ребенка, вызванного инфекцией (полиомиелит).
- Инсульта у ребенка. Нарушаются микроциркуляторные процессы в сосудах головного мозга из-за тромбов или геморрагии.
- Аномального развития поджелудочной железы.
- Хронически протекающих воспалений мышечных тканей.
Основные причины мышечной атрофии у взрослых:
- Работа, при которой человек испытывает постоянное перенапряжение.
- Неправильно подобранные занятия физкультурой, когда нагрузка неверно рассчитана по весу человека.
- Эндокринные дисфункции. Если человек болен, например, сахарным диабетом, то нарушаются процессы метаболизма, возникнет полинейропатия.
- Полиомиелитная инфекция или иные инфекционные патологии, вызывающие нарушение движений.
- Онкологические процессы позвоночного столба, вызывающие сдавление спинномозговых нервных волокон. Нарушается их питание с проводимостью.
- Парализация после травмы, инфарктных изменений головного мозга.
- Сосудистые нарушения и расстройства ЦНС, ПНС. Возникает дефицит кислорода, мышцы голодают.
- Хронический интоксикационный синдром, возникающий при длительном контакте химическими токсинами, алкогольная, наркотическая интоксикация.
- Физиологическое старение, из-за которого мышцы атрофировались.
Проявления атрофии наступят из-за неправильно подобранной диеты, если длительно голодать, то организм испытывает дефицит питательных компонентов, мышцам не хватает белка, они распадаются. У ребенка процессы дистрофии и дегенерации миоволокон развиваются после хирургического вмешательства. Реабилитационный процесс затягивается, ребенок вынужден долго быть обездвиженным, происходят атрофические изменения мышечных тканей.
Диагностика
При подозрении на развитие атрофического процесса мышц следует обращаться сразу же за медицинской помощью. Специализация врача при первичном осмотре будет зависеть от текущей клинической картины и общего состояния пациента.
Электромиография
Программа диагностики состоит из следующего:
- физикальный осмотр с выяснением общего анамнеза;
- клинический и биохимический анализ крови;
- электромиография;
- гормональные исследования;
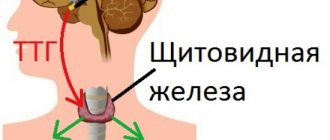
- УЗИ щитовидной железы;
- биопсия мышечной ткани;
- тестирование нервной проводимости;
- КТ и МРТ.
Дополнительные методы диагностики будут зависеть от текущей клинической картины и состояния пациента на момент обращения за медицинской помощью. Важно — если пациент принимал какие-либо препараты для устранения симптоматики, об этом следует уведомить врача до начала диагностики.
Результат
Работа эта непроста, но и вознаграждение очень велико — реальный откат времени назад, воссоздание лица, его молодой конструкции. Лицо становится расслабленным, молодым. Разглаживаются ткани в средней части лица, значительно уменьшаются носогубные складки. Дополнительный бонус — улучшается состояние десен, уменьшаются боли в шее и головные боли. Фоновый стресс, который вы привыкли не замечать, обнулится: вы почувствуете, как он стирается из мышечной памяти.
А заодно это — прекрасная возможность привести в баланс зубы, жевательную мускулатуру и височно-нижнечелюстные суставы, за что стоматологи вас только похвалят.
Кстати, посещение стоматолога — шаг, с которого следует начать работу с жевательным аппаратом. Самое время лечить и вставлять зубы, повышать или исправлять прикус, поскольку состояние ротовой полости и зубов оказывает самое непосредственное влияние на все осанку и гравитационную вертикаль тела. Не экономьте на стоматологах, особенно с остеопатической специализацией!
Функциональные состояния и рекомендации
Учитывая прогрессирующий характер болезни, объем медицинской помощи конкретному человеку, лучше всего выбирать, опираясь не на тип заболевания, а на функциональное состояние пациента ― оно определяется тем, какие физические способности у него сохранены. У разных типов СМА возраст достижения этих состояний разный, а рекомендации пациентам одинаковые. При этом важно учитывать индивидуальный характер течения болезни и особенности конкретного пациента.
Лежачие
Средний возраст наступления состояния: СМА I – с рождения; СМА II – старше 12 лет; СМА III – старше 30 лет.
ДВИЖЕНИЕ
Основные проблемы
- Ограничение подвижности: самостоятельные движения минимальны или полностью отсутствуют;
- Пролежни: риск возрастает с увеличением веса и возраста пациента;
- Высокий риск развития контрактур и других деформаций, а также сколиоза;
- Деформация грудной клетки;
- Высокий риск развития артроза суставов;
- Высокий риск развития остеопороза;
Вторичные осложнения
- Болевой синдром;
- Нарушение работы дыхательной системы;
- Нарушение работы пищеварительной системы;
- Нарушение работы системы кровообращения;
Диагностика нарушений опорно-двигательного аппарата
- Требуется регулярный осмотр физического терапевта или ортопеда;
- Снижение подвижности суставов – первый признак развития контрактур;
- Покраснение кожи – первый признак появления пролежней;
- Болевой синдром можно определить по жалобам пациента. Если у него нарушена речь, необходимо обращать внимание на невербальные признаки: выражение лица, движения тела, плач и невозможность утешить больного, стоны. Наиболее часто встречающиеся поведенческие реакции на хроническую боль: вынужденное положение, нежелание его менять, застывшее страдальческое или безучастное выражение лица, снижение интереса к происходящему вокруг, чрезмерно тихое поведение, повышенная раздражительность, сниженное настроение, расстройство сна, гнев, нарушение аппетита;
- Симптомами артроза являются боль при нагрузке на сустав (утихает, когда сустав в покое), снижение его подвижности, хруст, напряжение мышц в области сустава. Периодически пораженный артрозом сустав может опухать, а со временем деформируется.
Способы решения
- Правильное позиционирование позволяет обеспечить больному необходимый комфорт, снизить риск вторичных осложнений, развитие деформаций и контрактур, обеспечивает безопасность больного;
- Использование специальных П-образных матрасов: — матрасы, наполненные просом, принимают форму тела больного, равномерно распределяют вес, помогают поддерживать правильное положение тела — матрасы, наполненные холофайбером, помогают поддерживать нужную позу;
- Регулярная смена положения тела и массаж позволяют снизить или избежать появления пролежней;
- Посильная физическая активность позволяет дольше сохранить имеющиеся у человека навыки. Возможна имитация естественных движений с помощью специальных тренажёров. Плавание помогает больному снизить влияние гравитации и позволяет совершать те движения, на выполнение которых на суше у него не хватает физических сил;
- Предпочтение следует отдавать активным упражнениям, побуждая самого пациента выполнять доступный ему объем движений и применять методики, позволяющие увеличить их объем;
- Для облегчения ухода за больным рекомендуется использовать специальные приспособления и средства: ортопедическая кровать, мультирол, электроподъёмник, кресло для купания и т.п.;
- Переносить маленького ребенка нужно, положив его голову себе на плечо так, чтобы она не падала, а также обеспечивать антигравитационную позицию, чтобы снизить риск случайных аспираций. Для перемещения подростка и взрослого больного необходимо использовать специальные приспособления;
- Использование ортопедических приспособлений позволит избежать или замедлить развитие деформаций и контрактур;
- Рекомендуется использование специально подобранных и адаптированных технических средств реабилитации (ТСР), например, адаптированной коляски (в ряде случаев с электроприводом), вертикализатора;
- Изменение положения тела в пространстве – важный механизм абилитации. Для того, чтобы это удавалось, применяются специальные опоры для сидения или стояния. Основной принцип — вертикализация по возрасту. Противопоказания – сильный сколиоз или контрактуры в ногах, большое количество мокроты;
- Для снижения болевого синдрома, по назначению врача, может быть применена медикаментозная терапия.
Необходимое оборудование
Позиционирование
- Просяные матрасы П-образной формы для детей до 110 см;
- П-образные матрасы с холофайбером для больных выше 110 см;
- Квадратная подушка с вырезом под ухо;
- Функциональная кровать.
ТСР
- Тренажёры активно-пассивного типа;
- Вертикализатор;
- Коляска (с электроприводом или без);
- Ортопедическое кресло.
Ортопедия
- Жесткий корсет;
- Ортезы;
- Туторы.
ДЫХАНИЕ
Основные проблемы
- Слабость дыхательных мышц и деформации грудной клетки приводят к неполноценному самостоятельному дыханию и недостаточной вентиляции легких;
- Нарушение функции кашля и вывода мокроты из дыхательных путей;
- Нарушение глотания, опасность аспирации пищи и слюны, и, как следствие, высокий риск перекрытия дыхательных путей, гипоксии или удушья;
- Во время респираторных заболеваний происходит сильный регресс дыхательной функции.
Диагностика нарушений дыхания
- Деформация грудной клетки;
- Одышка, частое дыхание;
- Посинение кожи в области носогубного треугольника и ногтей;
- Уменьшение уровня кислорода в крови (падение сатурации);
- Беспокойное поведение;
- Для контроля динамики дыхательных функций необходима диагностика каждые 3-6 месяцев.
Основные диагностические процедуры
- Ночная пульсоксиметрия;
- Изменение жизненной емкости легких (ЖЕЛ) (для пациентов старше 5-7 лет);
- Чрескожная капнометрия;
- Полисомнография;
- Кардиореспираторный мониторинг.
Для контроля динамики дыхательных функций необходима диагностика каждые 3-6 месяцев.
Способы решения
- Правильная поза – это залог безопасности и контроля над дыханием. Важно обеспечить антигравитационное положение больного, когда слюна будет вытекать изо рта под действием силы тяжести;
- Ежедневное проведение дыхательной гимнастики с помощью мешка Амбу;
- Важно обеспечивать проходимость дыхательных путей, при необходимости очищая их от мокроты;
- Дренаж мокроты. Рекомендуется применение электроотсоса и откашливателя,или ручных техник откашливания в комбинации с мешком Амбу;
- При нарушении глотания для снижения рисков аспирации и перекрытия дыхательных путей рекомендуется установка назогастрального зонда или гастростомы;
- При наличии показаний может применяться вентиляция легких (инвазивная или неинвазивная);
Важно Внимание! Применение кислорода без респираторной поддержки противопоказано при нервно-мышечных заболеваниях. Кислород может применяться только в экстренных ситуациях как краткосрочная мера либо в качестве паллиативной терапии при терминальных состояниях.
Необходимое оборудование (набор безопасности)
- Мешок Амбу — для ежедневной дыхательной гимнастики и помощи в критических ситуациях;
- НИВЛ. Аппараты неинвазивной вентиляции легких (НИВЛ) или инвазивной вентиляции легких (ИВЛ) – для поддержки дыхания;
- Электроотсос — для очистки верхних дыхательных путей от слюны и мокроты;
- Откашливатель — для очистки нижних дыхательных путей;
- Пульсоксиметр — для контроля за содержанием кислорода в крови.
ПИТАНИЕ
Основные проблемы
- Риск аспирации (попадание пищи и слюны в дыхательные пути) при глотании;
- Бульбарный синдром;
- Рефлюкс;
- Неполное открытие рта;
- Нарушение глотания;
- Недостаток веса;
- Нарушение обмена веществ;
- Нарушение перистальтики.
Диагностика нарушений питания
- Поперхивания;
- Долгое кормление.
Способы решения
- При невозможности сидеть, при приеме пищи угол подъема изголовья кровати должен быть не менее 30 градусов, в том числе, для предотвращения заброса содержимого желудка в пищевод и дыхательные пути;
- Для детей со СМА 1 типа кормление лежа на боку (антигравитационное) наиболее безопасно;
- При нарушении глотания для снижения рисков аспирации и перекрытия дыхательных путей рекомендуется установка назогастрального зонда или гастростомы;
- Установка зонда или гастростомы при нарушениях глотания обеспечит получение организмом необходимого суточного количества пищи и питательных веществ
- Дробное сбалансированное кормление каждые 3-4 часа;
- Для устранения проблем с кишечником и других нарушений ЖКТ по назначению врача может быть применена медикаментозная терапия.
Необходимое оборудование
- Гастростома;
- Зонд.
Важно Подробную информацию по двум другим категориям пациентов со СМА (сидячие, ходячие) вы можете найти на сайте спецпроекта фонда «Семьи СМА»
Как лечится заболевание
На основании данных, полученных в ходе проведения диагностических мероприятий, доктор назначит лечение атрофии мышц ног, которое включает в себя:
- медикаментозную терапию;
- физиотерапию;
- ЛФК;
- разработку специальной диеты.
Оздоровительный комплекс подбирается индивидуально и зависит от причины развития заболевания, его формы, состояния больного (возраста, наличия хронических болезней и т.д.).
Медикаментозная терапия
Назначение пациенту лекарственных препаратов производится в первую очередь для снятия симптоматики. Для этой цели применяют:
- спазмолитики «Но-шпа», «Папаверин» – устраняют болевые ощущения, снижают тонус мышц, расширяют сосуды и нормализуют кровообращение в нижних конечностях;
- «Галантамин» – улучшает проведение нервных импульсов в ногах;
- Витамины группы B – корректируют работу периферической нервной системы, активируют в тканях организма обменные процессы, позволяющие восстановить объем пораженного мышечного аппарата.
Только лечащий врач имеет право выписывать рецепты на медикаментозную терапию, ведь он полностью ознакомлен с состоянием человека, знает особенности имеющегося недуга и осведомлен о присутствии у пациента аллергии на тот или иной компонент препарата.
Физиотерапия
Регенерацию пораженных тканей способно улучшить воздействие тока с низким напряжением – электростимуляция. При проведении данной процедуры человек не испытывает болезненных ощущений. Стоит отметить, что как единственный метод лечения электростимуляция бессмысленна.
Массаж как разновидность физиотерапии – наиболее полезный метод, позволяющий улучшить кровоток к пораженным участкам, восстановить клеточное питание, ускорить регенерацию ткани, «разбить» застои и снять излишнее напряжение. Проводить данную процедуру нужно ежедневно, а по возможности – пару раз в день на протяжении длительного времени (минимум 2-3 недели).
Массажные движения должны быть поверхностными, чтобы не усугубить положение, процедуру стоит начинать с периферии (от стопы) и не забывать прорабатывать ягодицы. Четырехглавая мышца бедра может быть подвержена манипуляции чуть больше.
ЛФК
Лечебная физкультура назначается лечащим врачом и должна проводиться только под присмотром опытного специалиста: он поможет восстановиться грамотно, постепенно повышая нагрузки и разрабатывая поврежденные участки.
Причины
Гипотрофические процессы начинаются с нарушения питания мышечной ткани. Развиваются дисфункциональные расстройства: поступление кислорода и питательных веществ, обеспечивающих жизнедеятельность органической структуры, не соответствует объему утилизации. Белковые ткани, составляющие мышц, без подпитки или из-за интоксикации разрушаются, замещаются волокнами фибрина.
Под воздействием внешних или внутренних факторов развиваются дистрофические процессы на клеточном уровне. Мышечные волокна, в которые не поступают питательные вещества или накапливаются токсины, медленно атрофируются, то есть отмирают. Сначала поражаются белые мышечные волокна, затем — красные.
Белые мышечные волокна имеют второе название «быстрые», именно они первыми сокращаются под действием импульсов и включаются, когда требуется развить максимальную скорость или среагировать на опасность.
Красные волокна называют «медленные». Для сокращения им требуется больше энергии, соответственно в них расположено большее количество капилляров. Именно поэтому они дольше выполняют свои функции.
Признаки развития мышечной атрофии: сначала замедляется скорость и снижается амплитуда движений, затем становится невозможно изменить положение конечности. Из-за уменьшения объема мышечной ткани народное название заболевания — «сухотка». Пораженные конечности становятся намного тоньше здоровых.
Факторы, вызывающие атрофию мышц, классифицируют по двум типам. К первому относят генетическую предрасположенность. Неврологические нарушения состояние усугубляют, но провоцирующим фактором не являются. Вторичный тип заболевания в большинстве случаев вызывают внешние причины: болезни и травмы. У взрослых атрофические процессы начинаются с верхних конечностей, для детей характерно распространение заболеваний с нижних конечностей.
Атрофия мышц у детей заложена генетически, но может проявиться позже или вызываться внешними причинами. Отмечают, что у них чаще возникают поражения нервных волокон, из-за чего импульсная проводимость и питание мышечной ткани нарушается.
Причины заболевания у детей:
- Неврологические расстройства, среди которых синдром Гийена-Барре (аутоиммунное заболевание, вызывающее мышечные парезы);
- Миопатия Беккера (заложена генетически) проявляется у подростков 14-15 лет и молодых людей 20-30 лет, эта легкая форма атрофии распространяется на икроножные мышцы;
- Тяжелое течение беременности, родовые травмы;
- Полиомиелит — это спинномозговой паралич инфекционной этиологии;
- Детский инсульт — нарушение кровоснабжения в церебральных сосудах или остановка притока крови из-за тромбообразования;
- Травмы спины с повреждением спинного мозга;
- Нарушения формирования поджелудочной железы, что отражается на состоянии организма;
- Хронические воспалительные процессы мышечной ткани, миозиты.
Спровоцировать миопатию (наследственное дегенеративное заболевание) могут парезы нервов конечностей, аномалии формирования крупных и периферических сосудов.
Атрофия мышц у взрослых может развиваться на фоне дегенеративно-дистрофических изменений, которые возникли еще в детском возрасте, и появиться на фоне спинальных и церебральных патологий, при внедрении инфекций.
Причинами болезни у взрослых могут стать:
- Профессиональная деятельность, при которой требуется постоянное повышенное физическое напряжение.
- Неграмотные тренировки, если физические нагрузки не рассчитаны на мышечную массу.
- Травмы различного характера с поражением нервных волокон, мышечной ткани и позвоночника с повреждением спинного мозга.
- Заболевания эндокринной системы, например, сахарный диабет, и гормональная дисфункция. Эти состояния нарушают метаболические процессы. Сахарный диабет вызывает полинейропатию, что приводит к ограничению движения.
- Полиомиелит и другие воспалительные инфекционные процессы, при которых нарушаются двигательные функции.
- Новообразования позвоночника и спинного мозга, вызывающие компрессию. Появляется иннервация трофики и проводимости.
- Паралич после травм или мозгового инфаркта.
- Нарушение функции периферической кровеносной и нервной системы, вследствие чего развивается кислородное голодание мышечных волокон.
- Хронические интоксикации, вызванные профессиональной вредностью (контактами с отравляющими веществами, химикатами), злоупотребление алкоголем и употребление наркотиков.
- Возрастные изменения — при старении организма истончение мышечной ткани является естественным процессом.
Спровоцировать мышечную атрофию взрослые могут неграмотными диетами. Длительное голодание, при котором в организм не поступают полезные вещества, восстанавливающие белковые структуры, вызывает распад мышечных волокон.
У детей и взрослых дегенеративно-дистрофические изменения мышц могут развиваться после хирургических операций с затянувшимся процессом реабилитации и во время тяжелых заболеваний на фоне вынужденной неподвижности.
Мышечная атрофия бывает первичной (простой) и вторичной (неврогенной).
Первичная развивается вследствие повреждения самой мышцы. Причиной патологии может быть неблагоприятная наследственность, которая проявляется врожденным дефектом ферментов мышц или высокой проницаемостью клеточных мембран. Кроме этого, существенным образом влияют и факторы внешней среды, которые провоцируют развитие заболевания. К ним относятся: инфекционный процесс, физическое перенапряжение, травма.
Атрофия мышц (фото патологии показано на рисунке) может развиться вследствие травмы нервных стволов, инфекционного процесса, при котором поражаются двигательные клетки передних рогов спинного мозга. На фоне повреждения периферических нервов у пациентов снижается чувствительность.
Факторами, способствующими развитию недуга, являются злокачественные заболевания, паралич периферических нервов или спинного мозга. Очень часто появляется патология на фоне голодания, различных травм, интоксикации, вследствие замедления процессов обмена, продолжительной двигательной бездеятельности, хронических заболеваний.
Вторичная мышечная атрофия может быть следующих видов:
- Невральная амиотрофия. Патология связана с повреждением стоп и голеней. У больных наблюдается нарушение походки — человек высоко поднимает колени при ходьбе. Рефлексы стоп со временем полностью угасают, недуг распространяется на другие участки тела.
- Прогрессирующая атрофия мышц. Признаки недуга, как правило, проявляются в детском возрасте. Протекает заболевание тяжело, характеризуется резкой гипотонией, подергиваниями конечностей, потерей сухожильных рефлексов.
- Атрофия мышц Арана-Дюшена. При данном недуге происходит поражение отдаленных отделов верхних конечностей — пальцев, межкостных мышц кисти. При этом сухожильные рефлексы исчезают, но чувствительность сохраняется. Дальнейшее развитие заболевания вовлекает в патологический процесс мышцы туловища и шеи.
Как было отмечено выше, мышечная атрофия бывает первичная и вторичная. Причины возникновения патологии различны, в зависимости от ее формы. Так первичная чаще всего является наследственной патологией, ребенку передается нарушение в обмене веществ, малыш рождается с нарушением в ферментах, которые отвечают за работу мышц.
Непосредственное поражение мышц также может происходить при различных инфекционных заболеваниях, при травмах, при чрезмерных физических нагрузках, также первичная атрофия возникает при миопии. Нередко причиной атрофии становится поражение нервных стволов, например при полиомиелите.
Также причиной атрофии мышц могут стать следующие негативные факторы:
- Онкологические заболевания;
- Повреждение нервных окончаний, вследствие патологии периферический нервной системы;
- Голодание, плохое питание;
- Химическое отравление;
- Паралич спинного мозга;
- Физиологическое замедление обменных процессов у людей преклонного возраста;
- Длительное обездвиживание пациента, например, после тяжелых травм и операций.
На начало развития патологии, связанной с атрофией мышц ног, воздействуют многочисленные аспекты, включающие:
- Понижение уровня метаболизма, сопровождается естественным старением организма человека;
- Всевозможные заболевания эндокринной системы, возникающий в итоге гормональный дисбаланс в работе организма;
- Трудности с пищеварительной системой;
- Наличие заболеваний соединительных тканей;
- Перенесение полиневритов;
- Последствия отдельных перенесённых инфекционных болезней и заболеваний, связанных с деятельностью паразитов;
Паразитическая инфекция - Ферментопатия, прочие наследственные генетические нарушения;
- Плохое, нерациональное питание;
- Перенесённые травмы либо постоянная физическая нагрузка.
Атрофия четырехглавой мышцы бедра чаще возникают после перенесённых операций и травм.
На первоначальном этапе человек замечает утомляемость и мышечную слабость в ногах, возникающую после физической нагрузки. Икроножные мышцы ног становятся заметными. Атрофии в первую очередь подвергаются проксимальные группы мышц ног. Процесс выражается в ограничении двигательной способности. К примеру, человеку становится трудно ходить по лестнице.
Мышцы ног атрофируются медленно, процесс растягивается на годы. Поражаются одна либо обе стороны, нося симметричный или асиметричный характер.
Любые симптомы болезни находится в тесной связи с возрастом пациента, общего состояния, характера развития формы заболевания. Сказанное отражается на выборе лечения.
Клинические проявления:
- Постоянно нарастающая слабость мышц ног.
- Тремор.
- Неприятные ощущения (к примеру, чувство скребущих под кожей насекомых).
Неприятные ощущения в ногах
Наиболее ярким сигналом, указывающим на развитие атрофии, выступает существенное уменьшение мышцы, в которой развивается процесс. Причём уменьшение становится заметным даже на раннем этапе.
Заболевание считается хроническим. По ходу течения выделяют рецидивы, когда ощущается сильная болезненность в больной мышце. Случается ремиссия, однако симптомы лишь незначительно перестают беспокоить пациента.
Выделяют первичную атрофию мышцы, когда поражается собственно мускулатура и двигательные нейроны. Процесс связан с перенесёнными травмами либо отягощённой наследственностью.
Характеризуется быстрым наступлением утомления, потерей тонуса и начинающимися непроизвольными подёргиваниями ног.
При вторичной атрофии подвергаются патологическим процессам мышцы стоп и голени — участки деформируются, походка больного человека заметно меняется, сопровождаемая специфическим поднятием колен. Чаще процесс связан с перенесёнными заболеваниями инфекционного характера либо в связи с наследственной отягощённостью. Прогрессируя, заболевание способно перейти на верхнюю часть туловища. Наблюдается полный либо неполный паралич.
Медикаменты
Лекарственные средства, назначаемые врачом в период реабилитации:
- Витаминные комплексы, состоящий из групп А, Е и В;
- Имеющие в составе аминокислоты;
- Средства для ускорения регенерационных процессов. Назначается оротат калия, рибоксин, ретаболил;
- Аденозинтрифосфат. Вещество, поставляющее энергию клеткам для ускоренного протекания биохимических реакций в клетках тканей;
- Лекарственные средства для улучшения кровообращения на периферии поврежденного органа. Для этого назначают никотиновую кислоту, пентоксифиллин;
- Препараты ноотропного действия. Помогающие восстанавливать ткани головного и спинного мозга;
- И в обязательном порядке нужны вещества, которые будут работать над восстановлением утраченных нервных связей. Это т.н. антагонисты.
Можно выделит несколько медикаментов применяемых при решении проблемы как восстановить атрофированные мышцы:
- Галантамин. Прием лекарства помогает нервным волокнам проводить импульсы. Этот процесс становится легче. Этот препарата употребляют продолжительное время, дозировка регулируется доктором. Средство попадает в организм путем инъекционных мероприятий: в вену, в мышцу, в виде подкожного введения;
- Пентоксифиллин. Направлен на улучшение кровоснабжение участков, расположенных на окраинная пораженного участка. Кровоток в ногах нормализуется. Равнозначной заменой препарату смогут стать но-шпа и папаверин. Они убирают спазменные явления, давая возможность крови двигаться без препятствий;
- Витамины, относящиеся к группе В, возвращают в норму импульсный обмен в нервных волокнах. Также значительно ускоряется метаболизм в клетках, что позволяет сократить сроки восстановительной терапии, поскольку мышца быстро восстанавливает свой прежний объем.
Механизм СМА
СМА вызывается поломкой в гене SMN1. Ген SMN2 частично компенсирует утрату гена SMN1.
Что происходит?
- Ген SMN1 поврежден и не соответствует норме
- Важные белки не производятся в достаточном количестве
- Двигательные нейроны функционируют неправильно и отмирают
- Импульсы не распознаются
- Мышцы теряют силу и атрофируются
- Движения ограничены, это затрудняет перемещение, дыхание и глотание
Диагностика и помощь специалистов
При выявлении симптомов, которые могут указывать на болезнь, необходимо комплексное обследование для установления точного диагноза.
Диагностика: необходимо получить консультацию невролога, специалиста по нервно-мышечным заболеваниям, который может установить диагноз на основании симптомов. Для подтверждения диагноза требуется проведение ДНК-диагностики и консультация генетика.
Генетическая диагностика: тест ДНК для выявления делеции гена SMN1 и определения количества копий SMN2.
Дополнительные исследования:
- Биохимия крови: креатинкиназа (КФК) — в норме при СМА I, в норме или незначительно повышена при других типах;
- Электронейромиография — показывает снижение нервных импульсов, помогает дифференцировать СМА от других нервно-мышечных болезней. Сенсорная нервная проводимость обычно в норме.
Медицинская помощь
Врачи-специалисты:
Невролог ― ставит диагноз, назначает поддерживающее лечение, ведет постоянное наблюдение за ходом болезни.
Генетик ― ставит диагноз и, в случае необходимости, консультирует семью по вопросам дальнейшего потомства.
Участковый педиатр (терапевт) ― помогает лечить болезни, которыми болеют все.
Пульмонолог или реаниматолог ― помогает выявить и скомпенсировать дыхательные нарушения, решать проблемы с откашливанием, дает консультации по респираторной поддержке.
Ортопед ― оценивает нарушения опорно-двигательного аппарата (контрактуры, деформации), определяет необходимый объем профилактических мер, помогает корректировать эти нарушения.
Нейрохирург ― занимается исправлением сколиоза.
Физический терапевт ― подбирает комплекс упражнений и абилитационных процедур и обучает родителей регулярно делать их дома самостоятельно.
Нутрициолог или диетолог ― помогает подобрать оптимальное питание.
Гастроэнтеролог ― помогает в случае возникновения проблем с желудком и кишечником.
Кардиолог ― наблюдает за работой сердечно-сосудистой системы.
Специалист по паллиативной помощи ― помогает комплексно улучшить качество жизни.
Другие специалисты привлекаются по мере возникновения специфических проблем.
ВАЖНЫЕ АСПЕКТЫ:
- Семейно-ориентированный подход
― врач учитывает мнение семьи по всем вопросам, касающимся лечения ребенка, в том числе проведения медицинских вмешательств и их объема, их приемлемости и сроков проведения; - Ориентация на качество жизни пациента
― прежде чем предложить семье применение каких-либо медицинских технологий, необходимо учесть, как это повлияет на качество жизни, потому что важно жить полноценно, а не существовать; - Качественная коммуникация и полноценное информирование
пациента и членов семьи обо всех аспектах СМА ― как можно более полная информация о болезни, о том, что будет происходить и с чем придется столкнуться, а также как с этим справляться; - Обучение практическим навыкам
ухода и применения медицинского оборудования должно быть неотъемлемой частью медицинской помощи; - Междисциплинарный и мультипрофессиональный подход
― необходима работа междисциплинарной команды (к примеру, невозможно ограничиться наблюдением невролога и получить весь спектр необходимой помощи для полноценной поддержки).