Панкреатит – серьезное заболевание, начинает свое развитие в результате воспаления поджелудочной железы. Мужчины страдают недугом реже, чем женщины. Заболевание у них в основном хроническое, а симптомы панкреатита у женщин чаще пребывает в острой форме. Поджелудочная – важный орган в организме человека, панкреатит поражает его частично или полностью. Симптомы при панкреатите у мужчин могут быть вполне зловещими.
Самые распространенные формы панкреатита — это острая и хроническая форма
Каким бывает панкреатит?
Заболевание протекает в острой или хронической форме. Хроническая форма, как правило, наблюдается у мужчин, не лечивших недуг на ранней стадии его развития, запустивших воспаление, перешедшее в хроническую стадию. Заболевание склонно к частым рецидивам, обострениям. В острой форме чаще, в хронической форме – реже. Приступы болезни могут быть довольно продолжительными, до полугода и более. При таком интервале между приступами панкреатит можно считать рецидивирующим, при превышении интервала – хроническим.
При наличии отдельных участков воспаления (точками) панкреатит считается отечным. При распространении воспаления на более большие площади – средним, или крупноочаговым.
Диагностика и терапия недугов
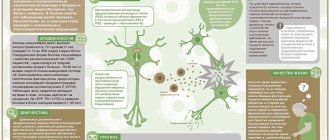
Дисфункция поджелудочной железы может свидетельствовать о ряде заболеваний, опасных для здоровья и даже жизнедеятельности человека. Боли, нарушения работы ЖКТ и выделительной системы характерны для следующих заболеваний:
- Панкреатит. Основное нарушение работы поджелудочной железы происходит вместе с перекрытием желчных протоков. Железа перестает выделять достаточный уровень необходимых организму ферментов и разрушает собственные ткани. Назначается сандостатин — искусственный ингибитор панкреатического сока, который поможет как восстановить ткани, так и предотвратить их дальнейший распад.
- Раковые образования. При помощи эндоскопии, пункций и томографии гастроэнтеролог и онколог проводят комплексное обследование с целью выявить операбельность опухоли.
- Воспаление тканей. При них иногда повышается температура, на основе чего специалист и проводит дополнительное обследование для обнаружения проблемы. Лечение состоит в приеме антигистаминных препаратов.
- Бактериальное заражение. Выражается в интоксикации организма. Пациент должен выпить комплекс антибиотиков.
Дополнительно назначаются анальгетики, которые снижают болезненность пациента на период реабилитации и позволяют ему быстрее вернуть прежний ритм жизни.
Почему возникает панкреатит?
Камни в желчном пузыре,как одна из причин панкреатита
Основная причина развития болезни у мужчин – употребление алкоголя, негативно влияющего на поджелудочную железу, также на печень желудок, головной мозг.
Возникновение и развитие болезни возможно при:
- желчнокаменной болезни, которая также часто развивается в результате злоупотребления спиртными напитками;
- генетической предрасположенности;
- осложнениях после проведенной операции;
- травмах живота;
- аллергии у больного;
- наличии вирусных, инфекционных, грибковых заболеваний;
- употреблении некоторых лекарств.
Причины появления, симптомы и лечение панкреатита
Поджелудочная железа– это орган пищеварительной системы, который участвует в жизнедеятельности организма двумя путями — экзосекреторным и инкреторным. Внешняя секреция (экзокринная) заключается в выработке ее ацинозной частью ферментов, которые участвуют в пищеварительном процессе.
Вещества в полости железы находятся в неактивном состоянии (в виде зимогенов), и только попадая в двенадцатиперстнуюкишку, они активируются при помощи энтерокиназы, которая содержится в пристеночной слизи и тогда ферменты начинают выполнять свои функции по переработки пищи.
Секрет железы содержит неорганическую часть, в которой преобладают ионы бикарбоната натрия и хлористого натрия, которые нейтрализуют кислую среду порции пищи, попадающей из желудка в кишечник. Органический состав – преимущественно состоит из глобулинов, но основной частью панкреатического сока являются ферменты. Причем часть из них сецернируется в активном (амилазы, липаза), а часть – в неактивном (трипсин и хемотрипсин)состоянии.
Существование проферментов и ингибиторов ферментов, которые вырабатывает орган, препятствует повреждению тканей поджелудочной железы энзимами. Воспаление препятствует выходу зимогенов в кишечник, и их активация происходит в железе, ткани которой начинают разрушаться под действием энзимов. В результате, проникая в системный кровоток, ферменты и выделившиеся при распаде тканей токсины разносятся в другие органы, повреждая их структуру.
По характеру течения панкреатит классифицируют как острый и хронический.
Как распознать недуг, симптомы?
Более отчетливы признаки воспаления железы в острой форме. В хронической же форме болезни они незначительные, смазанные. Именно мужчины страдают в основном хронической формой заболевания в результате частого употребления алкоголя. У женщин в большинстве случаев выявляется острая форма недуга.
Наиболее характерные признаки воспаления – спазмы, опоясывающие боли вверху живота, под желудком. При остром течении заболевания боли режущие, пока не сменится поза. В хронической стадии болезни боли ноющие продолжительные, но не сильные. Неприятные симптомы воспаления в виде режущей боли, одышки, выделении липкого пота, учащения сердцебиения обычно проявляются через полчаса после приема пищи: кислой, острой, жареной. Боли могут быть постоянными или приступообразными, нередко симптомы данного заболевания железы – это маска развития, проявления инфаркта, патологических изменений в желудке. Лежа на спине боль усиливается, в положении сидя, с наклоном вперед болезненность уменьшается.
Повышенное газообразование при панкреатите
Возможно:
- повышение температуры до высоких показателей, часто лихорадочное состояние;
- повышение метеоризма;
- тошнота, рвота;
- высыпания на теле;
- головокружение, тремор;
- поносы или запоры;
- отсутствие аппетита, плохая усвояемость принимаемой пищи, в результате этого появляется снижение веса, слабость в организме;
- появление желтизны на коже.
Симптомы заболевания
Симптоматика болезни у мужчин и у женщин ничем кардинально не отличается. Заболевание проявляется разными признаками в зависимости от стадии воспалительного процесса, формы панкреатита, его причины, степени поражения поджелудочной железы.
Первые признаки проявления панкреатита у мужчин
Симптомами, по появлению которых можно заподозрить панкреатит, являются следующие:
- Абдоминальные боли. Локализация зависит от места поражения железы: если в результате патологического процесса страдают ткани головки ПЖ, то боль ощущается в правом подреберье, при воспалении тела – в области эпигастрия, при патологии хвоста железы – в левом подреберье. Нередко боль носит опоясывающий характер, иррадиируя в поясницу. Болеть может даже внутри груди или внизу живота. Боли плохо купируются привычными анальгетиками или спазмолитиками.
- Нарушение стула. Обычно пациенты жалуются на диарею или появление кашицеобразного, липкого блестящего (из-за содержащегося в нем непереваренного жира) стула.
- Тошнота, рвота после еды.
- Повышение температуры тела, общеинтоксикационные симптомы при остром панкреатите средней степени тяжести и при тяжелом течении заболевания.
Симптоматика развивается обычно после еды, и на первых этапах болезни (особенно при подостром течении или нетяжелом воспалении) мужчины обычно не придают этим признакам большого значения, так как не любят лечиться и к врачу не обращаются. Это чревато развитием тяжелых осложнений, некоторые из которых опасны для жизни.
Симптомы панкреатита при алкоголизме
Алкогольный панкреатит протекает обычно в виде хронического заболевания с постепенным нарастанием симптоматики:
- снижение массы тела;
- изменение цвета кожи и слизистых (желтуха), появление сыпи на коже;
- частая панкреатогенная диарея, которая провоцирует выведение большей части поступающих с пищей витаминов, микроэлементов, что приводит к нарушению обмена веществ, функционирования всех органов и систем;
- диспепсические симптомы;
- признаки сахарного диабета.
Общие симптомы
Разные формы панкреатита имеют схожую клиническую картину. Симптомы различаются степенью выраженности, длительностью. В клинической картине любой разновидности заболевания присутствуют следующие признаки:
- болевой синдром;
- симптомы диспепсии;
- интоксикация;
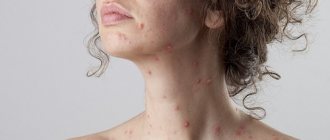
- изменение цвета кожных покровов, появление сыпи;
- изменение показателей лабораторных исследований (основное значение для диагностики имеют изменения биохимического состава крови – повышение амилазы, диастазы, щелочной фосфатазы или других панкреатических ферментов);
- обнаружение изменений ткани ПЖ воспалительного, дегенеративного характера при проведении УЗИ, КТ органов брюшной полости.
Проявления острой формы
Острый панкреатит имеет самую яркую клиническую картину. Симптоматика развивается сразу после воздействия этиологического фактора (употребления алкоголя или «запрещенной» пищи). Самочувствие больного резко ухудшается.
Основные признаки острого воспаления:
- сильная боль в животе локальная или опоясывающая;
- тошнота;
- неукротимая рвота, не улучшающая самочувствие больного (в рвотных массах присутствует непереваренная пища, желчь, при развитии внутреннего кровотечения – кровь);
- вздутие живота;
- расстройство стула (сильная диарея);
- клинические проявления интоксикационного синдрома (лихорадка, общая слабость, тахикардия, артериальная гипотензия, в тяжелых случаях – потеря сознания и другие);
- геморрагические пятна на коже живота, которые располагаются в проекции поджелудочной железы (при тяжелом течении панкреатита или панкреонекрозе).
В случае легкого течения болезни и своевременного эффективного лечения происходит заживление ткани железы, симптоматика полностью купируется, показатели анализов возвращаются к норме, больной выздоравливает. Но чаще у мужчин происходит хронизация патологического процесса из-за низкой, по сравнению с женщинами, приверженности к длительному комплексному лечению и несоблюдения рекомендаций врача по профилактике заболевания.
Признаки хронической формы
Хронический панкреатит имеет волнообразное течение с периодами ремиссии и обострения. Приступы заболевания возникают из-за погрешностей в диете, нарушения режима питания, труда и отдыха, нервного или физического перенапряжения, употребления алкоголя.
Период обострения клинически протекает как острый панкреатит, но симптоматика обычно менее выражена.
Этап ремиссии может протекать бессимптомно, но при длительном течении заболевания с частыми обострениями выявляются симптомы, характерные для хронического панкреатита у мужчин:
- дискомфорт, болезненные ощущения в животе после приема пищи;
- метеоризм;
- проблемы со стулом (диарея или запоры), изменение консистенции и цвета каловых масс;
- желтуха;
- похудение из-за ферментной недостаточности и, как ее следствие, нарушения переваривания пищи до кахексии (крайняя степень истощения);
- признаки авитаминозов, анемии (бледность, сухость кожи, ломкость волос, ногтей, общая слабость, головокружение);
- нарушение аппетита, сна, нервно-психические расстройства;
- симптоматика сахарного диабета из-за разрушения эндокринного отдела ПЖ.
Лечение хронического панкреатита подразумевает постоянное соблюдение лечебной диеты, прием по необходимости ферментных препаратов (Креон, Панкреатин), лекарств, нормализующих моторику ЖКТ (Мотилиум), спазмолитики (Но-Шпа) и другие этиотропные, симптоматические средства.
Диспепсия — признак панкреатита
Поражение железы приводит к тошноте, рвоте, поносу и это – главные симптомы кроме болей при панкреатите. Но, утверждать диагноз этой болезни рано, поставить точный может только врач на основании ряда анализов, которые должен пройти больной. Часто кроме рвоты при недуге повышается температура, воспаление прогрессирует.
Тошнота и рвота
Распознать заболевание можно по рвоте, она имеет ряд особенностей:
- мучительная, неукротимая, повторяется постоянно, не приносит облегчения;
- в массах могут содержаться остатки не переваренной пищи, далее отходит желчь;
- отхождение примесей крови при тяжелом поражении поджелудочной железы.
На острой, ранней стадии заболевания появляются запоры и поносы, чередуясь между собой. Кал по окрасу светло-серый, неприятного запаха с содержанием частичек не переваренной пищи. Развитие метеоризма неизбежно.
Опасность заболевания для мужчин, приводит к осложнениям, плачевным последствиям, лечить его нужно обязательно.
Шелушение кожи
Панкреатит отражается на общем самочувствии больного, видоизменяет кожные покровы, их цвет:
- появляется гиповитаминоз;
- кожа высыхает и шелушиться, становится менее упругой, бледнеет, появляются признаки цианоза;
- волосы становятся ломкими и тонкими;
- уголки губ поражают заеды;
- по оттенку кожа у больных панкреатитом становится землисто-серой.
При прогрессировании заболевания сохнет постоянно во рту, воспален язык, небо, постоянна отрыжка с запахом гнилостным, икота. Резко снижается вес, вздувается живот, на пупке, пояснице врач при осмотре обнаружит синюшные пятна с мраморным оттенком.
Симптоматика дисфункций и сбор анамнеза
Любое посещение врача начинается с высказывания жалоб, недомоганий, появившихся у пациента в последнее время. При нарушениях в работе железы симптоматика проявляется не сразу. Она становится полностью выражена на последних этапах развития заболеваний, которые провоцируют неприятные ощущения в брюшной области. Еще во время первичного дискомфорта следует определять его причину.
Проявляет дисфункция поджелудочной железы симптомы разного характера:
- общее ухудшение состояния пациента;
- появление признаков воспаления;
- похудение или проявление склонности к потере веса;
- замедление процессов регенерации и роста клеток;
- сбои при пищеварении;
- запоры;
- острые болевые ощущения.
Особое внимание следует уделить болям, которые возникают при дисфункции. Они обычно выражены либо в области самой железы, либо во всем прилежащем районе. Это может быть и поясница, и грудной отдел под ребрами. Особенно сильно отдает боль при ее сосредоточении в подреберной области, что подразумевает лечение медикаментозно.
Боль при нарушениях делится на несколько типов:
- точечная;
- опоясывающая;
- острая;
- хроническая.
Точечный вид дискомфорта характеризуется болями только в определенном месте, чаще всего — в области поджелудочной железы, реже — в брюшной полости. Опоясывающая боль охватывает сразу широкую полосу тканей поясничного отдела и части — грудного. Она более резкая, поскольку ощущается при любом движении и даже при дыхании. Иногда колющие боли могут возникать в любом отделе брюшной или грудной полости и быстро стихать, не принося серьезного дискомфорта. Такие случаи крайне редки.
Гораздо более частый спутник дисфункций — это острая режущая боль.
Острый подтип характерен резкими болями в области кишечника, желудка и железы. Приступы начинаются резко, а проходят в течение 10-60 минут. Если неприятные ощущения длятся дольше, то целесообразно вызвать скорую помощь с подозрением на аппендицит или другой недуг.
Важная информация: Симптомы и методы лечения ожирения поджелудочной железы
https://youtu.be/HKaBvJ15cv8
Хронические боли характеризуются нарастающими волнами неприятных ощущений, которые затем постепенно стихают. Пациент во время них не теряет способности вести обычный жизненный ритм, при должном уровне терпения может продолжать свои обыденные занятия. Однако это не повод терпеть боли и бездействовать: при их обнаружении нужно обратиться к терапевту.
Методы диагностики недуга
Анализы при панкреатите
Конечно, признаки воспаления схожи с некоторыми иными заболеваниями и на их основании точный диагноз не поставишь. К тому же панкреатит может быть врожденным, а это нужно проводить, по крайней мере, семейный анамнез.
При обращении к врачу будет назначена сдача:
- общего анализа крови, также на биохимию;
- анализа мочи на установление уровня амилазы;
- прохождение эндоскопии желчного пузыря, протоков для оценки состояния внутренних органов;
- УЗИ брюшной полости для выявления камней в протоках, желчном пузыре;
- компьютерной томографии для определения степени поражения поджелудочной железы, наличие камней в протоках;
- холангиопанкреатографию для получения снимков поджелудочной в разрезе.
Какие существуют методы лечения заболеваний поджелудочной железы?
Симптомы воспаления поджелудочной железы у мужчин требуют немедленного обращения к врачу. Приступ острого панкреатита может быть настолько сильным, что возникнет опасность для жизни пациента.
При повторяющихся болях в животе лучше всего обратиться к лечащему терапевту или гастроэнтерологу.
Панкреатит и его лечение стоит доверить только проверенному специалисту, заниматься самолечением категорически не рекомендуется. После всех анализов и обследований врач выберет наиболее подходящий метод лечения.
Если панкреатит носит хронический характер, лечение будет консервативным. Первое, что порекомендует врач – это строгое соблюдение диеты. Чтобы скорее избавить пациента от болей, назначают обезболивающие препараты и препараты-спазмолитики. Эти медикаменты значительно улучшая качество жизни пациента.
Также в комплексную схему лечения входит ферментная терапия. Врач пропишет средства, которые помогут поджелудочной железе правильно функционировать и переваривать пищу. Такие таблетки можно принимать только по рекомендации врача, и только при хронической форме заболевания. В случае острого приступа они могут нанести вред.
Если больной попал в стационар с приступом острого панкреатита, тактика врачей будет следующей:
- Сначала необходимо стабилизировать его состояние. С этой целью на 1-2 дня может быть назначено лечебное голодание.
- На живот в области поджелудочной могут наложить холодный груз, например, мешочек со льдом. Это необходимо для снижения активности выработки ферментов.
- Также чтобы снизить уровень ферментов в крови назначают капельницы. При необходимости пациенту могут прописать антибиотики.
Если все консервативные методы лечения оказываются неэффективными, и состояние пациента продолжает ухудшаться, встает вопрос об удалении поджелудочной железы. Эту операцию называют панкреатэктомией. Это основной метод хирургического лечения поджелудочной железы.
Иногда в ходе операции выявляется необходимость удалить также селезенку, желчный пузырь, или верхнюю часть желудка. Многое зависит от состояния этих внутренних органов. Врач должен оценить их способность нормально функционировать.
При оперативном вмешательстве существует определенный риск развития осложнений. У пациентов с избыточной массой тела, страдающих сердечно-сосудистых заболеваниями, он немного выше, чем у остальных.
Процесс восстановления после операции займет не менее 6-8 недель. Пациент должен находиться в стационаре под наблюдением медиков не менее 7-10 дней. При реабилитации огромное значение будет иметь соблюдение специальной диеты.
Заболевания поджелудочной железы требуют тщательного медицинского наблюдения, поэтому даже при относительно хорошем самочувствии нужно регулярно обследоваться у врача, и сдавать кровь на ферменты.
Современная медицина располагает проверенными способами лечения заболеваний поджелудочной железы:
- Медикаментозное лечение.
- Хирургическое вмешательство.
Пути лечения определяются специалистом после проведения ряда обследований. Такие заболевания, как панкреатит, сахарный диабет лечатся лекарственными препаратами. Для лечения рака, кисты, абсцесса используют оперативное вмешательство.
- Первоочередным заданием больного является соблюдение диеты.
- В первый день, когда происходит обострение нельзя принимать пищу, а можно только пить слабо заваренный чай, минеральную воду. Это приводит к уменьшению воспалительного процесса и только после этого в рацион вводится жидкая, наполовину густая пища.
- Но на всем пути лечения нельзя употреблять острую, соленую пищу, алкоголь, стоит также отказаться от курения.
- Болевой синдром снимают с помощью холода, а также принятия медикаментозных препаратов, которые в обязательном порядке назначаются лечащим врачом.
Также не стоит забывать и о народных способах лечения. В этих случаях используется свежеотжатый сок из картофеля, лимоны, чеснок, петрушка, золотой ус, лекарственная ромашка, травяные сборы.
Предлагаем ознакомиться: Вздутие живота при панкреатите: лечение
Но никогда не стоит забывать о том, что самолечение приводит к более плачевным последствиям и обострению болезни. Поэтому любое лечение должно проводиться при участии специалиста.
О том какими лекарствами снять воспаление поджелудочной железы читайте здесь.
Как лечится панкреатит у мужчин?
Поджелудочной наносят вред алкоголь, жирная, жареная, острая пища. В первую очередь нужна диета, употребление курятины, телятины нежирных сортов, рыбы. Усвояемость свежего молока плохая, поскольку вместе с поджелудочной, как правило, страдает и желудок. Лучше принимать нежирные кисломолочные продукты. Можно кушать овощи, фрукты, не кислые яблоки. Лучше их запекать, использовать сладкие сорта.
Лечение панкреатита у мужчин
Нельзя употреблять сырые яичные желтки. Главное, отказаться при болезни от вредных привычек: курения, алкоголя, приема кофе. Если отказаться от вредных продуктов, соблюдать диету, правильно питаться, то неприятные ощущения и симптомы болезни поджелудочной железы станет гораздо меньше.
Полезны сложные углеводы. Введение в рацион риса, гречки, пшенки, макарон, ржаного хлеба обязательно. Важно минимизировать нагрузку на поджелудочную, защитить ее от раздражающего воздействия вредных продуктов. Пищу лучше принимать измельченную и вареную. От жареных, острых, газированных блюд стоит отказаться навсегда.
Для очищения печени и поджелудочной железы от токсинов поможет расторопша. Урегулирует уровень сахара в крови соя. Снимет воспаление, симптомы, боль и тошноту прием куркумы. Ее можно добавлять, как приправу к блюдам. Не допустит гниения и омертвления участков в поджелудочной, снимет неприятные симптомы данного заболевания постоянный прием отвара корня горечавки.
Причины болезни поджелудочной железы
Наиболее частой причиной панкреатита у мужчин является регулярный прием большого количества алкоголя. Кроме этого, причинами панкреатита могут быть:
- нарушения оттока желчи при воспалительных заболеваниях желчных путей и желчнокаменной болезни;
- преобладание жирной пищи в рационе питания, а также ее сочетание с алкоголем;
- углубление язвы двенадцатиперстной кишки и распространение ее на рядом расположенную поджелудочную железу;
- гастрит и язвенная болезнь двенадцатиперстной кишки с высокой кислотностью;
- заболевания желудочно-кишечного тракта — нарушения тонуса сфинктеров, аномалии развития, гастриты, дуодениты, дивертикулы;
- вирусные гепатиты, особенно В, «свинка», инфекционный мононуклеоз, вирусы Коксаки и ЕСНО, паразиты;
- нарушения в эндокринной сфере — гиперпродукция гормонов паращитовидными железами, которая приводит к отложению кальция в тканях поджелудочной;
- большие дозы гормональных препаратов, химиотерапия при лечении онкологии, передозировка мочегонными и другими лекарствами — тетрациклином, сульфаниламидами;
- отравление метиловым спиртом;
- закрытые и проникающие травмы живота;
- заболевания сосудов.
Если попавшая в протоки поджелудочной железы желчь инфицирована бактериями, ситуация резко усугубляется. Компоненты желчи вызывают некроз ткани поджелудочной, активируют ее собственные ферментные системы. В результате начинается процесс самопереваривания.
Рис. 3 — Возможные причины развития панкреатита.
Наследственные (семейные) формы панкреатита связаны с генетическими нарушениями обмена определенных аминокислот и накопления их в ткани поджелудочной (аминоацидурия).
Развитию панкреатита у мужчин способствует курение, вызывающее длительный спазм сосудов поджелудочной железы. Это приводит к ухудшению обмена веществ в органе и способствует хронизации заболевания.
Острый панкреатит может появиться в результате ряда диагностических и лечебных манипуляций:
- после эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ) для диагностики препятствий желчеооттока (камни, опухоли, сращения), при которой возможно попадание контраста в проток поджелудочной;
- после операций на желудке и желчных путях и затекании желчи;
- после пересадки почки на фоне лечения азатиоприном, кортикостероидами.
Поэтому очень важно выявить факторы, в результате которых развилось заболевание. Только в этом случае можно предупредить прогрессирование и рецидивы болезни.
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Узнайте, какие симптомы панкреатита у женщин.
Причиной сбоя в работе поджелудочной бывает инкреторная и экскреторная недостаточность.
Факторами, приводящими к формированию патологии, могут быть:
- хирургическое вмешательство на органы ЖКТ;
- генетическая предрасположенность;
- заболевания билиарной системы;
- гормональный дисбаланс;
- патологии ДПК;
- травмы живота;
- бесконтрольный прием отдельных лекарственных препаратов;
- патологии сосудов.
Болезнь может возникнуть вследствие влияния нескольких факторов.
Воспалительные процессы также могут развиться под влиянием внешних и внутренних (экзогенных и эндогенных) факторов.
Внешние причины
К внешним причинам возникновения панкреатита относят:
- присутствие в меню большого количества жирной, острой, соленой пищи, кроме этого, излишне горячие или холодные блюда;
- злоупотребление алкоголем. Присутствие хронического панкреатита наблюдается почти у всех мужчин с диагнозом алкоголизм;
- курение. Опасность этой пагубной привычки кроется в ухудшении кровообращения в тканях поджелудочной, а также в увеличении секреции панкреатического сока, что вызывает разрушение железы.
- частые стрессы;
- продолжительное лечение некоторыми видами лекарственных препаратов (мочегонных, гормональных, отдельных видов антибиотиков);
- травмы поджелудочной, самочувствие после хирургического вмешательства.
Внутренние причины
К внутренним причинам возникновения патологии можно отнести:
- патологии ЖКТ. К ним можно отнести желчнокаменную болезнь, при которой из-за закупорки панкреатических протоков нарушается транспортировка панкреатического сока в ДПК, и формируются застойные явления. Факторами риска выступают такие заболевания, как: холецистит, гастрит, гепатит, дуоденит;
- ожирение;
- патологии щитовидной железы или прочих органов эндокринной системы;
- инфекции ЖКТ (грибковые, гельминтные, вирусные, бактериальные инвазии);
- наследственная предрасположенность, врожденные патологии строения ПЖ и прочих органов пищеварения;
- аллергические реакции (воспаление поджелудочной железы).
Роль дыхательной гимнастики при панкреатите
Дыхательная гимнастика при панкреатите
Массажировать внутренние органы очень полезно, поэтому проведение дыхательной гимнастики сможет существенно помочь снизить приступы панкреатита, добиться устойчивой ремиссии. После приступов болезни нужно проводить упражнения несколько раз в день, постепенно увеличивая количество до 9 процедур в день.
- Сделайте вдох, задержите дыхание, отсчитав 3 секунды. Выдыхайте глубже воздух, напрягите живот. Задержите дыхание при вдохе на 2-3 сек., далее быстро втяните живот, сделайте выдох, расслабьте мышцы живота.
- Втяните живот, на выдохе задержите положение на 3 сек., расслабьте мышцы живота. Сделайте вдох, надуйте живот. Сделайте выдох, втяните живот.
На проявление симптомов при панкреатите влияет форма, вид, степень тяжести заболевания. Признаки болезни поджелудочной железы симптомы вполне разнообразны, и поставить диагноз самостоятельно сложно. При появлении схожих симптомов мужчинам не стоит медлить с походом к врачу. В результате заболевания поджелудочной железы ведет к осложнениям, рецидивам, довольно опасно. При подозрении лучше сразу обратиться к врачу, пройти обследование и назначенное лечение.
Амилаза панкреатическая – норма в крови у мужчин
Задача врача при обращении к нему пациента с жалобами на боли в животе – установить правильный анализ и назначить грамотное лечение. Поэтому врачом могут быть назначены анализы и другие дополнительные исследования.
Хорошим маркером, который однозначно даст ответ, есть ли у пациента проблемы с поджелудочной железой, является амилаза панкреатическая.
Это пищеварительный фермент, который вместе с соком поджелудочной поступает в двенадцатиперстную кишку и помогает организму переваривать пищу и усваивать углеводы.
При развивающемся панкреатите амилаза остается внутри поджелудочной, и вызывает разрушение органа. Часть фермента попадает в кровь. Чтобы выявить количество амилазы, назначают анализ крови.
Проведение анализа требует предварительной подготовки. За день до сдачи крови нужно воздерживаться от жирной жареной пищи, и алкоголя. Анализ берется натощак, последний прием пищи должен быть за 6-8 часов.
Ориентируясь на результаты анализа, врач установит точный диагноз гораздо быстрее. Также ему могут помочь в этом ультразвуковое исследование поджелудочной железы, рентген, общий анализ крови и мочи.
Как снять боль в поджелудочной железе в домашних условиях
При появлении острых болей нужно незамедлительно вызвать доктора. До его приезда можно выполнить ряд мер для снижения боли:
- Лежать на спине, расслабившись.
- Положить на верхнюю часть живота грелку со льдом.
- Есть нельзя.
- Можно попить негазированную щелочную минеральную воду.
- Нельзя принимать обезболивающие лекарства, пока не осмотрит врач.
Универсальные препараты для уменьшения болей в брюшной полости:
- парацетамол — для уменьшения отечности органа, снижения обострения при воспалении;
- дротаверин, но-шпа — для расслабления стенок протоков органа и оттока панкреатической жидкости;
- метоклопрамид — для нормализации работы кишечника;
- симетикон, эспумизан, метеоспазмил — для устранения метеоризма.
Диета — важный этап лечения панкреатита
Теперь вам известно, каковы симптомы панкреатита у женщин. Лечение и диета — это два понятия, без которых невозможно справиться с панкреатитом.
Диета — одно из главных условий выздоровления. Железа не должна испытывать давления, а режим питания должен быть щадящим. Чтобы не ощутить признаки заболевания поджелудочной железы у женщин, необходимо прислушаться к следующим правилам:
- питайтесь часто, не менее 5 раз в сутки;
- уменьшите порции, так как внушительные объемы блюд слишком напрягают поджелудочную железу;
- жареная еда, копчености, жирные продукты исключаются, а процессы создания блюд определяются как приготовление еды на пару, тушение или отваривание;
- при панкреатите нежелательно увлечение продуктами, богатыми растительной клетчаткой (капустой, хурмой, сельдереем, помидорами, болгарским перцем), так как их частое употребление может спровоцировать приступ;
- в диете недопустимы кислые ягоды и фрукты, а яблоки лучше есть печеные или в протертом виде;
- количество углеводной пищи нужно сократить, а взамен этого увеличить употребление белковых продуктов: нежирного мяса, постной рыбы, индейки. Яйцо можно одно в день и только всмятку. Кисломолочные продукты, творог обязательны, но при непереносимости организмом можно заменить их молоком;
- поджелудочной железе наносит вред в той или иной степени одинаково как горячая, так и холодная еда, поэтому рекомендуется употреблять блюда в теплом виде;
- ограничьте употребление соли и консервной продукции.
Чтобы больше не волновали признаки заболевания поджелудочной железы у женщин, необходимо полностью исключить:
- алкоголь,
- какао, кофе, крепкий черный чай,
- газированные напитки.
Строгую диету важно соблюдать в течение длительного времени: как правило, это не менее 9-12 месяцев. При стабилизации состояния больного, устойчивой ремиссии и хорошей переносимости блюд рацион можно несколько расширить, но лишь особо соблюдая самые строгие рекомендации: запрет на алкоголь и жирную пищу.
Диагностические меры
Выявить панкреатит у мужчин на ранних стадиях развития болезни очень сложно. Симптоматика слишком слабо выражена, проявляется нерегулярно, и часто возникающие симптомы мужчина может объяснить массой других причин, не задумываясь о возможности наличия проблем со здоровьем поджелудочной железы. Поэтому, как правило, к врачу обращение к врачу происходит лишь тогда, когда симптомы панкреатита проявляются регулярно, доставляют сильнейший дискомфорт и присутствует практически не стихающая болезненность в области расположения железы.
Признаки и симптомы хронического панкреатита
При обращении к специалисту первой диагностической мерой является пальпация. Специалист ощупывает и осуществляет легкие надавливания в левой части тела, под углом между ребрами и позвоночным столбом. При панкреатите мужчина будет ощущать боль при пальпации. Врач осуществляет нажатия под пупком, на расстоянии 2 см от последнего. Пациент также будет ощущать болезненность. Специалист в обязательном порядке должен осмотреть язык пациента – на поверхности языка при панкреатите присутствует налет белесого цвета, а также наблюдается атрофия вкусовых рецепторов.
Обязательным и самым полным анализом, по которому можно судить о наличии панкреатита и степени его развития, является анализ крови. Специалист смотрит на уровень лейкоцитов в крови, а также проверяет уровень амилазы. Амилаза – это фермент, вырабатывающийся поджелудочной железой и отвечающий за переработку крахмала, а также гликогена. Норма его содержания в крови не должна превышать 65 единиц. Превышение нормы в два раза свидетельствует о наличие панкреатита у мужчины. Критической отметкой содержания амилазы в сыворотке крови является 1000 единиц – это является свидетельством критического состояния пациента и говорит о срочной необходимости хирургического вмешательства.
Первой диагностической мерой при панкреатите является пальпация
Повышенный уровень лейкоцитов является свидетельством присутствия в организме очага воспаления. По количеству лейкоцитов специалист может судить о том, насколько силен очаг инфекции. Также важную роль играют показатели: СОЭ, панкреатических ферментов, глюкозы, гематокрита, липазы, а также трипсина.
Обратите внимание! Помимо вышеуказанных диагностических мер пациенту обязательно должны назначить УЗИ органов, располагающихся в брюшной полости и биопсию. Для проведения последней специалистам необходимо взять у пациента биопсийный материал. Для этого пациенту прокалывают кожный покров в месте, располагающемся над поджелудочной железой, и производят забор нужного количества материала.
Профилактика появления дисфункций
Как восстановить здоровье после курса препаратов или при легких дисфункциях? Патологии железы можно предотвратить, если соблюдать минимальные правила здорового образа жизни.
Гастроэнтерологи строго запрещают не соблюдать пищевой режим.
Для поддержания поджелудочной железы и других органов пищеварения необходимо:
- Питаться исключительно сбалансированно. Нельзя заменять дневную норму рациона одним тортом или сажать себя на немыслимую диету. Хотя бы минимальное количество жизненно необходимых белков, жиров и углеводов должно поступать в организм, при этом объемы должны быть размеренными. Подходящую профилактическую диету может назначить специалист-диетолог, который ответственен за лечение или осмотр.
- Соблюдать режим приема пищи. В рацион должны обязательно входить завтрак, обед, ужин, хотя бы один перекус. Идеально принимать пищу через каждые 3-4 часа, когда предыдущий прием уже полностью усвоился, а желудочные соки еще не успели повредить стенки пустого желудка. На завтрак человек должен получать максимум углеводов и жиров, далее их остаток и белки равномерно распределяются по другим приемам пищи.
- Отказаться от алкоголя. Спиртные напитки нарушают работу железы, сжигают слизистую ЖКТ, приводят к изжоге и вздутиям. Полный отказ — оптимальная профилактическая мера, но если полностью исключить алкоголь не удается, нужно хотя бы свести его к минимуму (не более 1 раза в неделю), пока длится лечение.
- Избегать слишком жирных продуктов и той пищи, которая была сильно пожарена в масле. При такой обработке еда теряет основные витаминные элементы.
- Избегать стресса, пока организм восстанавливается, стараться больше времени проводить с семьей, на отдыхе. Соблюдать режим сна.
Важная информация: Симптомы и проявление рака поджелудочной железы
Как заставить работать поджелудочную железу народными средствами?
Народный способ лечения ПЖ предполагает в первую очередь применение лекарственных трав: отваров, настоев, настоек. Если нарушена работа железы, прием растительных средств назначается при патологии ПЖ с особой осторожностью. Орган реагирует на любое раздражающее вещество гибелью клеток, которые впоследствии восстановить невозможно. Поэтому даже на проверенные растительные компоненты при нарушенных функциях ПЖ может неожиданно возникнуть аллергическая реакция, которая усилит патологический процесс и вызовет каскад губительных для ткани реакций.
Применять народные рецепты рекомендуется после консультации с врачом. Допустимы некоторые рецепты: например, измельченная гречневая крупа, залитая с вечера нежирным кефиром – хороший завтрак при панкреатите и для диабетика. Также полезен отвар шиповника, который разрешен даже при остром панкреатите, до и после операции на поджелудочной. Рекомендуются компоты из сухофруктов и кисели из фруктов и овсяные — это оказывает лечебное действие на железу.
Для снижения сахара крови существуют готовые лекарственные сборы в виде чаев (Арфазетин), но назначаются они только эндокринологом, поскольку имеют противопоказания и побочные эффекты.
Диагностика
Возникшие симптомы панкреатита при воспалении поджелудочной железы у мужчин требуют постановки точного диагноза. Поэтому для проведения диагностических мероприятий гастроэнтерологи и лечащие врачи отправляют пациента на лабораторное обследование.
Перечень необходимых анализов:
- общий анализ кровяных тел;
- биохимическое исследование крови;
- полное биохимическое исследование мочи;
- обследование иммунной системы на предмет наличия антител, лимфоцитов, антигенов;
- проведение УЗИ брюшины на выявление поврежденных и увеличенных внутренних органов;
- компьютерная томография внутренних органов.
Каждый из приведенных анализов очень важен и дает дополнительные характеристики патологического панкреатита, поэтому необходимо придерживаться назначений врача для более точного определения диагноза.
Симптомы хронического панкреатита у мужчин имеют и визуальные характерные признаки:
- Несвойственная потеря веса для пациента. Резкий сброс массы тела у пострадавшего возникает при нарушении переваривания еды, что говорит о недостаточном выделении поджелудочной железой ферментов для хорошего пищеварения. Еда, попадая в ЖКТ, до конца не переваривается и выходит с инкрементами в виде кусочков не переработанной еды, что приносит отсутствие пополнение организма полезными микроэлементами.
- Бледность, сухость кожного покрова. Страдающий хронической формой заболевания мужчина испытывает нехватку витамин, что приводит к ломким ногтям, вялой кожи. Пациент жалуется на болевой синдром в момент приема и после употребления еды. Возможно появление рвотных позывов.
Данные не служат окончательным фактом возникновения панкреатита у мужчины, так как симптоматика заболевания несет довольно обширную зону поражения и свои часто переплетающиеся с другими не менее опасными заболеваниями симптомами.
правильная диагностика
Правильно проведенная диагностика и лечение при панкреатите у мужчин, предотвращают серьезные последствия заболевания и спасти жизнь подопечному пациенту.
Симптомы панкреатита при беременности
Возникновение панкреатита при беременности могут спровоцировать хронические заболевания желчевыводящих путей, повышение уровня холестерина, изменение вкусовых пристрастий, бесконтрольный прием витаминов. Сложность в диагностике составляет то, что главные факторы — тошноту, рвоту, понос, ухудшение самочувствия — нередко принимают за токсикоз.
Установлению диагноза способствует функциональная диагностика.
Острый приступ может представлять угрозу для плода, поэтому, если беременная почувствовала себя плохо, появились и другие симптомы обострения панкреатита, необходимо сразу же вызвать бригаду скорой помощи.
Лечение дисфункции
В случае если заболевание находится в незапущенном состоянии, лечение может проводиться без назначения лекарственных препаратов. Лечащим врачом назначается специальная диета при появлении первых признаков. Лучше если в первый день больной полностью откажется от пищи. Разрешаются сухарики в любом количестве.
Диету нужно строго соблюдать. Запрещается употреблять жирную пищу и есть в больших количествах. Лечить дисфункцию в период воспаления поможет черный чай и минеральная негазированная вода. Ее необходимо выпивать не меньше 1,5 л. Врачи советуют в первое время пить приблизительно 3 л в сутки минеральной воды «Нарзан» либо «Ессентуки». Потом надо постепенно снижать количество.
В случае, когда поджелудочная железа начинает плохо функционировать, больной должен питаться продуктами с низким содержанием калорий и малым количеством соли. Запрещается есть копченую и жареную пищу. Соблюдать такую диету желательно месяц, а если вредные продукты не употреблять вовсе, то поджелудочная железа, может, и не будет больше беспокоить.
Для лечения признаков недуга прописываются лекарства, в которых имеются все необходимые для органа ферменты. При лечении используются таблетки:
Лечение сильных болей, отдающих в левое подреберье, осуществляется препаратом Но-шпа. Он помогает снять спазмы и увеличить в организме протоки. Человеку с больной поджелудочной железой не разрешены никакие лишние физические нагрузки. Вовремя не замеченные нарушения могут привести к тому, что ткани этого органа отомрут.
Дисфункция поджелудочной железы опасна еще и тем, что, помимо отрицательного влияния на пищеварительный процесс, она негативно влияет на весь организм полностью.
Терапия недуга у детей и взрослых направлена на купирование острых болей. Ребенка немедленно направляют на лечение в стационар. Врач должен постоянно следить за артериальным давлением и пульсом. Для устранения нарушений у детей в ход идут:
https://youtu.be/FjI0mJGGHLM
Очень важный момент — обеспечение полного покоя этого органа с одновременным компенсированием всех энергетических затрат. Лечение дисфункции у детей начинается с 2-дневной голодной паузы. В эти дни назогастральным зондом отсасывают желудочный секрет. Врач назначает средства, действие которых направлено на блокаду панкреатической секреции. Чаще всего это Соматостатин и Даларгин. Детям, в случае если наблюдаются сильные боли, врач прописывает нейролептические и анальгетические препараты. После всех мер необходимо строго следовать прописанной диете, избегать излишних физических нагрузок, стрессовых ситуаций и вести тихий образ жизни.
Проявления различных патологий
Панкреатит
Острая форма панкреатита чаще всего развивается при приеме большого количества алкоголя, особенно низкого качества. Провоцировать начало болезни может употребление жирной пищи или травматическое повреждение. В редких случаях болезнь возникает на фоне полного здоровья, гораздо чаще отмечается обострение хронической формы болезни.
Острый панкреатит проявляет себя следующими симптомами:
- болью в верхней части живота, под ребрами. Она имеет опоясывающий характер, высокую интенсивность;
- повышением температуры тела;
- тошнотой и рвотой.
Такие пациенты требуют неотложной помощи, лечение должно проводиться только в условиях стационара.
Хроническая форма заболевания отличается меньшей выраженностью клинических проявлений. При этом симптомы возникают и развиваются постепенно. Обычно начало болезни провоцируется неправильным питанием или приемом алкоголя. При длительном течении болезни происходит гибель клеток паренхимы железы и замещение их соединительной тканью. При несвоевременном лечении это может стать причиной развития стойкой недостаточности пищеварения.
Пациенты с такой формой панкреатита отмечают появление тупой ноющей боли, ощущение тяжести и распирания под ребрами. Усиление симптоматики всегда связано с приемом пищи, натощак клинические проявления уменьшаются.
Нередко болезнь протекает с чередованием периодов ремиссии и обострения. В таком случае у больного в определенные периоды времени могут появляться признаки, которые характерны для острой формы патологии. При длительном течении может нарушаться толерантность к глюкозе, велика вероятность возникновения сахарного диабета.
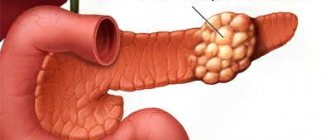
Новообразования
С каждым годом количество больных онкологическими заболеваниями поджелудочной железы увеличивается. Так как орган выполняет две функции, пищеварительную и эндокринную, опухоли могут также быть двух видов. Это определяется тем, из каких клеток начинается рост новообразования.
Злокачественная опухоль поджелудочной может проявлять себя как острый панкреатит. Но возможно возникновение симптомов, связанных с прорастанием опухолью желчного протока или его сдавлением. В таком случае у пациента появляется желтуха. Также возможно развитие сахарного диабета вследствие разрушения функционально активных эндокринных клеток железы.
Камни и кисты
Киста – это новообразование, которое представляет собой полость, отграниченную фиброзной капсулой. Внутри обычно скапливается жидкость. Возникать они могут в любой части органа, при этом признаки данного заболевания поджелудочной железы обычно неспецифичны. Появляется дискомфорт в верхней части живота, нарушается пищеварение, снижается масса тела. Для уточнения диагноза требуется проведение дополнительного обследования.
Камни в поджелудочной железе образуются редко. Они могут появляться как самостоятельно, так и вследствие нарушения минерального обмена в других органах. Иногда они образуются в месте, где раньше имелись патологические изменения ткани железы. Наиболее частая локализация – головка органа, обычно их находят случайно при проведении УЗИ.
Наличие камней в поджелудочной железе может проявлять себя также, как киста и другие новообразования. Иногда конкремент может перекрывать общий желчный проток. В таких случаях появляется желтуха, может возникнуть выраженный болевой синдром.
Зная о том, как проявляют себя заболевание поджелудочной железы, каждый человек может своевременно обратиться к врачу при возникновении патологии. Это позволит вовремя пройти обследование и начать лечение на ранней стадии болезни.
Поджелудочная железа – важный орган, продуцирующий пищеварительные ферменты и гормоны, контролирующие углеводный обмен. Панкреатит (воспаление этой железы) развивается по разным причинам. Чаще от данной патологии страдают взрослые мужчины: это связано с меньшей приверженностью их к здоровому образу жизни, правильному питанию и пренебрежительным отношением к своему здоровью. Симптомы воспаления поджелудочной железы у мужчин зависят от причины, вызвавшей заболевание, стадии воспалительного процесса, степени тяжести повреждения органа.
Причины заболевания
Самой распространенной причиной нарушения функции ПЖ является хронический панкреатит, который постепенно прогрессирует. Кроме того, недуг может развиться в ответ на следующие состояния:
- воспалительные заболевания желудка и ДПК, язвенная болезнь;
- запущенные патологии билиарной системы (дискинезия ЖВП, хроническая форма холецистита, ЖКБ, рефлюкс желчи в большой панкреатический проток);
- постоянное нарушение режима питания;
- недостаток протеинов, преобладание в рационе жареного, пряного и жирного;
- злоупотребление спиртным.
Людям с наследственной предрасположенностью к патологиям органов ЖКТ, следует особенно тщательно соблюдать режим питания, выбирать богатые белком нежирные пищевые продукты и готовить еду на пару. В ином случае заболевание рано или поздно возникнет.
Пациентам с дисфункцией поджелудочной железы следует полностью отказаться от употребления спиртосодержащих напитков, поскольку для ПЖ они представляют серьезную опасность.
Средства народной медицины
Народная медицина рекомендует при панкреатите употребление сырого картофеля или его сока. Травы, на основе которых готовятся отвары, применяемые при воспалении поджелудочной железы, должны обладать противовоспалительными, желчегонными и спазмолитическими свойствами, например: зверобой, календула, ромашка. Эффективны сборы лекарственных трав, например: кукурузные рыльца, чистотел, корень одуванчика, трехцветная фиалка, плоды аниса, горец птичий смешиваются в одинаковой пропорции. 1 ст. л. смеси заваривается стаканом кипятка. Употреблять нужно за полчаса до еды в теплом виде по 1/4 стакана. Эти средства могут только дополнять основное лечение после согласования с врачом.
Ранняя диагностика и адекватное лечение способны полностью избавить от любой патологии поджелудочной железы. В качестве профилактических мер стоит ограничить употребление жирной, жареной пищи. Не стоит и переедать. Наибольший вред железе наносит регулярное употребление спиртных напитков. Поэтому основной профилактической мерой в предотвращении развития заболеваний поджелудочной является отказ или минимальное употребление спиртных напитков. Ну и, конечно, решающее значение для крепкого иммунитета имеет здоровый образ жизни.
Как проявляется дисфункция у детей
Это заболевание у детей может проявляться такими же симптомами, как и у взрослых, дополнительно присоединяются такие признаки болезни, как:
- вздутие живота
- отек поджелудочной железы
- резкая потеря веса
- появление бледного частого стула с маслянистыми экскрементами
- эпизодическое повышение температуры
Симптомы дисфункции у детей, особенно у дошкольников, могут проявляться вяло, характер болей при этом кратковременный, не интенсивный. Именно поэтому не стоит игнорировать жалобы ребенка на боль в животе, какой бы степени интенсивности они не были. Обследование, назначенное гастроэнтерологом, лабораторные исследования помогут уточнить диагноз. Причинами появления этой патологии у детей могут быть:
- погрешности в питании ребенка в виде острой, трудноперевариваемой пищи осложнения после вирусных и бактериальных инфекций
- хронический стресс
- психическая травма
- ожирение
- сахарный диабет
Лечение дисфункции поджелудочной железы у детей чаще всего проходит в условиях строгого соблюдения диеты, ребенку прописываются спазмолитики и болеутоляющие лекарственные препараты. Дополнительно происходит прием ферментов, антигистаминных и антибактериальных средств. Если не лечить это состояние, можно получить осложнения в виде заболеваний ЖКТ.
Диагностика патологии
Если возникли признаки, характерные для патологии ПЖ, следует обратиться к врачу, который после осмотра и опроса определит, какие необходимы исследования и поставит предварительный диагноз. Симптомы нарушения функций железы у женщин иногда тяжело отличить от признаков гинекологической патологии. В связи с этим диагностика женщин всегда включает консультацию гинеколога.
Обязательными исследованиями для установления диагноза являются биохимический и клинический анализ крови, а также мочи. Одним из наиболее информативных способов является УЗИ, при помощи которого можно точно определить состояние паренхимы, размеры органа, выявить камни, кисты или опухоли.
До сих пор не утратила актуальности копрограмма кала, этот метод способен определить относительную недостаточность ПЖ. Копрологическое исследование необходимо делать перед назначением панкреатических ферментов. Патологическими явлениями при этом являются:
- креаторея — повышенное содержание мышечных волокон (в норме их очень мало);
- стеаторея — нейтральный жир, жирные кислоты в кале;
- амилорея — содержание в массах большого количества крахмала (нарушение расщепления углеводов).
Кроме того, признаки нарушения работы органа можно выявить при помощи рентгенологических исследований ФГДС. При безрезультатности предыдущих диагностических мероприятий больному могут быть назначены КТ или МРТ, а также биопсия тканей железы.
https://youtu.be/z8e85nEMdt4
Не следует заниматься самодиагностикой, поскольку симптомы многих заболеваний ПЖ и других органов ЖКТ схожи.
Быстрое установление диагноза и правильная терапия увеличивают шансы больного на излечение заболевания. Запущенная патология ПЖ может привести к развитию панкреонекроза и неблагоприятному прогнозу.
Диета при дисфункции
Воспаление поджелудочной железы — панкреатит
Для восстановления нормального функционирования поджелудочной железы нужно строгое соблюдение диеты в течение достаточно продолжительного времени. При обострении состояния требуется полный отказ от пищи в течение 1-2 дней, жидкость допускается в виде настоя трав и отвара шиповника.
Начинать возвращение к полноценному питанию нужно с рисового отвара. Далее в меню вводится протертая рисовая или гречневая каша, слизистые супы, омлет, приготовленный на пару, овощной бульон с сухариками из белого хлеба, паровые фрикадельки и куриные котлеты.
Через 10-12 дней можно переходить к рациону, которого придется придерживаться на протяжении долгого времени. Рекомендованные продукты:
- Отварные и приготовленные на пару овощи, рыба, постное мясо
- Макаронные изделия, каши
- Молочные продукты, творог, нежирные и неострые сыры
- Сухофрукты и компоты из них
Существуют значительные ограничения в виде продуктов, которые нельзя есть при этом заболевании: наваристые бульоны, консервы, соленья и маринады, бобовые, грибы, капуста, редис и редька, кондитерские изделия, конфеты, кофе, газированные напитки, сливочное масло, копченые и жареные продукты.
Главное при соблюдении диеты – снять нагрузку с поджелудочной железы, создавая ресурсы для ее восстановления. Стоит отдавать преимущество белковой пище, ограничивая употребление углеводов. Алкоголь, крепкий чай, кофе употреблять категорически не рекомендуется.
Прогноз жизни
По статистике, от острой формы панкреатита при отсутствии медицинской помощи умирает 15% больных. При возникновении осложнений, например панкреонекроза, летальными оказываются 70% случаев. При своевременной медицинской помощи в острых случаях и при дальнейшем амбулаторном лечении и правильном питании врачи оценивают шансы на долгую жизнь как высокие.
https://youtu.be/JRM-1B_LHsE
https://youtu.be/QVyn33ZHRvY
Проблемы с поджелудочной железой сказываются в первую очередь на работе пищеварительной системы, но могут нарушать нормальное функционирование практически всех органов. Поджелудочная является органом смешанной секреции и самой большой железой человеческого организма. Она вырабатывает пищеварительные ферменты и гормоны, влияющие на общий обмен веществ.
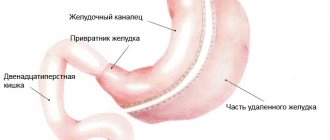
Она находится немного ниже желудка (отсюда и название) и немного смещена влево. Условно ее разделяют на следующие части:
- головку — считается самой большой частью железы и располагается в петле двенадцатиперстной кишки;
- тело — часть железы, расположенная в центре;
- хвост — наиболее тонкая часть органа, расположенная справа от позвоночника ближе к селезенке.
Чем стимулировать орган?
Как правильно стимулировать при нарушенных функциях работу ПЖ, подробно объяснит врач. ПЖ является настолько нежным и чувствительным органом, что любые внешние и внутренние негативные воздействия приводят к массовой гибели его клеток. Участки ПЖ, которые погибают, не восстанавливаются: они замещаются соединительной (рубцовой) или жировой тканями, которые не способны выполнять нормальные функции пищеварения и выработки гормонов. При каждом следующем патологическом процессе в железе количество нормально функционирующей паренхимы органа уменьшается, состояние пациента прогрессивно ухудшается.
При обращении к врачу с первыми признаками нарушения самочувствия восстановить частично изменившуюся деятельность ПЖ еще возможно. Для этого необходимо:
- соблюдать назначенную специалистом диету,
- изменить образ жизни,
- регулярно заниматься лечебной физкультурой,
- принимать лекарственную терапию.
В комплексе это будет улучшать функции ПЖ и состояние организма в целом.
Нормализация функционирования
Для восстановления нормального функционирования железы рекомендуется полностью поменять образ жизни. Прежде всего, это относится к употреблению алкоголя. Он является одним из главных факторов, приводящих к нарушению работы органа. Это токсин, который вызывает повреждение кровеносных сосудов, поставляющих питательные вещества к поджелудочной железе. Отсутствие нормального кровоснабжения приводит к гибели панкреоцитов. А также алкоголь оказывает прямое повреждающее действие на клетки любого органа, в том числе и поджелудочной железы. Некоторым людям достаточно употребления небольшого количества спиртосодержащих напитков, чтобы в катастрофически быстрые сроки развился острый панкреатит. Особенную опасность применение алкоголя представляет для пациента с уже имеющимся панкреатитом. В таких случаях нужно отказаться даже от слабоалкогольных напитков.
Рекомендуется выпивать достаточное количество негазированной щелочной минеральной воды. При отсутствии противопоказаний врач может назначить 2—3 л воды в день. Это опосредованно стимулирует работу ПЖ, помогает выработке поджелудочного сока. Количество и длительность приема минеральной воды регулирует врач.
В свой распорядок пациент должен включить регулярные умеренные физические нагрузки, лечебную гимнастику. В период обострений интенсивный физический труд противопоказан.
Методы стимулирования ПЖ
Если заболевание не запущено, лечение может обойтись без приема лекарственных средств. Врач назначит определенную диету, которой следует строго придерживаться, чтобы исключить развитие недуга.
В случаях с верифицированным диагнозом для стимуляции ПЖ назначаются лекарственные средства, которые в зависимости от нарушенной функции могут сделать нормальной деятельность органа. Это один из эффективных методов, если строго придерживаться рекомендаций.
При выявленном панкреатите пациент должен принимать заместительную ферментную терапию. Назначается она врачом: строго дозируется выбранный препарат, поскольку при высоких дозах внешних энзимов в таблетированной форме железа может прекратить самостоятельно их продуцировать. Прием небольшой дозы ферментов нужен, чтобы простимулировать выработку органом собственных энзимов.
При сахарном диабете назначается сахароснижающая терапия. При значительном повреждении тканей ПЖ, когда прекратилась выработка инсулина, также назначается заместительная инсулинотерапия. Без приема инсулина быстро наступят тяжелые осложнения прогрессирующего сахарного диабета. Большие дозы не назначаются, чтобы не нарушился синтез собственного гормона оставшимися неповрежденным клетками.
Помимо основной заместительной терапии, прописывается еще ряд препаратов, которые способствуют уменьшению воспаления в тканях, снижению отека при обострении, купированию боли и сопровождающих обострение диспепсических явлений. Значительное улучшение общего состояния в связи со стимулированием деятельности органа, которое приводит к нормализации всех функций, объясняет, почему необходимо принимать назначенное комплексное лечение.
Диета для улучшения работы органа
Для нормализации работы органа первостепенную роль играет соблюдение диеты. Именно специальное питание в рамках лечебного стола № 5 по Певзнеру при панкреатитах (существует несколько его вариантов с учетом состояния органа) и различных образований в железе, и стола № 9 при сахарном диабете может уменьшить боли и дискомфорт, вызванные нарушениями в органе. Объясняется это снижением функциональной нагрузки на поврежденный орган. Притом играет не только качество определенных продуктов, но кратность и количество съедаемой пищи за один прием. Питаться необходимо 5—6 раз в день небольшими порциями в фиксированное время, с одинаковыми временными промежутками.
Категорически исключается жирное, острое, жареное и копченое. При употреблении этой пищи железе требуется большое количество панкреатического сока с повышенным содержанием ферментов, а также длительное время на переработку вредных продуктов.
Если блюдо съедают большими кусками, плохо пережевывая, нагрузка на орган аналогично возрастает: чтобы переварить большой кусок, секреция железы также должна быть повышенной. При этом большое количество вырабатываемого панкреатического секрета в связи с воспалительным процессом может задерживаться в протоках, не успевая быстро выходить в просвет тонкой кишки. Это опасно попаданием ферментов в паренхиму ПЖ и запуску процесса аутолиза — самопереваривания железы. Патология усугубляется, заболевание обостряется, железа еще больше снижает свои функции.
Основа питания при нарушенной работе ПЖ — это каши, приготовленные на воде, овощные супы, для которых можно использовать ненаваристые бульоны, неострые нежирные сыры, мясо птицы, кролика, говядина, телятина, слабо заваренный чай. Важен способ приготовления блюд: продукты отваривают, готовят на пару, тушат, но не жарят. Ограничивается сливочное масло, в ограниченных количествах можно употреблять и растительное масло.
Эти же меры помогут остановить разрушительные процессы в начале заболевания. Поскольку патология ПЖ нередко сопровождается дисфункцией или заболеваниями желчного пузыря, нужно придерживаться общих рекомендаций для исключения развития желчнокаменной болезни.
Прием углеводов при сахарном диабете резко ограничивается, иногда полностью исключается на некоторое время. Это позволяет снизить функциональную нагрузку на орган и уменьшить дозу сахароснижающих препаратов (инсулина).
При любой патологии ПЖ категорически запрещен фастфуд, блюда с большим количеством соли, сахара, сокогонных приправ, консервантов и других вредных добавок.
Формы панкреатита и их характеристика
- Хроническая – характеризуется воспалением поджелудочной железы, при котором происходит нарушение ее экзокринной и эндокринной функций. Воспалительный процесс приводит к нарушению кровоснабжения клеток органа и обменных процессов в них. Это является причиной постепенного замещения клеток железы соединительной тканью, происходит перестройка органа и он теряет свою функциональную активность. Для хронической формы панкреатита характерны периоды обострения и ремиссии.
- Острая – характеризуется сильнейшим воспалением поджелудочной железы, значительным увеличением органа в размерах, возникновением сильнейшей отечности, распадом и некрозом клеток железы. Вследствие этого возникает риск попадания в брюшную полость инфекции через очаги распада органа. Поджелудочной железой полностью прекращается выработка гормонов и ферментов, играющих важнейшую роль в пищеварении.
Патогенез острого панкреатита
Обратите внимание! Острая форма панкреатита может сопровождаться образованием язв и кровотечений в органах ЖКТ.
Разновидности острого панкреатита
Профилактика
Для нормализации секреции панкреатического сока следует регулярно и правильно питаться. Необходимо избегать больших перерывов между приемами пищи. Рекомендуется отказаться от алкогольных напитков, особенно тех, которые содержат большое количество газа и консервантов.
Дополнительной мерой профилактики является своевременное лечение заболеваний ЖКТ. Также не следует принимать препараты из группы антибиотиков, НПВС, ГКС и оральные контрацептивы без предварительной консультации со специалистом.
Особенности терапевтического вмешательства
Лечение дисфункции поджелудочной железы назначается исходя из результатов лабораторных и диагностических исследований. В зависимости от тяжести патологического процесса врач рекомендует:
- Медикаменты.
- Лечение травами.
- Соблюдение диеты.
- Помощь терапевта.
- Исцеление минеральной водой.
В большинстве случаев все эти лечебные мероприятия используются комплексно.
Лечение медикаментозными средствами
Для лечения дисфункции поджелудочной железы рекомендованы лекарства:
- Обезболивающие.
- Антибиотики.
- Антигистаминные.
- Лекарства, понижающие активность железы.
- Блокаторы протонной помпы или гистаминовых рецепторов ПЖ.
| Препараты | Особенности |
| Обезболивающие | Назначаются для устранения болезненной симптоматики: Диклофенак, Кеторолак. |
| Спазмолитики | Рекомендованы миотропные спазмолитики: Дюспаталин, Но-шпа, Платифиллин, Дротаверин. |
| Антибиотики | Предпочтение отдавать препаратам обширного спектра влияния. Желательно в различных сочетаниях, например, Метронидазол, Фторхинолоны и Цефалоспорины. |
| Антигистаминные | Принимаются для понижения активности воспалительного процесса и снятия нервного напряжения: Пипольфен, Димедрол. |
| Блокаторы | Из этой медикаментозной группы рекомендованы: Омепразол, Пантопразол, Ранитидин, Лансопразол. |
| Лекарства, понижающие работу ПЖ | Тормозят выработку панкреатического сока, тем самым предупреждая дальнейшее повреждение ПЖ: Сандостатин (химический аналог гормона соматостатина). |
Лечение народными средствами
Следует сказать, при дисфункции ПЖ применение лекарств растительного происхождения показано в качестве вспомогательного средства к медикаментозной терапии.
Действие фитосредств направлено:
- На снижение болезненности.
- На замедление вырабатывания секрета.
Применение фитолекарств помогает избавиться от некоторых неприятных симптомов.
| Растения | Лечебное действие |
| Красавка | Обезболивает. |
| Сбор: брусника, фиалка, хвощ, береза | Уменьшает вырабатывание поджелудочного секрета. |
| Сбор: мята, ромашка, коровяк, сушеница, зверобой, пустырник | Устраняет приступы боли. |
Отвар из овса
Взять 1 ст.л. овса, измельчить на мясорубке, залить водой (5 стаканов). Проварить на слабом огне 10 минут. Принимать по 0,5 стакана небольшими глотками 3 раза в день за 30-40 минут до еды.
Овсяной кисель
Овес промыть, разложить в один слой, хорошо просушить. Подготовленное сырье перемолоть в муку. Добавить немного холодной воды, размешать в однородную массу, затем заварить кипятком и прокипятить 1-2 минуты. Полученное лекарство настоять 20 минут и выпить за 1 раз. Повторно смесь кипятить нельзя.
Травяной сбор
Нормализовать рабочие функции железы поможет травяной настой из следующих лекарственных растений:
- Череда – 3 ст.л.
- Девясил – 2 ст.л.
- Мать-и-мачеха – 1 ст.л.
Сырье соединить, залить 0,5 л воды и прокипятить 4 минуты, настоять 2 часа под закрытой крышкой. Пить по 0,5 стакана за 20 минут до еды. Длительность курса – 25 дней.
При лечении народными средствами не стоит прекращать прием назначенных медикаментов, так как травы не способны в полной мере заместить лекарственные препараты.
Лечение диетой
Для того чтобы вернуть работоспособность железе, необходимо придерживаться ограничений в питании. Длительная диета при дисфункции поджелудочной железы — одна из главных составляющих комплексной терапии при данном болезненном состоянии. В случае его обострения врачи рекомендуют соблюдать голод на протяжении 1-2 дней. В этот период организм поддерживается питательными веществами посредством их внутривенного введения, также разрешается принимать травяные отвары, чаи и настой из шиповника.
После двухсуточного воздержания от пищи, возвращаться к еде следует постепенно, начиная с рисового отвара. В последующие дни в меню вводятся продукты и блюда из разрешенной категории.
В нижеприведенной таблице в качестве примера показано, что можно, а что нельзя при дисфункции ПЖ.
| Разрешается | Запрещается |
| Каши из гречки и риса Паровой омлет Слизистые супчики Сухофрукты Овощные отвары Паровая рыба Творог Овощи Компот Фрукты Сухарики из белого хлеба Неострые сыры с малой жирностью Паровые котлеты и фрикадельки из куриного мяса | Жирные бульоны Соленья Специи Копчености Консервы Маринады Редька Грибы Кофе Редис Сладости Сливочное масло Жареную и жирную пищу Газированные напитки |
При диете важно не забывать о комплексных витаминах, а также о правильном приеме пищи. Во время еды нельзя торопиться, обязательно тщательно пережевывать каждый кусочек пищи. Порции не должны быть большими, кушать не менее 5-6 раз в сутки.
Лечение минеральными водами
Для устранения дисфункции поджелудочной железы применяется терапия минеральными водами. Данное лечение можно использовать вне рецидивного периода болезни, при этом оно осуществляется только на специальных курортах.
Принимать минеральную воду следует при первых симптомах ухудшения железы. В данном случае рекомендована вода без газа:
- Нарзан.
- Боржоми.
- Ессентуки.
В день необходимо выпивать не менее 1-2 л минеральной жидкости.