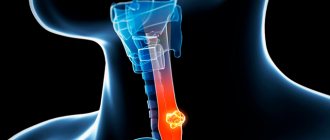
Бронхоэктаз – это патологическое состояние, которое носит необратимый характер и характеризуется расширением бронхов и бронхиол. Основной причиной бронхоэктазов являетсягнойно-воспалительное повреждение бронхиальной стенки. При этом в бронхах происходят локальные расширения, кардинально изменяется структура стенок.
Причины и факторы риска
В полной мере этиологические факторы заболевания не установлены. Наиболее значимыми причинами развития бронхоэктатической болезни принято считать следующие:
- генетически обусловленные особенности строения бронхиального дерева (неполноценность стенки, недоразвитие гладкой мускулатуры, соединительнотканного компонента бронхов, несостоятельность системы бронхопульмональной защиты);
- необратимые изменения структуры слизистой оболочки бронхов, возникшие на фоне перенесенных в детском возрасте инфекционных респираторных заболеваний (как бактериальной, так и вирусной природы);
- курение, злоупотребление алкоголем матери во время беременности и перенесенные в этот период вирусные заболевания;
- врожденные аномалии строения бронхиального дерева (около 6% случаев).
Меры профилактики бронхоэктактической болезни включают своевременное лечение респираторных заболеваний, отказ от курения, своевременные вакцинации.
Факторы риска:
- неблагоприятные климатические условия в зоне проживания;
- неблагополучная экологическая обстановка;
- профессиональные вредности (производственный контакт с токсичными и агрессивными летучими веществами, пылью, взвесями, туманами);
- курение, злоупотребление алкоголем;
- хронические заболевания бронхолегочной зоны;
- тяжелая физическая работа.
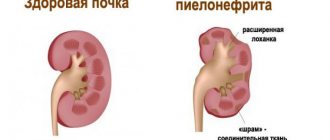
Структурные изменения в легких при бронхоэктактической болезни
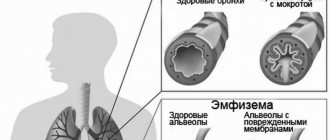
В результате воздействия причинных факторов (при наличии отягчающих факторов риска) происходят структурные и функциональные изменения бронхиального дерева. Нарушается бронхиальная проходимость, что ведет к задержке адекватной эвакуации бронхиального секрета; в бронхах развиваются воспалительные изменения, которые при прогрессировании способны привести к дегенерации хрящевых пластинок, гладкой мышечной ткани, склерозированию бронхиальной стенки. Нарушение откашливания, застой и инфицирование секрета в расширенных бронхах влекут появление характерных признаков заболевания.
Основные этиологические факторы
Причины развития этого заболевания многочисленны. Они различаются в зависимости от формы бронхоэктатической болезни. Причина развития врожденных бронхоэктазов — нарушение процесса развития бронхов еще во время внутриутробного развития малыша. Неполноценность бронхов связана с недостаточной выработкой особого вещества (альфа-1-антитрипсина).
Генетический дефект является причиной деформации (расширения) бронхов в последующем и нарушения выведения секрета (мокроты). Застойные явления способствуют присоединению инфекции. Подобные изменения в бронхиальном дереве не поддаются лечению и являются необратимыми. Врожденные нарушения могут проявляться в следующем:
- снижении местного иммунитета;
- слабости стенок бронхов;
- размягчении бронхов;
- слабости соединительной ткани;
- усиленной продукции мокроты;
- изменении состава и вязкости секрета бронхов.
Аномалии развития легких обусловлены следующими факторами:
- наследственностью;
- курением и употреблением алкоголя матерью во время беременности;
- токсическим воздействием лекарств на плод;
- плохой экологической обстановкой;
- инфекционными заболеваниями (краснухой, токсоплазмозом, цитомегаловирусной инфекцией);
- хроническими соматическими болезнями.
Причины формирования бронхоэктазов в легких у детей и взрослых кроются в хронической патологии органов дыхания. Респираторные болезни чаще всего возникают в детском возрасте. Выделяют следующие причины вторичной (приобретенной) формы бронхоэктатической болезни:
- длительно протекающую пневмонию;
- пневмосклероз;
- тяжелый хронический бронхит;
- саркоидоз легких;
- наличие опухоли или кисты в легких или органах средостения;
- туберкулез;
- хронические пылевые заболевания (силикозы, силикатозы, карбокониозы, металлокониозы);
- ревматизм;
- системную красную волчанку;
- наличие инородных предметов в нижних дыхательных путях.
К факторам риска деформации бронхов относится переохлаждение, частые респираторные инфекции в детстве, контакт с больными туберкулезом, курение, алкоголизм, профессиональные вредности. Бронхоэктаз — это благоприятный фактор для развития инфекции. Нарушение дренажной функции бронхов способствует активизации и скоплению бактерий (кокков, синегнойных палочек, клебсиелл, хламидий, кишечных палочек, легионелл).
Формы заболевания
Классификация бронхоэктазов по форме расширения бронхов:
- цилиндрические;
- мешотчатые;
- веретенообразные;
- смешанные.
Разновидности бронхоэктазов по форме расширения бронхов
Под бронхоэктазами понимают необратимое, чаще сегментарное расширение бронхов, обусловленное изменением тонуса или деструкцией их стенок по причине воспаления, локального нарушения трофических процессов, склероза либо гипоплазии.
По клиническому течению (степени тяжести) бронхоэктазы бывают:
- легкой формы;
- средней тяжести;
- тяжелой формы;
- осложненной формы.
В зависимости от распространенности процесса:
- односторонние;
- двухсторонние.
Бронхоэктатическая болезнь протекает с чередованием фаз обострения и ремиссии.
Можно ли вылечить болезнь?
Бронхоэктаз — это хроническое прогрессирующее заболевание, при котором качество жизни больных зависит от распространенности поражения легких, степени нарушения легочной функции, тяжести и частоты обострений. Изличить эту болезнь нельзя. Но мы в состоянии повлиять на скорость ухудшения болезни. Во многом скорость прогрессирования определяется характером хронической бронхиальной инфекции.
Таким образом, замедлить прогрессирование болезни и улучшить качество жизни больного можно при ранней диагностике, установлении и лечении их причины, адекватном лечении хронической бронхиальной инфекции, профилактике обострений и регулярном врачебном наблюдении за больным.
Существуют ли программы наблюдения пациентов с бронхоэктазами? Да, они существуют. Контрольные осмотры врача должны планироваться каждые 1 – 6 мес в зависимости от тяжести заболевания. Даже при стабильном состоянии больного (в фазу ремиссии) следует проводить общий анализ мокроты и бактериологическое исследование мокроты для оценки активности воспаления в бронхах. При осмотре врач должен оценить тяжесть одышки, наличие или отсутствие кровохарканья, общие симптомы воспаления (слабость, потливость, снижение веса, температура), прослушать легкие и при тяжелом нарушении легочной функции провести нагрузочный тест (тест с 6-минутной ходьбой).
Ежегодное обследование больного с бронхоэктазами должно включать спирометрию с бронхолитиком для оценки скорости снижения легочной функции, клинический анализ крови с С-реактивным белком (СРБ) и иммуноглобулином (Ig) A для оценки общей воспалительной реакции организма.
При каждом посещении врача желательно измерять сатурацию (насыщение крови кислородом) с помощью пульсоксиметра. При снижении сатурации ниже 93% рекомендуется выполнить полное исследование газового состава артериальной крови для решения вопроса о назначении кислородотерапии.
Больным с высоким риском прогрессирования заболевания рекомендуется повторять КТ легких в плановом порядке 1 раз в 2 года. Помимо этого, ежегодно, а также при подозрении на тяжелые или жизнеугрожающие осложнения (пневмония, пневмоторакс) выполняют рентгенографию легких.
Симптомы
Основные признаки бронхоэктатической болезни:
- кашель с гнойной зловонной мокротой;
- кровохарканье (приблизительно у 1/3 пациентов);
- одышка (преимущественно при физической нагрузке, усиливается по мере прогрессирования заболевания);
- боли в грудной клетке;
- повышение температуры тела, слабость, потливость, апатичность, головная боль в период обострения.
Основные симптомы бронхоэктактической болезни
Мокрота у пациентов с бронхоэктатической болезнью имеет гнилостный запах, отходит «полным ртом» (от 50 до 500 мл в сутки), в наибольшем количестве отделяется в утренние часы после подъема или при принятии определенного положения тела (свесившись или с опущенным изголовьем кровати). В период ремиссии количество отделяемой мокроты значительно уменьшается; у некоторых больных мокрота вне обострений полностью отсутствует.
Кровохарканье чаще беспокоит человека при обострении заболевания или при интенсивных физических нагрузках. В редких случаях оно может быть единственным проявлением заболевания (при так называемых сухих бронхоэктазах).
Объективное обследование пациентов:
- отставание детей в физическом развитии, низкая масса тела, мышечная гипотрофия;
- характерное изменение пальцев и ногтей (симптомы барабанных палочек и часовых стекол);
- цианотичное окрашивание кожных покровов и видимых слизистых оболочек;
- неравномерное участие грудной клетки в акте дыхания (отставание половины на пораженной стороне).
Дебют бронхоэктатической болезни в большинстве случаев приходится на возраст от 5 до 25 лет; у женщин заболевание регистрируется реже, чем у мужчин.
Лечение бронхоэктатической болезни лёгких: как лечить будем?
Начнем сразу с лечения. Итак, с чего оно всегда начинается? Верно, идём к врачу. А дальше предстоит следующее:
- Лечение антибиотиками. Первоочередная задача – пресечь размножение инфекции. Режим приёма лекарств всегда назначается для каждого случая отдельно. Объясню, почему. Если поражение сильное, то в этом случае антибиотики нужно принимать ежедневно, даже в периоды ремиссии. Если бронхоэктазы развиты достаточно легко, тут проще.
При этом способ приёма может быть разный: в таблетках, ингаляторах, аэрозолях, через внутримышечные и внутривенные уколы. Но самое эффективное – вводить антибиотик при помощи бронхоскопии. Об этом чуть дальше.
- Комплексный приём лекарств. Помимо антибиотиков, назначают противовоспалительные, бронхолитики, отхаркивающие, иммуностимуляторы, витаминно-минеральные комплексы, травки (про них ниже будет подробнее). Если анализы показали наличие дополнительного возбудителя, например, грибка, принимают противогрибковые препараты.
- Инструментальное лечение. Во-первых, это бронхоскопический дренаж. Вводится бронхоскоп, с его помощью удаляется мокрота, бронхи промываются и орошаются антибиотиками. Во-вторых, это электрофорез. Далее, в периоды ремиссии нужно проходить курсы физиотерапии. Иногда назначают лечение магнитным полем и облучение микроволнами.
- Хирургическое лечение. В некоторых случаях проводится операция – лобэктомия (удаляется часть лёгкого с бронхоэктазами). Есть и противопоказания, например, поражение бронхов с двух сторон, почечная недостаточность, сердце.
- Питание. Здесь нам нужно много калорий (до 3000 Ккал в день), белка и витаминов, а снижаем содержание жиров, соли, приправ. И много воды, если со стороны сердца и почек всё в порядке. Диета при бронхоэктатической болезни такая же, как при инфекционных заболеваниях – стол № 13.
- Санаторное лечение. Ничего не лечит органы дыхания лучше, чем морской, лесной и горный воздух. Чаще всего, конечно, солёный, морской. Очень полезны санатории на минеральных водах. Например, в знаменитых здравницах Кавказа, Абхазии, Кисловодска. Благо что сейчас санаторно-курортная сеть развита хорошо, и можно подобрать место под любой возраст, вкус и бюджет.
- ЛФК. При бронхоэктатической болезни необходима дыхательная гимнастика и упражнения в положении лёжа. Думаю, что под это стоит отвести отдельную главу.
Диагностика
Диагностика бронхоэктатической болезни включает:
- сбор анамнеза (длительный кашель с гнойной мокротой);
- данные объективного исследования;
- аускультация (в период обострения над очагом поражения выслушиваются жесткое дыхание, разнокалиберные влажные хрипы, уменьшающиеся или исчезающие после энергичного откашливания и отхождения мокроты);
- общий анализ крови (выявляются лейкоцитоз с нейтрофильным сдвигом влево, нарастание СОЭ);
- биохимический анализ крови [устанавливается увеличение содержания сиаловых кислот, фибрина, серомукоида, острофазовых белков (неспецифических признаков воспалительного процесса)];
- рентгенография легких [выявляются деформация и усиление легочного рисунка, ячеистый легочной рисунок в области нижних сегментов, тонкостенные кистоподобные просветления (полости), иногда с жидкостью, уменьшение объема (сморщивание) пораженных сегментов, повышение прозрачности здоровых сегментов легкого, «ампутация» корня легкого, наличие косвенных признаков бронхоэктатической болезни];
- бронхография с контрастным веществом (определяются расширение бронхов различной формы, их сближение и отсутствие заполнения контрастным веществом ветвей, располагающихся дистальнее бронхоэктазов);
- бронхоскопия (устанавливаются явления гнойного эндобронхита);
- серийная ангиопульмонография (выявляются анатомические изменения сосудов легких и нарушения гемодинамики в малом круге кровообращения);
- бронхиальная артериография (на наличие анастомозов между бронхиальными и легочными сосудами);
- спирография (определяется нарушение внешнего дыхания).
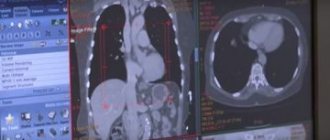
Визуализация бронхоэктазов на КТ
Лечение бронхоэктатической болезни лёгких: народные советы
Не забывайте, что народными средствами нельзя пользоваться вместо лекарств. Только как дополнение. Всем известны грудные сборы из лекарственных трав. Наверное, в детстве всем такое давали при кашле. Но при гнойной мокроте некоторые травы нельзя, поэтому обо всём консультируемся с врачом.
Какие рецепты считаются самыми эффективными:
- Чеснок. Головку чеснока нужно нарезать и смешать со стаканом молока. Полученную смесь кипятим на маленьком огне 5 минут, потом процеживаем и принимаем по столовой ложке трижды в день до еды.
- Морковь. А именно её сок. Сделаете вы сами или купите – не важно. Стакан сока смешиваем со стаканом молока и добавляем 2 ст. л. липового мёда, отставляем в темный уголок на 6 часов. Иногда подходим помешать. Когда настоится, принимаем в течение дня по 1 ст. л. до 6-ти раз, предварительно подогрев.
- Винный настой. Берём крупные листья алоэ, 4-5 шт., обвариваем кипятком и разминаем. Стараемся при этом сок не выдавливать. Затем листья заливаем вином и даём настояться 4 суток. После этого можно принимать настой по ст. л. три раза в день.
- Травы. Нам нужны отхаркивающие травы, которые принимают при влажном кашле. А это корень солодки, календула, багульник, алтей, мать-и-мачеха, анис, шалфей.
Лечение
Терапия бронхоэктатической болезни комплексная:
- пассивная и активная санация бронхиального дерева, восстановление дренажа бронхиального секрета;
- фармакотерапия (антибактериальные, муколитические препараты, отхаркивающие средства, бронходилататоры, иммуностимуляторы, иммуномодуляторы);
- аэробные физические тренировки, дыхательная гимнастика;
- санаторно-курортное лечение.
В составе комплексного лечения бронхоэктактической болезни показана дыхательная гимнастика
При отсутствии эффекта от консервативной терапии рекомендуется оперативное вмешательство.
При развитии осложнений бронхоэктактической болезни (в частности, вовлечении в патологический процесс сердечно-сосудистой системы), прогноз лечения значительно ухудшается.
Лечение бронхоэктазов
Существует два типа лечения бронхоэктаза:
- Медикаментозное;
- Хирургическое.
Целью медикаментозного лечения бронхоэктаза является купирование обострений патологических процессов, предотвращение развития осложнений и новых образований. При этом пациенту назначаются:
- Высококалорийная диета;
- Препараты муколитического действия, анаболики, витамины групп А и В, стимуляторы-модуляторы иммунной системы, биогенные стимуляторы;
- Антибиотики, которые соответствуют уровню чувствительности обнаруженной флоры;
- Физиотерапевтические процедуры (в том числе кинезитерапия и постуральный дренаж).
Хирургическое вмешательство имеет смысл, если консервативная терапия не дает положительных результатов, а состояние пациента ухудшается.
При развитии бронхоэктаза легкого, когда патологический процесс затрагивает одну-две его доли, осуществляется резекция легкого (она может проводиться открытым или торакоскопическим методом). Если бронхоэктаз легкого прогрессирует и затрагивает обе доли органа, возможно осуществление трансплантации легкого.
Профилактика
С целью снижения риска развития бронхоэктатической болезни необходимо:
- своевременно производить лечение респираторных заболеваний у детей;
- осуществлять сезонную вакцинацию от гриппа;
- проводить вакцинацию от пневмококковой инфекции при наличии заболевания (с целью предупреждения обострения);
- избегать воздействия факторов риска;
- отказаться от курения, злоупотребления алкоголем (они способствуют значительному ухудшению бронхопульмональной защиты).
Видео с YouTube по теме статьи:
Чем опасна бронхоэктазия?
Осложнения при бронхоэктатической болезни наблюдаются часто. Все они подразделяются на легочные и внелегочные. К легочным осложнениям относятся следующие:
- абсцесс легкого;
- кровотечение;
- перифокальная пневмония;
- гангрена легкого;
- бронхообструктивный синдром;
- скопление воздуха в плевральной полости.
Внелегочные осложнения включают абсцесс головного мозга, анемию, сепсис, поражение почек (развитие амилоидоза), поражение печени и селезенки, нарушение обмена веществ, кахексию. Расширение бронхов при отсутствии своевременного лечения приводит к следующим последствиям:
- хронической дыхательной недостаточности;
- пневмосклерозу;
- поражению почек и сердца;
- септицемии;
- отставанию ребенка в развитии;
- истощению;
- формированию легочного сердца.
Наиболее частым осложнением является развитие дыхательной недостаточности. Причина — нарушение движения воздуха и газообмена в альвеолах. Это приводит к обеднению крови кислородом и нарушению функции других органов. Наличие хронической дыхательной недостаточности подтверждается уменьшением парциального давления кислорода в крови.
Хроническая дыхательная недостаточность проявляется акроцианозом, плохой переносимостью холода, периодическим головокружением, слабостью, одышкой при нагрузке или в покое. К отдаленным последствиям бронхоэктазии относится развитие пневмосклероза. Это состояние, при котором в легких разрастается соединительная ткань. При этом воздушность органа уменьшается.
Лечение мешотчатой формы
Течение болезни с формированием бронхоэктазов мешотчатого типа является тяжелым, помимо медикаментозного лечения применяют дополнительные методы терапии.
Используются инструментальные методы лечения.
Эти манипуляции используются как поддерживающая терапия и совмещаются с приемом необходимых лекарственных препаратов.
К инструментальным методикам относятся физиотерапевтические мероприятия, например, облучение микроволновым излучением, электрофорез с использованием хлорида кальция, воздействие магнитным полем высокой частоты.
Физиотерапевтические манипуляции проводят в стадию ремиссии для предотвращения обострения патологии. К инструментальным способам терапии относится эндобронхиальное введение лекарств.
При помощи бронхоскопа специалист попадает в бронхиальное дерево и продвигается к расширенной области. В непосредственной близости от нее разбрызгивается антибактериальный препарат или медикаменты для отхождения мокроты и ее разжижения.
Стадии заболевания
Выделяют три степени развития расширения бронхов. Первая стадия имеет доброкачественное течение и характеризуется повреждение слизистых оболочек бронхов. Вторая степень классифицируется, как деструктивный процесс и представляет собой поражение всей толщи бронхиальных стенок совместно с перибронхиальной тканью. Для данной стадии бронхоэктатической болезни свойственна следующая клиническая ситуация: хроническая, часто обостряющаяся пневмония, при которой выделяются большие объемы гнойно-мокротных масс. При третьей стадии поражения легких клиническая картина выглядит еще более удручающе: абсцедирующая пневмония, сопровождающаяся постоянным выделением дурно пахнущих гнойно-мокротных масс и периодическими кровохарканиями.
Последствия заболевания
Бронхоэктатическая болезнь при неблагоприятном течении может привести к ряду патологических состояний.
К осложнениям бронхоэктатической болезни относятся:
- Дыхательная недостаточность – патология, возникающая у большинства больных с бронхоэктазами, проявляется одышкой, синюшностью кожных покровов, снижением толерантности к физической нагрузке, изменением газового состава крови;
- Легочное сердце – осложнение любой бронхолегочной патологии, длившейся десятки лет, при этом возникает правожелудочковая сердечная недостаточность, застой по большому кругу кровообращения, отеки, увеличение печени;
- Амилоидоз почек – также осложнение многих хронических процессов в легких, возникает из-за дисбаланса белков в организме, проявляется отложением белковых масс в почках и постепенным развитием хронической почечной недостаточности;
- Легочное кровотечение – может возникнуть при тяжелом течении даже непродолжительное время существующей бронхоэктатической болезни, появляется это осложнение из-за упорного кашля, вследствие которого разрываются мелкие сосуды легких;
- Пневмосклероз – это осложнение, характеризующееся образованием в легочной ткани очагов разрастания соединительной ткани, что усугубляет дыхательную недостаточность.
Все перечисленные патологические состояния потенциально опасны для жизни больного.
Что это
Бронхоэктазы являются редким явлением, но фиксируются случаи формирования болезни, и имеет она тяжелый характер протекания. Эта патология возникает как следствие бронхиальной деформации — определенная зона бронха подвергается утолщению, которое формируется в результате повреждения стенки бронхов.
Подобный процесс приводит к тому, что структура и функция бронхов становится иной. В этой утолщенной и модифицированной зоне бронха наблюдаются гнойные отложения.
Локализуется бронхоэктатическое заболевание преимущественно в нижней области легких. Есть 2 позиции, объясняющие характер патологии.
Первая позиция основана на представлении о том, что это первичное поражение. Бронхоэктазы образуются, без предшествующего заболевания, и бронхоэктатическую болезнь называют самостоятельной нозологической формой.
Гипотеза пока не рассматривается как реальная, подобный механизм развития заболевания изучен мало.
Второе положение описывает основополагающий принцип возникновения бронхоэктатического заболевания. Бронхоэктазы рассматриваются как вторичные субстраты, возникающие наряду с другим заболеванием или являющиеся осложнением какой-то болезни.
Вторичные бронхоэктазы являются спутниками болезней — туберкулез, абсцесс легкого и хроническая пневмония.
Классификация и симптомы болезни у ребенка
В зависимости от причин возникновения, формы течения и степени тяжести бронхоэктатической патологии медики выделяют несколько ее классификаций. Их определение имеет важное значение при установлении диагноза пациенту и подборе методов его лечения.
Если рассматривать бронхоэктазии через призму их первопричин, то они бывают:
- условно-первичными (возникают в результате генетической предрасположенности дыхательных органов к неполноценному функционированию);
- условно-вторичными (патология развивается в результате осложнений непрерывных заболеваний органов дыхания).
Знаете ли вы? В правом легком у здоровых людей всегда больше воздуха, нежели в левом.
По форме видоизменений бронхов различают мешотчатые, веретенообразные, цилиндрические, смешанные бронхоэктазы. А в зависимости от течения различают несколько форм бронхоэктатической болезни:
- легкая. Характеризуется разовым обострением в год и отличным самочувствием больного в период отсутствия проявлений недуга;
- среднетяжелая. За год может быть до 5 обострений, при этом наблюдается умеренная дисфункция дыхательных органов и пониженная работоспособность;
- тяжелая. Выражается довольно частыми периодическими обострениями и кратковременным облегчением, а также отсутствием работоспособности и очень плохим функционированием органов дыхания;
- осложненная. Этой форме болезни свойственны все симптомы тяжелого протекания в совокупности с примыкающими осложнениями.
Узнайте о том, как лечить у детей: цистит, дизартрию, энтеровирусную инфекцию, кишечную инфекцию, мононуклеоз, стоматит, сколиоз, дисплазию ТБС, атопический дерматит, стрептодермию, обструктивный бронхит, аденоиды, колики и коклюш.
Распознать бронхоэктатическую болезнь безошибочно можно по кашлю, сопровождающемуся гнойными мокротами с неприятным запахом. В ремиссийный период их количество минимально, а при обострении — обильно. Характерной особенностью выделений является то, что отходят они в большей степени в утреннее время и лишь, когда тело расположено на противоположном деформированным участкам бронхов боку.
При этом могут наблюдаться общая слабость, недомогание, одышка, утрата аппетита, плохая работоспособность, жар, головная боль, кровяные выделения при кашле и боль в области грудины.
Если болезнь долго мучает ребенка, то у него могут сильно расшириться пальцы и ногти станут выпуклыми. Это происходит в результате разрастания костей и кислородного голодания организма. Но еще одна опасность болезни заключается в том, что на начальных этапах развития она может протекать бессимптомно.
Знаете ли вы? Ежедневно через легкие здорового человека проходит около 10 тысяч литров воздуха, а суммарный вес прогоняемой крови равен 8 тоннам.
Исследование мокроты.
— общий анализ мокроты: мокрота гнойная, при отстаивании 2-х или 3-х слойная, многонейтрофилов, эластических волокон, могут встречаться эритроциты
— посев мокроты или БАЛЖ на флору и чувствительность к антибиотикам
Чтать также: Сколько алкоголя в пиноколаде
4.Рентгенографическое исследование грудной клетки в двух проекциях.
Характерно уменьшение объема пораженной части легкого, смещение средостения в сторону поражения, высокое стояние диафрагмы, усиление, деформация, ячеистость легочного рисунка, иногда интенсивное затемнение резко уменьшенной доли.
5.
Рентгенотомография
,
компьютерная томография
– более информативны по сравнению с рентгенографией
6. Бронхография –
цилиндрические или мешотчатые расширения бронхов IV-VI порядка, их сближение, деформация, отсутствие контрастирования дистальнее расположенных ветвей.
7. Фибробронхоскопия
(возможно с биопсией)- признаки гнойного бронхита, уточнение источника кровотечения
Осложнения
Бронхоэктатическая болезнь развивается в лёгких, но осложнения бывают:
- лёгочные;
- внелегочные.
К первой группе осложнений относятся:
- кровотечение в лёгких;
- абсцедирующая пневмония (лёгкие заполнены гноем);
- гангрена органа;
- нарушение прохождения воздуха по бронхам. Появляется постоянная одышка, чувство нехватки воздуха;
- пневмоторакс.
Во вторую категорию осложнений попали:
- попадание в кровь токсичных бактерий (сепсис);
- амилоидоз, при котором белок скапливается во внутренних органах, что приводит к нарушению их функционирования.
Бронхоэктатическая болезнь – лечение
Бронхоэктатическую болезнь можно лечить с помощью медикаментов, путем хирургического вмешательства или эндоскопических методик.
Справочно. Как правило, все перечисленные способы используются в комбинации друг с другом. Кроме того, в стадии ремиссии может использоваться физиотерапевтическое лечение с целью предупреждения последующего обострения.
Консервативная терапия
Консервативными называют медикаментозные методы воздействия. Они направлены на купирование основных симптомов заболевания и элиминацию возбудителя обострения. Начинают с этиотропной терапии. Назначают антибиотик широкого спектра действия.
Дополнительно назначают муколитики, позволяющие лучше отходить мокроте, например, амброксол или ацетилцистеин.
С высокой температурой можно бороться нестероидными противовоспалительными препаратами, например, ибупрофеном. В случае выраженного кашля с прожилками крови в мокроте рекомендованы противокашлевые средства, например, аскорил. Для борьбы с одышкой назначают ингаляции бета-адреномиметиков.
Хирургическое лечение
Справочно. К оперативному вмешательству целесообразно прибегнуть в том случае, когда бронхоэктазы единичные и их можно удалить без последствий для организма. При этом основным показанием к операции являются частые обострения заболевания.
Удаление единичных расширенных участков может привести к полному излечению в том случае, если в дальнейшем не появится новых бронхоэктазов. Однако операция достаточно тяжелая и травматичная, потому прибегают к этому виду лечения редко.
Эндоскопическое лечение
Эндоскопической называется терапия, которая проводится во время бронхоскопии. При этом с помощью специальных устройств можно аспирировать гной из полости бронхоэктаза, обработать ее антисептиком или ввести другие лекарственные препараты.
Этот метод также ограничен в применении, поскольку вызывает болезненные ощущения у пациента.
Характерный симптом
Такой симптом, как «пальцы Гиппократа» проявляется преимущественно у людей от 40 лет. Пальцы рук по мере прогресса дыхательной недостаточности начинают расширяться от основания к верху фаланг. Могут приобрести вид барабанных палочек. Такая деформация рук является необратимой.
Характер заболевания и проявившиеся симптомы в общей картине могут помочь в предположении наличия бронхоэктатической болезни, но все равно есть необходимость в проведении диагностики для установления точного диагноза.
А профилактика?
Тебе нужно делать вот что:
- исключить курение;
- не вдыхать пыль, ни дома, ни на производстве;
- вовремя лечить инфекции верхних дыхательных путей;
- правильно питаться;
- закаливать организм.
Стоп! Закаливание не означает переохлаждение.
Обливание ледяной водой не для тебя, лучше выбрать щадящие методы, больше двигаться и гулять. Нужно соблюдать режим сна и отдыха, и непременно делать гимнастику, как дыхательную, так и общеукрепляющую, на свежем воздухе.
Несколько слов скажу о питании
Для восстановления тебе понадобится много белка и витаминов, железа и других микроэлементов. Не надо съедать целые горы мяса, рыбы и творога. Надо потреблять пищу правильно и в нужных количествах, небольшими порциями и не менее пяти раз в день, для лучшей усвояемости.
Еда должна быть лёгкой и вкусной, потому что психологический фактор не менее важен, чем любой другой.
Прогноз
Грамотное своевременное лечение помогает достичь стойкой ремиссии и остановить прогрессирование заболевания. В ряде случаев удается добиться полного выздоровления. При отсутствии лечения в средней, тяжелой и осложненной форме патологии прогноз неблагоприятный. Около четверти больных погибает в течение 5-10 лет. У половины пациентов, не подвергнувшихся оперативному вмешательству, болезнь прогрессирует.
Смертность после операции невысока. Но и абсолютно положительный результат является редкостью. Чуть более половины пациентов на долгое время забывают о болезни. У 12% не получается добиться улучшений. Остальные периодически сталкиваются с рецидивами.
Антибиотики
Антибиотики назначают в соответствии чувствительной к ним микрофлоры. Определяют чувствительность с помощью микробиологических исследований мокроты.
Т.к. обострение может быть спровоцировано не одним микроорганизмом, а целой ассоциацией микробов, устойчивых к большинству антибактериальных препаратов, поэтому назначают антибиотики широкого спектра действия: пенициллины, цефалоспорины, фторхинолоны и нитрофураны.
Выделяют 4 группы людей по Вильсону. С помощью данной классификации можно определить объем необходимой терапии и выбор антибиотика:
- Здоровые ранее лица с поствирусным бронхитом. Для них характерно выделение вязкой мокроты, что приводит к плохому проникновению антибактериальных препаратов в слизистую оболочку бронхов. Таким пациентам необходимо обильное питье, отхаркивающие средства, растительные сборы, обладающие бактерицидным действием. В случае, если объем терапии не помогает, рекомендован прием амоксициллина, эритромицина, тетрациклина.
- Пациенты с хроническим бронхитом обструктивным и необструктивным. Необходимо соблюдать те же назначения, что и первой группе.
- Пациенты с хроническим бронхитом и присоединение к ним соматических патологий в тяжелой степени тяжести и большим риском развития вторичной инфекции. Этой группе необходимо лечение следующими группами антибиотиков: цефалоспорины, фторхинолоны и комбинированные антибиотики.
- Пациенты с хроническим бронхитом и присоединяющейся бронхоэктатической болезнью, выделяющие гнойно-геморрагический экссудат (мокроту). Необходимо соблюдать терапию, рекомендованную третьей группе, а также включить в лечение макролиды.
Важно! При назначении антибактериальной терапии необходимо учитывать индивидуальную переносимость препаратов. У многих возникает аллергия на группу пенициллинов.
Антибиотики могут быть назначены для приема внутрь, в виде внутривенных или внутримышечных инъекций. Это зависит от степени тяжести заболевания и общего состояния больного.
Важно! При тяжелом и длительном течение ХОБЛ (хронической обструктивной болезни легких) могут назначить антибактериальные препараты, обладающие химиотерапевтической активностью в отношении возбудителей хронического бронхита.
Пенициллины
- К группе пенициллинов относят Бензилпенициллин натриевую и калиевую соли. Выпускаются в порошкообразной форме. Назначают от 250 тыс., до 1 млн. единиц действия, растворяя порошок в лидокаине или хлориде натрия NaCl 0.9%. Вводят внутримышечно 1-2 раза в сутки. Пенициллины могут спровоцировать кожный зуд, высыпания различного характера и отек ангионевротического характера при сверхчувствительности к лекарственному средству. Стоимость – от 6 рублей за 1 флакон.
- Комбинированный препарат Аугментин, состоящий из амоксициллина и клавулоновой кислоты. Выпускается в таблетках, в порошкообразной форме и суспензии. Назначают по 1000 мг (1 таблетке) 2-3 раза в сутки. Стоимость – от 400 рублей.
Бензилпенициллин натриевая соль
Аугментин
Цефалоспорины
Из этой группы используют Цефтриаксон. Выпускаются в виде порошков для внутривенного и внутримышечного введения. Противопоказаны при беременности, кровотечениях, патологии толстого кишечника. Цена – от 35 рублей за 1 флакон.
Цефтриаксон
Фторхинолоны
Ципрофлоксацин активен в отношении часто встречающихся возбудителей при бронхите (микоплазмы, стафило- и стрептококков). Назначают по 1 таблетке 2 раза в день.
Могут развиться побочные эффекты в виде болей в животе, судорог, снижении слуха и зрения. Не рекомендуется употреблять препараты при грибковых поражениях и нарушениях функций мочевыделительной системы и печени.
Стоимость – от 300 рублей.
Ципрофлоксацин
Нитрофураны
Обладают бактерицидным и антисептическим действием. Представитель – Фуразолидон. Принимают по 1 таблетке 0,1 г каждые 6 часов. Стоимость – от 20 рублей.
Фуразолидон
Препараты для расширения бронхов
М-холинолитики
М-холинолитики
– препараты блокирующие М-рецепторы, в результате возникает расширение бронхов. Данные препараты противопоказаны при беременности, нарушениях ритма и проводимости, глаукоме.
В данную группу входитАтровент. Выпускается в виде аэрозоля, необходимо принимать по 1-2 вдоха 3 раза в сутки. Цена – от 223 рублей.
Атровент
Стимуляторы В2-адренорецепторов
Стимуляторы В2-адренорецепторов
– препараты, усиливающие работу В2 адренорецепторов в гладкой мускулатуре бронхов и приводящие к расширению их просвета.
К ним относят:
- Препарат короткого действия – Сальбутамол. Рекомендовано принимать по 1-2 вдоха 4 раза в день. Цена – от 60 рублей.
- Препарат длительного действия – Формотерол. Назначают по 1-2 вдоха 2 раза в день утром и вечером. Цена – от 880 рублей.
Формотерол
Сальбутамол
Метилксантины
Метилксантины также обладают бронхорасширяющим эффектом, но они назначаются только при тяжелой степени тяжести из-за большого количества побочных эффектов. Они быстро устраняют бронхообструкцию, восстанавливая респираторную функцию.
Бывают:
- К метилксантинам короткого действий относят Эуфиллин. Назначают 10 мл внутривенно капельно, разводя его с 300 мл физ. раствором (NaCl). Стоимость – от 12 рублей.
- К метилксантинам длительного действия относят – Теотард. Они назначаются по 0.3 г 1 раз в сутки. Стоимость пролонгированных теофиллинов – от 200 рублей.
Эуфилин
Теотард
При приеме метилксантинов могут возникнуть следующие побочные эффекты:
- гипотония,
- аллергический зуд,
- диарея,
- раздражительность,
- тремор.
Препараты против влажного кашля (отхаркивающие)
Восстановление и улучшение работы мукоциллиарного транспорта (реснитчатого эпителия) очень важны, т.к. это приводит к затиханию обострения.
Отхаркивающие средства делятся на несколько групп:
- Средства, стимулирующие отхаркивание:Мукалтин. Выпускается в виде таблеток, состоит из травяного сбора и полисахаридов. Назначается по 3 таблетки 3-6 раз в день. Хранить препарат необходимо в холодильнике. Стоимость – от 15 рублей.
- Настойка эвкалипта – 15 капель 2-5 раз в день.
Настойка эвкалипта
Мукалтин
- Муколитические препараты – разжижают (снижают вязкость) мокроту: Ацетилцистеин (АЦЦ). Применяется в таблетированной форме внутрь по 200 мг 3 раза в день. Также может быть использован для ингаляций, т.к. выпускается в растворе. Противопоказан при язвенной болезни желудка в фазе обострения. Стоимость – от 116 рублей.
АЦЦ
- Мукорегуляторы-снижают вязкость мокроты, усиливают ее выведение, улучшают регенерацию (восстановление) клеток мерцательного эпителия и синтез сурфактанта: Бромгексин. Выпускается в таблетированной форме, растворах для инъекций и в виде сиропа. Применяется внутрь по 1-2 таблетки 3 раза в день, либо внутривенно по 2 ампулы 2-3 раза в день. Цена – от 17 рублей.
- Амброксол. Выпускается в таблетках и растворах. В первые 5 дней необходимо принимать по 30 мг (1 таблетке) трижды в день. Затем дозу уменьшают в 2 раза. Внутривенно или подкожно вводят по 2-3 ампулы дважды в день. Цена – от 14 рублей.
Амброксол
Бромгексин
Противовирусные препараты при бронхите
Противовирусные препараты применяют редко, когда бронхит вызван вирусами. Чаще всего для лечения таких бронхитов используют Анаферон, Арбидол. Стоимость препаратов варьирует от 250 до 1000 рублей.
Анаферон
Арбидол
Причина врожденных и приобретенных бронхоэктазов
Основная причина приобретенных бронхоэктазов заключается в осложненных болезнях, например, туберкулезе или пневмонии.
Наряду с описанным механизмом формирования приобретенных бронхоэктазов, существует факторы, которые тоже помогают развитию этого типа патологии:
- Панбронхиолит диффузного типа;
- Ингаляционные травмы;
- Иммунодефицит;
- Врожденные нарушения дыхательного аппарата;
- Генетически передаваемые заболевания.
Врожденные бронхоэктазы появляются в результате повреждений дыхательной системы в период внутриутробного формирования плода.
Такое недоразвитие дыхательной системы обычно приводит к тому, что у ребенка отсутствуют альвеолы на крайних бронхиальных ветвях.
В результате в зоне поражения утолщаются воздухоносные трубки. Представленный дефект может касаться только определенной части, доли легкого или вовсе целого легкого. Если же такая картина охватывает сразу оба легких, плод нежизнеспособен.
Причинами, по которым может развиваться эта патология у вынашиваемого ребенка, служит неправильное поведение матери во время и до беременности. Аспекты, как курение, употребление наркотических веществ, большого количества спиртных напитков в значительных случаях приводят к бронхоэктазам.
Способы лечения
Лечение бронхоэктатической болезни сложное и комплексное. Используемые методы зависят от тяжести поражения бронхов.
Консервативное лечение
Основной метод в терапии больных с незначительными проявлениями болезни. Также применяется в лечении пациентов с распространенными очагами воспаления при наличии противопоказаний к операции. Обязательный этап при подготовке к бронхоскопии и хирургическому вмешательству.
Лекарственные средства, медицинские манипуляции и физиотерапия помогают поддерживать стойкую ремиссию. У детей возможно полное выздоровление. В сложных случаях консервативное лечение помогает предотвратить осложнения и остановить прогрессирование патологии.
Клинические рекомендации включают в себя прием антибиотиков. Их выбор зависит от возбудителя и его чувствительности к препаратам. Бронхолитики обладают расширяющим действием и способствуют отхождению мокроты. Мукорегуляторы разжижают слизь и облегчают ее дренаж. Препараты используют в виде таблеток и инъекций. Применение небулайзера для ингаляций помогает препаратам проникнуть как можно ближе к источнику инфекции.
Дополнительно назначают ксенобиотики для восстановления микрофлоры кишечника. В профилактических целях используют противогрибковые препараты. Иммунитет повышают с помощью иммуномодуляторов и витаминов. Если доказано, что причиной патологии стала врожденный недостаток альфа-1-антитрипсина, проводят заместительную терапию
Помимо медикаментозного лечения необходимы санационные мероприятия. С помощью бронхоскопа в бронхи вводят антибиотики, антисептики и препараты для улучшения отхождения мокроты. Процедуры проводят каждые 2-3 дня до уменьшения нагноения. При плохой переносимости этого метода используют эндотрахеальное введение препаратов.
Для промывания применяется лаваж. Процедура позволяет очистить легкие и вывести слизь наружу. Санация верхних дыхательных путей необходима в основном детям. Ее проводит отоларинголог. Инфузионные капельные растворы обладают мочегонным действием и улучшают микроциркуляцию. Они необходимы для уменьшения интоксикации.
Важную роль в лечении играет физиотерапия. Постуральный дренаж и вибрационный массаж грудной клетки помогают избавиться от застоя гноя и слизи в бронхиальном дереве. Оксигенотерапия показана при дыхательных нарушениях. Также полезен лекарственный электрофорез, лечебная гимнастика и дыхательные упражнения. Все эти процедуры восстанавливают естественную дренажную функцию и нормализуют кровообращение в легких.
Хирургическое вмешательство
Оптимальный возраст для операции – 7-14 лет. В более ранний период сложно выявить площадь поражения. У старших пациентов результат может быть неэффективным. При легких формах решение о проведении вмешательства принимается с осторожностью на основе оценки динамики состоянии после консервативного лечения. В сложных случаях операцию назначают при условии, что после проведенных манипуляций не будет нарушена дыхательная функция.
При односторонних эктазах возможно удаление всех пораженных тканей с сохранением здоровых. В запущенных случаях легкое удаляют полностью. Двустороннее несимметричное поражение предоставляет возможность частичного удаления тканей на более пострадавших частях. Это позволяет значительно улучшить состояние больного и остановить прогрессирование болезни. При симметричных изменениях показана резекция с двух сторон. Но только в том случае, если здоровых тканей в бронхиальном дереве достаточно. Операция проводится в два этапа с перерывом в полгода или год.
Пациентам с осложнениями, перешедшими на сердце, обструктивным бронхитом и серьезной дыхательной недостаточностью хирургическое вмешательство противопоказано. Изменения в почках и печени чаще всего являются обратимыми еще на этапе консервативного лечения, поэтому они не мешают резекции. Чем старше пациент, тем больше вероятность обширных изменений и меньше шанс на хирургическое удаление бронхоэктазов.
К противопоказаниям также относится подозрение на врожденную слабость бронхиальной стенки. На это указывает перенесенное в раннем детстве воспалительное заболевание легких. При операции повышается риск образования новых бронхоэктазов и снижения дыхательной функции из-за уменьшения площади здоровых тканей.
Независимо от противопоказаний операция проводится при угрожающих жизни состояниях. К ним относится легочное кровотечение, гангрена и пневмоторакс.
Сказ про дерево, которое растёт вверх ногами
Есть у нас в организме такой феномен. Ствол нашего дерева — трахея. От неё отходят два массивных сучка — главных бронха, которые потом делятся на много мелких веточек. На концах их растут альвеолы — маленькие пузырьки, через которые кислород попадает в кровь.
Бронхоэктатическая болезнь — это деформация бронхов.
Они растягиваются, стенки их истончаются, не могут нормально работать. В них развивается хронический воспалительный процесс, в результате которого скапливается гной. Поскольку орган болеет, к основной хвори присоединяются различные легочные инфекции.
Встревожиться нужно, если у тебя есть такие симптомы:
- постоянный кашель;
- отделение изрядного количества гнойной мокроты, особенно по утрам;
- кровохаркание, и в худшем случае — легочное кровотечение.
Из-за чего возникают бронхоэктазы?
Причины возникновения бронхоэктазов бывают двух видов:
- Первичные бронхоэктазы. Возникают вследствие врожденных патологий. Из-за генетической неполноценности бронхиальное дерево неправильно формируется, ткани бронхов деформируются и расширяются. Такие полости в дальнейшем инфицируются, что и вызывает хроническое воспаление и нагноение.
- Вторичные бронхоэктазы. Появлению данного вида бронхоэктазов способствуют различные инфекционные заболевания дыхательной системы, например бронхит, пневмония. Стенки бронхов вследствие болезни теряют свою эластичность, атрофируются. Способствует данному процессу и частый кашель при хроническом бронхите.
Диагностика заболевания
Бронхоэктатическая болезнь не имеет патогномоничных симптомов, по которым можно было бы выявить именно это заболевание. Для постановки диагноза необходимо провести ряд дополнительных исследований.
В их число входит:
- Физикальное обследование. Проводится путем перкуссии, пальпации и аускультация. Как правило, пальпация и перкуссия не дают никаких результатов. Исключения составляют вторичные бронхоэктазы, при которых выявляется основное заболевание. При аускультации в легких слышны влажные хрипы, локализация которых соответствует локализации бронхоэктазов.
- Рентгенография органов грудной клетки. Это также не самый надежный способ постановки диагноза. Сами по себе бронхоэктазы на рентгене не видны. Однако можно выявить причину патологии, если ею является другое заболевание легких. Также на рентгеновском снимке могут быть видны осложнения бронхоэктатической болезни.
- Бронхография. Это основной метод постановки диагноза. Бронхографией назхывают рентгеновское исследовыание с введением контраста в бронхи. При этом хорошо видно строение бронхов, участки бронхоэктазов и их формы.
- Бронхоскопия. Этот метод позволяет увидеть бронхи изнутри. При этом можно оценить изменения слизистой оболочки и посмотреть на содержимое бронхов. Иногда это метод используется не только как диагностический, но и с лечебной целью.
- Спирометрия. С помощью этого исследования нельзя поставить диагноз, но можно выявить степень дыхательной недостаточности. Это важно для определения тактики лечения пациента.
Причины, которые способствуют развитию бронхоэктатической болезни легких и ее виды
Толчком для развития бронхоэктатической болезни выступают множество факторов, выделить главный затруднительно. Но все же есть три группы причин:
1. Генетический фактор.
К генетическим факторам развития бронхоэктатического заболевания легких можно отнести различные дефекты, которые существуют от рождения и способствуют образованию бронхоэктазов в легких.
2. Аномальное развитие легких.
Аномальное развитие легких может произойти при неправильном формировании в утробе матери. Из-за плохого образа жизни беременной женщины, а также в результате перенесенных ею инфекционных болезней ребенок может родиться с бронхоэктазами в легких.
3. Перенесенные инфекции дыхательных путей.
Так, как дети очень склонны к заболеваниям дыхательной системы, можно предполагать развитие бронхоэктатической болезни легких на фоне инфекции. Данный исход вероятен при наличии генетического фактора либо аномального развития легких у ребенка.
ВАЖНО! Бронхоэктатическая болезнь может протекать в разных видах. Определив характер, симптомы и особенность данного недуга, доктор сможет поставить точный диагноз и назначить адекватное и действенное лечение.
Вид и степень бронхоэктатической болезни легких можно классифицировать по таким показателям:
- деформация бронхов;
- фаза бронхоэктатической болезни;
- зоны, которые охвачены воспалением;
- тяжесть протекания бронхоэктатической болезни;
- причина появления бронхоэктазов в легких.
К основному критерию относится характер деформации бронхов, ведь по нему идет опись патологического процесса. Вид деформации определяется с помощью бронхографии, результаты показывают такие формы расширения:
- цилиндрическая: расширение просвета бронхов равномерное и расположено на длинном участке;
- четко образная: такие бонхоэктазы имеют вид бусин либо четок, расположены последовательно вдоль одного бронха;
- мешотчатая: расширение бронха наблюдается с одной стороны в виде шара или овала;
- веретенообразная: бронхоэктазы имеют вид постепенно сужающегося расширения;
- смешанная: у одного пациента обнаруживаются несколько вышеперечисленных форм.
Диагностика бронхоэктаза
Лабораторная диагностика
Общий анализ крови позволяет выявить лейкоцитоз, повышение СОЭ, иногда анемию. Мокрота имеет трёхслойный характер, при её бактериологическом исследовании выявляют такие симптомы как — различную микрофлору (Haemophilus influenzae, Streptococcus pneumoniae, Staphylococcus aureus, анаэробы, микобактерии туберкулёза, грибы). При исследовании глобулинов сыворотки крови обнаруживают значительное снижение сц-фракции, что позволяет заподозрить недостаточность альфа-антитрипсина, особенно у больных с наличием эмфиземы. Целесообразно определение содержания электролитов в потовой жидкости, поскольку концентрация хлоридов более 60 мэкв/л у детей и более 80 мэкв/л у взрослых патогномонична для муковисцидоза. С целью выявления первичной цилиарной дискинезии производят биопсию слизистой оболочки носа для ультраструктурных исследований аппарата ресничек.
Дифференциальная диагностика
Дифференциальная диагностика симптомов бронхоэктатической болезни в большинстве случаев не представляет затруднений. Иногда проблема возникает в случаях выраженной деформации бронхов при ХОБЛ. Однако внедрение РКТ, а при необходимости — тщательно выполненные бронхограммы позволяют подтвердить или исключить наличие бронхоэктазов. От мелких бронхиальных кист кистевидные ателектазы отличаются хорошим контрастированием.
www.medmoon.ru
Бронхоэктаз — это необратимое расширение участка бронха, вызванное повреждением бронхиальной стенки.
Бронхоэктазы могут развиться вследствие состояний, которые косвенно или непосредственно приводят к повреждению бронхиальной стенки, нарушая ее устойчивость. Бронхоэктазы могут возникать как на каком-либо отдельном участке, так и на всем протяжении бронхов.
Как правило, их развитие наблюдается в бронхах, имеющих средние размеры, однако, довольно часто, наблюдается поражение мелких бронх, расположенных ниже.
Встречается несколько видов бронхоэктазов, поражающих бронхи больших размеров. Их возникновение наблюдается при аллергическом бронхо-легочном аспергиллезе, возникновение которого связано с иммунной реакцией организма на грибковую инфекцию.
Бронхиальная стенка имеет несколько слоев, которые на разных участках дыхательных путей имеют различную толщину и строение. Слизистая бронхов и следующая за ней подслизистая имеют клетки, которые способствуют защите дыхательных путей и легких от вредных веществ. К защитным клеткам также относятся клетки, вырабатывающие слизь, клетки, имеющие реснички (они способствуют удалению твердых частиц и слизи из дыхательных путей), цилиарные клетки, а также многие другие виды клеток, которые играют важную роль в формировании иммунитета, защите организма человека от болезнетворных организмов и вредных веществ. В формировании структуры дыхательных путей принимают участие хрящевой слой, мышечные и эластические волокна. В питании и защите бронхиальных стенок важную роль имеют кровеносные сосуды, а также лимфоидная ткань. Во время сокращения мышечных волокон происходит изменение диаметра дыхательных путей.
При развитии бронхоэктазов может наблюдаться частичное разрушение или воспаление бронхиальной стенки, могут быть повреждены или частично разрушены цилиарные клетки, повышена выработка слизи. Помимо этого может наблюдаться потеря нормального тонуса бронхиальных стенок, при этом пораженный участок становится более широким и дряблым, в нем могут образовываться выпячивания, «мешки», которые по внешнему виду напоминают небольшие воздушные шарики. Повышенная выработка слизи приводит к увеличению в бронхах количества патогенных микроорганизмов. Увеличение количества инфицированной слизи способствует снижению проходимости бронхов и приводит к дальнейшему прогрессированию повреждения бронхиальной стенки. В воспалительное поражение бронхов могут вовлекаться довольно значительные участки бронхов, вплоть до альвеол. В особо тяжелых случаях происходит замещение сосудистой ткани фиброзной, и разрушение сосудистой стенки тканей легкого может создавать дополнительную нагрузку на сердце. Помимо этого, воспаление и увеличение количества кровеносных сосудов в бронхиальных стенках может стать причиной появления крови в мокроте, а закупорка слизью поврежденных дыхательных путей может снизить содержание кислорода в крови.