О мононуклеозе мир узнал ещё в 1887 году, когда Н.Ф. Филатов открыл это заболевание. Сегодня мы поговорим о том, что такое мононуклеоз у детей. Мононуклеоз встречается практически у 90% детей в возрасте до 10 лет. Это заболевание вызвано герпесом 4 типа, который называется вирус Эпштейна-Барр. Давайте более подробно рассмотрим, как прогрессирует инфекционный мононуклеоз в организме детей, какую он даёт симптоматику и что делать если вы обнаружили признаки мононуклеоза у ребёнка.
Причины
Как правило, дети зачастую находятся в больших закрытых коллективах, таких как детский сад, школа, театр, общественный транспорт – в местах массового общественного скопления. В таких общественных пунктах мононуклеоз у ребёнка может возникнуть путём передачи инфекции от больного человека. Существует несколько линий получения герпетического вируса Эпштейна-Барр, это:
- Близкий контакт. При поцелуях, что, прежде всего, связано с преимущественным инфицированием слюной. Вирус проникает от больного человека в организм здорового ребёнка через слизистую оболочку гортани, полости рта и носа – дыхательные пути. Инфекционный мононуклеоз у детей может образоваться при переливании крови от заражённого донора.
- Воздушно-капельная передача вируса. Несмотря на то, что в окружающей среде вирус обычно погибает быстро, но и в этой ситуации инфекция может проникнуть в организм.
- Бытовой путь передачи. Общее пользование предметами обихода – чашка, ложка, стакан, тарелка, вода в бутылке, полотенце, зубная щётка и прочее.
Длительность инкубационного периода обычно имеет в своём распоряжении от 5 до 14 дней – в среднем неделю. В некоторых случаях, по статистике, мононуклеоз у детей может проходить от полутора до двух месяцев. Основания данного явления не пользуются известностью.
Вирусный мононуклеоз возможен при возникновении следующих форм инфекционного заболевания:
- Атипичный. Характерные симптомы мононуклеоза как у детей, так и у взрослых, связаны с невероятно мощной выраженностью чем обычно. К примеру, дети могут при заболевании температурить, а могут переболеть и без поднятия температуры. Атипичный мононуклеоз изначально обладает предрасположенностью вызывать серьёзные осложнения и тяжёлые последствия.
- Хронический. Рассматривается как катастрофические результаты ухудшения активности работы иммунной системы детского организма.
Инфекционный мононуклеоз у детей при симптомах и лечении любого плана может существенно варьироваться. Это может зависеть абсолютно от субъективных особенностей детского организма. В первую очередь – это работа иммунитета.
Что такое инфекционный мононуклеоз
Справочно. Инфекционный мононуклеоз – это острая инфекционная патология, вызываемая преимущественно герпетическими вирусами.
Клинически инфекционный процесс проявляется:
- специфическим воспалением лимфоидных тканей,
- интоксикационной и лихорадочной симптоматикой,
- развитием гепатоспленомегалии,
- появлением в анализах крови АМ (атипичные мононуклеары).
Код инфекционный мононуклеоз по МКБ10 – В27. В зависимости от возбудителя инфекционного процесса, после основного кода указывается дополнительный:
- 0 – для заболевания, вызванного ЭПБ (Эпштейн-Барр вирусы);
- 1 – для ИМ, вызванного цитомегаловирусной инфекцией;
- 8 – для других форм ИМ, вызванных уточненным возбудителем;
- 9 – для неуточненных инфекционных мононуклеозов (В27.9).
Симптомы
Поскольку на сегодняшний день от массового заражения мононуклеозом у детей профилактика практически отсутствует. В случаях, когда ребёнок контактируют с больными детьми, следует чётко следить за его здоровьем. Если соматические признаки мононуклеоза не проявятся, то ребёнок либо не заразился, либо иммунная система детского организма справилась с инфекцией и болезнь прошла неопасно.
Существует много инфекционных заболеваний. Чтобы понять, что это за болезнь, необходимо разобраться с проявленными симптомами:
- Обнаруживаются соматические проявления продромального характера. Катаральные симптомы – самочувствие постепенно, но заметно ухудшается; температура держится в субфебрильной точке; в горле отмечается устойчивое першение; когда заложен нос дыхание становится весьма тяжёлым; происходит патологическая припухлость миндалин.
- Проявляются признаки общей интоксикации – высыпания на теле; сильный озноб; резкое повышение температуры; физическая слабость; значительное увеличение лимфатических узлов.
- При внезапном заражении мононуклеозом симптоматика у детей выражена более насыщенно. При сложившихся обстоятельствах такого плана не исключена лихорадка – температура повышается от 38 до 39 градусов и держится несколько дней; в редких случаях в течение месяца. Высокая потливость, сильный озноб, чрезмерная сонливость, общая слабость. Характерные приметы интоксикации – головная боль, боль в горле при глотании, ломота всего тела или в мышцах.
- Дальше обычно приходит кульминация соматического инфекционного мононуклеоза у детей. Отчётливо выражаются основные характерные особенности клинической картины болезни. Ангина – появляется крупчатость задней стенки слизистой оболочки глотки, возможно возникновение кровоизлияний в слизистой, фолликулярная гиперплазия. Также наблюдается гепатоспленомегалия – резкое увеличение селезёнки и значительное увеличение печени. Лимфаденопатия – значительное увеличение лимфоузлов. Появление высыпаний по большой части тела.
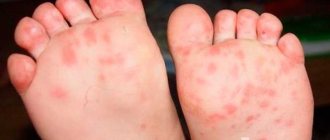
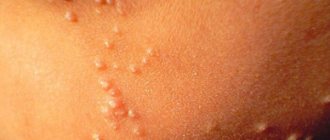
При инфекционном мононуклеозе высыпания чаще всего зарождаются одновременно с лихорадкой, состоянием проявляющихся увеличенных узлов лимфатической системы. Сыпь может довольно интенсивно локализоваться в области ног, туловища (спина, руки или живот) и лица в виде крошечных пятен красного, а иногда бледно-розового цвета.
Такие высыпания не нуждаются в лечения, ни в коем случае не рекомендуется применение мазей. Сыпь самоликвидируется за счёт усиленной борьбы иммунной системы с вирусом. Если же сыпь начала чесаться при приёме антибиотиков, это удостоверяет аллергическую реакцию на данные лекарства, потому что при мононуклеозе высыпания не чешутся.
Чем опасно заболевание
Как правило, заболевание протекает в доброкачественной форме, осложнения развиваются редко.
В единичных случаях заболевание может осложняться:
- аутоиммунно-гемолитическими анемиями,
- тромбоцитопениями,
- гранулоцитопениями,
- неврологическими патологиями (энцефалитами, параличами черепно-мозговых нервов, параличом мимической мускулатуры и т.д.),
- менингоэнцефалитами,
- полиневритами,
- поперечными миелитами,
- психозами,
- перикардитами,
- миокардитами,
- пневмониями,
- разрывами селезенки.
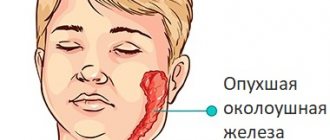
Полиаденит
Но всё же, наиболее существенным соматическим признаком инфекционного мононуклеоза, обычно считается полиаденит – соединённый групповой воспалительный процесс лимфатических узлов. Обычно является результатом гиперплазии лимфоидной ткани. В подавляющем большинстве случаев на миндалинах формируются островковые многократные наложения в виде серых и беловато-желтоватых оттенков. Эти рыхлые и бугристые образования удаляются без особых затруднений.
Кроме всего этого, увеличиваются лимфатические узлы нервной системы. Вирус в них активно задерживается. В особенности усиленно увеличиваются лимфоузлы на шеи сзади. При поворотах головы лимфоузлы становятся очень заметными. Так как лимфоузлы, расположенные рядом, связаны между собой, их поражение носит двухсторонний характер.
В некоторых случаях лимфоузлы увеличиваются даже в брюшной полости. Они сжимают нервные окончания, чем и провоцируют возможное возникновение симптомов острого живота, что может привести к неправильной постановке диагноза.
Для инфекционного мононуклеоза у детей свойственна гепатоспленомегалия – одновременное увеличение печени и селезёнки. Это одни из самых чувствительных к болезни органов, поэтому значительные изменения происходят уже в начальной стадии заражения. Селезёнка может настолько увеличиться, что она разрывается из-за того, что ткани не выдерживают давления.
В течение месяца может отмечаться беспрерывный рост размеров данных органов. Иногда он длится и после выздоровления ребёнка. При восстановлении температуры тела нормализуется состояние печени и селезёнки.
Проводимая пальпация лимфатических узлов не так болезненна из-за подвижности и неплотного контакта с кожей.
Осложнения
Осложнений при инфицировании можно избежать, если провести правильное лечение, но в ряде случаев болезнь путают с простудой и изначально назначают неправильные препараты.
- Осложнения со стороны внутренних органов включает: кровоизлияние в сетчатку, развитие воспаления почек, проблемы с дыхательной системой, появление гнойных ран, паротит, панкреатит, заболевания щитовидной железы, нарушение работы печени.
- При разрыве селезёнки больной чувствует резкую боль внутри живота, наряду с чем, возникает кровотечение. Такой случай может привести к летальному исходу. В этом случае проводят экстренную госпитализацию.
- Из-за поражения печени, неправильное лечение может обернуться гепатитом. В результате разрушения клеток печени, возникает желтуха.
- В ряде осложнений возникает менингит. Он характеризуется воспалением оболочки головного мозга. Является тяжелым заболеванием, лечение которого длительный и сложный процесс.
- Появление анемии.
- Наличие галлюцинаций, частые депрессии, психические отклонения, паралич Белла, энцефалит, воспаление головного мозга.
При лечении инфекционного мононуклеоза главным фактором, является своевременное обращение к врачу, а также соблюдение поставленных рекомендаций. При правильном подходе, болезнь не несет серьезных и опасных последствий. Медикаментозная терапия включает снятие всех воспалительных процессов и симптомов, а также восстановление работы пораженных органов.
Следует помнить, что данный вирус относится к типу герпесовых, из-за чего полному излечению не поддается. Именно поэтому, повторные рецидивы у взрослых возможны через определенное время.
Чтобы избежать повторной болезни, необходимо поддерживать иммунную систему и везти здоровый образ жизни.
Оформление статьи: Мила Фридан
Диагностика
При мононуклеозе у детей лечение проводить можно только после посещения клиники. Специалисты, при правильной постановке дифференциальной диагностики, назначат соответствующее лечение после подтверждения специальных анализов. Анализы исследуют в специальных лабораториях.
Чтобы обнаружить вирус Эпштейна-Барр, необходимо сдать несколько анализов для их исследования:
- обследуется ДНК ВЭБ научным методом ПЦР;
- антитела типа IgMk к капсидному антигену ВЭБ;
- антитела типа IgM, IgG к вирусам методом ИФА;
- антитела типа IgGk к нуклеарному антигену ВЭБ;
- антитела типа IgGk к капсидному антигену.
Обычно диагностика такого плана протекает без особых затруднений. Широко применяются лабораторные освидетельствования. Все эти медицинские обследования отчётливо обнаруживают возможное наличие инфекции в динамике. Чётко раскрывается стадия болезни: острая или хроническая.
Диагностика заболевания
Специфического анализа на мононуклеоз нет, основной метод диагностики – клинический анализ крови, при наличии инфекции показывает повышенный уровень атипичных мононуклеаров, которые появляются через 15-20 дней после зинфицирования.
Дополнительно в крови наблюдается высокое содержание лейкоцитов, лимфоцитов, моноцитов, СОЭ, все показатели превышают допустимые возрастные нормы в 1,5 раза.
Какие еще анализы нужно сдать:
- биохимический анализ крови – позволяет определить наличие сбоев в работе внутренних органов;
- тест на ВИЧ;
- общий анализ мочи – показывает работу органов мочевыводящей системы;
- ИФА – анализ показывает наличие в крови антител к возбудителям болезни;
- ПЦР – показывает наличие в организме ДНК болезнетворных микробов.
При тяжелом течении патологии врач назначит УЗИ или КТ, чтобы определить степень поражения патогенными микроорганизмами внутренних органов.
Лечение
Лечение при мононуклеозе у детей неизбежно объединяется в полное отстранение соматических признаков заболевания.
- Для урегулирования температуры тела у ребёнка рекомендуются жаропонижающие лекарственные средства: Парацетамол для детей – отличный медикаментозный препарат для снижения температуры и отстранения всяких болевых признаков болезни. Аналоги – Панадол, Эффералган, Калпол.
- Для устранения симптомов ангины и для снятия налёта целесообразно прописывают спреи для горла – Каметон и Ингалипт. Рекомендации для полоскания горла – соляной раствор, фурацилин и цветы аптечной ромашки.
- При особо угнетающем гипертоксическом болезненном состоянии назначается курс Преднизалона.
- При необходимости укрепления иммунной системы назначаются иммуномодуляторы – детский Анаферон, Циклоферон, Имудон, Виферон, витамины B, C, P.
- При вторичной вирусной инфекции лечащий врач прописывает антибиотики.
Диагностика Эпштейн-Барр вирусной инфекции
Диагностика основывается на комплексе ведущих клинических симптомов (лихорадка, лимфаденопатия, увеличение печени и селезёнки, изменения периферической крови).
Помимо исследования картины крови диагностика основывается на обнаружении гетерофильных антител и специфических антител к ЭБВ.
Гетерогенные антитела. Используют модификацированные реакции гетерогемагглютинации: реакцию Пауля–Буннелля (реакция агглютинации бараньих эритроцитов) в настоящее время в связи с низкой специфичностью не рекомендуют. Реакция Гоффа–Бауэра — агглютинация сывороткой крови больного формалинизированных лошадиных эритроцитов (4% взвесь), реакция проводится на стекле, результаты учитывают через 2 мин; возможно применение для экспресс-диагностики. Титры гетерофильных антител достигают максимума на 4–5-й нед от начала болезни, затем снижаются и могут сохраняться 6–12 мес. Однако эта реакция также может давать ложноположительные и ложноотрицательные результаты.
Наиболее специфичны и чувствительны методы, основанные на определении антительных маркёров антигенов ЭБВ (НРИФ, ИФА), которые позволяют определить форму инфекции.
Таблица 18-27. Диагностическое значение антител к вирусу Эпстайна–Барр
Антитела (IgM) к капсидному антигену при инфекционном мононуклеозе обнаруживаются с конца инкубационного периода, они определяются не более 2–3 мес. IgI к капсидному антигену появляются в остром периоде инфекции и сохраняются пожизненно. Антитела к ранним антигенам (IgM) появляются в разгаре болезни у 70–80% больных и быстро исчезают, а антитела к IgI сохраняются длительно. Повышение титра антител к ранним антигенам характерно для реактивации ЭБВ-инфекции и для опухолей, обусловленных этим вирусом. Антитела против ядерного антигена появляются через 6 мес после инфицирования и сохраняются в невысоких титрах пожизненно.
Дополнительным подтверждением Эпштейн-Барр вирусной инфекции может служить тест по выявлению ДНК вируса в крови или слюне методом ПЦР. Его применение эффективно для обнаружения ЭБВ-инфекции у новорождённых, когда определение серологических маркёров малоэффективно вследствие несформировавшейся иммунной системы, а также в сложных и сомнительных случаях при диагностике ЭБВ у взрослых.
Дифференциальная диагностика инфекционного мононуклеоза
Необходимо дифференцировать с лихорадочными заболеваниями, протекающими с лимфаденопатией и гепатолиенальным синдромом; протекающими с синдромом острого тонзиллита и протекающими с наличием атипичных мононуклеаров в крови.
Таблица 18-28. Дифференциальная диагностика инфекционного мононуклеоза
Показания к консультации других специалистов
Всех больных с диагнозом инфекционного мононуклеоза и при подозрении на него необходимо обследовать на ВИЧ-инфекцию в остром периоде болезни, через 1, 3 и 6 месяцев в периоде реконвалесценции.
При сохранении гематологических сдвигов показана консультация и обследование у гематолога, при появлении болей в животе — консультация хирурга и УЗИ органов брюшной полости.
При появлении неврологической симптоматики необходима консультация невропатолога.
Пример формулировки диагноза
В27.0. Инфекционный мононуклеоз. Среднетяжёлое течение.
Осложнение: сыпь после приёма ампициллина.
Показания к госпитализации
Больных госпитализируют по клиническим показаниям. Основными показаниями для госпитализации и лечения больного в стационаре служат: длительная высокая лихорадка, желтуха, осложнения, диагностические трудности.
Домашнее лечение
Лечение инфекционного мононуклеоза у детей также можно проводить в домашних условиях, совмещая применение медикаментозных препаратов с фитотерапией. Для приготовления отвара необходимо взять в равных пропорциях травы – цветы ромашки аптечной, мать-и-мачеха, череда, бессмертник, цветы календулы, тысячелистник. Четыре столовые ложки сухой травы залить одним литром кипятка. Настаивать в термосе около 10-12 часов. Затем процедить и пить за полчаса до еды по половине гранёного стакана.
В основном от инфекционного мононуклеоза дети лечатся в домашних условиях. Но в некоторых случаях, при определённых причинах, лечение проводится стационарно. Госпитализируют детей при возникновении довольно мощного отёка гортани (при затруднении дыхания проводится лёгочная вентиляция и трахеотомия). При увеличении селезёнки и печени возможно проведение операции – спленэктомия.
Лечение мононуклеоза у детей
Мононуклеоз – это вирусное заболевание, поэтому применение антибиотиков против него бессмысленно. Единого лекарства для лечения мононуклеоза не существует, в терапии используются различные противовирусные средства (Ацикловир, Изопринозин и т.д.). Однако основные силы для борьбы с вирусом исходят от естественного иммунитета организма, и чем он исходно выше, тем больше шансов на быструю поправку без осложнений.
☝☝☝Детский врач Комаровский говорит о том, что острый мононуклеоз – заболевание, которое в большинстве случаев лечится амбулаторно, т.е. в домашних условиях при условии регулярного посещения врача.
Однако в тяжелых случаях (особенно это касается грудничков) показана госпитализация ребенка в больницу. Критерии госпитализации следующие:
- Температура выше отметки 39,5 С;
- Развитие осложнений;
- Выраженные признаки интоксикации организма – рвота, тошнота, длительная лихорадка и т.д.;
- Выраженные трудности с дыханием, угроза удушения.
➡Лечить мононуклеоз можно различными средствами. Как уже было сказано ранее, первый способ терапии – симптоматический, призванный устранять проявления болезни, пока иммунитет организма самостоятельно борется с вирусом. Препараты, используемые с этой целью, в основном относятся к жаропонижающим средствам.
Преднизолон при сложно течении ИМ
В том случае, если мононуклеоз дает осложнение в виде ангины, используют местные антисептики, а также назначают иммуномодулирующие неспецифические препараты для поддержания защитных сил организма. Антибиотики перорально или инъекционно назначают только в случае присоединения бактериальной инфекции и обнаружении ее в анализах.
Часто лечение мононуклеоза сопровождается назначением общеукрепляющих витаминных средств, т.к. организм теряет множество полезных веществ во время борьбы с болезнью. Также используются гепатопротекторы и прочие препараты для улучшения функций печени. Во избежание аллергических реакций в ответ на снижение иммунитета назначают антигистаминные средства.
В случае тяжелого течения болезни с яркими признаками токсикоза, в условиях стационара назначается кратковременный курс преднизолона. Препарат используется также при высоком риске асфиксии. Также при отеке гортани и выраженных трудностях с дыханием устанавливается трахеостома, и ребенка переводят на искусственную вентиляцию легких.
Другим опасным осложнением мононуклеоза является разрыв селезенки. Во избежание этого регулярно проводится ультразвуковой контроль состояния органа, а в случае разрыва необходима хирургическая операция.
☝Нередко можно встретить людей, рекомендующих лечить мононуклеоз гомеопатией. В том числе можно встретить людей, которые дают положительные отзывы о подобном лечении. Народный слух о пользе гомеопатии объясняется тем, что сами средства не делают организму ни лучше, ни хуже, и мононуклеоз иногда самостоятельно излечивается при условии крепкого иммунитета у ребенка.
⚠Однако при таком лечении легко может развиться осложнение, в свою очередь грозящее последствиями вплоть до летального исхода.
Детская диета
Рекомендуется строгое и абсолютно правильное детское питание в виде обязательной щадящей диеты при мононуклеозе у детей. Придерживаясь этих правил можно рассчитывать на быстрое выздоровление и на последующее восстановление.
- Исключить из рациона детского питания: жареную и жирную продукцию; сладости, соленья, варенья, копчёности, лук, чеснок, фасоль, горох и подобные продукты. Уменьшить употребление сметаны; сыров; жирного творога; жирного молока; масел – как сливочного, так и растительного.
- Включить в рацион детского питания: молочные каши; всю нежирную молочную и рыбную, а также отварную мясную продукцию; свежие фрукты и овощи.
- Комплексные витамины для детей – обязательны.
Подобная диета снимает большую нагрузку с печени у детей, которая существенно пострадала в период герпетического заболевания.
Дополнительно
Чтобы получить максимально объективную картину заболевания, сдать анализы крови необходимо несколько раз, и в обязательном порядке – после выздоровления. Достоверные результаты обеспечивает соблюдение правил предварительной подготовки к анализам.
Пациенту необходимо:
- за 2-3 суток устранить из рациона жирную пищу, жареные блюда, алкогольные напитки;
- прервать прием медикаментов;
- накануне процедуры ограничить спортивные и иные физические нагрузки;
- соблюдать режим голодания 8-12 часов (сдавать кровь на все анализы нужно строго натощак).
- минимум за час до забора крови отказаться от никотина.
Ознакомиться с результатами биохимии и ОКА можно на следующий день. Для выполнения специальных исследований предусмотрен недельный интервал выполнения.
Восстановление
После перенесённого герпетического мононуклеоза у детей устанавливается восстановительная стадия, которая может длиться вплоть до целого года.
- Переболевшие дети ещё достаточно долго чувствуют себя утомлёнными, сонными, разбитыми, апатичными.
- Чаще всего у детей плохой аппетит, почему и необходимо соблюдать лёгкие, вкусные диеты. Питьё (натуральные соки, морсы из натуральных ягод, тёплые чаи из трав) должно быть обильным.
- Ни в коем случае не загружать детей домашней работой или спортом. Дети должны избегать как переохлаждения, так и перегревания. Детям необходимы прогулки на свежем воздухе. Чаще бывать на природе, на даче или в деревне.
Подводя итоги следует заметить, что во время всего восстановительного этапа дети должны наблюдаться лечащим врачом. Мононуклеоз не всегда является опасным заболеванием, особенно если иммунная система у ребёнка работает очень хорошо и борется с вирусом, но в любом случае необходим комплексный подход к лечению, правильная диагностика и хорошее восстановление.
Гематологические показатели
ОКА проводится по капиллярной крови (из пальца). Общий клинический анализ позволяет выявить нарушения биохимических процессов, характерные для моноцитарной ангины (другое название мононуклеоза). Важное значение в диагностике заболевания имеют показатели лейкограммы, которую составляют белые клетки крови – лейкоциты (в бланке исследования обозначаются WBC).
Они отвечают за защиту организма от бактерий, вирусов, паразитов и аллергенов. Подгруппы лейкоцитов:
- гранулоциты: нейтрофилы — NEU (палочкоядерные и сегментоядерные), эозинофилы – EOS, базофилы – BAS.
- агранулоциты: моноциты – MON и лимфоциты – LYM.
При расшифровке результатов анализа на инфекционный мононуклеоз повышенное внимание уделяется следующим параметрам:
- наличие лейкоцитоза или лейкопении (завышенных или пониженных значений лейкоцитов);
- сдвиг лейкоцитарной формулы (лейкограммы).
- присутствие атипичных мононуклеаров;
- смещение значений моноцитов и лимфоцитов;
- концентрация гемоглобина;
- изменение скорости оседания эритроцитов – красных клеток крови (СОЭ);
- уровень тромбоцитов (кровяных пластинок, отражающих степень свертываемости крови) и эритроцитов.
Маркером болезни Филатова являются атипичные мононуклеары (иначе, вироциты или монолимфоциты) – молодые одноядерные клетки из группы агранулоцитов. В общем анализе здоровой биожидкости (крови) обнаруживается мизерное количество данных клеток, либо они не определяются совсем.
Характеристика заболевания
Инфекционный мононуклеоз – заболевание инфекционно–вирусного характера.
Имеет острую форму течения. Возбудитель патологии – вирус Эпштейна-Барр, однако считается, что спровоцировать развитие недуга может и вирус герпеса.
Проявления патологии зависят от возраста ребенка. У детей младшего возраста отмечаются общие признаки недомогания, выздоровление, как правило, наступает через 2-3 недели после заражения.
Если говорить о подростках, то здесь все сложнее, клинические проявления недуга более выразительные и яркие, а процесс исцеления занимает весьма продолжительный период времени (до нескольких месяцев).
Инфекция передается воздушно-капельным путем, распространяется по организму ребенка постепенно.
Изначально поражаются области верхних дыхательных путей, затем, попадая в кровоток, разносится по всему организму, поражая, в первую очередь, близлежащие лимфатические узлы.
Инфекционный мононуклеоз (вирус Эпштейн Барр): симптомы, диагностика, лечение
Этиология
Вирус Эпштейн-Барр (EBV), также известный как вирус герпеса человека 4, является этиологическим агентом примерно в 80-90% случаев инфекционного мононуклеоза. В оставшихся случаях синдром мононуклеоза, не связанный с вирусом Эпштейн-Барр, также может быть вызван вирусом герпеса человека 6 (9%), ЦМВ (5-7%), ВПГ-1 (6%) и редко стрептококковыми пиогенами, Toxoplasma gondii, ВИЧ-1, аденовирусом , а также Corynebacterium diptheriae, Francisella tularensis, вирусами гепатита A и B, краснухи или энтеровирусами. Этот синдром может быть также вызван заболеваниями соединительной ткани, злокачественными новообразованиями и медикаментозными реакциями. Этиология большинства случаев инфекционного мононуклеоза, не связанных с вирусом Эпштейн-Барр, остается неизвестной.
Заражение людей происходит главным образом через слюну, отсюда и название заболевания — «болезнь поцелуев«. В одном исследовании у всех пациентов с ИМ, вызванным EBV, вирус выделялся из ротоглотки в течение 6 месяцев после начала заболевания.
В проспективном исследовании 22 из 24 здоровых людей с прошлым анамнезом инфекции EBV выделяли вирус со слюной в течение 15 месяцев. Нет доказательств сексуального пути передачи вируса ЭБ. Было показано, что у молодых женщин, риск EBV сероконверсии возрастает с увеличением числа сексуальных партнеров. В одном исследовании риск заражения EBV был ниже среди студентов университета, которые всегда использовали презерватив, чем среди тех, кто имел половые сношения без презервативов. Поскольку в половых выделениях уровень EBV значительно ниже по сравнению со слюной, половой акт, вероятно, не самый важный путь передачи. Однако и слюна, и генитальные выделения считаются неэффективными путями передачи.
Сообщалось о редких случаях передачи EBV через продукты крови, при трансплантации органов и о внутриматочной передаче. Риск приобретения EBV инфекции при переливании крови является крайне низким. Люди и, возможно, приматы, являются единственным известным резервуаром EBV. Определение четких факторов риска невозможно из-за высокой распространенности инфекции (свыше 90% инфицированных людей являются взрослыми).
Патофизиология
Вирус Эпштейн-Барр (EBV) имеет литический и латентный жизненные циклы. Ранняя первичная инфекция (литическая), вероятно, встречается в орофарингеальных В-клетках, когда EBV напрямую контактирует с этими клетками через тонзиллярные крипты. Циркулирующие В-клетки затем переносят инфекцию в печень, селезенку и периферические лимфатические узлы, что вызывает гуморальный и клеточный иммунный ответ на вирус. Антитела, продуцируемые в ответ на инфекцию, направлены против структурных белков EBV, таких как вирусные капсидные антигены (VCA), ранние антигены (EAs) и ядерный антиген EBV (EBNA); эти антитела используются для серологического диагноза EBV-инфекции. Быстрый клеточный ответ Т-клетками имеет решающее значение для подавления первичной инфекции EBV и определяет клиническую экспрессию EBV-инфекции.
Симптоматическая первичная инфекция, вызванная вирусом ЭБ, обычно сопровождается скрытой стадией. Латентная инфекция связана с самореплицирующейся внехромосомной нуклеиновой кислотой, эписомами.
При латентной инфекции, вызванной EBV, вирус удлиняет продолжительность жизни инфицированных лимфоцитов; то есть он преобразует нормальные лимфоциты человека с ограниченным сроком жизни in vitro в непрерывные клеточные линии. У здорового серопозитивного по вирусу ЭБ взрослого приблизительно 0,005% циркулирующих В-клеток инфицированы EBV. Вполне вероятно, что при латентности наблюдаются низкие уровни продолжающейся репликации вируса и инфекции В-клеток в тонзиллярных и лимфоидных тканях, контролируемых остаточными популяциями EBV-специфических Т-клеток. Наблюдательное исследование у пациентов с бессимптомной первичной инфекцией свидетельствует о том, что симптомы могут возникать из-за гиперактивного иммунного ответа, а не самой вирусной инфекции.
Ключевые диагностические факторы
- Шейная или генерализованная лимфоаденопатия: Узлы обычно болезненные.
- Наиболее заметными они становятся после второй недели болезни.
- Наблюдается в 94% случаев.
- Часто напоминает фарингит, вызванный Streptococcus pyogenes.
- Изменяется от 37,8 ° C до 41,1 ° C; обычно < 38,9 ° C.
- Спленомегалия (Увеличение начинается в первую неделю. Длится 3-4 недели)
- Взрослые с меньшей вероятностью имеют боль в горле и лимфаденопатию, но чаще имеют гепатомегалию и желтуху (из-за гепатита). Вовлечение печени при острой EBV-инфекции проявляется в виде умеренного гепатита с преимущественно холестатическими признаками, но не всегда проявляется как клинически выраженная желтуха.Общая частота желтухи у подростков и взрослых составляет около 9%.
Диагностика
Инфекционный мононуклеоз может развиться у людей с первичным инфицированием вирусом Эпштейна–Барр (ВЭБ), но такое возникает не во всех случаях и зависит от возраста заражения и других факторов организма хозяина.
Анамнез и клиническое обследование
В развитых странах подозреваемый инфекционный мононуклеоз у пациентов возрастом 10– 30 лет проявляется лихорадкой, утомляемостью, чувством общего недомогания, фарингитом и шейной или генерализованной лимфаденопатией.
Для заболевания типично постепенное развитие, но у некоторых пациентов может наблюдаться резкое начало. У детей младшего возраста могут наблюдаться симптомы, подобные таковым у взрослых, но чаще инфекция у детей является субклинической или имеет легкую степень с неспецифическими симптомами. Симптомы мононуклеозного синдрома, не связанного с ВЭБ, обычно менее выражены. Легкие продромальные симптомы, которые длятся в течение нескольких дней, включают чувство общего недомогания, утомляемость, иногда лихорадку, и переходят в острую фазу.
Клиническая картина инфекционного мононуклеоза у детей и взрослых с ослабленным иммунитетом может быть аналогичной картине заболевания у пациентов со здоровым иммунитетом. Симптомы инфекционного мононуклеоза могут разрешаться в течение нескольких дней или могут сохраняться на 3–4 недели (у некоторых пациентов до 8 недель). В отдельных случаях может возникать двухфазное заболевание с усугублением симптомов после первичного улучшения. Полное разрешение некоторых симптомов инфекционного мононуклеоза, как, например, утомляемость, может занять несколько месяцев.
В течение длительного времени необходимо проводить мониторинг людей с ИМ на предмет возможного развития осложнений, среди которых обструкция дыхательных путей, гемолитическая анемия и тромбоцитопения.
Диагностические исследования
| Исследование | Результат |
Развернутый анализ крови
|
|
Выявление гетерофильных антител
|
|
EBV-специфические антитела
|
|
ПЦР в реальном времени
|
|
УЗИ органов брюшной полости
|
|
Дифференциальная диагностика
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
| Фарингит, вызванный группой А стрептококков |
|
|
| Гепатит А |
|
|
| Острая ВИЧ-инфекция |
|
|
| Аденовирусы |
|
|
| Вирус герпеса человека-6 |
|
|
| Инфекция ЦМВ |
|
|
| Вирус простого герпеса-1 |
|
|
Лечение
ИМ, как правило самоограничивающееся состояние, которое не требует никакого специального лечения. Основой терапии является поддерживающее лечение. Поддерживающее лечение включает в себя хорошую гидратацию, жаропонижающие и болеутоляющие средства, такие как парацетамол и нестероидные противовоспалительные препараты. Аспирин не должен назначаться детям из-за возможности развития синдрома Рея.
Отдых является частой рекомендацией, но его польза неизвестна при лечении ИМ. При инфекционном мононуклеозе во избежание возможного разрыва селезенки желательно воздержаться от активного спорта (включая контактный спорт) в первые 3-4 недели заболевания.
Ацикловир временно снижает вирусную пролиферацию в ротоглотке, но не помогает при разрешении симптомов заболевания или уменьшении частоты осложнений. Поэтому ацикловир и аналогичные противовирусные препараты не назначаются.
Тяжелое заболевание
Больные с тяжелым системным проявлением ИМ и осложнениями должны направляться в больницу. Системные кортикостероиды нужно использовать у пациентов с тяжелой обструкцией дыхательных путей, тяжелой тромбоцитопенией (<20,000 тромбоцитов/мм3) и гемолитической анемией.Эти краткосрочные осложнения встречаются редко, но требуют оперативного лечения.
Тяжелая обструкция, наблюдающаяся у 1-5% пациентов, вызвана увеличением миндалин и лимфатических узлов в ротоглотке. Системные кортикостероиды могут улучшить симптомы обструкции, но может потребоваться интубация, трахеостомия, или, в крайних случаях, удаление миндалин.
Тяжелая тромбоцитопения развивается менее чем в 1% случаев, хотя умеренная тромбоцитопения является более распространенной. У большинства больных она разрешается в течение 4-6 недель и, вероятно, связана с разрушением тромбоцитов в селезенке или антитромбоцитарными антителами. Не существует четкого взаимодействия между клинической тяжестью заболевания при ИМ и числом тромбоцитов. Системные кортикостероиды могут оказаться полезными, и при иммунной тромбоцитопении успешным может быть внутривенное введение иммуноглобулина (IVIG).
Гемолитическая анемия развивается в 1-3% случаев и скорее всего является результатом выработки антител против эритроцитов. Это обычно происходит на второй и третьей неделе заболевания и разрешается в течение 2-х недель. Системные кортикостероиды могут ускорить разрешение симптомов.
Хотя кортикостероиды обычно зарезервированы для тяжелых осложнений, некоторые практикующие врачи лечат пациентов с ИM кортикостероидами для облегчения симптомов. В одном исследовании лечение кортикостероидами обеспечивало облегчение боли в горле в краткосрочной перспективе (более 12 часов), но это преимущество было потеряно через 24, 48 и 72 часа. В целом на сегодня, существует недостаточно доказательств, позволяющих рекомендовать терапию кортикостероидами для контроля симптомов при ИM. Исследования эффективности лечения кортикостероидами единичны, гетерогенны и некачественны. Также отсутствуют исследования побочных эффектов, потенциальных побочных эффектов или осложнений, особенно в долгосрочной перспективе.
Постинфекционный синдром хронической усталости
Сообщаемая частота этого синдрома у пациентов с анамнезом ИМ варьирует в разных источниках, но в целом он не считается очень распространенной. Несколько небольших исследований показали рост вероятности того, что вирус Эпштейн-Барр (EBV) может сыграть определенную роль в патогенезе синдрома хронической усталости в подгруппах этих пациентов. До сих пор нет достоверных данных о том, чтобы рутинно считать вирус ЭБ этиологическим агентом этого широко распространенного синдрома. Скорее, новые данные свидетельствуют о том, что пост-инфекционный синдром хронической усталости представляет собой общий и стереотипный результат действия нескольких вирусных и невирусных инфекций.
В продольном когортном исследовании у половины молодых пациентов с синдромом хронической усталости после ИМ с длительной нетрудоспособностью отмечалось значительное улучшение, в том числе в виде занятости на полный или неполный рабочий день, тем самым подтверждая лучшие результаты, чем ожидалось.
Серологический метод диагностики
В XX столетии начали проводить тест Пауля-Буннелля с целью обнаружения в сыворотке крови гетерофильных антител. Если в анализе их титр превышает соотношение 1:224, это подтверждает развитие мононуклеоза. Однако результат теста в первую неделю от начала клинических проявлений инфекции в 40% случаев бывает отрицательным, поэтому для достоверности требуется повторное проведение анализа через 7 дней и 14 суток после первого анализа.
Сегодня тест Пауля-Буннелля считается менее эффективным для подтверждения мононуклеоза, поскольку точность реакции не высокая, в результатах не отображается стадия и тяжесть заболевания. При этом методе также не понятно, является ли инфекция первичной, или происходит её реактивация. Нередко при анализе крови отмечается снижение гетерофильных антител, а затем их уровень вновь повышается. Такое явление случается и при других вирусных инфекциях.
Механизм развития болезни
Вирус Эпштейн-Барра попадает со слюной или ее капельками на слизистую оболочку ротовой полости и закрепляется на ее клетках – эпителиоцитах. Отсюда вирусные частицы проникают в слюнные железы, иммунные клетки – лимфоциты, макрофаги, нейтрофилы и начинают активно размножаться. Происходит постепенное накопление возбудителя и заражение все новых клеток. Когда масса вирусных частиц достигает определенной величины, их присутствие в организме включает механизмы иммунного ответа. Особый вид клеток иммунитета – Т-киллеры – уничтожают зараженные лимфоциты, в связи с чем в кровь выбрасывается большое количество биологических активных веществ и вирусных частиц. Их циркуляция в крови приводит к повышению температуры тела и токсическому поражению печени – в этот момент появляются первые признаки болезни.
Особенностью вируса Эпштейн-Барра является его способность ускорять рост и размножение В-лимфоцитов – происходит их пролиферация с последующим преобразованием в плазматические клетки. Последние активно синтезируют и выделяют в кровь белки иммуноглобулины, что, в свою очередь, вызывает активацию другого ряда клеток иммунитета – Т-супрессоров. Они вырабатывают вещества, призванные подавить излишнюю пролиферацию В-лимфоцитов. Нарушается процесс их созревания и переход в зрелые формы, в связи с чем в крови резко возрастает количество мононуклеаров – одноядерных клеток с узким ободком цитоплазмы. По сути, они являются незрелыми В-лимфоцитами и служат наиболее достоверным признаком инфекционного мононуклеоза.
Патологический процесс приводит к увеличению размеров лимфоузлов, так как именно в них происходит синтез и дальнейший рост лимфоцитов. В небных миндалинах развивается мощная воспалительная реакция, внешне неотличимая от ангины. В зависимости от глубины поражения слизистой оболочки ее изменения варьируют от рыхлости до глубоких язв и налета. Вирус Эпштейн-Барра угнетает иммунный ответ за счет некоторых белков, синтез которых происходит под влиянием его ДНК. С другой стороны, зараженные клетки эпителия слизистой оболочки активно выделяют вещества, инициирующие воспалительную реакцию. В связи с этим постепенно нарастает количество антител к вирусу и специфического противовирусного вещества – интерферона.
Большая часть вирусных частиц выводится из организма, однако в организме человека пожизненно сохраняются В-лимфоциты со встроенной ДНК вируса, которую они передают дочерним клеткам. Возбудитель изменяет количество синтезируемых лимфоцитом иммноглобулинов, поэтому может привести к осложнениям в виде аутоиммунных процессов и атопических реакций. Хронический мононуклеоз с рецидивирующим течением формируется в результате недостаточного иммунного ответа в острую фазу, из-за чего вирус ускользает от агрессии и сохраняется в достаточном количестве для обострений болезни.
Симптомы и первые признаки
Инкубационный период (от момента внедрения, до первых клинических проявлений), длится 4-7 недель. В этот период происходит проникновение вируса через слизистые оболочки (ротоглотка, слюнные железы, шейка матки, ЖКТ). После, вирус начинает контактировать с В-лимфоцитами, заражая их, заменяя их генетическую информацию на свою, это обуславливает дальнейшую дезорганизацию заражённых клеток – они помимо чужой ДНК получают ещё «клеточное бессмертие» — практически бесконтрольное деление, и это очень плохо, т.к они уже не выполняют защитной функции, а просто являются переносчиками вируса.
Основными клиническими проявлениями доброкачественного лимфобластоза являются:
- повышенная утомляемость;
- лимфоаденопатия (увеличение регионарных лимфоузлов);
- гипертермия;
- боль в горле.
Могут также иметь место следующие клинические проявления (отдельно или в разных сочетаниях):
- миалгия;
- артралгия (суставные боли вследствие застоя лимфы);
- головные боли (в т. ч. мигренозные);
- катаральный трахеит;
- катаральный бронхит;
- снижение общего иммунитета.
Как правило, первым симптомом инфекционного мононуклеоза является общее недомогание без каких-либо других проявлений патологии. Начальный период продолжается в среднем около недели. По мере развития заболевания присоединяются увеличение (до 2-3 см) и болезненность шейных лимфоузлов и повышение общей температуры до фебрильных значений (38-39°С).
Инфекционный мононуклеоз сопровождается поражением печени, в связи с чем, нередко отмечаются такие симптомы как чувство тяжести в правом подреберье и изменение цвета мочи (она становится темной). В патологический процесс также вовлекается селезенка, поэтому у пациента отмечается спленомегалия (увеличение данного органа в размерах).
Общая продолжительность заболевания составляет в среднем 1-2 недели, после чего наступает период реконвалесценции. Состояние пациента постепенно улучшается, но общая слабость и увеличение шейных узлов могут отмечаться еще на протяжении 3 недель.
Прогноз
Пациентам, переболевшие вирусным мононуклеозом, как правило, приписывают благоприятный прогноз.
Стоит отметить, что основным условием отсутствия осложнений и неблагоприятных последствий является своевременное обнаружение лейкозов и постоянное наблюдение за изменением показателей крови. Также, чрезвычайно важно следить за самочувствием больных до момента их полного выздоровления. В ходе научных исследований выявлено:
- температура тела выше 37,5 градусов сохраняется приблизительно в течение несколько недель;
- симптомы ангины и боли в горле сохраняются на протяжении 1-2 недель;
- состояние лимфатических узлы нормализуется в течение 4 недель с момента манифестации заболевания;
- жалобы на сонливость, усталость, слабость могут выявляться еще в течение 6 месяцев.
Переболевшие взрослые и дети нуждаются в регулярном диспансерном обследовании на протяжении полугода-года с обязательным регулярным прохождением анализа крови.
Полимеразная цепная реакция при мононуклеозе
Самым чувствительным методом является ПЦР.
Применяется для диагностики мононуклеоза у новорождённых, при сомнительных результатах предыдущих анализов, а также людям, если их клиника инфекции проходит с осложнениями. Для проведения ПЦР человеку надо сдать кровь с вены или слюну, мочу, околоплодные воды. Перед забором биоматериала нельзя есть не менее 8 часов, а накануне следует употреблять жирную пищу. ПЦР-диагностика позволяет идентифицировать тип вируса и обнаружить его ДНК в клетках на самых ранних стадиях. Положительное значение в анализе указывает на наличие ВГЧ-4 и подтверждает этим причину инфекции.
Профилактика
В настоящее время медицинской наукой ещё не создано специфической вакцины от мононуклеоза. В связи с чем профилактика заболевания крайне важна. Предотвращение инфекционной болезни включает в себя:
- следование жёстких правил личной гигиены;
- применение индивидуальных столовых принадлежностей;
- использование личной зубной щётки;
- скрупулёзное исследование донорской крови на предмет наличия вируса.
К тому же, следует не забывать об укреплении иммунной системы:
- заниматься закаливанием;
- делать зарядку;
- заниматься спортом;
- чаще быть на свежем воздухе;
- комплексно принимать витамины.
Учитывая, что в детском или юношеском возрасте человек уже переболел мононуклеозом, то возможность возникновения опасного рецидива у взрослых маловероятна.
Симптомы болезни
Инкубационный период составляет от нескольких дней до полутора месяцев. Признаки мононуклеоза у взрослых проявляются следующим образом:
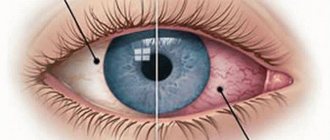
- Поражается ротовая полость и глотка. Увеличиваются небные миндалины, что приводит к затрудненному дыханию, охриплости голоса. В первые дни болезни миндалины покрываются густым белым налетом. Выделения слизи из носа присутствуют не всегда, но существует заложенность носовых ходов.
- Увеличение лимфоузлов. Воспаляются на шее, затылке на локтевых сгибах и кишечнике, но они остаются подвижными, не соединяясь с подлежащими тканями.
- Температура. Наблюдается резкий подъем до 39-40 градусов.
- Увеличение селезенки и печени. Через неделю после развития болезни органы достигают максимальных размеров. При этом иногда наблюдается желтушность кожи и склер глаз. Увеличение органов сохраняется до трех месяцев.
- Кожные высыпания. При активном развитии болезни на кожных покровах появляется сыпь, подобная коревой или скарлатинной. В полости рта, в небной области имеются точечные кровоизлияния.
- Нарушения сердечно-сосудистой системы. Возможна тахикардия, систолические шумы и снижение сердечных тонов.
При лечении мононуклеоза у взрослых симптомы через две-три недели проходят, но атипичные мононуклеары еще долго обнаруживаются в крови.
Фармакотерапия инфекционной болезни
При легких формах течения болезни лечение проводится в амбулаторных условиях, а при тяжелых – в инфекционных отделениях больницы. В острый период больному надо соблюдать постельный режим, кроме того, ему рекомендуется обильное питье: морс, компот, чай и легкие диетические блюда. Для лечения симптомов мононуклеоза у взрослых используют следующие медикаментозные средства:
- Жаропонижающие – для нормализации температуры тела: «Нимесулид», «Ибупрофен».
- Для поддержания иммунной системы – «Интерферон-альфа».
- Противовирусные – активизируют устойчивость организма к вирусам: «Циклоферон», «Тилорон».
- Антибиотики – применяют при необходимости для предупреждения бактериальных инфекций: «Азитромицин», «Цефтриаксон».
- Глюкокортикоиды – назначают при возникновении проблем с органами дыхания: «Дексаметазон», «Преднизолон».
- Растворы для внутривенного введения – уменьшают интоксикацию, облегчают самочувствие больного: «Декстроза», физраствор.
- Витаминно-минеральные комплексы – для восстановления организма.
Средняя продолжительность лечения составляет от двух недель до месяца. После этого больной в течение года состоит на диспансерном учете, проходя каждые три месяца лабораторный контроль показателей крови.
Клиническая картина хронического течения болезни
В отличие от острой формы, заболевание вялотекущее, и все симптомы проявляются слабо:
- Больной чувствует слабость, сонливость, легкое недомогание, головные боли.
- Температура держится в пределах 37,2–37,5 градуса.
- Наблюдаются слабые, ноющие и болезненные ощущения в горле. Гнойные пробки отходят из лакун с неприятным запахом.
- Шейные и подъязычные узлы воспалены, чувствуется тянущая боль при разговоре, повороте шеи.
- Кожные высыпания при хроническом мононуклеозе у взрослых несущественные, могут присутствовать на шее, груди, руках и лице.
- Носовые ходы заложены, отделение слизи небольшое.
- Незначительное увеличение печени и селезенки также присутствует.
Признаков поражения ЖКТ и легких не наблюдается. Примерно через неделю симптомы недуга исчезают самостоятельно, но болезнь не излечивается. Попав однажды в организм, вирус Эпштейна — Барр сохраняется в нем пожизненно. При этом он дает о себе знать, как только произойдет ослабление иммунной системы, причем каждый раз проявляясь по-разному.