Детские инфекции — это заболевания, которые большинство людей переносит, будучи еще детьми. Проявления многих так называемых детских инфекций были описаны еще в 17-19 века. Скарлатина у детей — яркое заболевание, знакомое людям с давних времен. Тогда за необычный вид больного ее прозвали пурпурной лихорадкой.
Название «скарлатина» (слово итальянского происхождения, которое переводится как ярко-красный) болезнь получила только в начале 19-го века.
Причины скарлатины. Как можно подхватить инфекцию?
Скарлатина — это инфекционное, преимущественно детское заболевание, которое протекает с признаками интоксикации организма, ангиной и характерными высыпаниями на коже.
Причиной развития скарлатины является бактерия. Возбудитель болезни — гемолитический стрептококк группы А, отличительной особенностью которого является свойство вырабатывать токсин. Наиболее высокая заболеваемость скарлатиной регистрируется в странах, где холодный и умеренный климат. Там, где жарко, она встречается редко. Случаи болезни увеличиваются в холодные месяцы года (осень, зима).
Чаще всего скарлатиной заболевают детки в возрасте с 2 до 11 лет. Грудные дети болеют скарлатиной крайне редко. Это можно объяснить наличием иммунитета, который мама передает ребенку во время беременности.
Скарлатина — это заразная болезнь. Заразиться можно от ребенка, больного скарлатиной и любой другой стрептококковой инфекцией, и даже от носителя стрептококка, у которого нет никаких признаков болезни.
Ребенок, больной скарлатиной, может заразить здорового в течение первых 10 дней с начала болезни. Инфекция хорошо передается по воздуху, проникая в организм ребенка в основном через слизистые оболочки миндалин и глотки, бытовым путем через предметы окружения — игрушки, посуду. Редко, но встречаются и другие пути проникновения инфекции — раны и ожоги.
Распространению скарлатины способствует скопление большой численности детей в одном помещении, поэтому в группу риска попадают организованные дети, посещающие сады, школы, кружки.
Механизм развития
Попадая в организм, стрептококк вызывает воспалительную реакцию в месте проникновения. Обычно это слизистая оболочка ротоглотки, но иногда бывает и поврежденная кожа. Возникает гнойно-некротическая ангина — воспаление миндалин, в лакунах которых образуются гнойные налеты. Затем возбудитель проникает в ближайшие лимфоузлы.
Стрептококк вырабатывает токсин (яд), который проникая в кровь, быстро распространяется по всему организму и действует на сердце, нервную и эндокринную системы ребенка. Всасывание токсина в кровь сопровождается интоксикацией, появляются высыпания, типичные для скарлатины.
У детей, переболевших скарлатиной, остается стойкий пожизненный иммунитет (защита, невосприимчивость), поэтому скарлатиной можно переболеть только один раз. Однако ребенок может заболеть другой инфекцией, вызванной стрептококками.
Как проявляется скарлатина? Яркие признаки болезни
Инкубационный (скрытый, когда ребенок уже болен, но проявлений болезни еще нет) период скарлатины может длиться от 2 до 7 дней.
3 основных признака скарлатины:
- сыпь;
- ангина;
- общая интоксикация.
Начинается скарлатина резко с подъема температуры и болей в горле. Дети часто предъявляют жалобы на головные боли и отказываются от еды потому, что больно глотать. В течение нескольких часов после начала болезни на коже лица, туловища, рук и ног появляется сыпь.
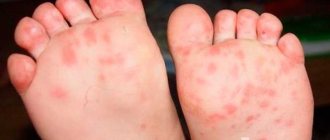
Особенности сыпи при скарлатине включают несколько нюансов.
- Сыпь точечная, розовая на гиперемированном (ярко-розовом) фоне.
- Появляется с первых суток болезни.
- На коже лица сыпь сосредоточена на щеках, в области носогубного треугольника ее нет.
- В кожных складках (подмышечных, локтевых, паховых), на боковых поверхностях тела, внизу живота сыпь более яркая с темно-красными полосами.
- Сыпь держится обычно от 3 до 7 дней.
- Пропадает, не оставляя никаких следов на коже.
Когда сыпь исчезает, с началом второй недели болезни возникает шелушение. Кожа лица, шеи и туловища шелушится отрубевидными чешуйками, а на кистях и стопах — пластинчатыми. Вначале появляются трещины кожи у края ногтя, затем шелушение распространяется с кончиков пальцев по всей поверхности ладоней и подошв, кожа начинает сходить пластами. На сегодняшний день столь ярко выраженное шелушение встречается редко.
Ребенок, который болен скарлатиной, имеет характерный внешний вид: глаза блестящие; слегка отечное лицо с ярко-красными пылающими щеками и резко выделяющимся на этом фоне бледным носогубным треугольником.
Один из постоянных и главных признаков скарлатины являются изменения в ротовой полости и в горле. Для скарлатины характерно покраснение миндалин, дужек и язычка настолько яркое, что их называют «пылающая ангина» или «пожар в зеве».
Скарлатинозная ангина может быть катаральной (без гноя) и гнойной, но чаще всего бывает некротической. На миндалинах появляются участки некроза (разрушенные, погибшие ткани) в виде налетов грязно-серого цвета, которые исчезают постепенно в течение 7-10 дней.
Из-за развития ангины воспаляются окружающие лимфатические узлы (шейные). Они увеличиваются так, что их можно легко прощупать. Лимфоузлы становятся плотными, появляется болезненность.
Сухой и обложенный налетом серо-бурого цвета язык, начиная со 2-3 дня болезни постепенно очищается. Сначала с кончика, затем по бокам, приобретает ярко-красный цвет. При этом сосочки языка набухают и выступают, поэтому язык очень напоминает ягоду малину. Малиновый язык считается характерным признаком скарлатины, который возникает между 3 и 5 днями болезни. Потом яркость языка угасает, но сосочки остаются увеличенными еще 2-3 недели.
Интоксикация
Проявления интоксикации (признаки отравления стрептококковыми токсинами) зависят от того, насколько тяжело протекает скарлатина. Обычно она сопровождается подъемом температуры, вялостью, рвотой и головной болью. Температура держится на протяжении трех дней, затем снижается.
В самых тяжелых случаях температура может подняться до 40 градусов Цельсия, ребенка беспокоит сильная головная боль, возникает многократная рвота, иногда может быть возбуждение и судороги. На сегодняшний день дети болеют скарлатиной все чаще без повышения температуры и без проявления признаков интоксикации.
С самых первых дней болезни у ребенка учащается сердцебиение (тахикардия) и повышается артериальное давление. Через 4-5 дней возникает брадикардия (урежение сердцебиения), и снижается давление. В этот период границы сердца расширяются, выслушивается систолический шум, а на ЭКГ часто регистрируют синусовую брадикардию и аритмию. Эти изменения в сердце могут держаться на протяжении 2-4 недель, а затем исчезают бесследно.
Классификация скарлатины
Принято различать 2 вида скарлатины: типичную и атипичную.
К типичной относят скарлатину, которая протекает с интоксикацией, ангиной и характерной для нее сыпью.
К атипичным вариантам относятся стертые формы, которые протекают со слабо проявляющимися признаками скарлатины, и экстрафарингеальную форму, при которой стрептококк проникает в организм другими путями (минуя ротоглотку).
Для экстрафарингеальной скарлатины типично появление более ярких, насыщенных высыпаний в том месте, где внедрился возбудитель, и наличие признаков интоксикации (лихорадка, рвота). Ангины не бывает, но может быть незначительное покраснение слизистой ротоглотки. Лимфоузлы в месте внедрения реагируют слабее, чем при типичной форме.
Геморрагическая и гипертоксическая скарлатина считаются самыми тяжелыми формами атипичной скарлатины. Ребенок может погибнуть до проявления основных признаков скарлатины из-за молниеносного поражения нервной, сосудистой и эндокринной систем. К счастью, с такими формами скарлатины врачи на сегодняшний день практически не сталкиваются.
По тяжести типичные формы скарлатины делятся на:
- легкие;
- средней тяжести;
- тяжелые.
Легкие формы характеризуются проявлением всех симптомов, присущих скарлатине. Сегодня это 80-90 % всех случаев заболевания. Для них свойственно острое с подъемом температуры до высоких цифр начало. При этом страдает самочувствие больного, что проявляется вялостью, головной болью, довольно часто бывает однократная рвота. Ангина при легкой форме всегда катаральная, лимфоузлы увеличиваются незначительно. Высыпания типичные для скарлатины. Выздоравливает больной в конце первой недели болезни.
Скарлатина средней тяжести встречается в 10-20 % случаев. Температура поднимается до 40 градусов, рвота многократная. Ребенок возбужден, плохо спит. Ангина гнойно-некротическая с сильно увеличенными лимфоузлами. Интоксикация проходит через неделю, но полное выздоровление больного наступает спустя 2-3 недели.
Тяжелые формы подразделяются на токсические, септические и токсикосептические (смешанные).
При токсической форме высоченная температура (40 и выше), рвота повторная, многократная, сильная головная боль, сознание ребенка затуманено, могут появиться судороги, лихорадочный бред и признаки менингита. Высыпания с синюшным оттенком, часто геморрагические (лопаются капилляры), ангина катаральная или с небольшими участками некрозов.
Септическая форма проявляется в виде тяжелой ангины. На миндалинах, небных дужках и на язычке возникают глубокие некрозы. Лимфоузлы сильно увеличены, плотные, отмечается их болезненность при ощупывании. Часто возникает некроз тканей, которые окружают лимфоузлы.
В последние годы тяжелые формы практически не регистрируются и составляют 0,5 % всех случаев заболевания.
Осложнения скарлатины у детей
Риску развития осложнений подвержены дети раннего возраста с ослабленным после других перенесенных заболеваний иммунитетом. Стрептококк и его токсины могут вызвать осложнения со стороны многих органов.
Осложнения скарлатины подразделяются на группы.
- Инфекционно-аллергические осложнения.
К ним относятся нефрит (воспаление почек), синовит (воспаление оболочки суставов) и простой лимфаденит (воспаление лимфоузлов). Осложнения этой группы обычно возникают спустя 2-3 недели с момента начала болезни. - Гнойные осложнения: отит (воспаление уха), гнойный артрит (воспаление суставов) наблюдаются и в начале скарлатины, и в более поздние сроки.
Благодаря современной медицине, которая успешно излечивает скарлатину, гнойные осложнения возникают редко.
Самым грозным осложнением скарлатины является пострептококковый гломерулонефрит. Это поражение почек, которое проявляется:
- отеками. Отеки возникают у большинства детей с гломерулонефритом. Для детей характерны генерализованные (распространенные) отеки, которые возникают из-за повреждения клубочков почек и задержки солей натрия в организме;
- уменьшением объема выделенной мочи. Вместе с задержкой натрия в организме задерживается и жидкость, объем мочеиспусканий уменьшается, ребенок выделяет меньше мочи, чем обычно. Это явление временное. К 4-7-му дню мочеиспускание восстанавливается и отеки исчезают;
- артериальной гипертензией. Повышение давления связано с задержкой натрия и жидкости и увеличением объема циркулирующей крови;
- гематурией (появление крови в моче). Это обязательный признак гломерулонефрита. Возникает макро- или микрогематурия, которая может быть единственным признаком болезни и выявляться в моче еще много месяцев после острого периода;
- протеинурией (появление белка в моче). Она бывает различной, от выявления следов белка до обнаружения белка в большом количестве. Также в анализах мочи могут быть обнаружены лейкоциты и цилиндры.
Скарлатина и особенности ее проявления раннем детском возрасте
Скарлатина крайне редко наблюдается у детей до года и при развитии у младенцев имеет свои особенности. Грудные дети имеют иммунитет, который получили от матери во время беременности, поэтому скарлатина у них протекает как стертая инфекция.
Все проявления скарлатины выражены слабо. Температура невысокая, высыпания едва заметны и быстро исчезают, шелушения или нет, или оно незначительное. Поэтому выставить диагноз затруднительно.
У детей, матери которых не переболели скарлатиной и не делали прививки, иммунитет отсутствует, они могут заболеть, и болезнь может протекать в крайне тяжелой форме.
Диагностика
Диагноз скарлатина ставят, учитывая:
- признаки, характерные для болезни;
- информацию о контакте с больным;
- лабораторные исследования (определение стрептококка в посевах слизи, взятой из ротоглотки и определение антистрептолизина О – антител против токсина, выделяемого стрептококком).
Несмотря на яркие и специфические проявления болезни, на сегодняшний день выставить диагноз скарлатина достаточно сложно. Сегодня, в эру антибиотиков, болезнь чаще всего маскируется под другие инфекции и протекает в легкой и стертой форме, столь явных признаков скарлатины не наблюдается.
Поэтому вместо нее часто ставят ангину, аллергию, корь и другие болезни. Для подтверждения диагноза необходимо взять мазок из зева, в котором обнаруживают гемолитический стрептококк.
Лечение скарлатины на дому и в больнице
В домашних условиях успешно можно лечить легкие и среднетяжелые формы скарлатины. Госпитализируют обычно детей с тяжелыми проявлениями скарлатины и в случаях, когда нет необходимых условий для изоляции и лечения больного. Больных размещают в боксе или небольшие, на 2-4 человека, палаты, стараясь заполнять их одновременно.
Контакты между вновь поступившими и выздоравливающими запрещены. Выписывают из больницы обычно спустя 7-10 день с момента начала болезни по усмотрению врача и в зависимости от состояния пациента.
Основные принципы лечения учитывают ряд важных нюансов.
- Больного обязательно нужно изолировать, чтобы болезнь не распространялась дальше.
Если вы лечите ребенка дома, создайте все условия, чтобы не заразить здоровых детей. Этого можно достичь, изолировав болеющего ребенка в отдельной комнате и соблюдая гигиенические мероприятия (проведение дезинфекции, использование индивидуальной посуды и предметов обихода).В той комнате, где изолирован больной, нужно ежедневно, применяя дезинфицирующие средства, делать влажную уборку. Если в вашем доме есть еще дети, помимо больного, они не должны контактировать. Лучше отправить здорового ребенка на время к бабушке или к другим родственникам.
- Во время всего острого периода (подъема температуры и интоксикации) обязательно соблюдайте постельный режим. Лучше, если ребенок будет находиться в постели, пока не нормализуется температура и не закончится весь период высыпаний.
- Питаться больной должен полноценно. Готовая пища должна содержать достаточное по потребности растущего организма количество витаминов. Еда должна быть измельченной и теплой, но не горячей, особенно в начале болезни, когда сильно болит горло. Не забывайте о питье. Пить лучше теплые травяные чаи, компоты и морсы. Это позволит быстрее вывести из организма стрептококковые токсины.
- Назначение антибиотиков. Антибиотики играют ведущую роль в лечении скарлатины. Если нет противопоказаний, назначаются препараты группы пенициллина (Аугментин, Амоксиклав, Флемоксин). Если пациент не переносит пенициллин, назначают другие группы антибиотиков. В домашних условиях их принимают во внутрь, в условиях стационара делают внутримышечные или внутривенные инъекции. Курс лечения составляет 7-10 дней.
- Инфузионная терапия (глюкоза, физраствор, реополиглюкин) назначается при сильной интоксикации на 1-2 дня и проводится только в том случае, если ребенок находится в стационаре.
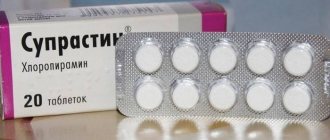
- Противоаллергические препараты (Супрастин, Тавегил).
- Местное лечение ангины. Полоскание или орошение горла теплыми растворами антисептиков (Фурацилин, Мирамистин) или отварами лекарственных трав (ромашка, календула).
- Физиотерапевтические процедуры (УФО, УВЧ, сухое тепло) на область миндалин и лимфоузлы проводятся только в том случае, если их назначил врач.
Профилактика скарлатины у детей
Вакцины (прививки) против скарлатины не существует.
Профилактические мероприятия следующие.
- Выявление и изоляция всех больных не только скарлатиной, но и другими стрептококковыми инфекциями как можно раньше. Больного изолируют сроком на 10 дней с начала проявления болезни.
- В детский коллектив ребенок допускается только через 22 дня с момента начала болезни.
- Если установлен контакт заболевшего со здоровыми детьми, то в детском учреждении объявляется карантин продолжительностью 7 дней.
Родителям при первых подозрениях на скарлатину следует сразу же вызвать врача, чтобы поставить правильный диагноз, назначить адекватное лечение и предупредить развитие осложнений и распространение болезни.
При вовремя начатом и адекватном лечении скарлатина не опасна и легко излечивается, но если лечение неправильное и запоздалое, появляется риск развития тяжелых осложнений почек и сердца.
Заключение
Еще не так давно скарлатина была смертельно опасной детской болезнью. В наши дни благодаря современным антибиотикам прогноз болезни при адекватном, начатом вовремя лечении благоприятный. Осложнения возникают редко. Опасность могут представлять стертые формы, когда трудно поставить правильный диагноз и назначить подходящее лечение, а недолеченная скарлатина практически всегда дает осложнения на почки и сердце.
Будьте начеку, и если у вас появились малейшие подозрения, обязательно сразу же проконсультируйтесь с врачом.
Что такое сыпь при скарлатине у детей фото
Скарлатина у детей — что это такое?
Скарлатина у детей — это инфекционное заболевание, характеризующееся специфической кожной сыпью, ярко выраженным воспалением глотки и тяжелой интоксикацией. Заболевание возникает при инфицировании бета-гемолитическим стрептококком типов А, В, С. Именно серологический фенотип стрептококка обуславливает большинство повторных случаев заболевания скарлатиной.
Выделяемый патогенным микроорганизмом эндотоксин, разрушающий эритроциты и воздействующий на проницаемость сосудистых стенок, провоцирует появление кожных высыпаний и признаков интоксикации.
Заражение происходит воздушно-капельно, источником болезни является больной ребенок или носитель, выделяющий инфекцию в окружающую среду при кашле или чихании.
В детских учреждениях возможно заражение через игрушки, посуду, реже — продукты питания. Эти условия распространения инфекции обуславливают строгий перечень профилактических мероприятий, включая дезинфекцию.
Это заболевание встречается достаточно часто. Педиатры и инфекционисты сталкиваются с заболевшими детьми в возрасте от 1 года до 9 лет. Скарлатина – очень серьезная инфекционная болезнь. Если ее не лечить, исход может быть трагическим.
Это детская болезнь. Она встречается преимущественно у детей дошкольного возраста. Реже скарлатиной болеют младшие школьники и подростки.
Если малыш находится на грудном вскармливании, то вместе с молоком матери ему передается антитоксический иммунитет. Дети грудного возраста в таких случаях скарлатиной не болеют
В последнее время возрастная планка заболеваемости поднялась. Но у взрослого населения старше 30 лет случаев скарлатины не наблюдается.
Источник: tvojajbolit.ru, zdravlab.com
Роль стрептококка в развитии скарлатины у взрослых
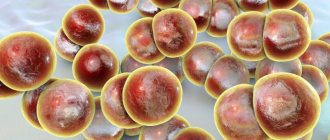
Скарлатина — типичное инфекционное заболевание, характеризующееся общими симптомами интоксикации и наличием специфической сыпи на коже. Причиной является бактерия Streptococcus pyogenus. Существует несколько разновидностей этого микроба. Стрептококк группы А вызывает не только скарлатину, но также является причиной ангины, ревматизма, воспаления почек и суставов, рожи, гнойничковых заболеваний кожи.
Стрептококк — причина многих болезней, том числе ангины
Бактерия стрептококк по внешнему виду напоминает цепочку из шарообразных структур. Отличительной чертой возбудителя скарлатины является способность вырабатывать токсическое вещество, негативно влияющее на сосуды и красные клетки крови эритроциты. Иммунитет, пытаясь бороться с токсином, иногда проявляет агрессию против собственных органов и тканей. За скарлатиной нередко следуют болезни сердца, почек и суставов.
Возбудителем скарлатины является стрептококк группы А
Скарлатина распространена повсеместно, однако преимущественно встречается в странах с умеренным и холодным климатом. Подъём заболеваемости традиционно приходится на осенне-зимний период. Кроме того, учёными отмечены не только сезонные, но и многолетние колебания. Последний эпизод сокращения заболеваемости пришёлся на начало двухтысячных годов, после чего вновь был зарегистрирован очерёдной постепенный подъём.
Термин скарлатина произошёл от английского словосочетания scarlet fever, что в переводе означает «пурпурная лихорадка». Именно так именовалась эта болезнь в семнадцатом веке. В этом термине нашли отражение две характерные черты заболевания — лихорадка и специфическая кожная сыпь.
Скарлатина — видео
Пути передачи скарлатины
Бета-гемолитический стрептококк очень устойчив во внешней среде. Он может длительное время сохраняться в выделениях больного – слюне, слизи, гное. Заразиться инфекцией можно разными путями: воздушно-капельным; контактно-бытовым – через предметы быта, игрушки, дверные ручки; пищевым – через подверженные стрептококку продукты.
Скарлатина является так называемой «палатной» изолированной инфекцией. Передача возбудителя, в отличие от кори, гриппа, ОРВИ, не происходит из помещения в помещение.
Стрептококк, вызывающий скарлатину – не только опасный возбудитель, он длительное время сохраняется в замороженном и высушенном состоянии. Попадая на слизистые оболочки миндалин, он размножается там, прогрессирует и вырабатывает токсины.
Этим он обусловливает определенный симптомокомплекс в виде лихорадки, ангины (катаральной, фолликулярной, лакунарной), лимфодермитом и мелкоточечной сыпью. Эритрогенный токсин попадает в кровяное русло и бурно воздействует на: ЦНС; сердечно-сосудистую систему; эндокринную систему. Действие токсина приводит к развернутой клинической картине.
Заболевание сопровождается повышением температуры, синдромом интоксикации, высыпаниями на коже, ангиной и лимфодермитом
О детской болезни скарлатина слышал каждый взрослый. Но на практике лишь единицы могут распознать симптомы этой инфекции. Часто ее принимают за ангину и неправильно лечат.
Это приводит к тяжелым осложнениям сердца, почек и суставов. Родители обязаны знать, что такое скарлатина и как она проявляется у детей. Это поможет им в случае обнаружения у ребенка симптомов инфекционного заболевания сразу их выявить и принять необходимые меры.
Очаги скарлатины нередко возникают в детских учреждениях в осенне-зимний период. Самое важное для стрептококковой инфекции – правильно поставить диагноз и своевременно начать лечение. А для этого нужно знать все симптомы заболевания.
Процесс заражения и развития заболевания: патогенная флора после проникновения в детский организм, начинает активную деятельность на слизистых рта; первыми появляются признаки ангины с характерными высыпаниями в виде красных точек на горле.
Учёные описывают случаи заражения через повреждённые кожные покровы; возбудитель провоцирует начало воспалительного процесса на месте проникновения; стрептококк попадает в кровоток, проникает в лимфатические узлы; только на этой стадии ребёнок ощущает характерные симптомы скарлатины.
Причина – патогенный микроорганизм в процессе своей жизнедеятельности вырабатывает особые токсины, постепенно отравляет организм; инфекция вызывает патологические изменения в тканях и органах тела малыша; без должного лечения болезнь наносит ущерб здоровью крохи.
Благодаря многочисленным исследованиям, учёные доказали, что носителями стрептококка могут выступать взрослые и дети.
Носители стрептококка не ощущают никаких симптомов, но заражают окружающих. Патогенный микроорганизм активно выделяется из носоглотки, слизи зева.
Благодаря многочисленным исследованиям, учёные доказали, что носителями стрептококка могут выступать взрослые и дети. Носители стрептококка не ощущают никаких симптомов, но заражают окружающих. Патогенный микроорганизм активно выделяется из носоглотки, слизи зева.
Источник: razvitie-malysha.com, tvojajbolit.ru
Симптомы кори у взрослых
При возникновении кори у взрослых основные симптомы остаются такими же, как и у детей, но тяжесть течения болезни у взрослого человека будет выражена больше. Это особенно заметно в период высыпаний, во время бактериемии, когда вирус интенсивно размножается в крови.
Основными симптомами кори у взрослых являются:
- увеличение температуры (лихорадка) до 38 — 40 °C;
- головные боли, слабость;
- снижение аппетита;
- конъюнктивит, ринит, светобоязнь;
- сухой, надсадный кашель;
- охриплость голоса;
- коревая энантема – крупные красные пятна на мягком и твердом небе;
- сыпь на коже (на лице, туловище, руках, ногах);
- возможен бред, нарушение сознания;
- дисфункция кишечника и др.
Инкубационный период при заражении корью продолжается у взрослых 1-3 недели. При типичном течении заболевания можно выделить три последовательные стадии: катаральную, стадию высыпания и реконвалесценции.
- Катаральный период (начальный). Корь принято ассоциировать с характерными высыпаниями на коже. Но первыми симптомами заболевания, появляющимися после того, как истекает инкубационный период, являются простые проявления простуды: значительное повышение температуры, кашель, насморк, астенический синдром. В этот момент можно заподозрить у себя ОРЗ или ОРВИ, но характерные признаки в виде высыпаний на коже позволят поставить верный диагноз.
- Стадия формирования высыпаний. На пятый день на коже человека появляются высыпания. Они распространяются сверху внизу – сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Корь проявляется типичной для нее обильной ярко-красной сыпью в виде пятен, имеющих тенденцию к слиянию. Сыпь держится на коже на протяжении 1 – 1,5 недель и носит пятнисто-папулезный характер. Пигментация, которая появляется на месте сыпи, также имеет нисходящий характер, то есть появляется в направлении от головы к ногам.
- Стадия реконвалесценции. Начиная с пятых суток после появления красной сыпи, заболевание регрессирует, и человек начинает выздоравливать. Постепенно снижается до нормального уровня температура, отшелушивается сыпь. Стоит помнить, что кожные проявления могут исчезать медленно в течение двух недель, в то время как в этом период болезни человек уже не является заразным.
У взрослых людей заболевание корью протекает особенно тяжело. Часто к основному заболеванию присоединяется пневмония и бактериальные осложнения. Иногда последствием заболевания может стать слепота и значительное ухудшение слуха.
Одним из самых опасных осложнений кори является вирусный менингоэнцефалит (воспаление мозговых оболочек), приводящий к летальному исходу в 40% случаев. Вирус кори сильно подавляет иммунитет взрослого человека, вследствие чего обостряются хронические заболевания и приобретаются новые.
Характер сыпи при скарлатине
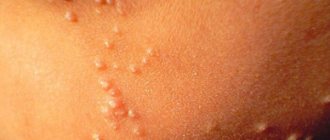
Все эти симптомы очень похожи на ангину. Но в отличие от нее к концу первого дня болезни на шее, верхней части тела появляется обильная пурпурная сыпь, которая быстро (в течение 2 часов) распространяется по всему телу.
Лучше всего она выражена на нижней части туловища, сгибательной поверхности рук, в подмышечных областях. (смотрите фото ниже). Здесь, в естественных складках кожи, сыпь особенно насыщенна. Часто высыпания локализуются на внутренней поверхности бедер и боковых частях грудной клетки.
У некоторых больных детей может быть милиарная сыпь. Она состоит из мелких, в пределах 1 мм в диаметре, пузырьков, наполненных мутноватой жидкостью
Если на них надавить или растянуть кожу над ним пальцами, то они быстро исчезают. Затем вновь появляются при отпускании. Сыпь имеет тенденцию расположения на теле в виде темно-красных полос. На животе она еле заметна и имеет бледно-розовый цвет.
На локтевых и паховых складках, в области промежности, и у мальчиков, и у девочек, сыпь ярко выражена. Кожа у малыша сухая, чем-то напоминает наждачную бумагу. Если провести ладонью по груди, то можно ощутить мурашки, как будто ребенок замерз.
Это не что иное, как папулезная сыпь, очень характерная для скарлатины. Своеобразны изменения кожных покровов на лице: сыпь располагается на висках, коже лба и щеках.
Области носа, верхней губы и подбородка остаются бледными, без высыпаний. Это создает резкий контраст с пурпурностью щек.
Сыпь держится в течение 4-х дней. Она не исчезает бесследно, а оставляет после себя шелушение, начало которого приходится на вторую неделю заболевания: крупнопластинчатое и отрубевидное. После исчезновения сыпи на теле могут оставаться полоски пигментации. Этот признак называется симптомом Пастиа. Он очень патогномоничен для скарлатины.
Со скарлатиной схожи многие заболевания и не всегда она имеет типичную клиническую картину: может протекать без температуры; не сопровождаться появлением сыпи
Поэтому нередко ее путают с другими инфекционными заболеваниями. Родителям необходимо быть бдительными и не впадать в панику от первого появившегося на коже пятна. В первый же день высыпания ребенка необходимо показать врачу-педиатру, которого необходимо вызвать на дом. Это поможет точнее диагностировать заболевание и правильно назначить лечение.
Источник: tvojajbolit.ru
Диагностика заболевания
Скарлатина у взрослых обычно диагностируется на основании ярко выраженной симптоматики. Специалист может взять пробу из горла для того, чтобы определить какой возбудитель стал причиной развития болезни. Реже показан анализ крови. При взятии пробы анализ будет готов уже в конце дня.
При прогрессировании заболевания может понадобиться помощь кардиолога. Специалистом будет назначена электрокардиограмма и ультразвуковое исследование почек и сердца. При подозрении на отит пациент отправляется к отоларингологу.
Причины болезни
Возбудитель скарлатины относится к группе гемолитических стрептококков, отличительная особенность — А-образная структура молекулы ДНК, что позволяет быстро распространяться по всему организму.
Известно более 50 штаммов данного возбудителя, все они крайне опасны как для клеток слизистых оболочек верхних дыхательных путей, так и для иммунной системы.
Эта микробная группа способна вызывать острые гнойные процессы верхних дыхательных путей, лимфатической системы, придаточных пазух носа и среднего уха. Поэтому часто возникают осложнения в виде отита среднего уха, заглоточного абсцесса, фронтита и синусита.
Длительное время сохраняется региональный лимфаденит (воспаляются подчелюстные и шейные группы лимфатических узлов).
Возбудитель скарлатины отлично адаптируется к неблагоприятным условиям внешней среды. Он длительное время может сохраняться в замороженном состоянии, при нагревании долго не теряет адаптационных свойств, может сохранять свою вирулентность в высушенном виде.
Дезинфицирующие вещества, кипячение и ультрафиолетовые лучи для него губительны.Основная опасность для организма человека заключается в продукции стрептококком двух видов специфических токсинов.
Первый из них обладает способностью разрушать клетки крови, слизистых оболочек и эпителия
Второй токсин является мощнейшим аллергеном, который может менять иммунологический статус пациента, вызывая аутоиммунные процессы, которые впоследствии трудно поддаются коррекции.
Активно продуцируют литические ферменты, которые способны разрушать практически все ткани человеческого организма, в том числе гиалуроновые хрящи и мышечные волокна. Поэтому могут возникать осложнения в области опорно-двигательного аппарата и сердечнососудистой системы.
Также стоит понимать, как передается скарлатина от больного к здоровому человеку. Основной путь заражения — воздушно-капельный и контактный. Возбудитель выделяется в окружающую среду с мокротой, слизью.
Заразность достигает максимума в первые же часы после появления типичных симптомов. Пищевой путь заражения часто встречается в детских дошкольных учреждениях. Контактный бытовой путь возможен при несоблюдении правил личной гигиены и изоляции больного ребенка.
Наиболее подвержены заражению дети в возрасте от 2-х до 10-ти лет. В первые 12 месяцев жизни присутствует врожденный иммунитет к этому возбудителю, поэтому случаи заражения крайне редкие.
Инкубационный период скарлатины составляет от 12 часов до 7 дней. В этот период происходит распространение стрептококка по лимфатической и кровеносной системе, активное размножение и начало продукции специфических токсинов
Основные причины скарлатины кроются в отсутствии специфического иммунитета и ослаблении организма за счет часто и длительно протекающих простудных заболеваний. Также играет роль соблюдение правил личной гигиены и профилактика распространения инфекции в детских дошкольных коллективах.
Инкубационный период скарлатины: от 1 до 12 дней, чаще от 3 до 7. Болезнь начинается остро. Общее состояние заболевшего ухудшается довольно быстро. Вместе с ознобом быстро поднимается температура, которая уже в первые часы достигает 39 — 40 °С, такая температура может продержаться 3 — 5 дней.
При лёгких формах болезни рвота может быть однократной, при тяжелых — многократной, упорной. У одних детей может наблюдаться раздражение, бред, беспокойство, бессонница, судороги. У других — сонливость, апатия, вялость.
Скарлатинозная ангина связана с болью в горле, наблюдается яркая гиперемия, имеющая четкую границу по краю неба. Миндалины сильно увеличены, разрыхлены. Скарлатина у детей имеет свой специфический симптом, на поверхности миндалин и языка образуется жёлто-белый налёт.
Этот налёт исчезает через 5 дней с момент заражения. Вместе с налетом слущиваются нитевидные сосочки языка, обнажается гладкая поверхность ярко – красного цвета, на фоне которой видны грибовидные сосочки языка. Этот симптом получил название малиновый язык
Первые признаки скарлатины также включают некрозы (омертвления), которые можно обнаружить на миндалинах в первые 3-4 дня болезни
Некрозы распространяются на язычок, небные дужки, стенку глотки и мягкое небо. Они довольно быстро проникают в миндалины. Слизистая оболочка вокруг некрозов принимает ярко красный оттенок.
При поражении носоглотки наблюдаются симптомы некротического назофарингита, то есть, затруднено носовое дыхание, из носа выделяется гнойная слизь, образуются трещины и покраснения вокруг носовых отверстий. Возможно воспаление придаточных полостей носа, мастоидит, отит.
Некротическая ангина сопровождается болью при глотании и неприятным запахом изо рта. Скарлатинозный лимфаденит отличается уплотнением, увеличением, болезненностью верхних шейных узлов. Не исключена вероятность развития гнойного лимфаденита или флегмоны. Язык покрыт грязно-белым сухим налетом.
Сыпь является одним из наиболее типичных симптомов, который имеет скарлатина. Она появляется буквально через пару часов, а может и на 2 — 3-й день болезни.
Сначала сыпью покрывается шея и верхняя часть тела, а после очень быстро распространяется на все лицо, туловище и конечности. Носогубный треугольник остаётся не поражённым высыпаниями. Сыпь при скарлатине начинается с маленьких красных пятнышек с яркой окраской в центре и бледнеющей к границе.
Пятнышки расположены очень густо, сливаясь между собой и создавая картину сплошной эритемы. Если слегка надавить на пятнышко, то оно исчезает, но на его месте образуется белое пятнышко. Отчетливо формируется белый дермографизм, который лучше проявляется при более легких формах болезни.
На коже больного возможны множественные ранки — расчёсывания, поскольку сыпь сопровождается зудом. Кожа очень сухая, при ярко-красной сыпи — шероховатая
Сыпь больше выражена в суставных сгибах и складках. При яркой сыпи в складках обнаруживаются точечные кровоизлияния. Иногда могут возникать мелкие пузырьки, наполненные прозрачной или мутной жидкостью.
Скарлатина во второй период переходит, начиная с 4-5-го дня, когда пропадают первые признаки. Температура постепенно приходит в норму, улучшается самочувствие. На 4-5-ый день язык приобретает ярко-красный цвет с малиновым оттенком и набухшими сосочками, на 9-10-ый день он приобретает вполне естественный вид.
Иногда этот признак выражен слабо или отсутствует вовсе. Сыпь становится бледной, принимает буроватый оттенок. В течение нескольких дней в кожных суставных складках присутствуют пигментные полоски.
После полного исчезновения сыпи начинается шелушение кожи, шелушение продолжается 2-3 дня, начиная с шеи, переходя на грудь, лицо, туловище, На лице шелушение очень мелкое, а то время как туловище покрывается более крупными чешуйками.
За тем процесс шелушения распространяется на ушные раковины, заканчивая конечностями, где эпидермис отпадает широкими пластами, в особенности на ладонях и подошвах.
У детей до 2 лет шелушения может и не быть.Есть некоторые особенности, связанные с изменением состава крови
Уже с первых дней болезни наблюдается увеличение количества лейкоцитов, отмечается нейтрофилез (от 60-70 до 90). С 3-го дня увеличивается количество эозинофилов (иногда до 15-30 %). Максимум эозинофилии приходится на конец первой недели.
Но при тяжелых формах болезни она может отсутствовать вовсе. Наблюдаются уменьшение эритроцитов и гемоглобина, ускорение оседания эритроцитов (20-50 мм/ч).
Скарлатина у детей имеет три степени:
- легкую,
- среднюю,
- тяжелую.
Основными отличительными чертами легкой формы являются слабая интоксикация, мало нарушенное общее состояние заболевшего, незначительная и непродолжительная лихорадка.
Ангина носит репрессивный характер. При лёгкой форме заболевания сыпь типичная, но скудная, лимфаденит умеренный. Наблюдаются небольшие изменения в периферии крови.
К легкой форме относится так называемая стертая скарлатина, симптомы при которой слабо выражены и кратковременны, Однако некоторых из них может не быть.
Средней форме скарлатины свойственны такие признаки: интоксикация, высокая температура (до 39 °С), тахикардия, многократная рвота, ангина с бело-жёлтым налетом. Сыпь при средней форме заболевания яркая, обильная.
Тяжелая форма болезни диагностируется сочетанием ярко выраженных стандартных симптомов с симптомами токсического и септического характера
Здесь температура увеличивается до 40°С и более, появляются лимфаденит с периаденитом, ангина с распространением некрозов на мягкое небо и носоглотку.
Сыпь обильная, геморрагическая. Очень часто в крови обнаруживается стрептококк, вызывающий септикопиемические метастазы.
При тяжёлой форме отчетливы гематологические сдвиги, возможны пневмония, миокардит (поражение сердечной мышцы), увеличение селезёнки и печени, септический эндокардит ( воспаление внутренней оболочки сердца ), гломерулонефрит (заболевание почек ).
К тяжелой форме относят гипертоксическую скарлатину, интоксикация при которой развивается очень быстро до появления типичных признаков болезни.
Источник: vashstom.ru, med-pomosh.com
Причины заболевания
Возбудитель скарлатины относится к стрептококковой группе микроорганизмов, которые попадают на слизистые оболочки носоглотки. Передается болезнь воздушно-капельным путем, а заражение обычно происходит при тесном контакте с носителем заболевания. Больные остаются заразным в течение нескольких недель после исчезновения симптомов, поэтому их лучше изолировать от коллектива. Реже инфекция может попасть в организм через общие предметы или при употреблении зараженной пищи.
В большинстве случаев взрослые, которые перенесли скарлатину в юном возрасте, обладают стойким иммунитетом, но под влиянием негативных факторов он может разрушиться, и тогда возможно повторное заражение.
Что такое скарлатина
Клиническая картина скарлатины
Скарлатины симптомы появляются довольно резко и вначале они напоминают типичные признаки респираторных инфекций. Начальные симптомы скарлатины:
- Вялость, отсутствие аппетита, повышенная утомляемость.
- Ребенок больше спит, жалуется на боль в костях и мышцах.
- Присоединяются симптомы интоксикации – головная боль, диспепсические расстройства, тошнота.
- Температура практически сразу подпрыгивает до 38 и выше градусов.
- Характерны типичные симптомы катаральной ангины – на сделанном фото в это время можно увидеть покраснение горла, отечность душек и миндалин.
- Невозможность нормально глотать пищу и слюну.
Далее присоединяются специфические симптомы скарлатины, по которым уже можно отличить эту болезнь от других заболеваний горла. К специфическим проявлениям болезни относят:
- Сыпь. Появляются высыпания через несколько часов, после того как возникают первые симптомы респираторной инфекции. Вначале сыпь покрывает шею и грудь, далее распространяется по туловищу и лицо. На сделанном в этот момент фото ребенка можно увидеть четкую картину сыпи при скарлатине – на фоне ярко – красных щек выделяется бледный носогубной треугольник – в этом месте высыпания никогда не появляются. Также на фото заметны ярко – красные губы.
- Большое количество высыпаний выявляется в естественных складках и паху, по бокам тела. Высыпания мелкоточечные, выглядят как полосы. При аллергии в анамнезе сыпь может быть довольно крупной.
- При тяжелом протекании инфекции симптомы на коже становятся более выраженными. Сыпь выглядит как кровянистая и располагается практически по всему телу.
- Появление сыпи сопровождается зудом, кожа на ощупь шелушащаяся.
- Характерные симптомы скарлатины – это и исчезновение высыпаний спустя примерно неделю от их появления. Кожа при этом остается без шрамов и рубцов. Отмерший эпителий сходит шелушащимися корочками.
- Скарлатина обязательно вызывает изменения внешнего вида языка. В начале болезни язык полностью обложен беловатым налетом, который постепенно сходит, оставляя после себя ярко – красный слизистый слой. На фото это выглядит как островок белого цвета, окаймленный малиновым цветом. Постепенно налет сходит полностью и видно, что весь язык приобретает яркую, насыщенную окраску красного оттенка. На фото также на языке заметны яркие сосочки.
Симптомы скарлатины, развивающиеся в горле, по внешним признакам и общим проявлениям напоминают ангину. В связи с этим лечение скарлатины чаще всего начинают неправильно.
При скарлатине у большинства детей развивается гнойная форма ангины. На фото ротоглотки заметны увеличенные миндалины, отечность горла.
При надавливании из гланд может выделяться кровянистая жидкость. Лимфоузлы под челюстью увеличены
Скарлатина влияет и на поражение ЦНС, часто возникают судороги, бред и галлюцинации на фоне высокой температуры. Осложнения обычно встречаются на 2-й недели болезни – поражаются почки и сердца. Часто развивается миокардит или гломерулонефрит, воспаление среднего уха.
Лечение заболевания при легком течении проводят дома, при тяжелом ребенка необходимо госпитализировать в инфекционное отделение.
Выяснено, что переносчиком инфекции любой ребенок становится с первых дней заражения и особенно высокая степень передачи возбудителя отмечается в активную фазу болезни.
Также и на протяжении трех недель выздоровления стрептококк выделяется в окружающее пространство. У некоторых переболевших детей микроорганизм может присутствовать и несколько дней после полного излечения.
Обычно это происходит, если антибактериальное лечение получено не до конца или в том случае, если выбран антибиотик с наименьшей активностью.
Симптомы скарлатины у детей зависят от фазы болезни. Инкубационный период практически ничем не характеризуется. В начальный этап развития скарлатины отмечается першение в горле, небольшое недомогание, слабость.
Если сделать фото горла в этот момент, то можно отметить небольшое покраснение слизистых тканей. Активный этап болезни начинается уже спустя несколько часов, максимум через сутки – двое после первых признаков
Скарлатина у детей симптомы проявляются появлением мелкоточечной сыпи не только на кожных покровах, но и на миндалинах и слизистом слое горла. После того как утихает активная фаза болезни, все симптомы постепенно претерпевают обратное изменение и ребенок выздоравливает.
Лечение, назначенное с самого первого дня болезни, позволяет уменьшить тяжесть всех происходящих изменений и является единственной возможностью избежать поражений других органов.
Через две недели после высыпаний с кожного покрова, пораженного сыпью, верхний эпидермис начинает отделяться небольшими пластинчатыми чешуйками.
Особенно это заметно на ладонях и пальцах рук, иногда именно по этому признаку определяют, что ребенок перенес скарлатину. На фото рук со слущенным эпителием можно заметить розовую кожу, в дальнейшем пигментации на ней не остается.
Источник: medlor.ru
Методы диагностики
Диагноз устанавливается на основании клинической картины. Так как в большинстве случаев она стертая, в диагностике помогают данные анамнеза (контакт с больным ангиной или скарлатиной), лабораторные исследования.
При исследовании крови обнаруживаются признаки воспаления и бактериальной инфекции. Серологические реакции (с сывороткой крови) позволяют обнаружить антитела к стрептококку.
Также проводится посев отделяемого из зева. Для этого забирают мазок, снимают шпателем налет с миндалин и наносят его на питательную среду. Через несколько часов начинается рост колоний стрептококка.
Возможные осложнения и последствия скарлатины у детей
Среди возможных осложнений скарлатины у детей чаще всего отмечается ревматизм и развитие пороков сердечных клапанов. Но в последнее время в связи с использованием современных групп антибиотиков осложнения развиваются очень редко и только в случаях отсутствия адекватной и своевременной терапии.
Последствия скарлатины в виде изменения иммунологического и аллергического статуса могут проявляться спустя несколько месяцев и даже лет.
Выделяемый возбудителем токсин провоцирует развитие деформации генома, отвечающего за ответную аллергическую и аутоиммунную реакцию на внедрение чужеродного белка
Аллергия может быть спровоцирована любым триггером, который наиболее часто воздействует на организм ребенка. Другие проявления аутоиммунных нарушений могут скрываться за разрушением хрящевой и соединительной ткани, хроническими панкреатитами и тиреоидитами. Реже развивается гломерулонефрит и токсический гепатит.
В краткосрочной перспективе могут развиваться гнойные отиты среднего уха, этмоидиты, фронтиты и другие формы синуситов.
Пневмонии и бронхиты — относительно редкие осложнения. Чаще возникает гнойная ангина с развитием заглоточного абсцесса.
Миокардит встречается примерно у 5 % больных детей. Ревматоидный полиартрит может развиваться на протяжении 2 — 3-х месяцев.
В настоящее время скарлатина протекает в более легких формах, чем это было несколько десятков лет назад. Осложнения после нее – довольно редкое явление, обычно все заканчивается благополучно.
Не стоит заниматься самолечением, лучше отдать эту прерогативу докторам. После перенесенной скарлатины обычно развивается стойкий иммунитет к этой инфекции. Но лучше постараться уберечь ребенка от опасной болезни.
Источник: med-pomosh.com/
Разновидности и атипичные формы
В зависимости от пути попадания инфекции различают у взрослых две формы скарлатины:
- фарингеальная — бактерии попадают в организм через слизистую ротоглотки;
- экстрафарингеальная — возбудитель может попасть в кровь через раневую поверхность кожи, после чего разносится по организму.
Болезнь может протекать стандартно или в атипичной форме. К последней форме относят скарлатину со стертым или рудиментарным течением.
Отдельно стоит выделить следующие три формы скарлатины:
- Экстрабуккальная форма. Проявляется крайне редко, так как для нее характерно проникновение возбудителя через раны. Болезнь отличается крайне малым инкубационным периодом, после чего на коже начинается сыпь от места попадания инфекции и далее. Глотка имеет здоровый вид, что отличает эту болезнь от остальных форм.
- Стертая форма. Взрослые чаще переносят эту форму болезни. Хоть основные симптомы скарлатины присутствуют, интоксикация проявляется слабо, а кожные высыпания быстро проходят.
- Септическая форма. В отличие от детей, взрослые чаще тяжело переносят скарлатину. Болезнь возникает резко, сопровождается множественными осложнениями. Кожные высыпания похожи на точечные кровоизлияния. Могут развиваться болезни почек, заражение крови и прочие патологии при несвоевременном лечении.
Лечение скарлатины
Лечение скарлатины у детей в настоящее время в основном проводится дома, так как тяжесть заболевания значительно снизилась по сравнению со вспышками инфекции, которые возникали в начале и середине прошлого века.
Госпитализации подлежат только ослабленные дети с признаками токсического поражения организма и с серьезными хроническими заболеваниями, на которые скарлатина может подействовать отрицательно.
Лечение необходимо начать с вызова врача или скорой помощи на дом, так как посещение поликлиники запрещается из-за заразности болезни. Самостоятельное лечение необходимо начать со следующих мероприятий
Малышу нужно обеспечить постельный режим, даже если вы не уверены, что это скарлатина. Лечить любые инфекции с лихорадочным синдромом и признаками интоксикации, во избежание осложнений, нужно именно обеспечивая покой.
Дозировки лекарств подбираются в соответствии с возрастом ребенка, при необходимости врач лечение дополняет и другой симптоматической терапией.
Лечение скарлатины у детей должно проводиться как в активную фазу болезни, так и в период выздоровления. Необходимо пропить пробиотики для восстановления после антибиотиков микрофлоры, иногда требуются иммуномодуляторы. После курса терапии ребенок некоторое время должен наблюдаться у педиатра.
Сдача анализов крови и мочи, аускультация сердца позволят вовремя заметить осложнения скарлатины.Лечение скарлатины антибиотиками должно проводиться в обязательном порядке.
Дома используют таблетированные формы препаратов, в стационарах при тяжелом течении болезни необходимо использовать внутримышечные и внутривенные инъекции.
Антибактериальное лечение не должно продолжаться менее семи дни, самостоятельный отказ от лекарств приводит к увеличению вероятности развития тяжелых осложнений
Лечение также должно включать в себя использование жаропонижающих средств при высокой температуре. При поражении слизистой носа появляется гнойная слизь, образуются трещины на коже, поэтому лечение данной формы болезни необходимо проводить и соответствующими каплями в нос.
Перед тем как лечить скарлатину у детей проводится тщательная дифференциальная диагностика. Это необходимо, поскольку для адекватной терапии потребуется назначение различных групп антибактериальных и противомикробных препаратов. При краснухе и кори эти лекарственные средства не используются.
Далее рассмотрено, как лечить скарлатину в домашних условиях, поскольку госпитализация может потребоваться только при тяжелых формах инфекции и наличии признаков развития грозных осложнений.
Чаще всего терапия проводится на дому с изоляцией пациента от других домочадцев.Назначается строгий постельный режим минимум на 7 дней.
Рекомендуется обильное питье. Питьевой режим усиливается до 3-х литров жидкости в сутки. Обязателен прием антигистаминных препаратов: «Супрастин» по 200 мг 2 раза в сутки, «Диазолин», «Кетотифен», «Пипольфен» и ряд других средств. Широко используются витамины группы С, А, Е.
Целесообразно назначение глюконата кальция и «Аскорутина» с целью укрепления сосудистой стенки и предотвращения генерализованного развития петехиальной сыпи
Показано лечение скарлатины антибиотиками — препараты назначаются как можно раньше, сразу же после выявления типичного триады симптомов. Предпочтение отдается препаратом с широким спектром действия. Это может быть «Амоксициллин» по 250 мг 3 раза в сутки (доха рассчитывается исходя из веса и возраста малыша).
Также используется «Азитрал», «Азитромицин», «Эритромицин», «Сумамед», «Ципрофлоксацин», «Ампиокс», «Цифран» и «Цефалексин». При необходимости действие антибиотиков для лечения скарлатины усиливается противомикробными препаратами.
Это может быть «Бисептол-240» по 1 таблетке 3 раза в сутки, «Метронидазол», «Трихопол» по 125 мг 3 раза в сутки. (Дозировки приведены детские, рассчитаны на возраст ребенка до 10 лет).
Для предупреждения развития осложнений в виде ревматизма, миокардита и поражения соединительной ткани необходим курс нестероидных противовоспалительных препаратов. Чаще всего используется ацетилсалициловая кислота по 500 мг 3 раза в сутки на протяжении 10-ти дней. Этот препарат известен как «Аспирин» и помогает понизить температуру тела, снять болевой синдром.
Местно используются полоскания горла растворами «Фурацилина» или соды, можно применять отвары аптечной ромашки
Также для присыпки может применяться порошок «Стрептоцида» — он эффективно воздействует на данный вид патогенной микрофлоры в области миндалин и верхнего неба.
Возможна обработка раствором «Люголя».Для обработки кожных покровов в период высыпаний можно использовать «Бриллиантовый зеленый», присыпки, антигистаминные мази, которые снимают зуд и предотвращают присоединение вторичной микробной инфекции за счет появления расчесов.
Перед тем как лечить скарлатину у детей проводится тщательная дифференциальная диагностика. Это необходимо, поскольку для адекватной терапии потребуется назначение различных групп антибактериальных и противомикробных препаратов. При краснухе и кори эти лекарственные средства не используются.
Источник: razvitie-malysha.com
Методы лечения
Лечением скарлатины занимается врач-инфекционист. Терапия в домашних условиях возможная при лёгкой форме заболевания. Более тяжёлые случаи требуют круглосуточного наблюдения специалиста в стационаре. Лечение обычно комплексное, направленное на борьбу с микробом, интоксикацией, лихорадкой. Немаловажную роль играет профилактика аллергических реакций и возможных последствий для сердца, почек и суставов.
Медикаменты для лечения скарлатины
При скарлатине в первую очередь назначаются препараты, прицельно воздействующие на бактерию стрептококк — антибиотики. Справиться с высокой лихорадкой помогают жаропонижающие средства. Кроме того, при скарлатине назначаются противоаллергические препараты. Они существенно снижают риск побочных реакций антибиотикотерапии и вероятность осложнений. Дополнительно назначаются препараты, содержащие полезные кишечные бактерии. Эта мера позволяет восстановить пищеварение после приёма антибиотиков.
Препараты для лечения скарлатины — таблица
| Фармакологическая группа | Цель использования | Механизм действия препаратов | Примеры лекарственных средств | Особенности применения |
| Пенициллиновые антибиотики | Ликвидация стрептококка группы А | Разрушение внешней оболочки микроба |
|
|
| Цефалоспориновые антибиотики | Ликвидация стрептококка группы А | Нарушение обмена веществ внутри стрептококка |
|
|
| Макролидные антибиотики | Ликвидация стрептококка группы А | Нарушение обмена веществ внутри стрептококка |
|
|
| Нестероидные противовоспалительные средства |
| Блокада образования веществ, вызывающих лихорадку |
|
|
| Противоаллергические лекарства | Профилактика аллергических реакций | Блокада эффектов гистамина |
| Возможны побочные эффекты в виде сонливости |
| Пробиотики | Восстановление численности полезных бактерий кишечника | Заселение кишечника лактобактериями и бифидобактериями |
| Необходимо курсовое лечение |
Лекарства для лечения скарлатины — фотогалерея
Аугментин — антибиотик пенициллинового ряда
Цефтриаксон относится к цефалоспоринам
Кларитромицин относится к макролидам
Нурофен — обезболивающее и жаропонижающее средство
Эриус — современный противоаллергический препарат
Аципол содержит полезные бактерии
Физиотерапия
Воспалительный процесс глотки и миндалин успешно ликвидирует методика облучения короткими волнами ультрафиолетового излучения (КУФ). Ультрафиолет известен своими дезинфицирующими свойствами. С его помощью можно успешно ликвидировать возбудителя в области входных ворот. Этот метод допустимо применять в острой фазе заболевания. К противопоказаниям относятся:
- повышенная чувствительность кожи к ультрафиолету;
- болезни свёртывания крови;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- острый инфаркт миокарда;
- тяжёлые болезни печени и почек.
КУФ обладает дезинфицирующим эффектом
Диета
Серьёзные препараты, использующиеся при лечении скарлатины, накладывают на привычный рацион несколько существенных ограничений. Такая мера поможет избежать аллергических реакций на антибиотики. Кроме того, в период болезни кишечнику жизненно необходимы легкоусвояемые продукты, содержащие витамины и полезные микроэлементы:
- овощные супы и гарниры;
- диетические сорта мяса — индейка, кролик;
- кисломолочные продукты;
- творог;
- свежие фрукты;
- ягодные десерты;
- компоты и морсы.
Продукты, полезные при скарлатине — фотогалерея
Овощной суп — идеальное первое блюдо
Ягоды — источник витаминов
Ягодный морс содержит витамин С
Индейка относится к диетическим сортам мяса
Кисломолочные продукты полезны для пищеварения
Крайне нежелательно употреблять следующие продукты:
- алкоголь;
- шоколад;
- фрукты из семейства цитрусовых;
- кондитерские изделия;
- экзотические приправы;
- жирные сорта мяса;
- сладкие газированные напитки;
- продукты с усилителями вкуса.
Продукты, которые употреблять нежелательно — фотогалерея
Алкогольные напитки несовместимы с антибиотиками
Цитрусовые часто вызывают аллергию
Шоколад часто становится аллергеном
Экзотические специи часто вызывают аллергию
Баранина относится к жирным сортам мяса
Газированные напитки содержат красители
Общие рекомендации
Больной скарлатиной особенно опасен для окружающих в первые дни болезни. Заразность сохраняется в течение 3 недель с момента появления первых симптомов. На весь лихорадочный период назначается постельный режим. Взрослый человек считается выздоровевшим после исчезновения всех признаков заболевания, в том числе сыпи и лихорадки, но не ранее чем через 10 дней с начала болезни. Выписка из стационара происходит в эти же сроки. В острый период болезни посещать людные места, общаться с детьми, не болевшими скарлатиной, крайне нежелательно из-за высокого риска распространения инфекции.
После выздоровления большинство может вернуться к привычной деятельности. Люди, трудящиеся в школах, детских дошкольных учреждениях, стационарах хирургического профиля, на предприятиях общественного питания на 12 дней переводятся на другое рабочее место, где не будут нести эпидемической опасности для окружающих. В течение месяца после выздоровления необходимо ограничить физические нагрузки.
Народные средства при лечении скарлатины не применяются, поскольку растения в их составе существенно увеличивают риск развития аллергических реакций.
Домашние средства и рецепты
Помимо лекарственных препаратов, разрешено использовать рецепты народной медицины. Натуральные составы дополняют основную терапию.
При правильном приготовлении и применении природные средства абсолютно безвредны для детского организма. Учитывайте склонность к аллергическим реакциям.
Эффективные рецепты: настойка из кедра. Залейте 100 г сырья литром кипятка, дайте настояться полчаса. Полученный отвар давайте малышу по столовой ложке.
Частота – до пяти раз за день. Лечение длится около недели; валерьянка. Измельчите корень валерианы, полученный порошок давайте малышу по 2 г несколько раз за сутки; лимонная кислота.
На стакан тёплой воды возьмите половинку чайной ложечки лимонной кислоты. Малыш должен полоскать горло полученным раствором утром и вечером
Народное средство избавит юного пациента от красных точек, снимет отёчность, облегчит процесс приёма пищи; отвар из голубики.
Залейте 100 г листьев и плодов кипятком, томите на небольшом огне минут 10. Полученное средство остудите, процедите, давайте крохе по 50 мл трижды в день, желательно после еды; настойка из петрушки.
Возьмите 150 г свежей, мелко нарубленной петрушки, прибавьте 500 мл кипятка, дайте настояться один час, отфильтруйте. Смазывайте поражённые слизистые рта, горло, миндалины полученным отваром.
Длительность терапии – 5 дней. Перед использованием любых средств народной медицины обязательно проконсультируйтесь с педиатром. Самостоятельно лечить ребёнка специалисты не рекомендуют.
Источник: razvitie-malysha.com
Народные средства
Народные рецепты лечения скарлатины не способны заменить медикаментозную терапию, которая назначается специалистом, и могут использоваться только в качестве дополнительных лечебных мероприятий.
Лимонная кислота
Лимонная кислота – одно из старейших и наиболее эффективных средств для борьбы с проявлениями скарлатины. Пациенту нужно ежечасно полоскать горло 30%-ным раствором лимонной кислоты – при таком лечении облегчение наступает уже через несколько дней. Хорошо помогают и ломтики лимона, которые следует сосать каждый час до улучшения состояния.
Настой петрушки
Еще один действенный рецепт – настой корня петрушки. Нужно взять корень растения, измельчить так, чтобы получилась столовая ложка сырья, запарить стаканом кипятка, настоять полчаса, профильтровать и принимать 3-4 раза в сутки по столовой ложке до облегчения симптомов. Выжимки можно развести рюмкой водки и использовать для компрессов.
Черная редька
Черная редька часто используется в народной медицине для лечения ОРВИ, но в данном случае она используется для наружного, а не внутреннего применения. Крупный корнеплод хорошо измельчить, положить получившуюся кашицу на марлевый лоскут, приложить к горлу. Сверху замотать теплым шарфом, оставить на три часа, причем пациент в течение этого времени должен лежать. Лечение такими компрессами продолжать неделю, выполняя процедуру дважды в день.
Калиновый сок
При первых проявлениях скарлатины рекомендуется начать лечение калиновым соком
При первых проявлениях скарлатины рекомендуется начать лечение калиновым соком. Выжать сок из ягод калины (можно использовать замороженные) так, чтобы получилось два стакана жидкости (общий объем около 400 мл). Развести сок кипяченой водой в одинаковых пропорциях, добавить жидкий мед (2 ст.л.). Принимать средство 5-6 раз в сутки по полстакана, терапевтический курс составляет 12-14 дней.
Прополис с медом
Измельчить чайную ложку прополиса, высыпать развести его стаканом молока и 15 минут прогревать на водяной бане. Получившееся средство хорошо перемешать, выпить мелкими глотками перед сном, причем прежде, чем использовать средство, нужно прополоскать горло. При сильном дискомфорте в горле можно держать за щекой кусочек прополиса размером с горошину.
Аверин чай
Средство под названием «Аверин чай» состоит из трех лекарственных растений, и обладает противовоспалительным и антиаллергическим действием. Особенно он эффективен при сильном увеличении и болезненности лимфатических узлов. Для приготовления чая взять по 40 г трехцветной фиалки и череды трехраздельной, а также 10 г травы паслена сладко-горького. Десертную ложку такой смеси залить стаканом воды, довести до кипения, выдержать 15 минут на водяной бане, настоять час и процедить. Пить в течение дня по глотку.
Тыква
Тыква — эффективный помощник в лечении скарлатины
Обычную тыкву при скарлатине можно использовать несколькими способами. Взять тыкву, вырезать из нее сердцевину, отрезать тонкий кусочек поперек волокон и положить его на час в молоко. Держать этот кусочек мякоти во рту ближе к миндалинам не меньше, чем полчаса.
Если в горле появились нарывы, эффективным средством будет тыквенный компресс. Нужно отделить тыквенные волокна, в которых находятся семечки, смочить их в молоке, приложить к горлу в виде компресса и сменить его на новый, как только старый подсохнет.
Настои лекарственных растений
Настои, отвары и другие средства, приготовленные из лекарственных трав, эффективно снимают интоксикацию и воспаление у больных скарлатиной. Для полоскания горла и обработки миндалин можно использовать листья эвкалипта, ромашку и цветки календулы. При высокой температуре рекомендуется пить ромашковый чай, настой плодов и листьев земляники или смородины.
Общеукрепляющим эффектом обладает следующее средство. Взять 3 ст.л. плодов шиповника, 2 ст.л. плодов брусники (можно заменить смородиной или клюквой), столовую ложку травы спорыша, чайную ложку корней родиолы розовой. Все хорошо перемешать, взять 3 ст.л. смеси, запарить литром кипятка, настоять 3-4 часа, профильтровать и пить вместо чая.
Видео — Как лечить скарлатину народными средствами
Когда наступает выздоровление
Окончательное выздоровление наступает через 2-3 недели после появления первых признаков болезни: спустя указанный период ребенок не считается заразным. После того, как снижается температура и пропадает сыпь, начинается шелушение рук после скарлатины. Симптом указывает на то, что патология вошла в завершающий этап.
На разных стадиях заболевания возможны осложнения:
- отит;
- воспалительные процессы в печени и почках;
- пролапс сердечного клапана;
- ревматизм;
- миокардит;
- пневмония и другие.
Не пренебрегайте лечением и обязательно контролируйте работу сердца ребенка после выздоровления. Чем раньше был поставлен правильный диагноз – скарлатина, тем меньше вероятность появления нежеланных осложнений.
Источник недуга
Бактериальной природой обладает скарлатина у детей, у взрослых. Симптомы, лечение недуга напрямую связаны с такой особенностью. Ведь вызывается он стрептококком группы A, который поражает дыхательную систему. Заразиться можно от больного, который заболел не более трех недель назад.
Эпидемия скарлатины среди детей чаще всего наблюдается в зимний период. Это объясняется тем, что защитные силы организма в это время снижаются. Первые симптомы заболевания после заражения, возможно, проявятся спустя пару часов, но могут и через неделю. Если иммунитет сильный, то недуг может дать о себе знать только через дней десять.
Профилактика патологии
Специфических профилактических мер против скарлатины нет. По сути, подойдут все мероприятия, нацеленные на укрепление иммунитета. Это может быть закаливание, прием витаминных комплексов и придерживание правил ЗОЖ. В случае эпидемии, стоит избегать общественных мест и уделять особой внимание личной гигиене.
В случае, если кто-то их членов семьи заболел, то его следует изолировать. Все необходимые бытовые предметы должны использоваться им единолично. В комнате больного должна регулярно проводиться влажная уборка с проветриванием.Важно отметить, что вакцины от скарлатины нет, но у большинства людей, после перенесенной болезни формируется пожизненный иммунитет к скарлатине, хотя это не исключает вероятности повторного заражения стрептококком иного типа.
Профилактика
Самые главные профилактические шаги, которые может предпринять взрослый человек — укрепить собственный иммунитет и держать его в норме.
Также нужно постоянно обновлять одежду на чистую и свежую. Рекомендуется не контактировать с больными и не находиться в том же помещении, где был пациент с этим заболеванием.
Во время вспышки заболевания или при нахождении рядом с больным можно использовать марлевую повязку для защиты слизистой рта и носа. Рекомендуется избегать массовых мероприятий, после прихода с улицы мыть руки с мылом, а также промывать нос при помощи морской соли. Это снизит вероятность заболеть скарлатиной.
Диагностика
Для диагностики и установления диагноза педиатр опрашивает больного или его родителей, собирая анамнез о жалобах, симптоматике и характере их проявлений. Обязательно осматриваются кожные высыпания и зев пациента. Горло при заболевании скарлатиной отличается более ярким, малиновым оттенком, чем при ангине. Чтобы не перепутать скарлатину с краснухой врач прощупывает лимфоузлы. При краснухе, как правило, они увеличены как спереди, так и сзади.
Из лабораторных обследований педиатр может назначить общий анализ крови, в редких случаях пациенту проводят экспресс-диагностику для определения антигенов к стрептококку. По результатам ОАК у больного скарлатиной, как правило, значительно превышен объем лейкоцитов и СОЭ.
Если ваш ребенок болеет скарлатиной, периодически проверяйте цвет мочи больного. Потемнение, цвет «мясных помоев» свидетельствуют о развитии осложнений в области почек. В моче появляются эритроциты.
Скарлатина
I
Скарлатина (scarlatina; итал. scariattina, от позднелат. scarlatum ярко-красный цвет)
острая инфекционная болезнь, характеризующаяся интоксикацией, ангиной и высыпанием на коже; одна из форм стрептококковой инфекции (Стрептококковая инфекция). Распространена преимущественно в странах с холодным и умеренным климатом.
Этиология. Возбудитель скарлатины — β-гемолитический стрептококк группы А — имеет шаровидную или овальную форму, образует цепи разной длины, окрашивается по Грамму В соответствии с типированием по М-белку различают свыше 80 сероваров β-гемолитического стрептококка группы А. Возбудитель С. продуцирует различные токсины и ферменты. Наиболее тяжелые токсические проявления С. обусловлены эритрогенным токсином, который вырабатывают далеко не все β-гемолитические стрептококки группы А. Различают 3 типа эритрогенного токсина — А, В и С. Проникновению возбудителя С. в ткани способствуют такие его субстанции, как S- и О-стрептолизины, нуклеазы (гиалуронидаза, стрептокиназа, протеиназа, липопротеиназа) и бактериоцидины. β-гемолитические стрептококки относятся к микроорганизмам, умеренно устойчивым к физическим факторам. Вирулентность их в окружающей среде резко снижается. Стрептококки быстро погибают под действием дезинфицирующих средств, чувствительны к воздействию антибиотиков, особенно бензилпенициллина, бициллина, полусинтетических пенициллинов, эритромицина, доксициклина.
Эпидемиология. Источниками возбудителя инфекции являются больной С. или любой другой клинической формой стрептококковой инфекции и бактерионоситель. Чаще болеют дети 3—10 лет, посещающие детские дошкольные учреждения и школу. Появлению случаев С. в детских учреждениях, как правило, предшествует повышенный уровень заболеваемости ангинами и острыми респираторными вирусными инфекциями. Дети первого года жизни (особенно первого полугодия) и взрослые скарлатиной болеют редко. Основной путь передачи возбудителя инфекции — воздушно-капельный. Заражение происходит при общении с больным или бактерионосителем на расстоянии не более 3 м. Распространению заболевания способствует скученность детей в помещении. Передача возбудителя инфекции через третье лицо и предметы ухода имеет второстепенное значение.
Эпидемический процесс при С. характеризуется волнообразностью, периодическими спадами и подъемами каждые 2—4 года. Отчетливо выявляется нарастание заболеваемости С. в осенне-зимние месяцы.
Патогенез и патологическая анатомия. Возбудитель С. в большинстве случаев проникает в организм через слизистую оболочку небных миндалин и других отделов глотки, реже через раневую и ожоговую поверхности (экстрабуккальная скарлатина). А.А. Колтыпин в патогенезе С. выделил три «линии»: токсическую, оптическую и аллергическую, определяющие клинические проявления болезни. Токсическая линия патогенеза С. обусловлена токсическими субстанциями β-гемолитического стрептококка. Попадая в кровь, они вызывают симптомы интоксикации: повышение температуры тела, сыпь, нарушение функций центральной нервной, сердечно-сосудистой и эндокринной систем. Септическая линия патогенеза С. связана с воздействием микробной клетки β-гемолитического стрептококка на ткани. Она характеризуется развитием катарального гнойного или некротического воспаления в области входных ворот возбудителя инфекции, а также гнойных осложнений. Аллергическая линия патогенеза С обусловлена сенсибилизацией организма к β-гемолитическому стрептококку и антигенам разрушенных тканей. Аллергия может развиваться с первых дней заболевания, но наиболее выражена на 2—3-й неделе от начала болезни; клинически проявляется различными высыпаниями на коже, острым лимфаденитом, гломерулонефритом, миокардитом, синовитом, немотивированными подъемами температуры тела (аллергические волны). Все три «линии» патогенеза С. взаимосвязаны, но выраженность их у разных больных неодинакова. В одних случаях преобладают токсические симптомы, в других — септические. Аллергические волны могут отсутствовать.
Морфологические изменения при С. обусловлены действием возбудителя инфекции и его токсина. В месте внедрения возбудителя С. отмечаются отек, гиперемия, миелоидная метаплазия, некроз тканей. Характер и глубина морфологических изменений зависят от тяжести болезни.
Иммунитет. В результате перенесенной С. вырабатывается антитоксический и антимикробный иммунитет. Антитоксический иммунитет чаще всего связан с эритрогенным токсином типа А. Антимикробный иммунитет формируется только к тому серовару β-гемолитического стрептококка, который вызвал данное заболевание. Продолжительность сохранения иммунитета различна. Повторные случаи С. наблюдаются редко и связаны с индивидуальными особенностями системы иммунитета.
Клиническая картина. Инкубационный период продолжается чаще 2—7 дней, он может укорачиваться до нескольких часов и удлиняться до 12 сут. Типичная С. начинается остро с подъема температуры тела. Отмечаются недомогание, снижение аппетита, боль в горле при глотании, головная боль, тахикардия, часто наблюдается рвота. Через несколько часов от начала болезни в области щек, туловища и конечностей появляется розовая точечная сыпь на фоне гиперемированной кожи. Кожа носогубного треугольника остается бледной и свободной от сыпи. Сыпь более насыщенная в естественных складках кожи (рис. 1), на боковых поверхностях туловища, в низу живота. Иногда помимо точечных элементов могут быть высыпания в виде мелких (диаметром 1—2 мм) пузырьков, наполненных прозрачной или мутноватой жидкостью. В ряде случаев сыпь бывает геморрагической. Характерны кожный зуд, сухость кожи и слизистых оболочек, белый дермографизм. Сыпь обычно держится 3—7 дней; затем угасает, не оставляя пигментации. После исчезновения сыпи возникает шелушение кожи: в области ладоней и стоп оно крупнопластинчатое, начинается с кончиков пальцев; на туловище, шее, ушных раковинах шелушение отрубевидное.
Одним из постоянных симптомов С. является ангина; она может быть катаральной, фолликулярной, лакунарной, особенно характерна некротическая ангина. При всех видах ангины отмечается яркая гиперемия небных миндалин, дужек и язычка, не распространяющаяся на слизистую оболочку твердого неба. При некротической ангине в зависимости от тяжести болезни некрозы могут быть поверхностными в виде отдельных островков или глубокими, покрывающими всю поверхность небных миндалин, а иногда и небных дужек, язычка, других отделов глотки. Соответственно степени воспаления небных миндалин поражаются регионарные (передние шейные) лимфатические узлы, они становятся плотными и болезненными при пальпации.
Язык в начале болезни густо обложен белым налетом, затем очищается с кончика и боков, становится ярко-красным с выраженными сосочками — «малиновый язык» (рис. 2).
В конце первой или на второй неделе развивается синдром инфекционного сердца: небольшое расширение границ сердца, нежный систолический шум или нечистота I тона сердца, брадикардия, дыхательная аритмия, снижение АД. Эти изменения обычно исчезают через 3—4 нед., иногда позже.
В зависимости от выраженности интоксикации и местного воспалительного процесса в глотке различают легкую, среднетяжелую и тяжелую формы типичной С. Легкая форма протекает при нормальной или субфебрильной температуре тела без выраженной интоксикации, с катаральной ангиной. Среднетяжелая Дюйма сопровождается повышением температуры тела до 38—39°, рвотой, иногда повторной, могут развиваться некротическая ангина и значительный регионарный лимфаденит. При тяжелой форме с резко выраженной интоксикацией (токсическая С.) всегда наблюдаются высокая температура тела (39° и выше), повторная или многократная рвота, головная боль, вялость, затемнение сознания. Иногда отмечаются судороги, бред, менингеальные симптомы. Сыпь может быть скудной, имеет цианотический оттенок, часто бывает геморрагической. Белый дермографизм не выражен. Ангина — катаральная или с небольшими некрозами. Тяжелая форма С. с преобладанием местных проявлений (септическая С.) характеризуется высокой лихорадкой, распространенными некрозами небных миндалин и дужек; регионарные лимфатические узлы резко увеличены, плотные и болезненные, может возникать периаденит и в ряде случаев аденофлегмона. Тяжесть состояния больного при септической С, обусловлена главным образом изменениями в ротоглотке. В последние годы в подавляющем большинстве случаев наблюдаются легкие формы С., реже — среднетяжелые. Тяжелые формы С. встречаются очень редко.
К атипичным формам относят стертую, гипертоксическую и экстрабуккальную С. При стертой С. клинические проявления слабо выражены и кратковременны. Гипертоксическая С. характеризуется катастрофически нарастающей интоксикацией, летальный исход может наступить при явлениях инфекционно-токсического шока в первые сутки болезни, когда основные симптомы еще в полной мере не развились. При экстрабуккальной С. инкубационный период короткий (1—2 дня), высыпание обычно начинается с места ранения или ожога, лимфаденит развивается вблизи входных ворот возбудителя инфекции, ангина отсутствует или слабо выражена.
Наиболее частые осложнения С.: лимфадеинт, отит, синусит, мастоидит; возможны миокардит, нефрит, синовит. Осложнения обычно проявляются на 2—3-й неделе от начала болезни. В их патогенезе играют роль два фактора: аллергия и вторичная инфекция β-гемолитическим стрептококком того же или иного серовара. Аллергические осложнения (резко выраженный катаральный лимфаденит, миокардит, нефрит, синовит) развиваются, как правило, на 3—5-й неделе болезни. Гнойные осложнения (гнойный лимфаденит, периаденит, аденофлегмона, отит, синусит, мастоидит) могут возникать как в ранние, так и в поздние сроки болезни; чаще они наблюдаются у детей раннего возраста.
Психические нарушения у детей при С. встречаются редко. При тяжелых формах С. бывают делириозные состояния (см. Делириозный синдром) с психомоторным возбуждением которое сменяется угнетенностью и сонливостью, иногда оглушенностью. В периоде реконвалесценции обнаруживается более или менее выраженный Астенический синдром.
У детей первого года жизни специфическая интоксикация незначительна, в ряде случаев С. протекает стерто, но в то же время нередки гнойные осложнения (отит, лимфаденит, аденофлегмона и др.). У взрослых течение С. типичное.
Диагноз С. в типичных случаях не представляет затруднений. Острое начало болезни, повышение температуры тела, рвота, боль в горле, яркая гиперемия небных миндалин, дужек и язычка, не распространяющаяся на твердое небо, розовая точечная сыпь на фоне гиперемированной кожи, особенно насыщенная в естественных складках, бледный носогубный треугольник, увеличение передних шейных лимфатических узлов дают основание клинически диагностировать С. Изменения крови (нейтрофильный лейкоцитоз с палочкоядерным сдвигом, повышенная СОЭ) соответствуют тяжести болезни. На первой неделе болезни отмечается эозинофилия.
Затруднения в диагностике возникают при позднем поступлении больного в стационар, когда сыпь уже исчезла. В этих случаях диагностическое значение имеют насыщенность кожных складок, «малиновый язык» и шелушение кожи. Стертую С. помогают распознать отграниченная гиперемия небных миндалин, дужек и язычка, иногда легкая насыщенность кожных складок, шейный лимфаденит и изменения крови. В сомнительных случаях важны эпидемиологические данные о возможности общения пациента с больным стрептококковой инфекцией.
Дифференциальный диагноз следует проводить с иерсиниозом, стафилококковой инфекцией со скарлатиноподобным синдромом, а также с аллергической сыпью. При Иерсиниозе сыпь обычно более крупная, особенно обильная на разгибательных поверхностях конечностей, ладонях и подошвах, после исчезновения сыпи может быть пигментация, интенсивность шелушения кожи различна; определяется раз литая гиперемия слизистой оболочки ротоглотки; более длительно держится высокая температура тела, иногда температурная кривая имеет волнообразный характер; появляются симптомы острого живота, развиваются энтерит, гепатит, артриты, миокардит.
При стафилококковой инфекции (Стафилококковая инфекция) со скарлатиноподобным синдромом сыпь возникает на фоне гнойного лимфаденита, флегмоны, гнойного очага в области ожоговой поверхности или раны, ангины при этом может не быть.
Аллергическая скарлатиноподобная сыпь часто сочетается с пятнистой, геморрагической и уртикарной сыпью; ангина и «малиновый язык» отсутствуют.
Лечение. Госпитализация больных С. осуществляется по клинико-эпидемиологическим показаниям Больных легкой и среднетяжелой формой С. можно лечить в домашних условиях. При этом необходимы изоляция больного и соблюдение санитарно-гигиенических мероприятий. Госпитализация обязательна при тяжелой форме С. и в тех случаях, когда в домашних условиях невозможно изолировать больного и создать необходимые условия для его лечения. Госпитализация больных должна осуществляться в отдельные палаты инфекционных отделений или боксы. Нельзя допускать контакта между вновь поступающими больными и реконвалесцентами.
Режим в течение 5—6 дней постельный. Питание должно соответствовать возрасту больного. При любой форме С. обязательно назначают антибиотики. При отсутствии противопоказаний антибиотиком выбора является бензилпенициллин. Наиболее целесообразно вводить его внутримышечно 2 раза в день, доза определяется тяжестью болезни и возрастом больного. При лечении в домашних условиях детям целесообразно назначать эритромицин, оксациллин или феноксиметилпенициллин внутрь, взрослым — также вибромицин. Длительность антибиотикотерапии составляет обычно 5—7 дней. Применение антибиотиков предупреждает возникновение осложнений и сокращает длительность заразного периода. Раннее использование антибиотиков в условиях, исключающих перекрестную инфекцию, способствует также резкому сокращению аллергических реакций. Помимо антибиотиков назначают аскорбиновую кислоту и гипосенсибилизирующие препараты. Проводится также симптоматическая терапия. Лечение осложнений проводят по общим правилам в зависимости от их характера. При гнойных осложнениях (отите, лимфадените, синусите и др.) применяют антибиотики, физиотерапию (УВЧ, УФ-облучение, сухое тепло).
Прогноз при рано начатой рациональной пенициллинотерапии в условиях, исключающих реинфекцию, благоприятный.
Профилактика включает раннее выявление, течение и изоляцию больных С. и любой другой клинической формой стрептококковой инфекции. Сроки изоляции больных С., мероприятия в отношении реконвалесцентов и лиц, общавшихся с больным, — см. Изоляция инфекционных больных, таблица. В очаге С. проводится текущая Дезинфекция. Специфическая профилактика не разработана.
Библиогр.: Беляков В.Д., Ходырев В.П. и Тотолян А.А. Стрептококковая инфекция, с. 160, Л., 1978; Нисевич Н.И. и Учайкин В.Ф. Инфекционные болезни у детей, с. 253, М., 1990; Руководство по инфекционным болезням у детей, под ред. С.Д. Носова, с. 79, М., 1980; Руководство по педиатрии, под ред. Р.Е. Бермана и В.К. Вогана, пер. с англ., кн. 3, с. 340, М., 1987.
Рис. 1. «Сгущение» скарлатинозной сыпи в подмышечной области.
Рис. 2. Ярко-красный язык с выступающими сосочками («малиновый язык») у больного скарлатиной.
II
Скарлатина (scarlatina; итал. scarlattina, от лат. scarlatum ярко-красный цвет)
острая инфекционная болезнь, вызываемая гемолитическим стрептококком, продуцирующим эритрогенный токсин; передается воздушно-капельным путем; характеризуется лихорадкой, интоксикацией, острым тонзиллитом с регионарным лимфаденитом, мелкоточечной сыпью.
Скарлатина гипертоксическая (s. hypertoxica) — см. Скарлатина молниеносная.
Скарлатина молниеносная (s. fulminans; син. С. гипертоксическая) — наиболее тяжелая форма С., характеризующаяся бурной интоксикацией с гипертермией и развитием коматозного состояния.
Скарлатина послеожоговая (s. post combustionem) — экстрафарингеальная С., при которой входными воротами инфекции служит обожженная кожа.
Скарлатина пуэрперальная (s. puerperalis) — экстрафарингеальная С. у рожениц, при которой входными воротами инфекции служит поврежденная слизистая оболочка родовых путей.
Скарлатина раневая (s. vulneralis) — экстрафарингеальная С., при которой входными воротами инфекции служит поверхность раны.
Скарлатина септическая (s. septica) — тяжелая форма С., характеризующаяся некротическими изменениями зева и носоглотки с выраженным регионарным лимфаденитом и склонностью к развитию метастатических абсцессов (например, в сосцевидном отростке, околоносовых пазухах, суставах).
Скарлатина токсико-септическая (s. toxicoseptica) — тяжелая форма С., характеризующаяся сочетанием проявлений токсической и септической С.
Скарлатина токсическая (s. toxica) — тяжелая форма С., характеризующаяся явлениями резкой интоксикации со значительной гипертермией и выраженными сердечно-сосудистыми расстройствами.
Скарлатина экстрабуккальная (s. extrabuccalis; лат. extra вне + bucca щека) — см. Скарлатина экстрафарингеальная.
Скарлатина экстрафарингеальная (s. extrapharyngealis; лат. extra вне + греч. pharynx, pharyngos глотка; син. С. экстрабуккальная) — общее название форм С., при которых входными воротами инфекции являются не зев, а поврежденная кожа или слизистые оболочки и отсутствует острый тонзиллит.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- скарлатина — орф. скарлатина, -ы Орфографический словарь Лопатина
- скарлатина — СКАРЛАТИНА, ы, ж. Инфекционная болезнь, преимущ. детская, сопровождающаяся воспалением миндалин, сыпью и последующим шелушением кожи. | прил. скарлатинный, ая, ое и скарлатинозный, ая, ое. Скарлатинный больной. Скарлатинозная сыпь. Толковый словарь Ожегова
- скарлатина — Детская инфекционная болезнь, вызываемая гемолитическим стрептококком, протекающая с повышением температуры, ангиной и мелкоточечной ярко-красной сыпью на коже. Болеют преимущественно дети до 12 лет, взрослые – крайне редко. Биология. Современная энциклопедия
- скарлатина — -ы, ж. Острая заразная болезнь, преимущественно детская, характеризующаяся повышением температуры тела, ангиной и кожной сыпью. [итал. scarlattina] Малый академический словарь
- СКАРЛАТИНА — СКАРЛАТИНА (итал. scarlattina, от средневекового лат. scarlatum — ярко-красный) — инфекционное заболевание, преимущественно детей. Возбудитель — гемолитический стрептококк. Характерны лихорадка, ангина, сыпь с последующим шелушением кожи. Большой энциклопедический словарь
- скарлатина — Скарлати́н/а. Морфемно-орфографический словарь
- скарлатина — СКАРЛАТИНА -ы; ж. [итал. scarlattina] Острое инфекционное заболевание (преимущественно у детей), характеризующееся высокой температурой, кожной сыпью, воспалением миндалин. Эпидемия скарлатины. Поправился после скарлатины. Заболеть скарлатиной. Толковый словарь Кузнецова
- скарлатина — Эта болезнь обязана своим названием появляющейся у больных красной сыпи, ведь итальянское skarlatto означает «багровый», «алый». Кстати, к тому же корню восходит и имя героини широко известного романа американской писательницы Маргарет Митчел «Унесенные ветром» – Скарлет. Этимологический словарь Крылова
- скарлатина — Скарлатины, мн. нет, ж. [от ит. scarlatto – багровый]. Острое инфекционное заболевание, преимущ. у детей, характеризующееся появлением лихорадочного состояния, болью в горле и красноватой сыпью с последующим шелушением кожи, склонностью к гнойносептическим осложнениям. Большой словарь иностранных слов
- Скарлатина — Острая инфекционная болезнь, характеризующаяся разлитой бледно-розовой мелкоточечной сыпью по всему телу, лихорадкой и воспалением зева. Причина, производящая С., несомненно, микропаразитического характера. Энциклопедический словарь Брокгауза и Ефрона
- Скарлатина — (итал. scarlattina, от позднелатинского scarlatum — ярко-красный цвет) острая инфекционная болезнь, преимущественно детского возраста, проявляющаяся повышением температуры тела, ангиной и кожной сыпью. Первое клиническое описание С. дал в 17 в. Большая советская энциклопедия
- скарлатина — Скарлатина — одна из клинических форм стрептококкового инфекционного заболевания, протекающего остро с симптомами общей интоксикации, ангиной и характерной сыпью на коже. Медицинский словарь
- скарлатина — скарлати́на Из франц. scarlatine или ит. scarlattina от ср.-лат. febris scarlatina (связано с предыдущим); см. Клюге-Гётце 508; Гамильшег, ЕW 790. Этимологический словарь Макса Фасмера
- скарлатина — Скарлатина, скарлатины, скарлатины, скарлатин, скарлатине, скарлатинам, скарлатину, скарлатины, скарлатиной, скарлатиною, скарлатинами, скарлатине, скарлатинах Грамматический словарь Зализняка
- скарлатина — сущ., кол-во синонимов: 2 болезнь 995 шарлах 6 Словарь синонимов русского языка
- скарлатина — скарлатина , -ы Орфографический словарь. Одно Н или два?
- скарлатина — СКАРЛАТИНА ы, ж. scarlatine, fièvre scarlatine <, ит. scarlattina < scarlatto багровый. Острое заразное заболевание, преимущественно у детей, характеризующееся обычно высокой температурой, сыпью по всему телу и болью в горле. БАС-1. Словарь галлицизмов русского языка
- скарлатина — СКАРЛАТ’ИНА, скарлатины, мн. нет, ·жен. (от ·итал. scarlatto — багровый). Острое заразное заболевание, преим. у детей, характеризующееся появлением лихорадочного состояния, болью в горле и красноватой сыпью с последующим шелушением кожи. Толковый словарь Ушакова
- скарлатина — скарлатина ж. 1. Острое инфекционное заболевание, преимущественно у детей, характеризующееся высокой температурой, сыпью и болью в горле. 2. Эпидемия такой болезни. Толковый словарь Ефремовой
- скарлатина — СКАРЛАТИНА ж. сыпная болезнь красуха (если различать красуху и краснуху rubeolae). Скарлатинный, скарлатиновый к ней относящийся. Толковый словарь Даля
- СКАРЛАТИНА — мед. Скарлатина — одна из клинических форм стрептококкового инфекционного заболевания, протекающего остро с симптомами общей интоксикации, ангиной и характерной сыпью на коже. Справочник по болезням
- Блог
- Ежи Лец
- Контакты
- Пользовательское соглашение
© 2019 Gufo.me
Формы заболевания
Как и другие инфекционные болезни, у скарлатины имеются формы. Медики выделили фарингеальные и экстрафарингеальные. В свою очередь, каждая из них может быть как типичной, так и атипичной.
Типичная форма имеет несколько вариантов течения.
- Легкое течение болезни протекает при температуре не выше 38,5 градуса, появляется мелкая сыпь, горло болит не так сильно. Длится болезнь в пределах 5 дней.
- Среднее течение сопровождается температурой более высокой, сыпь при скарлатине сильно выражена, определяется гнойная ангина, часто тревожит рвотный рефлекс. До 8 дней продолжительность данной формы.
- Тяжелая полностью соответствует своему определению. Токсический вид приводит к таким последствиям, как повышением температуры до 40 градусов и выше, потерей сознания, сильной рвотой, бредовым состоянием. Это вызвано сильной интоксикацией организма.
Некротическая ангина вызывает воспаление и отмирание тканей, расположенных вблизи очагов инфекции;
Септическую скарлатину с сильной токсикацией объединяет совокупность всех форм.
У атипичной скарлатины свои особенности. Симптомы в этом случае могут быть плохо определяемыми. При стертой форме основные характерные особенности скарлатины не проявляются, поэтому сыпь при скарлатине не возникает, температура почти не поднимается.
При рудиментарном виде сыпь имеет локализацию единичную, а само течение болезни длится около трех дней.
Осложнения
Чаще всего они возникают при несвоевременном лечении или стертой форме скарлатины. Возможны такие последствия:
- гнойная ангина;
- отит;
- гайморит;
- пневмония;
- очаги некроза на миндалинах;
- гломерулонефрит, почечная недостаточность;
- геморрагический васкулит;
- миокардит, эндокардит, сердечная недостаточность;
- токсический шок;
- поражение суставов, в т. ч. артрит;
- сепсис;
- кровоизлияние в кору надпочечников или в головной мозг.
При тяжелых проявлениях необходимо немедленно обращаться в больницу, иначе возможен летальный исход.
При беременности
Чаще всего скарлатина проходит в легкой форме и не представляет угрозы для матери и плода, но это не повод не обращаться к врачу. При подозрении на инфекцию необходимо прийти в больницу на любом сроке. Это обязательно, поскольку именно врач сможет правильно определить стратегию лечения, назначить препараты, которые не будут противопоказаны беременным.
При тяжелой форме заболевания необходимо принимать антибиотики, которые противопоказаны при беременности, особенно, в первом триместре. И здесь особая ответственность лежит на враче, который должен оценить, является ли риск для беременности от возможного лечения оправданным.
Тяжелые формы скарлатины на ранних сроках чаще всего приводят к самопроизвольному аборту, особенно, если лечение осуществляется при помощи антибиотиков. На более поздних сроках антибактериальная терапия уже не столь губительна. Но в любом случае будущую маму кладут в больницу на дополнительное обследование, проводят множество анализов и диагностических процедур.
Самые частые осложнения скарлатины при беременности следующие:
- недонашивание плода;
- осложнения при родах;
- кислородное голодание плода;
- врожденная пневмония и др.
Диагностика скарлатины
В процессе диагностики заболевания важно отличать скарлатину от псевдотуберкулеза, кори, краснухи, иногда, при соответствующих симптомах, — от дифтерии. Врач проводит осмотр, и при наличии описанных выше симптомов, характерных для скарлатины, назначает дальнейшие исследования, которые могут подтвердить наличие болезни. Если у больного имеет место сыпь, доктор в процессе осмотра надавливает на нее ладонью, после чего сыпь на некоторое время исчезает.
Больному с подозрением на скарлатину также назначаются лабораторные исследования крови. Их результаты демонстрируют наличие изменений, которые типичны для бактериальной инфекции. Во время диагностики не практикуют выделение возбудителя.
Профилактика скарлатины
На сегодняшний день не существует специальной вакцины против скарлатины. Поэтому в качестве профилактических мер применяются карантинные мероприятия, касающиеся ребенка, который заболел скарлатиной. Не менее важно принять все меры для того, чтобы иммунная защита организма переболевшего скарлатиной ребенка повысилась. Для этого родители должны обеспечить регулярное проведение мероприятий, которые способствуют укреплению иммунитета. Речь идет о постепенном закаливании, правильном подходе к обеспечению здорового рациона питания, соблюдении всех правил гигиены. Родители должны следить и за тем, чтобы ребенок своевременно проходил профилактические осмотры у врача и получал адекватное лечение при болезнях десен и зубов, синуситах, тонзиллитах, отитах.