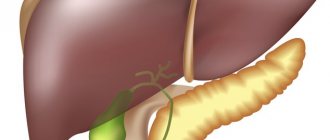
Холангит – это воспаление желчных протоков, имеющее острое или хроническое течение и любую этиологию. Заболевание обычно осложняет прочие патологии желудочно-кишечного тракта (панкреатит, гастрит, дуоденит, гепатит, желчнокаменная болезнь). Распространённость патологии составляет около 0,1% среди взрослого населения и чаще встречается у женщин в возрасте старше 55 лет.
Что это?
Хронический холецистит и холангит объединены тем, что они являются заболеваниями желчного пузыря. Разница — в локации поражения органа, течении болезни.
Хронический холангит — это воспаление желчных путей, притом как внешних, так и внутренних протоков. Для него характерно продолжительное, рецидивирующее течение (поэтому болезнь и названа хронической). В конечном счете может привести к холестазу.
Хронический холангит. Что за болезнь? Воспалительные процессы в желчных протоках из-за проникновения в них инфекции из органов пищеварительного тракта (желчного пузыря, кишечника), кровеносных сосудов. Реже инфекция может попасть по лимфатическим путям. Одной из частых причин заболевания выступает токсоплазмоз. А переносчиками самой токсоплазмы выступают домашние кошки.
Общая информация
Ранее холангит в основном диагностировали в старшей возрастной категории, а в последние десятилетия все чаще его выявляют у сорокалетних индивидов. Страдают этой патологией в основном женщины. Болезнь обычно протекает на фоне иных аномалий ЖКТ – гастро- и дуоденита, желчнокаменной болезни, гастрита, гепатита, холецистита, панкреатита. В связи с этим течение недуга довольно тяжелое. Кроме того, сопутствующие болезни создают некое препятствие эффективному оперативному устранению причины заболевания. Острый гнойный процесс воспаления в желчевыводящих путях, который формируется на фоне плохого оттока желчи из-за полной или частичной блокировки, приводит к гнойной форме холангита.
Для болезни свойственна следующая клиника: желтушность, которая стремительно нарастает, боль в правом боку под ребрами, высокая температура, чувство холода. Одним из осложнений недуга является совокупность системных воспалительных реакций на процесс в желчевыводящих путях с нарушением сознания, гемодинамики, работы почек и иных органов. Выставление диагноза проводится на визуализации механического препятствия, выявленного при КТ или УЗИ органов брюшной полости. Декомпрессия желчных путей с устранением обструкции осуществляется путем хирургического вмешательства, после которого назначается антибиотикотерапия. Далее корректировке подлежат иные нарушения.
Основная информация о болезни
Среди основных клинических признаков хронического холангита выделяют сильную боль в зоне печени, лихорадку, озноб, желтуху. Главные направлением диагностики здесь на сегодня называется ультрасонография поджелудочной железы и ведущих к ней желчных путей. Используют также такие методики, как ретроградную холангиопанкреатографию, компьютерную томографию выводящих желчь путей, а также общий и биохимический анализ крови.
Что касается лечения хронического холангита, то самым эффективным выступает комбинированный вариант. Это соединение антибактериальной консервативной, обезболивающей терапии, дезинтоксикации, а также хирургической декомпрессии желчных путей.
Что касается хронического холангита в МКБ-10, то он обозначен под кодом K83.0.
Классификация разновидностей болезни
В предыдущем разделе были рассмотрены различные виды холангитов, которые отличались вызывающими заболевание причинами. Так, к примеру, различают бактериальный, вирусный, аутоиммунный и гельминтозный вид болезни. Однако холангиты разделяют и по другим признакам. Основные виды будут рассмотрены ниже.
Первичный склерозирующий тип
О том, что представляет собой первичный склерозирующий холангит, было немного сказано выше, однако будет нелишним рассмотреть этот вопрос несколько подробнее. Начать стоит с того, что это хронический холангит, при котором в жёлчных путях образуются рубцы. Вследствие этого жёлчь не может нормально продвигаться по каналам, а, значит, печень работает не так, как нужно.
Причины, способствующие развитию такого заболевания, как первичный склерозирующий холангит, изучены не до конца, однако предполагается, что это связано с аутоиммунными заболеваниями. В категорию риска попадают люди, родственники которых болели данным заболеванием. Также несколько чаще первичный склерозирующий холангит возникает у мужчин, нежели у женщин.
Первичный склерозирующий холангит
Гнойный тип болезни
Гнойный холангит обычно имеет бактериальную природу и характеризуется наличием ран на стенках жёлчных протоков. Ранки со временем начинают гноиться, в некоторых случаях даже может начаться некроз тканей. Эта разновидность заболевания иногда ведёт себя как острый холангит, а иногда принимает хроническую форму.
Гнойный тип холангита опасен, в первую очередь, тем, что его картина болезни схожа с другими разновидностями этого заболевания, а неправильное и несвоевременное лечение может привести к тяжелейшим осложнениям: печёночной недостаточности, возникновении в печени множества абсцессов, гнойной интоксикации и т. д.
Холецистохолангит
Холецистохолангит, или, как его ещё именуют, ангиохолецистит – это хроническое заболевание, при котором воспаляется жёлчный пузырь с жёлчными протоками. Отождествить понятия «хронический холангит» и «холецистохолангит» нельзя, т. к. холецистохолангит – это другое, более общее заболевание, которое предполагает наличие воспалительных процессов не только в жёлчных протоках, но и в жёлчном пузыре. В остальном все очень сходно: вызывают холецистохолангит бактериальные, вирусные и паразитарные инфекции, врождённые патологии, аллергические реакции, механические вмешательства, аутоиммунные заболевания и т. д. Симптоматика и методы лечения такой болезни, как холецистохолангит, также сходны с классическим холангитом.
Статистические данные
Обратимся теперь к мировой медицинской статистике. В отличие от хронического холецистита, холангит встречается гораздо реже. Как и в сравнении с иными воспалительными заболеваниями гепатобилиарной системы.
В основном патология развивается у взрослых людей. Средний возраст пациентов — 50 лет. Каких-то наблюдений о более частой подверженности болезни мужчин или женщин нет.
В большинстве случаев проявляет себя на фоне уже имеющихся заболеваний печени и желчного пузыря. Отмечено, что в 37 % случаев заболевание будет диагностировано после холецистэктомии.
Нельзя не сказать и о специфической форме заболевания — склерозирующем холангите. Она прогрессирует на фоне относительного здоровья человека. Медленно развивается в течение в среднем 10 лет. И в итоге приводит уже к необратимым поражениям печени. Об истинных цифрах заболеваемости склерозирующей формой нет достоверных данных, так как пока что ее диагностика затруднена. Но, надо сказать, что в последнее время количество зафиксированных случаев возросло. Что, прежде всего, говорит об улучшении качества диагностики.
Если говорить о смертности от хронической формы холангита, то тут нет четких цифр. В зависимости от сроков выявления болезни, правильности терапии, она составляет от 15 до 90%.
Методы диагностики
Для подтверждения диагноза проводится комплекс инструментальных и лабораторных методов исследования.
Обязательно рекомендуется клиническое исследование крови – оценивают концентрацию СОЭ, лейкоцитов и нейтрофилов. Анализ мочи на наличие билирубина. Биохимию крови – определяют реактивный белок, общий и прямой билирубин, ГГТП, АСТ, АЛТ, щелочную фосфатазу.
При остром холангите все перечисленные показатели выше нормы. А на фоне хронического течения в пределах нормальных значений, за исключением скорости распада эритроцитов. В норме билирубина в урине быть не должно.
Магнитно-резонансная холангиопанкреатография – это «золотой стандарт» диагностики холангита. В кровь больного вводят специальное лекарство, которое окрашивает протоки и желчный пузырь в определенный цвет. Далее их состояние изучают на аппарате МРТ.
Другие инструментальные исследования:
| Вид исследования | Описание |
| УЗИ | Оценивают состояние желчного пузыря, холедоха. Плюсы метода – информативный и безопасный, можно делать при беременности, маленькому ребенку. Минусы эхоскопического исследования – нельзя рассмотреть маленькие желчные каналы. |
| Эндоскопическая ретроградная панкреатохолангиография | Через ротовую полость вводится специальный прибор, и по достижению конечного отдела холедоха вводят контрастное вещество. Оно распределяется по всей канальной системе, что позволяет визуализировать ее на снимке. Минус исследования – высокие риски развития осложнений. |
| ЧЧХ | Желчные каналы заполняют контрастом, после делают снимки. Основное отличие от предыдущей методики – способ доставки контрастного компонента. Он вводится сразу в канал через кожу либо печень под контролем аппарата УЗИ. |
Причины
Возможно ли развитие хронического холангита после удаления желчного пузыря? Да, во многих случаях. Это заболевание более бактериальной природы. Его способны вызвать практически все возбудители, которые присутствуют в пищеварительном тракте:
- Протеи.
- Энтерококки.
- Кишечная палочка.
- Клебсиеллы и проч.
Практически во всех случаях отмечается инфицирование несколькими такими возбудителями одновременно. И при этом очень редко при посевах желчи обнаруживается только один-единственный агент-бактерия. Во многих случаях при хроническом типе холангита выявляется и наличие бактерий в крови пациента (положительный посев на стерильность крови).
Как мы уже говорили, факторами риска при этой болезни служат различные хирургические, диагностические, терапевтические вмешательства, затрагивающие желчные пути. Они могут выполняться на фоне как врожденных аномалий развития, так и различных инфекционных процессов.
Клиника холангита
Острый и хронический холангит – сложные заболевания для диагностики.
При одинаковом заболевании у двух пациентов может быть различная клиника.
Иногда воспаление маскируется под другой недуг, протекает латентно, что еще больше усложняет диагностический процесс.
Острая форма
Острый (реактивный) холангит – опасное состояние, которое требует незамедлительной помощи медицинских специалистов. Отсутствие терапии приводит к заражению крови, высока вероятность летального исхода.
Триада острого холангита:
- Увеличение температуры. Обычно лихорадочное состояние проявляется внезапно, температура повышается до 40 градусов. Пациент жалуется на сильную слабость, головную боль. Наблюдается повышенное потоотделение, из-за чего возрастают риски обезвоживания. У некоторых больных температура «скачет», не всегда держится на одном уровне.
- Желтуха, зуд кожного покрова. Эти два симптомы имеют одинаковые причины, обусловлены повышением концентрации билирубина в крови. Билирубин является токсином, который формируется после распада эритроцитов, выводится вместе с желчью либо уриной. Поскольку вследствие воспаления нормальный процесс нарушен, то скапливается билирубин. У больного желтеют белки глаз, слизистые оболочки, покров, зудит кожа.
- Боль в области правого подреберья. Если провести ребром ладони по краю реберных дуг справа и слева, то болевой синдром будет справа. Это говорит о холангите и воспалении желчного пузыря.
Перечисленные признаки могут дополняться другой симптоматикой – понижение показателей артериального давления, учащенное биение сердца и пульса.
Хроническая форма
Заподозрить хронический холангит сложно, поскольку на фоне вялотекущего течения недуга самочувствие человека ухудшается незначительно. Дополнительно затрудняет диагностику многообразие форм заболевания. У каждого больного хроническое воспаление протекает со своими симптомами.
Подсказкой для постановки правильного диагноза служит анамнез пациента:
- Удаление желчного пузыря (такая операция называется холецистэктомия). По статистике после оперативного вмешательства у 1/3 пациентов развивается холангит.
- ЖКБ – один из факторов риска.
- В прошлом острый холангит, который неправильно лечили.
У людей с таким анамнезом высокие риски развития холангита. Заподозрить хроническое воспаление также можно по следующим жалобам:
- Нарушение работы пищеварительного тракта.
- Пожелтение кожного покрова.
- Боль в верхней половине живота справа.
- Постоянная слабость и вялость, снижение трудоспособности.
- Лихорадочное состояние идиопатической этиологии.
- Привкус горечи в ротовой полости.
Такие жалобы свидетельствуют о ряде других гастроэнтерологических заболеваний, поэтому требуется комплексная дифференциальная диагностика.
ПСХ
Первичная склерозирующая форма заболевания в 55% случаев имеет бессимптомное течение. У 20-60% пациентов диагностируют недуг, когда уже имеется циррозное поражение печени. До 20% страдают от злокачественного поражения печени, которое стало следствием ПСХ.
Это говорит о том, что ПСХ очень сложно обнаружить. С одной стороны, пациенты редко обращаются к доктору с легкими симптомами, с другой – не каждый специалист заподозрит редкую, но коварную болезнь.
Что способствует развитию болезни?
Что может способствовать попаданию бактерий, кишечной микрофлоры в желчевыводящие пути? Обычно это следующее:
- Нарушение функционирования дуоденального сосочка.
- И лимфогенная, и гематогенная диссеминация различных бактериальных агентов.
Такой механизм инфицирования желчных протоков может наблюдаться при следующем:
- Аномалии в развитии самих желчных путей, наличие врожденных кист и проч.
- Стенозы и деформации желчных путей после проведения хирургических вмешательств или эндоскопических мероприятий.
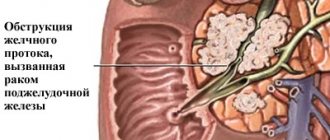
- Опухоли желчевыводящих путей или самой поджелудочной железы.
- Холестаз, развившийся на фоне желчекаменной болезни.
- Инвазии паразитов.
Как правило, для формирования именно хронического холангита необходимо сочетание трех факторов:
- Транслокация (попадание) кишечной микрофлоры в желчные протоки.
- Холелитиаз.
- Увеличение внутрипротокового давления.
Нужно отметить, что хроническая форма холангита может формироваться и как продолжение острого холангита. Но нельзя исключать и первичного сугубо хронического течения болезни.
Симптомы холангита
Признаки холангита зависят от его формы.
Острый холангит начинается всегда внезапно. Его симптомы – это:
- лихорадка и гипертермия;
- боли в животе;
- признаки интоксикации;
- диспептические явления;
- желтуха.
Гипертермия и лихорадка – симптомы, с которых обычно начинается острый холангит:
- температура тела поднимается до 39-40 градусов по Цельсию;
- наблюдается озноб;
- выражена потливость.
Характеристики болей:
- начинаются практически одновременно с лихорадкой;
- по локализации – в правом подреберье;
- по иррадиации (распространению) – отдают в правую руку, плечо, правую половину шеи;
- по характеру – схваткообразные, напоминают печеночную колику;
- по интенсивности – сильные.
Признаками интоксикации являются:
- прогрессирующая слабость;
- ухудшение аппетита;
- головная боль;
- снижение работоспособности.
Вскоре развиваются диспептические явления:
- тошнота;
- рвота, которая не приносит облегчения;
- понос.
Позже всего возникает желтуха – пожелтение кожных покровов, склер и видимых слизистых оболочек. Из-за накопления желчных пигментов и раздражения ими нервных окончаний желтуха провоцирует кожный зуд.
Важно
Характерным является усиление зуда по ночам, из-за чего нарушается сон пациента.
Главные же признаки острого холангита это три симптома, которые составляют так называемую триаду Шарко:
- существенная гипертермия (подъем температуры тела);
- боли в правом подреберье;
- желтуха.
Если течение острого холангита особенно сложное, то присоединяются нарушения со стороны сознания и проявления шока – эти пять самых главных симптомов данного заболевания называются пентадой Рейнолдса. Можно сказать, что это главный ориентир, благодаря которому клиницисты и ставят диагноз острого холангита.
Признаки хронической формы холангита схожие на признаки острой формы, но стертые – с другой стороны при прогрессировании заболевания они постепенно нарастают. При этом боли в животе:
- тупые;
- слабые;
- в ряде случаев это не боли, а чувство дискомфорта и распирания в верхних отделах живота.
Желтуха при хроническом холангите присутствует, но возникает довольно поздно, когда в желчных протоках уже давно возникло и усугубились воспаление – фактически это далеко зашедшие патологические изменения.
Общие признаки при хроническом холангите тоже присутствуют, но они не такие выраженные, как при остром. В частности, наблюдаются:
- повышение температуры тела до субфебрильных цифр;
- утомляемость, но не критично влияющая на работоспособность;
- чувство слабости.
Основные симптомы на ранней стадии
Главным симптомом хронического холангита выступает выявление так называемой триады Шарко. Она включает в себя следующее:
- Умеренная боль, ощущаемая в правом подреберье.
- Озноб — повышение температуры тела больного до субфебрильных показателей.
- Желтуха.
Что касается признаков хронического холангита, то пациент страдает от тупых, слабоинтенсивных, ноющих болей. После желчной колики он ощущает умеренную лихорадку, маловыраженный озноб.
Что касается клинической картины, то тут она стертая, рецидивирующая. Поэтому пациенты, как правило, редко обращают внимание на первые симптомы заболевания.
Хронический холангит
Хроническое течение заболевания – менее тяжелое. Возникает болезнь вследствие перенесенного острого процесса или как особое состояние, при котором не наблюдаются обострений. Характерны периодические приступообразные боли
в правом подреберье, тошнота, отсутствие аппетита.
Хроническая форма может протекать параллельно с холециститом, желчнокаменной болезнью, заболеваниями печени.
Воспаление желчных протоков при вялотекущем холангите требует
поддержания диеты
, приема желчегонных препаратов или трав.
Ослабленный организм особенно восприимчив к инфекциям, поэтому при обострении назначают лечение антибиотиками.
Как лечить хронический холангит необходимо уточнять у врача. Заниматься самолечением не рекомендуется
, чтобы не спровоцировать обострение.
Можно сочетать народные методы и традиционные, но при этом ставить в известность врача и периодически проверять протоки методом компьютерной томографии.
Холангит после удаления желчного пузыря может перейти в хроническую форму. Причина этого – в недостаточно качественном проведении операции. После холецистэктомии воспалительная реакция
в легкой форме присутствует всегда. Она быстро проходит после использования антибиотиков и противовоспалительных средств.
Стойкое воспаление желчных протоков появляется тогда, когда хирург не извлек из них камни или кистозные образования. Особенно негативно влияют на состояние протоков конкременты, которые бывают инфицированы, имеют свойство повреждать внутреннюю стенку желчного протока и способствовать развитию воспалительного процесса.
Для диагностики состояния протоков используется магнитно резонансная холангиопанкреатография. Иногда требуется повторное вмешательство.
Первичный склерозирующий холангит
К хроническим проявлениям воспалительных заболеваний протоков можно отнести первичный склерозирующий холангит. Развивается данное заболевание длительно – от первых проявлений до конечной стадии может пройти до 12 лет.
В процессе болезни формируется печеночная недостаточность.
Отличительной особенностью этого заболевания является то, что болеют им преимущественно мужчины.
Симптомами
являются:
- остеопороз и потеря веса;
- дефицит витаминов К, D, Е и А;
- наличие камней
в протоках желчного пузыря, сужение просвета; - холангиокарцинома и рак прямой кишки встречаются чаще при склерозирующем холангите;
- билиарный цирроз печени и внутренние кровотечения – конечная стадия заболевания.
Лечение поддерживающее. Единственным выходом из ситуации может быть трансплантация печени.
Прогноз выживаемости – до 10 лет при условии медикаментозного поддерживающего лечения.
Основные симптомы на поздней стадии
Если перейти к признакам хронического холангита (холецистит — совершенно иное заболевание) уже на поздней стадии, то можно заметить следующее:
- Иктеричность (простыми словами желтушность) как кожных покровов, так и слизистой оболочки.
- Повышенная утомляемость.
- Общая слабость (обобщенно выражается при пожилом возрасте пациента).
Что касается возраста больного более 60 лет, то диагностика в таком случае существенно затруднена. Клиническая картина будет не соответствовать тяжести воспалительного процесса, происходящего в желчных протоках. Симптомы слишком стертые, поэтому установить правильный диагноз сложно даже специалисту.
Клиническая картина при холангите и его симптомы
Клинические признаки при воспалительных процессах в желчепротоках включают поражения самих желчеканалов и поражение областей, прилегающих к печени.
Клиника
Недуг часто является сопутствующей патологией при холедохолитиазе и иных болезнях, которые связаны с механической желтухой. Клиника заболевания основывается на появлении инфекции в желчи. Течение патологического процесса при разных формах воспаления может быть острым или хроническим.
Характерным клиническим признаком заболевания является триада Шарко: болевой синдром в животе сверху справа, лихорадка, желтушность кожи.
При остром типе воспаления быстро подскакивает температура тела, появляются озноб, больного тошнит, возникает рвота, чувство тяжести и тупые боли с правой стороны под рёбрами. При этом типе болезни клинические признаки стёрты, но симптомы патологии прогрессируют. Начинается заболевание с дискомфорта и распирающих болевых ощущений эпигастральной области, которые позже переходят в бочину. Начальные стадии не сопровождаются желтизной кожи, она появляется при запущенных случаях. Хронический тип воспаления сопровождается повышенной утомляемостью и слабостью.
Гнойная форма клинически проявляется острой болью и желтизной кожи. Внешние признаки заболевания говорят о том, что поражена печёночная паренхима. Температура больного поднимается до критических значений, дыхание учащается, имеет место тахикардия. Стадия обострения заболевания требует немедленной госпитализации.
Хронический склерозирующий тип характеризуется наличием постоянного воспалительного процесса в желчных путях. В результате этого стенки желчных путей становятся толще – возникает склероз и обструкция внутренних желчных протоков печени. При хронической разновидности заболевания патогенный процесс отмечается во всех желчных путях.
Симптомы холангита
Первичный физикальный осмотр обнаруживает следующие симптомы заболевания:
- жёлто-бронзовый оттенок кожных покровов и белков глаз;
- слабость в теле, апатия, сонливость;
- потеря аппетита, сопровождающаяся снижением веса;
- боли в правом подреберье, отдающие в шею, плечо, лопатку;
- приступы лихорадки и озноба;
- симптом повышенной потливости;
- опоясывающая головная боль, повышение температуры;
- понос;
- приступы тошноты и рвотные позывы;
- признаки интоксикации организма;
- при пальпации обнаруживается увеличение и болезненность нижнего края печени.
При особо тяжёлых формах развиваются нарушения сознания и шоковые состояния.
Осложнения заболевания
Такая форма болезни, как гнойный хронический холангит, может привести к тому, что инфекция проникнет в системный кровоток. А это уже чревато развитием септического билиарного шока. Его итог в 30% случаев — летальный.
Не менее опасными для жизни и здоровья пациента являются и следующие осложнения:
- Порто-кавальный тромбоз.
- Абсцесс печени.
- Иного рода септические проявления.
Что касается склерозирующей хронической формы, она может обернуться следующими последствиями:
- Гепатоцеллюлярная карцинома.
- Цирроз печени.
Прогноз
Прогноз при холангите разный. При катаральной форме холангита он удовлетворительный, при гнойной, дифтеритической и некротической формах – более серьезный: в этом случае исход может быть благоприятным для пациента только в случае выверенных назначений и скрупулезно придерживаемого лечения.
Если воспаление желчевыводящих путей проходит с осложнениями, то прогноз является неудовлетворительным. Особенно это констатируется при таких болезнях, как:
- образование абсцессов в желчных путях;
- цирроз печени;
- печеночно-почечная недостаточность;
- септическое поражение организма.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
7, всего, сегодня
(190 голос., средний: 4,53 из 5)
Стеаторея – жирный кал
Интоксикация печени: симптомы и лечение
Похожие записи
Диагностика лабораторная
При выявлении у себя даже подозрения на симптомы хронического типа холангита нужно обязательно обратиться за консультацией к специалисту-гастроэнтерологу. Для постановки предварительного диагноза доктор убеждается в наличии у пациента триады Шарко.
Далее для уточнения вердикта необходимо прохождение ряда лабораторных тестов. Тут выявляется следующее:
- Общий анализ крови. Если у пациента именно хронический холангит, будет обнаружен высокий лейкоцитоз, увеличенная СОЭ, а также нейтрофильный сдвиг лейкоцитарных формул.
- Биохимический анализ крови. Если диагноз установлен верно, то в итогах скрининга будет повышенный уровень билирубина, активность Г-ГТП и ЩФ.
- Микробиологические исследования. Практически у всех больных находят кишечную микрофлору в желчи. У половины пациентов обнаруживают бактерии и в крови.
Способы диагностики
Симптомы холангита, в особенности острого, выражены ярко и указывают на наличие проблем с печенью, однако для того, чтобы поставить точный диагноз и назначить лечение от холангита, необходим ряд дополнительных анализов. Вот основные из них:
- Первичный осмотр. На нём производится пальпация, при помощи которой можно установить, увеличена и уплотнена ли печень, присутствует ли болевой синдром.
- Печёночные пробы (это анализ крови). Позволяют узнать уровень некоторых ферментов и билирубина.
- Исследование жёлчи, полученной путём дуоденального зондирования.
- Холецистография, экскреторная холеграфия.
- УЗИ. Позволяет оценить размеры жёлчного пузыря и печени.
- Анализ кала на наличие паразитов.
- Биохимическое исследование крови.
Дуоденальное зондирование
Диагностика инструментальная
Также доктора обращаются и к инструментальным методикам диагностики. В частности, проводится ультрасонография желчных путей и самой поджелудочной пути. Тут можно увидеть утолщение и некоторое расширение стенок желчевыводящих путей.
Не менее важна и распространенная сегодня компьютерная томография. Она не только подтверждает данные, полученные при ультразвуковом обследовании, но и помогает вовремя определить осложнения гнойной формы хронического холангита. В частности, различные гнойные абсцессы и пилефлебит.
Чтобы провести ретроградную холангиопанкреатографию, дополнительно необходима консультация доктора-эндоскописта. Такое обследование помогает не только визуализировать конкременты, находящиеся в желчных путях, но и указать на их конкретные расширения.
В последнее время ЭРХПГ заменила магнитно-резонансная панкреатохолангиография. Ее несомненный плюс в том, что это неинвазивный способ диагностики. Он не только выявляет симптомы холангита хронической формы, но и помогает установить причины его развития.
Если диагностические обследования проводятся непосредственно перед хирургическим вмешательством, могут использовать чреспеченочную холангиографию. Иглу проводят через кожу пациента, а затем через его желчные пути. Так осуществляется и контрастирование, и дренирование последних.
Виды холангита
Известны разновидности воспаления протоков желчи:
- Катаральный тип. При этой разновидности заболевания имеет место гиперемия и отёк слизистой протоков желчи. На стенках желчных путей обнаруживается лейкоцитарная инфильтрация.
- Гнойный тип. Этот вид патологии характеризуется образованием множественных гнойничков в тканях стенок желчных путей и изменениями их структуры.
- Дифтеритический тип. Эта форма болезни сопровождается появлением фибринозной пленки на стенках желчных протоков.
- Некротический тип. Возникает на фоне некроза.
- Восходящий тип – внутрипечёночный и внепечёночный патогенный процесс.
- Склеротический тип. Недуг обусловлен разрастанием соединительной ткани, в результате чего желчеканалы деформируются, что приводит к их закупорке. Вторичный склерозирующий холангит полностью не вылечивается, в результате терапии переходит в стадию ремиссии, но периодически обостряется.
- Острый тип. Эта разновидность может быть катаральной, гнойной, дифтеритической или некротической.
- Хронический тип – самая распространённая форма заболевания. Чаще всего возникает как осложнение после острого воспаления. Ведётся классификация холангита по стадиям. В его развитии выделяют латентную фазу, рецидивирующий период, продолжительную септическую фазу, период образования гнойников на стенках желчеканалов и этап их склеротизации.
Протоки, поражённые холангитом, на рентгене
Этиология заболевания приписывает классифицировать холангит на паразитарный, бактериальный и асептический.
Также принято классифицировать патологию по месту образования воспаления:
- холедохит – воспален общий путь отведения желчи;
- ангиохолит – воспаление желчных протоков в печени и в прилегающих к ней участках;
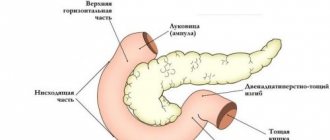
- папиллит – нарушение отвода желчи при воспалении сосочка печени.
Схожесть с другими заболеваниями
При диагностике хронического холангита специалистам нужно быть особо внимательными — заболевание схоже по проявлениям, симптоматике с рядом других патологий и болезней:
- Закупорка желчных протоков (наблюдается при желчекаменной болезни).
- Вирусные гепатиты.
- Калькулезный и острый холецистит.
- Опухоли желчных протоков, печени или поджелудочной железы.
- Стриктуры желчных протоков по иной причине.
Причины заболевания
Холангиты делят на первичные и симптоматические, являющиеся следствием следующих заболеваний:
- Сужения и рубцовые видоизменения (структуры) БДС или крупных протоков воспалительного характера. БДС — большой дуоденальный (фатеров) сосок, место излития желчи и панкреатического сока в просвет ДПК. При нарушении оттока желчи формируется ее застой.
- Сужения крупных протоков или фатерова соска при различного рода опухолях — нередкое осложнение многих онкологических заболеваний верхнего этажа пищеварительного тракта.
- Острый панкреатит (или обострение хронического) — сдавление протока холедоха увеличенной головкой поджелудочной железы может приводить к застою желчи и воспалению в протоках.
- Недостаточность (неполное смыкание) сфинктера Одди.
- Гепатит (цирроз) вследствие холестаза (застоя желчи).
- Послеоперационные осложнения в виде холангита.
К непосредственной причине, приводящей к развитию холангита, можно отнести бактериальное, паразитарное (гельминтозное), токсическое, реже вирусное или аутоиммунное поражение.
Чаще всего имеют место именно бактериальные холангиты, когда основными возбудителями заболевания являются кишечная палочка, стрепто- и стафилококки, энтерококки. Другие возбудители при холангите встречаются редко.
Все холангиты можно разделить на две большие группы — острые воспаления и хронические процессы, отличающиеся длительным течением с эпизодами обострений и с относительно спокойными периодами (ремиссией). Характер воспаления при поражении желчных протоков может быть катаральным, гнойным, реже деструктивным.
Медикаментозная терапия
В статье мы разбираем, в числе всего прочего, симптомы и лечение хронического холангита. Что касается терапии, она преимущественно амбулаторная. Госпитализация в гастроэнтерологическое отделение стационара требуется только в особых случаях:
- Злокачественный холестаз.
- Тяжелое течение болезни.
- Преклонный возраст пациента.
Медикаментозное лечение тут предварительное — это первый этап к хирургической разгрузке желчных протоков. В частности, проводится дезинтоксикация организма, больному назначают противомикробные и обезболивающие средства. До получения бактериальных посевов прописываются антибиотики широкого действия. Это пенициллины, способные проникать в желчь, цефалоспорины и аминогликозиды. Если природа инфекции паразитарная, назначаются соответствующие препараты дополнительно.
Лечение
Тактика терапии значительно отличается в зависимости от типа холангита. Лечение пациентов с гнойным воспалением проводится всегда в стационаре. Первым этапом является медикаментозная предоперационная подготовка. Назначаются:
- Обезболивающие средства. При холангите может применяться Бускопан, Пентазоцин или Промедол (при выраженной боли и отсутствии эффекта от других препаратов).
- Антибиотики широкого спектра действия. Рекомендуется использование цефалоспоринов или уреидопенициллинов.
- Противопаразитарные медикаменты. Показаны только при выявлении персистенции гельминтов. Для лечения аскаридоза используется Мебендазол; клонорхоза и описторхоза – Бальтрицид, фасциолеза – бутионол.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
На время лечения холангита больным назначается голод с внутривенным введением растворов электролитов и белковых препаратов, предназначенных для парентерального питания.
После нормализации общего состояния и отграничения воспалительного очага возможно проведение одного из следующих методов хирургической коррекции:
- Папиллосфинктеротомия эндоскопическими методами.
- Введение эндопротеза в холедох. Протез способствует поддержанию широкого просвета за счёт растяжения стенок протока.
- Холангиостомия. Производится чрезкожным путём. Поражённый сегмент удаляется и накладывается анастомоз между двумя концами протоков биллиарного тракта.
Склероз желчевыводящих протоков обуславливает использование совершенно иной схемы лечения. Больным производятся механические (балонное расширение желчных протоков) и хирургические (пластика протоков, трансплантация печени) вмешательства. После назначается медикаментозная терапия, включающая:
- Препараты урсодезоксихолевой кислоты (для защиты гапатоцитов).
- Глюкокортикостероиды. Идеален Преднизолон.
- Азатиоприм – только при аутоммунных заболевания, для подавления аутоагрессивных защитных реакций.
Препараты и таблетки для лечения
| Название лекарственного средства | Фармакологическая группа | Описание действия | Способ применения и дозы | Средняя стоимость |
| Бускопан | М-холиноблокатор, спазмолитик | Блокирует М-холинорецепторы в нервным синапсах, предотвращая проведение болевого импульса. | По 0.02 до 4 раз в день внутримышечно или внутривенно. | 100-150 рублей |
| Промедол | Наркотический анальгетик | Активирует антиноцецептивную систему в головном мозге и нарушает процесс передачи импульсов между нейроцитами. | От 0.025 до 0.15 в сутки, внутривенно. | Около 120 рублей |
| Цефтриаксон | Антибактериальное средство широкого спектра действия, цефалоспорин. | Препятствует синтезу клеточной мембраны бактериальных клеток, подавляет рост и размножение. | По 2.0 2 раза в день внутримышечно. | Около 180 рублей |
| Пиперациллин | Антибактериальное средство широкого спектра действия, уреидопенициллин. | Препятствует синтезу клеточной мембраны бактериальных клеток, подавляет рост и размножение. | 0.3 на каждый килограмм массы тела, 1 раз в день, внутрь. | От 160 рублей |
| Мебендазол | Противогельминтозное средство | Истощает запасы гликогена и препятствует синтезу новых молекул АТФ в клетках паразитов. | По 0.1 2 раза в сутки, 3-4 дня, внутрь. | 100-120 рублей |
| Бультрицид | Противогельминтозное средство | Нарушает строение половых клеток гельминтов, снижая их размножение. | По 0.025 на каждый килограмм массы тела, 3-5 дней, внутрь. | Около 450 рублей |
| Битионол | Противогельминтозное средство | Обладает мембранотоксическим действием по отношению ко всем клеткам паразита, вызывая его гибель. | 1.0 3 раза в день, в течение 14 дней | 300-340 рублей |
Оперативное вмешательство
Главная цель хирургической операции при хронической форме холангита — удаление конкрементов из желчных протоков, что способно улучшить, стабилизовать отток желчи. То есть, проводится дренирование желчевыводящих путей.
С данной целью осуществляются следующие операции:
- Наружное дренирование желчных путей.
- Транспеченочное чрескожное дренирование.
- Назобилиарный тип дренирования (проводится при РПХГ).
- Извлечение конкрементов из холедохов.
- Извлечение конкрементов из желчных протоков при РАХГ.
- Баллонная эндоскопическая дилатация сфинктера Одди.
- Эндоскопические стентирования холедоха.
Что касается реабилитации в послеоперационном периоде, то здесь очень важно соблюдать специальную диету при хроническом холангите. Она составляется вашим лечащим врачом. Важно включать в рацион пищу, богатую как витаминами, так и растительными маслами. Диету обязательно совмещают с проведением желчегонной и противобактериальной терапии.
Виды
Острый холангит бывает первичный и вторичный. Причиной первичного воспаления протоков является попадание гельминтов, бактерий или вирусов – пневмококков, кишечной палочки, лямблий, описторхов, стронгилоидов и других патогенных организмов. Если микроорганизмы попадают из кишечника, то холангит развивается от холедоха к внутрипеченочным разветвленным ходам.
При панкреатите иногда происходит рефлюкс, в результате которого активные ферменты поджелудочной железы не могут выйти и начинают растворять собственные ткани. Развивается острое состояние, которое может вызвать воспаление или повреждение желчных протоков. При возникновении острых симптомов требуется срочно доставить пациента в больницу, так как без оперативного вмешательства возможен летальный исход.
Вторичный холангит – результат желчнокаменной болезни, рубцового изменения тканей, сужениями в протоках, наличием кистозных образований. Также может возникнуть в послеоперационном периоде (холецистэктомия).
Гнойный холангит
Одним из типов острых воспалительных процессов желчных протоков является гнойный холангит. Причиной является наличие паразитарной инвазии, низкого иммунитета и бактерий вида Escherichia coli.
В развитии гнойного процесса большую роль имеет наличие в желчных протоках вещества детрита.
Это непереваренные остатки, которые в норме выделяются с калом.
Задержка детрита в желчных протоках говорит о том, что пищеварение не является полноценным. Массы детрита содержат бактерии, слизь, что вместе дает возможность развиваться инфекции и вызывать воспаление.
Камни, детрит и гной – это вещества, которые практически всегда обнаруживаются при гнойной форме заболевания.
Последствием может быть развитие гепатита и абсцесса, при котором гной из протоков попадает в ткань печени и образует гнойную полость.
Такое состояние может вызвать сепсис и летальный исход.
Аутоиммунный холангит
Болезнь встречается редко. Большинство пациентов – женщины. Причины возникновения заболевания не изучены,
но считается, что в организме есть антитела, которые атакуют клетки печени и желчных протоков, повреждая их.
Аутоиммунный холангит лечится корректировкой работы иммунной системы. Используются препараты для подавления иммунной системы
и противовоспалительные средства. Аутоиммунная форма тяжело поддается диагностике и лечению – для этого необходимо провести ряд тестов на выявление генов заболевания у ближайших родственников пациента, подобрать соответствующие препараты.
Чаще всего аутоиммунные заболевания желчных протоков провоцируют гнойное воспаление.
Профилактика и прогнозы
Не нужно забывать, что хронический тип холангита — довольно серьезное заболевание, игнорирование которого, неправильное или несвоевременное лечение может обернуться летальным исходом. Прогноз болезни тут ухудшает следующее:
- Женский пол.
- Преклонный возраст.
- Длительная гипертермия — более двух недель (повышенная температура тела).
- Анемия.
- Расстройства сознания.
- Недостаточная функция печени и почек.
Профилактика в данном случае вторичная. Сводится к двум важным направлением:
- Проведение профилактической диагностики печени, желчного пузыря и пищеварительного тракта в целом.
- Своевременное лечение заболеваний, инфекций, патологий, которые могут вызвать холангит.
Мы познакомились с достаточно серьезным заболеванием — воспалением желчных протоков инфекционной природы. Хронический холангит опасен тем, что его симптомы (особенно при ранней стадии) стерты. Нужна всесторонняя диагностика — как лабораторная, так и инструментальная. Больному предстоит медикаментозное, хирургическое лечение, соблюдение диеты.
Лечение при холангите
Лечение холангита может производиться как в амбулатории, так и в отделении стационара. Пациента необходимо освободить от физических нагрузок. Методы лечения действуют в комплексе, потому важно не упустить ни одной его стороны.
Способ питания
Диета при холангите предполагает отказ от жирной пищи, алкоголя, жареной еды, блюд с обилием специй, копчёностей, консервов. Нельзя также есть чеснок и лук. Принимать пищу надо часто и помалу, чтобы не перегружать печень. Пользу же принесут следующие продукты:
- Нежирные виды мяса (телятина, филе курицы, крольчатина) и рыбы (хек, судак).
- Нежирные кисломолочные продукты (кефир, ряженка, обезжиренный творог).
- Каши, в особенности гречневая и овсяная.
- Овощи – варёные или на пару.
Также при холангите важен питьевой режим – в сутки необходимо употреблять не менее 1,5–2 л чистой воды.
Медикаментозное лечение
В период острых приступов лечение холангита предполагает приём препаратов, способных снять воспаление. Обычно это антибиотики широкого спектра, такие как тетрациклин, биомицин. Для снятия болевых ощущений назначаются седативные препараты и обезболивающие.
Консервативная терапия
Когда острое воспаление удалось снять, для улучшения состояния больного применяются общие способы лечения. Хорошие результаты в этом отношении даёт пребывание на курортах минеральных вод, также показаны некоторые физиопроцедуры (диатермия, УВЧ), специальные комплексы упражнений, грязевые и парафиновые аппликации.
В завершение можно отметить, что симптомы холангита порой не слишком заметны, но важно вовремя обратить на них внимание. Лечение холангита в нынешнее время не слишком трудное, в особенности на ранних стадиях, но если запустить болезнь, то осложнения могут быть очень серьёзными – вплоть до цирроза печени.
Диагностические мероприятия
Первоначально медик оценивает анамнез и жалобы индивида. При подозрении на воспаление желчных протоков, пациента консультирует абдоминальный хирург. Он выставляет предварительный диагноз. На развитие билиарного сепсиса указывает следующая симптоматика: желтушность, повышение температуры и давления, нарастание синдрома боли, тахипноэ, нарушение ритма сердца. В этом случае организм больного не реагирует на введение внутривенно 500 мл физраствора, имеется подтвержденная бактеримия, в желчевыводящих путях присутствует гной густой консистенции. Признаки острого воспаления выявляются на основании лабораторных исследований:
- В общем клиническом анализе крови – увеличение скорости оседания красных кровяных телец, нейтрофильный лейкоцитоз.
- В пробах печени – гиперфосфатемия, гипербилирубинемия, повышенный холестерин. В некоторых случаях повышается активность трансаминаз.
Для диагностики гнойного холангита непременно проводят УЗИ органов брюшной полости. При помощи этого вида аппаратного исследования:
- выявляют основание, вызвавшее недуг;
- визуализируют механическую преграду и расширение желчных ходов выше уровня препятствия;
- обнаруживают модификации паренхимы в случае образования гнойно-воспалительного процесса в печени.
На КТ уточняют и подтверждают полученные результаты. Кроме того, проводится эзофагогастродуоденоскопия. При необходимости, т. е. если доктор не располагает полной информацией, то рекомендуется эндоскопическая ретроградная холангиопанкреатография. При отсутствии возможности ее сделать, используют чрескожную чреспеченочную холангиографию.
Полученное при исследовании содержимое путей желчевыведения направляют на бактериологический анализ, где определяется чувствительность патогенного микроорганизма к антибиотикам. Желчь оценивается лаборантом визуально. Гнойная форма болезни доказывается наличием в ней гноя.
Как обеспечить отток желчи: лечение холангита
Лечение холангита проводится консервативными и хирургическими методами. Главная задача терапии — обеспечить нормальный отток желчи, поскольку застой будет лишь усугублять симптомы и усиливать интоксикацию.
При любой форме лечения больной должен придерживаться строгой диеты (№5 по Певзнеру) и получить инфузионную терапию. Также пациентам назначаются следующие лекарства:
- Спазмолитики.
- Антибиотики.
- Противовоспалительные.
- Гепатопротекторы.
- Желчегонные препараты.
- Антигельминтные (при доказанном заражении паразитами).
Физиотерапевтические методы применяются для больных хроническим холангитом, курсы процедур назначаются в периоды ремиссии. Среди часто применяемых методов:
- УВЧ.
- Электрофорез.
- Диатермия.
- Грязевые аппликации.
- Хлоридно-натриевые ванны.
В некоторых случаях избавиться от воспаления консервативными методами невозможно, поэтому пациентам проводятся различные хирургические вмешательства. В перечень операций, улучшающих функционирование желчевыводящих протоков, входят:
- ЭРХПГ: установка стентов, увеличивающих просвет каналов, удаление камней, расширение устья Фатерового сосочка.
- Чрезкожное дренирование (применяется, если есть противопоказания для проведения ЭРХПГ).
- Различные методы удаления желчного пузыря (лапароскопическая или открытая холецистэктомия).
Пройдите тест
Воспаление желчных протоков характеризуется ярко выраженной болью в области живота. Многие пациенты жалуются и на горький привкус во рту, а также на ощущение тошноты по утрам. Воспалительный процесс может протекать в хронической или в острой форме, проявляясь такими заболеваниями, как холангиты, холецистит, холангиогепатит. Причин, вызвавших заболевания желчных путей, очень много, а симптомы, указывающие на наличие болезни, являются яркими и характерными, что позволяет быстро и безошибочно поставить нужный диагноз и назначить эффективное лечение. Ликвидировать воспалительный процесс может только лечащий врач. Самостоятельно лечить болезнь опасно.
Диагностика и лечение
При любых проявлениях симптомов необходимо незамедлительно обратиться к врачу. Чтобы поставить безошибочный диагноз, доктор направляет пациента на УЗИ, биохимический и общий анализ крови. Таким образом, доктор получит полную картину состояния пациента, а также выяснит, на какой стадии находится заболевание. Если оно не обострено, врач может назначить дополнительные рентгенологические исследования.
Как только диагноз подтвердится, лечащий врач купирует воспаление, а также рекомендует дезинтоксикацию желчного пузыря и желчных протоков. В качестве вспомогательных средств пациенты должны применять антибактериальные препараты. Если будут выявлены паразиты, потребуется прием противогельминтных препаратов.
Хорошо помогает в этих случаях инфузионная терапия, пациенту показана специальная диета. Так, из нового рациона пациента полностью исключена жареная пища, жирная еда, копчености. Не стоит злоупотреблять специями, консервами, колбасными изделиями.
На смену им приходят молочные продукты, легкие супы (желательно без мяса), рыба, приготовленная на пару, овощи, фрукты, минеральная негазированная вода, натуральные соки, травяные чаи. Как правило, лечащий врач определяет рацион пациента, однако может понадобиться консультация диетолога или другого специалиста.
Комплекс терапии предусматривает применение обычных спазмолитиков (в случае сильных болевых ощущений), различные желчегонные лекарства и отвары, а иногда антибиотики.
Часто для того чтобы билиарный (желчный) проток продолжил нормальное функционирование, медики применяют метод тюбажа. Он заключается в промывании протоков при помощи специального зонда.
Проводить очищение пациент может и самостоятельно в домашних условиях. Так болезнь скорее отступит. Для этого утром на голодный желудок необходимо выпить теплую минеральную воду или травяной отвар. Затем нужно отдохнуть полтора часа с теплой грелкой, которую кладут на правый бок. Если удалось достичь положительного эффекта, то стул приобретет зеленоватый оттенок. Проводить такое очищение нужно не менее раза в неделю на протяжении 2-3 месяцев. Обязательно перед этим пациент должен получить консультацию врача.
Важно: такие процедуры категорически запрещены пациентам, которые страдают хроническим холециститом или язвой.
Диагностика
По клиническим признакам можно заподозрить болезнь. Однако этого обычно недостаточно. Большое значение в диагностике холангита имеет анамнез. При этом исследуются возможные причины болезни, жалобы больного. Диагностика может быть основана на врожденных патологиях желчных протоков.
Диагностические методы включают также лабораторные и инструментальные исследования. В некоторых случаях требуется биохимические пробы. При их применении прослеживается следующий характер проявление болезни в показателях крови:
- увеличение билирубина;
- увеличение щелочной фосфатазы;
- увеличение альфа-амилазы
При наличии возбудителя заболевания требуется зондирование с посевом желчи. Это способствует не только установлению возбудителя заболевания, но и определение смешанной бактериальной флорой. Что является наиболее встречаемым патологическим фактором.
Если имеет место паразитарное поражение, то применяют исследование кала на яйца гельминтов. Обычно данное исследование проводится трехкратно. Так как однократное исследование имеет сомнительные результаты.
Болезнь имеет системное поражение. Именно поэтому нередко в диагностике используют ультразвуковое исследование брюшной полости и печени. Это позволяет выявить поражающий фактор, касающийся других органов и систем.
Наиболее точным исследованием в диагностике холангитов является КТ желчных путей. При этом исследовании удается выявить патологические изменения в желчных протоках. Используют и рентгенограмму.
Рентгенограмма позволяет визуально рассмотреть структуру желчевыводящих путей. Обязательно необходимо дифференцировать болезнь с вирусным гепатитом. А также дифференцировать холангит с пневмонией.
У взрослых
Холангит у взрослых встречается чаще в возрасте от пятидесяти лет и выше. Он является следствием различных заболеваний. Причем данные болезнь связана с недостаточным лечением патологий. Или же с отсутствием должного лечебного процесса.
Холангит у взрослых является патологией женского населения. У мужчин данная разновидность заболевания встречается значительно реже. У взрослых людей различают острое и хроническое течение. Этиология холангита чаще всего связана:
- желчнокаменной болезнью;
- злокачественными и доброкачественными опухолями;
- панкреатитами;
- послеоперационными вмешательствами.
Также различают разновидности заболевания у взрослых людей. К данным разновидностям относят:
- катаральный;
- гнойный;
- обструктивный;
- негнойный.
Жалобы взрослых людей основаны на повышении температуры тела, ознобе, боли в правом подреберье. В том числе выделяют следующие симптоматические комплексы у взрослых людей:
- понижение артериального давления;
- потемнение мочи;
- сухость во рту;
- слабость;
- кожный зуд;
- тошнота;
- рвота.
Также изменения касаются центральной нервной системы в особо тяжелых случаях. У взрослых может наблюдаться нарушение психики. Из диагностических методик в приоритете следующие мероприятия:
- осмотр;
- пальпация;
- перкуссия.
Также прибегают к диагностике с помощью лабораторных, инструментальных и других исследованиях. Лечебный процесс общий. То есть с включением консервативных и хирургических методик.
перейти наверх
Симптоматика
У взрослых и детей раннего возраста холангит развивается по-разному. Взрослые пациенты редко жалуются на боль в острой стадии. Первичная симптоматика у них слабо выражена, но при отсутствии лечения заболевание быстро прогрессирует, переходя в гнойную осложненную форму, с обширными внутренними воспалениями, чреватыми общим сепсисом.
У детей острая форма холангита практически не встречается. Чаще всего он начинается после присоединения вторичной стрептококковой инфекции. Признаки болезни неспецифичны, симптомы во многом совпадают с другими заболеваниями ЖКТ, поэтому при их возникновении следует обратиться к врачу, который проведет дифференциальную диагностику, на основании чего и будет составлена эффективная схема лечения.
О развитии острого холангита свидетельствуют следующие признаки:
- боль в правом подреберье ноющего характера, иррадирующая в плечевой сустав или в область лопатки;
- повышение температуры, сопровождающееся ознобом и интенсивным потоотделением;
- приступы тошноты, доходящие до рвоты;
- желтуха с присоединением сильного кожного зуда.
При отсутствии адекватных мер по лечению острого холангита патология переходит в хроническую форму, для которой характерны следующие проявления:
- снижение работоспособности, постоянная слабость;
- гиперемированная и зудящая кожа (чаще всего на ладонях);
- повышение температуры тела вне простудных заболеваний;
- утолщение дистальных (ногтевых) фаланг пальцев.
В детском возрасте холангит приводит к потере массы тела, поскольку ребенка постоянно тошнит и он отказывается от приема пищи. Интоксикация, вызываемая деятельностью микроорганизмов и продуктами распада, образующимися при обширном гнойном воспалении, ведет к развитию анемического состояния. Кожа у заболевшего бледная, склеры окрашены в желтый цвет. Ребенок может жаловаться на постоянные головные боли. Если на этой стадии холангита не заняться лечением, прогресс болезни может привести к замедлению физического развития.
Особенности питания и лечебная диета
Как уже было сказано ранее, жирную пищу необходимо исключить из рациона. В то же время потребность в жирах будет покрываться за счет употребления растительных масел. В период лечения рекомендуется употреблять кукурузное, оливковое или подсолнечное масло. Они благотворно влияют на работу желчных протоков.
Придется прекратить есть сало, свинину, баранье мясо, говяжье или утиное. Животные жиры богаты холестерином, который способствует образованию камней.
Ягоды, фрукты и овощи содержат достаточное количество растительной клетчатки, которую необходимо употреблять как можно больше, так как она стимулирует желчеотделение.
Примерное меню на день состоит из следующих продуктов:
- первый завтрак – не более 100 грамм творожного несладкого пудинга, столько же гречневой каши с растительным маслом;
- на второй завтрак два небольших яблока;
- обед – немного отварного мяса, вегетарианские щи, тушеная морковь;
- на полдник сухарики и чай;
- для ужина подойдет отварной картофель (100 грамм), а также отварная рыба и запеченные морковные котлеты.
Систему здорового питания нужно соблюдать и после того, как пройдет обострение болезни. Некоторые диетологи рекомендуют придерживаться магниевой диеты, указывая на то, что она содержит оптимальное количество белка, необходимых организму жиров и углеводов.
Для нормального функционирования желчных протоков и других жизненно важных органов необходимо питаться регулярно, но небольшими порциями. Важно учесть и тот факт, что холодная пища, как и холодные напитки, вызывает спазмы, а это только усиливает болевые ощущения и негативно влияет на отток желчи.
Определение и данные о заболевании.
Первичный билиарный холангит (ПБХ) – является холестатическим, аутоиммунным заболеванием, характеризующимся разрушением внутрипеченочных желчных протоков, мононуклеарным портальным воспалением, холестазом, перипортальным фиброзом с прогрессированием до цирроза печени.
Это заболевание преимущественно встречается у женщин (9 больных женщин на 1 мужчину из 10). Болезнь, как правило, проявляется в среднем возрасте от 30 до 65 лет, хотя может развиться в более молодом или пожилом возрасте.
У большинства пациентов (95%) в крови будут определяться антимитохондриальные антитела (АМА), которые определяются до начала клиническоих проявлений заболевания. АМА также наблюдаются примерно у 1% взрослых без ПБЦ.
После установления диагноза ПБХ у нелеченных пациентов может развиться прогрессирование заболевания до цирроза печени в течение 4 лет. В наши дни диагноз ПБХ часто устанавливается на более ранних стадиях, поэтому время прогрессирования до терминальной стадии может быть отсрочено. Это обусловлено доступными в настоящее время эффективными методами лечения.
Повышение уровня щелочной фосфатазы и билирубина в сыворотке крови на момент постановки диагноза является прогностическим фактором у нелеченных пациентов. Пациенты с уровнем щелочной фосфатазы менее чем в два раза выше верхнего предела нормы и уровнем билирубина в сыворотке менее чем в 2 раз через 1 год после постановки диагноза имеют лучшую выживаемость, чем пациенты с более высокими уровнями.
Гистологическая картина первичного билиарного холангита
В наши дни развитие и течение заболевания несколько изменилось:
- Возраст пациентов, при котором диагностируется данное заболевание, стал выше;
- Менее тяжёлое клиническое течение;
- Хорошо поддаётся лечением урсодезоксихолевой кислотой (УДХК);
- Более низкие показатели декомпенсации и более длительная выживаемость без трансплантации печени.
Неясно, связано ли это с более ранней диагностикой заболевания из-за скрингово наблюдения ферментов печени у взрослых или с изменениями, связанными с причиной развития заболевания.
При этом, патогенез ПБХ остается неизвестным. Кажется очевидным, что это аутоиммунное заболевание, учитывая его связь с другими аутоиммунными состояниями, такими как наличие комлекса сикка (сухость слизистых оболочек глаз и рта при аутоиммунных заболеваниях) и наличием циркулирующих АМА.
Есть основание утверждать, что это генетическое заболевание, так как у него наблюдаются:
- Передача между поколениями.
- ПБХ часто встречаются у однояйцевых близнецов.
- Повышенный риск развития сопутствующих заболеваний у родственников пациентов.
Диета
Следование диете при холангите – основа эффективного лечения данного заболевания.
Рекомендации по питанию:
- При острой формы течения болезни следует на сутки отказаться от приема еды, постепенно переходя на щадящий рацион питания. Он должен быть основан на употреблении пищи, которая не сильно загружает печень, а также не провоцирует чрезмерный выработок желчи.
- Практически полностью из рациона следует исключить жиры. Это касается данных веществ, как растительного, так и животного происхождения. Связанно такое ограничение с тем, что для эмульгирования жира и производится желчь.
- Процесс питания не менее важный, нежели рацион. Врачи рекомендуют больным употребляют еду не менее 5-6 раз в день мелкими порциями. Следует распределять пищу правильно и корректно, в чем пациенту могут помочь квалифицированные диетологи.
- Рацион человека, больного холангитом, должен включать в себяржаной хлеб, различные неострые и нежирные твердые сыры, а также молочные продукты. Овощи да фрукты следует есть либо в сыром, либо в отварном виде.
- В качестве гарнира специалисты рекомендуют употреблять макаронные изделия или каши. Хорошо усваиваются гречневая, овсяная и манная крупы.
- Исходя из общего состояния здоровья больного человека, он может включить в свой рацион небольшое количество диетического мяса. Это касается кролика, курицы и индейки.
- Постное мясо в некоторых случаях также можно есть – свинину, баранину и говядину. При этом любые мясные блюда должны быть либо отварными, либо запеченными.
- Полностью исключить из рациона нужно соленую, острую, жирную и копченую пищу.
- Для уменьшения интоксикации следует употреблять большое количество жидкости. Поэтому больным рекомендуются отвары из шиповника, негазированная минеральная вода и зеленые чаи с имбирем.
Постепенно, когда состояние больного начнет нормализоваться, ему нужно переходить из диетического питания на свой привычный режим. В этот период нельзя употреблять «агрессивных» продуктов, способных спровоцировать повторное развитие симптомов холангита.
При правильном подходе к диагностике и лечению холангита, за достаточно быстрый срок можно избавиться от данной проблемы. При этом следует полностью выполнять все рекомендации врача, как те, что связаны с терапией, так и те, которые касаются питания.
Продолжительность жизни
На продолжительность жизни также оказывает влияние течение болезни. При прогрессивном течении холангита длительность жизни уменьшается. А хроническая стадия болезни ведет к инвалидизации.
Инвалидность больного не только снижает качество жизни. Но и ведет к различным осложнениям. Чаще всего инвалидность связывают с осложнениями. Например, в связи с развитием цирроза печени.
На продолжительность жизни оказывает влияние не только лечение, но и налаживание образа жизни. В том числе соблюдение правил личной гигиены. Если больной соблюдает рекомендации врача и четко им следует, то это улучшает не только качество жизни, но и ее продолжительность!
Холангит — воспаление желчевыводящих протоков, которое может протекать остро или хронически. Чаще всего такое заболевание беспокоит женщин в возрасте 50-60 лет и развивается на фоне других патологий печени, желчного пузыря или поджелудочной железы. При хроническом холангите симптомы, как правило, стертые, поэтому пациент долгое время не обращает внимания на недомогания. При этом само заболевание может быть достаточно опасным. Как же заподозрить воспаление желчных протоков и почему оно возникает, разбирался MedAboutMe.
Классификация
Определение типа заболевания играет важную роль при составлении схемы лечения. Холангит классифицируют по нескольким группам признаков. По характеру течения различают острую и хроническую формы. По патоморфологическим изменениям острая форма подразделяется на подтипы:
- гнойный — характеризуется расплавлением стенок желчевыводящих путей и формированием множества внутренних абсцессов;
- катаральный — для него характерна отечность слизистых, выстилающих внутреннюю поверхность желчевыводящих путей, избыточный приток крови к ним и перенасыщение лейкоцитами с дальнейшим отслаиванием эпителиальных клеток;
- дифтеритический — начинается с появления язв на слизистых, десквамации эпителия и лейкоцитарной инфильтрации стенок с последующим отмиранием тканей;
- некротический — проходит с образованием омертвевших участков, возникающих под воздействием агрессивной ферментативной деятельности поджелудочной железы.
Хронический холангит делится на следующие формы:
- склерозирующую (с разрастанием соединительной ткани);
- латентную;
- рецидивирующую;
- септическую длительно текущую;
- абсцедирующую.
По месторасположению воспалительного процесса выделяют:
- холедохит (воспален общий проток);
- ангиохолит (поражены внутри- и внепеченочные желчевыводящие пути);
- папиллит (воспален большой дуоденальный сосочек).
По происхождению холангит бывает:
- бактериальным;
- асептическим (в свою очередь подразделяется на аутоиммунный и склерозирующий — первичный и вторичный);
- паразитарным.
Хроническая форма заболевания встречается чаще острой и развивается после обострения болезни и в качестве самостоятельного заболевания, изначально принимая затяжное течение.
Холангит склерозирующего типа является особенной формой заболевания. Изначально имея хроническую форму течения, воспаление в желчных протоках возникает без предварительного проникновения инфекции. Воспалительный процесс приводит к склерозированию тканей — отвердевая, они полностью перекрывают просвет протоков, вызывая тем самым цирроз печени. Это заболевание не поддается лечению, медленный прогресс (около 10 лет) заканчивается формированием тяжелых нарушений с последующим летальным исходом.
Профилактика
Не допустить тяжелые осложнения можно при эндоскопическом лечении желчнокаменного заболевания. Кроме того, этому способствует новейшая хирургическая аппаратура и высокая квалификация абдоминального хирурга. Индивиды, проходившие оперативное лечение гнойного холангита, а также пациенты, в анамнезе которых есть эпизоды механической желтухи, находятся на диспансерном наблюдении врача-гастроэнтеролога. Для них проводятся плановые обследования, которые направлены на выявление наличия конкрементов и рубцовых стриктур желчевыводящих путей. Они на протяжение всей жизни придерживаются диетического питания. Оно помогает избежать нарушений выведения желчи и желчеобразования. При необходимости принимают медикаменты, рекомендованные доктором.
Что будет, если не лечить?
При отсутствии своевременного лечения воспалительный процесс с желчных протоков распространяется на брюшину — возникает перитонит (воспаление брюшины) на окружающие ткани — формируются поддиафрагмальные, внутрипеченочные абсцессы, сепсис, бактериально-токсический шок. Состояние больных становится крайне тяжелым и требует реанимационных мероприятий.
Длительный воспалительный процесс при хроническом холангите приводит к склеротическим изменениям в тканях печени и развитию билиарного цирроза печени.
Самолечение и лечение холангита народными средствами недопустимо, так как может быть упущено время для лечения. В поздних стадиях заболевания прогноз неблагоприятный.
Опасные последствия болезни
Холангит не влияет на продолжительность жизни пациентов. Но при неадекватном или запоздалом лечении возникают осложнения:
- внутрипеченочные абсцессы;
- билиарный цирроз;
- гнойное воспаление плевры;
- печеночная недостаточность;
- гепатоцеллюлярная карцинома;
- холецистопанкреатит;
- инфекционно-токсический шок.
К наиболее опасным последствиям холангита относят цирроз, рак печени, сепсис (системное заражение организма болезнетворными бактериями). В 90% случаев с такими осложнениями наступает летальный исход.
Виды и формы
Есть достаточно большое количество различных видов и форм холангита. Все они имеют разный механизм возникновения и причины. Именно поэтому они отличаются также симптоматикой и тяжестью течения.
В первую очередь все холангиты разделяются на две большие группы по форме своего течения:
- острые холангиты;
- хронические холангиты.
В свою очередь, острые холангиты бывают следующими:
- катаральные холангиты, сопровождающиеся отеком слизистой желчных путей, что заканчивается возникновением рубцовых зон.
- гнойные холангиты, сопровождающиеся смешиванием желчи с продуктами гноения, что провоцирует воспаление.
- дифтеритические холангиты, что проявляется в образовании язв желчных путей, их некрозе, а также постепенному распространению гнойного воспалительного процесса на близлежащие органы.
- некротические холангиты, причиной которых становиться попадание ферментов из поджелудочной железы в желчные пути, что приводит к запуску процесса некроза.
Процесс протекания хронического холангита также может быть различным:
- латентным (скрытым);
- с постоянно возникающими рецидивами;
- септическим;
- абсцедирующим;
- склерозирующим.
Специалисты выделяют склерозирующий холангит в особую форму этого заболевания. Связанно это с тем, что он протекает без присоединения бактериальной или паразитарной инфекции. Предполагается, что причина развития этой болезни заключается в аутоиммунном заболевании. Сначала желчные пути воспаляются, после чего склерозируются те части, которые были подвержены воспалительному процессу. Это значит, что ткани затвердевают и перестают выполнять свои функции. Впоследствии этого сужается просвет, через который должна течь желчь. Данный вид болезни не поддается лечению и спустя десять лет ведет к негативным последствиям, что вполне могут закончиться летальным исходом.
У детей
У детей холангит встречается довольно редко. Однако, если он возник, то болезнь протекает наиболее тяжело. Нередко осложнением острого холангита у детей становятся следующие патологии:
Если острый холангит у детей не вылечился вовремя, то возникает хроническая стадия болезни. Причем хроническая стадия выражается в скрытом течении болезни. Симптоматика при этом следующая:
- отсутствие болезненности в правом подреберье;
- слабость;
- повышение температуры тела;
- озноб;
- кожный зуд.
Нередко у детей отмечается увеличение печени. В результате исходом может стать цирроз печени. Какова же основная этиология холангита у детей? Чаще всего причиной болезни у детей является кишечная инфекция.
В том числе причинами болезни у детей могут стать паразитарные инфекции. В особенности аскариды и глисты. Известно, что дети наиболее подвержены паразитарному внедрению в организм.
Родителям стоит с малых лет приучать ребенка к гигиеническим правилам. Это способствует не только профилактике глистного поражения, но и предотвращению осложнений. Коими является холангит.