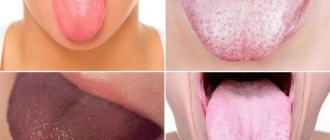
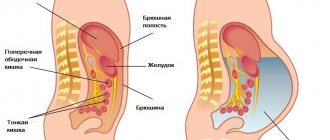
Лимфаденопатия – это патологическое состояние, характеризующееся увеличением лимфатических узлов и являющееся одним из ведущих симптомов многих заболеваний.
Примерно у 1% пациентов со стойкой лимфаденопатией в ходе медицинского обследования выявляют злокачественные новообразования.
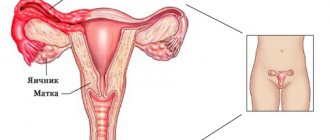
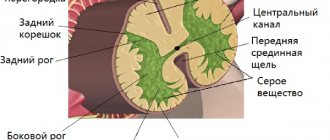
Лимфатические узлы представляют собой периферические органы лимфатической системы. Они играют роль своеобразного биологического фильтра, очищающего лимфу, поступающую в них от конечностей и внутренних органов. В теле человека существует порядка 600 лимфатических узлов. Однако пропальпировать можно только паховые, подмышечные и подчелюстные лимфоузлы, т. е. те, что расположены поверхностно.
Лимфаденопотия – механизм возникновения
Даже незначительное увеличение лимфатических узлов в организме человека является тревожным сигналом, поскольку это свидетельствует о протекании патологического процесса внутри организма. Лимфоузлы своеобразные индикаторы. Попадающие в них болезнетворные агенты вызывают ответную реакцию, повышенную выработку лимфоцитов. Из-за этого лимфоузел увеличивается в размерах. По мере прогрессирования патологии в нем может развиться воспаление. Поражение может охватывать один лимфатический узел или несколько сразу. Поэтому, даже скрыто протекающая патология в организме становится явной.
Как развивается лимфаденопатия брюшной полости
Брыжейки в организме человека отвечают за поддержку тонкого кишечника и его крепление к задней стенке кишечника. Лимфаденопатия расположенных в этой области лимфатических узлов еще называется мезентеральной. Механизм развития патологии у взрослых:
- При различных заболеваниях патогенные микроорганизмы попадают в лимфоузлы.
- Узлы увеличиваются в размерах.
- При прогрессировании патологии у взрослых возникает воспаление, лимфоузлы становятся болезненными, кожа над ними краснеет, возникает гиперемия.
- Боль в области пупка у женщин — причины и сопутствующие симптомы
- Воспалился лимфоузел под мышкой: что делать и чем лечить
- Чем опасно загрязнение лимфатической системы человека — строение, функции и заболевания
В большинстве случаев лимфаденит брюшной полости является осложнением других заболеваний. Вызвать воспаление могут следующие агенты:
- Бактерии. Вызывают у взрослых бактериальное воспаление лимфоузлов. Мезаденит в этом случае провоцируют стрептококки, стафилококки, кишечная палочка, микобактерии.
- Вирусы. Лимфаденит вирусной природы могут вызывать аденовирусы, вирус Эпштейна-Барра, энтеровирус.
- Грибки. Провоцируют грибковый лимфаденит.
- Паразиты. Воспаление может выступать следствием глистной инвазии.
Лимфаденит вызывает поражение как отдельных лимфоузлов брюшной полости, так и целой их группы. В зависимости от типа инфекционного агента, вызвавшего воспаление, мезаденит бывает:
- Специфическим. Развивается при воздействии на организм палочки Коха (микобактерий туберкулеза) или иерсиний.
- Неспецифическим. Связан с поражением организма вирусами или бактериями, которые мигрировали из других очагов инфекции. Такой мезаденит делится на гнойный и простой.
Принципы лечения
Лечение лимфоузлов зависит от основного заболевания. Увеличение лимфоузлов не лечится, так как размеры органов лимфосистемы приходят в норму после устранения причины лимфаденопатии и повышения иммунитета. При воспалении лимфоузлов назначают антибактериальные препараты. Выбор лекарства осуществляется после ряда обследований, позволяющих выявить возбудителя воспаления. Как правило, используют антибиотики широкого спектра действия, например, макролиды, фторхинолоны или комбинированные препараты на основе пенициллина. Одновременно с антибактериальной терапией назначают средства для укрепления иммунитета.
Схожие Статьи
Что такое лимфоузлы: расположение, функции, норма и патология
Лимфоузлы в паху у мужчин: особенности расположения, причины воспаления
Как лечить лимфоузлы в домашних условиях: эффективные препараты и народные средства
Лимфаденопатия брюшной полости: что это такое, как проявляется, виды и причины, диагностика и лечение
Лимфаденопатия: классификация, признаки и лечение
Лечение заболевания
Подмышечные иммунные звенья реагируют на недуги соседних органов. Аденопатия этих лимфатических узлов лечится исходя из причины, приведшей к ее возникновению. Если патология носит инфекционный характер, то врачом рекомендуются противовирусные препараты или антибиотики. Злокачественные опухоли устраняются путем проведения радио- и химиотерапии, а также хирургическим путем.
На усмотрение специалиста применяются физиотерапевтические методы:
- Лазеротерапия, при которой на организм влияют световыми волнами, в результате чего купируется болевой синдром, снижается интенсивность воспалительного процесса.
- Гальванизация, заключающаяся в воздействии на мягкие ткани небольшим электрическим током. Процедура направлена на снятие болевого синдрома, восстановление тканей и нервных волокон.
В исключительных случаях (обычно при гнойном процессе) проводится хирургическое вмешательство, после которого назначаются антибиотики в профилактических целях.
Для укрепления иммунитета рекомендуются препараты эхинацеи, различные травяные отвары и настои. Популярностью пользуются народные методы.
Причины развития патологии
Точно и однозначно определить причины увеличения забрюшинных и брыжеечных лимфоузлов невозможно. Но происходит это в большей степени потому, что через кишечник или лимфу инфекции проникают вовнутрь лимфоузлов.
Данное поражение может вызвать абсолютно любая инфекция при «благоприятных» условиях:
- аденовирус или энтеровирусная инфекция;
- стрептококк и стафилококк;
- вирус Эпштейна-Бара (герпетический вирус 4-го типа);
- микобактерии;
- палочка Коха;
- сифилис;
- паразиты и простейшие;
- микробы, вызывающие бруцеллез.
Перечисленные выше вирусы, инфекции и бактерии носят патогенный характер и могут поразить любой из 500 лимфоузлов, находящийся в брюшной области.
Причины увеличения лимфатических узлов
Зная, что такое лимфаденопатия легких, следует разобраться, почему она возникает. В целом причины можно подразделить на две крупные группы: общие и специфические. Общие причины увеличения лимфатических узлов:
- инфекции (вирусы и бактерии);
- грибковые заболевания;
- паразитарные инвазии;
- туберкулез;
- системные заболевания соединительной ткани;
- длительная медикаментозная терапия.
Перечисленные факторы могут стать причиной увеличения любых групп лимфатических узлов, включая внутригрудные.
Также патология может быть вызвана рядом специфических причин. Ими выступают любые патологические процессы, затрагивающие органы грудной клетки.
Обратите внимание! Локальное увеличение лимфатических узлов всегда связано с инфекцией, воспалением или опухолевым процессом, протекающим в расположенных рядом органах.
Увеличение внутригрудных лимфатических узлов может быть ассоциировано с:
- туберкулезом легких;
- саркоидозом;
- метастазами;
- лимфома Ходжкина.
Точно определить причину увеличения лимфатических узлов может только врач после обследования пациента. Рекомендуется посетить врача как можно скорее, после того как обнаружены первые тревожные симптомы.
Туберкулез
Недолеченный туберкулез может привезти к хронической лимфаденопатии
Это заболевание в МКБ-10 обозначается кодом А15. Причина развития болезни – проникновение палочки Коха в организм. Заболевание очень заразно и передается воздушно-капельным путем. На начальной стадии туберкулез может не иметь специфических симптомов, что во многом затрудняет своевременную постановку диагноза. В целом характерным симптомом этого заболевания является продуктивный кашель, который сохраняется больше 4 недель.
Другие симптомы болезни:
- сильная утомляемость;
- общая слабость;
- ночная потливость;
- ухудшение аппетита;
- потеря веса;
- повышение температуры тела;
- озноб.
Болезнь опасна не только высокой степенью заразности, но и риском распространения по всему организму. Наиболее распространенное осложнение туберкулеза – инфицирование лимфатической системы. При этом увеличение и воспаление внутригрудных лимфатических узлов может быть как одним из первых симптомов заболевания, так и осложнением запущенного туберкулеза. Болезнь необходимо лечить своевременно. Самолечение при туберкулезе недопустимо, так как может повлечь за собой развитие устойчивой формы болезни.
Саркоидоз
Воспалительное заболевание, поражающее ткани органов респираторной системы, – это саркоидоз. По МКБ-10 болезнь обозначается кодом D86. При этой патологии происходят изменения в тканях органов дыхательной системы, в том числе и легких, с образованием узелков (гранулем). Особенность этой патологии – длительное бессимптомное течение. Как правило, болезнь выявляется случайно, при плановом обследовании с проведением УЗИ, КТ органов дыхательной системы или флюорографии.
На первой стадии заболевания происходит увеличение внутригрудных лимфатических узлов. При этом появляется недомогание, кашель, нарушение глотания. Это тревожный симптом, который должен вынудить пациента как можно скорее обратиться к врачу. Как правило, увеличение лимфатических узлов позволяет диагностировать саркоидоз на ранней стадии, что во многом облегчает лечение.
При саркоидозе пациент может чувствовать себя достаточно хорошо, в то время как обследование легких может выявить значительное число гранулем в ткани органа. Патологию необходимо лечить, в противном случае существует риск развития дыхательной недостаточности.
Лимфома Ходжкина
Ночная потливость – один из симптомов при поражении внутригрудных лимфатических узлов
Лимфогранулематоз, или лимфома Ходжкина, сопровождается выраженной лимфопатией легких. Это злокачественное заболевание, при котором патологический процесс распространяется на лимфоидную ткань. Первым симптомом патологии является увеличение лимфатических узлов при сохранении достаточно хорошего общего самочувствия. Обычно при этом заболевании поражаются в первую очередь шейные лимфоузлы, однако в каждом пятом случае лимфогранулематоз начинается с увеличения узлов средостения.
При поражении внутригрудных лимфатических узлов наблюдаются следующие симптомы:
- затрудненное дыхание;
- кашель;
- ночная потливость;
- хриплое дыхание.
Тем не менее, в подавляющем большинстве случаев выраженные симптомы отсутствуют вплоть до поздней стадии болезни. Своевременно выявленная лимфома Ходжкина успешно лечится в 83% случаев, позволяя добиться пятилетней ремиссии, что принято считать полным излечением.
По МКБ-10 болезнь обозначается кодом С81.
Метастазы
Увеличение грудных лимфоузлов наблюдается при распространении метастазов на фоне рака 3-4 стадии. Примерно в 15% случаев рака внутренних органов метастазы распространяются в лимфатическую систему. В первую очередь поражают лимфоузлы, которые расположены близко к очагу онкопатологии. В случае поражения внутригрудных лимфоузлов метастазами причиной лимфаденопатии может выступать рак легких, щитовидной железы, рак трахеи.
Наличие метастазов – неблагоприятный симптом. Процесс метастазирования начинается на поздних стадиях рака и может привести к летальному исходу.
Кроме того, увеличение лимфатических узлов может выступать первым симптомом рака до начала распространения метастазов. В этом случае оно обусловлено нарушением движения лимфы вследствие патологического процесса в расположенных рядом органах. В таких случаях обращение к врачу из-за увеличенных лимфоузлов нередко помогает спасти жизнь пациенту, так как рак может быть выявлен на ранней стадии, когда патология хорошо поддается лечению.
Этиология
Выяснить точную причину лимфаденопатии можно только после проведения соответствующих исследований. Наиболее частыми причинами увеличения лимфоузлов может быть следующее:
- вирусные заболевания;
- инфицирование лимфоузла;
- травмы и болезни соединительной ткани;
- сывороточная болезнь (действие медикаментозных препаратов);
- грибок;
- инфекционные заболевания, которые угнетают иммунную систему.
У ребёнка чаще всего развивается лимфаденопатия брюшной полости. Причиной этому служит бактериальное и вирусное инфицирование организма. Лимфаденопатия у детей требует немедленного осмотра терапевта, так как симптомы могут указывать на тяжёлый инфекционный недуг.
Причины лимфаденопатии подмышек
Наиболее распространенными причинами нарушения лимфоузлов подмышечной области являются:
- инфекционные заболевания различного происхождения;
- паразитарные недуги;
- онкологические патологии;
- закупорка потовых желез (часто бывает при использовании низкокачественного дезодоранта или несоблюдении правил личной гигиены);
- повреждение кожи в области груди, вблизи рук и плеч;
- псориаз, экзема и др. заболевания кожного покрова;
- гепатит;
- ревматоидный артрит;
- меланома;
- сывороточная болезнь на фоне использования медикаментов (в частности антибиотиков);
- аллергия;
- болезнь кошачьей царапины.
У женщин в причины лимфаденопатии подмышечных лимфоузлов входит и рак груди. Наиболее распространенным пусковым фактором недуга у лиц обоих полов являются инфекционные и паразитарные заболевания. Встречается и воспаление лимфоузлов при мастопатии.
Классификация
В зависимости от того какое количество лимфоузлов увеличено, патологию классифицируют на три вида:
- локальная;
- регионарная;
- генерализованная.
Локальное поражение затрагивает один лимфоузел. Регионарное увеличение узлов касается нескольких находящихся рядом друг с другом. Что касается генерализованного развития патологии, то это самый тяжелый случай, поскольку вовлечено не менее трех групп лимфатических узлов, которые находятся в различных частях тела.
Около 70% случаев увеличения лимфоузлов приходится на локальную форму патологии. Генерализованное воспаление в узлах свидетельствует о серьезных проблемах в работе иммунной системы.
Еще один вид классификации подразделяет лимфаденопатию по сроку давности:
- острая;
- хроническая;
- рецидивирующая.
Мезаденит может принимать любую из этих трех форм течения болезни. Но стоит отметить, что в хронической форме в лимфоузлах наблюдается уже гнойное воспаление, которое разноситься по всему организму.
Некоторыми специалистами используется классификация патологии по степени гиперплазии, но это довольно спорное разделение, поскольку лимфоузлы из различных областей организма разнятся в размерах даже в нормальном состоянии.
Симптомы
Существуют общие симптомы лимфаденопатии, характерные для любой локализации:
- Увеличение размера узла.
- Болевые ощущения при нажатии (могут служить признаком омертвения его тканей, в частности казеозного некроза, или началом воспалительного процесса).
- Изменение структуры узла. Плотный и увеличенный в размере узел свидетельствует о наличии метастазированной опухоли, мягкий – о проникновении в организм инфекции.
- Одновременное воспаление нескольких узлов в одной зоне – признак канцерогенного процесса или другого серьезного заболевания, туберкулеза, например.
Помимо вышеперечисленных признаков, для конкретных зон воспаления наличествуют специфические симптомы.
Внутригрудная лимфаденопатия характеризуется:
- затрудненным дыханием,
- повышением температуры, иногда значительным,
- неприятными ощущениями при сглатывании,
- кашлем,
- дискомфортом и болью в области грудной клетки.
Лимфаденопатия внутригрудных лимфоузлов зачастую говорит о наличии и созревании опухоли или о переходе ее в стадию метастазирования. В группу риска входят пациенты среднего возраста, у более молодых внутригрудная лимфаденопатия наблюдается значительно реже.
Не менее опасно воспаление грудных и подмышечных лимфоузлов. ЛАП этих зон может служить как признаком наличия инфекции, так и онкологических заболеваний. Данные статистики свидетельствуют, что лимфаденопатия подмышечной области – один из первых признаков метастазирующей опухоли в молочной железе. Кроме изменений лимфоузла, отмечаются дополнительные признаки. Характер их появления зависит от причины возникновения патологии.
Как сопровождающие симптомы рассматриваются:
- выступание сыпи и поражения кожи,
- постоянно повышенная температура,
- потоотделение, особенно усиливающееся ночью,
- озноб и лихорадка,
- увеличение печени и селезенки,
- безосновательная потеря веса, иногда очень значительное.
Когда врач ставит диагноз «лимфаденопатия молочной железы», первые вопросы, которые он слышит: «что это такое, это уже рак или еще нет и…нельзя ли обойтись без операции». Нужно ли хирургическое вмешательство решает врач после обследования пациента. И вполне возможно, что окончательный диагноз будет совсем не таким страшным.
Лимфаденопатия груди может быть следствием мастита, доброкачественного образования или канцерогенного процесса. Первое, что можно заметить даже при самостоятельном осмотре – место «дислокации» опухоли:
- Изменение узлов в верхней части груди, будет признаком, скорее всего доброкачественного новообразования. Но всегда существует реальная опасность перерождения доброкачественного процесса в онкологическое заболевание.
- Изменение, или хуже того, воспаление узла в нижней части молочной железы почти всегда является признаком онкологии.
- Чаще всего процесс двусторонний. Односторонняя подмышечная лимфаденопатия слева или справа может быть вызвана гнойной раной или фурункулезом верхних конечностей или плечевой области. Двустороннее увеличение узла – признак саркоидоза, вторичного сифилиса или туляремии.
- Лимфаденопатия молочной железы при мастите отличается сильной болью в области нажатия. При устранении первопричины лимфоузлы возвращаются в нормальное состояние.
Симптоматика
Мезаденит – патология, о существовании которой люди чаще всего не подозревают. Абдоминальные лимфоузлы расположены внутри брюшины, и их увеличение можно диагностировать лишь при помощи УЗИ.
Брыжейка представляет собой складку мембраны, которая прикрепляет кишечник к брюшной стенке и удерживает ее на месте. Брыжеечный лимфаденит является воспалением лимфатических узлов в брыжейке
Симптомы болезни появляются внезапно, и более характерны лишь при остром течении. Пациенты страдают от болей в брюшной области, в некоторых случаясь невозможно указать точное место распространения дискомфорта. В том случае если увеличение лимфоузлов происходит в нижней части живота справа, больные часто путают патологию с аппендицитом, поскольку болевой синдром и все симптомы очень схожи:
- Повышение температуры тела.
- Тошнота и рвота.
- Отсутствие аппетита и боль в желудке.
- Диарея или же запор.
- Тахикардия.
- Увеличение селезенки и печени.
- Сухость во рту, обезвоживание.
В случае долгого игнорирования симптоматики пациент может получить неприятные симптомы в виде перитонита, непроходимости кишечника и других серьезных заболеваний. Происходит это, потому что лимфоузлы без должного лечения начинают гноиться.
Хроническая форма течения менее заметна для человека, клиническая картина размыта и редко вызывает опасения. Болевой синдром практически отсутствует, боль ощущается лишь во время физической нагрузки.
Патология часто затрагивает детей. По статистике девочки болеют реже, нежели мальчики. Возрастной диапазон от 6 до 13 лет. Симптоматика ничем не отличается от взрослого мезаденита. При пальпации живота можно обнаружить, что он напряжен, это происходит из-за того, что образовались лимфоидные фолликулы. Необходимо обратиться к специалисту, чтобы избежать осложнений и вовремя начать необходимое лечение.
Симптомы патологии
Клиническая картина заболевания зависит от характера протекания патологического процесса. При острой форме воспаление лимфоузлов развивается внезапно, имеет ярко выраженные симптомы. Хронический вариант отличается более стертой клинической картиной на протяжении длительного времени. Основные симптомы мезаденита
| Характер течения заболевания | Основные симптомы |
| Острый |
|
| Хронический |
|
Признаки осложнений
Если лимфаденопатия забрюшинного пространства у взрослых не будет вовремя устранена, то могут развиться осложнения. Распространенные последствия воспаления лимфоузлов:
| Возможные осложнения | Какими признаками сопровождается |
| Перитонит |
|
| Сепсис |
|
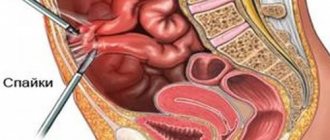
| Спаечная болезнь органов брюшной полости |
|
| Генерализация процесса с развитием обширного воспаления лимфоузлов организма |
|
Диагностика
Поскольку воспаление не имеет специфической симптоматики, диагностика мезаденита вызывает трудности. Заболевание важно отличить от острого аппендицита, язвы желудка или 12-перстной кишки, почечной колики, аднексита, апоплексии яичника. Для подтверждения мезаденита проводят следующие исследования:
- диагностическая лапароскопия;
- общий анализ и посев крови на стерильность;
- МРТ и УЗИ брюшной полости.
Диагностика патологии
Лимфатические узлы брюшной полости подвергаются нарушению под воздействием различных факторов, поэтому диагностика должна быть всесторонней, направленной на выявление точной причины патологии. В отношении пациента проводятся:
- Осмотр хирурга. При пальпации живота выявляются неровные образования высокой плотности, сосредоточенные в разных местах. Определяются положительные симптомы Клейна, Мак-Фаддена, Штенберга.
- УЗИ лимфатических узлов брюшной полости и забрюшинного пространства. По данным исследования обнаруживаются увеличенные и плотные лимфоузлы, повышенная акустическая плотность в районе брыжейки.
Данные осмотра поджелудочной железы, селезенки и желчного пузыря сопоставляются с УЗИ лимфоузлов брюшной полости. Это позволяет исключить патологии со идентичными признаками (например, панкретит в острой форме).
- МРТ позволяет выявить локализацию, диаметр и число пораженных образований, визуализировать изменения пищеварительного тракта и др. органов брюшного пространства.
- Лабораторные исследования:
- в ОАК прослеживается повышение лейкоцитов и увеличение СОЭ;
- посев крови на стерильность дает возможность выявить определенного возбудителя, находящегося в кровеносной системе и спровоцировавшего развитие патологии;
- туберкулиновая проба или диаскинтест (в случае подозрения на туберкулезное происхождение мезаденита);
- серологические методы анализа крови, позволяющие обнаружить патоген или наличие к нему антител (в т. ч. возбудителя вирусного гепатита);
- биохимия крови, по результатам которой удается определить отклонения в работе печени, почек и поджелудочной железы;
- общий анализ мочи (для оценки функционирования мочевыводительной системы).
- Диагностическая лапароскопия. Проведение целесообразно при недостаточности информации, полученной из других источников. Во время процедуры удается визуализировать пораженные иммунные звенья, их число и локализацию. Диагностическая лапароскопия позволяет осмотреть абдоминальные органы с целью исключения сопутствующих заболеваний. Чтобы сделать выводы, интраоперационно производится забор материала лимфоузла для гистологического исследования.
- Рентгенография может понадобиться с целью проведения дифференциальной диагностики (исключения перитонита).
Осложнения мезентерального лимфаденита
Мезаденит требует лечения, запускать патологию невероятно опасно для человека. Если долгое время не обращаться к специалисту, есть риск развития абсцесса или перитонита вследствие лимфатического нагноения.
Генерализованный лимфаденит в крайне тяжелых случаях поражает всю лимфатическую систему человека, вследствие чего увеличиваются и воспаляются узлы по всему организму. Особенно часто данные осложнения наблюдаются у пациентов страдающих туберкулезам, в остальных случаях это довольно редкое явление.
Лимфоузлы брюшной полости: особенности расположения, причины увеличения и воспаления
Лимфоузлы брюшной полости – многочисленная группа лимфатических узлов, обеспечивающих лимфоток органов этой зоны. По ряду различных причин эти узлы могут увеличиваться и воспаляться. Из-за глубокого расположения лимфоузлы в брюшной полости не пальпируются, поэтому заподозрить патологический процесс можно по косвенным симптомам. Важно знать особенности локализации и функции лимфоузлов в животе, чтобы своевременно обратить внимание на тревожные сигналы организма и проконсультироваться с врачом.
Профилактика воспаления лимфоузлов в животе
Чтобы избежать поражения лимфоузлов в брюшине, в качестве профилактики стоит своевременно диагностировать и лечить такие заболевания (особенно, если они носят хронический характер):
- тонзиллит;
- бактериальные поражения почек;
- бронхит;
- воспаление стенок желчного пузыря;
- синдром чрезмерного роста бактерий.
Продолжительность жизни пациента, как правило, не сокращается, ведь заболевание не несет смертельной опасности. Важно приступать к скорейшему лечению воспалительного процесса. Качественное лечение не только быстрее вернет больного к привычному жизненному ритму, но и позволит сохранить жизнь, если у пациента диагностирован туберкулезный тип.
К сожалению, выявить развитие патологии на ранних этапах очень сложно, пациенты часто госпитализируются с сильными приступами боли, когда вероятность нагноения увеличивается. Врачи не рекомендуют халатно относиться к первым признакам заболевания, а в кратчайшие сроки обращаться в медучреждения. Только своевременное обследование и лечение позволит избежать осложнений.
Причины, лечение увеличения и воспаления подключичных лимфоузлов
Предыдущая запись
Увеличение лимфоузла с одной стороны под челюстью
Следующая запись
Профилактика и прогноз при увеличении лимфоузлов
Чтобы предотвратить развитие гиперплазии лимфоузлов, важно придерживаться здорового образа жизни. Человеку рекомендуется отказаться от курения, употребления алкоголя, наркотиков. Очень важно подвергать тело систематическим физическим нагрузкам, много двигаться, гулять на свежем воздухе. В перечень профилактических мероприятий при лимфадените входят следующие рекомендации:
- при выявлении любых проблем со здоровьем — обострение гастрита, повышение температуры тела, общая слабость — необходимо сразу же обращаться за консультацией к врачу;
- необходимо избегать контакта с бездомными животными, после общения с домашними любимцами нужно тщательно мыть руки;
- следует избегать беспорядочных половых связей, использовать барьерные методы контрацепции;
- минимум раз в год всем мужчинам и женщинам необходимо сдавать общие анализы и проходить профилактическое обследование организма для раннего выявления возможных патологий.
Прогноз при лимфаденопатии зависит от этиологии его развития, общего состояния пациента и своевременно начатого лечения. При локальной форме заболевания часто удается полностью выздороветь без негативных последствий для организма. При генерализованной лимфаденопатии исход менее благоприятен.
Постановка диагноза
При обнаружении вышеперечисленных симптомов необходимо незамедлительно обратиться к специалисту и пройти обследование. Точная постановка диагноза требует проведения комплексного лабораторного инструментального обследования пациента. В первую очередь необходимо исключить воспаление аппендикса, поскольку боль в низу живота наталкивает именно на этот диагноз.
Врач изначально собирает анамнез заболевания. С целью выявления возбудителя патологии задаются вопросы о перенесенных травмах, переливания крови, трансплантациях, месте работы, путешествиях в последнее время и т.д. Во время осмотра специалист проверяет состояние слизистых и пальпирует живот для определения наличия или отсутствия брыжеечных фолликул.
Необходимо сделать ряд лабораторных исследований:
- Общий анализ крови и мочи.
- Биохимическое исследование крови.
- Общий анализ кала.
- Кал на скрытую кровь.
- Серологические анализы.
- Проба Вассермана.
Точно и однозначно поставить диагноз можно лишь после результатов УЗИ или рентгена. Только после того, как будет установлена причина развития заболевания, назначается медикаментозная терапия. Если принимать меры только для устранения симптоматики, то спустя некоторое время возникнут рецидивы.
Распространенность и группы риска
Подвержены воспалению лимфоузлов в брюшной полости лица с ослабленным иммунитетом, воспалением ЖКТ. В детском возрасте симптом встречается чаще, чем у взрослых, что связано с недостаточным формированием иммунной системы.
Злокачественные опухолевые процессы с метастазированием – один из факторов увеличения лимфатических органов. Происходит это из-за распространения метастаз из брюшной полости.
Люди, страдающие от вируса Эпштейн-Барра, потенциально подвержены увеличению узлов. Это происходит из-за заражения инфекционным мононуклеозом. Возбудителя также находят при обнаружении рака носоглотки и лимфомы Бернитта.
Спровоцировать изменение размеров узлов могут такие болезни, как ВИЧ и гепатит. После заражения лямблиями и некоторыми видами гельминтов также развивается эта патология.
Принципы питания при воспаленном кишечнике
Диета №4 по Певзнеру предусматривает исключение из рациона любых химически либо механически раздражающих продуктов. Также ограничиваются питательные вещества, которые могут обусловить процессы брожения либо гниения в кишечнике с усиленным газообразованием. Все блюда должны быть теплыми, горячая и холодная пища будет нарушать кишечную перистальтику и раздражать слизистую оболочку ЖКТ.
Нельзя употреблять жареные, маринованные, соленые, копченые блюда. Пищу следует готовить на пару, тушить, отваривать, запекать. Продукты должны быть хорошо измельчены в мясорубке или блендере. Овощи можно протирать через сито. Грубые продукты, содержащие много растительных волокон, также следует исключить.
Совет: важный принцип лечебного питания – дробность. Лучше питаться чаще, чтобы не перегружать кишечник. При этом нельзя переедать, порции должны быть небольшими – 150-200 г.
Какие блюда можно готовить?
В диету при воспалении кишечника можно включать следующие блюда и продукты:
- паровые фрикадельки, кнели или котлеты из нежирных рыбы либо мяса (телятина, говядина, курица, хек, горбуша, кролик);
- мясное или рыбное суфле;
- овощные и крупяные протертые супы на маложирном (втором) мясном, рыбном или овощном бульоне;
- яйца, сваренные всмятку или в виде омлета, приготовленного на пару;
- свежий некислый творог, творожную запеканку;
- каши из измельченной крупы на воде, овощном отваре или разбавленном молоке (предпочтительнее овсяная, гречневая, манная и рисовая крупы);
- вчерашний пшеничный хлеб или сухари из него;
- несладкое несдобное печенье.
В чем проявляется нарушение?
У маленьких деток лимфаденопатия шейных лимфоузлов заметна сильнее из-за отсутствия жировой прослойки на шее
Узлы в лимфатической системе являются важными элементами иммунной системы. Они выполняют барьерную функцию, выступая своеобразным препятствием на пути болезнетворных агентов. Если человек здоров, прощупать узлы в шее практически невозможно. Лимфаденопатия шеи проявляется заметным увеличением узлов, при этом они легко пальпируются даже не специалистом.
Шейная лимфаденопатия – распространенный симптом различных заболеваний, от обычных ОРВИ до аутоиммунных патологий. При этом симптом не всегда опасен и указывает на тяжелые заболевания, но оставлять его без внимания нельзя, особенно в случае если других признаков какой-либо патологии не обнаружено.
По МКБ-10 это нарушение обозначается кодом R59. С лимфаденопатией шейных узлов одинаково часто встречаются и взрослые, и дети. Причем у детей патология сильнее заметна из-за отсутствия жировой прослойки на шее.
Хирургическое вмешательство
В большинстве случаев лечение аденопатии проводится с помощью медикаментов. Выполнение оперативного вмешательства целесообразно только в том случае, когда содержимое лимфоузлов представлено гнойной жидкостью.
В подобных ситуациях осуществляется вскрытие образования. Оно проводится, как правило, с помощью стандартной методики – открытой операции. После получения доступа хирург удаляет гнойное содержимое, устанавливает дренажную систему, посредством которой будет происходить отток отделяемого, и накладывает швы.
Методы диагностики патологии
Увеличение лимфатических узлов нередко путают с развитием аппендицита, так как в острой фазе оно сопровождается яркими симптомами – болью, рвотой и температурой. При появлении первых признаков подобного самочувствия пациент должен вызвать скорую, так как прием медикаментов может затруднить диагностику.
Врач во время осмотра обязательно ощупывает живот пациента: справа, слева, внизу и вокруг пупка. Собирают анамнез, уточняя предшествующие события и дополнительные симптомы, в том числе наличие инфекций и отравлений. Назначают лабораторные анализы, которые помогут определить возбудителя и поставить диагноз – уточнить заболевание, вызвавшее увеличение узлов:
- общий анализ мочи для определения состояния мочеполовой системы;
- анализ кала – уточняют отсутствие паразитов и внутреннего кровотечения;
- делают пробу манту для исключения туберкулеза;
- изучают общий и биохимический анализ крови для определения вирусных возбудителей.
Анализы помогают исключить большую часть заболеваний, из-за которых могут увеличиваться лимфатические узлы.
Назначают инструментальное обследование – УЗИ. Оно помогает определить состояние узлов и внутренних органов. Дополнительно используют рентген и томографию – это оборудование помогает определить, есть ли у пациента такие серьезные состояния, как опухоли, повреждения кишечника.
После многочисленных обследований могут назначить пункцию воспаленных узлов, которая дает точное представление о наличии опухолевых процессов и источников воспаления.
Без полноценного обследования, которое включает лабораторные и инструментальные анализы, точно установить диагноз нельзя. Только после получения медицинских данных врач определяет заболевание, вызывающее увеличение узлов. Лечить нужно именно болезнь, а не симптом.
И мало о секретах
- У Вас довольно часто появляются неприятные ощущения в области сердца?
- Неожиданно имеете возможность ощутить слабость и усталость…
- Об одышке по окончании мельчайшего физического напряжения и нечего сказать…
- И Вы уже давно принимаете кучу лекарств, сидите на диете и следите за своим весом …
Но если судить по тому, что вы читаете эти строки – победа не на Вашей стороне. Как раз исходя из этого мы рекомендуем прочесть историю Ольги Маркович, которая отыскала действенное средство от сердечно-сосудистых болезней. Читать потом>>>
Если Вы считаете, что у вас Лимфаденопатия
и характерные для этого заболевания симптомы, то вам может оказать помощь доктор терапевт .
Кроме этого предлагаем воспользоваться нашим сервисом диагностики болезней онлайн. который на базе введенных признаков подбирает возможные заболевания.
Заболевания со схожими симптомами:
Заболевание, при котором характерно происхождение острого, хронического и рецидивирующего воспаления плевры, называется туберкулёзным плевритом. Это заболевание имеет особенность к проявлению при помощи заражения организма вирусами туберкулёза. Довольно часто плеврит появляется , если человек имеет склонность к туберкулёзу лёгких.
Лимфома (совпадающих признаков: 8 из 20)
Лимфома – это не одно конкретное заболевание. Это целая группа гематологических недугов, каковые серьёзно поражают лимфатическую ткань. Так как данный тип ткани находится фактически во всём организме человека, то злокачественная патология может появиться в любом участке. Вероятно поражение кроме того внутренних органов.
Гистоплазмоз (совпадающих признаков: 8 из 20)
Гистоплазмоз – болезнь, развитие которого происходит из-за проникновения в тело человека специфической грибковой инфекции. При данном патологическом ходе поражаются внутренние органы. Патология страшная, поскольку она может развиться у людей из разных возрастных категорий. Кроме этого в медлитературе возможно встретить и такие названия недуга – заболевание равнины Огайо, заболевание Дарлинга, ретикулоэндотелиоз.
Рак щитовидной железы – это такая злокачественная патология, при которой формируется уплотнение (узелок), поражающий щитовидную железу и развивающийся на базе ее фолликулярного эпителия либо эпителия парафолликулярного. Рак щитовидной железы, симптомы которого преимущественным образом выявляются у дам в возрасте от 40 до 60 лет, диагностируется в среднем в 1,5% случаев при рассмотрении любого типа злокачественных опухолевых образований той либо другой области локализации.
Плеврит (совпадающих признаков: 7 из 20)
Плевриты – это общее наименование для болезней, при которых происходит воспаление серозной оболочки около лёгких – плевры. Болезнь в большинстве случаев начинается на фоне уже существующих заболеваний и может сопровождаться образованием выпота на поверхности оболочки (экссудативный плеврит) либо фибрина (сухой плеврит). Эта неприятность считается одной из самых нередких лёгочных патологий (300–320 случаев на 100 тысяч населения), а прогноз при лечении полностью зависит от тяжести первичного заболевания и стадии воспаления.
Виды нарушения
При локальной лимфаденопатии поражается 1-2 лимфатических узла
Разобравшись, что такое подмышечная лимфаденопатия, следует обратить внимание на то, что патологию разделяют на несколько типов. По локализации различают локальную, регионарную и генерализованную формы нарушения.
Локальной называется подмышечная лимфаденопатия, поражающая 1-2 узла в одной области (слева или справа).
Регионарной называется форма патологии, при которой увеличиваются несколько узлов в одной области. Это может быть лимфаденопатия нескольких узлов с одной стороны, либо симметричное увеличение лимфоузлов подмышками.
Подмышечная лимфаденопатия бывает односторонней и двухсторонней.
Генерализованной формой называется нарушение, при котором увеличиваются узлы разных регионарных зон (как минимум трех), например, в подмышечной области, шейной и паховой.
По характеру течения патология бывает:
- острая – проявляется впервые на фоне каких-либо заболеваний, сопровождается яркой симптоматикой;
- хроническая – проявляется умеренным увеличением узлов, без других ярких симптомов;
- рецидивирующая – проявляется повторно в той же группе лимфоузлов после лечения причины лимфаденопатии.
С рецидивирующей подмышечной лимфаденопатией достаточно часто сталкиваются женщины, так как увеличение узлов в этой зоне часто бывает обусловлено изменениями гормонального фона.
Народные методы
Использование нетрадиционных способов не избавляет от необходимости обращения за квалифицированной медицинской помощью. Применение народных методов допустимо, но только после получения одобрения лечащего врача. Это обусловлено тем, что в некоторых случаях природные средства могут существенно ухудшить течение заболевания.
Наиболее действенные рецепты:
- Измельчить свежесобранную траву одуванчика. В выделившемся соке смочить ватный тампон и приложить последний непосредственно на пораженный лимфоузел. Примочки допускается делать до 3 раз в день.
- Смешать в равных пропорциях крапиву и тысячелистник. Данные компоненты соединить и залить их 500 мл воды. Поставить емкость на огонь. Кипятить в течение 20 минут. Дать отвару остыть. Принимать средство трижды в день до трапезы.
- Смешать 500 г гусиного или барсучьего жира с норичником (лекарственным растением). Последнего необходимо взять 6 ст. л. Полученной мазью обрабатывать пораженные участки.
Симптомы, характерные недугу
Симптомы такого заболевания бывают самыми разными и зависят они от причины возникновения воспалительного процесса. К примеру, наиболее характерным является возникновение «шишек» на пораженном лимфоузле, пальпация которых приносит неприятные ощущения, вплоть до сильной болезненности. Воспаляются лимфоузлы мышечной области, паховой или шейной. При этом зрительно можно обнаружить покраснение кожи.
Второй тип лимфатических узлов – висцеральный. Если поражаются они, обнаружить воспалительный процесс гораздо сложнее, так как лимфоузлы ворот печени или мезентериальные узлы находятся в труднодоступных местах. И здесь уже не обойтись без диагностических методов в стенах лаборатории.
Восстановительный период
Во время стихания обострения диета при воспалении кишечника позволяет включить в меню супы с разваренными крупами и мелко нарезанными овощами. Рыбу, мясо и птицу можно готовить в нарезанном виде. В пюре из овощей можно добавлять цельное молоко и сливки. Каши должны быть хорошо разваренными, это касается и макаронных изделий. Из овощей и фруктов разрешаются:
- зеленый горошек,
- брокколи,
- яблоки и груши в запеченном виде;
- сладкие ягоды (малина, клубника – не более 100 г/сутки);
- фруктовые соки, разбавленные наполовину кипяченой водой.
Во время выздоровления диета при воспалении кишечника расширяется за счет кисломолочных напитков (нежирных), неострых сортов сыра. Из сладостей можно в это время употреблять мармелад и пастилу, джемы. В восстановительный период ежесуточное потребление энергии составляет 3000 ккал, жиров – 100 г, белков – 100-110 г, углеводов – 400 г, жидкости – 1,5 литра, поваренной соли – 10 г. Дробный режим питания сохраняется до полного выздоровления (не менее 4 приемов пищи в сутки). Затем разрешается включить в рацион свеклу, спелые томаты, сладкие яблоки, очищенные от кожуры).
Важно! Следует помнить, что указанные правила питания при воспалении кишечника надо соблюдать довольно длительно, пока не будет достигнута ремиссия или полное выздоровление.
Шейная лимфаденопатия: причины
Шейная лимфаденопатия: причины
Причины воспаления узлов, собирающих лимфу на шее, могут быть инфекционные и неинфекционные. Наиболее часто это:
- грибковые, паразитарные, бактериальные или вирусные инфекции тканей и органов шеи;
- корь, цитомегалия, инфекционный мононуклеоз;
- СПИД и ВИЧ;
- токсоплазмоз;
- болезни крови из области онкологии;
- саркоидоз.
Как мы видим, шейная лимфаденопатия имеет самые разные причины, поэтому, независимо от симптомов и степени дискомфорта, при появлении малейших подозрений, стоит немедленно обращаться к своему терапевту. Это поможет быстро локализовать заболевание и предупредить более серьезный недуг.
Консервативные методы терапии
Объем лечебных мероприятий напрямую зависит от возраста пациента, формы недуга, степени тяжести состояния пациента. Выбор тактики лечения аденопатии лимфоузлов осуществляется после выявления основной патологии, послужившей провоцирующим фактором.
При поражении скоплений и окружающих тканей инфекцией показан прием антибактериальных препаратов. До того, как будет выявлена степень чувствительности патогенов к тем или иным веществам, врачи назначают антибиотики, принадлежащие к группе цефалоспоринов и фторхинолонов. Как правило, специалисты рекомендуют принимать «Медаксон» и «Левофлоксацин». Длительность лечения зависит от индивидуальных особенностей здоровья пациента и тяжести заболевания.
Патогены очень быстро распространяются по организму посредством лимфоузлов. В связи с этим к местной терапии заболевания следует относиться с осторожностью. Все средства должны назначаться врачом, только он может оценить целесообразность их применения. Практически во всех случаях специалисты рекомендуют использовать мазь Вишневского. Средство необходимо наносить непосредственно на пораженный лимфоузел.
Если в процессе проведения биопсии было выяснено, что патологический процесс носит злокачественный характер, пациенту назначают курс химиотерапии. Исход заболевания в этом случае напрямую зависит от степени тяжести основного недуга.
В качестве дополнительного лечения врачи назначают иммуностимулирующие средства. Они предназначены для укрепления защитных сил организма в период борьбы с недугом. Высокую эффективность на практике показал препарат «Глутоксим».
Особенности диагностики
Для определения причин развития патологии и постановки точного диагноза после выявления увеличенных лимфоузлов в чревной полости врачи берутся за сбор анамнеза. Пациента спрашивают о его образе жизни, проведенных медицинских манипуляциях, возможных контактах с животными, присутствии случайных половых связей. Обязательно осуществляется осмотр мест воспаления, определяется размер лимфатических узлов, присутствие боли и других симптомов.
Для выявления происхождения патологии и степени развития негативных процессов в организме осуществляется аппаратная и лабораторная диагностика:
- биохимический, серологический и общий анализ крови;
- исследование мочи;
- анализы крови на сифилис и ВИЧ-инфекцию;
- УЗИ, МРТ, КТ;
- рентгенография.
В клинически тяжелых случаях проводится биопсия лимфатических узлов, биоптат костного мозга, остеосцинтиграфия и другие исследования на усмотрение врача. Если причина развития патологии неясна, рекомендуется лапароскопия. Только после постановки точного диагноза принимается решение о выборе тактики лечения.
Методы определения нарушения
Забрюшинное пространство невозможно осмотреть, равно как и визуально оценить состояние, однако осмотр брюшной стенки, проведение пальпации и перкуссии являются первыми клиническими методами, используемыми во время консультации у специалиста. Обращают внимание на цвет кожных покровов, наличие впадин или выпячиваний, определяют инфильтраты, новообразования брюшной стенки.
Пациента укладывают на кушетку, под поясницу кладут валик. В результате органы брюшной полости и забрюшинного пространства выступают вперед, что позволяет провести пальпацию. Болезненность, появляющаяся при надавливании или постукивании по брюшной стенке, может свидетельствовать о гнойно-воспалительном процессе, новообразованиях (в т. ч. кистозных).
Также используют рентгенологические исследования:
- рентген кишечника и желудка;
- урография — исследование функционирования мочевыделительной системы с введением контрастного вещества;
- панкреатография — оценка состояния поджелудочной железы с введением контрастного вещества;
- пневмоперитонеум — введение газа в брюшную полость с дальнейшим рентгенологическим исследованием;
- аортография — обследование проходимости брюшной части аорты;
- ангиография ветвей аорты;
- кавография — оценка состояния полой вены;
- лимфография.
Из инструментальных методов исследования используют УЗИ, КТ и МРТ забрюшинного пространства. Проводятся они в условиях стационара или амбулатории.
Первичный метод выявления патологии – пальпация живота. Проводится сбор анамнеза. На основании полученной информации, назначаются следующие лабораторные анализы:
- ОАК
- ОАМ;
- биохимия крови;
- копрограмма.
| Обследование | Особенности | Показания к проведению |
| УЗИ забрюшинных лимфоузлов | Позволяет выявить диаметр образований, их расположение относительно других органов и др. характеристики |
|
| Контрастная рентгенография | Специальный состав вводится в кишечник и выполняется снимок | Дифференциальная диагностика лимфаденита от инвагинации кишечника и пр. заболеваний |
| КТ и МРТ | Позволяют получить развернутое изображение брюшины | Выявление новообразований или отдаленных метастазов |
Если забрюшинные лимфоузлы не визуализируются, это значит, что они находятся в нормальном состоянии. Увеличение образований указывает на инфекции близлежащих органов или онкологические заболевания.
Что такое лимфаденопатия?
Лимфаденопатия представляет собой состояние, при котором размеры лимфатических сосудов различного генеза увеличиваются.
В 75 % случаев, при таком заболевании, воспалению подвергается лишь один лимфоузел.
Чаще всего лимфаденопатии подвергается подмышечная или заушная зона.
Иногда обычное воспаление лимфатических узлов путают с заболеванием, под названием лимфаденит. Они схожи, но имеют одно отличие. При лимфадените, в местах увеличения лимфатических сосудов, образуются скопления гноя, что является более опасным для здоровья человека.
Диагностические мероприятия
Всегда нужно помнить, что увеличение лимфоузлов на шее – только симптом какого-либо заболевания. Обнаружить источник или причину этого явления бывает очень сложно даже в специализированных медицинских учреждениях, а без инструментальных и лабораторных исследований – просто невозможно.
Примерный диагностический перечень включает в себя:
- Общий анализ крови. Ищут изменения клеточного состава, СОЭ.
- Биохимическое исследование позволяет обнаружить расстройства белкового обмена, специфические для некоторых болезней белки.
- Анализ на антигены к вирусам и злокачественным клеткам.
- Рентген или компьютерная томография.
- Пункционная биопсия пораженного узла предоставляет самые ценные диагностические данные.
Пункция увеличенного лимфоузла позволяет взять фрагмент ткани для гистологического исследования. Зачастую только такое исследование позволяет отличить метастазирование от гемобластоза.
Однако даже эти исследования могут не дать возможности быстро поставить точный диагноз. Тогда используются дополнительные методы, которые должен подбирать лечащий врач.
Повреждения забрюшинного пространства
Наиболее часто встречается гематома, возникшая вследствие механической травмы. Сразу после повреждения она может достигать огромных размеров, что затрудняет дифференциацию диагноза. Специалист может перепутать гематому с повреждением полого органа. Травма сопровождается геморрагическим шоком из-за массивной кровопотери.
Яркость проявлений снижается быстрее, чем в случае повреждения внутренних органов. Определить состояние позволяет лапароскопия. Пневмоперитонеум показывает смещение забрюшинных органов и размытость их контуров. Также используют ультразвук и компьютерную томографию.
ЛИМФАДЕНОПАТИЯ СРЕДОСТЕНИЯ
Найдено (22 сообщения)
СПИД 16 октября 2012 г. / Мария
… 5 мм до 29 мм, увеличены ЛУ мезогастрии и средостения
, головные боли, резкое ухудшение зрения, очень сильно обложен … каком направлении мне обследоваться, с чем может быть связана
лимфаденопатия
. Врач инфекционист разводит руками и советует сдавать тесты до … открыть
(еще 23 сообщения)Последние 5:
эндокринолог 30 августа 2012 г. / Виктория… / Чернигов
… клетки без патологических изменений, в средних отделах средостения
визуализируется округлое образование с четкими контурами, … : Эхографическая картина левостороннего узлового зоба.
Лимфаденопатия
. Консультация Хирурга рекомендована. Хирург вероятно … открыть
онколог 8 июля 2012 г. / Виталий / 0
… , патологических образований в средостении не обнаружено. Лимфоузлы средостения
и корней легких: верхний паратрахеальный до 19мм, … процесса нижней доли левого легкого (периферическая форма),
лимфаденопатия
.
Возможно ли что-то предпринять или вылечить, … открыть
онколог 13 марта 2012 г. / Елена / 0
… гидроторакс(плеврит), минимальный гидро перикард. Внутрегрудная лимфаденопатия
. Атеросклероз аорты и коронарных артерий. Ранее, 11 лет … деформировано, передняя пластинка его смята. Тень
средостения
смещена вправо. В правом легком очагово-инфильтративных … открыть
онколог 1 декабря 2011 г. / Наталья / Абакан
… : У меня ЛГМ 2В с поражением нажключичных узлов и узлов средостения
. Диагноз поставили год назад. была сильная ночная потливость, … КТ грудной клетки 12.10.2011 медиастинальная
лимфаденопатия
с положительной рентгендинамикой. л/у диаметром до 2,2см. открыть
онколог 10 ноября 2011 г. / Кристина… / 0
… заключение к-1 признаки обьемного образования левого легкого (susp.c-r pulm.centralis. sin) с ателектазом с1 легого легкого. Лимфаденопатия
средостения
. Остеолитические очаги с мягкостным компонентом 10 ребра справа. 10- … открыть
онколог 22 октября 2010 г. / ВЛАДИМИР… / ФЕОДОСИЯ
КТ признаки наиболее характерные для объемного образования правого легкого. Лимфаденопатия
. Липоматоз
средостения
. Атеросклероз аорты и коронарных сосудов. Асцит. расшифруйте пожалуйста! открыть
онколог 22 октября 2010 г. / ВЛАДИМИР… / ФЕОДОСИЯ
КТ признаки наиболее характерные для объемного образования правого легкого. Лимфаденопатия
. Липоматоз
средостения
. Атеросклероз аорты и коронарных сосудов. Асцит. расшифруйте пожалуйста! открыть
онколог 14 июля 2010 г. / Андрей / Осинники
Здравствуйте, подсказите пожалуйста что за болезнь у меня обнаружили; Липоматоз средостения
.
Лимфаденопатиясредостения
и корней лёгких. И долго ли я проживу если не буду личиться? открыть
онколог 22 июня 2009 г. / Ольга
… ) и послали меня на компьютерную томографию грудной клетки в онкологию.В онкологии мне поставили диагноз Лимфаденопатия
л/у переднего и центрального
средостения
. Обнаружили постоянно увеличенный лимфоузел на шее-делали узи ,я … открыть
Стенки забрюшинного пространства
Передней стенкой является брюшина задней стенки брюшной полости в совокупности с висцеральными листками поджелудочной железы, ободочной части кишечника.
Верхняя стенка проходит от реберной и поясничной части диафрагмы до венечной связки печени справа и диафрагмально-селезеночной связки слева.
Задняя и боковые стенки представлены позвоночным столбом и близлежащими мышцами, покрытыми внутрибрюшной фасцией.
Нижней стенкой является условная граница через пограничную линию, разделяющую малый таз и забрюшинное пространство.
Лечение лимфоаденомопатии
К лимфоузлам категорически запрещается:
- Прикладывать холод,
- Греть,
- Растирать.
Не занимайтесь самолечением, ведь неправильные действия только ухудшат положение. Обратитесь к специалисту.
Врач должен выяснить анамнез, при этом уточнив:
- Факт травм,
- Наличие воспалительных заболеваний органов,
- Контакт с больными людьми,
- Контакт с животными,
- Употребление в пищу сырых продуктов: мясо, рыбу,
- Были ли выезды за границу и др.
Тщательно исследовать все лимфатические органы, который включает в себя:
- Осмотр миндалин,
- Ощупывание всех групп лимфоузлов,- с указанием их локализации, формы, болезненности, консистенции и др.,
- Пальпация,
- Перкуссия печени и селезенки.
Провести обследование органов, с которых происходит отток лимфы в соответствующую группу лимфоузлов. Провести стандартные диагностические исследования (общий и биохимический анализы крови и.т.д)
Если нет дальнейшего увеличения лимфоузлов необходимо наблюдение за больным на протяжении двух – четырех недель.
При присоединении бактериальной флоры в зоне дренирования лимфоузлов — назначают антибиотикотерапию с учетом данных о чувствительности к ней.
При наличии плотных, безболезненных лимфоузлов размером более 2?2 см, либо локализованы в надключичной области, а также при возрасте сбольше 40 лет показана биопсия лимфоузлов с цитологическим и гистологическим исследованием.
Категорически запрещено назначать гормональные препараты при лимфаденопатиях неясной этиологии.
Классическим лечением лимфоаденопатий бактериальной этиологии является:
- Применяются антибактериальные препараты широкого действия (напр., сульфаниламидов и др.) для угнетения бактериальной микрофлоры в лимфоузлах и первичном очаге инфекции.
- Хирургическая тактика – вскрытие и дренаж первичного гнойного очага и гнойного лимфаденита.
- Увеличение резистентности организма и уменьшение влияния интоксикации.
При хламидийной и микоплазменной инфекции:
- Изначально оценивается иммунограмма,
- Затем проводят комплексную терапию, которая содержит применение антибиотиков группы макролидов, или тетрациклинов, или дифторхинолонов в возрастной суточной дозировке в течение 1-3 недель одним или двумя курсами,
- Во 2-й пол. курса назначают ликопид в возрастной дозировке в течение 10 дней
- А также препараты, которые содержат имуномодуляторы ( рекомбинантный альфа-два интерферон, интерлейкин-два) в течение 5-20 дней.
В заключение хочется сказать, что лечение лимфаденопатий направлено на устранение основного заболевания.
Симптомы и диагностика
Лимфаденопатия средостения ведет себя бессимптомно, когда то или иное заболевание находится на начальной стадии развития. В последующем, когда лимфоузлы будут давить на другие анатомические образования, патология проявляется:
- болью в грудине;
- кашлем, затрудненным дыханием (одышкой);
- хрипотой в голове;
- проблемами с глотанием;
- отеками в области лица, шеи, плеч;
- потерей массы тела;
- повышенной температурой;
- потливостью;
- увеличением селезенки, печени.
Так как лимфаденопатия – не первопричина страданий пациента, а всего лишь симптом более грозных заболеваний, больному следует пройти комплексное обследование.
Диагностика будет состоять из:
- рентгенографии;
- компьютерной томографии органов грудной клетки;
- ультразвукового исследования;
- забора крови;
- биопсии.
Магнитно-резонансная томография
КТ забрюшинного пространства проводится для определения патологий или выявления аномального строения внутренних органов. Для удобного проведения и более четкого результата используют введение контрастного вещества. Процедура показана при травмах живота или поясничной области, подозрении на новообразование, при поражении лимфатической системы этой зоны, мочекаменной болезни, поликистозе почек, опущении или наличии воспалительных заболеваний.
КТ брюшной полости и забрюшинного пространства требует подготовки к проведению процедуры. За несколько дней из рациона исключают продукты, провоцирующие повышенное газообразование. При наличии запоров назначают прием слабительных препаратов, постановку очистительной клизмы.
Пациента кладут на поверхность, которую располагают в тоннеле томографа. Аппарат имеет специальное кольцо, вращающееся вокруг тела обследуемого. Медицинский персонал находится вне кабинета и наблюдает за происходящим через стеклянную стену. Общение поддерживается с помощью двусторонней связи. По результатам обследования специалист выбирает метод необходимого лечения.
В случае неинформативности УЗИ и КТ или при необходимости сбора более точных данных врач назначает МРТ забрюшинного пространства. Что показывает этот метод, зависит от выбранной области исследования. МРТ позволяет определить наличие следующих состояний:
- патологическое увеличение органов;
- опухоль забрюшинного пространства;
- наличие кровоизлияний и кист;
- состояния при повышенном давлении в системе воротной вены;
- патология лимфатической системы;
- мочекаменная болезнь;
- нарушение кровообращения;
- наличие метастазов.
Нейробластома
Образование имеет высокую степень злокачественности. Затрагивает симпатическую часть нервной системы и развивается преимущественно у малышей. Раннее появление объясняется тем, что нейробластома развивается из клеток эмбриона, то есть опухоль имеет эмбриональное происхождение.
Характерной локализацией становится один из надпочечников, позвоночный столб. Как и любая опухоль, нейробластома забрюшинного пространства имеет несколько стадий, что позволяет определить необходимое лечение и сделать прогноз заболевания.
- I стадия характеризуется четкой локализацией опухоли без поражения лимфатических узлов.
- II стадия, тип А — расположение не имеет четких границ, новообразование удаляется частично. Лимфоузлы не вовлечены в процесс.
- II стадия, тип В — образование имеет одностороннюю локализацию. Метастазы определяются в части тела, где расположена опухоль.
- III стадия характеризуется распространением нейробластомы на вторую половину тела, метастазированием в местные лимфатические узлы.
- IV стадия опухоли сопровождается отдаленными метастазами — в печень, легкие, кишечник.
Клиника зависит от локализации нейробластомы. Если она находится в животе, то легко обнаруживает себя при пальпации, вызывает расстройства пищеварения, появляется хромота и боль в костях при наличии метастазов. Могут развиваться параличи и парезы.
Возможные осложнения патологического состояния
Несвоевременное лечение, бесконтрольное течение состояния долгое время, может спровоцировать серьезные осложнения:
- Гнойное размягчение, растворение пораженного узла, развитие абсцессов, свищевых ходов;
- Кровотечение вследствие прорастания сосудистой стенки;
- Закупорка вен пораженного участка;
- Нарушения лимфотока в пораженной области, следствием чего является развитие лимфостаза;
- Заражение крови.
Своевременная адекватная терапия поможет избавиться от патологического состояния, позволит предотвратить возможные последствия и серьезные осложнения.
Диагностика и лечение синдрома
Поскольку ЛАП является проявлением определенной болезни, то лечащий врач старается определить первопричину проблемы.
Опасность для пациента представляют, в первую очередь, нетрадиционные методы терапии, так как подобные средства не мешают болезни, вызвавшей ЛАП, прогрессировать и поражать все новые области.
Выбор методики лечения лимфаденопатии зависит от множества факторов в каждом конкретном случае, в числе которых индивидуальные особенности организма пациента, предполагаемая болезнь и информация, полученная после прохождения комплексного всестороннего обследования.
Анатомические особенности
Спектр органов достаточно разнообразен. Сюда входит и мочевыделительная система, и пищеварительная, сердечно-сосудистая, эндокринная. Органы забрюшинного пространства:
- почки;
- мочеточники;
- поджелудочная железа;
- надпочечники;
- брюшная часть аорты;
- ободочная кишка (ее восходящая и нисходящая части);
- часть двенадцатиперстной кишки;
- сосуды, нервы.
Фасциальные пластинки, которые находятся в забрюшинном пространстве, разделяют его на несколько частей. По внешнему краю почки располагаются предпочечная и позадипочечная фасции, образованные из забрюшинной фасции. Предпочечная центрально соединяется с фасциальными листками нижней полой вены и брюшным отделом аорты. Позадипочечная фасция «внедряется» во внутрибрюшную в месте покрытия диафрагмальной ножки и большой поясничной мышцы.
Околопочечная клетчатка проходит по части мочеточника, располагается между предпочечной и позадипочечной фасциями. Между задними поверхностями ободочной части кишечника и забрюшинной фасцией находится околокишечная клетчатка (позадиободочная фасция).
Опухоли
Новообразования могут возникать из разнородных тканей:
- жировая клетчатка — липома, липобластома;
- мышечный аппарат — миома, миосаркома;
- лимфатические сосуды — лимфангиома, лимфосаркома;
- кровеносные сосуды- гемангиома, ангиосаркома;
- нервы — нейробластома забрюшинного пространства;
- фасции.
Опухоли могут быть злокачественными или доброкачественными, а также множественными или единичными. Клинические проявления становятся заметны тогда, когда новообразование начинает смещать соседние органы из-за своего роста, нарушая их функциональность. Пациенты жалуются на дискомфорт и боли в животе, спине, пояснице. Иногда новообразование определяется случайно при профилактическом осмотре.
Большая опухоль забрюшинного пространства вызывает ощущение тяжести, венозный или артериальный застой крови вследствие сдавливания сосудов. Проявляется отеком ног, расширением вен таза, брюшной стенки.
Доброкачественные опухоли мало изменяют состояние больного, только в случае особо крупных размеров образования.
Заболевания
Частой патологией становится развитие воспалительного процесса. В зависимости от места возникновения воспаления различают следующие состояния:
- воспаление забрюшинной клетчатки;
- параколит — патологический процесс происходит позади нисходящей или восходящей ободочной кишки в клетчатке, расположенной в забрюшинном пространстве;
- паранефрит — воспаление околопочечной клетчатки.
Симптомы начинаются с проявлений интоксикационного характера: озноб, гипертермия, слабость, истощение, увеличение количества лейкоцитов и скорости оседания эритроцитов. Пальпация определяет наличие болезненных участков, выпячивание брюшной стенки, напряжение мышц.
Одним из проявлений гнойного воспаления является образование абсцесса, частой клиникой которого считают появление контрактуры сгибательного характера в тазобедренном суставе со стороны пораженного участка.
Гнойные процессы, в которые вовлечены органы брюшной и забрюшинного пространства, тяжелы своими осложнениями:
- перитонит;
- флегмона в средостении;
- остеомиелит таза и ребер;
- парапроктит;
- кишечные свищи;
- затеки гноя в ягодичную область, на бедро.
Лимфаденопатия у детей
В настоящее время в педиатрической практике значительно участились случаи лимфаденопатии в различных возрастных категориях пациентов, причем раньше изменения лимфатических узлов в большей степени имели воспалительную природу, а в последнее десятилетие не редкостью является поражение лимфатических узлов паранеопластическими процессами, что в большей степени объясняется неблагополучной экологической обстановкой.
Следует различать такие понятия как «лимфаденит», который является ничем иным как воспалительно-измененным лимфатическим узлом, и «лимфаденопатия», которая является промежуточным диагнозом до момента достоверного установления причины увеличения лимфатического узла (скарлатина, инфекционный мононуклеоз, лимфогранулематоз).
Следует учитывать, что до достижения ребенком возраста 12 лет лимфатическая система считается незрелой, хотя начало ее формирования приходится на ранний внутриутробный период. Такая функциональная незрелость структур лимфатической системы объясняет высокую частоту лимфаденопатии, которая наблюдается среди пациентов детской возрастной категории.
При осмотре новорожденного ребенка обнаружение любых пальпируемых лимфатических узлов свидетельствует об их увеличении, так как в данном возрастном периоде лимфоузлы обычно не доступны пальпации. Первый год жизни ребенка считается критичным, так как в этом возрасте наблюдается реактивное увеличение крупных лимфатических узлов шеи, затылочной и паховой областей. В более взрослом возрасте критерием нормального функционирования лимфатической системы, который наблюдается у большинства здоровых детей после трех лет, считается пальпация не более трех групп поверхностных лимфатических узлов.
Если рассматривать структуру этиопатогенетических форм лимфаденопатии, которые с большей или меньшей частотой наблюдаются в педиатрии, то лидирующие позиции занимают иммунные реактивные лимфаденопатии, возникающие при различных инфекционных заболеваниях. Одинаково часто в детском возрастном периоде наблюдаются лимфаденопатии, возникающие в результате имеющихся хронических гиперпластических заболеваний (иммунодефицит) и системных соединительнотканных патологиях
К счастью лимфаденопатии специфического опухолевого характера составляют не более 10% в структуре общей заболеваемости, однако своевременная ранняя диагностика данного типа изменений имеет важное значение для прогноза выздоровления пациента. Крайне редко лимфаденопатия у детей наблюдается при выраженной аллергической реакции и глистной инвазии
Развитие признаков шейной лимфаденопатии более характерно для детей с лимфатико-гипопластическим типом конституции, причем изменения лимфатических узлов шейной группы всегда сопровождаются развитием воспалительных изменений в полости рта, а также увеличением тимуса и селезенки. Реактивный тип лимфаденопатии шейных групп лимфатических узлов часто является проявлением воспалительных изменений десен у детей при прорезывании зубов. Для того чтобы определить предполагаемый хронический источник инфекции, от которого воспалительные агенты поступили в тот или иной регионарный лимфатический узел, необходимо учитывать направление нормального тока лимфатической жидкости от той или иной анатомической области.
В ситуации, когда у ребенка после одного месяца жизни наблюдается стойкая генерализованная лимфаденопатия, сочетающаяся с лихорадкой, дерматитом, распространенным кандидозом ротовой полости и хронической диареей, следует предположить наличие у данного пациента СПИДа.
Поражение лимфатических узлов паранеопластическими процессами может протекать в качестве первичной опухоли лимфатической системы или же в виде развития вторичного метастазирования. Злокачественной формой опухолевого процесса, локализованного в лимфатической системе, которая превалирует в детском возрасте, является лимфосаркома, которая первоочередно поражает медиастинальные и брыжеечные лимфатические узлы.