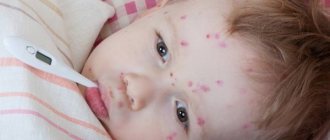
Нагноительные заболевания (абсцессы и флегмоны) – это грозные осложнения многих воспалительных процессов, происходящих в организме. Особенно опасны такие осложнения в области лица и головы, так как возможно распространение гноя из очага на головной мозг и развитие жизнеугрожающих осложнений.
Абсцессы и флегмоны при заболеваниях ЛОР органов по частоте находятся на втором месте после одонтогенных нагноительных осложнений.
Абсцесс – это гнойный воспалительный процесс ограниченного характера. При проникновении вирулентной инфекции вглубь тканей происходит гнойное воспаление с некрозом , образованием полости, наполненной гноем и ограниченим ее от окружающих тканей капсулой. Образование капсулы – это защитная реакция организма для предотвращения распространения нагноения.
Флегмона – это более грозное осложнение, которое характеризуется диффузным распространением гнойного воспаления, неограниченным от окружающих тканей.
Абсцессы и флегмоны могут сформироваться практически при всех воспалительных заболеваниях ЛОР-органов, а также в результате травмы. Четкой классификации нагноительных процессов ЛОР-органов нет. Можно перечислить наиболее часто встречаемые в практике формы:
- Схема абсцесса
Паратонзиллярный абсцесс;
- Окологлоточный абсцесс;
- Заглоточный абсцесс;
- Фурункул носа;
- Фурункул наружного слухового прохода;
- Ретробульбарный абсцесс;
- Флегмона орбиты;
- Флегмона слезного мешка;
- Флегмона лица;
- Флегмона шеи.
Развитие абсцессов и флегмон происходит чаще всего в подкожной или межтканевой клетчатке, которая богата кровеносными и лимфатическими сосудами.
Причины и факторы риска
Паратонзиллярный абсцесс возникает на фоне воспалительного процесса в ротоглотке (часто является осложнением ангины, реже развивается на фоне стоматологических и прочих заболеваний).
К факторам риска развития паратонзиллярного абсцесса относятся:
- травмы глотки;
- снижение иммунитета;
- нарушения обмена веществ;
- табакокурение.
Табакокурение относится к факторам риска развития паратонзиллярного абсцесса
Инфекционными агентами при паратонзиллярном абсцессе часто являются стафилококки, стрептококки группы А (также возможно участие непатогенных и/или условно-патогенных штаммов), несколько реже – гемофильная и кишечная палочки, дрожжеподобные грибы рода Candida и пр.
Профилактика
К сожалению, довольно часто пациенты попадают в стационары с уже сформировавшимися запущенными формами нагноительных осложнений. Это свидетельствует о позднем обращении к врачу для лечения основного заболевания. Необходимо помнить:
- Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
- Не следует затягивать с обращением за медицинской помощью при ангинах, затянувшемся насморке, фурункулах, травмах носа и горла.
- Выполнять строго все рекомендации, являться к врачу для наблюдения, особенно при гнойных ангинах.
- Не заниматься самолечением.
- Желательно провести радикальное лечение при хронических заболеваниях ЛОР-органов (тонзилэктомия при хроническом тонзиллите, санирующие операции на пазухах носа при хроническом синусите).
Формы заболевания
Заболевание может быть односторонним (чаще) или двусторонним.
В зависимости от локализации патологического процесса паратонзиллярный абсцесс подразделяют следующим образом:
- задний (поражается область между небно-глоточной дужкой и гландой, существует высокая вероятность перехода воспаления на гортань);
- передний (наиболее распространенная форма, воспалительный процесс локализуется между верхним полюсом гланды и небно-язычной дужкой, часто вскрывается самостоятельно);
- нижний (локализуется у нижнего полюса гланды);
- наружный (наиболее редкая форма, воспалительный процесс локализуется снаружи гланды, существует вероятность прорыва гноя в мягкие ткани шеи с последующим развитием серьезных осложнений).
Чаще всего паратонзиллярный абсцесс диагностируется у детей, а также у подростков и у лиц молодого возраста.
Анатомия болезни
Только своевременная диагностика позволяет определить допустимую методику лечения.
Изменения, происходящие в тканях вокруг миндалин, во время перитонзиллярного абсцесса, достаточно разнообразны. В первую очередь первая фаза болезни характеризуется отеком тканей, без ярко выраженных клинических проявлений. В этот момент болезнь практически не диагностируется.
На следующем этапе присоединяется воспалительный процесс околоминдаликовой соединительной ткани – начинается паратонзиллит. Эта стадия сопровождается гиперемией, повышенной температурой и болевым синдромом.
Вполне возможно, что патологический процесс ограничится воспалительной стадией, и нагноение не начнется. Использование лекарственных препаратов на основе антибиотиков, значительно увеличивает вероятность безабцесного протекания патологии.
Признаки поражения.
Последней стадией воспалительного процесса, в соединительной рыхлой клетчатке околоминдаликового пространства, является развитие абсцесса. Он сопровождается нагноением, размягчением и расплавление тканей, тромбозом вен.
Исходя из выше описанных патологических изменений полости глотки, выделяют следующие стадии развития болезни:
- отечная;
- инфильтрационная;
- появление абсцесса.
Место появления болезни зависит от индивидуальных физиологических особенностей организма, перенесенных ранее патологических нагноений, патогенного возбудителя.
Как проходит лечение абсцесса.
Классификация гнойной полости в зависимости от места расположения:
| Название | Место локализации |
| передневерхняя | между передневерхней поверхностью небной дужки и миндалиной; |
| задняя | между миндалиной и задней дужкой; |
| нижняя | позади нижней передней дужки, снаружи от нижнего полюса миндалины; |
| наружная или боковая | между боковым краем миндалины и стенкой глотки; |
Гной имеет густую консистенцию, присутствует неприятный запах, и в нем встречаются более плотные массы. Непосредственно сама миндалина, относительно редко подвергается процессу значительного нагноения.
Медикаментозная терапия не всегда дает положительный результат.
Симптомы паратонзиллярного абсцесса
Симптомы паратонзиллярного абсцесса, как правило, появляются через 3–5 дней после перенесенного инфекционного заболевания, в первую очередь, ангины.
Обычно пациенты предъявляют жалобы на выраженную боль в горле, которая обычно локализуется с одной стороны и может иррадиировать в зубы или ухо. Одним из характерных признаков заболевания является тризм жевательных мышц, т. е. ограничение движений в височно-нижнечелюстном суставе – затруднение или невозможность широко открыть рот. Кроме того, больные могут ощущать наличие в горле инородного предмета, что приводит к затруднению глотания, принятия пищи. Лимфатические узлы под челюстью увеличиваются, по причине чего движения головой становятся болезненными. Указанные симптомы у больных паратонзиллярным абсцессом сопровождаются общей слабостью, головными болями, повышением температуры тела до фебрильных значений (39-40 ˚С). С прогрессированием патологического процесса дыхание затрудняется, возникает одышка, появляется неприятный запах изо рта, нередко меняется голос (становится гнусавым). Миндалины больного на стороне поражения гиперемированы, отечны.
При паратонзиллярном абсцессе больные жалуются на боль в горле с одной стороны, отдающую в ухо и зубы
В случае самостоятельного вскрытия абсцесса происходит спонтанное улучшение общего самочувствия, общие и местные симптомы обычно исчезают на протяжении 5-6 дней. Однако заболевание склонно к рецидивированию.
Причины
При подъеме температуре
Основной причиной развития абсцесса служат бактерии – это стрептококки, стафилококки и прочие вредные микроорганизмы. Повлиять на их активизацию и развитие могут такие факторы, как слабый иммунитет, другие болезни ротовой полости и переохлаждение. Абсцесс миндалин – это самый яркий симптом таких заболеваний, как хронической тонзиллит и ангина.
На видео- абсцесс миндалин:
Но они могут быть разных видов:
- Ангина. Этот патологический процесс сопровождается воспалением верхних миндалин. Возникает в результате поражения вирусами и деятельности бактерий. Температура может достигать до 40 градусов. Ангина может быть двух видов: лакунарная и фолликулярная. Первый тип можно распознать по наличию белого или желтого налета на миндалинах. Он сосредоточен в лакунах. Гнойники, которые сформировались в этих отверстиях, могут покидать их границы и сливаться между собой. Иногда при диагностике врачи обнаруживают полное покрытие миндалин гнойным налетом. Удалить его очень легко, то без нужного лечения он снова будет сформирован. А вот для фолликулярной ангины характерно покраснение и гиперемия миндалин с последующим формированием гнойников малых размеров. Они могут иметь желтый или белый окрас. А вот как выглядит и как лечится бактериальная ангина у детей, поможет понять данная статья.
Так выглядит гнойная ангина.
- Хронический тонзиллит. Если наблюдается стадия обострения, то сформированный абсцесс на фоне заболевания будет протекать с повышением температуры. Ее показатели будут составлять 338,5-39,5 градусов. При этом наблюдается покраснение и увеличение миндалин, боль при глотании и мелкие гнойнички. (А вот можно ли греть горло при тонзиллите, поможет понять данная статья) На фото – хронический тонзиллит:
Хронический тонзиллит
Если нет температуры
Абсцесс на миндалинах без температуры может возникнуть на фоне ангины, которая носит название язвенно-некротическая. Для этого патологического процесса свойственны практически все симптомы обычной ангины, но только без повышения температуры.
Абсцесс на миндалинах без температуры может указывать на развитие хронического тонзиллита или гнойной ангины. Формирование острой фазы происходит при воспалении небных миндалин.
Гнойная ангина поражает организм 2-3 раза в год, а иммунитет не способен оказать достойную защиту, что и приводит к хронизации. При этом гной на миндалинах может возникнуть при малейших причинах.
А вот как выглядят на фото дырки на миндалинах, поможет понять содержание данной статьи.
Также будет интересно увидеть, как выглядит на фото рыхлые миндалины у ребенка.
А вот как выглядит стоматит на миндалинах и как можно вылечить данное заболевание, рассказывается в данной статье: https://prolor.ru/g/detskoe-zdorove-g/stomatit-na-mindalinax.html
А вот как происходит лечение миндалин криотерапией и насколько это эффективно, рассказывается в данной статье.
Диагностика паратонзиллярного абсцесса
Диагностика паратонзиллярного абсцесса базируется на данных, полученных в результате проведения сбора жалоб и анамнеза, а также фарингоскопии и лабораторных исследований. При осмотре глотки наблюдаются гиперемия, выпячивание и инфильтрация над гландой или на других участках небных дужек. Задняя дужка миндалины смещена к средней линии, подвижность мягкого неба обычно ограничена. Проведение фарингоскопии (особенно у детей) может быть затруднено из-за тризма жевательных мышц.
Назначается бактериологический посев патологического отделяемого с определением чувствительности инфекционного агента к антибиотикам.
В общем анализе крови у пациентов с паратонзиллярным абсцессом отмечается лейкоцитоз (около 10–15×109/л) со сдвигом лейкоцитарной формулы влево, значительное повышение показателя скорости оседания эритроцитов.
Общий анализ крови при паратонзиллярном абсцессе показывает лейкоцитоз и увеличение СОЭ
С целью подтверждения диагноза могут быть применены ультразвуковое исследование и магниторезонансная томография.
Дифференциальная диагностика проводится с тонзиллитом, дифтерией, скарлатиной, рожистым воспалением глотки, злокачественными новообразованиями.
Диагностика
Предположительный диагноз может быть определен в ходе первичного осмотра.
Диагностирование патологии для врача отоларинголога обычно не вызывает затруднений. Благодаря ярко выраженной клиники болезни, специалист ставит предварительный диагноз уже на этапе первичного осмотра.
Полностью объективная диагностическая инструкция состоит из следующих мероприятий:
- Общий осмотр. На первом же осмотре, врач обратит внимание на внешние признаки болезни. Пациент приходит на прием с характерным наклоном головы, и создает впечатление измученного постоянными болями человека. У него повышенная температура, болезненные лимфатические узлы, изо рта исходит неприятный запах. Больной жалуется на боли при глотании и трудности при отрывании рта. Отоларинголог должен обратить внимание на то, что предшествовало началу болезненных симптомов. Очень часто нагноения околоминдаликовой сетчатки образуются после лечения ангины.
- Фарингоскопия (видео в этой статье). Этот метод дает возможность наиболее информативно визуализировать область абсцесса. Специалист обращает внимание на патологическую асимметрию зева – небный язычок отодвигается в здоровую сторону, по причине болезненного выпячивания миндалины. Если происходит более редкое, двухстороннее поражение, то миндалины как бы зажимают язычок. На поверхности околоминдаликовой клетчатки будут видны зоны с желтым оттенком – это места будущего прорыва гноя. Появится отечность на небных дужках и части мягкого неба.
- Лабораторные анализы. Для определения патологического возбудителя и чувствительности к лекарственным препаратам делают мазок и бактериальный посев из зева, носа и глотки. Общий анализ крови покажет лейкоцитоз с нейтрофилезом и завышенные показатели СОЭ.
Для более детальной дифференциальной диагностики и исключения распространения инфекции на другие ткани, назначают УЗИ, КТ, рентгенограмму. При одонтогенном абсцессе, помощью рентгена, можно обнаружить гранулему или не прорезавшийся зуб мудрости.
Дифференцируют болезнь со следующими патологиями:
- воспаление гипертрофированной миндалины;
- паратонзиллит при дифтерии;
- скарлатина;
- опухолевые новообразования;
- анвризма сонной артерии;
- флегмона шеи.
Исходя из вышеперечисленных методик, перитонзиллярный абсцесс может диагностироваться по показаниям инфекциониста, хирурга и стоматолога.
Лечение паратонзиллярного абсцесса
В зависимости от тяжести течения заболевания лечение проводится в амбулаторных условиях или же в условиях оториноларингологического стационара.
На начальных этапах лечение паратонзиллярного абсцесса обычно консервативное. Назначаются антибактериальные препараты группы цефалоспоринов или макролидов.
При прогрессировании патологического процесса консервативные методы оказываются недостаточными. В таком случае наиболее эффективным методом лечения является хирургическое вскрытие паратонзиллярного абсцесса. Оперативное вмешательство, как правило, проводится под местной анестезией (анестетик наносится путем смазывания или пульверизации), общий наркоз применяется у детей или у тревожных больных. Хирургическая операция может проводиться следующими методами:
- пункция паратонзиллярного абсцесса с изъятием гнойного инфильтрата;
- вскрытие абсцесса скальпелем с последующим дренированием;
- абсцесстонзиллэктомия – удаление вскрытие паратонзиллярного абсцесса путем удаления пораженной миндалины.
На начальных этапах паратонзиллярного абсцесса больному назначают антибиотикотерапию
При вскрытии паратонзиллярного абсцесса разрез делается в участке наибольшего выбухания. Если такой ориентир отсутствует, разрез обычно производится в участке, где отмечается частое самопроизвольное вскрытие паратонзиллярного абсцесса – в месте пересечения линии, которая идет по нижнему краю мягкого неба со здоровой стороны через основание язычка, и вертикальной линии, которая идет вверх от нижнего конца передней дужки пораженной стороны. Далее через разрез вводятся щипцы Гартмана для лучшего дренирования полости абсцесса.
При паратонзиллярном абсцессе наружной локализации вскрытие его может быть затруднено, самопроизвольного вскрытия такого абсцесса обычно не происходит, поэтому в таком случае показана абсцесстонзиллэктомия. Кроме того, показаниями к проведению абсцесстонзиллэктомии могут быть рецидивы паратонзиллярного абсцесса в анамнезе, отсутствие улучшения состояния больного после вскрытия абсцесса и выведения гнойного содержимого, развитие осложнений.
Рецидивы паратонзиллярного абсцесса отмечаются примерно у 10–15% пациентов, 90% рецидивов возникает на протяжении года.
Помимо хирургического лечения паратонзиллярного абсцесса пациенту назначаются антибактериальные препараты, анальгетические, жаропонижающие и противоотечные средства.
Основное лечение дополняется полосканиями горла антисептическими растворами и отварами лекарственных трав. В некоторых случаях при паратонзиллярном абсцессе может применяться физиотерапия, в первую очередь, УВЧ-терапия.
После выписки из стационара пациентам с паратонзиллярным абсцессом показано диспансерное наблюдение.
Лечение абсцесса миндалин (гланд)
Медикаментозное лечение абсцесса миндалин должно проводиться согласно назначению лечащего врача. Любое отклонение от схемы терапии способно привести к осложнениям и формированию новых нарывов.
Основа лечения – антибактериальные препараты, которые подбираются по результатам бактериологического исследования. Но, так как анализы готовятся довольно долго, то изначально назначают антибиотики широкого спектра действия – Ампициллин, Амоксициллин, Сумамед, Аугментин, Флемоклав или Супракс. Длительность приема препаратов от 7 до 10 дней.
Внимание! Нельзя прекращать лечение абсцесса миндалин при первых улучшениях – курс лечения препаратами необходимо пройти до конца.
Обязательно нужно полоскать горло, чтобы очистить гланды от скопления слизи и бактерий, а также предотвратить инфицирование других тканей.
Самые эффективные растворы для полоскания:
- Фурацилин.
- Стопангин.
- Элюдрил.
- Хлорофиллипт.
- ОКИ.
- Мирамистин.
Антисептические растворы для полоскания рекомендуется сочетать с настоем ромашки, эвкалипта, шалфея или календулы. Такое сочетание позволяет добиться более быстрого снятия воспалительного процесса.
В лечение включают препараты симптоматического действия:
- Жаропонижающие и противовоспалительные – Найз, Нимесулид, Некст, Нурофен, Ибуклин.
- Антигистаминные – Супрастин, Цетиризин, Диазолин, Зиртек.
- При плохом сне – настойка валерианы или пустырника, Новопассит, Валиум.
Если медикаментозное лечение воспаления миндалины не дает результатов или есть вероятность прорыва гноя в глубокие ткани, назначают хирургическое вскрытие абсцесса. В процессе операции гнойник вскрывают скальпелем и промывают полость антисептическим раствором и устанавливают дренаж. После операции необходимо продолжать лечение, назначенное отоларингологом. В самых запущенных случаях может потребоваться полное удаление небных миндалин.
Возможные осложнения
Самые тяжелые и часто встречающиеся осложнения – это медиастинит и флегмона шеи. Они развиваются в результате перфорации (прободения, образования дырки) боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства.
Оттуда гнойное содержимое быстро распространяется в область средостения или в полость черепа, что приводит к развитию опасных для жизни осложнений:
- энцефалит;
- менингит;
- менингоэнцефалит;
- абсцесс головного мозга.
Важно! Крайне тяжелым осложнением является расплавление кровеносных сосудов глотки гнойным содержимым, в результате чего у больного возникает массивное кровотечение.
Лечение
Цель терапии – вскрыть гнойник и снять воспаления с тканей. Это можно сделать двумя способами: оперативным путем или помощи консервативного лечения. Как правило, вне зависимости от выбора способа терапии, пациенту предлагается стационарное лечение.
Медикаментозное
Для того чтобы добиться вскрытия абсцесса без вмешательства хирурга, используется прогревание шеи. Одновременно применяются антибиотики широкого спектра или, если есть результат мазка из зева, соответствующего выявленной чувствительности спектра.
Также необходимы постоянные промывания гортани. В качестве средств для полоскания могут использоваться:
- соляные растворы;
- фурацилин;
- отвар дуба или ромашки.
Также гортань можно орошать Мирамистином.
При необходимости назначаются средства для симптоматического лечения: против боли, лихорадки, бессонницы.
Хирургическое
Если консервативное лечение неэффективно, решается вопрос о хирургическом лечении. Если абсцесс можно легко удалить, это осуществляется под местным обезболиванием. Но если гнойное образование находится в недоступном для малотравматичного вмешательства месте, врач может рекомендовать удаление гланд полностью.
Этот же способ может быть рекомендован, если резекция абсцесса ранее проводилась неоднократно, но затем следовал рецидив.
Вскрытие абсцесса миндалин:
Что такое абсцесс и как развивается при ангине
Во время воспаления нёбных миндалин патологический процесс может распространиться за пределы пораженной ткани. Вокруг гланд располагается клетчатка, которая достаточно рыхлая. Воспаление, переходя в это пространство, приводит к формированию полости, заполненной гноем. Именно таким образом при ангине развивается абсцесс.
Как правило, нагноение возникает на верхнем полюсе миндалины при ангине. В этой части клетчатка имеет рыхлую структуру, находятся более глубокие крипты, поэтому при ухудшении оттока гноя, проникновение воспаления в окружающие ткани вполне вероятно.
В горле гнойники бывают в заглоточном, боковом и околоминдаликовом пространстве. Из них, для ангины характерный паратонзиллярный абсцесс.
Абсцессы могут возникать также вокруг других миндалин (трубных, язычной, носоглоточной). К причинам появления таких гнойников относят хронические болезни ЛОР органов, ротовой полости. Наиболее редкой формой является гнойное воспаление вокруг язычной миндалины.
Осложнения и последствия
Осложнения флегмонозной ангины очень опасны, так как они поражают не только горло и близлежащие ткани, но и внутренние органы. Инфекция способна распространяться вместе с кровью и лимфатической жидкостью по всему организму. Особенно опасно заражение стрептококком, который вызывает ревматические заболевания – остеомиелит, эндокардит, полиартрит, системную склеродермию.
Другие последствия паратонзиллярного абсцесса:
- Гайморит.
- Нефрит.
- Тромбофлебит.
- Стеноз гортани.
- Некроз.
- Рожистое воспаление.
- Инфекционно-токсический шок.
- Лимфаденит.
При проникновении бактериальных возбудителей в артериальные сосуды существует риск развития тромбоза кавернозного синуса и гнойного менингита. При попадании патогенной микрофлоры в системный кровоток может развиться сепсис, опасный для жизни пациента.
Виды
Абсцесс классифицируется, как минимум, на две категории:
- тонзиллярный;
- паратонзиллярный.
Отличие между этими двумя видами заключается в том, что паратонзиллярный абсцесс симметричен, затрагивает обе миндалины.
По непосредственной локализации образования различают:
- верхний – при осмотре видно, что миндалины выдвигаются вперед из лакун;
- внешний – гланды хорошо просматриваются при визуальном осмотре и почти перекрывают горло;
- внутренний – образование гноя происходит внутри тканей гланд;
- нижний – гланды поднимаются вверх.
На фото горло при абсцессе миндалин
Что делать и как лечить
Лечить абсцесс при ангине нельзя самостоятельно. Обязательным действием больного является обращение к специалисту и госпитализация.
Лечение больных с паратонзиллярным абсцессом проводится только в условиях стационара. Терапия может быть консервативной, с хирургическим вмешательством и сочетанная. Тактика подбирается индивидуально в зависимости от стадии процесса, общего состояния пациента, наличия сопутствующей патологии, иммунного статуса больного.
Наиболее целесообразным является применение консервативной терапии совместно с хирургическим вмешательством. К принципам медикаментозного лечения относят:
- постельный режим, жидкая пища, обильное теплое питье;
- антибактериальные средства;
- инфузионная терапия;
- анальгетики;
- противовоспалительные препараты – НПВС, глюкокортикоиды;
- антисептики местного действия.
Лор врач может назначать в комплексном лечении также антигистаминные средства, противогрибковые препараты. После угасания симптомов применяются методы физиотерапии.
Антибиотики подбирают исходя из клинико-эпидемиологической картины заболевания. Преимущество отдают лекарственным средствам широкого спектра действия с доказанной эффективностью – защищенным пенициллинам, макролидам, цефалоспоринам, среди которых:
- Сумамед;
- Аугментин;
- Оспамокс;
- Эмсеф;
- Клацид.
В остром периоде эти лекарства вводят только инъекционным путем. Терапевтический курс составляет 5 — 10 дней. При отсутствии желательного эффекта в течение 3-х дней, врач может назначить другой препарат.
Много препаратов назначают для симптоматической терапии, в связи с выраженным болевым синдромом, интоксикацией. Противовоспалительные средства, анальгетики, улучшают состояние больного, способствуют выздоровлению.
Антисептики для местного лечения посредством полоскания, промывания оказывают местное терапевтическое воздействие на пораженную ткань. При этом применяют растворы Фурацилина, Мирамистин, Биопарокс.
Можно ли справиться с абсцессом самостоятельно?
В принципе, если гнойник меньше 1 см в диаметре и не доставляет особого беспокойства, с ним можно попробовать справиться самостоятельно. Помогают согревающие компрессы по 30 минут 4 раза в день.
Ни в коем случае нельзя пытаться «выдавить» абсцесс. Надавливая на полость с гноем, вы создаете в ней повышенное напряжение, это способствует распространению инфекции. Нельзя протыкать гнойник иголкой. Острый кончик иглы может повредить находящуюся под гноем здоровую ткань или кровеносный сосуд. Зловредные микробы не преминут воспользоваться такой возможностью и бросятся на освоение новых «территорий».
Если у вас на коже появилось нечто напоминающее гнойник, с визитом к хирургу лучше не медлить. Особенно если:
- абсцесс очень большой или их несколько;
- вы плохо себя чувствуете, температура тела повысилась до 38°C и больше;
- на коже появилась язва;
- от абсцесса «пошла» красная линия по коже — это говорит о том, что инфекция распространилась на лимфатический сосуд, и развился лимфангит.
Симптомы болезни
Особенностью болезни является то, что симптомы абсцесса обычно локализуются со стороны вызвавшего их очага. Если лечение не начато, то воспаление может перейти на вторую сторону. При наличии паратонзиллярного абсцесса симптомы обусловлены образованием гноя в тканях:
- у человека ухудшается самочувствие,
- наблюдается резкое повышение температуры, хотя при сниженном иммунитете она может оставаться без изменений,
- в горле появляется дергающая боль, которая охватывает челюсть, ухо,
- при глотании возникает настолько сильная боль, что человек отказывается пить и есть,
- раздражение слюнных желез приводит к усилению слюноотделения,
- изо рта появляется гнилостный запах.
Кроме того, из-за спазма жевательных мышц человек не может полностью открывать рот. Чтобы избежать болевых ощущений, он старается меньше шевелить челюстью. Поэтому его речь становится невнятной, появляется гнусавость. О запущенности процесса говорит увеличение лимфоузлов, при повороте головы возникает боль в шее. Пытаясь проглотить жидкость, человек может поперхнуться.
Особенностью болезни является то, что симптомы абсцесса обычно локализуются со стороны вызвавшего их очага
Такое состояние сопровождается психологическими проблемами, обусловленными постоянной болью, невозможностью нормального сна, отсутствием полноценного питания. Чтобы уменьшить слюнотечение, человек старается принять не всегда удобную для него позу: на боку, сидя с наклоненной головой. Врач подбирает лечение с учетом особенностей протекания болезни, общего состояния пациента.
Выявить перитонзиллярный абсцесс с локализацией в верхней части горла можно самостоятельно. При осмотре хорошо заметно образование шаровидной формы. Его отечная поверхность выглядит набухшей, выпирает вверх. Слизистая вокруг приобретает ярко-красный цвет, через нее можно заметить гнойное содержимое. При надавливании пальцем можно почувствовать пульсацию.
Абсцесс может вскрыться самопроизвольно на 4-й день. Благодаря этому состояние улучшается: боль стихает, температура падает. В других случаях гнойник вскрывают хирургическим путем. После этого рекомендовано полоскание антисептиками.
Особенности лечения
После того, как врач поставил диагноз, дальнейшее лечение обычно проводят в стационаре. Домашними методами остановить гнойные процессы практически невозможно. Первым делом хирург вскрывает абсцесс. Сначала место воспаления обезболивают местным анестетиком (лидокаином, дикаином). Затем скальпелем врач делает надрез по выступающей части гнойника. При помощи глоточных щипцов полость расширяют, затем ее тщательно вычищают. Завершают операцию обработкой раны антисептиком. Чтобы обеспечить отток гноя, в полость вставляют дренаж. Затем назначают консервативное лечение, включающее прием медикаментов, полоскания.
После того, как устранен источник острой боли – абсцесс – нужно пройти лечение. Пациенту показан покой, щадящая диета, обильное питье. Обязательно назначают прием антибиотиков. Их выбор определяется особенностями протекания болезни, возбудителем, вызвавшим обострение. При этом важно не допустить развития грибка, поэтому для профилактики назначают противогрибковые препараты (например, интраконазол).
Устранить боль помогут обезболивающие средства. Их назначают внутримышечно (анальгин, парацетамол). Предупредить аллергию помогают антигистаминные препараты. Если состояние пациента определено как тяжелое или средней тяжести, то для выведения токсинов ему внутримышечно вводят гемодез. Обязательны полоскания горла антисептическими препаратами (мирамистином, фурацилином и другими).
Осложнения
Дальнейшее развитие гнойных процессов без адекватного лечения дает инфекции распространиться к другим органам. Возможно появление различных осложнений ‑ парафарингеального абсцесса, флегмоны. Причиной их возникновения становится прорыв гнойника, повреждение слизистой во время его вскрытия.
Парафарингеальный абсцесс обычно ограничивается областью задней части горла. Если лечение начато своевременно, то он быстро проходит. Его опасность заключается в возможности сепсиса, флегмоны шеи, отечность слизистой приводит к сдавливанию горла. Из-за глубокого расположения флегмона шеи не может прорваться самостоятельно. Поэтому обязательно требуется вмешательство хирурга. Затем назначается терапия антибиотиками.
Еще одним последствием недолеченного паратонзиллита становится медиастинит. Он обусловлен распространением инфекции в средние отделы грудной клетки. Особая опасность заболевания связана с высокой вероятностью поражения сердца, легких.
Профилактика
Столкнувшись с таким неприятным и опасным заболеванием, люди часто задаются вопросом: а можно ли было его предупредить? От паратонзиллярного абсцесса можно защититься, если постоянно заниматься своим здоровьем. Сюда относят занятия спортом, закаливание. Нужно больше находиться на воздухе, не пренебрегать солнечными ваннами.
Обязательным условием профилактики паратонзиллярного абсцесса является отказ от алкоголя и курения
Важной составляющей профилактики является планомерное лечение хронических заболеваний носа и горла – ринита, синусита, тонзиллита. Если возникло обострение и назначены антибиотики, то необходимо пройти полностью курс, соблюдая дозировку и кратность приема. Зачастую пациенты при первых признаках улучшения отказываются от антибиотиков, считая, что так они защищают организм от негативного воздействия. Это в корне ошибочное мнение. Оставшиеся микробы адаптируются к лекарствам, становятся причиной постоянного воспаления, приводят к развитию хронических заболеваний.
Обязательным условием является отказ от алкоголя и курения. Рекомендовано исключить и другие факторы, оказывающие раздражающее действие на органы носоглотки – загрязненный воздух, вдыхание химических веществ, переохлаждение. Своевременно устраненные источники инфекции также позволят избежать болезни и ее осложнений.
Классификация
Своевременная диагностика и выявление вида паратонзиллярного абсцесса позволяет грамотно подобрать препараты и быстро вылечить патологию. Изначально паратонзиллит классифицируют по причине возникновения – грибковый, бактериальный, травматический.
Паратонзиллярный абсцесс делится на несколько видов по расположению воспаления:
- Передневерхний (передний) – самый распространенный. При нем поражаются ткани, находящиеся над миндалинами.
- Задний – патологический процесс развивается за задней дужкой, сопровождается отеком гортани. В редких случаях поражение охватывает саму дужку.
- Нижний – обычно вызван проникновением бактерий по кровеносной системе. Абсцесс формируется ближе к корню языка, охватывая нижнюю часть гланд.
- Боковой (наружный) — паратонзиллит развивается в области бокового края небной миндалины. Поражение обычно развивается только с одного бока, поэтому выделяют левосторонний и правосторонний абсцесс.
По внешним изменениям выделяют три стадии паратонзиллярного абсцесса:
- Отечная – не имеет выраженных признаков. Для этой стадии характерны отечность и разрыхление тканей, расположенных около миндалин.
- Инфильтрационная – появляются выраженные симптомы абсцесса. Характеризуется выраженной отечностью, гиперемией, болезненными ощущениями.
- Абсцедирующая – проявления этой стадии возникают на 5-7 дней от начала болезни, если не было проведено соответствующего лечения предыдущих стадий. За счет обширной отечности деформируется область зева.
Классификация заболевания позволяет спрогнозировать дальнейшее развитие патологии и подобрать методы терапии, позволяющие вылечить флегмонозную ангину без негативных последствий.