Благодаря совершенствованию диагностики количество аутоиммунных заболеваний растет. Кожный васкулит — это дерматологический диагноз. Но заболевание относится к области ревматологии, поскольку этиологическим фактором его возникновения являются аутоиммунные процессы. Воспаление сосудистой стенки аллергического генеза затрагивает крупные артерии и вены, мелкие артериолы, венулы и капилляры, может проявляться во всех сосудах организма сразу. Болезнь полиэтиологична, то есть имеет много причин. Диагностика ее доступна, но лечение сложное. Поэтому велика значимость профилактики и раннего выявления этой патологии.
Виды и причины васкулитов
В зависимости от первопричины возникновения заболевания все васкулярные патологии делят на два вида:
- Первичный васкулит. Развивается самостоятельно, без толчка со стороны органов и систем. Причины развития первичной болезни не выявлены по сей день.
- Вторичная патология. Является следствием перенесенных или имеющихся хронических болезней.
Возможными причинами васкулярного сосудистого заболевания являются:
- Длительный или систематический контакт с агрессивными (биологическими/химическими) веществами.
- Реакция организма на введение любой сыворотки (вакцины).
- Длительные хронические или острые инфекционные процессы (в том числе и гепатит).
- Постоянное или длительное переохлаждение/перегрев (в том числе и сильные ожоги кожи).
- Генетическая предрасположенность.
- Сложные травмы.
- Аутоиммунные процессы в организме (артрит ревматоидный реактивный, гломерулонефрит, красная волчанка системная, воспаление щитовидной железы, болезнь Шварца — Джампеля и др.).
Важно: при имеющихся патологиях иммунная система человеческого организма начинает относиться к определенным органам и системам, как к чужим. В результате пытается их уничтожить за счет нарушения работы сосудов. Некротический процесс в органах-мишенях обернуть вспять нельзя. Можно лишь достичь длительной ремиссии.
Этиология
В 50% случаев причину установить не удается. Есть некоторые этиологические факторы уртикарного васкулита и его связь с другими патологическими состояниями:
- аутоиммунные болезни соединительной ткани (системная красная волчанка, ревматоидный артрит, синдром Шегрена и др.);
- вирусная инфекция (гепатит С и др.);
- гемобластозы (лейкоз, лимфома Ходжкина, миеломная болезнь, b-клеточная лимфома, идиопатическая тромбоцитопеническая пурпура);
- реакция на лекарства (такие как ингибиторы АПФ, некоторые виды диуретиков, пенициллин и нестероидные противовоспалительные средства);
- некоторые виды злокачественных новообразований;
- амилоидоз;
- физическое воздействие (холод, солнце и другие);
- эндокринологические проблемы (болезнь Грейвса);
- синдром Когана.
Классификация васкулитов
Все васкулиты подлежат классификации в зависимости от типа (размера) пораженных сосудов. Так, делят болезнь на три группы:
- Поражение крупных кровеносных сосудов. При этом формируются болезни Такаясу и Хортона, артериит гигантоклеточный и пр.).
- Поражение средних сосудов. Для него характерна болезнь Кавасаки, узелковый периартериит и др.
- Воспаление в мелких сосудах. Формируются гранулематозный и криоглобулинемический васкулит, микроскопический артериит и др.
Классификация
Единой классификации как таковой не существует. Виды болезни различают по многим признакам. Основываясь на этиологию возникновения заболевания, выделяют две формы:
- Первичный васкулит – самостоятельное заболевание.
- Вторичный васкулит – осложнение или синдром другого заболевания.
Многие специалисты подразделяют васкулиты по глубине расположения патологически измененных кровеносных сосудов:
- Поверхностный – в патологический процесс вовлечены сосуды, расположенные в дерме.
- Глубокий – поражаются сосуды, находящиеся между кожей и подкожной клетчаткой.
Поверхностные васкулиты:
- Геморрагический.
- Аллергический.
- Лейкокластический.
- Капилляриты хронического течения.
Глубокие васкулиты:
- Узелковый периартериит.
- Острая узелковая эритема.
- Хроническая узелковая эритема.
Признаки и симптомы болезни
Симптоматика заболевания разнится в зависимости от первопричины его возникновения. То есть симптомы скорее будут характерны для поражения конкретного органа. Кроме того, на выраженность признаков васкулита влияют локализация воспалительного процесса, длительность течения болезни. Общими признаками воспаления сосудов и начала некротических процессов в организме являются:
- снижение аппетита и слабость;
- повышение температуры тела;
- потеря веса;
- онемение конечностей и судороги;
- болезненность в суставах;
- кожные высыпания по типу аллергических.
В остальном симптомы васкулярного поражения сосудов выглядят в зависимости от пораженного органа так:
- Болезнь Кавасаки. Чаще болеют малыши в возрасте до 5–6 лет. У ребенка развивается воспаление роговицы глаз, нарушается зрение, страдает сетчатка глаз, повышается температура тела, обнаруживаются кожные волчаночные высыпания.
- Лейкоцитокластический васкулит. Проявляется в основном аллергическими реакциями на продукты, сыворотки и пр.
- Тромбангиит (болезнь Бюргера). Страдают вены и артерии конечностей. За счет нарушенного кровообращения у пациента отмечаются боли в ногах/голени/руках, формируется язвенно-некротический процесс кожи.
- Полиартериит узелковый. В этом случае страдает кровеносная система различных органов (сердце, почки, мышцы, кожа, кишечник). У пациента отмечается сыпь пурпурного яркого цвета на фоне бледности кожи лица и тела.
- Болезнь Такаясу. При такой патологии страдают аорта и крупные кровеносные сосуды. Более всего патологии подвержены женщины до 35 лет. При развитии болезни Такаясу у пациентки отмечается слабый пульс, слабость в конечностях, снижение зрения и головные боли.
- Полиангиит микроскопический. Страдают мелкие сосуды легких, кожи и почек. Налицо признаки гломерулонефрита или легочного васкулита в виде кровохарканья.
- Болезнь Хортона (гигантоклеточный артериит). Страдает в основном кровеносная система головы (артерии). За счет этого у больного отмечается гиперчувствительность кожных покровов головы и лица, нарушения зрения, болезненность в челюстно-лицевых мышцах, головная боль.
- Церебральный васкулит. Затронуты сосуды мозга головы. У пациента отмечаются геморрагические кровоизлияния.
- Криоглобулинемический васкулит. Развивается под влиянием гепатита С. У пациента при криоглобулинемическом эссенциальном васкулите формируется стойкая слабость, появление красных пятен на ногах, артрит. Эссенциальная форма патологии поддается лечению лучше всего.
- Васкулит Шелейна — Геноха. Также чаще присущ маленьким пациентам после ангины, ОРВИ, скарлатины. Хотя в редких случаях поражает взрослых. В первые 2–4 недели после перенесенного инфекционного процесса у пациента формируется болезненность в суставах и в области живота, в моче возможно наличие крови, на ступнях ног и на ягодицах появляются пурпурные пятна.
- Гранулематоз Вегенера. Его еще называют гранулематозный васкулит. В этом случае у больного формируются гранулемы (наросты) в области носовых ходов и пазух, в почках, легких. В результате у больного заложен нос, выявляется кровь в почках, отмечается легочное кровохарканье по типу туберкулезного и затрудненное дыхание.
- Эозинофильный васкулит. Или иначе синдром Чарга — Стросса. Страдают легкие, суставы, сердце, почки. Болезнь форсируется крайне редко, но вызывает усиленный интерес у медиков.
Важно: пациенты с васкулитом получают пожизненную инвалидность в случае некроза тканей. В армию с таким диагнозом не берут.
Причины возникновения
На сегодняшний день васкулиты изучены не до конца, и даже список возможных причин появления патологии неполный. Самым частым предрасполагающим фактором развития патологии является поверженность инфекционным заболеваниям, которые могут протекать скрыто. Они негативно влияют на иммунитет, в результате чего развивается аутоиммунная форма патологии.
Кроме этого, на возникновение васкулита могут повлиять следующие факторы:
- индивидуальная непереносимость некоторых лекарственных групп или индивидуальная негативная реакция на них;
- частое или единичное сильное переохлаждение;
- негативное влияние естественных и искусственных ультрафиолетовых лучей;
- длительные интоксикации различной природы происхождения;
- воздействие бактерий и вирусов;
- серьезные заболевания печени;
- непомерная физическая активность;
- частые сильные эмоциональные переживания, стрессы, психические травмы;
- гипертоническая болезнь;
- сахарный диабет;
- механические повреждения сосудов при травмах или операциях.
Зная истинную причину возникновения заболевания, можно не только подобрать правильное лечение, но и предотвратить появление патологии в дальнейшем.
Васкулиты склонны к рецидивам, если пациент не будет придерживаться рекомендаций врача, поэтому необходимо исключить из своей жизни все факторы риска.
Диагностика заболевания
Чтобы точно определить состояние здоровья пациента и узнать тип пораженного васкулитом органа, пациенту назначают комплекс диагностических мероприятий. Обследование включает в себя:
- Общие анализы крови и мочи. Помогают выявить повышенное количество белка, лейкоцитов в организме, что является подтверждением воспалительного процесса. Также выявляют наличие эритроцитов в моче и уровень СОЭ. В крови обнаруживают нехватку гемоглобина и гематокрита.
- Анализ крови на антинуклеарные антитела. Выявляет аутоиммунные сбои в организме.
- Анализ крови на криоглобулин и эозинофилы.
- УЗИ внутренних органов. В зависимости от результатов анализа мочи и крови (подозрение на очаг воспаления) врач направляет пациента на УЗИ конкретного органа. Исследуют печень, сердце и его аортальный клапан, почки, легкие и др.
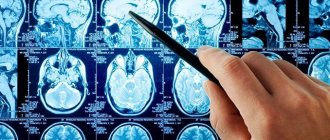
- МРТ пораженного органа и сосудов. Позволяют оценить стадию заболевания.
- Ангиография сосудов. Здесь оценивают общее состояние сосудов, отслеживают их топографию и выявляют очаг воспаления.
- Гистология. У пациента берут образец ткани пораженного некротизированного органа, чтобы подтвердить или опровергнуть процесс некроза.
Диагностика
Обследование больных с подозрением на УВ включает сбор анамнеза, осмотр врачом, некоторые лабораторные исследования, а также требует иногда консультации таких специалистов, как ревматолог, офтальмолог, пульмонолог, нефролог, невролог, кардиолог и других. Анализ крови довольно часто показывает повышение уровня «С-реактивного белка» и «СОЭ» (скорость оседания эритроцитов), что указывает на воспаление в организме. Тестирование на C1q, анти-C1q, определение содержания в крови С3 и С4 комплементов имеет важное значение для определение типа УВ.
Иногда проводится тест на антиядерные антитела (ANA), которые положительны в 30 — 50% случаев, а также определяются антитела к dsDNA (двуспиральной ДНК).
Многие кожные васкулиты, в частности, уртикарный, требуют для окончательной постановки диагноза выполнения биопсии кожи, которая является «золотым стандартом» диагностики при данной патологии.
Лечение васкулита
Основная цель лечения васкулярного воспаления — достижение стойкой ремиссии. Полностью излечить патологию можно на начальных стадиях. Запущенную болезнь, к сожалению, побороть невозможно. Васкулит неизлечим. Лечат патологию комплексно, используя такие методы:
- Лекарственная терапия антибактериальными, противовоспалительными и гормональными препаратами.
- Гомеопатия.
- Физиотерапевтическое воздействие на организм.
- Соблюдение диеты.
- Профилактика рецидивов.
Важно: назначение любых лекарств должен проводить только врач после постановки точного диагноза.
Лекарственная терапия
При использовании медикаментозной терапии пациенту назначают такие препараты:
- Цитостатики. Особенно показаны при формировании онкологических процессов в некротизированных органах. Эти препараты останавливают рост и деление злокачественных клеток. Помимо этого цитостатики хорошо работают против нефрита. Назначают такие лекарства, как фторурацил или циклофосфамид, доксорубицин, а также метотрексат.
Важно: если цитостатики пациенту противопоказаны, ему назначают моноклональные антитела. Они имеют схожее действие. Но моноклональные антитела не применяют при нейтропении, гепатите В и при низкой концентрации IgG в крови больного.
- Глюкокортикоиды. Эти препараты относятся к группе гормональных. Они нейтрализуют аллергические реакции, регулируют иммунитет, снимают стресс и шок организма. В результате уменьшаются язвенные проявления, сыпь, пятна. Наиболее эффективны преднизолон, гидрокортизон. Препараты назначают в виде таблеток, мази и крема. Заживление кожи наступает достаточно быстро.
Важно: хорошо проявляет себя одновременный прием цитостатиков и глюкокортикоидов. При этом курс терапии составляет 4–12 месяцев.
- Иммуносупрессанты. Препараты, угнетающие действие иммунной системы.
- Иммуноглобулин человека. Актуален при тяжелых поражениях мочевыделительного аппарата (почек), при осложненных инфекциях и пр.
- Антибиотики. Показаны в случае присоединения бактериальной инфекции.
- Противоинфекционные лекарства при наличии вирусной инфекции.
- Противовоспалительные нестероидные средства. Назначаются в ревматологии при поражении суставов, тромбофлебите.
- Детокс-препараты. Помогают вывести аллергены и продукты распада лекарств.
- Антигистамины. Предотвращают аллергию на лекарственные препараты.
- Антикоагулянты. Защищают от развития тромбоза. Назначают гепарин и гепариновую мазь, детралекс, варфарин и др.
Важно: усилить эффект терапии позволяют плазмоферез и гемосорбция (механическая аппаратная чистка крови).
Диетотерапия
Диетическое питание при васкулите оказывает гипоаллергенный эффект. Поэтому из рациона исключают все рецепты, в которые входят продукты-аллергены:
- яйцо куриное и молоко;
- все красные ягоды, фрукты, овощи;
- кофе и черный чай;
- шоколад;
- цитрусовые;
- выпечка и кондитерские изделия;
- консервация и маринады;
- газированные напитки и все продукты с красителями.
Больному с васкулитом и поражением почек показан стол № 7. Часто пациенты с васкулитом практикуют сыроедение. Но это не обязательно. Тем более при беременности.
Важно: перед началом диеты желательно провести гемотест на определение непереносимости конкретных продуктов.
Лечение народными средствами
С согласия лечащего врача можно использовать и лечение народными средствами. Самыми эффективными являются:
- Зеленый чай. Укрепляет стенки сосудов и снижает их проницаемость.
- Облепиха. Масло из ягод хорошо заживляет язвы. Его можно наносить на раны два раза в день.
- Примочки из трав. Хорошо действует такой травяной сбор: мята, цветки черной бузины, календула, тополиные почки, тысячелистник, хвощ и череда. Все травы берут в пропорции 2:3:3:2:2:3:3. Сбор проваривают и настаивают около 20 минут. Процеженный настой используют в качестве средства для компрессов.
- Настойки из таких трав, как календула, женьшень, арника, родиола розовая, элеутерококк. Настойки принимают до еды по 35–40 капель, разбавленных в 100 мл чистой воды.
Причины
Медики утверждают, что существует очень много причин развития васкулита. Слабо протекающее инфекционное заболевание делает иммунную систему человека слабой и практически беззащитной. Хронический отит, тонзиллит, аднексит может провоцировать развитие кожного васкулита.
Васкулит на ногах
Дополнительными причинами развития патологии можно считать:
- Длительная интоксикация организма алкоголем, медикаментами или некачественной пищей.
- Индивидуальная чувствительность к лекарственным препаратам (чаще всего аллергию вызывают антибиотики).
- Стрептококковая или стафилококковая инфекция.
- Заражение организма вирусами, микробактериями, патогенными грибами.
Точно определить причину развития васкулита может только медик. Он должен провести первичный осмотр больного, изучить результаты диагностики, и только после этого поставить правильный диагноз.
Прогноз
Самым благоприятным в плане прогноза является васкулит, при котором поражены суставы и кожа. Здесь стойкой ремиссии удается достичь уже через 1–2 месяца от начала лечения. Если же поражены внутренние органы, то у пациента могут развиться такие осложнения:
- полная потеря зрения;
- инфаркт миокарда или ИБС;
- полный отказ почек;
- гломерулонефрит;
- кишечные кровотечения;
- летальный исход.
Важно: точность и эффективность лечения зависят от правильно поставленного диагноза.
Основные принципы лечения
Лечение васкулита назначается в зависимости от активности прогрессирования патологического процесса, степени поражения кожных покровов, оценки системности проявления заболевания. Если врачам удалось установить первопричину проявления патологии, обязательно назначается терапия по устранению провоцирующих факторов.
Обязательно принимаются меры для купирования воспалительных процессов и скорейшего заживания поврежденных участков кожного покрова. На фото можно ознакомиться с разными формами проявления патологии. И чем раньше были приняты меры лечения, тем больше шансов полностью очистить кожу, быстро вылечить воспаление, устранить сопутствующие симптомы. Сыпь, которой проявляется геморрагический васкулит, периодически обрабатывают аппликациями «Димексида», смазывают специальными мазями («Актовегин», «Максидекс», «Ируксол»).
Читать также: Уртикарный васкулит фото
Для лечения патологии, распространившейся на внутренние органы, применяются лекарственные препараты группы НПВС («Диклофенак», «Аспирин»), антикоагулянты и никотиновая кислота. Если терапия с применением этих препаратов оказалась неэффективной, врачи рекомендуют пройти процедуру плазмофереза. Лечение недуга – это комплексный подход, устраняющий кожные проявления болезни, причину и симптомы.
Профилактика
Чтобы стойкая ремиссия не обернулась рецидивом или первичный васкулит не настиг человека, желательно придерживаться определенных мер профилактики:
- Здоровое эмоциональное состояние и отсутствие стрессов.
- Прием препаратов только по назначению врача и избежание бесконтрольного лечения.
- Ведение здорового образа жизни.
- Контроль массы тела.
- Лечение всех хронических болезней и контроль над состоянием здоровья.
- Поддержание двигательной активности.
- Соблюдение здорового рациона питания с включением растительной клетчатки.
Помните, васкулит — болезнь крайне опасная, но при упорстве поддающаяся лечению. После достижения ремиссии крайне важно не допустить рецидива.
Причины развития патологии
Болезнь развивается под влиянием разных факторов. Основной причиной проявления васкулита кожи считаются скрытые и вяло развивающиеся в организме инфекции – отит, тонзиллит, инфекционные поражения эпидермиса хронической формы. Среди сопутствующих факторов, стимулирующих появление патологии, выделяют:
Васкулит представляет собой термин, объединяющий собой группу кожных заболеваний, вызванных повреждениями различного происхождения подкожной клетчатки, а также мелких сосудов кожного покрова
- длительную интоксикацию организма разного происхождения;
- вирусы, инфекции, определенные виды патогенных грибковых бактерий;
- повышенную индивидуальную чувствительность к действующим компонентам медикаментов. Наиболее часто провоцируют васкулиты кожи антибиотики широкого спектра действия, а также средства на основе сульфаниламида.
Аутоиммунные заболевания также являются причиной кожной формы этой болезни. Для назначения лечения важно определить вид патологии и уточнить причину развития болезни.
Устранение проявлений атеросклероза
Как лечить атеросклероз сосудов головного мозга? Препараты в данном случае определяются после консультации у невропатолога, терапевта, прочих врачей, которые специализируются на устранении признаков развития заболевания.
Обычно после соответствующей диагностики больным назначаются средства, предназначенные для чистки сосудов и восстановления здорового кровообращения в области головного мозга. Речь идет о медикаментозных средствах с содержанием анионообменных смол, фибратов, антиоксидантов, церебролизина, йода и лецитина.
Прогноз и профилактика
Несмотря на комплексное лечение, полное и окончательное устранение кожных поражений не происходит, у больного в любое время может развиться рецидив. Для жизни больного кожные васкулиты не опасны. Также они не опасны и для окружающих, не заразны, непосредственно не передаются по наследству. Ребенок может унаследовать лишь нарушения в работе иммунной системы, которые могут проявиться самыми разными заболеваниями в будущем.
Для профилактики рецидивов заболевания необходимо:
- устранение очагов хронической инфекции;
- отказ от длительной нагрузки на ноги;
- избежание ушибов и переохлаждений;
- рациональное трудоустройство с исключением вредных факторов.
Все о кожных васкулитах рассказывает практикующий врач-дерматолог В.В. Макарчук:
Какие воспаления сосудов бывают
Воспаление сосудов головного мозга является довольно опасной патологией, так как диагностировать васкулит очень сложно. Связано это с тем, что проблема заключается не в состоянии самих артерий, а в органе, который обслуживается. Таким образом, симптоматика указывает на воспаление одного органа, а в действительности патология находится в другом месте.
Описание заболевания
Васкулит – это воспалительный процесс всей кровеносной системы, но особенно опасно заболевание при поражении такого жизненно важного органа, как мозг. Как правило, заболевание носит иммунопатологический характер, то есть нарушается функциональность иммунной системы. При этом на стенках сосудов клетки могут быть идентифицированы как чужеродные, поэтому активно атакуются.
Когда в кровь происходит выброс антител, происходит образование иммунных комплексов в большом количестве. Достаточно небольшого периода времени, чтобы на стенках артерий образовались наросты из лейкоцитов и макрофаг, из-за чего увеличивается количество тромбоцитов, а это приводит к деструкциям венозной системы. Изначально стенки теряют эластичность, приобретают проницаемость. А потом происходят некротические необратимые изменения.
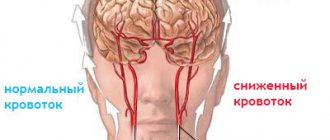
Из-за воспаления сосудов головного мозга симптомы которого никак себя не проявляют, уменьшается кровоток. Следовательно, обслуживаемый орган не получает достаточного количества кислорода и питательных веществ. Например, если васкулит находится в височной части сосудов мозга, то затылочная часть остается без кислорода, а расстройство наблюдается в зрительном органе.
Классификация
Воспаление сосудов головы может быть первичным или вторичным. В первом случае болезнь берет начало именно из-за патологий стенок сосудов, а во втором является следствием инфицирования, травмирования или аллергии. Васкулит квалифицируется по месту локализации. Так, это может быть:
- Воспаление внутренней стенки сосуда (эндоваскулит).
- Патология средних слоёв (мезоваскулит).
- Поражение внешнего слоя сосуда (периваскулит).
- Аномалия одновременно всех слоёв (панваскулит).
Елена Малышева: Сердечные заболевания уходят мгновенно! Читать далее
Симптоматика воспалений
При воспалении сосудов головного мозга симптомы могут носить общий характер:
- Чувство слабости без определенной причины.
- Быстрая утомляемость.
- Сонливость.
- Повышение температуры беспричинно.
- Болевые синдромы в области головного мозга.
- Понижение аппетита.
- Покраснение глазного яблока.
- Постоянный зуд в глазах.
- Заметное ухудшение зрения, слуха.
- Нарушение речи.
- Ухудшение памяти.
- Депрессия.
ВАЖНО! Как известно, все эти признаки вполне могут быть симптомами других заболеваний, поэтому крайне важно тщательное исследование кровеносной системы головного мозга. Нельзя откладывать диагностику на потом, так как это чревато опасными последствиями и осложнениями.
При вторичных воспалениях может нарастать психоз, проявляющийся необоснованной агрессией. Кроме того, в значительной степени прогрессирует слабоумие, появляются судорожные припадки.
Какие воспаления еще могут быть
Конечно, к воспалению сосудов головного мозга относится не только васкулит, но есть и множество других. Например, воспаление на фоне раковых или доброкачественных опухолей, патология мягкой мозговой оболочки, благодаря которой функционирует кровеносная система (она проходит в оболочке) и многое другое, что может диагностировать преимущественно специалист.
Лечение воспалений сосудистой системы
Если своевременно диагностировать воспалительный процесс в сосудах головного мозга, то можно легко и быстро от него избавиться. Так, на первичных стадиях васкулита лечение проводится при помощи медикаментозной терапии. Это могут быть дезагреганты, которые восстанавливают нормальную густоту кровяной жидкости и предотвращают образование тромбов.
Во многих случаях врач назначает противовоспалительные нестероидные лекарства. Например, «Пармидин» или «Стугерон». Доктор может выписать антикоагулянты («Синкумар», «Гепарин»). На более поздних сроках болезни могут быть применены глюкокортикоидные медикаменты.
Совсем в сложных случаях проводится хирургическое вмешательство. Методика операции подбирается на индивидуальном уровне. Это может быть эндартерэктомия, то есть удаление атеросклеротической бляшки или эндоваскулярный метод, подразумевающий устранение целого участка воспаленного сосуда.
ИЗБАВИТЬСЯ от варикоза прямо в домашних условиях всего за 1 неделю. Читать далее
Елена Малышева: Сердечные заболевания уходят мгновенно! Читать далее
Здоровье вашей головы Разное Воспаление коры и сосудов головного мозга: симптомы и лечение
Васкулит головного мозга при системных болезнях
Поражение сосудов головного мозга может встречаться в качестве осложнения системных болезней. При синдроме Чарджа-Стросса и узелковом периартериите симптоматика включает гиперкинезы (непроизвольные движении) и эпилептические приступы. При этой форме лечение дает положительные результаты. Гранулематоз Вегенера сопровождается ухудшением зрения и слуха, воспалением мозговых оболочек (менингитом).
При болезни Такаясу (неспецифическом аортоартериите) возникают ортостатические обмороки. Это такие обмороки, которые возникают при переходе больного из горизонтального в вертикальное положение. Также во время жевания усиливается головная боль. Лечение церебрального васкулита при таких формах системных заболеваний дает хорошие результаты.
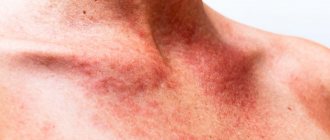
Общие признаки кожных васкулитов
Сыпь при кожных васкулитах полиморфна, с элементами воспаления
Несмотря на разные симптомы, все эти ангииты имеют схожие черты:
- сыпь аллергического характера с элементами воспаления, отека, в дальнейшем с кровоизлияниями в кожу и омертвением тканей;
- элементы сыпи неодинаковы по форме и размеру, наблюдается их полиморфизм;
- высыпания симметричны;
- сыпь впервые появляется или наиболее выражена на ногах;
- склонность к острому воспалению и частым рецидивам;
- сочетание ангиита с сосудистыми или аллергическими заболеваниями.
Как ощутить быстрое облегчение при спазме сосудов?
Чтобы облегчить состояние больного в случае спазма, врачи, лечащие сосуды головного мозга, рекомендуют опустить ноги на несколько минут в емкость с холодной водой. Затем стоит прилечь, умывшись перед этим проточной водой.
Устранить негативные проявления также помогают массажные процедуры. Необходимо выполнять поглаживающие движения по направлению от переносицы к височной области, а затем массировать голову ото лба к подбородку.
Неплохой эффект дает применение ароматических масел. Как лечат сосуды головного мозга с их помощью? Для этого во время отдыха на верхнюю губу капают небольшое количество настоя валерианы, мяты, лаванды либо жасмина.
Что такое церебральный васкулит
Церебральный васкулит – поражение стенок сосудов головного мозга вследствие воспаления.
Результатом возникновения васкулита могут стать транзиторные ишемические атаки, инсульт. Диагностирование – крайне сложная процедура, ведь для того, чтобы 100% подтвердить диагноз необходимо провести биопсию.
Заболевание встречается редко – примерно 1 случай на 1 млн. человек в год, при том, что от системных васкулитов страдают 39 человек на 1 млн. в год.
Причины
На сегодняшний день причины развития заболевания не установлены. Клиническая картина и признаки аналогичны другим заболеваниям, которые связаны с нарушением мозгового кровообращения. Характерной чертой является наличие высыпаний на кожном покрове, сочетающееся с неврологическими проявлениями.
Частыми симптомами являются парестезии и изменение настроения – человек становится раздражительным, ощущает апатию, быструю утомляемость, раздражительность.
Церебральный васкулит относится к заболеваниям, которые могут потенциально привести к инвалидизации пациента. Причины его развития обычно кроются в ревматических поражениях, инфекционных заболеваниях, формировании злокачественных опухолей, вызываются приемом лекарственных препаратов. Однако встречаются случаи, когда васкулит развивается как первичное заболевание.
Недостаточная изученность механизма зарождения и развития патологии, множественность ее клинических проявлений, отсутствие точных и правдивых неинвазивных критериев диагностики в значительной степени затрудняют постановку диагноза на начальной стадии заболевания.
- Церебральный васкулит – тяжелое поражение, при котором воспалительный процесс затрагивает сосуды любого диаметра. Это приводит к ухудшению кровоснабжения, следовательно, мозг перестает получать кислород в необходимом ему объеме.
- Заболевание проявляется внезапно, может встречаться с одинаковой частотой как у мужчин, так и у женщин. Признаки схожи на симптомы инсульта: речевая дисфункция, нарушение слуха и зрения, двигательной активности. Нужно отметить, что изолированный церебральный васкулит головного мозга встречается очень редко.
- Острый период сменяется продолжительной ремиссией, за которой следует новое обострение. Возможно развитие психических отклонений, что сильно сказывается на поведении и характере человека.
- Могут проявляться признаки склероза, усталость. Воспалительные процессы приводят к развитию структурных изменений головного мозга, а в дальнейшем – к частичной ишемизации и отмиранию его участков.
- Постепенно болезнь прогрессирует. Диагностировать ее бывает сложно, а клиническая картина по симптомам схожа с проявлениями опухоли головного мозга. Лечением данной формы васкулита занимаются специалисты неврологического отделения.
- Зачастую развивается на фоне ревматизма и коллагенозов. Эти патологии сопровождаются нарушениями работы почек и, как следствие, повышением артериального давления. В свою очередь, повышение давление провоцирует развитие неврологической симптоматики. В редких случаях можно говорить о гематоэнцефалическом барьере, как о причине поражения сосудов.
- Церебральные нарушения развиваются примерно в 1/2- 1/3 случаев ревматических патологий.
- Вторичный васкулит, вызванный системными заболеваниями, сопровождается стертой клинической картиной. Пациенты не ощущают значительного ухудшения самочувствия, однако медики сталкиваются с еще большими сложностями в постановке диагноза.
- Некоторую информацию могут дать лабораторно-инструментальные методы исследования. Нарушения работы центральной нервной системы вызывает повышение СОЭ и СРВ. При этом в спинномозговой жидкости обнаруживается незначительное увеличение протеинов, при субарахноидальном кровотечении – эритроциты.
- Могут использоваться результаты ангиографического исследования. Для церебрального васкулита характерными являются различия в толщине сосудистой стенки, стенозирование и окклюзии сосудов, возникновение коллатералей, аневризм.
- При церебрально васкулите, вызванном туберкулезом, наблюдаются дезориентация в пространстве, гемиплегия, дизартрия и т.д.
Симптомы кожных васкулитов
Проявления заболевания зависят от того, насколько крупные сосуды кожи поражены. Поэтому различают три разновидности кожных ангиитов:
- гиподермальные – глубокие, затрагивающие артерии и вены с довольно толстыми мышечными стенками (это узелковый периартериит и узловатый ангиит);
- дермальные – поверхностные, поражающие мельчайшие артерии, вены и капилляры (это полиморфный дермальный ангиит, хроническая пигментная пурпура и другие).
Кожная форма узелкового периартериита
Обычно наблюдаются немногочисленные образования величиной от 1 до 3 см, периодически появляющиеся по ходу сосудов на ногах. Кожа над ними приобретает синюшно-розоватый оттенок. Такие узлы болезненны, могут превращаться в язвы, существуют от нескольких недель до месяцев.
Узловатый ангиит, или узловатая эритема
Характерные черты – красноватые узелки, слегка приподнятые над поверхностью кожи и болезненные. Чаще всего они располагаются по передней поверхности голеней. Такие узлы постепенно развиваются и исчезают.
Обычно узлы болезненны и воспалены в течение нескольких недель. Затем они постепенно уменьшаются в размерах и сливаются с кожей, оставляя пятна синюшного цвета, которые затем также исчезают без следа. Такое состояние довольно часто рецидивирует, поэтому у пациента на голенях одновременно могут быть как вновь образовавшиеся узлы на разной стадии развития, так и уже исчезающие.
Полиморфный дермальный ангиит (болезнь Гужеро-Рюитера)
Один из вариантов полиморфного дермального ангиита — геморрагический
Это заболевание имеет несколько видов:
- уртикарный (напоминает хроническую крапивницу);
- геморрагический (проявляется геморрагической сыпью в виде петехиальных кожных кровоизлияний, пурпуры, кровоподтеков – экхимозов, пузырей, вскрывающихся с образованием эрозий и язвенных дефектов);
- папуло-некротический (воспаленные узлы в центре подвергаются распаду тканей – некрозу, поэтому после их заживления остаются втянутые рубцы);
- пустулезно-язвенный (напоминает гангренозную пиодермию – сначала на коже возникают пузырьки, которые затем образуют сплошную воспаленную поверхность, и в итоге превращаются в язву диаметром до нескольких сантиметров, после заживления остается глубокий рубец);
- некротически-язвенный (сразу же формируются очаги некрозов кожи, превращающиеся в язвы);
- полиморфный (одновременно присутствуют пурпура, узелки, волдыри и другие высыпания).
Хроническая пигментная пурпура
Это заболевание имеет синонимы: прогрессирующая пигментная пурпура Шамбера или кожный гемосидероз. Оно проявляется постоянно рецидивирующими множественными подкожными кровоизлияниями (петехиями), которые затем трансформируются в буроватые пятна отложений железа, то есть в гемосидероз.
Радикальные методы лечения
Как лечат сосуды головного мозга в запущенном состоянии? При существенном прогрессе недуга, когда применение медикаментов не дает практически никакого положительного эффекта, врачи нередко прибегают к хирургическим вмешательствам.
Первоочередным методом здесь выступает каротидная эндартерэктомия – процедура, в ходе которой холестериновые бляшки извлекаются из рассеченных сосудов. Структура поврежденных стенок кровеносных путей со временем восстанавливаются благодаря наложению швов.
К эффективным методам лечения хирургическим способом относится также ангиопластика. В ходе операции в артерию вводится тончайший катетер, который перемещается в область закупоренного сосуда и проталкивает холестериновые бляшки.
Чем лечить сосуды головного мозга? Народными средствами можно производить терапию лишь при выявлении патологии на ее ранних стадиях развития. Среди наиболее действенных рецептов выделяют:
- Отвар на основе побегов сосны. Несколько столовых ложек сырья смешивают с аналогичным количеством перетертых плодов шиповника. Сюда добавляется лимонный сок, мед. Полученный состав заливается литром воды и подвергается кипячению. Средство настаивается на протяжении суток. Принимают полученный отвар по 0,5 литра в день. Средство насыщает организм комплексом витаминов и выступает отменным антиоксидантом.
- Отвар из боярышника. Две столовые ложки плодов растения заливаются стаканом кипяченой воды. В качестве альтернативы можно использовать готовую аптечную настойку боярышника. Средство необходимо добавлять по несколько капель в чай либо питьевую воду. Употребление отвара приводит к расширению сосудов, питанию сердечной мышцы, оказывает спазмолитическое действие на ткани.
- Настойка из клевера. Литровая банка наполняется соцветиями растения и заливается водкой. Состав настаивается в темном месте на протяжении двух недель. Подобно настойке боярышника, средство на основе клевера добавляют по 5-10 капель в различное питье. Средство устраняет первые признаки развития атеросклероза, улучшает память, убирает ощущение шума в ушах.
Клинические проявления
Симптоматика зависит от формы и степени тяжести васкулита. К общепринятым признакам относят:
- лихорадку;
- появление гематом на коже, кровотечения;
- боль в суставах, нарушение их подвижности;
- резкая потеря веса.
При тяжелых формах поражаются нервная система и внутренние органы. При несвоевременном лечении переходит в хроническую форму, для которой характерны частые рецидивы.
При повреждении мелких кровеносных сосудов на теле появляется мелкая сыпь, напоминающая крапивницу. Пораженный участок краснеет и отекает. При поражении сосудов среднего диаметра формируются небольшие узелковые уплотнения.
Медикаментозная терапия
Как лечить сужение сосудов головного мозга? Существует широкий ряд медикаментозных средств, которые улучшают состояние кровеносных путей. Среди таковых стоит отметить:
- Препараты для снижения уровня холестерина – «Зокор», «Лескол», «Липитор», «Крестор».
- Средства с повышенным содержанием никотиновой кислоты – «Ниаспам», «Николар».
- Медикаменты, способствующие выведению из организма желчной кислоты – «Велхол», «Холестид», «Квестран».
- Лекарства, которые приводят в норму процессы жирового обмена – «Атромид», «Трайкор», «Эзетимиб», «Клофибрат».
Прежде чем прибегнуть к самостоятельному применению перечисленных средств, настоятельно рекомендуется узнать, какой врач лечит сосуды головного мозга, и записаться на консультацию. Только квалифицированный специалист способен выбрать наиболее эффективный препарат в конкретном случае, выделить побочные эффекты, а также определить несовместимость отдельных медикаментов.
Как лечить спазм сосудов головного мозга? Помимо лекарственных препаратов, важно прибегать к приему витаминов. Улучшению эластичности сосудов способствуют следующие вещества:
- витамины группы В;
- витамин С;
- витамин А;
- витамин Е;
- цинк, кальций.
Перечисленные вещества можно принимать без назначения врача. Витаминные комплексы способствуют укреплению сосудов, положительно сказываются на течении процессов липидного обмена в организме.
Описание популярных заболеваний
Более подробное описание и классификация часто и редко встречающихся васкулитов.
- Геморрагический
Если у ребенка установлено заболевание васкулит, то нужно наблюдаться у врача на протяжении всей жизни
Протекает с симптомами поверхностного васкулита, характеризуется поражением капилляров кожи, суставов, ЖКТ и почек. В его основе лежит повышенная продукция иммунных комплексов, повышение проницаемости сосудов и повреждение стенки капилляров. Заболевание может начаться в любом возрасте, однако максимальное количество регистрированных случаев приходится на возраст от 4 до 12 лет. Васкулит геморрагический, как правило, проявляет себя спустя 1-4 недели после скарлатины, ОРВИ, ангины или иного инфекционного заболевания. Часто васкулит является следствием вакцинации, пищевой аллергии, переохлаждения или лекарственной непереносимости. Если установлен васкулит у детей, то наблюдаться у ревматолога нужно в течение всей жизни.
- Аллергический
Аллергический васкулит проявляется в воспалении сосудистой стенки при воздействии инфекционно-токсических факторов. Многие его формы, из-за вараженного полиморфизма, выделяют в отдельные заболевания, которые подразделяют на поверхностные и глубокие. Эта форма васкулита требует обязательной комплексной диагностики с учетом анамнеза, клинической картины, инструментальных и лабораторных данных и результатов гистологии.
При лечении используют сосудистые, десенсибилизирующие средства, антигистаминные препараты, глюкокортикоиды и лекарственные вещества содержащие Са.
В отличие от системных форм, аллергический васкулит протекает, в основном, с поражением сосудов, которые проходят в коже и подкожной клетчатке (васкулиты кожи). Преимущественных возрастных и половых критериев для этого заболевания нет, но есть одна закономерность – васкулит с геморрагиями встречается чаще у детей до 14 лет, а дерматоз Шамберга – удел мужского населения.
- Поверхностный
Характеризуется поражением мелких венул, артерий и капилляров. В эту группу входят:
- геморрагический васкулит;
Геморрагический васкулит относится к группе заболеваний, поражающих в основном людей молодого возраста
- гемосидерозы
Болезни характеризуются поражением эндотелия, прекапилляров и капилляров с отложением гемосидерина — железосодержащего пигмента, образующегося после распада гемоглобина. Они имеют в клинике: петехиальные высыпания, сосудистые звездочки и мелкие желто-коричневые пятна. Сыпь чаще находят в области нижних конечностей (редко на руках), которая сопровождается зудом различной интенсивности. Состояние пациента, как правило, не изменяется, но иногда могут проявиться трофические язвы.
- аллергический артериолит Рутера;
- острый оспенновидный лихеноидный парапсориаз;
- узелковый некротический васкулит;
- геморрагический лейкокластический микробид.
- Глубокий
Поражает артерии среднего и крупного калибра, которые проходят в подкожной жировой клетчатке на границе с дермой.
Глубокий геморрагический васкулит может поражать артерии и вены любого калибра и постепенно их разрушать
Характерные клинические признаки могут проявляться по-разному в форме острой и хронической узловатой эритемы.
Прогноз на выздоровление
Если болезнь находится в первичной форме, то лечить ее будет гораздо проще, соответственно, и результат наступит быстрее. Однако все зависит от пациента, своевременности обращения к врачу и правильности лечения.
Уртикарный васкулит очень легко спутать с аллергической реакцией, поэтому очень важно вовремя обратиться к врачу. После ряда исследований он поставит диагноз и назначит правильное лечение. Ни в коем случае нельзя заниматься самолечением, ведь запущенная и хроническая стадия заболевания очень опасна, и при нарушениях в головном мозге может привести к инсульту.
Геморрагический васкулит у детей и взрослых, причины и лечение, препараты
Нарушения, в основе которых лежат процессы асептических воспалительных реакций в сосудистой системе мелких сосудов – это геморрагический васкулит (ГВ). Заболевание входит в обширный реестр иммунокомплексных патологий.
Характеризуется поражением микрососудов кожи и отдельных органов, вследствие внутрисосудистого микро-тромб-образования. В медицинской терминологии может встречаться под названием ревматической, аллергической, либо анафилактической пурпуры.
Генезис развития болезни обусловлен влиянием вирусных, паразитарных, бактериальных возбудителей и различных представителей токсикоинфекций, провоцирующих образование из собственных клеток иммунитета – анафилотоксинов (особых иммунных комплексов), обладающих действием разрушения. При здоровом состоянии организма, анафилотоксины распадаются. У больных людей они скапливаются, превращаясь в антигены.
Отложение на внутрисосудистых стенках изменяет их проницаемость и нарушает процессы циркуляции крови, вызывая:
- активацию тромбоцитов;
- снижение уровня антитромбина в крови;
- блокировку фибринолизного процесса.
Это все становиться ключевым моментом в развитии массы мелких тромбов в микрососудах на фоне пониженного свертывания крови и аллергических процессов воспаления, вызывая развитие различных форм геморрагического васкулита у взрослых и детей.
Быстрый переход по странице
Симптомы уртикарного васкулита
Симптомы заболевания многочисленны, но основным становится появление высыпаний. Сыпь достаточно характерна – это волдыри и узелки, отличающиеся по размерам. Симптомы сыпи следующие:
- четко очерченные контуры;
- плотность структуры;
- формирование геморрагической сыпи, образующейся после вскрытия волдырей.
Кроме кожных высыпаний патология сопровождается поражением внутренних органов. Воспаление может затрагивать:
- суставы (примерно в 70% всех случаев);
- органы ЖКТ (примерно 30%);
- воспаление конъюнктивы и поражение ЦНС (у 10% заболевших);
- лимфоузлы (примерно 5%).
Симптомы воспаления суставов (артрит):
- появление припухлости над воспаленным суставом;
- боли внутри сустава.
Совет! Боли обусловлены появлением уртикарной сыпи внутри сустава. Как правило, симптомы артрита стихают на 3-4 сутки от начала заболевания.
Симптомы поражения ЖКТ будут следующими:
- наблюдается расстройство пищеварительных процессов;
- тошнота, заканчивающаяся рвотой;
- болевой синдром разной интенсивности.
В тяжелых случаях воспаление ЖКТ при уртикарном васкулите может осложняться желудочными кровотечениями. Симптомы поражения ЦНС:
- головные боли;
- парезы;
- скачки внутричерепного давления.
Симптомы геморрагического васкулита по формам
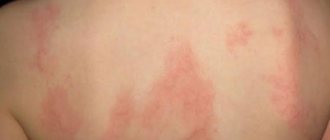
Геморрагический васкулит фото у взрослых
Клинические проявления геморрагического васкулита обусловлены множеством форм:
- Кожной – при которой патологический процесс развивается только в кожном покрове.
- Кожно-суставной, обусловленной присоединением к кожным поражениям признаков суставных воспалений.
- Кожно-абдоминальной, проявляющейся не только кожными изменениями, но и функциональными нарушениями ЖКТ.
- Почечной, характеризующейся сосудистым поражением почек и нарушением фильтрации и мочевыделения.
- Комбинированной – с признаками периодических проявлений различных форм болезни.
Течение геморрагического васкулита у детей и взрослых может проявляться по-разному: молниеносной, острой, подострой, затяжной, рецидивирующей и хронической формой.
Особенности общих и кожных признаков
Признаки и симптомы геморрагического васкулита проявляются неожиданно без каких-либо предвестников — нарастание симптомов происходит быстро. Температура может быть субфебрильной, но чаще очень высокой, особенно у взрослых пациентов. Отмечаются начальные интоксикационные признаки. Такое состояние свойственно многим заболеваниям, что затрудняет диагностику.
геморрагический васкулит фото сыпи на ягодицах
Отличительным признаком геморрагического васкулита, являются симметричные кожные высыпания на тыльных сторонах стоп, кожном покрове голеней и поверхности ягодиц. На спине, животе и руках, сыпь редкое явление, а ладошкам, коже лица, подошвам и шейной зоны – высыпания вовсе не характерны. Им свойственно проявление различной цветовой палитрой:
- ярко красными мелкими волдырями;
- узелковыми папулами, бледнеющими при легком надавливании;
- папулезными пурпурными узлами и синего цвета подкожными петехиями;
- геморрагически красной сыпью на слизистом покрытии глотки и рта.
Размеры элементов сыпи варьируются и могут достигать 1 см. она держится на теле до 4-х дней, бледнеет и исчезает. Следующая волна кожных высыпаний появляется спустя одну, полторы недели.
Начальные признаки кожной формы геморрагического васкулита проявляются в виде мелких подкожных геморрагий (петехий), локализующихся на верхних частях стоп и голенях. Иногда, они выступают на кожном покрове рук, спины и живота. В зоне поражения – под волосами на голове, вокруг глазниц, отмечается сильная зудящая симптоматика и боль.
Губы, веки, зона промежности отекают. После исчезновения высыпаний, на их месте остается пигментация, дающая шелушение в периоде рецидива. Возможны рубцовые образования при слиянии и некрозе отдельных участков сыпи, и присоединение вторичных инфекций.
При геморрагическом васкулите характерно проявление различных синдромов (комплекса симптомов), присущих многим патологическим процессам. К примеру:
Суставной синдром геморрагического васкулита проявляется почти у половины взрослых пациентов. Воспалительным процессам подвергаются крупные суставные группы ног. Иногда, воспалительные реакции поражают локтевые и лучезапястные суставы и могут развиваться в течении недели и даже предшествовать кожному поражению.
При этом отмечаются: отечность и покраснение ног, мигрирующая болезненность в конечностях и проявление миалгий (мышечных болей). Интенсивный болевой синдром с сильным воспалением и отечностью могут привести к изменению походки. Суставных деформаций и нарушение двигательных функций, как правило, не происходит.
Читать также: Инвалидность при васкулите
Синдром ЖКТ (абдоминальный) характеризуется кратковременными коликами, тошнотой, рвотой. Проявляется одновременно с кожным поражением или чуть позже. Значительные нарушения в состоянии пациента не происходят. Если при симптомах геморрагического васкулита лечение не своевременно, появляются признаки кишечного и желудочного кровотечения – рвота с примесями крови и понос с кровью.
При тяжелых поражениях возможны проявления кишечной инвагинации (непроходимость), перфорации (прободение кишки) и перитонита (воспаление брюшины). Симптомы данного синдрома проявляются: слабостью, ощущениями шума в голове и мерцанием перед глазами, головокружением, тахикардией и обморочным состоянием.
Проявление почечного синдрома отмечается у большей половины пациентов уже после недельного срока кожных высыпаний. Изолировано проявляется очень редко. Вызывает развитие острой формы гломерулонефрита аутоаллергической природы с воспалительными процессами во всем почечном аппарате, и резкое снижение тонуса сосудистых русел.
В моче отмечаются примеси крови, обусловленные ослаблением воспаленных стенок артериол, через которые свободно просачиваются эритроциты.
Легочные изменения проявляются вследствие поражения дыхательного пути и легочных долек пациента. Проявляются кашлем и одышкой, примесями крови в мокроте из-за повышенной капиллярной кровоточивости.
Сердечно-сосудистым изменениям характерны признаки выраженной тахикардии и предрасположенность к аритмии.
Синдром поражения нервной системы считается неблагоприятным последствием геморрагического васкулита. Обусловлен распространением воспалительного процесса за пределы сосудистого поражения, вовлекая в процесс оболочки мозга. Поэтому симптоматика проявляется признаками энцефалита и менингита – сильными мигренями, атаксией (нарушения в координации), судорогами.
Диагностика васкулитов кожи
Диагностика васкулитов кожи в типичных случаях не представляет существенных затруднений, она базируется на клинико-анамнестических данных (наличие предшествующей общей или очаговой инфекции, прием аллергенных медикаментов, воздействие механических, физических и химических агентов, длительное пребывание на ногах, переохлаждение и др.). В клинической картине важно определить степень активности патологического процесса (табл. 2). Выделяют две степени активности кожного процесса при васкулитах:
— I степень. Поражение кожи носит ограниченный характер, отсутствие общей симптоматики (лихорадка, головная боль, общая слабость и др.), отсутствуют признаки вовлечения в патологический процесс других органов, лабораторные показатели – без существенных отклонений от нормальных величин.
— II степень. Процесс носит диссеминированный характер, отмечается общая симптоматика, выявляются признаки системного процесса (артралгии, миалгии, нейропатии и др.)
Для подтверждения диагноза при упорном течении заболевания или атипичной его разновидности необходимо проведение патогистологического исследования пораженного участка кожи.
Наиболее характерные патогистологические признаки кожных васкулитов: набухание и пролиферация эндотелия кровеносных сосудов, инфильтрация сосудистых стенок и их окружности лимфоцитами, гистиоцитами, нейтрофилами, эозинофилами и другими клеточными элементами, явления лейкоцитоклазии (разрушение ядер лейкоцитов вплоть до образования «ядерной пыли»), фибриноидные изменения сосудистых стенок и окружающей их ткани вплоть до сплошного или сегментарного некроза, наличие эритроцитарных экстравазатов. Основным патогистологическим критерием васкулита всегда остается наличие признаков изолированного воспаления сосудистой стенки.
Дифференциальная диагностика
Дифференциальный диагноз васкулитов кожи проводят с туберкулезом кожи, экземой и пиодермиями.
Стадии недуга
Сужение сосудов головного мозга развивается в несколько стадий:
- Легкая – протекает без выраженных симптомов. Проявляется у людей, которые страдают от недосыпания, морального и физического перенапряжения на работе. Такой образ жизни в конечном итоге приводит к ухудшению общего состояния. Диагностируют сужение сосудов на легкой стадии крайне редко, поскольку большинство людей не торопится идти на обследование.
- Промежуточная – сужение сосудов головного мозга сказывается на ухудшении функционирования целого ряда органов и систем. Прежде всего человек начинает страдать от изменения координации движений. Конечности способны периодически неметь.
- Хроническая – выражается в более серьезных нарушениях работы головного мозга. Человек периодически теряет способность контролировать собственное тело. Наблюдается замедление движений. В конечном итоге опорно-двигательный аппарат отказывается нормально функционировать. В наиболее запущенных случаях отмечаются нарушения зрения и речи.
Опасность здесь заключается в том, что многие люди самостоятельно подбирают препараты, лечащие сосуды головного мозга, отдавая предпочтение всевозможным анальгетикам, которые лишь снимают боль. Поэтому серьезная, целенаправленная терапия стартует слишком поздно, когда больной находится на грани инсульта либо в предынфарктном состоянии.
Сосуды головного мозга могут сужаться постепенно или же явление это будет внезапным и резким. В последнем случае возможен инфаркт головного мозга и геморрагический инсульт. В тяжелых случаях наступает смерть.
Если болезнь протекает в хронической форме, то первые признаки сужения сосудов головного мозга появляются не сразу. В процессе изучения основных проблем, возникающих в работе сосудистой системы, были выделены три стадии (степени) поражения сосудов и нарушения кровообращения:
- Первая. Признаков заболевания не наблюдается, либо они незначительны. Больной изредка жалуется на усталость, бессонницу и раздражение, но списывает это на тяжелую работу и семейные неурядицы. На первой стадии формирования болезни, связанной с сужением сосудов головного мозга и шеи, наблюдаются головные боли (во второй половине дня), головокружение, незначительная потеря возможности концентрировать внимание на поставленной задаче или проблеме.
- Вторая. Суженные сосуды негативно влияют на работу внутренних органов. Нарушается работа мочеполовой и двигательной систем. Больной становится более раздраженным, хорошее настроение становится редкостью, иногда у него болит сердце. Признаки болезни хорошо различимы, но имеют кратковременный характер, из-за чего больные списывают их на проблемы с сердцем и почками, принимают соответствующие препараты и забывают о заболевании. Чаще всего от пациентов, обратившихся за медицинской помощью, поступают жалобы на появление звездочек и мушек в глазах, онемение мышц ног, рук и лица, шум в ушах, слабость, нарушение речи и зрения, частое мочеиспускание и не прекращающиеся головные боли. Сознание путается, кожа лица краснеет, а память ухудшается. Длятся описанные симптомы не более 24 часов, после чего исчезают.
- Третья. Сосуды сужены до предела. Больной не способен координировать движения собственного тела, мочеиспускание и дефекацию. Из-за кислородного голодания развивается слабоумие, возможен ступор и полная потеря работоспособности. У больных дрожат руки, голова и подбородок, глаза двигаются вне зависимости от его желания, лицо приобретает ассиметричную форму.
Лечение
При кожном васкулите окончательная причина заболевания неизвестна. Поэтому используют комплексные лечебные меры, направленные на разные звенья патогенеза (развития) заболевания. Необходимы:
- санация инфекционных очагов – лечение тонзиллита, кариеса, отита, холецистита и других воспалительных процессов;
- коррекция нарушенного обмена веществ, нормализация уровня сахара в крови, снижение веса;
- антигистаминные средства;
- препараты витаминов С, РР, группы В;
- препараты кальция;
- нестероидные противовоспалительные лекарства;
- антибиотики (при четкой связи обострения процесса с инфекционным заболеванием).
В тяжелых случаях назначаются методы экстракорпоральной детоксикации («очищения крови») – гемосорбция или плазмаферез, а также глюкокортикоидные гормоны с постепенной их отменой.
При хроническом течении заболевания ревматолог может назначить специальные средства, например, делагил.
Наружное лечение:
- при пятнах, папулезной сыпи, узелках показаны повязки с гормональными мазями, например, с фторокортом;
- при некрозе и язвах используются мази Вишневского, солкосерил, ируксол, метилурациловая.
Во время обострения процесса необходим постельный режим. В тяжелых случаях, особенно требующих приема глюкокортикостероидов, необходима госпитализация в отделение ревматологии.
Профессиональная болезнь
Это заболевание, которое сопровождается поражением мелких и средних кровеносных сосудов. Степень проявления симптоматики зависит от формы, стадии и действия провоцирующего фактора.
Механизм развития кожного васкулита следующий: нейтрофильные лейкоциты внедряются в тончайшие стенки сосудов, вызывая тем самым процесс некроза (отмирания клеток). В результате проницаемость сосудов увеличивается в несколько раз, на коже пациент замечает кровоизлияния различных размеров.
Эта патология нередко развивается из-за большого скопления на стенках сосудов иммунных комплексов, которые постоянного циркулируют в крови и реагируют на попадание внешнего раздражителя (аллергические реакции и т.д.).