автора Бондаренко Светлана Петровна
Опухоли яичника и яйцевода У старых голубок встречаются опухоли яичника и яйцевода, сливающиеся друг с другом. Овариокарциномы находили у голубей как в виде самостоятельных поражений, так и с карциномами других органов.Дифференциальные диагностические исследования
Яичник,
ovarium
. В нём развиваются и созревают женские половые клетки (яйцеклетки), а также образуются поступающие в кровь и лимфу женские половые гормоны.
Общее строение матки
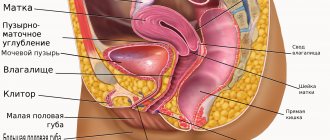
Этот внутренний мышечный орган половой системы имеет грушевидную форму, которая уплощена спереди и сзади. В верхней части матка по бокам имеет ответвления – фаллопиевы трубы, которые переходят в яичники. Позади расположена прямая кишка, а спереди мочевой пузырь.
Анатомия матки следующая. Мышечный орган состоит из нескольких частей:
- Дна – это верхняя часть, имеющая выпуклую форму и располагающаяся выше линии отхождения маточных труб.
- Тела, в которое плавно переходит дно. Имеет конусообразный вид. Книзу сужается и образует перешеек. Это полость, ведущая к шейке матки.
- Шейки – состоит из перешейка, цервикального канала и влагалищной части.
Размеры и масса матки индивидуальны. Средние значения ее веса у девушек и нерожавших женщин достигают 40–50 г.
Анатомия шейки матки, являющейся барьером между внутренней полостью и внешней средой, устроена так, что она выступает в переднюю часть свода влагалища. При этом ее задний свод остается глубоким, а передний – наоборот.
Особенности развития заболеваний шейки матки, симптомы
Яичники располагаются с двух сторон относительно матки и определяются соответственно, как правый и левый. По размеру железа имеет 3-4 см в длину, 1-1,5 см в ширину, но эти параметры могут меняться в зависимости от возраста женщины, состояния, например, беременности, климакса. Яичники соединены с маткой с помощью особой связки, их расположение несимметрично, часто железа, расположенная справа больше левой.
Поддержание половых желез в области малого таза обеспечивается связочным аппаратом, относящимся непосредственно к яичникам. Он позволяет немного перемещаться им относительно других органов, что необходимо при беременности, когда матка значительно увеличивается в размерах.
Если рассматривать анатомическое строение яичников у женщины, то железа состоит из различных функциональных слоев. Изначально идет соединения зародышевого эпителия, за ним плотная белковая оболочка, состоящая в том числе из соединительной ткани, эластичных волокон. Именно этот слой формирует своеобразную строму или основание, помогающее поддерживать форму органа.
- Внутренний или мозговой. Состоит преимущественно из особой рыхлой ткани и множества сосудов.
- Внешний слой или корковой. По структуре он более плотный, содержит соединительные волокна и созревающие фолликулы.
Созревшие фолликулы окружают яичник, ориентировочный их размер в диаметре 1-2 см. Интересной особенностью развития фолликул является доминантность одного из них. Если он достиг существенных размеров, больше, чем остальные, то все ресурсы направляются на созревание яйцеклетки, а рост других фолликул приостанавливается.
Патологические изменения зачастую происходят на влагалищной поверхности шейки, в «зоне перехода» одного эпителия в другой. При изменении локализации этой зоны, возникают фоновые заболевания: эктопия (псевдоэрозия), эктропион, лейкоплакия, эритроплакия, полипы и как следствие, злокачественные новообразования шейки матки.
Эктопия шейки матки
Эктопия (псевдоэрозия) – болезнь шейки матки, характеризующаяся выходом цилиндрического эпителия на влагалищную поверхность шейки. Женщины с нарушенным менструальным циклом имеют предрасположенность к развитию данного заболевания.
Клиническая картина несколько стертая. Такие женщины могут жаловаться на выделение кровяных сгустков после полового акта и болезненность самого процесса соития. Распознать болезнь можно во время медицинского осмотра шейки матки в зеркалах: поверхность органа будет не бледно-розового цвета, а ярко красного оттенка.
Эктропион – выворот слизистой оболочки цервикального канала во влагалище, с образованием на шейке рубцов и эктопий. Такое заболевание возникает вследствие неудачного диагностического или оперативного вмешательства на матке, а также после родовой деятельности или абортов.
Лейкоплакия – заболевание, связанное с появлением участков ороговения на неороговевающем эпителии. Лейкоплакия бывает простой или пролиферативной. Пролиферативная форма является предраковым состоянием и при взятии биологического материала из этого участка (биопсия) обнаруживаются атипичные клетки.
Шейка матки при эритроплакии поражается локально, ближе к наружному зеву. Патогенез заболевания заключается в истончении многослойного плоского эпителия и как следствие – атрофия ткани. Этиология эритроплакии до их пор не изучена. На фото отчетливо видны красные пятна в зоне эктоцервикса.
Полипы шейки матки
Полипы – различного размера выросты на слизистой оболочке цервикального канала. По своей структуре, полипы бывают эпидермизированные и железистые. При осмотре в зеркалах полипы продолговатые, листовидной формы. Диагностировать и дифференцировать такие полипы удается только при ультразвуковом исследовании области малого таза.
Эндометриоз шейки – болезнь, при которой ткань, сходная по своей структуре с эндометрием, расположена на влагалищной поверхности шейки матки. В норме такая ткань должна располагаться в полости матки.
Основные причины развития данного недуга:
- травматизм шейки, вследствие насилия, родовой деятельности или абортов, а также медицинских вмешательств;
- генетическая предрасположенность;
- гормональный сбой.
Пациентки с эндометриозом шейки обычно не предъявляют характерных жалоб. Отмечается дискомфорт во время полового акта, кровяные выделения после акта, а также до и после менструаций.
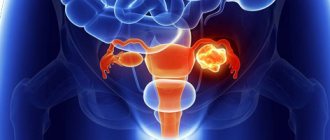
Рак шейки матки
Рак шейки матки (РШМ) – злокачественное новообразование на шейке матки. Локализация и форма рака разнообразна. Основная составляющая заболевания – атипичные клетки, способные бесконтрольно делиться и замещать здоровые клетки. В 90% всех случаев, причиной развития РШМ является вирус папилломы человека. Основной путь передачи возбудителя – половой акт.
Факторы, при которых риск развития заболевания повышается:
- раннее начало половой активности (до 17 лет);
- несоблюдение правил гигиены рук и тела;
- наличие предраковых состояний (пролиферативная лейкоплакия, полипы);
- частая смена половых партнеров;
- вредные привычки;
- инфицирование вирусом папилломы другим путем (при медицинских вмешательствах, передача от матери плоду).
С прогрессированием, когда злокачественное заболевание переходит на следующую стадию и разрастается, могут появиться кровяные выделения и боли, тянущего характера, внизу живота. Заподозрить РШМ можно только при проведении биопсии пораженной ткани на наличие атипичных клеток.
Косолапость
Стопа укорочена и находится в положении супинации вследствие подвывиха голеностопного сустава.
Этиология косолапости
Косолапость может быть врожденной (среди врожденных пороков развития занимает второе место — примерно 1-2%) и приобретенной. Чаще наблюдается у лиц мужского пола. Односторонняя и двусторонняя косолапость встречаются с одинаковой частотой. Врожденная косолапость рассматривается как аномалия развития, сцепленная с полом. Приобретенная косолапость может быть следствием параличей и повреждений мягких тканей или костей стопы.
Клиника косолапости
Клиническая картина имеет следующие 4 вида деформаций: — положение супинации — подошвенное сгибание — плюсневое приведение — резко выраженный продольный свод. Наибольшее значение имеет положение супинации, другие изменения могут быть выражены в различной степени. Максимальной нагрузке подвергается внешняя сторона стопы, а в тяжелых случаях деформации больные стоят, опираясь даже на тыл стопы. Стопа не может быть повернута внутрь, а носок не поднимается. Из-за плюсневого приведения больные передвигаются с выворотом ноги наружу, чтобы предотвратить провисание носка стопы. На местах аномальной нагрузки образуются болезненные омозолелости. При приобретенной косолапости перечисленные деформации редко встречаются в комплексе.
Лечение косолапости
Лечение при врожденной косолапости должно начинаться сразу же после рождения ребенка. Необходимо постепенно редрессировать ножку вручную, а затем наложить гипсовую повязку. Особенно важно устранить подвывих в голеностопном суставе. Редрессирующие гипсовые повязки вначале меняют каждые 3 сут, а затем интервал увеличивается. После достаточной коррекции формы или положения стопы гипсовые повязки снимают и применяют специальные ночные шины для поддержания достигнутого эффекта. Излечение косолапости считается законченным, если становится возможным положение пронации и если стопа имеет нормальную форму. Если этого к моменту самостоятельного вставания ребенка на ноги и попыток ходить достичь не удается, то необходимы разнообразные вкладыши для обуви. Начиная с 3-4-го года жизни может быть назначена лечебная гимнастика для стопы. При неэффективности указанных мероприятий показаны оперативные вмешательства на мягких тканях до окончания роста и формирования скелета. В тяжелых случаях необходимы вмешательства на костях стопы, однако они должны производиться только после окончания формирования и полного развития скелета. Лечение при приобретенной косолапости
следует проводить в соответствии с ее причиной. Если устранить ее невозможно, то показаны операции (артродез суставов стопы) или обеспечение ортопедическими вспомогательными средствами (и ортопедическая обувь).
Где находится матка?
Орган располагается в малом тазу между прямой кишкой и мочевым пузырем. Матка является очень подвижным органом, имеющим, кроме того, индивидуальные особенности и патологии формы. На ее расположение значительно влияет состояние и размеры соседних органов. Нормальная анатомия матки в характеристике занимаемого в малом тазу места такова, что продольная ее ось должна быть ориентирована вдоль оси таза. Ее дно наклонено вперед. При наполнении мочевого пузыря оно отходит немного назад, при опорожнении – возвращается в исходное положение.
Брюшина покрывает большую часть матки, кроме нижней части шейки, образуя глубокий карман. Он простирается от дна, переходит на переднюю часть и достигает шейки. Задняя часть доходит до стенки влагалища и затем переходит на переднюю стенку прямой кишки. Это место называют дугласовым пространством (углублением).
Функции
Для женщины очень важны функции, выполняемые яичниками. Из них можно выделить следующие:
- Образование яйцеклетки или генеративная функция.
- Поддержание гормонального фона. Половые железы участвуют в синтезе стероидных гормонов, включая эстрогены, которые называются женскими, так отвечают за вторичные половые признаки и процессы, характерные именно для представительниц слабого пола.
Особенностью репродуктивной системы женщины является заложенность определенного количества половых клеток уже в утробе, то есть, они уже есть у новорожденной девочки. В отличие от сперматозоидов яйцеклетки не могут образоваться снова, как это происходит мужчин по достижению полового созревания.
Растяжение связок пояснично-крестцового отдела
Патология крестцово — подвздошной области встречается при физических нагрузках различной интенсивности. С этой проблемой сталкиваются как спортсмены, так и обычные люди. Для этого достаточно поднять тяжесть, принять неудачную позу, нагнуться или чрезмерно перегнуть ногу в тазобедренном суставе.
Основные симптомы
Ведущий признак поражения — интенсивная боль, которая усиливается при различных движениях в тазовом суставе, а в покое уменьшается. Характерна иррадиация боли в нижнюю область живота, внутреннюю часть бедра и ягодицу. Признаком сильного спазма сухожильных волокон является хромающая походка и искривление позвоночника. Эти симптомы при своевременном и правильном лечении исчезают.
Боль в крестце (сакродиния) бывает не только при растяжении связок. Сакродиния бывает ведущим симптомом при патологиях:
- врожденных дефектах развития позвонков;
- остеохондрозе;
- смещении позвонков крестцового отдела;
- травмы в области крестцово-подвздошного отдела;
- тромбоз кровеносных сосудов таза и крестца;
- туберкулез, стафилококковое поражение сочленения.
У женщин аналогичные проблемы возникают при гинекологических заболеваниях. Это могут быть воспалительный, инфекционные и онкологические заболевания:
- параметрит;
- эндометрит;
- болезненные менструации;
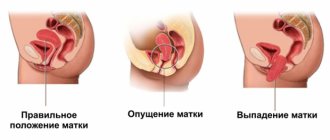
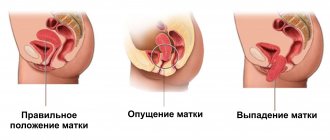
- опущение матки;
- тромбофлебит вен малого таза;
- рак матки;
Исключить патологию связок крестцово-подвздошного сочленения от воспалительного процесса матки и параметрита поможет магнитно-резонансная томография. Боль при этих заболеваниях имеет одну особенность: не исчезает в покое, имеет одинаковую интенсивность.
У мужчин боли в крестце вызваны следующими заболеваниями:
- простатит как острый, так и хронический;
- рак предстательной железы с метастазами в крестец;
- при болезнях прямой и сигмовидной кишки.
Диагностировать раковое поражение костей таза и позвоночника, а также артроз крестцово-подвздошного сустава можно с помощью компьютерной томографии.
Связки матки: анатомия, предназначение
Шейка матки представляет собой нижний сегмент органа и является продолжением тела матки. Перешеек является границей между телом и шейкой.
Стенки
Стенка шейки отличается от стенки тела матки наличием в большей степени коллагеновых соединительнотканных волокон и в меньшей степени эластических волокон гладкой мускулатуры. Слизистая оболочка шейки матки расположена непосредственно под соединительнотканной мембраной, представленная цилиндрическим эпителием.
Цилиндрический эпителий состоит из высоких клеток, способных секретировать слизь. Наботовы железы являются производными слизистой оболочки полости матки. В месте вхождения шейки матки во влагалище (влагалищная поверхность шейки матки) отмечается зона смены цилиндрического эпителия многослойным неороговевающим эпителием.
Шейка матки (фото представлено далее в статье) анатомически состоит из: перешейка, надвлагалищной и влагалищной частями.
- Влагалищная поверхность шейки.
- Надвлагалищный сегмент шейки.
- Наружный зев матки.
- Внутренний зев матки.
- Цервикальный канал.
Влагалищная часть – нижний отдел матки. Именно на этом участке имеется зона перехода эпителия, которая в диагностическом плане значима для врача на момент обследования. В норме, вся поверхность влагалищной части шейки покрыта многослойным неороговевающим эпителием, как и поверхность влагалища.
Схематичное фото шейки матки
При смещении зоны перехода, часть влагалищной поверхности занимает цилиндрический эпителий, что не является нормой. В таком случае следует говорить о патологических изменениях – формированиях псевдоэрозий или эрозий. На влагалищной поверхности отмечается наружный зев, который ограничен передней и задней губой шейки матки.
Между задней губой и стенкой влагалища имеется «карман» — задний свод влагалища, а между передней губой и передней стенкой – передний свод. Эти анатомические структуры являются местом пункций, проводимых врачом в диагностических целях. Надвлагалищная часть шейки матки является ее верхним сегментом, расположенным между влагалищным отделом и перешейком.
Цервикальный канал – сообщение влагалища с маточной полостью. Начинается анатомическая единица внутренним зевом в полости тела матки, переходит в собственно цервикальный канал шейки и выходит через наружный зев во влагалище. Железы, вырабатывающие значительное количество слизи, образуют слизистую пробку в канале, препятствующую попаданию чужеродной инфекции.
Связки и мышцы
Связочный аппарат представлен комплексом мышц, связок и фасций, выполняющих поддерживающую, фиксирующую и подвешивающую функции.
| Функция | Связки, выполняющие функцию |
| Подвешивающая (крепление матки к стенке тазового кольца) |
|
| Фиксирующая (обеспечение нужной подвижности беременной матке) |
|
| Поддерживающая (отграничение и поддерживание органов малого таза в их анатомическом положении) |
|
Связочный аппарат шейки матки включает все 3 функции, но не все связки участвуют в ее креплении.
Нормальное функционирование шейки матки обеспечивают:
- широкая парная и циркулярная связки, выполняющие подвешивающую функцию;
- основная маточная связка, выполняющая фиксацию;
- мышечные волокна с фасциальной мембраной, как поддерживающий аппарат.
внутренний и наружный косопродольный, круговой. Последний еще называют средним циркулярным. Такое название он получил в связи со строением. Самое очевидное, что он является срединным слоем миометрия. Термин «циркулярный» оправдывается богатой системой лимфатических и кровеносных сосудов, количество которых значительно увеличивается по мере приближения к шейке матки.
Минуя подслизистую основу, стенка матки после миометрия переходит в эндометрий – слизистую оболочку. Это внутренний слой, достигающий толщины 3 мм. Имеет продольную складку в передней и задней области канала шейки матки, от которой отходят под острым углом вправо и влево маленькие пальмовидные ответвления.
Остальная часть эндометрия гладкая. Наличие складок защищает маточную полость от проникновения неблагоприятного для внутреннего органа содержимого влагалища. Эндометрий матки призматический, на его поверхности располагаются маточные трубчатые железы со стекловидной слизью. Щелочная реакция, которую они дают, сохраняет жизнеспособность сперматозоидов. В период овуляция секреция увеличивается и вещества попадают в цервикальный канал.
В нормальном состоянии женского организма матку, яичники и другие смежные органы поддерживает связочный аппарат, который образуют гладкомышечные структуры. Функционирование внутренних репродуктивных органов во многом зависит именно от состояния мышц и фасций тазового дна. Связочный аппарат состоит из подвешивающего, фиксирующего и поддерживающего.
Состав связочного аппарата внутренних репродуктивных органов
| Аппарат | Выполняемые функции | Связки, образующие аппарат |
| Подвешивающий | Соединяет матку со стенками таза | Парные широкие маточные |
| Поддерживающие связки яичника | ||
| Собственные связки яичника | ||
| Круглые связки матки | ||
| Фиксирующий | Фиксирует положение органа, во время беременности растягивается, обеспечивая необходимую подвижность | Главная связка матки |
| Пузырно-маточные связки | ||
| Крестцово-маточные связки | ||
| Поддерживающий | Образует тазовое дно, являющееся опорой для внутренних органов мочеполовой системы | Мышцы и фасции промежности (наружного, среднего, внутреннего слоя) |
Анатомия матки и придатков, а также других органов половой системы женщины состоит из развитой мышечной ткани и фасций, которые играют значительную роль в нормальном функционировании всей репродуктивной системы.
Анатомия матки должна была предполагать ее природное предназначение – вынашивание и рождение потомства. Этот процесс неминуемо сопровождается активным сокращением, ростом и движением детородного органа. В связи с чем необходимо не только зафиксировать правильное положение матки в брюшной полости, но и обеспечить ей необходимую подвижность. Как раз для таких целей возникли фиксирующие структуры.
Главная связка матки состоит из сплетений волокон гладких мышц и соединительной ткани, радиально расположенных друг ко другу. Сплетение окружает шейку матки в области внутреннего зева. Связка постепенно переходит в тазовую фасцию, фиксируя тем самым орган к положению тазового дна. Пузырно-маточные и лобковые связочные структуры начинаются внизу передней части матки и прикрепляются к мочевому пузырю и лобку соответственно.
Крестцово-маточная связка образуется за счет фиброзных волокон и гладких мышц. Она отходит от задней части шейки, по бокам обволакивает прямую кишку и соединяется с фасцией таза на крестце. В положении стоя они имеют вертикальное направление и поддерживают шейку матки.
Профилактика
Для того чтобы снизить вероятность развития эндометриоза крестцово – маточных связок необходимо придерживаться таких рекомендаций:
- Обоснованное назначение любым инвазивных лечебных или диагностических манипуляций на органах малого таза;
- Защита от травмирования родовых путей в родах, грамотное наложение швов в случае разрывов стенок влагалища, промежности;
- Своевременное лечение воспалительных заболеваний половой сферы;
- Обоснованное назначение КОК.
Женское здоровье зависит непосредственно от отношения женщины к состоянию своей половой сферы. Уважительное отношение к себе и своему здоровью залог здоровой жизни.
Поделиться:
Возможные патологии
Половые железы подвержены различным заболеваниям, ведущим не только к нарушениям репродуктивной функции, но и в целом негативно влияющим на состояние здоровья. Из распространенных выделяют:
- Оофорит. Воспаления яичников различной этиологии, может быть одно или двухсторонним. Оофорит способен распространяться на другие ткани, включая маточные трубы. Осложнения заболевания отражаются не только на возможности забеременеть и выносить ребенка, но и на функциях органов малого таза, всего организма.
- Кистозные образования. Распространены у женщин детородного возраста, при запущенных стадиях могут привести к удалению яичника. Кисты возникают вследствие различных причин, есть некоторые виды, которые не требуют лечения, например, функциональная киста. Она самопроизвольно редуцируется после нескольких менструальных циклов.
- Поликистоз. Дисфункции половых желез, вызванные образованием ряда небольших кист, которые представляют собой недозревшие фолликулы. Патология возникает на фоне гормонального дисбаланса, при запущенных стадиях опасно для здоровья женщины.
- Апоплексия. Возникает из-за усиленного механического воздействия, распространенного острого воспалительного процесса. Характеризуется разрывом оболочки, что ведет к кровоизлиянию в брюшную полость. В таких ситуациях важна своевременная хирургическая помощь.
Строение яичников у женщины предполагает прямую зависимость между маткой, а также органами малого таза, поэтому при обнаружении неприятных болевых ощущений обследовать нужно сразу всю область. Сделать это можно с помощью УЗИ как в диагностических, так и профилактических целях.
Конская стопа
Стопа образует с осью голени тупой угол и не может перемещаться в дорсальном направлении.
Этиология конской стопы
Конская стопа в большинстве случаев развивается вследствие вялых параличей трехглавой мышцы голени.При спастических параличах она возникает в результате функционального преобладания силы сгибателей пальцев стопы. Она может быть следствием неправильной иммобилизации ноги или, например, давления одеяла на носок стопы при длительном постельном режиме. При этом растяжению подвергаются трехглавая мышца голени и сгибатели пальцев.
Клиника конской стопы
Стопа не может быть активно приведена в положение, составляющее прямой угол с осью голени. В зависимости от причины данной патологии, а также от продолжительности страдания это иногда невозможно сделать и пассивно (перерастяжение и контрактура мышц-антагонистов). При передвижении больной спотыкается, цепляясь за пол провисшим носком стопы.
Лечение конской стопы
При свежих параличах наряду с обычным лечением необходимо применение ортопедических средств, фиксирующих положение стопы под прямым углом к оси голени (ночные шины при пяточной стопе). При невозможности осуществить коррекцию пассивно следует попытаться постепенно устранить патологическое положение стопы с помощью редрессирующих гипсовых повязок, а затем применять ночные шины. Для ходьбы используются тяги для пяточной стопы, пяточные шины, ортопедическая обувь или бандажи. Путем оперативного удлинения пяточного сухожилия может быть достигнуто восстановление мышечного равновесия. Возможно также проведение артродеза голеностопного сустава с приданием стопе наиболее благоприятного в функциональном отношении положения.
Характеристика подвешивающего аппарата
Подвешивающий аппарат составляют парные связки матки, благодаря которым она «прикрепляется» на определенном расстоянии к стенкам малого таза. Широкая маточная связка представляет собой складку брюшины поперечного типа. Она покрывает тело матки и фаллопиевы трубы с обеих сторон. Для последней структура связки является составной частью серозного покрова и брыжейки.
Собственные связки каждого из яичников берут начало у маточного дна с задней стороны ниже ответвления фаллопиевых труб и доходят до яичников. Внутри них проходят маточные артерии и вены, поэтому структуры достаточно плотные и прочные.
Одна из самых длинных подвешивающих элементов – круглая связка матки. Анатомия ее следующая: связка имеет вид шнура протяженностью до 12 см. Она берет начало в одном из углов матки и проходит под передним листом широкой связки к внутреннему отверстию паха. После чего связки разветвляются на многочисленные структуры в клетчатке лобка и больших половых губ, образуя веретено. Именно благодаря круглым связкам матки она имеет физиологический наклон кпереди.
Анатомия женской матки – строение тазового дна
| Слой | Мышцы | Характеристика |
| Наружный | Седалищно-пещеристая | Парная, располагается от седалищных бугров до клитора |
| Луковично-губчатая | Парная, обхватывает вход во влагалище, тем самым позволяя ему сокращаться | |
| Наружная | Сжимает «кольцом» анус, окружает весь нижний отдел прямой кишки | |
| Поверхностная поперечная | Слабо развитая парная мышца. Исходит от седалищного бугра с внутренней поверхности и прикрепляется к сухожилию промежности, соединяясь с одноименной мышцей, идущей с обратной стороны | |
| Средний (мочеполовая диафрагма) | m. sphincter urethrae externum | Сжимает мочеиспускательный канал |
| Глубокая поперечная | Парная, расположена между симфизом, лобковой и седалищной костью. | |
| Внутренний (тазовая диафрагма) | Лобково-копчиковая | Парные ответвления m. levator ani, которая поднимает задний проход. Хорошо развита. |
| Подвздошно-копчиковая | ||
| Седалищно-копчиковая |
Нормальная анатомия матки и придатков обеспечивается именно за счет тазового дна, которое является главной опорой внутренних органов мочеполовой системы. Правильное расположение органов – залог их здорового функционирования. Повреждение и значительное ослабление мышц тазового дна грозит опущением и даже выпадением органов.
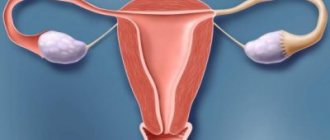
Анатомия матки, яичников представляет собой репродуктивные органы, соединенные между собой посредством фаллопиевых труб. Яичники – половые железы, расположенные по обе стороны матки. Внутри них в течение менструального цикла созревают яйцеклетки, которые затем по маточным трубам поступают в полость матки.
Яичники фиксируются при помощи подвешивающей связки и брыжейки. В отличие от матки, брюшиной они не покрываются. Строение яичника основывается на мозговом и корковом веществе. В последнем находятся зрелые фолликулы. С внутренней стороны к стенке прилегает зернистый слой, в котором залегает яйцеклетка. Она окружена лучистым венцом и прозрачной зоной.
В период овуляции фолликул приближается к наружному слою яичника и лопается. Так освобождается яйцеклетка и попадает с помощью фаллопиевой трубы в полость матки. Лопнувший фолликул заменяет желтое тело, которое в случае отсутствия беременности постепенно исчезает. Если оплодотворение наступает, желтое тело продолжает существовать весь период для выполнения внутрисекреторных функций.
Поверхность яичников покрыта белой оболочкой, образованной соединительной тканью. Каждый яичник окружают придатки, имеющие извитую форму и состоящие из продольных и поперечных притоков. Они считаются рудиментарными образованиями.
Какую функцию выполняют яичники у женщин?
Основная функция яичников в организме женщины заключается в производстве ооцитов (яйцеклеток) для оплодотворения и секреции половых гормонов, эстрогена и прогестерона.
Существует несколько сходств между тем, какие функции выполняют яичники и семенники. Семенники и яичники в ходе онтогенеза развиваются из одного зародышевого листка. Клетки Лейдига (клетки, продуцирующие сперму), семенные канальцы и интерстиций семенников в яичниках представлены клетками гранулезы, первичными фолликулами и стромой соответственно. Функции яичников и семенников одинаково контролируются гонадотропинами, вырабатываемыми гипофизом.
Гормональная функция
Как было уже сказано, яичники — составляющая эндокринной системы и являющая собой эндокринную железу. Они занимаются производством стероидных гормонов. В зависимости от фаз менструального цикла содержание гормонов варьируется.
Рассмотрим подробно группы стероидных гормонов.
Эстрогены (к ним относятся такие гормоны как эстриол и эстрадиол). Эта группа гормонов является главной, производится доминантными яичниками в огромном количестве перед наступлением овуляции. Именно эти гормоны воздействуют на состояние влагалища, матки, а также заставляют молочные железы расти. Помимо этого благодаря ним в организме происходит обмен минералами и углеводами.
Группа гестагенов (к ней относятся 17-оксипрогестерон и прогестерон). Они вырабатываются в основном в желтом теле, после их начинает вырабатывать плацента. Эти гормоны также очень важны для женского организма. От прогестерона зависит возможность зачатия, поскольку он поддерживает жизнь эмбриона в момент его перемещения по фаллопиевой трубе от яичника к матке. Гестагены необходимы для эмбриона в первые три месяца развития беременности.
Последующая гормональная группа – андрогены. Сюда относится тестостерон. Пока что действие этих гормонов на женский организм полностью не изучено. Они не настолько сильно воздействуют на него как предыдущие две группы гормонов, но их нехватка приводит к дисфункции менструального цикла, которая впоследствии ведет к бесплодию.
Как видно из всего вышеописанного, яичники сложны в строении и имеют неоценимое значение для организма женщины, несмотря на свою миниатюрность. При дисфункции яичников наступают проблемы в менструальном цикле, отсутствие беременности, вплоть до бесплодия, раннее наступление менопаузы и старения женщин. Потому необходимо взять за правило и регулярно посещать гинеколога для контроля здоровья и своевременного лечения.
Генеративная функция яичников у женщин заключается в том, что они вырабатывают готовую к оплодотворению яйцеклетку в середине каждого менструального цикла. Обычно в течение одного менструального цикла высвобождается только один ооцит из одного яичника, причем яичники в норме работают поочередно.
Девочка-младенец при рождении уже несет в своих яичниках все яйцеклетками, которые она когда-либо будет иметь, в отличие от мальчика-младенца, который начнет продуцировать половые клетки только после полового созревания.
Количество изначально заложенных природой яйцеклеток по оценкам, составляет около двух миллионов, но к тому времени, когда девочка достигает половой зрелости, это число уменьшается до 400 000 клеток, хранящихся в ее яичниках. От полового созревания до менопаузы только около 400-500 ооцитов достигают зрелости, высвобождаются из яичника (в процессе, называемом овуляцией), и могут быть оплодотворены в фаллопиевых трубах/маточных трубах женского репродуктивного тракта.
Процесс формирования гамет в яичнике называется оогенезом и включает образование яйцеклетки из первичных зародышевых клеток путем ряда морфологических, генетических и физиологических изменений. Эти изменения состоят из созревания ооцитов, созревания цитоплазмы и мейотического деления.
Фолликулогенез — это процесс, включающий созревание фолликула яичника. Он описывает прогрессирование ряда мелких первичных фолликулов в крупные преовулятивные фолликулы. В яичнике все ооциты изначально заключены в один слой клеток, известных как фолликул. Со временем яйцеклетки начинают созревать и одна из них высвобождается из яичника в каждом менструальном цикле. По мере того, как ооцит созревает, клетки в фолликуле быстро делятся, а фолликул становится все более крупным. Многие фолликулы теряют способность функционировать во время этого процесса, но один доминирует в каждом менструальном цикле, а содержащийся в ооцит высвобождается при овуляции.
Гормональная функция яичников состоит в том, что по мере роста фолликулов они продуцируют гормон эстрогена. Эстроген необходим для развития вторичных половых признаков, таких как грудь, рост и развитие репродуктивных органов и рост волос по женскому типу. После того, как яйцеклетка разорвала и покинула фолликул при овуляции, он становится желтым телом. Желтое тело в свою очередь вырабатывает гормон прогестерон. Прогестерон необходим для подготовки к потенциальной имплантации оплодотворенной яйцеклетки и вынашиванию беременности. Если же яйцеклетка не была оплодотворена в этом цикле, желтое тело регрессирует, а секреция эстрогена и прогестерона прекращается. Поскольку эти гормоны больше не оказывают своего стимулирующего влияния на эндометрий матки, он начинает отслаиваться и удаляется из организма в виде менструации. После менструации начинается другой цикл.
В ходе анализа эндокринной функции яичников стоит рассмотреть и придатки яичника, функции которых составляет перемещение яйцеклетки к полости матки, также в них проходит оплодотворение. После овуляции ооцит, окруженный несколькими клетками гранулезы, попадает в брюшную полость. Близлежащая маточная трубка, левая или правая, захватывает ооцит. В отличие от спермы, ооциты не имеют жгутиков и поэтому не могут двигаться самостоятельно. Высокие концентрации эстрогена во время овуляции, вызывают сокращения гладкой мускулатуры маточной трубы, а также скоординированное движение бахромок ампулярного отдела маточной трубы. В результате этих механизмов ооцит попадает внутрь маточной трубы и медленно перемещается в сторону матки.
Если ооцит успешно оплодотворен, получившаяся зигота начнет делиться на две клетки, затем четыре и так далее, когда она продвигается по маточной трубе в матку. Там она имплантируется в стенку матки и продолжать расти под поддерживающим влиянием прогестерона.
Если яйцеклетка не оплодотворена, она просто регрессирует.
Еще одна функция женских яичников продуцирование тестостерона и секреция его непосредственно в кровоток. У женщин тестостерон необходим для роста костей и мышц, поддержания энергичности и активности, а также достаточного либидо.
Поскольку количество фолликулов яичников снижается с возрастом, репродуктивная и эндокринная функция яичников в организме женщины угасают и в возрасте около 50 лет наступает менопауза. Менопауза – это состояние, когда больше нет фолликулов и яйцеклеток, яичник больше не секретирует гормоны эстроген, прогестерон и тестостерон, которые регулируют менструальный цикл. В результате менструация прекращается.
Рассматривая эндокринные функции яичников в женском организме, очевидно, что половые гормоны не являются жизненно важными для функционирования человека в целом, но абсолютно необходимы для продолжения человеческого рода.
10709 0
В нижних отделах париетальная брюшина на расстояние 1 см не доходит до паховых связок, образуя клетчаточное пространство, вмещающее наружные подвздошные сосуды. Здесь же брюшина образует несколько складок: средняя (pl. umblicalis mediana) содержит заросший мочевой проток (urachus), направляющийся от верхушки мочевого пузыря к пупочному кольцу. Латеральнее расположены складки (pl. umblicalis medialis), содержащие облитерирован-ные пупочные артерии, отходящие от a. iliaca interna.
Брюшинный покров органов малого таза:
1 — срединная пупочная складка; 2 — надпузырная ямка; 3 — средняя пупочная складка; 4 — средняя паховая ямка; 5 — боковая пупочная складка; 6 — боковая паховая ямка; 7 — мочевой пузырь; 8 — матка; 9 — прямая кишка; 10 — яичник; 11 — маточная труба; 12 — воронко-тазовая связка; 13 — крестцово-маточная связка; 14 — маточно-прямокишечная складка; 15 — прямокишечно-маточное углубление; 16 — маточно-пузырное углубление; 17 — терминальная линия; 18 — круглая связка
Ещё латеральнее располагаются pl. umblicales laterales, в которых проходят нижние надчревные сосуды. Складки брюшины образуют паховые ямки. Латеральная расположена кнаружи от pl. umblicales lateralis над внутренним отверстием пахового канала, куда входит круглая связка матки. Медиальная паховая ямка — слепое углубление, так же как и надпузырная ямка, находящаяся между срединной и медиальной пупочной складкой.
Париетальная брюшина, переходя с передней брюшной стенки на органы таза, покрывает сверху мочевой пузырь. Далее брюшина переходит на переднюю поверхность перешейка и тела матки, где образует небольшое пузырно-маточное углубление. Дно выемки составляет горизонтально расположенная пузырно-маточная складка. Покрывая переднюю стенку и дно матки, брюшина переходит на заднюю поверхность тела матки, надвлагалищную часть шейки матки и покрывает часть заднего свода влагалища (на протяжении 1,5—2 см), после чего брюшина поднимается вверх и покрывает переднюю и боковые стенки верхней трети прямой кишки.
В пространстве между задней стенкой матки и прямой кишкой брюшина, покрывая прямокишечно-маточные и крестцово-маточные связки, образует две продольные прямокишечно-маточные складки. Эти складки ограничивают с боков наиболее глубокую брюшинную выемку — прямокишечно-маточное (дугласово) пространство.
По бокам от матки брюшина образует дупликатуры брюшины — широкие маточные связки. По передней границе брюшина создаёт дугообразные складки, соответствующие прохождению крупных маточных связок.
Наиболее высокая часть широких связок — дупликатура брюшины, в ней расположены маточные трубы. Задний листок широкой связки формирует дупликатуру брюшины — брыжейку яичника (mesovarium), на которой подвешен яичник. Пространство между основанием брыжейки яичника и маточной трубой обозначают как брыжейку маточной трубы (mesosalpinx). Свободный латеральный край широкой связки — воронкотазовая связка — содержит яичниковые сосуды.
Яичники обычно расположены на боковой стенке таза, в углублении париетальной брюшины — яичниковой ямке. Края углубления ограничены забрюшинно расположенными анатомическими образованиями. Верхняя и задняя стенки образованы бифуркацией общей подвздошной артерии, делящейся на наружную и внутреннюю подвздошные артерии, и проходящими через место деления общей подвздошной артерии мочеточником и яичниковыми сосудами. Спереди яичниковая ямка ограничена задним листком широкой связки. Нижнюю её границу образуют пупочная и маточная артерии, медиальный край — мочеточник.
Орган женской половой сферы представляет собой парное образование и выполняет генеративную и секреторную функции. Яичники у женщин расположение имеют подвешенное, они разместились посреди органов малого таза и удерживаются тремя связками. Имеют миндалевидную форму, белесоватый сине-розовый цвет и бугристую поверхность.
Маточные трубы
Парный орган, с помощью которого яйцеклетка из брюшной полости попадает в матку. Фаллопиевы трубы имеют вид протоков овальной формы и проходят в верхней части широкой связки матки. Их длина может составлять до 13 сантиметров, а диаметр – 3 мм. Транспортировка яйцеклетки осуществляется при помощи маточного и брюшного отверстия, название которых соответствует тем полостям, в которые оно выходит.
Фаллопиевы трубы состоят из:
- маточной части – расположена в толще матки;
- перешейка – самой узкой части с толстыми стенками;
- ампулы;
- воронки – через их просвет яйцеклетка попадает в маточную трубу;
- бахромок – они направляют яйцеклетку к воронке.
Внутри трубы выстилает слизистая оболочка с реснитчатым эпителием и продольными складками, число которых растет по мере приближения к брюшному отверстию. С внешней стороны фаллопиевы трубы покрыты серозной оболочкой.
Основные типы
Существует несколько разновидностей связок, они бывают:
- широкие;
- круглые;
- крестцово-маточные;
- кардинальные.
- Широкая связка матки считается двойной, она фронтальная и располагается в области малого таза. Находится спереди и сзади. Волокна переплетаются с маточной артерией, крепятся с двух сторон, помогая сохранить органу подвижность.
- Круглая связка матки имеет длину в 15 см, она двойная и заканчивается в области малых губ. Они отходят от боковой поверхности детородного органа, что позволяет фиксировать его положение. Наличие в аппарате подобных волокон позволяет матке не западать назад. Орган имеет изогнутое положение, по этой причине для его фиксации требуется значительное количество волокон.
- Кардинальные. По своей сути представляют часть широких связок. Располагаются в нижней части малого таза. Поддерживают цервикальный канал, его стенки и влагалище. Эти волокна переплетаются с сосудами органа и мочеточниками, они позволяют детородному органу передвигаться вперед и назад. В этом заключается особенность связочного аппарата в целом.
- Крестцово-маточные. Больше значимы для яичников, они поддерживают их, состоят из 2 видов волокон, гладкой мускулатуры и соединительных волокон. Они считаются особенными, поскольку не оказывают влияния на сам орган, не поддерживают его и не влияют на крепление.
- Ребро матки – это боковая поверхность детородного органа. При определенных обстоятельствах к ребру может быть прижат яичник. Это не считается патологией, поскольку не оказывает влияния на работу органа. Прижатый к ребру матки яичник свидетельствует об ослаблении маточных связок – они слабеют, в результате чего яичник прижимается к ребру.
Стоит отметить, что с течением времени волокна ослабевают, мышцы теряют свою эластичность и упругость, что оказывает влияние на состояние репродуктивной системы. С течением времени связки ослабевают, грубеют, это происходит еще и за счет снижения уровня гормонов в крови.
Строение кровеносной системы
Кровоснабжение детородного органа происходит благодаря маточной артерии, которая является ветвью внутренней подвздошной артерии. Анатомия матки и маточных труб предполагает отток крови с двух сторон, поэтому артерия имеет два разветвления. Каждое из них располагается вдоль широкой связки, разделяясь затем на более мелкие сосуды, идущие к передней и задней поверхности органа. Возле маточного дна сосуд снова разветвляется, чтобы обеспечить кровоток в фаллопиевых трубах и яичниках.
Маточные вены образуются из венозного сплетения, куда стекает венозная кровь. Отсюда же берут начало вены, которые затем впадают во внутренние подвздошные, яичниковые вены и сплетения прямой кишки. Венозный отток после маточной и яичниковой вены проходит к подвздошной и нижней полой вене.
Кровоснабжение матки
Осуществляется двумя маточными артериями (из a. iliaca interna) и яичниковыми артериями (аа. ovaricae из брюшной аорты). Начало маточной артерии прикрыто сверху мочеточником. На 4-5 см книзу от места отхождения маточная артерия проходит в основании широкой связки, и, не доходя на 1,5-2 см до шейки матки перекрещивает мочеточник сверху.
У бокового края матки артерия отдает влагалищную ветвь (ramus vaginalis), поднимается вверх к боковому краю матки и широко анастомазирует в широкой связке с яичниковой артерией. Вены матки образуют маточное венозное сплетение, plexus venosus uterinus, располагающееся в области боковых стенок шейки матки и околоматочной клетчатке. Отток венозной крови идет через маточные вены в подчревные и через яичниковые вены в нижнюю полую вену. Лимфатический отток от тела матки происходит в лимфатические узлы, расположенные в окрркности артерий и нижней полой вены. От дна матки по круглой связке лимфа частично оттекает к паховым лимфатическим узлам. Иннервация матки осуществляется маточно-влагалищным нервным сплетением, расположенным по ходу маточной артерии (из plexus hypogastricus superior et inferior).
B. Д. Иванова, А.В. Колсанов, С.С. Чаплыгин, P.P. Юнусов, А.А. Дубинин, И.А. Бардовский, C. Н. Ларионова
Отток лимфы от внутренних половых органов
Лимфатические узлы, к которым направляется лимфа от тела и шейки матки – подвздошные, крестцовые и паховые. Они располагаются по месту прохождения подвздошных артерий и на передней части крестца по ходу круглой связки. Лимфатические сосуды, расположенные у дна матки, доходят до лимфатических узлов поясницы и паховой области. Общее сплетение лимфатических сосудов от внутренних половых органов и прямой кишки расположено в дугласовом пространстве.
Внутренние половые органы иннервирует симпатическая и парасимпатическая вегетативная нервная система. Нервы, идущие к матке, обычно симпатические. На их пути присоединяются спинномозговые волокна и структуры крестцового нервного сплетения. Сокращения тела матки регулируются нервами верхнего подчревного сплетения.