На сегодняшний день у многих людей врачи диагностируют развитие острой формы холецистопанкреатической патологии. Симптомы холецистопанкреатита имеют схожую клиническую картину с развитием других заболеваний пищеварительной системы органов, что обуславливается воздействием факторов окружающей среды, пищевыми продуктами, включающими в свой состав элементы ГМО, а также постоянством стрессовых ситуаций. Согласно статистическим данным медицины, данное заболевание имеет довольно широкую распространенность среди представительниц прекрасного пола. В представленной статье разберемся подробнее, что называется хроническим холецистопанкреатитом, причины и механизм его развития, а также симптомы и лечение холецистопанкреатита, протекающего как в острой форме, так и в хронической формах.
Общие сведения
Возникновение холецистопанкреатита обусловлено анатомической близостью и функциональным взаимодействием поджелудочной железы (ПЖ) и желчного пузыря. Сбой саморегуляции сфинктерной системы фатерова соска при заболевании одного из органов рано или поздно приводит к патологическим изменениям в другом. По данным исследований в сфере клинической гастроэнтерологии, у 69-70% пациентов с острым холециститом патологически изменена паренхима железы, при хроническом холецистите показатель достигает 85-88%.
У 38-39% людей, страдающих острым панкреатитом, диагностируется холецистит, при хроническом воспалении поджелудочной железы желчный пузырь поражается в 62-63% случаев. При такой болезни, как острый холецистопанкреатит, часто в процесс вовлекается печень – она воспаляется, и в ней происходят дистрофические и некротические изменения.
Особенности у женщин
Количество больных женщин резко возросло. Если недавно наибольшая распространенность холецистопанкреатита была среди людей 45-50 лет, то сейчас воспаление чаще всего выявляется в 30-35 лет. Острая форма заболевания чаще диагностируется у женщин, нежели у мужчин. Существует теория том, что острое воспаление обусловлено изменением гормонального фона.
Специфика у мужчин
У мужчин данная патология более чем в половине случаев обусловлена алкоголизмом. При этом имеет большое значение стаж. У мужчин фактором риска является курение. У них холецистопанкреатит чаще приводит к осложнениям.
Что такое холецистопанкреатит
Воспаление желчного пузыря и поджелудочной железы не знает различий по принадлежности к полу, социальному положению, возрасту. Патологии подвержены все люди, поскольку анатомически эти органы у всех расположены одинаково. И если дает сбой поджелудочная, то зачастую в процесс включается и желчный пузырь.
МКБ-10 относит холецистопанкреатит к одиннадцатому классу вместе с прочими заболеваниями пищеварительной системы. Всего в документе выделено 22 класса. Последний – коды для особых целей, начинается с буквы U. Подход очень напоминает библиотечный каталог, в котором каждая книга имеет собственное буквенное и цифровое обозначение, чтобы библиотекарь мог ее без труда обнаружить на полке.
Среди множества болезней хронический и острый холецистопанкреатит тоже имеют собственный код по МКБ-10. В классификации под кодами от К80 до К87 перечислены заболевания желчного пузыря и желчевыводящих путей, под К86 записаны другие болезни поджелудочной. А вот у хронического холецистопанкреатита код по МКБ-10 отмечен К86.8.2*.
Такая классификация помогает врачам точнее поставить диагноз и приписать соответствующее лечение. Маркером болезней органов пищеварения является буква К. Вообще же, МКБ начинается с литеры А, под которой зашифрованы инфекционные и паразитарные заболевания.
Если развивается острый или хронический холецистопанкреатит, особенности его течения таковы, что могут привести к необратимому поражению поджелудочной железы. Холециститу по МКБ-10 и панкреатиту присвоены разные коды, но если болезнь распространилась на поджелудочную и желчный пузырь, лечат их комплексно.
https://youtu.be/u2d6m-mB3Io
Причины
Возникновение сочетанного воспаления поджелудочной железы, желчного пузыря связано с первичным поражением одного из указанных органов. У 85% пациентов начальным звеном заболевания становится холецистит, ассоциированный с желчнокаменной болезнью. В 15% случаев воспалительный процесс развивается в поджелудочной железе и осложняется вторичным ферментативным холециститом. Ведущая роль ЖКБ в развитии холецистопанкреатита обусловлена действием таких факторов, как:
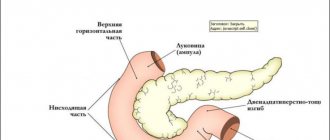
Механическая обтурация фатерова сосочка. При блокаде путей выделения панкреатического сока, желчи возникает билиарный застой, провоцирующий накопление критического количества кишечной флоры внутри желчного пузыря, воспаление органа. Одновременное повышение внутрипротокового давления в панкреатической железе приводит к попаданию в ткани органа собственных энзимов и началу воспалительно-деструктивных изменений.
Дисфункция сфинктера Одди. Постоянное раздражение небольшими конкрементами вызывает дискинезию гладких мышц фатерова сосочка. Возникающие билиарно-панкреатический и панкреато-билиарный рефлюксы способствуют попаданию желчи, в том числе инфицированной, в поджелудочную железу, а панкреатических ферментов – в желчные пути. Усугубляющим фактором становится внутрипротоковая гипертензия на фоне гипертонуса сфинктера Одди.
Кроме этого причины могут быть такими:
- инфекционные болезни;
- сахарный диабет;
- язва желудка;
- нарушения обмена веществ;
- желчнокаменная болезнь;
- воспаление в жёлчном пузыре;
- онкологические патологии;
- наличие в организме паразитов.
Конечно же, неправильное питание и вредные привычки тоже часто могут спровоцировать возникновение этого заболевания. Кроме того, от такой патологии, как холецистопанкреатит, часто страдают лица, злоупотребляющие алкогольными напитками и много курящие. Ещё к воспалительным изменениям в жёлчном пузыре и поджелудочной могут приводить различные медикаменты, которые принимаются людьми бесконтрольно, без учёта побочных эффектов.
Стресс и чрезмерные эмоциональные нагрузки тоже являются провоцирующим фактором для этого заболевания, а так как сегодня стрессу подвержены все слои общества, то болезнь является довольно распространённой, и количество заболевших с каждый годом растёт. Если у человека в организме есть очаги бактериальной инфекции, например, невылеченный кариес, или гайморит и т. д., то эти очаги также могут спровоцировать развитие острого холецистопанкреатита.
Причины холецистопанкреатита у взрослых
В отличие от большинства воспалений, которые могут возникнуть в других частях тела, холецистопанкреатит не всегда является результатом инфекции.
Конкременты в желчных протоках и самом пузыре являются одной из основных причин холецистопанкреатита.
Если желчный пузырь не может опустошиться должным образом (например, по причине рубцов, травм или непроходимости), то желчь накапливается и образовываются камни.
Конкременты блокируют проток частично или полностью, что приводит к развитию воспалительного процесса.
Вторичные распространенные причины:
- инфицирование бактериями, которые проникают через печень и кровь;
- эндокринное заболевание, как сахарный диабет 1 или 2 типа и ВИЧ способны вызвать отек желчного и поджелудочной;
- раковые заболевания тоже способны повлиять на развитие одномоментной воспалительной реакции в поджелудочной железе и желчном пузыре. В этих случаях патология формируется по причине блокировании опухолью желчных протоков;
- язва желудка и наличие в организме паразитов.
Классификация
Существуют следующие типы воспаления:
- острое и хроническое;
- инфекционное и неинфекционное;
- калькулезное и бескаменное;
- со сниженной или усиленной моторикой желчного пузыря;
- осложненное и неосложненное;
- первичное и вторичное;
- гиперферментное (с усиленной выработкой панкреатических ферментов) и гипоферментное;
- легкой, средней и тяжелой степени.
Систематизируя формы заболевания, учитывают особенности его течения и характер гистологических изменений.
С учетом основных морфологических изменений определяются такие формы холецистопанкреатита:
- гнойный;
- экссудативный;
- некротически-деструктивный;
- атрофический.
По характеру течения различают:
- Острый холецистопанкреатит. Как правило, возникает внезапно при наличии механической обструкции или грубых погрешностей в питании. Отличается выраженными болевым и регургитационным синдромами. При отсутствии адекватной терапии летальность составляет 31,5-55,5%.
- Хронический холецистопанкреатит. Заболевание развивается постепенно и обычно связано с ЖКБ. Преобладают диспепсические симптомы, дискомфорт в эпигастральной и подреберных областях, прогрессирующее нарушение процессов пищеварения из-за дегенерации ПЖ.
- Хронический рецидивирующий холецистопанкреатит. Чаще является исходом острой формы патологии, реже наблюдается при предшествующем персистирующем течении. Рецидивы зачастую провоцируются алиментарными нарушениями. Уровень летальности при обострениях достигает 3,5-7%.
Методы диагностики
Диагноз «холецистопанкреатит» ставится после того, как врач осмотрит пациента, отправит его на лабораторные анализы и аппаратную диагностику. Поскольку многие заболевания органов пищеварения имеют схожую симптоматику, необходимо как можно тщательнее провести исследования. Например, отличные результаты дают УЗИ, МРТ.
Врач обязательно направит на анализы крови, кала и мочи, биохимический анализ крови, возможно, понадобится дуоденальное зондирование и рентгеноскопия. Эти меры помогут определить, насколько воспаление поразило органы, каковы их размеры, как они выполняют свои функции.
Патогенез
Механизм развития холецистопанкреатита основан на нарушении физиологического пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку. В нормальных условиях собственные сфинктеры панкреатического и общего желчного протоков предотвращают обратный заброс секрета. При внутрипротоковой гипертензии, возникшей из-за механической обтурации фатерова сосочка или дискинезии сфинктера Одди, становится возможным попадание желчи в проток ПЖ.
Это приводит к активации фосфолипазы, других панкреатических энзимов, образованию из компонентов желчи высокотоксичных веществ, разрушающих орган. Реже на фоне существующего панкреатита происходит заброс ферментов в желчевыводящие пути, провоцирующий развитие холецистита. Дополнительным фактором становится рефлюксное, гематогенное и лимфогенное распространение патогенной флоры. При острых формах холецистопанкреатита воспаление является катаральным или гнойно-некротическим, при хронических преобладают фиброзно-дегенеративные процессы.
Лечение холецистопанкреатита хронического течения
Проявляющиеся характерные симптомы и лечение хронической формы холецистопанкреатита должно проводиться комплексно, включая в себя терапевтические методы консервативного лечения, народных средств, соблюдения специального диетического рациона питания, проведения физиотерапевтических процедур и при необходимости проведения хирургического вмешательства.
Консервативное лечение
Консервативная терапия заключается в назначении больному следующих разновидностей медикаментозных средств:
- антибиотик,
- препараты обезболивающего спектра действия, в виде Баралгина либо анальгина,
- лекарственные средства метаболического спектра действия, одним из которых является таблетки Метиурацила,
- ферментативные препараты, в виде Фестала либо Панкреатина,
- препараты, угнетающие секрецию желудочного сока, такие как Омепразол и его дженерики.
Хирургия
Хронический холецистит, на фоне которого развивается одновременное поражение поджелудочной железы язвенными новообразованиями, а также наличие гастрита либо язвенного поражения желудка при условии отсутствия должного эффекта на протяжении длительного периода лечения данных патологий консервативными методами, является поводом для проведения хирургического вмешательства.
Проведение операции назначается с целью устранения первопричины патологии, купированию болевого синдрома, а также для нормализации процесса по оттоку желчи и панкреатического сока в полость кишечника.
Народные средства
В качестве дополнительной терапии, оказывающей вспомогательный эффект при проведении медикаментозного лечения, назначается использование народных средств.
Один из наиболее эффективных настоев, которые рекомендуется делать для устранения симптомов и лечения острого холецистопанкреатита, является настой из листовых пластин алоэ. Для того чтобы приготовить этот настой, необходимо:
- листья нарезать и поместить в стеклянную тару,
- залить нарезанный алоэ стаканом холодной воды и оставить для настаивания на 5-6 часов,
- готовый настой процедить и употреблять по 1 столовой ложке три раза в день за 30-40 минут до приема пищи.
Также для приготовления лекарственных настоев и отваров в домашних условиях, используются следующие разновидности трав:
- горькая полынь,
- бессмертник,
- женьшень,
- базилик,
- перечная мята,
- зверобой.
Симптомы
Холецистопанкреатит имеет симптомы схожие с симптомами других заболеваний желудочно-кишечного тракта. В частности, это диспептические расстройства, тошнота (а иногда и рвота) после приёма пищи, чувство тяжести или даже боль в правом подреберье. Различают острый и хронический холецистопанкреатит. Острая форма возникает непосредственно сразу после еды, при употреблении человеком жареной или жирной пищи.
Пациенты жалуются на боль, опоясывающего характера, мучительную рвоту, вздутие живота, отрыжку и горечь во рту. Может отмечаться бессонница из-за постоянных болевых ощущений, развивается понос или запор. У человека с диагнозом хронический холецистопанкреатит, болезнь протекает с периодами обострений и ремиссии. В период обострения симптомы заболевания аналогичны вышеописанным, а в период ремиссии врач определяет увеличение печени, которая при пальпации болезненна, и боль в области жёлчного пузыря.
Течение такой болезни, как хронический холецистопанкреатит длительное и лечение требует комплексного подхода, который включает в себя медикаментозную терапию, физиотерапию, народные методы и диету. Иногда холецистопанкреатит принимает тяжёлую форму – обструктивную. При такой форме болезни протоки поджелудочной железы закупориваются, что ведёт к нарушению пищеварительных процессов и развитию воспалительных явлений в других органах системы ЖКТ.
Существуют и редкие симптомы этого заболевания, которые проявляются у некоторых людей:
- развитие асцита;
- пожелтение кожных покровов;
- поражения мелких суставов;
- возникновение ложных кист.
В тех случаях, когда не проведено своевременное лечение болезни, вероятность развития осложнений возрастает. Среди самых частых осложнений данной патологии, следует выделить обструкцию жёлчного протока, тромбоз вен, болезни эндокринной системы, а также поражение периферических нервов и перитонит.
Симптомы холецистопанкреатита
Клинические симптомы хронического холецистопанкреатита могут быть очень разнообразными и проявляться как признаками воспаления панкреатической железы, так и воспалительного процесса желчного пузыря. Как и острый тип болезни, хронический холецистопанкреатит проявляется болезненностью в животе, которая локализуется в эпигастральной области или подреберьях. При острой форме боль усиливается после того, как человек поел жирную пищу или употребил алкоголь. Также вероятна многократная рвота, в которой обнаруживаются примеси желчи. Но облегчения больному она не приносит.
Также при развитии заболевания проявляются следующие симптомы:
- диспепсические проявления — тошнота, отрыжка, горечь во рту, чувство тяжести в животе;
- нарушение стула – кал обесцвечивается, в нем присутствует непереваренная пища, дефекация учащается до нескольких раз в день;
- моча приобретает темную окраску;
- могут желтеть склеры, кожа и слизистые;
- из-за постоянной боли может отмечаться бессонница;
- в период обострения наблюдается лихорадка, понижение артериального давления и ощущение общей слабости.
В целом симптомы этого недуга схожи с проявлениями других болезней пищеварительной системы. При хронической форме отмечаются периоды ремиссии и обострений. В период обострений болезни печень увеличена, что врач определяет в процессе пальпации.
При обструктивной форме заболевания, которая является очень тяжелой, происходит закупорка протоков поджелудочной железы, и пищеварительные процессы нарушаются. Как следствие, воспаляются другие органы ЖКТ.
У некоторых больных возникают редкие симптомы этой болезни. К ним относятся:
- асцит;
- поражение мелких сосудов;
- ложные кисты.
Диагностика
Диагноз холецистопанкреатит ставится на основании жалоб пациентов и визуального осмотра.
Заподозрить холецистопанкреатит можно при наличии типичных жалоб и физикальных симптомов (Кера, Мерфи, Мейо-Робсона, Мюсси-Георгиевского). Для подтверждения диагноза необходимо комплексное обследование с применением лабораторных и инструментальных исследований.
Наиболее информативными в диагностическом плане являются такие методы, как:
- Биохимический анализ крови. Характерными признаками заболевания являются значительное повышение показателей щелочной фосфатазы и прямого билирубина, при некрозе поджелудочной железы увеличивается уровень АСТ и АЛТ. Также обнаруживают гипоальбуминемию и диспротеинемию, что связано с недостаточностью пищеварения.
- Микроскопический анализ кала. В случае холецистопанкреатита в копрограмме определяют остатки непереваренной пищи, большое количество неисчерченных мышечных волокон и зерен крахмала. Дополнительно выполняют ИФА кала на альфа-амилазу — повышение уровня фермента в 3-4 раза позволяет подтвердить диагноз.
- Ультразвуковое исследование брюшной полости. УЗИ желчного пузыря, поджелудочной железы выявляет признаки поражения органов. Характерно утолщение стенок и отечность желчного пузыря, наличие конкрементов в его полости и желчных протоках, неоднородность паренхимы поджелудочной железы, деформация ее контуров.
- Томография. Магнитно-резонансная панкреатохолангиография используется при недостаточной информативности других методов и помогает детально изучить структуру ПЖ и билиарной системы. Метод необходим для обнаружения кист и участков некроза, диагностики патологий печени и головки поджелудочной железы.
- РХПГ. Ретроградная холангиопанкреатография применяется для визуализации состояния желчевыводящих путей и панкреатических протоков. Метод позволяет выявить рентгенонегативные конкременты, оценить диаметр желчных протоков, состояние сфинктера Одди. По показаниям может осуществляться папиллосфинктеротомия.
В общем анализе крови при обострении холецистопанкреатита отмечают незначительный лейкоцитоз, повышение СОЭ. В биохимическом анализе мочи могут присутствовать билирубин и уробилин. При подозрении на гельминтоз проводят иммуноферментные исследования крови. С целью исключения патологий других органов ЖКТ производят обзорные рентгенограммы и рентгенологическое исследование с пероральным контрастированием.
Прежде всего, острый или обострившийся хронический холецистопанкреатит дифференцируют с острым аппендицитом. Основными диагностическими критериями являются локализация боли в эпигастрии или левом подреберье, УЗИ-признаки поражения ПЖ и билиарного тракта, положительные симптомы Мейо-Робсона и Кера. Обращают внимание на анамнез и длительность течения заболевания — быстрое нарастание симптомов на фоне общего благополучия свидетельствует в пользу острой хирургической патологии. Для обследования пациента привлекают гастроэнтеролога, гепатолога и хирурга.
Воспаление желчного пузыря и поджелудочной железы
О наличии заболевания пациент узнает быстро благодаря явным симптомам, однако окончательный диагноз может поставить только врач после проведения диагностики.
Симптомы острой формы
В острой форме симптомы холецистопанкреатита имеют выраженную форму. Больной испытывает:
- сильную боль под ребрами с правой стороны тела, она может перейти на спину и стать опоясывающей;
- тошноту и рвоту;
- метеоризм и вздутие живота;
- потерю массы тела;
- запор и жидкий стул попеременно;
- отрыжку, сухость и горечь во рту;
- кожный высыпания и зуд;
- обезвоживание;
- посинение кожи вокруг пупочной ямки.
Признаки хронического процесса
При отсутствии лечения острая форма постепенно переходит в хронический холецистопанкреатит, характеризующийся периодами обострения и ремиссии. Обострение проявляется признаками, характерными для острого холецистопанкреатита.
В период ремиссии симптоматика исчезает, и пациент чувствует себя относительно здоровым. Но при этом происходят негативные изменения в организме, проявляющиеся в виде:
- желтушности кожных покровов;
- боли в подреберье после употребления определенной пищи;
- появления белого налета на языке;
- образования на кистях рук артритных узелков;
- скопления жидкости в брюшной полости;
- сухости и шелушения кожных покровов.
Код МКБ
Хронический холецистопанкреатит имеет код по мкб 10 – К86.8.2. Заболевание относится к 11 классу, включающему патологии пищеварительной системы и обозначаемому буквой К. Коды по МКБ 10 записываются с помощью букв (от А до U) и цифры.
Обозначения К80-К87 шифруют болезни желчевыводящих путей и желчного пузыря. В частности К86 обозначает другие болезни поджелудочной системы.
Эхографическая картина
Диагностику заболевания проводит врач. Он осматривает пациента, выслушивает жалобы и назначает анализы. Важнейшим способом обнаружения болезни является УЗ-исследование брюшной полости. При его проведении специалист может обнаружить признаки холецистопанкреатита в виде диффузных изменений стенок печени и желчевыводящих протоков:
- зернистость;
- неоднородность;
- плотность;
- рубцевание;
- склероз;
- кровоизлияния;
- скопление продуктов обмена веществ и другие изменения в тканях.
При рассмотрении желчных протоков отмечается их повышенная эхогенность, а расположение и состояние кровеносных сосудов просматривается плохо.
Лечение
Препараты, которые пациенту при этом заболевании назначаются, это: антибиотики; обезболивающие средства (баралгин, анальгин); метаболические препараты (метилурацил); ферментативные средства (панкреатин, фестал); средства угнетения секреции сока (циметидин, омепразол). Питание при недуге должно быть нормализовано, а также должны быть исключены некоторые категории продуктов. Поэтому питание при данной болезни требует внимательного подхода – человеку необходимо полностью перестроить свой рацион, чтобы избежать повторных обострений заболевания.
Народные средства оказывают хорошее воздействие на органы пищеварения, поэтому лечение ими вполне оправдано, но только в комплексе с диетой и медикаментозной терапией. Что касается физиотерапии, то она назначается сугубо индивидуально, в зависимости от тяжести процесса и формы заболевания. Причём в стадии обострения она противопоказана, и при хроническом холецистопанкреатите её проводят лишь в стадии ремиссии. Иногда единственным возможным методом устранения патологии является хирургическое лечение.
Медикаментозное лечение
При хроническом холецистите и панкреатите назначаются медикаменты: антибиотики, обезболивающие, метаболические средства и ферментативные:
- Чтобы снять боль и улучшить работу желчного пузыря назначают спазмолитические средства. Это Папаверин, Анальгин.
- Для улучшения пищеварения и выработки достаточного количества ферментов – Креон, Панкреатин.
- Чтобы уменьшить выработку секрета железы – Омепразол.
- Антибактериальные препараты – Метронидазол.
- Для восстановления микрофлоры кишечника – Хилак.
Все эти средства нельзя использовать самостоятельно, они обязательно согласовываются предварительно с врачом.
Физиотерапия
В лечении холецистопанкреатита часто применяются физиопроцедуры.
Наиболее эффективны:
- лекарственный электрофорез;
- рефлексотерапия (воздействие на активные точки);
- воздействие переменным током;
- магнитотерапия.
Физиопроцедуры проводятся после исчезновения болевого синдрома в фазу ремиссии. При воспалении желчного пузыря и поджелудочной железы полезны грязелечение, гидротерапия и санаторно-курортное лечение.
Хирургическое вмешательство
При неоднократном воспалении целесообразно проведение операции. Это означает, что операцию на желчном пузыре необходимо провести в течение 24 часов после госпитализации.
Острое воспаление желчного пузыря можно вылечить и без оперативного вмешательства. Однако после консервативной терапии часто возникают осложнения. В 30% случаев лечения хронического холецистопанкреатита врач назначает проведение операции.
После удаления органа, промывают брюшную полость, чтобы полностью убрать вытекшую желчь.
Пожилым людям или при повышенном хирургическом риске из-за сопутствующих заболеваний, хирургическое вмешательство могут отложить на более поздний срок.
Диетотерапия при холецистопанкреатите
Взрослым людям обязательно следует соблюдать правильное питание. При патологии хронический холецистопанкреатит диета — это образ жизни.
При острой форме заболевания врачи иногда разрешают отходить от установленных ими правил в плане питания, однако злоупотреблять этим не стоит.
Что подразумевает соблюдение диеты? Прежде всего это исключение вредных продуктов. Для составления рациона питания обращаются к лечащему доктору. Здесь важно учитывать течение болезни, наличие сопутствующих недугов, результаты анализов и вкусовые качества пациента.
Соблюдение диеты — важный этап лечения. Однако, этот метод не может выступать в качестве монотерапии. Одна диета не поможет вылечить холецистопанкреатит.
График приема питания следует рассчитать сразу. Принимать пищу рекомендуется каждые 2,5–3 часа. Например, завтрак должен составлять 30% от суточного рациона, второй завтрак — 10%, обед — 30%, полдник — 15%, ужин — 10%.
Соблюдение диеты помогает не переедать, полноценно питаться, не нагружать желудок и остановить воспалительный процесс.
Меню примерного рациона питания:
| Понедельник | Вторник | Среда | Четверг | Пятница | Суббота | Воскресенье |
| 3 яичных белка, овсянка на воде, слабый чай, крекеры или галетное печенье | овсяная каша, крекеры и ромашковый настой | омлет из картофеля, котлета на пару, яйцо всмятку, чай | яйцо всмятку, макароны с сыром, чай с молоком | паровой омлет с овощным салатом, гречневая каша с молоком, стакан теплого чая с лимоном | манная каша, зеленый чай, сырники в медовом соусе | порция овсянки, творог и крекер, кисель |
| стакан кефира или нежирный творог | пастила и мятный чай | отвар шиповника с карамелью | ромашковый чай с сухим бисквитом | галетное печенье и нежирное молоко | фрукты | овощной салат, безе |
| овощной суп, кусочек крольчатины или другого нежирного мяса, манка | морковное пюре, говяжья котлета, настой шиповника | суп с фрикадельками, запеченная рыба в лимонном соусе, зеленый чай | запеченные яблоки, суп вегетарианский, молоко | кисель или сухари с кефиром, картофельное пюре со сливочным маслом, простокваша | сельдерейный суп, рыба на пару, гречневая каша и овощной салат | тыквенный суп-пюре, компот, безе |
| стакан кефира с бисквитом | варенье из некислых ягод с кусочком вчерашнего хлеба и чаем | полдник — запеченные яблоки | творожная запеканка | творожное суфле, кисель | чай с лимоном и паровой омлет | яблоки, запеченные с творогом |
| компот из сухофруктов, не сладкое варенье | стакан нежирного домашнего йогурта, галетное печенье | 200 мл нежирного кефира или молока | овощной салат из помидор и огурцов, чай с лимоном | чашка кефира | простокваша и печеный пирог с мясом | нежирный творог, чай с лимоном |
Для составления рациона питания на неделю нужно знать какие продукты запрещено использовать и в каком виде готовят еду.
Пациентам с холецистопанкреатитом рекомендуется принимать протертую пищу. Готовить на пару, запекать, варить. Мясные бульоны использовать нежелательно.
Нельзя острые блюда, копчености, соления, готовые покупные продукты (супы в брикетах, каши быстрого приготовления). Запрещено кушать свежий хлеб, жирное мясо, сливки, бобовые, употреблять кофе и алкоголь.
Также в список запрещенных продуктов входят маринованные блюда, жиры животного происхождения, сдоба и грибы.
Народные методы
Поможет лечение хронического холецистита и панкреатита с помощью народных методов.
Самыми распространенными из них являются:
- Настои из полыни и тысячелистника. Для этого берется 1 ч. л. каждой из трав, заливается стаканом кипятка. Настаивать отвар нужно около 30 мин, после процедить и принимать по половине 3-4 раза в день.
- Настои из фиалки, мяты, липы, зверобоя, ромашки. Для этого потребуется взять по 1 ч. л. каждого из них и залить 500 мл кипяченой воды. Настоять полчаса, процедить и принимать перед едой по 1 стакану 3 раза в день.
- Настои из полыни, зверобоя и мяты. Эти травы обладают высокими лечебными свойствами. Они отлично себя зарекомендовали при лечении холецистопанкреатита. Для этого потребуется взять 1 ч. л. каждой травы и залить все 0,5 литров кипятка. Настоять минут 20, процедить и принимать по 1 стакану 2 раза в день натощак.
- Листья Золотого уса. Измельчить 2-3 листа растения, залить 500 мл кипятка, на среднем огне кипятить 10-15 минут. Настаивать 8 часов. Пить рекомендуется тёплую настойку 3 раза в день до еды, 50 мл. Курс 30 дней. Такое лечение помогает снять воспаление желчных путей, применяется при болезнях желчного пузыря.
- Земляника. Корни лесной земляники (1 ст. ложка) залить кипятком (250 мл). Дать настояться 1 час. Пить утром и вечером по 100 мл. Применяют при холецистите, гастрите, от панкреатита.
- Укроп. Укропная вода употребляется при проблемах с работой желудочно-кишечного тракта. Семена укропа залить кипятком, дать настояться. Пить 3 раза в день по 100 мл. Готовую укропную воду можно приобрести в аптеке.
В дополнение к медикаментозному лечению хронического холецистопанкреатита используется отвар шиповника, льняное масло, смесь касторки с любым свежевыжатым соком. Все это необходимо принимать за 30 минут до еды. Чтобы очистить ЖКТ, в еду добавляется женьшень, мускатный орех и базилик.
Как лечить патологию
Лечение хронического холецистита состоит в приеме медикаментозных препаратов и строгой диете.
Комплекс лекарственных средств включает такие средства:
- Обезболивающие, которые снимают болевой синдром.
- Ферментные средства помогают при пищеварении.
- Необходимы препараты, сдерживающие образование секретов поджелудочной.
- Скорее всего, потребуются антибиотики.
- Токсины из организма выведет минеральная вода.
- Пробиотики должны внести в кишечник полезные микроорганизмы, которые снизят брожение, газообразование.
- Прокинетики улучшат работу желудка.
При любой форме болезни – острой или хронической – необходимо придерживаться диеты №5. Диета при панкреатите – это целая система питания, направленная на восстановление функций поджелудочной и желчного пузыря. Пациенту предписываются блюда тушеные, вареные, запеченные. Сладкое, печеное, острое, соленое придется исключить. Нельзя допускать, чтобы пища провоцировала повышенное выделение ферментов и соков.
https://youtu.be/by7UNc4PKr8
Много привычных продуктов оказывается под запретом. Эта вынужденная мера призвана продлить человеку жизнь. Среди основных рекомендаций можно назвать следующие:
- хлеб можно только вчерашний;
- овощи – после термической обработки;
- супы – перетертые овощные без зажарки;
- яйца в любых видах, кроме сваренных вкрутую, запрещены;
- сладкую газировку нельзя совсем, крепкие чаи, кофе лучше минимизировать;
- углеводы лучше употреблять в виде жидких каш – гречневой, геркулесовой, рисовой;
- мясные и рыбные блюда должны быть приготовлены из нежирных сортов, без поджаренной корочки;
- кисломолочные продукты – только нежирные;
- придется освоить кисели, компоты, отвары из полезных трав.
Различные маринады, блюда со специями, волокнистые овощи без термообработки вредят больной поджелудочной, поэтому подлежат полному исключению из рациона.
Диету регламентирует лечащий врач, причем неукоснительно соблюдать ее нужно и при ремиссии. Питаться необходимо небольшими порциями 5-6 раз в день. Таким образом не будет создаваться лишняя нагрузка на поджелудочную железу и желчный пузырь.
Предписаний много, к диете необходимо привыкнуть. Но это – единственный путь сохранить здоровье.
Осложнения
При холецистопанкреатите формируется выраженная недостаточность пищеварения, связанная с нарушением выделения желчи, отсутствием необходимых панкреатических ферментов. У пациентов возникает стеаторея и лиентерея, наблюдается значительное снижение веса. Вследствие вовлечения в патологический процесс островков Лангерганса может развиваться панкреатогенный сахарный диабет. Инфицирование прилежащих участков тонкого кишечника приводит к возникновению дуоденита.
Тяжелым осложнением холецистопанкреатита является панкреонекроз, который выявляется при активации ферментов внутри протоков ПЖ. У больных часто обнаруживается поражение желчного пузыря в виде перихолецистита и эмпиемы. Без лечения может произойти перфорация органа и выход инфицированного содержимого в свободную брюшную полость. При этом существует риск желчного перитонита. При обострении может формироваться полиорганная недостаточность, которая иногда приводит к летальному исходу.
Симптоматика острого и хронического холецистопанкреатита
Первым симптомом заболевания будут сильные боли с правой стороны живота, под ребрами. С распространением воспалительного процесса боль перейдет и на спину, станет опоясывающей, что характерно для панкреатита. Человек плохо себя чувствует, его рвет. Если не предпринять неотложных мер – возможны самые нежелательные последствия. Холецитопанкреатит, к сожалению, дает довольно высокий показатель смертности.
Отсутствие медицинской помощи способно привести к поражению нервных волокон, перекрытию желчных протоков, тромбозам вен. Все эти осложнения чреваты крайне тяжелым состоянием – перитонитом.
Гастроэнтеролог выявляет следующую клиническую картину:
- вздутый живот;
- запор и жидкий стул попеременно;
- отрыжка;
- сухость и горечь во рту;
- кожный зуд;
- обезвоживание.
Рекомендации по облегчению симптомов
Чтобы облегчить симптомы хронического панкреатита и холецистита, выполните следующие рекомендации:
- Выпивать минимум 2 литра воды в день.
- Включить в рацион: чеснок, женьшень, мускатный орех. Они помогут улучшить работу желчного пузыря и вывести оттуда вредные вещества.
- Уменьшите употребление жирных сортов мяса, куриных яиц, картофеля и всего остального, что сильно повышает холестерин.
- Чаще включать в рацион продукты, богатые витамином С, так как в них содержится много аскорбиновой кислоты. К таким продуктам относится: цветная капуста и брокколи, киви, цитрусовые, земляника, хрен, шпинат, чеснок, смородина черная.
- Отличный способ очистить желчный пузырь, это принимать касторовое масло с любым свежевыжатым соком.
Особенности питания
На вопрос, как лечить холецистопанкреатит, гастроэнтеролог ответит – правильным питанием. Какими бы эффективными не были лекарственные средства, они не помогут без соблюдения специальной диеты, необходимой при холецистопанкреатите.
Пациент должен питаться 5-6 раз в день небольшими порциями. Пища должна быть легкоусваеваемой, содержать большое количество белков и минимальное — сахаров. Употребляются блюда тушеные, вареные, запеченные. Хлеб вчерашний, блюда, не вызывающие обильного выделения поджелудочных соков.
Диета при хроническом холецистопанкреатите исключает:
- острые, соленые и копченые продукты;
- колбасы и полуфабрикаты;
- специи, маринады;
- жирные продукты;
- сырые овощи;
- шоколад и какао;
- алкоголь;
- бобовые;
- газированные напитки;
- сок цитрусовых;
- крепкий чай и кофе.
Список нужных продуктов
Питание при холецистопанкреатите подразумевает употребление:
- вчерашнего хлеба;
- отварных или тушеных овощей (томаты ограничены);
- нежирных кисломолочных продуктов;
- яиц в разном виде, кроме сваренных вкрутую;
- нежирное мясо и рыбу;
- каши, особенно имеющие повышенную клейкость, таких как овсяная;
- супы без обжарки, желательно перетертые;
- травяные отвары, кисели и компоты.
Эти продукты должны составлять основу рациона. Соленые блюда или сырые овощи могут включаться в небольших количествах в периоды ремиссии.
Диета в период обострения
Диета при холецистопанкреатите в период обострения направлена на максимальное сокращение нагрузки на печень и поджелудочную железу. Список продуктов питания сокращается до минимума и включает:
- слизистые супы;
- легкую протертую пищу без масла, приготовленную на воде;
- хлеб пшеничный вчерашний и сухари;
- каши жидкие протертые, можно с небольшим количеством молока;
- кисели, компоты, травяные отвары.
Когда первые симптомы уходят, в меню постепенно вводится нежирное мясо, рыба и творог.
В период обострения полезны жидкие каши
Особенности лечения болезни
Холецистопанкреатит — лечение
Чаще всего, заболевание лечится хирургическим путём. Симптоматическая терапия назначается на продолжительное время. Медикаментозные средства используются для того, чтобы улучшить пищеварение. Такие средства представляют собой искусственные аналоги пищеварительных ферментов и предназначены для устранения стеатореи, нормализации пищеварения и предотвращения образования эластазы в каловых массах.
Вся процедура лечения основывается на следующих принципах:
- стабилизация функциональности поджелудочной железы;
- повышение качества жизни пациента;
- нейтрализация возможных осложнений;
- устранение воспалительных процессов.
Интоксикация устраняется путем назначения минеральных вод, содержащих хлориды и гидрокарбонаты (по одному стакану пять раз в день).
Анализ минеральной воды
Также было разработано специальное диетическое питание (речь идет о диете №5П), которая исключает жирную, острую и кислую пищу, газированные напитки.
Диета №5П
Ниже приведены медицинские препараты, которые назначаются при лечении холецистопанкреатита.
Рецепты вкусных блюд
Чтобы жизнь при воспалительных заболеваниях поджелудочной и желчного пузыря не казалась такой серой и скучной, необходимо ее несколько разнообразить. Предлагаем следующие рецепты при панкреатите и холецистите.
- Картофельные котлеты. Берем 7 средних картофелин, чистим, варим, а когда остынет – и натираем. К этой массе добавляем мелко нарезанные 250 г молочной или докторской колбасы, а также 200 г натертого твердого сыра. Вмешиваем 3 сырых яйца, зелень и зеленый лук по вкусу, соль, 2 ложки муки. Должна получиться масса, из которой делаются котлетки (их надо запанировать в муке). Готовим блюдо в пароварке.
- Овощной суп с сырными фрикадельками. Берем 2,5 литра или воды, или овощного бульона, ставим на огонь. Готовим массу для фрикаделек: натираем 100 г неострого твердого сыра, смешиваем с размягченным сливочным маслом, 100 г муки и 1 сырым яйцом, зеленью и небольшим количеством соли. Перемешиваем, ставим в холодильник на 30 минут. Для бульона: натираем крупно 1 морковь, режем 1 болгарский перец полосками, а луковицу и 5 картофелин – кубиками. Варим около 15 минут в кипящей воде. Далее туда бросаем фрикадельки размером с фасолину, сформованные из находившейся в холодильнике сырной массы.
- Тыква – очень полезный продукт. Из нее можно приготовить много блюд. Например, запеканку из тыквы с яблоками.
Запеканка из тыквы с яблоками – и вкусное, и весьма полезное блюдо
Нужно взять 600 г тыквы, очистить от кожицы и семян, натереть. То же сделать с 200 г сырых яблок. Затем тыкву и яблоки припустить на сковороде с 10 г сливочного масла, протереть вилкой. Добавить в получившееся пюре 100 мл молока, довести до кипения, добавить немного (около 60 г) манной крупы, варить 8 минут на маленьком огне.Далее нужно снять с огня, охладить до 60°C, добавить столовую ложку сахара и 1 яйцо, перемешать. Эту массу нужно выложить на смазанный жиром и посыпанный сухарями противень, запекать в духовке. Подавать со сметаной.
https://youtu.be/BOVLqyHQmeY
Причины развития
Анатомическая связь всей пищеварительной системы приводит к тому, что если поражается один орган ЖКТ, то в воспалительный процесс втягиваются и другие органы этой системы. Второй причиной появления одновременного воспаления всех органов ЖКТ являются общие причины заболевания – нерегулярное питание, прием алкоголя, нарушение сбалансированности еды.
Основные факторы, наличия которых провоцируют развитие холецистита и панкреатита:
- Нерегулярный прием пищи;
- Несбалансированное питание с большим содержанием жиров и легкоусвояемых углеводов;
- Злоупотребление алкоголем;
- Хронические стрессы;
- Другие сопутствующие заболевания желудочно-кишечного тракта.
Такие заболевания, как холецистит, панкреатит и холецистопанкреатит, считаются аутоиммунными воспалительными процессами агрессивного характера. На практике это означает, что чаще всего их пусковым механизмом является инфекция.
Если в организме есть постоянные очаги бактериального поражения, например, невылеченный кариес, это становится фактором развития болезни.
Хронический и острый холецистопанкреатит развивается по разным причинам. Наибольшее значение имеют следующие этиологические факторы:
- частое употребление спиртных напитков;
- курение;
- неправильное питание;
- аутоиммунные нарушения;
- ожирение;
- прием медикаментов;
- паразитарные заболевания;
- вирусные и бактериальные инфекции;
- гепатит;
- гастродуоденит;
- муковисцидоз.
Виды болезни
Выделяют острый и хронический холецистопанкреатит.
Острая форма всегда развивается внезапно. Приступу предшествует тошнота. Часто спазм возникает после неумеренного потребления жирной еды. Болезнь проявляется после формирования камней и закупорки ими желчных протоков или после острого расширения желчного.
Главный отличительный признак холециститапанкреатита — болезненность, локализующаяся с правой стороны или в области пупка. Характер болевого синдрома — острый, режущий.
Признаки хронического холецистопанкреатита сглажены. Их обострение связано с нерациональным питанием, употреблением спиртных напитков. При условии, что человек придерживается режима питания, не допускает стрессов, вредных привычек удается достичь устойчивой ремиссии.
Зависимо от преобладания деструктивных процессов, выделяют:
- некроз поджелудочной и катаральный хронический панкреатит;
- деструктивный холецистит с отеком панкреаса;
- катаральный холецистит вместе с хроническим панкреатитом;
- тотальный деструктивный холецистопанкреатит.
Диагностика и лечение
Диагноз холецистопанкреатит ставится на основании жалоб пациентов и визуального осмотра. Также учитываются данные лабораторной диагностики (анализа крови, мочи).
Когда не удаётся точно диагностировать заболевание, показано проведение УЗИ жёлчного пузыря и поджелудочной железы, а также проведение МРТ.
Лечение этого заболевания должно быть комплексным. Это значит, что медикаментозное лечение дополняет диета и процедуры физиотерапии. Препараты, которые пациенту при этом заболевании назначаются, это:
- антибиотики;
- обезболивающие средства (баралгин, анальгин);
- метаболические препараты (метилурацил);
- ферментативные средства (панкреатин, фестал);
- средства угнетения секреции сока (циметидин, омепразол).
Питание при недуге должно быть нормализовано, а также должны быть исключены некоторые категории продуктов. В частности, диета предусматривает полный отказ от солений, маринада, копчёностей, консервации и алкогольных напитков. Питание должно быть дробным и частым, причём диета должна соблюдаться длительное время, а не только в период обострения заболевания.
Существует множество других продуктов, которые диета при холецистопанкреатите не допускает к употреблению. В частности, это выпечка, мороженое и шоколад, зелёный лук, крепкий чай, редис, щавель, кислые соки, нежирное мясо и рыбные бульоны, а также некоторые другие продукты. Поэтому питание при данной болезни требует внимательного подхода – человеку необходимо полностью перестроить свой рацион, чтобы избежать повторных обострений заболевания.
Пациентам разрешена диета №5, и все продукты, которые в неё входят, например, отварное мясо, рыба, овощные супы, полужидкие каши, свежие кисломолочные продукты и многое другое. Полное описание, из чего состоит диета №5, распишет лечащий врач после подтверждения диагноза.
Народные средства оказывают хорошее воздействие на органы пищеварения, поэтому лечение ими вполне оправдано, но только в комплексе с диетой и медикаментозной терапией.
Что касается физиотерапии, то она назначается сугубо индивидуально, в зависимости от тяжести процесса и формы заболевания. Причём в стадии обострения она противопоказана, и при хроническом холецистопанкреатите её проводят лишь в стадии ремиссии. Иногда единственным возможным методом устранения патологии является хирургическое лечение.
Профилактические меры
Главным принципом профилактики холецистопанкреатита считается отказ от спиртных напитков и курения.
Отказ от курения, наркотиков и алкоголя
Кроме того, приступы заболевания сопровождаются сильными болями в верхней части живота после каждого приема пищи, поэтому рацион следует составить таким образом, чтобы количество провоцирующих продуктов в нем было минимальным. Питаться следует дробно (не более 60 г за один раз), с частыми повторениями, количество жиров нужно ограничить, а витаминов, напротив, увеличить.
Дробное питание
https://youtu.be/Y96AmKe3eoE
Признаки заболевания
В период, когда хронический холецистопанкреатит перешел в стадию обострения, пациент может ощущать следующие симптомы:
- нарушения работы органов ЖКТ;
- болезненные ощущения после приема пищи;
- снижение массы тела;
- метеоризм;
- наличие жиров в каловых массах;
- боль или дискомфорт в области под правым ребром;
- кожные покровы в области пупка могут приобрести синеватый оттенок;
- наличие уплотнения в области, где расположена поджелудочная железа;
- наличие сыпи около пупка;
- уменьшение объема мышц брюшной полости, сочетающееся с утоньшением слоя подкожного жира.
Если на протяжении длительного времени пациенту не проводится лечение панкреатита и холецистита, это может привести к недостаточности поджелудочной железы. При этом нехватка пищеварительных ферментов может вызвать следующие симптомы:
- жиры не усваиваются;
- панкреатическая липаза вырабатывается в небольшом количестве;
- кал становится жидким и приобретает белесоватую окраску;
- наблюдается наличие непереваренных мышечных волокон в каловых массах.
В некоторых случаях заболевание может приобрести особую форму — обструктивный холецистопанкреатит хронического течения. Он характеризуется закупориванием выводных протоков двенадцатиперстной кишки.
Во многом симптомы заболевания могут зависеть от его формы. Так, боль в области правого нижнего ребра может наблюдаться при холецистопанкреатите в хронической форме или стадии обострения.
При наличии воспалительных процессов в поджелудочной железе или в желчном пузыре боли имеют свойство усиливаться после приема пищи. Эти ощущения могут уменьшаться, если больной будет сидеть и слегка наклонится вперед.
Выраженная тошнота и рвота — главные признаки алкогольного холецистопанкреатита. В этом случае патология развивается, как правило, в результате повреждения эпителия поджелудочной железы.
Тошнота со рвотой также может указывать на сильное отравление организма этиловым спиртом. Последний перерабатывается в печени, после чего он попадает в кровоток. При длительном накоплении его в организме в больших количествах в клетках может произойти нарушение биохимических процессов, уменьшается выработка пищеварительных ферментов, снижается выделение биологически активных веществ. Это главные причины тошноты, рвоты, нарушения процесса пищеварения.
Диета при лечении холицисто-панкреатита
Успех лечения холицисто-панкреатита во многом зависит от соблюдения диеты, поскольку именно правильное питание способствует быстрому выздоровлению пациента. Основными принципами рационального питания при данном заболевании являются:
- частое и дробное питание небольшими порциями;
- употребление пищи в одно и то же время;
- исключение из рациона холодной и горячей пищи;
- употребление вареных и тушеных продуктов;
- исключение из рациона острого, жирного и жареного;
- уменьшение объема употребляемых кофе и чая.
Разрешенные продукты:
- черный и белый хлеб, печенье типа галет;
- постное мясо, рыба, птица;
- крупяные каши и гарниры, особенно гречневая и овсяная;
- овощные, крупяные, молочные супы;
- свежие и приготовленные на пару овощи, зелень;
- нежирные молочные продукты, в том числе твердый сыр;
- масло сливочное и растительное;
- мед, сахар, варенье в небольших количествах.
Запрещенные продукты:
- свежеиспеченный хлеб и сдобные изделия;
- рыба, птица, мясо жирных сортов;
- консервы, маринады, копчености, икра;
- наваристые бульоны из грибов, мяса и рыбы;
- хрен, горчица, острые приправы;
- алкоголь, крепкий чай, кофе;
- жирное мороженое, крем, шоколад.
Диета при лечении составляется индивидуально для каждого пациента с холицисто-панкреатитом, учитывая реакцию организма на те или иные продукты, причем питание должно быть достаточно калорийным, чтобы обеспечить организм всеми полезными элементами и витаминами.
Хронический холецистопанкреатит — это заболевание, при котором возникает комплекс симптомов, характерных для состояния, когда нарушается процесс переваривания жиров и углеводов в результате сбоя в выработке желчи, пищеварительных ферментов кишечника.
Среди факторов, провоцирующих развитие данной патологии, можно выделить следующие:
- аномально близко расположенные органы гепатопанкреатической системы, вследствие чего может происходить обратное попадание желчи в двенадцатиперстную кишку;
- наличие рубцовой ткани в дуоденальном протоке, в результате чего он сужается;
- наличие холецистита с хроническим характером течения, сочетающегося с возникновением камней, которые закупоривают протоки;
- отсутствие нормального тонуса сфинктера Одди, что может повлечь за собой дуоденопанкреатический рефлюкс;
- слишком сильное давление на печень и двенадцатиперстную кишку из-за метеоризма.
Вызвать воспаление поджелудочной железы и желчного пузыря могут следующие патогенетические механизмы:
- наличие отека в области фатерова соска из-за того, что пищеварительные ферменты не могут нормально перемещаться;
- высокая кислотность желудка, которая сочетается со стимуляцией сфинктера Одди, что приводит к его сокращению по причине избыточного количества соляной кислоты;
- наличие камней в желчном пузыре;
- язвенные поражения оболочки желудка;
- злокачественные новообразования на органах гепатобилиарной системы;
- опухолевые процессы поджелудочной железы.
Лечение народными средствами
Лечение только народными средствами бессмысленно, так как оно не принесет надлежащего результата. Лечение по «бабушкиным рецептам» обязательно должно сочетаться с медикаментозным. Результат применения фармакологических средств – облегчение общего состояния пациента и снижение ярко выраженных симптомов болезни.
Народные методы борьбы с недугом только кажутся безвредными, на самом деле они могут быть опасными для людей с холецистопанкреатитом.
Поэтому использование любого народного средства должно согласовываться с лечащим врачом.
Как предупредить холецистопанкреатит?
Можно ли избежать обострения? Конечно, да. Однако это зависит от больного. В развитии холецистита особую роль играет застой в желчных путях желчи. Это значит, что человеку необходимо больше двигаться, не сидеть на одном мести по нескольку часов, а вести подвижный образ жизни.
Если же вы мало двигаетесь из-за своей работы, то вам следует на протяжении дня выкраивать ежедневно хотя бы минут 30 для гимнастики. Однако тем, кто страдает калькулезным холециститом, развивающимся обычно на фоне образования в желчном пузыре камней, следует избегать любых резких движений, так как это может просто спровоцировать приступы печеночных колик.
Многие пациенты, страдающие подобным заболеванием, возлагают большие надежды именно на препараты современной фармакологии, игнорируя при этом необходимый режим и правила питания.
Стоит напомнить, что желчь выводится только в ответ на прием пищи. Поэтому кушать следует очень часто, примерно 5 раз в сутки строго в определенное время. Именно частые приемы пищи позволяют нормализовать выход желчи, а также всех микроорганизмов, содержащихся в ней, которые также могут спровоцировать воспалительный процесс и его обострение.
https://youtu.be/YJC0KABotqI
Сокотерапия
Возьмите свежий сок алоэ, черной редьки, красной свеклы, пол-литра водки и мед. Стоит отметить, что растению алоэ должно быть больше трех лет. Перелейте все в банку на три литра. Перемешайте и закройте капроновой крышкой. Заверните банку в полиэтиленовый пакет и закопайте в землю на несколько недель. Закапывать следует так, чтобы банка по крышку либо полностью оказалась в земле.
Достаньте через две недели банку из земли и поместите в холодное и темное место. Для более удобного использования смесь можно перелить с бутылку. Принимать следует перед приемом пищи за минут 30 по одной столовой ложке. Выпить следует всю приготовленную смесь. При этом из рациона следует убрать всю жареную, острую, жирную пища, а также алкоголь.
Лечение травами
Народные средства, приготовленное на основе лекарственных трав, следует принимать дольше, чем любые таблетки. Но эффект будет такой же. Для приготовления препарата возьмите одну часть чистотела, по две части листьев перечной мяты, цветков пижмы и льнянки обыкновенной, по 4 части корневища прямостоячей лапчатки и корней лекарственного одуванчика.
После этого залейте полученную смесь горячей водой. На одну ложку травяной смеси требуется стакан воды. Дайте настою постоять полчаса. После этого процедите лекарственное средство через ситечко. Принимайте настой из трав перед приемом пищи. Желательно за минут 20. Пить нужно настой три раза в сутки по 1/4 либо 1/3 стакана.
Один курс – 21 день. Повторять лечение таким настоем нужно раз в 6 месяцев или в год. В итоге такого лечения можно забыть о приступах боли. Однако во время приема такого препарата стоит соблюдать строгую диету. Иначе желчь все равно будет застаиваться и вызывать неприятные ощущения.
Также неплохим народным средством против холецистопанкреатита считается чай из кукурузных рылец. Что касается приемов пищи, то их должно быть 6, а порции небольшими.
Своеобразный рацион современного человека, который состоит преимущественно из жирной и углеводистой пищи, способствует развитию воспаления в органах ЖКТ. Зачастую от неправильной диеты страдают поджелудочная железа и желчный пузырь. Для лечения холецистопанкреатита применяются специальные медикаменты, однако в период выздоровления можно воспользоваться и средствами народной медицины.
Для начала стоит придерживаться специальной диеты, которая исключает употребление алкоголя, острой и жирной пищи. Также нельзя забывать об умеренной физической активности, однако не переусердствуйте, чтобы не спровоцировать обострение патологии. Настои и отвары лекарственных средств снимают воспаление и предотвращают рецидивы недуга.
Если заболевание вызвано лямблиями
Вылечить подобное заболевание поможет один народный метод. Для приготовления лекарственного средства необходимо собрать и засушить молодые листики, а точнее первые, березы. Листочки должны быть клейкими. После этого столовую ложку высушенного сырья залейте стаканом горячей воды и оставьте настаиваться на 24 часа. Принимайте средство на протяжении месяца.
Параллельно с настоем из березовых листиков стоит принимать настой майской полыни. Курс составляет 14 дней. Полынь просто заливается кипятком. Принимайте настой три раза в течение суток по половине стакана.
Перед тем как начать лечение любого заболевания средствами народной медицины, обязательно проконсультируйтесь со специалистами. Самолечение без контроля доктора может привести к осложнениям, которые ничего хорошего не дадут. К тому же обычные травы также могут нанести вред вашему организму, если злоупотреблять дозировкой и применять их не по назначению.
Главная » Болезни мочевого пузыря » Хронический холецистопанкреатит – симптомы, лечение диетой, медикаментами и народными средствами
Хронический холецистопанкреатит в настоящий момент является одной из самых распространенных проблем пищеварительной сферы.
Заболевание проявляется развитием хронического воспалительного процесса одновременно в желчном пузыре и поджелудочной железе с последующим нарушением функции этих органов.
В результате данного недуга в кишечник человека поступает недостаточное количество ферментов и желчи, что осложняет расщепление жиров и углеводов и вызывает целый ряд патологических симптомов.
Патология представляет собой сложный в патогенетическом плане болезненный процесс, который с одинаковой частотой диагностируется и у мужчин, и у женщин.