Адреногенитальный синдром — наследственное заболевание надпочечников, при котором вследствие функциональной несостоятельности ферментов нарушается стероидогенез. Проявляется вирилизацией гениталий, маскулиноподобным телосложением, недоразвитием груди, гирсутизмом, акне, аменореей или олигоменореей, бесплодием. В ходе диагностики определяют уровни 17-гидроксипрогестерона, 17-кетостероидов, андростендиона, АКТГ, проводят УЗИ яичников. Пациенткам назначают заместительную гормонотерапию глюкокортикоидами и минералокортикоидами, эстрогены в комбинации с андрогенами или прогестинами нового поколения. При необходимости выполняют пластику половых органов.
Что такое адреногенитальный синдром
Врождённая гиперплазия надпочечников является самым распространенным типом верулизующих патологий. Адреногенитальный синдром — это заболевание, которое известно мировой медицине, как синдром Апера-Гаме. Его развитие связано с повышенной выработкой андрогенов и выраженным снижением уровня кортизола и альдостерона, причиной чему служит врожденная дисфункция коры надпочечников.
Последствия отклонения могут быть серьезными для новорожденного, поскольку кора надпочечников отвечает за производство огромного количества гормонов, которые регулируют работу большинства систем организма. В результате патологии в теле ребенка (это может наблюдаться как у мальчиков, так и у девочек) становится слишком много мужских гормонов и очень мало женских.
Осложнения
Болезнь может привести к обезвоживанию организма. Это связано с тем, что при данном недуге перестает продуцироваться вещество, которое отвечает за сохранение жидкости в теле. Одним из главных осложнений при данном заболевании является развитие бесплодия. При своевременном лечении можно улучшить детородную функцию и предотвратить развитие бесплодия. Для этого назначается препарат «Простатилен АЦ». Он реализуется в виде ректальных суппозиторий и предназначен для поддержания мужского здоровья. Лекарство оказывает противовоспалительный эффект, устраняет болезненные ощущения, препятствует образованию тромбов и нормализует выработку секрета простаты. Препарат улучшает качество спермы, повышает уровень тестостерона в крови и нормализует сексуальную функцию. Осложнения при данном недуге заключаются в прогрессирующей надпочечниковой недостаточности. В связи с этим крайне важно своевременно обнаружить заболевание для его дальнейшего лечения.
Тип наследования
Каждая форма заболевания связана с генетическими нарушениями: как правило аномалии имеют наследственную природу и переходят от обоих родителей к ребенку. Более редки случаи, когда тип наследования адреногенитального синдрома является спорадическим – возникает внезапно в период формирования яйцеклетки или сперматозоида. Наследование адреногенитального синдрома происходит аутосомно-рецессивным путем (когда оба родителя являются носителями патологического гена). Иногда болезнь поражает детей в здоровых семьях.
Адреногенитальный синдром (АГС) характеризуется следующими закономерностями, влияющими на вероятность поражения им ребенка:
- если родители здоровы, но оба являются носителями гена StAR дефицита, есть риск, что новорожденный будет болеть врожденной гиперплазией надпочечников;
- если у женщины или мужчины диагностировали синдром, а второй партнер имеет нормальную генетику, то все дети в их семье будут здоровыми, однако станут носителями заболевания;
- если один из родителей болен, а второй является носителем адреногенетической патологии, то половина детей в данной семье будут болеть, а другая половина – носить мутацию в организме;
- при наличии болезни у обоих родителей, все их дети будут иметь аналогичные отклонения.
Общие сведения
Адреногенитальный синдром подразделяется на врожденную форму, которая считается классической, и неклассические легкие формы, к которым относятся постпубертатная и пубертатная. Они классифицируются в зависимости от гиперандрогении и уровня дефицита С21-гидроксилазы. При данном заболевании в надпочечниках вырабатывается излишнее количество андрогенов, при этом гормон гонадотропин выделяется в недостаточном количестве. В следствие в яичниках происходит значительное нарушение последующего роста фолликулов, а также их созревания.
Главной причиной адреногенитального синдрома считается врожденный дефицит такого элемента, как С21-гидроксилаза – особого фермента, задействованного в синтезе андрогенов, вырабатываемых в коре надпочечников. Данный фермент образуется в достаточном количестве под влиянием гена, который находится в коротком плече аутосомы – пары 6-й хромосомы. Как правило, наследование данного заболевания отличается аутосомно-рециссивным характером. При наличии в организме только одного патологически измененного гена болезнь может не развиться, и лишь когда патологические гены находятся в различных парах хромосом, может развиваться адреногенитальный синдром.
Формы
Андрогенетическое заболевание условно подразделяется на три типа – вирильный простой, сольтеряющий и постпубертатный (неклассический). Разновидности имеют серьезные отличия, поэтому каждый пациент требует детальной диагностики. Как проявляются формы адреногенитального синдрома:
- Вирильная форма. Для нее характерно отсутствие признаков наличия надпочечниковой недостаточности. Остальные симптомы АГС присутствуют в полном объеме. Данный тип патологии крайне редко диагностируют у новорожденных, чаще – у подростков (юношей и девушек).
- Сольтеряющий тип. Диагностируется исключительно у младенцев в течение первых недель/месяцев жизни. У девочек наблюдается псевдогермафродитизм (наружные половы органы схожи с мужскими, а внутренние – женские). У мальчиков сольтеряющий синдром выражается так: половой член имеет непропорционально большой размер относительно тельца, а кожный покров мошонки имеет специфическую пигментацию.
- Неклассический вид. Для патологии характерно наличие неясной симптоматики и отсутствие выраженной дисфункции надпочечников, что сильно усложняет диагностику АГС.
Проявления патологии зависят от формы АГС
- Классическая. Вульва у малышек сформирована по гетеросексуальному типу: клитор увеличен, а половые губы имеют вид мошонки. При достижении возраста двух лет, у малышей обоих полов начинают возникать признаки полового созревания: появление волос в подмышечных впадинах и паху, изменение тембра голоса, появление округлостей на бедрах и груди, акне.
- Сольтеряющая. В дополнении к описанным выше симптомам добавляются признаки надпочечной недостаточности. Причем происходит это уже в первые несколько дней после появления крохи на свет. При сольтеряющей форме адреногенитального синдрома появляются такие симптомы как рвота, жидкий стул, маленькие пациенты быстро теряют вес, происходит снижение артериального давление и учащение количества сердечных сокращений. В результате может произойти остановка работы сердечной мышцы по причине слишком большого количества калия в крови.
- Постпубертатная. Признаки, характерные для полового созревания, появляются на третьем году жизни. У малышек нарушается менструальная функция, а на яичниках появляются кисты.
Узнав об основных симптомах адреногенитального синдрома, родители смогут своевременно выявить патологию и обратиться за помощью к специалистам.
Адреногенитальный синдром — причины
Врожденная дисфункция надпочечников объясняется лишь проявлением наследственной болезни, поэтому приобрести в течение жизни или заразиться такой патологией невозможно. Как правило, проявляется синдром у новорожденных малышей, но редко АГС диагностируют у молодых людей возрастом до 35 лет. При этом активизировать механизм патологии могут такие факторы, как прием сильнодействующих препаратов, повышенный радиационный фон, побочное действие от гормональных контрацептивов.
- Перечень орфанных заболеваний и препаратов
- Какие болезни передаются по наследству — список, классификация, генетические тесты и профилактика
- Анализ на тестостерон общий и свободный — показания к проведению, норма у мужчин и женщин, причины отклонений
Каким бы ни был стимул для развития болезни, причины адреногенитального синдрома носят наследственный характер. Прогноз выглядит примерно так:
- если в семье хотя бы 1 родитель здоров, ребенок вероятно родится без патологии;
- у пары, где один носитель, а другой болен АГС в 75% случаев родится больной ребенок;
- у носителей гена риск иметь больного ребенка равен 25%.
Прогноз и профилактика
Прогноз при своевременном обнаружении адреногенитального синдрома и адекватно подобранной терапии благоприятный. Даже у пациенток со значительной вирилизацией гениталий после пластической операции возможна нормальная половая жизнь и естественные роды. Заместительная гормонотерапия при любой форме АГС способствует быстрой феминизации — развитию грудных желез, появлению месячных, нормализации овариального цикла, восстановлению генеративной функции. Профилактика заболевания осуществляется на этапе планирования беременности.
Если в роду наблюдались случаи подобной патологии, показана консультация генетика. Проведение пробы с АКТГ обоим супругам позволяет диагностировать гетерозиготное носительство или скрытые формы адреногенитального расстройства. При беременности синдром может быть обнаружен по результатам генетического анализа клеток хорионических ворсин или содержимого околоплодных вод, полученных методом амниоцентеза. Неонатальный скрининг, проводимый на 5-е сутки после родов, направлен на выявление повышенной концентрации 17-гидропрогестерона для быстрого выбора терапевтической тактики.
(
1 оценок, среднее: 5,00 из 5)
Симптомы
АГС не относится к числу смертельно опасных болезней, однако некоторые его симптомы доставляют человеку серьезные психологические неудобства и нередко приводят к нервному срыву. При диагностике патологии у новорожденного родители имеют время и возможность помочь ребенку с социальной адаптацией, а если заболевание обнаруживается в школьном возрасте или позже, ситуация может выйти из-под контроля.
Установить наличие АГС можно исключительно после проведения молекулярно-генетического анализа. Симптомы адреногенитального синдрома, которые указывают на необходимость диагностики — это:
- нестандартная пигментация кожных покровов ребенка;
- устойчивый рост артериального давления;
- несоответствующий возрасту ребенка низкий рост (из-за быстрого окончания выработки соответствующего гормона рано происходит остановка роста);
- периодические судороги;
- проблемы с пищеварением: рвота, поносы, сильное газообразование;
- у девочек половые губы, клитор недоразвиты или же, наоборот, имеют увеличенные размеры;
- у мальчиков внешние половые органы имеют непропорционально большие размеры;
- у девушек с АГС наблюдаются проблемы с менструациями, зачатием ребенка (часто сопутствует болезни бесплодие), вынашиванием плода;
- у пациенток женского пола часто происходит оволосение половых органов по мужскому типу, кроме того, наблюдается рост усов, бороды.
Симптомы заболевания
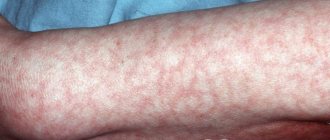
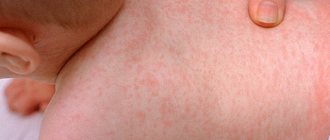
Вирильная и сольтеряющая формы заболевания формируются во внутриутробном периоде развития и проявляются уже после рождения ребенка. Их основным симптомом выступает вирилизация наружных половых органов. У девочек клитор становится большого размера, он внешне напоминает мужской пенис, половые губы также увеличены в размерах. У мальчиков половой член также увеличивается, происходит пигментация мошонки.
Заболевание можно распознать по таким признакам:
- преобладание мужских черт;
- сильная пигментация гениталий;
- ранний рост волос в области лобка и подмышками;
- кожные высыпания.
Совместно с этим происходят тяжелые соматические расстройства, которые в некоторых случаях приводят к летальному исходу. В этом случае адреногенитальный синдром симптомы имеет следующие: сильная диарея и рвота, что приводят к обезвоживанию организма; судороги. У детей с данной патологией наблюдается недостаточность надпочечников. Адреногенитальный синдром у новорожденных проявляется такими признаками, как рвота, ацидоз, адинамия, вялое сосание, а также гиперпигментация.
Адреногенитальный синдром у новорожденных
Заболевание может быть обнаружено на ранней стадии у новорожденных детей, что связано с проведением неонатального скрининга на 4 сутки после рождения ребенка. В ходе теста каплю крови из пятки малыша наносят на тест-полоску: если реакция положительная, ребенка переводят в эндокринологический диспансер и проводят повторную диагностику. После подтверждения диагноза начинается лечение АГС. Если адреногенитальный синдром у новорожденных обнаружен рано, то терапия проходит легко, в случаях позднего обнаружения адреногенетической патологии сложность лечения растет.
У мальчиков
Болезнь у детей мужского пола развивается, как правило, с двухлетнего или трехлетнего возраста. Происходит усиленное физическое развитие: увеличиваются гениталии, осуществляется активное оволосение, начинают появляться эрекции. При этом яички отстают в росте, а в дальнейшем вовсе прекращают развиваться. Как и у девочек, адреногенитальный синдром у мальчиков характеризуется активным ростом, однако он длится недолго и в итоге человек все равно остается низким, коренастым.
У девочек
Патология у девочек зачастую выражается сразу при рождении в вирильной форме. Ложный женский гермафродитизм, характерный для АГС, характеризуется увеличенным размером клитора, при этом отверстие мочеиспускательного канала находится прямо под его основанием. Половые губы в данном случае напоминают по форме расщепленную мужскую мошонку (урогенитальный синус не делится на влагалище и уретру, а останавливается в развитии и открывается под пенисообразным клитором).
Не редко адреногенитальный синдром у девочек так ярко выражен, что при рождении младенца трудно сразу установить его пол. В период 3-6 лет у ребенка активно растут волосы на ногах, лобке, спине и девочка внешне становится очень похожа на мальчика. Больные АГС дети растут гораздо быстрее своих здоровых сверстников, однако их половое развитие вскоре полностью прекращается. При этом молочные железы остаются маленькими, а менструации либо полностью отсутствуют, или же появляются нерегулярно из-за того, что недоразвитые яичники не могут в полном объеме выполнять свои функции.
- Кортизол — что это такое, уровень гормона в крови. Нормы кортизола у женщин и мужчин
- Антифосфолипидный синдром — что это такое. Диагностика, анализы и клинические рекомендации при атф синдроме
- Эндокринолог — кто это и что лечит. При заболеваниях эндокринной системы поможет врач-эндокринолог
Симптоматика заболевания
Признаки описываемой проблемы можно выявить сразу после родов. Крохи с АГС отличаются от других слишком увеличенной массой тела и довольно крупным ростом. Их тело кажется вытянутым. В некоторых случаях рост ребенка в 11– 12 лет может резко прекратиться, и он останется таким на всю жизнь. У девочек заболевание вызывает изменения вульвы. Клитор приобретает членообразный внешний вид. Внутренние органы продолжают нормально развиваться, хотя со временем может произойти их атрофия. Несмотря на все это месячные либо нарушены, либо полностью отсутствуют. Грудь также может прекратить свое развитие. Маскулинизация сопровождается обильным оволосением малышек.
Диагностика адреногенитального синдрома
Выявить заболевание можно при помощи современных исследований гормонального фона и при визуальном осмотре. Врач при этом учитывает анамнестические и фенотипические данные, к примеру, оволосение в нетипичных для женщины местах, развитость молочных желез, мужской тип телосложения, общий вид/здоровье кожи, пр. АГС развивается вследствие недостаточности 17-альфа-гидроксилазы, поэтому в крови пациента можно отследить уровень гормонов ДЭА-С и ДЭА, являющихся предшественниками тестостерона.
Диагностика также включает анализ мочи на определение показателя 17-КС. Биохимический анализ крови позволяет установить уровень гормонов 17-ОНП и ДЭА-С в теле пациента. Комплексная диагностика, кроме того, подразумевает изучение симптоматики гиперандрогении и прочие нарушения работы эндокринной системы. При этом показатели проверяют дважды – до пробы с глюкокортикостероидами и после нее. Если во время анализа уровень гормонов сокращается до 75% или больше процентов – это говорит о выработке андрогенов исключительно корой надпочечников.
Кроме анализов на гормоны, диагностика адреногенитального синдрома включает УЗИ яичников, при котором врач определяет ановуляцию (ее можно выявить, если наблюдаются фолликулы разного уровня зрелости, не превышающие преовуляторных объемов). В таких случаях яичники имеют увеличенные размеры, но объем стромы находится в норме и отсутствуют фолликулы под капсулой органов. Только после проведения развернутого обследования и подтверждения диагноза начинается лечение адреногенитального синдрома.
Диагностика и лечение
Если у новорожденного есть симптомы адреногенитального синдрома, то ему проводится комплексное обследование.
Врачи назначают исследования уровня:
- 17-гидроксипрогестерона;
- андростендиона;
- дегидроэпиандростерона;
- ренина;
- адренокортикотропина.
Иногда требуется специальная проба с адренокортикотропином.
В настоящее время в практику внедряются молекулярные генетические способы диагностики. Они позволяют непосредственно выявить значимый дефект генов.
Диагностика адреногенитального синдрома (неклассической формы) у взрослых – задача гинекологов и эндокринологов. Врачи учитывают уровень 17- гидроксипрогестерона, данные осмотра, акушерский анамнез.
Лечение адреногенитального синдрома зависит от формы. Врачи используют глюкокортикоиды, минералокортикоиды. Иногда требуются хирургические вмешательства (для пластики наружных половых органов).
У женщин с неклассической формой лечение адреногенитального синдрома проводится только при выраженных косметических проблемах и при бесплодии.
Адреногенитальный синдром – лечение
АВС – это не фатальная патология с летальным исходом, поэтому вероятность развития необратимых изменений в организме больного крайне мала. Тем не менее современное лечение адреногенитального синдрома не может похвастаться своей эффективностью и действенностью. Пациенты с таким диагнозом вынуждены пожизненно принимать гормональные препараты, чтобы восполнять дефицит гормонов группы глюкокортикостероидов, и бороться с чувством неполноценности.
Пока остаются неизученными перспективы подобной терапии, но есть данные, которые свидетельствуют о высокой вероятности развития сопутствующих АГС патологий сердца, костей, сосудов, органов ЖКТ, онкологических болезней. Этим объясняется необходимость проводить людям с дисфункцией коры надпочечников регулярные обследования – делать рентген костей, электрокардиограмму, УЗИ брюшины, пр.
Классификация
Как уже говорилось выше, андрогенитальный синдром имеет три формы.
- Сольтеряющая – характеризуется тяжелым течением и может проявиться уже в первых год жизни малыша. У него будут наблюдаться грубые нарушения в анатомии наружных половых органов. 21-гидроксилаза имеет активность не более 1%. Болезнь сопровождается судорогами, пигментацией кожных покровов, рвотой. Если не начать лечения, детки умирают в раннем возрасте.
- Верильная (классическая) течение не такое тяжелое, как у предыдущего варианта. Также наблюдаются изменения в строении гениталий. 21-гидроксилаза имеет активность 1–5%. Признаки надпочечниковой недостаточности у пациентов отсутствуют.
- Неклассическая (постпубертантная) – одна из самых благоприятных форм АГС. Ее признаки проявляются в период полового созревания и в репродуктивном возрасте. Гениталии имеют нормальный внешний вид. 21-гидроксилаза имеет активность 20-30%. В большинстве случаев, диагноз выявляется при возникновении проблем с зачатием.
Патогенез ВДКН
В основе механизма развития наиболее распространенного варианта адреногенитального синдрома с дефектом CYP21-B-гена лежит принцип обратной связи. Ее начальным звеном становится дефицит стероидов — кортизола и альдостерона. Несостоятельность процессов гидроксилирования сопровождается неполным переходом 17-гидроксипрогестерона и прогестерона в 11-дезоксикортизол и дезоксикортикостерон. В результате снижается секреция кортизола, а для компенсации этого процесса в гипофизе усиливается синтез АКТГ — гормона, вызывающего компенсаторную гиперплазию коры надпочечников для стимуляции выработки кортикостероидов.
Параллельно возрастает синтез андрогенов и появляются видимые признаки их влияния на чувствительные ткани и органы. При умеренном снижении активности фермента минералокортикоидная недостаточность не развивается, поскольку потребность организма в альдостероне почти в 200 раз ниже по сравнению с кортизолом. Только глубокий дефект гена вызывает тяжелую клиническую симптоматику, которая проявляется с раннего возраста. Патогенез развития заболевания при нарушении структуры других участков ДНК аналогичен, однако пусковым моментом являются нарушения в других звеньях стероидогенеза.
Хирургическое лечение
При выраженном ложном гермафродитизме назначаются гормоны, и проводится хирургическое вмешательство с целью коррекции наружных половых органов. Иногда может потребоваться помощь психотерапевта. Обычно это происходит в том случае, когда врожденное заболевание не было диагностировано в раннем возрасте, и девочка воспитывалась в семье как мальчик. В некоторых случаях врачами проводится удаление матки и ее придатков с целью сохранения гражданского мужского пола, но такое решение должен принять сам пациент.
Хирургическое вмешательство нацелено на резекцию клитора, рассечение синуса и формирование входа во влагалище. В случае развития вторичной инфекции дозировки медицинских препаратов увеличивают.
Таким образом, тактика лечения разных форм болезни зависит от возраста пациента, характера нарушений, времени диагностирования патологии. Врачи рекомендуют начинать терапию как можно раньше для снижения риска развития осложнений.
Профилактика
Как таковых препаратов, предупреждающих развитие дисфункции коры надпочечников, не существует. Все, что могут сделать родители, чтобы обезопасить семью от страшной болезни, это пройти своевременную генетическую консультацию. Для выявления отклонений в организме назначаются специальные анализы. Не помешает посещение эндокринолога, если в семье были случаи болезней эндокринологической системы. Генетика адреногенитального синдрома выявляется уже после рождения малыша. Для ее обнаружения нужно провести полное обследование крохи, это позволит быть уверенным в состоянии его здоровья. Чтобы обезопасить развитие недуга у себя, нужно на постоянной основе проходить осмотр у врача.
Характеристика патологии
Адреногенитальный синдром (АГС) – наследственная гиперплазия надпочечников, которая сопровождается избыточным синтезом андрогенов.
Заболевание поражает как женщин, так и мужчин, но в большинстве случае страдает от него прекрасный пол. У 90% пациенток с адреногенитальными отклонениями обнаруживается мутация гена, ответственного за выработку фермента 21-гидроксилазы и кортикостероидов.
Гормональный дисбаланс возникает еще во время внутриутробного развития плода и обнаруживается с момента рождения. Вследствие недостаточного синтеза кортизола у больных растет концентрация андрогенов. Основным клиническим проявлением адреногенитальных расстройств является выраженная вирилизация половых органов. У новорожденных девочек выявляются признаки женского псевдогермафродитизма.
При классических (врожденных) формах ферментопатии прогноз зависит от своевременности постановки диагноза и качества заместительной терапии. Длительно сохраняющаяся гиперандрогения повышает риск развития косметических дефектов, что нарушает психосоциальную адаптацию. В случае адекватного лечения женщин с классическими формами адреногенитальных отклонений возможно наступление беременности.
Методы лечения
Заместительная гормональная терапия – основной способ коррекции наследуемой дисфункции надпочечников. При ситуации, если у больной со скрытой формой адреногенитального синдрома нет репродуктивных планов, менструации ритмичны, а кожные проявления имеют минимальный характер, кортикостероиды не применяют. В остальных случаях выбор тактики лечения зависит от формы расстройства, жалоб пациентки. Как правило, глюкокортикостероиды дополняются другими лекарственными препаратами и хирургическими методами, подобранными согласно конкретной терапевтической цели.
Восстановление функции деторождения
При наличии репродуктивных планов женщине назначается гормональная терапия. Прием глюкокортикостероидов осуществляется строго под врачебным контролем. Гормональное лечение продолжается до полного восстановления менструального цикла и наступления беременности. Иногда дополнительно назначаются стимуляторы овуляции. Во избежание выкидыша прием кортикостероидов ведется до 13 недели гестационного срока. В первом триместре женщинам с адреногенитальными отклонениями рекомендованы эстрогены. Во втором и третьем – аналоги прогестерона без андрогенного эффекта.
Коррекция вирилизации
В случае если пациентка не планирует деторождение, но при этом желает избавиться от гирсутизма, угрей, нормализовать менструальный цикл, целесообразно применять препараты с антиандрогенным действием, оральные контрацептивы с гестагенами последнего поколения. Терапевтический эффект достигается через 3–6 месяцев с момента начала лечения синдрома. По окончании курса симптомы адреногенитального расстройства возвращаются.
Лечение ложного гермафродитизма
Пациенткам с такими проявлениями синдрома назначается гормонотерапия. Затем проводится хирургическая коррекция формы половых органов – вскрытие урогенитального синуса (интроитопластика), клитеротомия. При сольтеряющем адреногенитальном синдроме помимо глюкокортикостероидов под контролем активности ренина применяются минералокортикоиды с увеличением дозировок в случае возникновения интеркуррентных заболеваний.
Какие нарушения происходят в организме при АГС
В 90% случаев возникновения синдрома АГС обусловлены недостатком выработки фермента 21-гидроксилазы. Клинически различают три основные формы данного заболевания:
— Виральная – чаще встречается у девочек, начинает развиваться еще при вынашивании беременности. После родов у младенца наблюдается неправильное строение половых губ. Если форма заболевания более сложная, то могут возникнуть трудности с определением пола. В старшем возрасте для женского пола характерна маскулинизация. Она проявляется в низком тембре голоса, мускулистости и увеличенном клиторе. Внутренние половые органы (матка и яичники), как правило, развиты нормально.
— Сольтеряющая – проявления заболевания схожи с заболеванием кишечника и происходят из-за нарушения водно-солевого баланса. Из-за недостатка гормона альдостерона возвращение соли через почки в кровоток затруднено. Болезнь сопровождается рвотой и жидким стулом. Симптомы при адрогенитальном синдроме часто путают с симптомами при пищевом отравлении.
— Гипертоническая – при данной форме заболевания резко повышается давление, нарушается функция работы сердца и мозговое кровообращение. Сложно поддается медикаментозному лечению.
Сольтеряющий вид – это самая сложная форма заболевания. Если несвоевременно поставить диагноз, то возможен летальный исход пациента. Сольтеряющая форма АГС может развиться в тяжелую форму надпочечниковой недостаточности и привести к кризисному состоянию организма, которое характеризуется синюшностью конечностей, жидким стулом, тошнотой, сильной рвотой.
Дети, при таком состоянии, очень быстро теряют воду. Кожный покров становится сухим, снижается кровяное давление, учащается пульс. Приступ надпочечниковой недостаточности угрожает жизни ребенка и требует немедленного оказания помощи.
Какие нарушения происходят в организме при АГС
Диагностические мероприятия
Диагностика адреногенитального синдрома включает использование нескольких методик:
- УЗИ и КТ, по результатам которых становится видно, что надпочечники увеличены в размерах, а матка у представительниц женского пола отстает в развитии.
- Лабораторный анализ крови и мочи, где видно увеличение концентрации тестостерона, ДАЭ, ФСГ и ЛГ, ренина.
- Проба АКТГ, где уменьшение концентрации кортизола.
- Исследование сыворотки крови на содержание андростендиона.
- Измерение базальной температуры.
Лечение урогенитальных расстройств
Если причина появления урогенитальных расстройств кроется в дефиците эстрогенных влияний, то необходимо подобрать адекватную эстрогенотерапию. Очень эффективным является применение местных форм эстриола в виде свечей, мазей и гелей. В отличие от других видов эстрогенов, эстриол «работает» в тканях мочеполовых путей всего 2-4 часа и не оказывает воздействия на миометрий и эндометрий. Согласно данным многочисленных исследований, эстрогензамещающая терапия с помощью вагинального введения препаратов, содержащих эстриол (например, «Овестин»), приводит к улучшению состояния слизистых уретры и влагалища, увеличению количества лактобактерий, снижению pH-среды влагалища и способствует устранению инфекции.
В тяжелых случаях может применяться хирургическое лечение с коррекцией недержания мочи и опущения органов малого таза.
Не позволяйте недугу снизить качество вашей жизни! Доверьте профилактику и диагностику урогенитальных расстройств профессионалам! В «МедикСити» к вашим услугам профессиональный опыт лучших врачей-гинекологов и других медицинских специалистов!
Тяжелое осложнение
Самым тяжелым осложнением болезни выступает острая надпочечниковая недостаточность, что сопровождается посинением и похолоданием конечностей, гипотермией, тошнотой, рвотой и диареей. При этом адреногенитальный синдром у мальчиков и девочек нередко приводит к обезвоживанию, сухости кожных покровов, заострению черт лица, западением родничка, сердцебиением и снижением кровяного давления. Данное состояние представляет опасность для жизни, поэтому важно своевременно оказать медицинскую помощь.
Терапия
Адреногенитальный синдром лечение предполагает в виде заместительной гормональной терапии, которая направлена на восполнение нехватки стероидов. Не используется лечение гормонами при отсутствии кожных высыпаний, нормальном менструальном цикле, а также при отсутствии планирования беременности в будущем. В остальных случаях терапия будет зависеть от проявления симптоматики, формы заболевания и степени ее проявления. Обычно вместе с применением гормонов назначаются иные медикаменты.
Если у женщины в планах рождение ребенка, она должна принимать глюкокортикостероиды до того времени, пока не наступит беременность. Терапия может быть дополнена препаратами, которые стимулируют овуляцию. Чтобы снизить риск выкидыша, гормоны нужно принимать до тринадцатой недели беременности.
Врач может назначить оральные контрацептивы в том случае, если женщина не планирует беременность, но жалуется на нарушение менструального цикла и кожные высыпания. Лечение в данном случае продолжается до полугода, после этого рекомендуется проводить заместительную гормонотерапию.
Причины недуга
Данное заболевание является исключительно результатом дефектов в молекулах ДНК. По мнению специалистов данное состояние может возникнуть по причине наследования дефективного гена, либо в результате серьезных заболеваний стрессов, либо неправильного образа жизни беременной девушки.
Причины приобретенного вида заболевания кроются в том, что в организме есть незначительное повреждение гена с самого рождения, и в момент сильных агрессивных факторов, надпочечники начинают выходить из строя.
К таким агрессивными факторам, которые увеличивают нагрузку на надпочечники относят:
- Сильное инфекционное или бактериальное заболевание.
- Вредные привычки.
- Сильный стресс или психологические заболевания.
- Хронические заболевания без правильного лечения.
Все это приводит к увеличенной нагрузке на орган, который постепенно истощается.
Характеристика проблемы
Адреногенитальный синдром – врожденная патология, характеризующаяся расстройством деятельности коры надпочечников, при котором нарушается выработка ферментов, несущих ответственность за синтез стероидов. При данном заболевании происходит расстройство половой сферы.
По статистике, патология чаще всего встречается у представителей еврейской национальности (19 %), у эскимосов заболевание диагностируется в одном случае из двухсот восьмидесяти двух, а у лиц европеоидной расы – 1:14000.
Адреногенитальный синдром тип наследования имеет аутосомно-рецессивный. Если оба родителя имеют данную патологию, то вероятность рождения ребенка с дефектом составляет 25 %. Когда один из родителей выступает носителем, а второй болен данным недугом, риск рождения ребенка с врожденными аномалиями увеличивается до 75 %. В том случае, когда один из родителей не имеет данной патологии, симптоматика заболевания у ребенка не будет проявляться.
Врожденный адреногенитальный синдром характеризуется нарушением выработки ферментов, что отвечают за синтез стероидов. В результате этого происходит снижение продуцирования кортикостероидов (кортизола и альдостерона) и одновременное увеличение андрогенов за счет повышения уровня АКТГ – гормона, что вызывает гиперплазию коры надпочечников в качестве компенсаторного механизма для нормализации продуцирования стероидов. Все это приводит к появлению симптоматики заболевания в раннем возрасте.
Таким образом, адреногенитальный синдром, патогенез которого описан выше, связан с генными мутациями, что приводят к нарушению выработки кортизола.
Нередко болезнь начинает проявляться после сильного стресса, травмы, то есть состояний, что провоцируют сильное напряжение коры надпочечников.
Норма 17-ОН-прогестерона в крови
| Группа | Период | Значение, нг/мл |
| Мальчики | 1 -3 мес. | До 13.7 |
| Девочки | 2.40-9.70 | |
| Дети | старше 3 мес. | 0.17- 1.70 |
| Мужчины | Постоянно | 0.50-2.10 |
| Женщины | 1 фаза цикла | 0.10-0.80 |
| 2 фаза цикла | 0.60-0.23 | |
| В менопаузе | 0.13-0.50 | |
| Беременность | 2.00-12.00 |
Моча на 17-кетостероиды, вырабатываемые надпочечниками и половыми железами. При генитальном синдроме концентрация этих веществ может быть увеличена в 6-8 раз. Для более точной диагностики заболевания проводится проба с преднизолоном, при которой содержание 17-КС снижается более чем наполовину.
Диагностика
Постановка диагноза при антенатальных типах АГС с характерными изменениями половых органов не представляет сложности и проводится сразу после родов. В сомнительных случаях применяют кариотипирование для подтверждения женского кариотипа (46ХХ). Большее значение диагностический поиск приобретает при позднем клиническом дебюте или скрытом течении с минимальными внешними проявлениями вирилизации. В подобных ситуациях для выявления адреногенитального синдрома используют следующие лабораторные и инструментальные методы:
- Уровень 17-ОН-прогестерона
. Высокая концентрация 17-гидроксипрогестерона, который является предшественником кортизола — ключевой признак недостаточности 21-гидроксилазы. Его содержание увеличено в 3-9 раз (от 15 нмоль/л и выше). - Стероидный профиль (17-КС)
. Повышение уровня 17-кетостероидов в моче у женщин в 6-8 раз свидетельствует о высоком содержании андрогенов, производимых корой надпочечников. При выполнении преднизолоновой пробы концентрация 17-КС уменьшается на 50-75%. - Содержание андростендиона в сыворотке крови
. Повышенные показатели этого высокоспецифичного метода лабораторной диагностики подтверждают усиленную секрецию предшественников мужских половых гормонов. - Уровень АКТГ в крови
. Для классических форм заболевания характерна компенсаторная гиперсекреция адренокортикотропного гормона передней долей гипофиза. Поэтому при синдроме вирилизирующей дисфункции показатель повышен. - УЗИ яичников
. В корковом веществе определяются фолликулы на разных стадиях созревания, не достигающие преовуляторных размеров. Яичники могут быть несколько увеличены, однако разрастания стромы не наблюдается. - Измерение базальной температуры
. Температурная кривая типична для ановуляторного цикла: первая фаза растянута, вторая укорочена, что обусловлено недостаточностью желтого тела, которое не образуется из-за отсутствия овуляции.
Для сольтеряющего варианта АГС также характерна повышенная концентрация ренина в плазме крови. Дифференциальная диагностика адреногенитальных расстройств, возникших в пубертатном и детородном возрасте, проводится с синдромом поликистозных яичников, овариальными андробластомами, андростеромами надпочечников, вирильным синдромом гипоталамического происхождения и конституциональным гирсутизмом. В сложных случаях к диагностике привлекают эндокринологов, урологов, врачей-генетиков.