Полинейропатией считается множественное поражение периферических нервов, которое проявляется параличами, нарушениями чувствительности, трофическими и вегетососудистыми расстройствами. Развивается преимущественно в дистальных отделах конечностей. Заболевание является распространенным симметричным патологическим процессом, который локализуется обычно в дистальных мышцах и постепенно распространяется проксимально.
Полинейропатия — что это такое?
Полинейропатия — переводится с греческого языка как «страдание многих нервов». Эти нервы могут поражаться внешними факторами, воздействующими на них долгое время и нарушающими функционирование. В отличие от опухоли головного мозга или инсульта, которые вызывают строго определенный набор симптомов в зависимости от локализации, при полинейропатии обнаруживается особая клиническая картина, о которой будет сказано ниже.
Прежде всего, полинейропатию вызывают заболевания, при которых в организме накапливаются какие-либо вещества, вредно влияющие на нервы. К таким болезням относят эндокринную патологию и сахарный диабет.
Высокий уровень глюкозы в крови, который продолжается долгое время, способствует нарушению проводимости периферических нервов. В результате возникает полинейропатия диабетическая. Она относится к группе дисметаболических нарушений.
В том случае, если виновником заболевания явилось не обычное вещество (ведь глюкоза находится в крови у всех, просто при диабете ее слишком много), а какой – либо внешний токсин, то возникает токсической поражение периферических нервов, как чувствительных, так и двигательных.
Так развивается токсическое поражение периферических нервов, и самый яркий пример – алкогольная полинейропатия, которая возникает у крепко и давно пьющих людей.
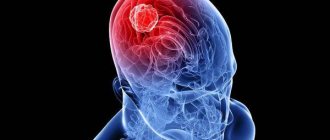
Злокачественные новообразования, отравляющие весь организм продуктами своей жизнедеятельности и распада, также могут вызывать поражение нервов. Такую полинейропатию называют паранеопластической, и она является грозным признаком запущенного онкологического заболевания.
Иногда серьезные инфекции вызывают поражение нервов. Такие полинейропатии можно отнести как к инфекционным, так и к токсическим — поскольку микроорганизмы часто используют сильнейшие токсины, например, дифтерийная палочка.
Наконец, могут возникнуть аутоиммунные полинейропатии, при которых нервы разрушают антитела своего же организма, атакующие нервную ткань «по ошибке». К таким заболеваниям относится системная склеродермия и другие «большие коллагенозы».
Типы полинейропатии
Существует более 100 типов периферической нейропатий, и большинство из них — полинейропатии. Каждый тип классифицируется в соответствии с типом повреждения нерва. Например, диабетическая нейропатия возникает у людей с диабетом, тогда как идиопатическая невропатия не имеет известной причины.
Существуют три основных типа полинейропатии:
- Хроническая симметричная периферическая нейропатия
— развивается в течение многих месяцев. - Множественная мононейропатия
— повреждение нескольких отдельных нервных областей. - Острая симметричная периферическая нейропатия
— встречается редко. Наиболее распространенной причиной является синдром Гийена-Барре, состояние, которое может быть фатальным.
Некоторым типам нейропатии могут потребоваться годы, чтобы развиться, а другие становятся серьезными патологиями в течение часов или дней.
Симптомы полинейропатии — характерные признаки
Болезнь имеет чрезвычайно характерную клиническую картину. Прежде, чем приступать к обзору симптомов полинейропатии, нужно упомянуть, что это поражение нервов может быть следующих типов:
- Чувствительная, или сенсорная форма. Возникают преимущественно чувствительные расстройства: парестезии, онемение, жжение, покалывание, ощущение дискомфорта или «ползания мурашек».
- Двигательная, или моторная форма. Возникает мышечная слабость, гипотрофия и атрофия мышц.
- Чаще всего бывает их объединенный вариант – сенсомоторная полинейропатия, которая встречается в большинстве случаев, а прежде всего при диабете и алкоголизме.
- Вегетативная полинейропатия. При этом течении поражаются автономные нервы, которые «заведуют» внутренними органами.
- Наконец, бывает смешанная форма, которая объединяет все виды расстройств.
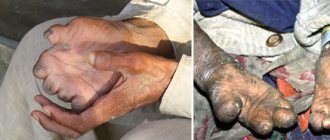
Для полинейропатии характерно поражение мелких нервов, так как их миелиновая оболочка более тонкая и до них «легче добраться» всяким вредным веществам. Поэтому чаще всего возникает поражение кистей и стоп — полинейропатия верхних и нижних конечностей, симптомы которой, как говорят неврологи – по типу «носков и перчаток».
Существует даже тип расстройств чувствительности, который именуется полиневритическим типом. Так, полинейропатия верхних конечностей и нижних будет иметь одинаковую симптоматику.
Следующим важным симптомом полинейропатии будет симметричность поражения, поскольку вызывающее заболевание вещество циркулирует в крови.
К примеру, симптомы полинейропатии верхних конечностей могут включать в себя слабость пальцев рук, жгучие боли, ощущение зябкости и мраморную окраску кожи тыльной стороны ладоней (вегетативные нарушения).
Наиболее часто встречаемые признаки поражения нервов следующие:
- Различные и очень разнообразные боли, в том числе с нейропатическим, «жгучим» оттенком.
- Присоединения дрожания пальцев рук.
- Появление фасцикуляций (или мышечных подергиваний, которые являются непроизвольными).
- Нарушения чувствительности (не только тактильной, о которой писалось выше, но так же уменьшение температурной и болевой чувствительности). Именно поэтому при диабетической нейропатии пациенты «плохо чувствуют» камешек в ботинке, плохо забитый обувной гвоздик и другие раздражители.
- Слабость в мышцах, невозможность или значительные трудности при движениях с большой амплитудой. Часто слабость сочетается с мышечной гипотонией и астенизацией пациента.
Особую группу составляют вегетативные признаки полинейропатии. К ним относятся приливы жара и появление бледности и холодного пота, нарушение кровообращения (и плохое заживление ран, и всевозможных повреждений кожных покровов).
Не всегда болезнь развивается длительно и постепенно. Так, полинейропатия нижних конечностей, симптомы которой указывают на снижение чувствительности, угасание ахилловых рефлексов, наличие трофических нарушений — может говорить о многолетнем процессе, а может появиться в считанные дни и недели, например, при легкой степени лучевой болезни или отравлении свинцом и его соединениями.
Иногда в составе полинейропатии возникают удивительные жалобы. Так, при пернициозной анемии, вследствие дефицита цианокобаламина (витамина В 12) возникает заднестолбовая атаксия. При этом поражаются не периферические нервы, а спинной мозг, точнее, его задние канатики (столбы), в которых находятся проводящие пучки суставно-мышечного чувства, или пучки Голля-Бурдаха.
Что происходит при их поражении? Каждый из нас, несомненно, с закрытыми глазами знает как расположены его руки и ноги, даже если ими не шевелить. А пациент с этим видом атаксии не знает. Поэтому в темноте он не может ходить, так как путается и не знает, где и как расположены его ноги. Зато при свете и наличии зрительного контроля походка у такого человека обычная.
Существуют особые автономные, или вегетативные нейропатии, которые нарушают ритм сердца и даже могут привести к внезапной смерти, вследствие возникновения асистолии желудочков или иных фатальных аритмий. Такая полинейропатия является вегетативной двигательной кардиальной формой заболевания.
Причины и следствия
Предыдущая классификация дает представление о причинах возникновения полинейропатии, точнее о заболеваниях и условиях, при которых она развивается. На самом деле этиология большинства неизвестна.
Рассмотрим несколько случаев, разных по причинам возникновения:
Синдром Гейена — Барре
- Аутоиммунная патология вызывает разрушение миелиновой оболочки нервов, приводит к вялым симметричным параличам, развивающимся по восходящему типу.
- Болезнь начинается через 2 недели после ОРВИ с поражения ног.
- Начало полинейропатии острое: стопы немеют, появляются боли, слабость в ногах. В течение следующего дня симптоматика нарастает — голени, бедра, туловище, руки.
- Самое опасное — вовлечение в процесс дыхательной мускулатуры (паралич Ландри). Это чревато смертью от остановки дыхания.
- Поражение переходит на черепно-мозговые нервы. В итоге — полная парализация, мышцы дряблые, тонус снижен. Живыми остаются только глаза. Больной выглядит угнетающе.
- Такое состояние длится около полутора месяцев. Больной в стационаре, подключен к аппарату ИВЛ, питание через зонд.
- По прошествию времени симптомы полинейропатии начинают исчезать в обратном порядке — голова, верхние конечности, туловище, нижние конечности.
- У 80% после продолжительной реабилитации в связи с атрофией мышщ прогноз благоприятный, наступает полное выздоровление. 20% имеют волнообразное течение с периодическими обострениями.
Алкогольная полинейропатия
Наступает при злоупотреблении алкогольными напитками, особенно низкого качества.
- Сивушные масла поражают печень и вызывают дефицит витамина В1. В этом преимущественная причина разрушения миелиновой оболочки и дегенерация нервов.
- Алкогольной полинейропатии способствует переохлаждение, сдавление нервов во время сна в неблагоприятных условиях и неудобной позе.
- Зона поражения распространяется на верхние и нижние конечности по типу «носки-перчатки». Постоянные боли в конечностях, парестезии доходят до парезов, параллельно прогрессирует энцефалопатия, ментальные нарушения.
Диабетическая полинейропатия
может осложнить течение сахарного диабета на любом этапе болезни, но некоррегированные уровни сахара повышают этот риск.
- Причина — в метаболических нарушениях и гипоксии нервных клеток.
- Возникает избыток молочной кислоты, нарушается работа калий — натриевого насоса, обмен витамина В1.
- Гипоксия нервных клеток и тканей объясняется микроангиопатией, из-за которой нарушается их питание.
- Порядок разрушения нервных волокон имеет определенную последовательность. В начале поражается вегетативная группа волокон, далее присоединяется вегетосенсорная симптоматика, и в последнюю очередь моторные нарушения. Нервное волокно утолщается и рубцово перерождается.
- Больные жалуются на неопределенные боли в стопах, онемение, похолодание конечностей, снижение болевой чувствительности. Вегетативнея симптоматика изложена выше.
Полинейропатия при ботулизме
возникает по причине воздействие токсина, выделяемого палочкой ботулизма.
- Спастический паралич мышц конечностей наступает в тяжелых случаях.
- Начало заболевания сопровождается параличом глазодвигательных и глоточных мышц, далее присоединяется диарея, рвота, двоение в глазах, неподвижность зрачков, неясность зрения.
- Затруднено глотание, речь.
Интересен факт употребления зараженных палочкой ботулизма консервов лицами, принимающими алкоголь. Алкоголики, запивающие такую консерву своим «любимым напитком» получают своеобразный защитный код и ботулинистической полинейропатией не болеют. Эта форма полинейропатии излечима, на фоне лечения происходит восстановление.
Диагностика полинейропатии
Диагноз выставляется врачом – неврологом с учетом жалоб, анамнеза и развития заболевания. Как правило, при полинейропатии постановка правильного диагноза не вызывает затруднений.
Не помогают здесь ни МРТ, ни КТ, ни УЗИ. Самым важным методом является ЭНМГ — электронейромиография, которая позволяет полностью выявить нарушение проводимости по нервному волокну и определить, что поражено – осевой цилиндр нерва или миелиновая «изолирующая» оболочка.
Анализы крови на биохимию часто показывают определенные эндокринные нарушения (глюкоза). В крайних случаях при полинейропатии нужна биопсия нервного волокна, которая изучается с помощью гистохимических и иммунных способов.
Диагностика полинейропатий
Диагноз ставится на основании анамнеза болезни, клиническом осмотре и неврологической оценке. Врач проводит подробный обзор всех симптомов, факторов образа жизни и семейного анамнеза. Он также проверит рост, вес, пульс, артериальное давление и температуру пациента. Сердце, легкие и брюшная полость также могут быть проверены, чтобы исключить альтернативные физиологические причины.
Могут быть назначены анализы крови для выявления диабета, функции щитовидной железы, иммунной функции, дефицита питательных веществ и других факторов, которые могут вызывать полинейропатию.
Могут быть проведены некоторые простые тесты для проверки рефлексов, мышечной силы, чувствительности к температуре и другим ощущениям, координации и осанки.
Другие методы, которые могут быть использованы для диагностики полинейропатии:
- МРТ или КТ
— помогают обнаружить опухоли, грыжу межпозвоночного диска или другие отклонения, которые могут влиять на функцию нерва. - Электродиагностические тесты
— измеряют электрическую активность в мышцах и нервах, что помогает обнаружить повреждение нервов. Примерами являются электромиография и скорость проводимости нервов. - Биопсия
— врач может удалить небольшую часть нерва или образец кожи, чтобы проверить на отклонения в нервной функции или нервных окончаний.
Симптомы полинейропатии
Рассматриваемое заболевание полинейропатия верхних и нижних конечностей начинается с мышечной слабости, и в первый черед, в дистальных участках ног и рук. Это обусловлено повреждением нервных волокон. При данном недуге, прежде всего, поражаются дистальные части конечностей вследствие отсутствия достаточной защиты сегментов периферической системы (например, гематоэнцефалического барьера, находящегося в головном мозге).
Проявления описываемой патологии дебютируют в области стопы и распространяются постепенно вверх по конечности. В зависимости от типологии нервных волокон, подвергающихся разрушению в большей мере, все виды полинейропатии условно подразделяются на четыре подгруппы.
Вследствие поражения, преимущественно, афферентных длинных отростков нейронов, у больных отмечается положительная или отрицательная симптоматика. Первая – характеризуется отсутствием функции или ее снижением, позитивной симптоматикой именуются те проявления, которые ранее не наблюдались.
В первый черед, у больных рассматриваемое заболевание проявляется различного рода парестезиями, такими как жжение, покалывание, ползание мурашек, онемение.
тем клиническая картина осложняется алгиями различной интенсивности, усиливается восприимчивость болевых раздражителей. По мере нарастания симптоматики пациенты становятся излишне чувствительными к простым прикосновениям. Позднее у них отмечаются проявления сенситивной атаксии, выражаемые в шаткости поступи, в особенности с прикрытыми глазами, и нарушением координации движения. К отрицательным симптомам полинейропатии относится понижение чувствительности в местах поражения нервных волокон.
При повреждении аксонов нейронов движения полинейропатия верхних и нижних конечностей проявляется, в первый черед, мышечной атрофией и обнаруживается в слабости ног и рук. Описанная симптоматика прогрессирует до возникновения параличей и парезов. Реже может наблюдаться состояние, проявляемое неприятными ощущениями в ногах, появляющимися, преимущественно, в покое и вынуждающими людей совершать движения облегчающего характера (синдром «беспокойных нижних конечностей»). Кроме того, могут возникать фасцикуляции и конвульсии.
Вегетативные дисфункции подразделяются на трофические расстройства и сосудистые нарушения. К первым относится появление пигментации и шелушения кожи, возникновение на конечностях трещин и язв. К сосудистым расстройствам относят ощущение холода в поврежденных сегментах, блеклость кожных покровов (так называемая «мраморная бледность»).
К вегетативно-трофической симптоматике относят также изменения в структуре производных дермы (волос и ногтей). Вследствие того, что нижние конечности выдерживают больше нагрузки, полинейропатия ног диагностируется значительно чаще, нежели рук.
Механизм развития
В основе развития хронической воспалительной демиелинизирующей полинейропатии лежит сочетание нескольких факторов:
- Тяжелые ситуации, травмы, болезни (рак, сахарный диабет), изматывающие человека психически и эмоционально и ведущие к истощению.
- Попадание в организм инфекции, в составе которой есть белок, сходный по строению с белками человека.
- Генетическая предрасположенность.
Вследствие сочетанного воздействия факторов происходит разрушение нервных отростков, их миелиновой оболочки или нарушение выработки миелина. Какой из этих процессов является первичным у пациента, зависит от различных причин и не всегда очевиден. К примеру, у больного алкоголизмом при дефиците фолиевой кислоты и некоторых витаминов первично нарушение выработки миелина.
Считается, что под воздействием некоторых факторов начинается выработка антигенов миелина. Вероятно, это происходит под влиянием попадания в организм инфекции со сходным белком или определенного внутреннего нарушения. В результате миелиновый белок начинает считываться организмом как патогенный. В области нерва скапливаются клетки типа Th1, проникающие через гематоневрологический барьер. Развивается воспаление, приводящее к разрушению миелина и нарушению его выработки.
Полинейропатия нижних конечностей
Рассматриваемое заболевание полинейропатия конечностей представляет собой дистрофическое разрушение нервных клеток, вызывающее сбой в функционировании периферической нервной системы. Данный недуг проявляется понижением двигательной способности, снижением чувствительности, в зависимости от размещения патологического очага, какого-либо участка конечностей, болями в мышцах. При рассматриваемом недуге у больного повреждаются нервные волокна, питающие стопы. В результате структурного поражения нервных волокон утрачивается чувствительность ног, что влияет на способность индивида самостоятельно передвигаться.
Лечение полинейропатии нижних конечностей, как правило, довольно трудоемкое и продолжительное, поскольку чаще, данный недуг имеет прогрессирующий характер и перерастает в хроническое течение.
Для определения причин, провоцирующих развитие описываемого недуга, в первый черед, следует разобраться с устройством нервной системы, в частности отдельной ее области – периферической системы. Основу ее составляют длинные отростки нервных волокон, задача которых заключается в передаче сигналов, что обеспечивает воспроизведение двигательной и чувствительной функции. В ядрах головного и спинного мозга обитают тела этих нейронов, образую, таким образом, тесную связь. С практической точки зрения периферический сегмент нервной системы объединяет в себе так называемые «проводники», которые связывают с рецепторами и функциональными органами нервные центры.
При возникновении полинейропатии, поражается отдельная часть периферических нервных волокон. Поэтому проявления недуга наблюдаются на определенных участках. Рассматриваемая патология на конечностях проявляется симметрично.
Следует отметить, что разбираемая патология имеет несколько разновидностей, которые классифицируются в зависимости от функций поврежденных нервов. Так, например, если поражены нейроны, ответственные за движение, то способность двигаться может быть утрачена или затруднена. Такая полинейропатия называется моторной.
При сенсорной форме рассматриваемого расстройства поражаются нервные волокна, обуславливающие чувствительность, которая сильно страдает при повреждении данной категории нейронов.
Недостаточность вегетативных регуляционных функций возникает при повреждении вегетативных нервных волокон (гипотермия, атония).
Таким образом, выделяют следующие существенные факторы, провоцирующие развитие данного недуга: метаболические (связанные с нарушением обменных процессов), аутоиммунные, наследственные, алиментарные (вызванные расстройством питания), токсические и инфекционно-токсические.
Выделяют две формы описываемой патологии в зависимости от локализации места поражения: демиелинизирующую и аксональную. При первой – поражается миелин – вещество, образующее оболочку нервов, при аксональной форме повреждается осевой цилиндр.
Аксональная форма полинейропатии ног наблюдается при всех разновидностях заболевания. Различие же заключается в превалировании вида нарушения, например, может быть расстройство двигательной функции либо понижение чувствительности. Эта форма появляется вследствие серьезных метаболических расстройств, интоксикации различными фосфорорганическими соединениями, свинцом, солями ртути, мышьяком, а также при алкоголизме.
Выделяют четыре формы, в зависимости от тенденции протекания: хроническую и рецидивирующую форму течения, острую и подострую.
Острая форма аксональной полинейропатии нередко развивается за 2-4 суток. Чаще она спровоцирована сильнейшим отравлением суицидального или криминального характера, общей интоксикацией вследствие воздействия мышьяка, угарного газа, свинца, солей ртути, метилового спирта. Острая форма может длиться более десяти суток.
Симптомы подострой формы полинейропатии нарастают в течение пары недель. Эта форма чаще возникает при метаболических нарушениях или вследствие токсикоза. Обычно выздоровление наступает медленно и может занять долгие месяцы.
Хроническая форма часто прогрессирует продолжительный период времени от шести месяцев и больше. Недуг обычно появляется на фоне алкоголизма, сахарного диабета, лимфомы, заболеваний крови, недостаточности витаминов тиамина (В1) или цианокобаламина (В12).
Среди аксональных полиневропатий чаще диагностируется алкогольная полинейропатия, порождаемая продолжительным по времени и непомерным злоупотреблением спиртосодержащих жидкостей. Существенную роль для возникновения рассматриваемой патологии играет не только число «поглощенных литров» алкоголя, но и качество самого употребляемого продукта, поскольку многие алкогольные напитки содержат в себе множество токсических для организма веществ.
Основным фактором, провоцирующим алкогольную полиневропатию, является негативное воздействие токсинов, которыми богат алкоголь, на нервные отростки, что ведет к нарушениям обменных процессов. В большинстве случаев, рассматриваемая патология характеризуется подострым течением. Вначале возникают в дистальных сегментах нижних конечностей ощущения онемения, а в икроножных мышцах – сильные боли. При повышении давления заметно усиливаются алгии в мышцах.
На следующей стадии развития недуга наблюдается дисфункция преимущественно нижних конечностей, которая выражается слабостью, нередко даже параличами. Больше всего повреждаются нервы, обуславливающие сгибание-разгибание стопы. Кроме того, нарушается чувствительность поверхностных слоев дермы в области кистей по типу «перчатки» и стоп по типу «носка».
В отдельных случаях данный недуг может иметь острое течение. В основном, это происходит вследствие чрезмерного переохлаждения.
Помимо вышеуказанной клинической симптоматики, могут также присутствовать другие патологические проявления, такие, как значительное изменение цветовой гаммы кожных покровов ног и температуры конечностей, отеки дистальных участков ног (реже рук), повышенное потоотделение. Рассматриваемое заболевание иногда может затрагивать и черепные нервы, а именно глазодвигательный и зрительный нервы.
Описанные нарушения, обычно, обнаруживаются и нарастают на протяжении нескольких недель/месяцев. Данное заболевание может длиться в течение нескольких лет. При прекращении употребления спиртных напитков недуг удается одолеть.
Демиелинизирующая форма полинейропатия считается тяжелым заболеванием, сопровождающимся воспалением корешков нервов и постепенным поражением их миелиновой оболочки.
Рассматриваемая форма недуга встречается сравнительно редко. Чаще этим заболеванием страдает взрослое мужское население, хотя у слабой половины и детей оно также может встречаться. Демиелинизирующей полинейропатии обычно проявляется слабостью мускулатуры дистальных и проксимальных зон конечностей, вследствие поражения нервных корешков.
Механизм развития и этиологический фактор рассматриваемой формы заболевания сегодня, к сожалению, доподлинно неизвестны, однако многочисленные исследования показали аутоиммунную природу демиелинизирующей полинейропатии. По ряду причин иммунная система начинает рассматривать собственные клетки в качестве чужеродных, вследствие чего принимается продуцировать специфические антитела. При данной форме патологии антигены подвергают атаке клетки нервных корешков, порождая разрушение их оболочки (миелина), провоцируя тем самым воспалительный процесс. В результате таких атак нервные окончания утрачивают свои основополагающие функции, что вызывает расстройство иннервации органов и мышц.
Поскольку принято считать, что происхождение любого аутоиммунного недуга имеет связь с наследственностью, нельзя исключать генетический фактор в возникновении демиелинизирующей полинейропатии. Помимо этого, есть условия, которые способны изменить функционирование иммунной системы. К таким условиям или факторам следует отнести метаболические и гормональные нарушения, тяжелые физические нагрузки, инфицирование организма, эмоциональное перенапряжение, вакцинацию, травмы, воздействие стрессов, тяжелые заболевания и оперативное вмешательство.
Таким образом, лечение полинейропатии нижних конечностей представлено рядом особенностей, которые необходимо учитывать, ведь рассматриваемое нарушение не возникает самостоятельно. Поэтому при обнаружении первых проявлений и признаков недуга необходимо незамедлительно установить этиологический фактор, поскольку лечение, например, диабетической полинейропатии разнится с терапией патологии, порожденной злоупотреблением спиртными напитками.
Лечение
Схема лечения лимфаденопатии зависит от заболевания, ее вызвавшего. Само по себе увеличение лимфоузлов не лечится, так как является симптомом той или иной патологии.
Рассмотрим, как проявляются и как лечатся болезни, сопровождающиеся лимфаденопатией, что нужно делать в том или ином случае.
Туберкулез лимфатических узлов
Поражение может затронуть любую из групп лимфатических узлов шеи
Развивается, как правило, у детей и подростков (у взрослых и пожилых людей практически не встречается). Наиболее часто болезнь поражает шейные и подчелюстные лимфоузлы, реже – подмышечные, очень редко – локтевые и паховые.
Дебют характеризуется значительным повышением температуры тела, интоксикацией, вовлечением в патологический процесс кожных покровов и подкожной клетчатки. Лимфатические узлы увеличиваются в размерах и образуют крупные, практически неподвижные пакеты.
Лимфаденопатия при туберкулезе быстро переходит в лимфаденит — воспаление лимфоузлов.
В зависимости от характера течения туберкулезные лимфадениты подразделяются на:
- инфильтративные, сопровождающиеся увеличением одной группы узлов и их уплотнением;
- казеозные, распространяющиеся на несколько групп лимфоузлов и сопровождающиеся творожистым некрозом, нагноением, образованием язв и свищей;
- индуративные, характеризующиеся уплотнением лимфоузлов с петрификацией, рубцеванием кожных покровов на месте заживших свищей.
Лечение патологии может осуществляться двумя способами:
- консервативным;
- оперативным.
Вид лекарственного средства, равно как и его дозировку, подбирает лечащий врач в зависимости от характера течения заболевания.
Оперативное лечение используется тогда, когда консервативное оказалось неэффективным. В этом случае пораженные лимфатические узлы вскрываются, их содержимое удаляется, полость обеззараживается и дренируется.
Изредка лимфоузлы иссекаются, однако это может привести к рецидиву болезни или ее распространению на иные органы и системы организма.
Инфекционный мононуклеоз
Представляет собой вирусное заболевание, развивающееся вследствие инфицирования вирусом Эпштейна-Барра. Болезнь характеризуется острым началом и сопровождается лихорадкой, слабостью, головными, мышечными и суставными болями, тонзиллитом и лимфаденопатией, распространяющейся на подчелюстные и заднешейные лимфатические узлы (в некоторых случаях поражаются паховые, подмышечные и кубитальные лимфоузлы).
Изредка развивается острый мезаденит. У четверти больных появляются кожные высыпания. Печень и селезенка, как правило, увеличиваются.
Лечение больных с легкими и среднетяжелыми формами производится на дому (в этом случае они изолируются). В более тяжелых случаях они помещаются в стационар.
При воспалении печени назначается восстанавливающая диета – стол №5.
Специфической терапии болезни не разработано. Людям, страдающим указанной патологией, проводится симптоматическое, дезинтоксикационное, десенсибилизирующее и общеукрепляющее лечение.
Антибактериальные средства назначаются только при наличии бактериальных осложнений. При наличии гипертоксического поражения и признаков асфиксии, развившейся на фоне увеличения миндалин и отека ротоглотки, используются глюкокортикоиды.
Ротоглотка санируется антисептическими растворами.
Затяжные и хронические формы патологии лечат с использованием иммунокорректоров – средств, восстанавливающих работу иммунной системы.
Краснуха
Принимать по 1 таблетке 2-3 раза в сутки
Болезнь начинается с незначительного повышения температуры тела, чувства общего недомогания, усталости, сонливости, головной боли. У некоторых больных наблюдаются насморк, першение в горле, сухой кашель, покраснение горла, высыпания на мягком небе. Заднешейные и затылочные лимфатические узлы умеренно увеличиваются в размерах, появляется незначительная болезненность (в некоторых случаях болезнь распространяется на околоушные, подколенные, переднешейные и подмышечные лимфоузлы). Через несколько дней к указанной симптоматике присоединяется бледно-розовая, мелкая, обильная сыпь, покрывающая лицо, грудь, конечности и живот.
Специфического лечения патологии не существует. Больным рекомендуются:
- постельный режим на протяжении трех-семи дней;
- качественное питание;
- противовирусные средства(Арбидол, Изопринозин);
- иммуномодуляторы (Анаферон, Циклоферон, Виферон, Интерферон и др.);
- дезинтоксикационная терапия, в том числе обильное питье;
- витаминотерапия – Аскорутин;
- симптоматическая терапия – муколитики, жаропонижающие, обезболивающие, спазмолитики и противовоспалительные средства.
Лимфома Ходжкина (лимфогранулематоз)
Берет развитие из одного лимфатического узла и распространяется на другие. Пораженные лимфоузлы (как правило, надключичные и медиастинальные) увеличиваются в размерах, становятся плотно-эластичными, а в некоторых случаях – болезненными после употребления спиртного (спайки с кожными покровами при этом отсутствуют).
Помимо лимфаденопатии, у больных наблюдаются следующие признаки:
- резкое похудение;
- необъяснимые подъемы температуры тела;
- профузные ночные поты.
Лечение патологии проводится комплексно и может включать в себя:
- лучевую терапию;
- химиотерапию;
- пересадку костного мозга ( в тяжело протекающих случаях).
Большое внимание уделяется предупреждению рецидивов заболевания путем поддерживающей терапии.
После выздоровления и на этапе ремиссии больным запрещаются физиотерапевтические процедуры, работа во вредных условиях, пребывание в местах повышенного радиационного фона.
Неходжкинские лимфомы
Входят в гетерогенную группу злокачественных лимфопролиферативных новообразований, отличающихся биологическими свойствами, морфологическими проявлениями, клиникой, ответной реакцией на лечение, прогнозом.
На первой стадии развития болезнь поражает один лимфатический узел, затем распространяется при помощи метастазов. Первичный опухолевый очаг при этом может располагаться как в лимфоузлах, так и в иных органах и тканях.
Пораженные лимфатические узлы уплотняются и образуют конгломераты (спайка с кожными покровами и подлежащими тканями, болезненность отсутствуют). Увеличенные лимфоузлы, в свою очередь, сдавливают сосуды и близрасположенные органы, что сопровождается следующей симптоматикой:
- синдромом верхней полой вены;
- портальной гипертензией;
- динамической кишечной непроходимостью;
- механической желтухой.
Основным способом лечения патологии является химиотерапия с использованием комбинаций цитостатических средств. Терапию производят короткими курсами с промежутками между ними в две-три недели. При отсутствии эффекта назначают другой, высокодозный курс химиотерапии с последующей трансплантацией стволовых гемопоэтических клеток.
Болезнь Стилла
Режим дозирования является индивидуальным и зависит от показаний, состояния больного и его реакции на терапию
Представляет собой системное заболевание соединительной ткани, сопровождающееся увеличением лимфатических узлов и селезенки, лихорадкой, кожными высыпаниями, суставными болями, редко – артритами.
Специфического лечения патологии не существует. Больным назначается симптоматическая терапия, включающая в себя:
- нестероидные противовоспалительные средства в остром периоде;
- системные кортикостероиды (Преднизолон или Дексаметазон) при наличии патологических процессов в легких или отсутствии положительной динамики при лечении нестероидными противовоспалительными средствами;
- Циклофосфамид или Циклоспорин А, обладающие иммунодепрессивным, противоопухолевым и цитостатическим действием.
Вирусные гепатиты
Помимо печеночной симптоматики сопровождаются лимфаденопатией, лихорадкой, поражением легких, геморрагическим васкулитом, синдромом Шегрена, полисерозитами.
Лечение вирусных гепатитов проводится комплексно и включает в себя:
- противовирусные средства;
- интерфероны;
- гепатопротекторы;
- антигистаминные и гормональные средства;
- антибактериальные препараты (редко, по показаниям).
Саркоидоз
Представляет собой гранулематозное воспаление, сопровождающееся воспалением бронхопульмональных (реже периферических) лимфатических узлов, поражением легких и иных органов, угнетением клеточного иммунитета.
Лечение при саркоидозе проводится симптоматически и включает в себя:
- гормональные препараты;
- противовирусные средства;
- витаминно-минеральные комплексы.
Туляремия
Туляремия лечится только в условиях стационара
Характеризуется острым началом – значительным повышением температуры тела, головными и мышечными болями, слабостью, отсутствием аппетита, рвотой, региональным лимфаденитом. Кроме того, могут наблюдаться:
- бред, возбуждение, заторможенность (редко);
- боли в глазу, в горле при глотании, за грудиной, в животе (в области развивающегося бубона).
К концу первой недели заболевания увеличиваются печень и селезенка.
Лечение туляремии производится в условиях стационара. Больным назначают:
- антибактериальные препараты;
- дезинтоксикационные средства;
- противовоспалительные и жаропонижающие препараты;
- антигистаминные средства;
- сердечно-сосудистые лекарства (при необходимости).
Изъязвления накрывают стерильными повязками, нагноившиеся бубоны вскрывают и дренируют.
Болезнь кошачьей царапины (доброкачественный лимфоретикулез)
Представляет собой инфекционное заболевание, развивающееся после укусов, царапин или ослюнения инфицированными кошками. Сопровождается регионарной лимфаденопатией, быстро переходящей в лимфаденит, лихорадкой, увеличением печени и селезенки.
Болезнь начинается с появления язвочки или пустула на месте проникновения возбудителя. Через 15-30 дней после инфицирования увеличиваются подмышечные, шейные или локтевые лимфоузлы. Они достигают трех-пяти сантиметров в диаметре, становятся болезненными, нагнаиваются (спайки с окружающими тканями при этом отсутствуют). Одновременно с этим появляются:
- признаки общей интоксикации;
- лихорадка;
- увеличение печени и селезенки.
Лимфаденит может сохраняться на протяжении нескольких месяцев.
Лечение патологии проводится комплексно и включает в себя:
- антибактериальные препараты;
- нестероидные противовоспалительные средства;
- обезболивающие лекарства.
При нагноении лимфатических узлов их содержимое отсасывается, а полость промывается раствором антисептика.
ВИЧ-инфекция
Развивается на фоне инфицирования вирусом иммунодефицита человека (ВИЧ), характеризуется медленным течением и сопровождается поражением нервной и иммунной систем, присоединением оппортунистических инфекций, появлением опухолей, персистирующей генерализованной лимфаденопатией (ПГЛ). При переходе в стадию СПИДа чаще всего заканчивается летальным исходом.
Единственным методом лечения ВИЧ является использование высокоактивной антиретровирусной терапии (ВААРТ), замедляющей прогрессирование болезни и приостанавливающей ее переход в стадию СПИДа.
Полинейропатия верхних конечностей
Данное нарушение возникает вследствие поражения нервной системы и приводит к параличу верхних конечностей. При этом недуге обычно отмечается симметричное повреждение нервных волокон дистальных областей конечностей.
Признаки полинейропатии рук практически всегда однообразны. У больных отмечается повышение потливости, нарушение болевой чувствительности, терморегуляции, питания кожи, изменение тактильной чувствительности, появляются парестезии в виде «мурашек». Данная патология характеризуется тремя разновидностями протекания, а именно хроническим, острым и подострым.
Полинейропатия верхних конечностей проявляется, прежде всего, слабостью рук, различными алгиями, которые по своему содержанию бывают жгучими или распирающими, отечностью, изредка может ощущаться покалывание. При данной патологии вибрационная чувствительность нарушается, вследствие чего больные часто испытывают трудности в выполнении элементарных манипуляций. Иногда у людей, страдающих полинейропатией, наблюдается в руках снижение чувствительности.
Вызывают полинейропатию рук, чаще всего, различные интоксикации, например, вследствие употребления алкоголя, химических веществ, испорченных продуктов. Также, спровоцировать возникновение рассматриваемого недуга может: авитаминоз, инфекционные процесса (вирусной или бактериальной этиологии), коллагенозы, дисфункция печени, почек, опухолевые или аутоиммунные процессы, патологии поджелудочной и эндокринной железы. Нередко данное заболевание появляется как следствие диабета.
Описываемое заболевание может протекать у каждого больного по-разному.
По патогенезу полиневропатию верхних конечностей можно подразделить на аксональную и демиелинизирующую, по клиническим проявлениям на: вегетотативную, сенсорную и моторную. В чистом виде встретить перечисленные разновидности данного недуга довольно затруднительно, чаще заболевание сочетает в себе симптоматику нескольких вариаций.
Виды и классификация
Нейропатия классифицируется по нескольким признакам: причине возникновения, характеру течения и типу повреждения нервных волокон. Она может развиться на фоне аллергии, травмы, воспаления или отравления.
Острая воспалительная демиелинизирующая полинейропатия (ОВДП) характеризуется стремительным прогрессированием симптоматики – до месяца после манифестации первых признаков.
Подострая форма болезни протекает также достаточно быстро, но менее бурно: нарастание симптомов отмечается в течение нескольких месяцев. Продолжительность заболевания варьируется от месяца до полугода.
Под хронической формой понимают длительное течение полинейропатии, которая медленно прогрессирует на протяжении двух месяцев и более.
По типу поражения различают собственно демиелинизирующую и аксонально демиелинизирующую полинейропатию, сопровождающуюся разрушением аксонов – длинных отростков нервных клеток. Именно аксоны передают нервные импульсы от тела клетки (сомы) к другим нервным клеткам и иннервируемым органам и структурам.
Существует 4 атипичные формы хронической нейропатии: дистальная, фокальная, изолированная чувствительная и двигательная. При дистальной нейропатии поражаются только дистальные отделы нижних и верхних конечностей; при фокальной – один или несколько нервов пояснично-крестцового либо плечевого сплетения.
Изолированная чувствительная форма характеризуется повреждением исключительно сенсорных волокон; изолированная двигательная – моторных участков.
Лечение полинейропатии
Сегодня методы терапии рассматриваемого недуга довольно скудны. Поэтому по сей день лечение полинейропатий разных форм остается серьезной проблемой. Уровень знаний современных медиков в области патогенетического аспекта и этиологического фактора данной категории заболеваний определил целесообразность выделения двух направлений терапевтического воздействия, а именно недифференцированные методы и дифференцированные.
Дифференцированные методы терапевтической коррекции предполагают при эндогенных интоксикациях лечение основного недуга (например, нефропатии, диабета), при патологиях пищеварительной системы, обусловленных мальабсорбцией, требуют назначение больших дозировок витаминов В1 (тиамина) и В12 (цианокобаламина).
Так, например, диабетическая полинейропатия лечение препараты и их выбор обусловлен поддержанием определенного гликемического уровня. Терапия полинейропатии на фоне диабета должна быть поэтапной. На первом этапе следует откорректировать массу тела и режим питания, разработать комплекс особых физических упражнений, следить за соответствием показателей артериального давления норме. Патогенетические методы терапия предполагают применение нейротропных витаминов и инъекционное введение альфа-липоевой кислоты в больших дозировках.
Недифференцированные методы терапевтического воздействия представлены глюкокортикоидами, иммуносупрессивными препаратами и плазмаферезом.
Полинейропатия лечение препараты должны назначаться в комплексе. Специфика выбора лечебных мероприятий рассматриваемой патологии всегда зависит от этиологического фактора, спровоцировавшего недуг и обусловившего его течение. Так, например, симптомы полинейропатии, порожденные избыточным содержанием пиридоксина (витамин B6), исчезают бесследно после нормализации его уровня.
Полинейропатия, вызванная раковым процессом, лечится путем оперативного вмешательства – удаления новообразования, которое оказывало давление на нервные окончания. Если заболевание возникло на фоне гипотиреоза, то применяется гормональная терапия.
Лечение токсической полинейропатии, в первый черед, предполагает проведение дезинтоксикационных мероприятий, после чего назначаются медикаменты для коррекции самого заболевания.
При невозможности выявления или устранения причины, спровоцировавшей развитие описываемого заболевания, основная цель лечения предполагает снятие болевого синдрома и ликвидация мышечной слабости.
В этих случаях применяют стандартные физиотерапевтические методы и назначение ряда лекарственных средств, направленных на снятие или облегчение болевых ощущений, вызванных повреждением нервных волокон. Кроме того, методы физиотерапии активно используются на всех стадиях восстановительного лечения.
С помощью анальгезирующих препаратов или нестероидных противовоспалительных средств победить алгию довольно сложно. Поэтому чаще практикуется назначение местных анестетиков, антиконвульсантов и антидепрессантов для купирования приступов боли.
Эффективность антидепрессантов заключается в их способности вызывать активизацию норадренергической системы. Выбор препаратов этой группы устанавливается индивидуально, так как антидепрессанты часто вызывают психическую зависимость.
Применение антиконвульсантов оправдано их способностью тормозить нервные импульсы, исходящие от пораженных нервов.
Диагностика
Диагностические методы зависят от локализации патологии. Чтобы назначать корректный курс лечения, нужно не только поставить точный диагноз, но и выявить причину прогрессирования патологического процесса.
Стандартная процедура включает в себя:
- ОАК и ОАМ;
- онкомаркеры;
- УЗИ органов брюшной полости;
- рентгенографию.
Так как ЛАП это своеобразный маркер другого заболевания, то в первую очередь следует диагностировать причину развития недуга.
Что такое полинейропатия?
Интернет-журнал psytheater.com называет полинейропатией заболевание периферической нервной системы, которая сопровождается основными двумя симптомами: слабость мышц и боли в пораженной области. Полинейропатия характеризуется трофическими нарушениями, вегето-сосудистыми расстройствами, вялыми параличами, расстройством чувствительности. Все это наблюдается в конечностях. Если не проводить лечения, тогда болезнь будет прогрессировать, провоцируя увеличение области поражения.
Как будет протекать заболевание, зависит от вида и ее формы. Чаще всего человек испытывает сильные боли. Лечение зачастую носит затяжной характер, поскольку быстро излечиться не удастся. Само заболевание может развиваться медленно или молниеносно, что чисто индивидуально.
Классификация полинейропатии выглядит следующим образом:
- По характеру течения:
- Острая – развивается за пару-четыре дня, а лечение длится несколько недель.
- Подострая – развитие происходит в течение нескольких недель, а терапия длится месяцами.
- Хроническая – прогрессирует несколько месяцев (полугод и более), после чего длительность лечения является чисто индивидуальным.
- По характеру поражения:
- Аксональная – воспаление наблюдается в осевом цилиндре нервного волокна. Аксон является стержнем центрального нерва, который отвечает за его питание. При данном виде болезни лечение является длительным, а прогнозы не всегда благоприятными.
- Демиелинизирующая – воспаление затрагивает миелиновую оболочку волокна. Миелин является особым белком, который окутывает нервные волокна и отвечает за проводимость сигналов. Во время заболевания он распадается. Если лечить данный вид болезни, тогда прогнозы ставятся благоприятные.
- Нейропатическая – поражение тел нервных клеток.
- По функциональности пораженных нервов:
- Сенсорная – симптомом становится онемение, потеря чувствительности, боль и жжение.
- Сенсо-моторная – симптоматика проявляется в потере чувствительности и нарушении двигательной функций.
- Моторная – преобладающими симптомами является потеря двигательной функции: слабость, истончение мышц.
- Вегетативная – болезнь затронула нервные волокна, которые отвечают за регуляцию работы внутренних органов либо за выполнение определенных функций организмом, например, потоотделение, сухость кожи, запоры, учащенное сердцебиение.
- Смешанная – проявляются симптомы поражения всех нервов.
- По причинам развития полинейропатии:
- Дисметаболическая – нарушение обмена веществ.
- Воспалительная – наблюдаются воспалительные процессы в нервных волокнах.
- Аллергическая – болезнь стала следствием сбоев в иммунной системе.
- Травматическая – стала результатом травматических случаев.
- Токсичная – является следствием поражения организма различными токсинами, к примеру, свинцом.
- Идиопатическая – причины врачами не известны, однако предполагается, что здесь сыграла важную роль иммунная система.
- Постинфекционная – является следствием какого-то инфекционного заболевания, например, ВИЧ, дифтерия и пр.
- Наследственная – развивается как склонность организма к появлению рассматриваемого заболевания, поскольку у одного из родителей она тоже наблюдалась.
- Паранеопластическая – заболевание развивается совместно с онкологической болезнью.
- Из-за системных заболеваний – когда полинейропатия является следствием трансформации соединительной ткани.
Соответственно, какие причины становятся провокаторами полинейропатии?
- Расстройство иммунной системы, которая атакует клетки собственного организма, вырабатывая специальные клетки и антитела.
- Инфекции, которые сначала развивают другие заболевания, а затем уже приводят к полинейропатии. Например, при дифтерии поражается нервная система и в гортани образуется пленка.
- Наследственность – когда у человека с рождения имеются особые нарушения, способные привести к развитию полинейропатии.
- Онкологические заболевания.
- Нарушенный обмен веществ, например, сахарный диабет, который характеризуется постоянным или периодическим повышением уровня глюкозы в крови, что токсически сказывается на состоянии тканей.
- Отравление органическими растворителями, тяжелыми металлами, лекарственными препаратами или алкоголем.
- Системные заболевание, которые влияют на состояние соединительной ткани.
Самой распространенной формой является диабетическая полинейропатия. Чаще поражаются нервы нижних конечностей из-за их отдаленности, из-за чего они лишены защитных барьеров и инфекционным агентам достаточно легко проникать через кровь к ним.
Любой вид заболевания требует срочного лечения. Если терапия будет отсутствовать, тогда болезнь начнет прогрессировать. Это приведет к язвам или атрофии мышц. Самыми опасными последствиями полинейропатии являются паралич ног и рук, затем мышц дыхания.
перейти наверх
Причины полинейропатии
Заболевание может возникать из-за разных факторов. В большинстве случаев причиной болезни является сахарный диабет I или II типа, так как патология воздействует на работу сосудов, которые питают нервы, и вызывает нарушение обменных процессов в миелиновой оболочке нервных волокон, что приводит к их поражению. При сахарном диабете в первую очередь страдают нижние конечности.
В более редких ситуациях причинами считаются:
- пожилой возраст;
- вирус иммунодефицита человека;
- СПИД;
- негативная экологическая обстановка или длительное воздействие токсинов на организм;
- алкоголизм;
- курение;
- употребление наркотических веществ;
- наследственная и генетическая предрасположенность.
Не менее важен уровень содержания витаминов группы В. Длительный дефицит, может привести к развитию полинейропатии. Так как витамины жизненно необходимы для правильного функционирования нервной системы.
Причин повреждения непосредственно нервов может быть несколько:
- плохое кровоснабжение нервов;
- аномальные деформации нервных отростков.
Симптомы полинейропатии
Сначала нервные волокна раздражаются патологичными агентами, а затем нарушается их функциональность. Вот почему симптоматика делится на два этапа развития болезни:
- Период раздражения характеризуется такими симптомами:
- Дрожание конечностей.
- Учащенное сердцебиение.
- Судороги в мышцах болезненного характера.
- Ощущение ползания мурашек по коже.
- Непроизвольное сокращение отдельных мышц, что видно невооруженным глазом.
- Повышение кровяного давления.
- Боль в коже и мышцах.
- Период выпадения характеризуется такими симптомами:
- Слабость мышц, которая начинается в отдаленных нервах от головы. Так, человеку сначала может быть больно ходить на пятках, а затем на носочках. При токсическом отравлении поражаются разгибательные мышцы пальцев.
- Атрофия мышц.
- Шаткость походки при закрытых глазах, поскольку нарушается подача информации в головной мозг о том, в каком пространственном положении находятся конечности.
- Потеря мышечного тонуса.
- Дурнота, головокружение и появление мушек перед глазами при смене положения с горизонтального на вертикальное.
- Снижение чувствительности в коже, чаще всего локализуется в стопах и кистях.
- Постоянный ритм пульса из-за потери нервами регуляции функций сердца.
- Сухость кожи из-за потери кожей функций потоотделения.
- Запоры из-за потери функциональности нервов ЖКТ.
перейти наверх
Виды лечения
Успех лечения нейропатии возможен только при комплексном подходе. Цель терапии в том, чтобы восстановить нервные волокна и проводимость импульсов по нервным путям. Для этого необходимо улучшить питание тканей, восстановить кровообращение, обменные процессы. Добиться улучшений можно, комбинируя различные виды терапии. Также необходимо пролечить фоновое заболевание.
Медикаментозная терапия
Пациенту проводится курс лечения с назначением лекарственных средств:
- вазоактивных препаратов для улучшения питания тканей (Трентал, Эмоксипин, Никотиновая кислота и других);
- антиоксиданты (витамин Е, Актовегин, Мексидол и т.п.);
- витамины группы В для улучшения проводимости, восстановления нервных оболочек;
- антихолиэстеразные препараты, улучшающие проводимость нервных импульсов (Амиридин, Эпидакрин);
- с некоторой осторожностью используются миорелаксанты для восстановления мышц (Мидокалм, Баклофен), однако следует помнить, что они подходят не всем пациентам (могут усилить мышечную слабость);
- для обезболивания применяются нестероидные противовоспалительные препараты (Нимесулид, Кетопрофен, Мелоксикам), а также мази и пластыри с их содержанием (мазь Лидокаин, пластырь Вольтарен и другие);
- антидепрессанты (Дулоксетин, Сертралин, Кетадолон);
- противосудорожные средства (Прегабалин, Нейронтин);
- в тяжелых случаях для снятия болей прописывается наркосодержащие обезболивающие средства (Трамадол и т.п.).
Кроме перечисленных лекарств, пациенту назначаются препараты и процедуры по борьбе с основным заболеванием. В случае диабета это будут препараты, корректирующие уровень сахара в крови. При токсической нейропатии принимаются меры по очистке организма от токсинов. При патологиях щитовидной железы, аутоиммунных заболеваниях возможна гормональная терапия, и так далее.
Физиотерапия
Физиотерапевтические процедуры призваны «разработать» ногу, вернуть ее мышцам, связкам, нервам утраченные функции. С этой целью могут назначаться:
- массаж,
- иглорефлексотерапия;
- лечебная гимнастика;
- грязелечение;
- электрофорез;
- магнитотерапия.
Чтобы лечение нейропатии имело успех, больному необходимы настойчивость, терпение и большое желание быть здоровым. Обязательным условием является избавление от употребления спиртного, других вредных привычек, соблюдение режима дня, здоровый рацион питания. При некоторых заболеваниях, вызвавших нейропатию ног, показана строгая диета (диабет, болезни почек и т.д.).
Полинейропатия верхних конечностей
Верхние конечности тоже могут стать областью поражения. Симптоматика полинейропатии проявляется в нарушении болевой чувствительности, повышенной потливости, питании кожи, терморегуляции, изменении тактильной чувствительности, парестезии в форме «мурашек».
Человек ощущает слабость рук. Возникают алгии жгучие, распирающие, отечные. Появляется покалывание рук. Также человек теряет способность выполнять элементарные манипуляции.
У каждого больного симптоматика протекает по своему сценарию. Выделить четкие формы болезни трудно, поскольку зачастую они бывают смешанными.
перейти наверх
Профилактика
Чтобы уменьшить риск развития демиелинизирующей полинейропатии, осуществляют следующие мероприятия:
- для работы, связанной с токсическими веществами, используют защитную одежду;
- не употребляют алкоголь;
- принимают лекарственные средства только по назначению врача;
- ведут активный образ жизни;
- в меню включают овощи и фрукты;
- не допускают переход острых болезней в хроническую форму;
- контролируют состояние здоровья.
Полинейропатия нижних конечностей
Нижние конечности чаще всего поражаются из-за отдаленности от головного мозга. Полинейропатия проявляется в болях мышц, ослаблении и утрате функций движения, а также чувствительности нервов. Поражаются преимущественно нервы, питающие стопы. Это приводит к тому, что человек со временем не только утрачивает чувствительность, но и теряет способность передвигаться самостоятельно.
Лечение нижних конечностей при полинейропатии становится длительным и практически никогда не дает полного выздоровления. Заболевание является прогрессирующим, поэтому всегда дает хроническую форму.
Самолечение в данном случае будет неэффективным. При появлении первых симптомов болезни следует обратиться к врачу за выявлением причин ее развития и способов ее устранения.
перейти наверх
Прогноз полинейропатии
Заболевание очень опасно для здоровья человека. Так как само по себе оно никогда не проходит и требует длительного лечения, реабилитации. В том случае, если позволить болезни развиваться, то последствия будут достаточно тяжелыми.
Длительная мышечная слабость быстро приводит к уменьшению тонуса мускулатуры, а затем и к полной атрофии мышц. В свою очередь это опасно риском возникновения язв.
При длительном игнорировании болезни полинейропатия может завершиться полным параличом конечностей или дыхательной системы. Прогрессирующее заболевание доставляет пострадавшему массу неудобств, принуждая менять привычный образ жизни, так как люди теряют способность самостоятельно передвигаться и обслуживать себя в быту. Из-за этого могут возникнуть проблемы с нервами, проявиться повышенная тревожность и депрессия. Поэтому пациенту важно вовремя получить помощь от специалиста — психолога.
Как лечить полинейропатию?
Лечить полинейропатию должен врач. Сначала он проведет диагностику болезни, чтобы выяснить возможные причины ее возникновения, а также определить форму ее протекания. Диагностика включает:
- Сбор жалоб и анамнеза: как давно появились симптомы, употребляет ли человек алкоголь, была ли полинейропатия у родственников, есть ли у больного сахарный диабет, связь профессии с токсинами.
- Внешний осмотр функциональности конечностей, которые поражены. Выявляется чувствительность, двигательная активность.
- Анализ крови на уровень токсинов, глюкозы, антител и пр.
- Электронейромиография.
- Биопсия нервов.
Лечение направлено в первую очередь на устранение причин, вызвавших полинейропатию:
- Заместительная терапия при почечных проблемах.
- Снижение уровня глюкозы при сахарном диабете.
- Отказ от спиртного.
- Ограничение контактов с токсинами.
- Устранение инфекционных заболеваний.
- Устранение опухолей хирургическим путем.
Дополнительными методами лечения являются:
- Улучшение питания нервных волокон путем приема витаминов В и метаболитиков.
- Употребление препаратов для снижения кровяного давления, обезболивающие лекарства для устранения болей, ношение специальных ортезов при слабости в мышцах.
Лекарственное лечение можно дополнить инструментальным:
- Лечебная физкультура.
- Рефлексотерапия.
- Магнитотерапия.
- Леченый массаж.
- Стимуляция нервных волокон.
Зная причины возникновения полинейропатии, можно предотвратить ее развитие с помощью профилактических мер, которые включают:
- Отказ от спиртного.
- Контроль уровня глюкозы в крови.
- Прием препаратов для устранения токсинов.
- Прием лекарств только по назначению.
Однако не всегда профилактика поможет в предотвращении развития полинейропатии, если, к примеру, у человека наблюдается генетическая предрасположенность.
перейти наверх
Профилактика полинейропатии
Для профилактики полинейропатии верхних конечностей следует категорически отказаться от употребления алкогольных напитков, курения, наркотических веществ, регулярно контролировать уровень глюкозы, даже при отсутствии диабета. Выполняя работы с потенциально опасными и токсичными веществами, следует использовать средства индивидуальной защиты, чтобы уберечь организм от пагубного воздействия токсинов.
Рекомендуется вести спокойный и расслабленный ритм жизни, избегать стрессовых ситуаций и эмоциональных перегрузок, которые могут напрямую отразиться на нервной системе, придерживаться правильного питания и образа жизни, а также постоянно прислушиваться к состоянию организма и личным ощущениям, чтобы не допустить рецидива.
В целях профилактики после выздоровления и купирования симптомов заболевания рекомендуется:
- обувать свободную обувь, которая не пережимает стопы и не изменяет правильный кровоток;
- не совершать пешие прогулки на длительные дистанции;
- не стоять на одном месте долгое время без смены положения;
- мыть ноги и руки в прохладной воде, чтобы обеспечивать больший прилив крови к дистальным областям.
Не стоит игнорировать лечебную физкультуру, необходимую для того, чтобы мышцы тела находились всегда в тонусе. Регулярные физические упражнения помогут избежать атрофии мышц и укрепят тело, вернув силу и гибкость.
Стоит помнить, что предотвратить развитие полинейропатии невозможно. Можно свести риск возникновения к минимуму, используя банальные меры предосторожности. То есть при работе с токсичными веществами использовать соответствующую защиту, чтобы исключить поражение, лекарственные медикаменты принимать только после назначения врача и не заниматься самолечением, а любые инфекционные заболевания вовремя лечить и держать под контролем, не пуская на самотек. Благодаря сбалансированной диете, богатой витаминами, регулярной физической активности и полному отказу от алкоголя можно значительно снизить опасность заболевания и продлить годы жизни.
Автор
Светлана Владимировна Щербакова
Врач-анестезиолог-реаниматолог, врач-кардиолог
Лечение идиопатической невропатии лицевого нерва
Лечение назначается только после подтверждения диагноза врачом-специалистом. Показаны гормоны, диуретики, спазмолитики, сосудорасширяющие препараты, анальгетики. С 5–7 дня — физиолечение, витамины группы В, антихолинэстеразные препараты. В подостром периоде — лечебная гимнастика и массаж мышц лица.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Метипред (системный ГКС). Режим дозирования: первые часы и дни заболевания применяется пульс-терапия в дозе 1,0 г внутривенно капельно, в утренние часы в течение 3 дней ежедневно. Далее пациент принимает Метипред перорально в дозе 1 мг/кг массы тела в течение 5 дней, после чего постепенно снижает дозу на 5 мг каждый день.
- Диакарб (диуретик из группы ингибиторов карбоангидразы). Режим дозирования: взрослым назначают по 250-500 мг однократно утром в течение 3 дней, на 4-й день — перерыв.
- Ксеомин (миорелаксирующее средство). Режим дозирования: инъекция малых доз препарата в зоны синкинезий и контрактур. Используется 2-3-этапное введение с интервалом 10-12 дней. Общая терапевтическая доза составляет 1/3-1/2 дозы, содержащейся в 1 флаконе препарата. Длительность лечебного эффекта составляет 3-4 мес.
- Мильгамма (комплекс витаминов группы В). Режим дозирования: терапию начинают с 2 мл внутримышечно 1 р/д на протяжении 5-10 дней. Поддерживающая терапия — 2 мл в/м два или три раза в неделю.
Классификация
Нервные волокна состоят из миелиновых оболочек, а внутри находятся аксоны. Эта разновидность делится на 2 подкатегории:
- При деформации оболочек симптоматика развивается более стремительно. Больше повреждений возникает в сенсорных и моторных нервных тканях. Преобразование в вегетативных отделах возникает не слишком отчетливо. Деформация наблюдается в проксимальных и дистальных отростках.
- Аксональные разрушаются медленно. Наблюдается повреждение вегетативных нервных волокон. Мышечные ткани атрофируются быстрее. Сначала болезнь распространяется по дистальным отделам.
По месту расположения различают:
- Дистальная. В такой ситуации могут быть повреждены ноги.
- Проксимальная – наблюдаются поражения в отделах ног, размещенных более высоко.
Классификация по причине возникновения:
- Дисметаболическая. Проявляется в результате расстройств течения процессов в нервных тканях, спровоцированных веществами, вырабатывающимися в организме в результате развития некоторых заболеваний. Когда патологии распространяются в организме, вещества распространяются одновременно с кровью.
- Токсическая полинейропатия рук и ног проявляется при употреблении токсических препаратов наподобие ртути, свинца, мышьяка. Зачастую используется при употреблении антибиотиков.
- Самой распространенной разновидностью полинейропатии считается алкогольная форма. Для нее характерно усиление боли, недостаточная возможность передвижения на ногах, плохая чувствительность. Мышцы начинают заметно атрофироваться.
- Диабетическая полинейропатия рук и ног появляется у пациентов с диабетом, развивается долго, около 5-10 лет. На коже проступают пятна, на ступнях чувство жжения.
Стадии развития:
- Первичная – наследственная предрасположенность и идеопатическая разновидность наподобие синдрома Гейена-Барре.
- Вторичная полиневропатия появляется после отравления организма, при метаболических патологиях, инфекциях.
Клиническая картина
Вегетативная нейропатия у каждого пациента протекает по-разному. Некоторые больные на протяжении длительного времени не подозревают, что их вегетативная система функционирует неправильно, а возникающие симптомы воспринимают, как небольшой сбой в организме.
Для других вегетативное расстройство становится настоящим мучением, так как симптомы становятся ярко выраженными и не дают вести полноценный образ жизни.
Существуют две формы расстройства:
- Острая – характерна для отравлений, острой порфирии, ботулизма, аутоиммунных поражений. При остром развитии заболевания симптомы проявляются внезапно и стремительно нарастают.
- Хроническая – о ее развитии говорят при наследственных нарушениях, сахарном диабете, амилоидозе, инфекциях. В этом случае, симптомы появляются постепенно, на протяжении нескольких месяцев.
Также специалисты выделяют два вида нейропатии по количеству пораженных волокон:
- Мононейропатия – повреждение локализуется только на одном нерве.
- Полинейропатия – наблюдаются множественные поражения нервных волокон.
Симптомы вегетативной нейропатии появляются в виде расстройств сосудистой пищеварительной, мочевыделительной и половой систем. Также могут наблюдаться и другие вегетативные расстройства.
Какие симптомы характерны для вегетативной невропатии:
- Со стороны пищеварения: рвота, тошнота, вздутие, повышенное газообразование, изжога, диарея.
- Со стороны мочевыделения: недержание мочи, частые и ложные позывы к мочеиспусканию.
- Со стороны сосудов: аритмия, ортостатическая гипотония, головокружение.
- Со стороны половой сферы: снижение либидо, у женщин – отсутствие оргазмов и малое выделение вагинального секрета, у мужчин – нарушения эрекции и семяизвержения.
Этим симптомам могут сопутствовать:
- появление мушек перед глазами при резком вставании;
- обмороки;
- повышенное потоотделение;
- непереносимость тепла;
- нарушения со стороны зрительных функций.
Самые серьезные осложнения:
- синдром Паркинсона;
- амиотрофия;
- судорожный синдром;
- парез желудка;
- летальный исход.
httpv://www.youtube.com/watch?v=embed/5x456hMTJ_s
Симптомы
Симптомы полинейропатии, могут включать:
- Постепенное появление онемения и покалывание в ногах или руках, которые могут распространяться вверх по рукам и ногам
- Острая колющая или жгучая боль
- Повышенная чувствительность к прикосновениям
- Отсутствие координации и падения
- Мышечная слабость или паралич, если повреждены двигательные нервы
Если задействованы вегетативные нервы, симптомы могут включать:
- Непереносимость жары, а также изменение потоотделения
- Проблемы с пищеварением, мочевым пузырем или кишечником
- Изменения артериального давления, в результате чего могут появиться головокружение
Полинейропатия симптомы, диагностика и принципы лечения
Данное понятие означает тяжелое неврологическое нарушение, характеризующееся поражением периферических нервов. Патология обнаруживается у людей разных возрастов, но немногие знают, как с ней бороться.
Симптомы болезни
Заболевание поражает большую часть периферических нервов тела человека. Полинейропатия характеризуется следующими признаками:
- снижение чувствительности;
- отсутствие рефлексов;
- конечности становятся очень слабыми;
- сильные боли по всему телу;
- периодически появляются мурашки, жжение;
- непроизвольно подергиваются мышцы;
- отечность рук и ног;
- одышка;
- головокружения;
- нарушение координации;
- раны заживают очень медленно.
Симптомы могут выражаться как сильно, так и слабо. Иногда заболевание развивается годами, а у кого-то полинейропатия прогрессирует стремительно. По данным статистики, заболевание диагностируют у 2,5% людей. Однако среди пожилого населения этот показатель намного выше и равняется 8%. Это может быть связано с возрастными изменениями организма человека.
Почему возникает полинейропатия
Ряд факторов и других болезней провоцирует возникновение полинейропатии:
- токсины;
- перенесенная инфекция;
- сахарный диабет;
- дефицит витаминов группы В;
- синдром Гийена-Барре;
- травмы;
- остеохондроз;
- генетическая предрасположенность.
Иногда заболевание может начаться во время беременности. Врачи объясняют это тем, неадекватная реакция организма на плод может приводить к сбою в работе иммунной системы, токсикозу и дефициту витаминов группы В. Все эти нарушения во время беременности могут спровоцировать возникновение полинейропатии.
Виды заболевания
Врачи различают несколько видов этого заболевания, каждый из которых обладает определенными особенностями:
- моторная полинейропатия начинается со слабости мышц и приводит к мышечной атрофии;
- сенсорная полинейропатия проявляется в виде покалывания, мурашек, жжения;
- вегетативная полинейропатия характеризуется повышенной бледностью кожных покровов, человек страдает от учащенного сердцебиения, расстройств пищеварения;
- сенсомоторная полинейропатия сочетает в себе слабость мышц и покалывания;
- смешанная полинейропатия отличается тем, что у больного присутствуют все симптомы вышеописанных видов, является самой тяжелой формой болезни.
Для разных видов полинейропатии существуют свои методы борьбы с заболеванием. Чем раньше пациент приступит к лечению, тем быстрее получится выздороветь. Иначе последствия могут быть довольно серьезными. При прогрессировании полинейропатии:
- происходит атрофия мышц;
- возникают язвы;
- диагностируется паралич конечностей и органов дыхания;
- у больного пропадает способность ходить, человек не может передвигаться самостоятельно;
- появляются тревожность и депрессия, которые способны привести к психическим расстройствам. Больной становится замкнутым, закрывается от окружающего мира. Из-за полинейропатии человек может перестать общаться с друзьями, становится одиноким.
Диагностика
Диагностировать патологию достаточно сложно. Это связано с тем, что симптомы данной болезни схожи с другими недугами.
httpv://www.youtube.com/watch?v=embed/gsaMYF7gT6Q
Определить полинейропатии только на основании жалоб больного нельзя. Необходимо применить лабораторные и инструментальные исследования.
Диагностика начинается с того, что врач осматривает конечности пациента и проверяет рефлексы. Затем, назначаются разные исследования:
- общий анализ крови;
- электронейромиография;
- биопсия нерва.
Только так можно точно установить наличие заболевания
НЕВРОПАТИЯ в неврологии
НЕВРОПАТИЯ в неврологии
(
neuropathia
; греч, neuron нерв + pathos страдание; син.:
полиневропатия, нейропатия
) — состояние, в основе к-рого лежат поражения периферических нервов первично-дегенеративного характера, вызванные различными причинами — интоксикациями (в том числе алкоголем), дефицитом витаминов (В1, В12, пантотеновой к-ты), сосудистыми, аутоиммунными, неопластическими процессами, при нек-рых наследственных заболеваниях. Наиболее часто Н. встречается при сахарном диабете, узелковом периартериите, хрон, алкогольной интоксикации. Компрессия нервных стволов и питающих их сосудов в узких каналах (связочных, костных) приводит к компрессионно-ишемическим невропатиям различной локализации — так наз. туннельным синдромам (см.).
Полирадикулоневропатию (поражение нервных корешков и нервов) при ахилии описал П. М. Сараджишвили в 1946 г. (см. Нейроахилический синдром).
Морфологическая картина
зависит от типа пораженных волокон. Мякотные волокна подвергаются аксональной дегенерации и сегментарной демиелинизации. В них наблюдается гиперплазия леммоцитов (шванновских клеток), появление образований в виде отростков, луковиц. При Электронно-микроскопическом исследовании обнаруживаются накопление нейрофиламентов, увеличение количества митохондрий и плотных телец в пораженных и утолщенных аксонах. При поражении безмякотных нервов возможно уменьшение плотности и диаметра нервных волокон, денервационная атрофия в мышцах.
Клиническая картина
полиморфна. Двигательные нарушения проявляются слабостью в руках и ногах, преимущественно в дистальных отделах, мышечной гипотонией. Чувствительные расстройства характеризуются парестезиями, гипестезиями, анестезиями или гиперестезиями, болями в мышцах и по ходу нервных стволов. Отмечается сухость кожи или гипергидроз, трофические язвы, мышечная гипотензия. Сухожильные (чаще ахиллов) и периостальные рефлексы обычно снижаются. Характерны количественные и качественные изменения электровозбудимости нервов и мышц. Электровозбудимость мало изменяется при аксональной дегенерации, вызванной экзогенными причинами. Резко снижается скорость проведения при сегментарной демиелинизации, к-рая наступает при нек-рых заболеваниях, в частности наследственных, — амиотрофии Шарко—Мари—Тута (см. Амиотрофия), гипертрофической полиневропатии Дежерина — Сотта (см. Дежерина — Сотта гипертрофический неврит), болезни Рефсума (см. Рефсума синдром) и др.
Хорошо изучены диабетические невропатии, к-рые делят на вегетативные и соматические. Вегетативные Н. встречаются у пожилых больных с доброкачественным течением диабета. Их основной симптом — боли в ногах, чаще по ночам, иногда в виде каузалгий; нарушается вибрационная чувствительность на ногах и меньше на руках, возможны трофические изменения кожи, снижаются ахилловы, иногда и коленные рефлексы. Соматические Н. встречаются у лиц молодого возраста с тяжелым течением диабета; они характеризуются резкими болями по ходу пораженного нерва, расстройствами чувствительности по мононевритическому типу и нередко симптомами натяжения нервных стволов, напр, симптомом Бехтерева (см. Бехтерева рефлексы, симптомы), симптомом Ласега и симптомом Нери (см. Радикулит).
Течение Н. обычно хроническое, но может быть и острое.
Диагноз
устанавливают на основании анамнеза, характерной клин, картины, исследований электровозбудимости и биопсии (мышц, нервов).
Лечение
. Проводится лечение основного заболевания. В случаях невыясненной этиологии целесообразно применять витамины, физиотерапевтические процедуры. При неэффективности консервативного лечения компрессионных Н. показано оперативное вмешательство.
Библиография:
Панченко Д. И. Заболевания нервных стволов, Киев, 1966; Сараджишвили П. М. О так называемом нейро-ахилическом синдроме (полирадикулоневриты), Невропат, и психиат., т. 51, в. 5, с. 79, 1951; X о досовская С. В. К вопросу о наследственных полиневропатиях, в кн.: Периферическая нервная система, под ред. И. П. Антонова, в. 1, с. 126, Минск, 1978; S 1 u g a E. Polyneuropathien, Typen und Differenzierung, B.— N. Y., 1974.
Диагностика и лечение
Диагностика заболевания основывается на выявлении вегетативных расстройств и причин, повлекших развитие этого состояния. В первую очередь врач собирает анамнез: наличие симптомов, какие заболевания были перенесены, наследственную предрасположенность.
Чтобы выявить причину, необходимо сдать общий анализ крови и обязательно тест на уровень сахара, и проконсультироваться у различных специалистов, чтобы исключить наличие сопутствующих заболеваний.
К основным инструментальным методам диагностики относятся:
- Ортостатическая проба.
- Тест Вальсальвы.
- Измерение частоты сердечных сокращений.
- ЭКГ.
- Исследование нервной проводимости.
- Электромиография.
- Биопсия нерва и кожи.
- Компьютерная томография.
- МРТ.
Для диагностики могут понадобиться дополнительные лабораторные исследования:
- пункция спинномозговой жидкости;
- иммунограмма;
- ПЦР на инфекции, антитела к волчанке и другим заболеваниям.
Если причина расстройства известна, то в первую очередь проводится лечение первичного заболевания, в частности:
- При проблемах с пищеварением нужно обратиться к гастроэнтерологу для получения рекомендаций по питанию. Для лечения вегетативной невропатии применяются различные препараты в зависимости от развившейся симптоматики:
- При недержании мочи показаны гормоны с антидиуретическим действием (Вазопрессин) и миотропные спазмолитики (Но-шпа), а для расслабления сфинктера необходимы миорелаксанты (Мидокалм) и альфа-1-адреноблокаторы (Тамсулозин).
- Мужчинам при нарушении потенции необходимо консультация специалиста. В некоторых случаях может потребоваться вакуумное устройство и препараты, возбуждающего действия. Женщинам могут помочь специальные смазки и мази, содержащие эстроген.
- При ортостатической гипотонии могут помочь крепкий чай и кофе, дробное питание, увеличенное потребление соли и гимнастика. Но при неэффективности этих методов используют препараты, нормализующие давление (Гутрон).
Пациентам с вегетативной невропатией, независимо от причин, необходимо принимать средства успокоительного и антидепрессивного действия (Деприм, Седафитон), витамины и минеральные комплексы.
К лечению можно подключить физиопроцедуры и лечебную гимнастику – они положительно влияют не только на нервную систему, но и на весь организм в целом.
httpv://www.youtube.com/watch?v=embed/9GkAql5HB14
Явные и скрытые опасности заболевания
Последствия будут зависеть от того, чем была вызвана полиневропатия. При своевременном лечении прогноз у пациентов в целом благоприятный. Полное выздоровление практически невозможно, однако и смертность от полинейропатии относительно невысокая. Пациенту необходим постоянный контроль лечащего врача.
При наследственной форме заболевания добиться улучшения состояния здоровья больного очень сложно. Болезнь медленно прогрессирует, и всё, что может сделать доктор – это облегчить её течение. Пациенты способны быстро адаптироваться к своему новому состоянию. Даже на более поздних стадиях они остаются дееспособными и продолжают самостоятельно себя обслуживать.
К тяжёлым последствиям различных видов полинейропатии относятся нарушения двигательной активности, вызванные слабостью мышц. При некоторых разновидностях заболевания происходят дыхательные нарушения.
Из-за дисфункции нервов, которые обеспечивают движения дыхательной мускулатуры, человек практически утрачивает способность снабжать себя кислородом самостоятельно. При нарушениях функции нервов, обеспечивающих работу сердечной активности, пациент рискует умереть от внезапной остановки сердца. Однако такие последствия происходят нечасто.
Особенности терапии
Терапия полинейропатии нижних конечностей отличается своими особенностями, например, диабетическая форма не устраняется посредством отказа от спиртного. Такие патологии не развиваются сами по себе. При первых появлениях признаков требуется определение причины появления расстройства.
После этого удастся определить провоцирующие факторы. Терапия полиневропатии должна быть комплексной и направленной на устранение корня этой патологии. Поэтому другие варианты не будут оказывать желаемого результата.
Перед терапией проводится диагностическая процедура, при которой выявляется патология и определяется его причина для того, чтобы исключить возможное развитие болезней, проявляющиеся подобными симптомами.
Перечислим препараты:
- Метилпреднизолон используется при сложном развитии патологии.
- Трамадол употребляется при нестерпимой боли.
- Вазонит стимулирует кровоснабжение в поврежденном участке.
- Витамин В.
- Лекарства, способствующие насыщению клеток питательными микроэлементами.
Физиотерапевтические процедуры:
- Массаж.
- Воздействие магнитных полей.
- Обработка нервной системы.
- Непрямая обработка внутренних органов.
Когда в организме выявляются токсины, нужно заниматься очисткой крови. Часто врачи прописывают несколько упражнений ЛФК.
Что такое периферическая нейропатия?
Периферическая нейропатия — это болезненное состояние, возникающее в результате повреждения и нарушения функционирования нервов периферической нервной системы (ПНС).
Периферическая нервная система
Кроме того, периферийная нервная система способна эффективно помогать работе центральной нервной системе, так как имеет обширную нервную сеть.
Нервы — это набор аксонов, т. е. длинные цилиндрические отростки нейронов, которые распространяют нервный сигнал.
Благодаря своим нервам ПНС связывается с руками, кистями, ступнями, ногами, внутренними органами, ртом и лицо. Черепные нервы и спинномозговые нервы являются частью ПНС и тянуться от головного и спинного мозга.
В основном это:
- Сенсорные нервы — нерв, который несет сенсорную информацию, захваченную из периферии. Боль, тактильное восприятие и проприоцептивная чувствительность — лишь некоторые примеры сенсорной информации.
- Моторные нервы — это нервы, которые контролируют скелетные мышцы. Приводят их в действие сигналы, исходящий из центральной нервной системы.
- Вегетативные нервы — нервы, которые регулируют автоматические функции организма, такие как кровяное давление, пищеварение или процесс наполнения/ опорожнения мочевого пузыря.
Лечебные мероприятия и прогнозы
Главной составляющей терапии болезни является восстановление поврежденных волокон нерва. Лечение патологии направлено на обеспечение нерва необходимым количеством крови и полезных микроэлементов, а также устранение разрушающих факторов.
В первую очередь при этом недуге необходимо выявить причину, спровоцировавшую его возникновение, а уже потом переходить к ликвидации самого заболевания.
httpv://www.youtube.com/watch?v=embed/BPGg8RW2izw
Схема терапии
Периферическая невропатия верхних и нижних конечностей лечится комплексно. С этой целью применяются следующие методики:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- лечебная физкультура.
Основой медикаментозной терапии является прием таких лекарственных препаратов, как:
- Нейромидин и Прозерин, способствующие восстановлению чувствительности пораженной области или конечности.
- Мелоксикам и Диклофенак, помогающие справиться с болевым синдромом.
- Пентоксифиллин и Инстенон, улучшающие циркуляцию крови.
- Альфа-Токоферол для устранения авитаминоза.
- Карбамазепин, обладающий свойством снимать мышечные судороги.
Кроме этих лекарств, периферийная нейропатия лечится с помощью:
- антидепрессантов (Деприм);
- противоотечных средств (Фуросемид);
- антиоксидантных препаратов (Мексидол).
В качестве дополнительных методов используют такие процедуры, как:
- массаж;
- электростимуляция;
- иглоукалывание;
- грязевые ванны;
- магнитотерапия;
- лечебные аппликации;
- дарсонвализация.
httpv://www.youtube.com/watch?v=embed/gzoeqM2S1Ew
Лечебная гимнастика состоит из комплекса специальных физических упражнений, направленных на устранение симптоматики недуга и восстановление функциональности пораженного участка лица либо конечности.
Возможные последствия
Если вовремя обнаружить периферический неврит и начать правильное лечение, то прогноз будет благоприятным. Выздоровление во многом зависит от самого больного, то есть от его действий, направленных на борьбу с патологией.
Как правило, периферические нервы имеют особенность самостоятельно восстанавливаться, но если причину, побудившую развитие недуга, не устранить, болезнь снова может вернуться, даже после качественного лечения.
В случаях, когда болезнь имеет генетическую природу, терапия редко приводит к полному излечению. Даже при проведении комплексного лечения чаще всего удается лишь временно устранить симптомы заболевания, но полностью восстановить пораженный нерв чаще всего так и не получается.
Наиболее опасной можно считать диабетическую форму патологии, которая способна поражать большинство частей тела, вызывая серьезные осложнения.
Диабетическая нейропатия
К примеру, при повреждении нерва, относящегося к пищеварительной системе, функции желудка нарушаются, вызывая вздутие живота, понос, рвоту и тошноту. При поражении нижних конечностей заболевание способствует ухудшению кровотока, появлению язв и даже гангрены. В последнем случае проводится ампутация конечности.
Периферическая нейропатия – тяжелое заболевание, которое приносит больному крайне негативные последствия. Однако стоит помнить, что в большинстве случаев оно излечимо. Для достижения положительных результатов лечения необходимо вовремя обратиться за помощью к врачу и тщательно выполнять все его рекомендации.
httpv://www.youtube.com/watch?v=embed/fFQWq98KXCY
Как диагностируют нейропатию любого типа
Порядок диагностики нейропатии:
- Сбор клинического анамнеза, разбор жалоб.
- Осмотр ног, оценка их состояния.
- Оценивание установленных симптомов.
- Применение электрофизиологических методов обследования.
- Другие диагностические методики: биопсия нерва, панч-биопсия кожи, неинвазивные методики.
Сначала врач должен опросить пациента на предмет основных жалоб, задать ему наводящие вопросы, расспросить об ощущениях, вызываемых прогрессирующей патологией.
Типичная симптоматика нейропатии: парестезии, покалывания, чувство жжения, прострелы в состоянии покоя, выраженная боль даже при отсутствии раздражителя. Нужно выяснить, когда появились симптомы, с чем они связаны, усиливаются ли в ночное, вечернее время.
Осмотр стоп и других частей конечностей обязателен, он покажет наличие кератоза (мозолей) в областях с избыточным давлением, обратит внимание на повышенную сухость кожи, наличие изъязвлений, явных деформаций стоп.
Для анализа субъективных и объективных симптомов применяются соответствующие шкалы, опросники. Независимо от применяемой шкалы, визуальный анализ состояния конечностей проводится. Для определения тактильной чувствительности удобно использовать аппарат — монофиламент.
https://feedmed.ru/bolezni/nervnoj-sistemy/perifericheskaya-neyropatiya.html
Болевой синдром тестируют путем укалывания тыльной поверхности стоп, области концевой фаланги пальца. Для проверки температурной чувствительности используют инструмент типа тип-терма. Сухожильные рефлексы исследуют с применением классической схемы — сначала оценивают ахилловы, затем коленные.
Электрофизиологические методы (например, стимуляционная электронейромиография) дополняют результаты общей клинической диагностики.
Они бывают:
- Неинвазивные — объективные и надежные;
- Оценивающие степень тяжести, динамику, характер прогрессирования патологии;
- Несущие информацию о функции нервных волокон, их структурных особенностях;
- Проводящие дифференциальную диагностику нейропатий.
Недостаток электрофизиологической диагностики в том, что она достаточно болезненная.
Причины возникновения болезни
Это заболевание может возникнуть по ряду причин, но не всегда можно их точно определить. Полинейропатия нижних конечностей имеет такие основные причины:
- унаследованные причины;
- проблемы с иммунной системой, которые появляются как результат нарушений работы организма;
- различного вида опухоли;
- недостаток витаминов в организме;
- употребление лекарственных препаратов без надобности или не по инструкции;
- нарушение работы желез внутренней секреции;
- проблемы с почками и печенью;
- инфекции, которые вызывают возникновение процессов, вызывающих воспаление в периферических нервах;
- отравления организма всяческими веществами.
Прогноз и результаты лечения
Своевременная и адекватная терапия ХВДП позволяет добиться полного или значительного регресса заболевания почти в 90% случаев. Симптомы сохраняются или усиливаются лишь у 10% пациентов. Важнейшим прогностическим критерием является длительность первичного нарастания клинических признаков. Если она составляет более трех месяцев, то здоровье восстанавливается уже спустя 12 месяцев. Однако очень часто больные сталкиваются с возвращением симптоматики и нуждаются в длительном поддерживающем лечении.
Большинство пациентов, которым поставлен диагноз «синдром Гийона-Барре», восстанавливаются через полгода-год. Остаточные симптомы могут наблюдаться в 10-12% случаев. ОВДП рецидивирует сравнительно нечасто, в 4% случаев, летальный исход регистрируется у 5 пациентов из 100. Причиной смерти может стать дыхательная недостаточность, инфекция и легочная эмболия. Вероятность летального исхода гораздо выше у людей старше 65 лет.