Колоноскопия. Как часто можно делать?
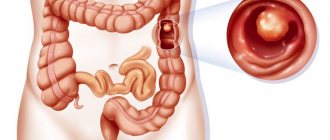
Если возникает необходимость медицинского обследования толстой кишки, доктора применяют специальный зонд. Сегодня колоноскопия считается наиболее безопасным и информативным способом диагностики, выявляющим полипы, болезнь Крона, рак и т. д. Большинство пациентов получают назначение такой процедуры, как Колоноскопия. Как часто можно делать процедуру — вопрос, волнующий всех больных. Доктора нашего медицинского центра в Москве проводят целый спектр процедур, которые необходимы для исследования болезней проктологии. Благодаря современному оснащению, и навыкам врачей, все манипуляции проходят на высшем уровне. По результатам проведенного осмотра доктора назначают корректную терапию и контролируют ее ход.
Перечень противопоказаний
Абсолютные показания к колоноскопии кишечника:
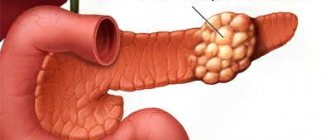
- подозрение на наличие злокачественной опухоли (колоноскопия позволяет выполнить забора образца для биопсии);
- диагностика полипов (в процессе можно их иссечь и сделать биопсию на предмет раковых клеток);
- примесь крови в каловых массах (скорее всего, имеется открытое кровотечение);
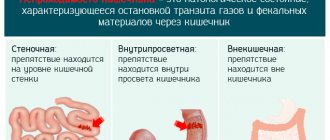
- частые случаи полного нарушения пассажа содержимого по кишечнику;
- подозрение на болезнь Крона;
- наличие симптоматики неспецифического язвенного колита.
Кроме того, в качестве относительных показаний к обследованию толстой кишки могут выступать такие:
- нарушение стула (стойкие запоры или частые диареи);
- субфебрильная температура, которая появляется по несколько раз в день на протяжении длительного времени без объективных на то причин;
- стремительное снижение веса при привычном питании;
- резкое снижение гемоглобина;
- систематические боли в животе.
Колоноскопию выполняют для наблюдения за состоянием слизистой оболочки кишечника в ходе лечения сужения просвета, язвенного колита и кишечной непроходимости на фоне внедрения одной части кишечника в другую.
Прежде всего колоноскопию не проводят против воли пациента. Он должен добровольно идти на такое обследование, ознакомившись со всеми возможными рисками. Если пациент категорически против такой диагностики, то его мнение учитывают и стараются найти какую-то альтернативу. Все медицинские противопоказания к колоноскопии делят на абсолютные и относительные.
Некоторые состояния после колоноскопии могут усугубиться настолько, что это сильно скажется на здоровье пациента, поэтому их относят к абсолютным противопоказаниям: гнойное воспаление брюшной области (перитонит), некроз сердечной мышцы на фоне обширного инфаркта, шоковое состояние, при котором сильно снижается артериальное давление, стремительное нарастание и интенсивность проявления симптоматики колита, прободение стенки кишечника, при котором её содержимое выходит в брюшную полость.
Среди относительных противопоказаний для проведения колоноскопии можно выделить такие:
- кишечное кровотечение (скопление крови как в брюшной полости, так и в толстом кишечнике);
- недавнее полостное абдоминальное хирургическое вмешательство (опасность расхождения швов);
- мешотчатое выпячивание стенки толстого кишечника (невозможно провести адекватное обследование);
- грыжа в паху или в области пупка, в которую может выпадать кишечная петля.
Если пациент проигнорировал все рекомендации по подготовке, то в день намеченной процедуры проктолог-диагност может отказаться ее проводить.
Колоноскопия может быть назначена в послеоперационный период после удаления новообразований различной природы и иссечения спаек
Наиболее серьезными и довольно часто встречающимися осложнениями после процедуры колоноскопии может стать прободение стенки кишечника или кровотечение после иссечения полипа.
Если процедуры выполняет специалист, у которого не хватает опыта и квалификации или пациент ведет себя неадекватно во время процедуры, то может произойти прободение кишечной стенки. Это подразумевает появление отверстия, через которое содержимое кишечника вытекает в брюшную полость, что может привести к гнойному перитониту.
Как можно проверить кишечник, кроме колоноскопии?
Если пациенту довелось столкнуться с таким осложнением, то он будет испытывать следующую симптоматику:
- болевой синдром в брюшине, который становится более интенсивным во время движения;
- живот вздувается и при визуальном осмотре наблюдается его асимметрия;
- тошнота и рвотные позывы;
- сердцебиение учащается, на лбу выступает липкий холодный пот;
- появляется лихорадочное состояние.
Такой больной нуждается в срочной госпитализации и принятии неотложных мер, поскольку такое состояние может закончиться летальным исходом.
Кровотечение
В процессе полипэктомии (удаление полипа) может открыться кровотечение. В особенной зоне риска появления такого осложнения оказывают педиатрические и гериатрических пациентов, поскольку у них стенки кишечника наиболее тонкие. Это осложнение возникает, как правило, на фоне неправильного выполнения манипуляции — петлевым электродом захватываются слишком глубокие слои кишечной стенки.
Кровотечение может начаться как сразу после удаления полипа, так и в течение 7–10 дней после лечебной колоноскопии. Чтобы устранить данное осложнение могут быть предприняты такие меры:
- используются кровоостанавливающие препараты — таблетки, суппозитории, холодные клизмы (температура воды должна составлять 3–4 °С);
- в тяжелых случаях после остановки кровотечения может быть произведено переливание крови;
- очищающие клизмы с целью удаления сгустков крови в толстом кишечнике.
Однако чаще всего прибегают к лапаротомии, в ходе которой разрезают брюшины и производят ушивание образовавшегося дефекта.
Другие осложнения
Существуют и другие серьезные осложнения, которые случаются крайне редко: нарушения со стороны дыхательной системы после использования неправильно подобранного наркоза, заражение сифилисом, гепатитом В,С или ВИЧ-инфекцией, разрывание селезенки.
Осложнения устраняются при помощи открытого хирургического вмешательства
А также могут наблюдаться другие нежелательные побочные эффекты:
- метеоризм после манипуляции по нагнетанию воздуха в кишечник;
- неаккуратное введение колоноскопа может вызывать механическое травмирование слизистой и связанные с этим болезненные ощущения (можно принять внутрь анальгетики, а область анального отверстия смазать гелем или мазью с анестетиком);
- вторичная диарея после подготовительного к колоноскопии периода;
- спазмы и ноющие боли в кишечнике после полипэктомии;
- субфебрильная лихорадка.
Если проходить колоноскопию в проверенном лечебном учреждении, то проблем, как правило, не возникает. Если пациент будет слишком переживать о возможных осложнениях, то его пессимистичный настрой только усугубит картину. Чаще всего неблагоприятные последствия возникают из-за недобросовестной подготовки самого больного. А если для проведения процедуры нет серьезных противопоказаний, то от нее пациент получит значительно больше пользы, чем вреда.
Спорный вопрос «Как лучше проходить колоноскопию под наркозом или без?», остается актуальным, боль, многих пациентов пугает, они должны принимать решение и выбрать тип наркоза. По изучениям многих источников нашими журналистами было выявлено, что основная часть выбирает колоноскопию посредством седативных веществ.
Вариант очень подходящий по трем причинам: не вызывает боль, интоксикацию и осложнений. В итоге, данный вариант рассматривается врачебным консилиумом, при котором берется во внимании чувствительность пациента к препарату, сопутствующие заболевания систем и органов (сердечнососудистые, эндокринные, сахарный диабет, опухоли, заболевания ЦНС) и степень поражения ЖКТ.
Колоноскопия выполняется при:
- постоянных жалобах на боли в эпигастральной области живота боли по периметру сегментов толстого кишечника;
- жалобах на диспепсические процессы с наличием гноя прожилок крови в каловых массах;
- хронических запорах;
- наличии свежей крови при дефекации;
- специфическом стуле для внутреннего кровотечения;
- постоянных позывах к дефекации;
- гемморое;
- хронической анемии;
- отравлениях;
- повышенном газообразовании с диспепсическими явлениями;
- подозрении на злокачественные или доброкачественные опухоли;
- резкой потере веса не ясной этиологии;
- болезни Крона;
- подтверждении диагноза и с целью сбора гистологических материалов;
- исключении рецидива болезни.
После проведения операции по удалению опухоли толстого кишечника, рекомендуется выполнять колоноскопию в исключении рецидива. Если в семье были казусы рака кишечника, есть необходимость обследоваться и пройти аппаратное обследование органа пищеварения в исключении патологии.
Процедура исследования сегментов толстой кишки посредством эндоскопа стала инструментом номер один в постановлении правильного диагноза. Но вопреки положительной стороны диагностического метода, существуют противопоказания для ее проведения.
Колоноскопия не рекомендуется в случае:
- повышенной реактивности организма на анестетики;
- патологии центральной нервной системы;
- эпилепсии;
- пернициозной анемии;
- сердечнососудистой недостаточности;
- перенесенного инфаркта или инсульта;
- недостаточности митрального клапана;
- мочекаменной болезни;
- перитонита;
- беременности.
Даже при таких противопоказаниях, если есть критическая необходимость, данная процедура выполняется. Все этапы обсуждаются заранее, а при ее выполнении кроме эндоскописта, присутствуют несколько врачей (анестезиолог, реаниматолог, онколог, хирург). Учитывая риски процедуры, медики готовы оказать специализированную помощь в случае непредвиденных обстоятельств как кровотечение, остановка дыхания, нарушение сердечного ритма, прободение кишки по причине язв, полипов или опухоли.
Как проводят процедуру?
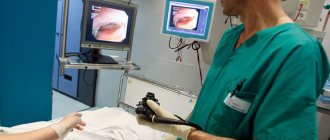
Колоноскопия осуществляется в клиниках и диагностических центрах. До начала процедуры человек ложится боком на кушетку. Затем доктор вводит наркоз, после которого больной быстро засыпает и приходит в себя по окончании процесса. Чтобы визуализировать внутреннюю оболочку кишечника, специалисты применяют зонд. Колоноскоп представляет собой тонкую и эластичную трубку, у которой на конце имеется видеокамера, транслирующая картинку на монитор. Прибор вводят в кишечник сквозь задний проход и начинают продвигать его до места перехода толстой кишки в тонкий кишечник. В общем, манипуляция способна занять до получаса времени.
Процедура для профилактики
Итак, мы рассказали, что такое Колоноскопия. Как часто можно делать эту манипуляцию в профилактических целях? Любой человек обязан проходить обследование один раз в пять лет. Рак кишечника является причиной летальных исходов большого процента людей ежегодно. В отличие от остальных раковых образований данная болезнь формируется достаточно медленно и отлично подлежит терапии на первоначальном этапе. Заметно повышается риск образования рака кишечника у тех людей, чьи ближайшие родственники тоже болели данным недугом.
Как подготовить организм к колоноскопии?
Специальная диета и очистительные манипуляции для кишечника помогут правильно подготовить кишечник. Диетическое питание предполагает полный отказ от пищи примерно за полдня до процедуры, а также употребление большого количества воды. Чтобы процедура дала максимальный результат, кишечник необходимо полностью очистить от каловых масс. Для этой цели используют специальный раствор, который способствует разжижению стула. Кроме того, возникают боль в брюшине и вздутие.
Противопоказания для процедуры
Несмотря на безопасность и малую травматичность манипуляции, в некоторых ситуациях осуществление колоноскопии связывают с большим риском осложнений. Обычно процедуру не назначают беременным женщинам, и разрешается она только в случаях, когда альтернативой считается открытое оперирование кишечника. Профилактическое осуществление колоноскопии недопустимо при обострении заболевания Крона либо колита, а также в ситуации приступа дивертикулита.
Болезненна ли колоноскопия и каковы ее осложнения?
Сегодня процедура в большинстве ситуаций предполагает использование кратковременного благодаря которому пациент не испытывает боли и дискомфорта. Даже, если не применяется обезболивание, больные отмечают минимальное чувство дискомфорта. Колоноскопия крайне редко провоцирует какие-либо осложнения, однако к таковым причисляют:
• Прокалывание кишечника (меньше 1% ситуаций), для терапии которого применяют срочное оперирование. В ходе манипуляции восстанавливается пораженная область органа.
Признаки рака кишечника: анализы и исследования
Рак толстого кишечника — это не прыщ, он никогда не вскакивает сразу! Его рост, например из потенциально опасных полипов, обычно занимает около 10 лет. Поэтому логически совершенно оправдана современная клиническая практика: регулярная колоноскопия, начиная с возраста 50 лет с 5-летним интервалом.
Смотрим, если находим подозрительный полип — удаляем. Не находим — ну и хорошо, встретимся через 5 лет! Такой подход позволяет снизить риски умереть от рака кишечника почти на 90%.
Но мы же боимся! «И вот эту трубу вы хотите в меня засунуть?», «Что?! Какие 4 литра слабительного накануне?!». И бессмертное: «А вдруг что-нибудь найдут?!». Ну а для чего мы это делаем — полюбоваться на ваш кишечник изнутри?!
Насчет «больно» и прочего: сегодня во многих клиниках можно пройти эту процедуру под анестезией. Укол в вену, человек засыпает, после процедуры его будят, он открывает глаза и обычный вопрос: «Когда начнут?!». И радостное удивление, когда понимает, что все уже позади.
Ну, наконец есть «виртуальная», компьютерная томография. Там уже никакой зонд не вводят, хотя необходимость большого объема слабительного для тщательной подготовки кишечника никто не отменял.
Плюсы: возможность не только видеть кишку изнутри, но и окружающие ее ткани (хотя это иногда оборачивается и минусом — возрастает шанс находок «неясной клинической значимости», влекущих за собой каскад других исследований без определенного результата).
Минусы: если обнаружат полип, нет возможности тут же его и удалить, или взять биопсию, все-равно надо делать настоящую колоноскопию. Поэтому этот метод не для пациентов высокого риска или тех, у кого ранее обнаруживались полипы. Но для большинства людей специалисты считают вполне допустимым сделать настоящую колоноскопию изначально в 50 лет и потом каждые 5 лет повторять компьютерную колоноскопию. Ну, а дальше уже по результатам.
Тем, кто летит для обследования за рубеж (наши любимые направления — Израиль, Германия, Турция, Швейцария): если вам сделали реальную колоноскопию и при этом удалили полип, вы не должны брать обратный билет ранее, чем через 2 суток.Дело в том, что на той высоте, на которой летят пассажирские самолеты, в салоне разреженный воздух и давление (поэтому чернила из перьевых ручек когда-то и выливались в полете, пачкая рубашку — кто постарше помнит, что стюардессы разносили специальные целлофановые пакетики для ручек).
Тот воздух, который при колоноскопии нагнетается в толстую кишку для того, чтобы расправить все складки для лучшей видимости, частично остается внутри еще какое-то время. Он-то и раздувает кишку в полете. А место, где накануне был удален полип, — «слабое звено», отсюда возможность разрыва кишки. Так что отложите полет на пару дней!
Но самый распространенный метод скрининга — не колоноскопия, а ежегодный анализ кала на скрытую кровь. Да, тест очень неспецифичный, на его результат может влиять множество вещей, но он помогает выявить то небольшое количество крови, которое сопровождает рост полипа или уже опухоли. С 2014 года введен в практику и анализ стула на определение ДНК опухоли (прямо уже чистая криминалистика!).
В Америке распространена практика, когда пациент покупает тест-полоску для анализа стула на скрытую кровь, наносит на нее частичку кала, запечатывает и посылает по почте в лабораторию. Очень удобно! Так же, кстати, можно провериться на ВИЧ: проводишь тест-полоской по внутренней стороне щеки, запечатываешь и посылаешь.
Наркоз при колоноскопии кишечника: отзывы
Сегодня метод обследования кишечника с помощью колоноскопа является наиболее популярным и распространенным по всей стране, так как именно эта процедура дает возможность выявить незначительные патологии, образовавшиеся в прямой кишке пациента. Перед тем как провести процедуру, врач должен рассказать пациенту о любых рисках, а также назначить препараты для подготовки кишечника к этому процессу.
Делать данное обследование разрешается и деткам и взрослым, так как сам процесс обследования в большинстве случаев безболезненный, в нашей стране обезболивающие препараты используются крайне редко, но есть и такие клиники, которые предлагают разные методы устранения неприятных ощущений.
Анестезия в нашей стране не так часто применяется, как в западных клиниках, где врачи стараются предложить пациентам максимально комфортное обследование, ведь колоноскопия хотя и является процедурой простой, но она весьма неприятна, а в некоторых ситуациях даже болезненна.
Множество врачей считают, что для удобства больного лучше всего делать колоноскопию под специальными обезболивающими препаратами. Но стоит рассмотреть, в каком случае можно делать наркоз, а когда пациенту данная процедура запрещена, также больной должен знать, с какими рисками связано обезболивание.
Подготовка лекарственным препаратом «Дюфалак»
Назначение колоноскопии определяется симптомами, на которые пациент предъявляет жалобы, а также для определения результатов терапии у людей, страдающих хроническими заболеваниями толстого кишечника и прямой кишки. Случаи назначения могут быть следующими:
- болезненные ощущения в кишечнике неясной этиологии;
- отсутствие регулярного стула и боль при опорожнении кишечника;
- предположительные новообразования в толстой или прямой кишке;
- мешковидные выпячивания стенок толстой кишки (дивертикулез);
- воспаление геморроидальных узлов;
- беспричинное изменение каловых масс (присутствие гноя, крови, черный стул);
- доброкачественные образования или полипы в прямой кишке (полипоз прямой кишки);
- реакция Грегерсена (анализ кала на скрытую кровь) положительного характера.
К противопоказаниям относятся:
- нарушение процесса свертываемости крови (гемофилия);
- пониженное артериальное давление (гипотония);
- острый период хронических воспалений толстой кишки (колит, энтероколит);
- тромбы в венах прямой кишки (тромбоз);
- патологии дыхательной системы.
Нельзя проходить обследование при повышенной температуре.
Чтобы процедура прошла успешно, необходима предварительная двухступенчатая подготовка. Первой ступенью является диета, второй – прием слабительных препаратов или клизмирование. За 3–4 дня перед колоноскопией в обязательном порядке нужно изменить рацион на так называемую бесшлаковую диету. Исключению подлежат такие продукты, как сырые овощи, свежие фрукты, черный хлеб, колбасные изделия, орехи и шоколад, соленья и маринады.
Важно, чтоб кишечник был подготовлен должным образом
Категорически противопоказаны алкоголь и газированные напитки, а также блюда вызывающие метеоризм (гороховый суп, перловая каша и др.). Меню следует составить из тушеных овощей, жидких ненаваристых супов, кисломолочных продуктов. Разрешается отварная рыба и нежирное мясо. В день проведения процедуры от еды следует отказаться.
Накануне колоноскопии необходимо полностью освободить кишечник с помощью лекарственных средств. При выборе препарата следует проконсультироваться с доктором, поскольку у всех лекарств имеются противопоказания. Альтернативным вариантом может быть ректальное очищение клизмой. При склонности к запорам нужно объединить оба метода.
Обследование заключается в оценке внутреннего состояния конечной части пищеварительного тракта и толстого кишечника. Для более комфортной переносимости применяются местные анестетики либо производится инъекция общего обезболивания.
Диета перед колоноскопией кишечника
Эндоскоп (длинная гибкая трубка), оснащенный видеокамерой, вводят в анус, и медленно продвигают по прямой кишке. В процессе продвижения подается воздух для расширения кишечника.
Временной диапазон процедуры составляет от 15 минут до получаса. При дискомфорте после процедуры следует принять сорбентирующее средство, и 2-3 суток следовать прежней диете. По результатам исследования пациенту ставится диагноз и назначается соответствующая терапия. Осложнения после процедуры составляют мизерный процент. Самым тяжелым может стать перфорация (сквозное нарушение) стенки кишечника.
Другими нежелательными последствиями могут быть:
- чрезмерно повышенное газообразование;
- боль в области ануса;
- жидкий стул.
Данные симптомы, обычно, купируются пациентом самостоятельно. Если этого сделать не удается, необходимо обратиться за врачебной помощью.
Расшифровкой результатов исследования занимается не врач-диагност, а лечащий специалист
Как часто можно делать колоноскопию кишечника зависит от стадии болезни. Людям с хроническими формами заболеваний профилактические осмотры назначаются каждые 3 года или каждые 5 лет.
В качестве профилактики врач может назначить процедуру тем, кто находится в группе риска по возможному образованию раковых опухолей в прямой кишке. К такой группе относятся люди с семейным анамнезом неблагополучным со стороны онкологических заболеваний.
При этом, колоноскопия назначается однократно в 10 лет, если у родственника был диагностирован рак в возрасте 60 . В случае если человек был моложе, обследование проводится в 5–6 лет один раз. В комплексе диагностических мероприятий процедура проводится однократно. При отсутствии серьезных показаний колоноскопия не назначается.
Очистить кишечник можно разными способами. Хотя до недавних пор существовал только один – это клизма. Многие и до сегодняшнего дня пользуются этим методом. Как подготовиться к колоноскопии кишечника, используя клизму? Для этого необходимо:
- Накануне обследования в 19 часов поставить клизму, используя 1,5 л воды.
- В 20 часов повторить действия. Промывать до тех пор, пока не пойдет чистая вода.
- В день обследования в 7 часов сделать очищение кишечника клизмой. Объем воды, как и в вечернее время, составляет полтора литра.
- В 8 часов процедуру повторить.
Перед вечерней очистительной клизмой рекомендуется в 16 часов принять в качестве слабительного средства 50 г масла касторового или 100 мл 25% раствора сернокислой магнезии. Однако такая подготовка к колоноскопии кишечника имеет существенные недостатки:
- необходим помощник, который будет держать емкость с водой и контролировать ее подачу;
- возможно повреждение слизистой прямой кишки наконечником клизмы, если больной страдает геморроем или имеет трещины в заднем проходе.
Единственный плюс такого очищения – дешевизна, процедура ничего не стоит.
Это мягкое и эффективное послабляющее средство позволяет легко опорожнить кишечник. Как подготовиться к колоноскопии кишечника, используя «Дюфалак»? Для этого необходимо заранее приобрести флакон препарата объемом 200 мл. Принимать лекарство начинают перед днем проведения процедуры, спустя два часа после обеда.
Для этого лекарство растворяют в двух литрах обычной воды. Полученный раствор выпивают за два или три часа мелкими глотками. Начинается очищение кишечника спустя 60 минут после приема медикамента, а заканчивается через три часа после употребления последней порции. Для больного эта процедура проходит очень комфортно.
При некоторых заболевания, связанных с наличием крови в урине или хронических поносах, запорах, для постановки точного диагноза проводят колоноскопию кишечника. «Фортранс» используют для подготовки к исследованию. Этот слабительный препарат работает только в кишечнике и выводится из организма в неизменном виде. В упаковке содержатся четыре порошка, обладающих фруктовым вкусом. Для проведения очищения необходимо:
- Рассчитать необходимое количество лекарственного средства, учитывая, что на 15–20 кг веса берется один порошок и растворяется в литре воды, значит, для человека весом 80 кг потребуется 4 литра воды и упаковка порошка.
- Приобрести в аптечном учреждении необходимое количество препарата.
- Растворить порошок в воде.
- Принимать раствор накануне обследования, рекомендуется начинать с 15 часов. Для этого каждый час выпивать по одному стакану жидкости, или раствор разделить поровну на две части. Первую – выпить накануне, а вторую – утром. Последнюю порцию необходимо употребить за четыре часа до обследования.
Опорожнение кишечника происходит через полтора часа после приема первой порции, а заключительное – в виде чистой воды — через два часа после последнего приема. В этом случае можно считать, что подготовка к колоноскопии кишечника прошла успешно. Преимущества препарата «Фортранс» состоят в следующем:
- не всасывается в слизистую кишечника и желудка;
- большой объем жидкости помогает сохранению водно-солевого баланса;
- не надо прибегать к помощи посторонних.
Недостатки:
- не всем нравится специфический фруктовый вкус;
- возможны тошнота и рвота;
- надо выпить много жидкости, не каждый больной может это сделать;
- применяется для лиц старше 15 лет.
Этот препарат, как и предыдущие, успешно используется для очищения кишечника. Как готовиться к колоноскопии кишечника препаратом «Флит»? Его употребляют за день до назначенной процедуры сразу после завтрака – 45 мл разводят в 0,5 стакана воды и вечером после еды в такой же дозе. При обследовании в дневное время принимают еще одну такую же порцию до 8 часов. При употреблении препарата необходимо выполнить следующие условия:
- завтрак и ужин должен состоять из воды, которой надо выпить не меньше стакана;
- на обед – 750 мл жидкости в виде бульона, чая, воды;
- после каждого приема препарата выпивать от одного до трех стаканов воды. Объем жидкости не ограничивается.
Опорожнение кишечника после начала приема лекарства наступает, самое раннее, через полчаса, а самое позднее — через шесть часов. Правильное очищение кишечника для колоноскопии зависит от точного выполнения инструкции.
Все препараты, содержащие макроголь, действуют одинаково. Для пациента очень важен вкус, чтобы при очистке кишечника выпить нужное количество раствора. Это зависит от особых качеств лекарства, на которые влияет количество солей и ароматизаторов. В составе «Эндофалька» отсутствует горький сульфат натрия, зато в нем есть приятная добавка со вкусом маракуйи и апельсина.
Как готовиться к колоноскопии кишечника с использованием этого слабительного средства? При нормальном стуле достаточно выпить три, а при нерегулярном акте дефекации потребуется четыре литра раствора. Для удобства использования препарат выпускается в нескольких лекарственных формах. Для приготовления одного литра жидкости потребуется растворить два пакетика «Эндофалька». Сбалансированный и приятный вкус этого средства не доставит неприятных моментов.
Для выставления правильного диагноза при заболеваниях ЖКТ есть несколько методов, но точными и дающими достоверную информацию являются колоноскопия и МРТ. Пациентов часто волнует вопрос, что выбрать: МРТ кишечника или колоноскопию? Сущность первого метода состоит в получении детальных снимков в результате прохождения магнитных полей через исследуемые органы.
Они позволяют определить участки кровотечения, воспаления, полипы, опухоли. МРТ чаще всего проводят для тонкого кишечника. Манипуляция совершенно безболезненна и комфортна. Перед сканированием за 11 часов до манипуляции не принимают пищу, освобождают мочевой пузырь и не пьют воду за 4 часа до начала процедуры.
Второй метод проводится с использованием специального аппарата — колоноскопа, который состоит из трубки с видеокамерой. Он требует тщательной подготовки — соблюдения определенной диеты в течение недели и тщательной очистки кишечника клизмой или с использованием слабительных средств. После завершения подготовки к процедуре колоноскопия кишечника проводится не только с осмотром слизистой кишечника, но и удаляются встретившиеся полипы, забирается биоматериал для микроскопического исследования.
Показания к использованию обезболивающих
Многие пациенты хотели бы сделать колоноскопию под наркозом, отзывы пациентов, которые уже провели данную процедуру сильно разнятся, поэтому так важно учитывать, в каком случае есть показания к использованию наркоза, а также кому вообще лучше отказаться от применения обезболивающих препаратов. Для начала показанием к применению лекарственных средств такого характера, является непосредственное желание пациента, но далеко не в каждой клинике имеются специальные лекарства для введения больного в наркоз. Все таки есть определенные правила, когда сделать процедуру врач должен только с наркозом.
Также пациенту показан наркоз при спаечной болезни, в этом случае больного во время процедуры погружают в кратковременный сон, таким образом проводить процедуру будет безболезненно.
Спайки не дают колоноскопу нормально продвигаться по кишке, что вызывает сильные болезненные ощущения, если же пациент находится под наркозом, то его кишечник расслабляется, это позволяет провести обследование быстрее и проще. Человек обязательно погружается в сон в том случае, если у него имеются психические заболевания, а также при низком болевом пороге.
С КАКОГО ВРЕМЕНИ НАЧИНАТЬ КОЛОНОСКОПИЮ В ПРОФИЛАКТИЧЕСКИХ ЦЕЛЯХ?
Даже для профилактики допускается разная периодичность прохождения колоноскопии. Все зависит от того, в какой группе здоровья по данному профилю медицины находится человек. Так, кто гипотетически здоров, не имеет ни симптомов, ни жалоб, ни наследственности, сможет посещать колонопроктолога каждые 5 лет, при достижении пятидесяти лет. Если же у обследуемого есть основания для беспокойства, в семье имелись родные по крови с какими-либо проблемами в виде раковых опухолей кишечника, то проводят колоноскопию не только ежегодно, а даже два раза за каждый год, с периодичностью в 6 месяцев. Это же касается тех людей, которым уже доводилось сталкиваться с образованием полипов, иными трудностями по части собственного кишечника.
Колоноскопия вредной не считается, но информативность ее бесценна в медицинской практике.
Правила подготовки к введению наркоза
На самом деле, хороший врач проведет процедуру правильно и без наркоза, но если пациенту необходимо получить обезболивание, то ему стоит знать о некоторых нюансах подготовки своего организма к введению препарата, обычно будет достаточно и того, что пациент подготовил своей организм к проведению обследования. Но при этом рекомендуется все таки пройти консультацию у анестезиолога, чтобы тот оценил последствия и возможные риски такого метода обезболивания.
В процессе беседы анестезиолог должен уточнить рост и вес своего пациента, узнать о любых видах сопутствующих заболеваний, которые уже были выявлены у человека. Также специалисту важно знать о любых видах аллергической реакции на лекарства или бытовые химикаты, и количество перенесенных пациентом видов наркоза за всю жизнь. Уже перед проведением процедуры накануне врач должен измерить больному его артериальное давление, количество ударов сердца в минуту, а также частоту дыхания больного.
Для начала пациенту необходимо принять некоторые виды препаратов, помогающие больному быстрее успокоиться, деткам просто дают таблетки, запиваемые водой, а взрослым показаны инъекции, которые делаются за тридцать минут до введения наркоза. Чем спокойнее будет пациент перед подачей в кровь анестезии, тем меньше лекарства будет необходимо для того, чтобы ввести человека в состояние наркоза.
Какие виды наркоза могут применяться во время колоноскопии?
Какую именно анестезию лучше использовать будет выбирать врач, анестезиолог должен опираться на клинические сведения о больном, а также на его непосредственное состояние здоровья. Существует несколько видов обезболивания, о которых будет более подробно рассказано в данной статье ниже.
Первое о чем стоит рассказать, это поверхностный наркоз (седация), для этого врач просто вводит в кровь специальные препараты, помогающие замедлить работу нервной системы человека, что позволяет провести процедуру безболезненно. От таких препаратов пациент в большинстве случаев не засыпает, но из-за снятия нервного напряжения, мышцы расслабляются, благодаря чему процесс осмотра проходит практически безболезненно. Данный метод обезболивания хорош тем, что врач может добавить дозу лекарства, таким образом переведя поверхностный наркоз в полноценную анестезию, тогда пациент засыпает, а просыпается через некоторое время после процедуры.
Есть и еще один метод обезболивания, в этом случае врач использует внутривенную анестезии, анестезиолог вводит такие препараты, как пропофол или диприван, именно они помогают пациенту погрузиться в крепкий сон. Если же у больного слишком низкий болевой порог, то к данным медикаментам добавляются препараты, в составе которых присутствуют наркотические вещества.
Ну и последний метод анестезии носит название ингаляционный, врачи считают этот способ обезболивания самым безопасным для здоровья человека, но чаще всего используют его для введения в наркоз ребенка. Малышу необходимо подышать воздухом из маски несколько секунд, достаточно всего шести вдохов, чтобы пациент крепко заснул.
ДЛЯ КОГО ТРЕБУЕТСЯ ОБСЛЕДОВАТЬСЯ ДОПОЛНИТЕЛЬНО?
При диагностировании ряда заболеваний необходимо посещать кабинет эндоскопической диагностики еще чаще, чем раз в полгода. Хотя такой вариант считают оптимальным, все же некоторым людям, независимо от возраста, приходится осуществлять подготовку регулярно через каждые 60 – 90 дней. Такое возможно, к примеру, при первичном диагностировании язвенного колита. Однако решение принимает исключительно врач, занимающийся лечением конкретного пациента.
При наличии дивертикулеза на стенках кишечника колоноскопия осуществляется со строгой регулярностью. Это следует соблюдать потому, что в образовавшемся кармане кишки происходит скопление пищевых отложений, из-за которых может развиться воспалительный процесс.
Каковы преимущества наркоза во время обследования
Многие врачи говорят о том, что провести колоноскопию под анестезией намного проще, особенно это касается детей, ведь наркоз дает возможность полностью устранить болезненность процедуры, пациенту не придется испытывать дискомфорта, а после процедуры никакой боли человек ощущать не будет. Также введение пациента в глубокий сон дает возможность сократить время обследования, так как врачу нет необходимости уговаривать больного потерпеть еще немного, врач может спокойно рассмотреть имеющие патологии в кишечнике.
В детском возрасте часто развивается страх перед врачами, так как зачастую детские процедуры производятся без наркоза, а это значит что малыш может ощущать боль. Если же ребенку будет дана анестезия, то болевых ощущений он испытывать не будет, что поможет избежать боязни врачей в будущем. Кроме того, обезболивание дает возможность сделать процедуру не один раз, если это будет необходимо. Да и риски после такого осмотра значительно сокращаются, ведь кишечник расслаблен, а значит прибору будет легче проходить по прямой кишке, это дает возможность снизить количество травм и осложнений.
Типичные последствия и осложнения
Сложное эндоскопическое исследование, в некоторых случаях не проходит без последствий, к которым можно отнести:
- вздутие живота из-за остатков нагнетённого в кишечник воздуха;
- болевые ощущения и спазматические сокращения после удаления разрастаний и опухолей;
- головные боли;
- неприятное чувство дискомфорта в эпигастрии;
- рвота;
- диарея;
- повышение температуры;
- болезненные ощущения из-за небольших повреждений слизистой в результате неаккуратного введения эндоскопа.
Помимо этого, проведение колоноскопического осмотра может вызвать серьёзные осложнения:
- Нарушение целостности стенок кишечника (прободение). Содержимое кишечника при этом вытекает в полость живота и может привести к гнойному воспалению. Ухудшение состояния после проведённого обследования является сигналом для незамедлительного обращения к врачу.
- Появление кровотечения. После терапевтической колоноскопии с целью удаления разрастаний и новообразований у пациента может произойти истечение крови. В группе риска, в первую очередь, дети и люди пожилого возраста из-за тонких стенок кишечника. Кровотечение может начаться сразу или на 5–7 дней после проведения процедуры.
В очень редких случаях возможны:
- нарушения функций дыхательной системы из-за неправильного наркоза;
- заражение различными заболеваниями (ВИЧ, гепатит);
- разрыв селезёнки.
Чтобы избежать осложнений при проведении колоноскопии необходимо соблюдать предписания врача и выбирать проверенное лечебное учреждение.
Какими могут быть осложнения после наркоза
Многие пациенты очень обеспокоены тем, могут ли после анестезии или во время нее произойти какие-то осложнения, а также могут ли у наркоза быть последствия опасные для здоровья. На самом деле опасения не напрасны, так как анестезия, как и любой другой вид медицинских процедур, может привести к определенным осложнениям. Все таки если пациент обратиться к анастезиологу и расскажет ему наиболее подробную информацию о своем здоровье, то риск получить осложнения будет сведен к минимуму. Очень важно готовиться к процедуре так, как посоветовал врач, также не стоит скрывать от специалиста хронические или острые заболевания, которые имеются у пациента на данный период.
Некоторые пациенты с большой опаской относятся к такому виду обезболивания, так как читали о том, что препараты могут повлиять на психику и память человека, но на самом деле это не правда, так как современные лекарства не приносят вреда здоровью. Все эти рассказы связаны со старыми препаратами, которые использовались несколько лет назад, они действительно были довольно опасны, сегодня же современная медицина усовершенствовала лекарства.
Все таки стоит сказать, что реанимационный набор стоит в каждом кабинете не просто так, в некоторых случаях больные не упоминают о болезнях сердца или легких, это и приводит к плачевным последствиям.
Колоноскопия НЕ предотвращает рак
Данные Американского онкологического общества до 2009 года гласят: «…не проводится рандомизированных контролируемых исследований по изучению воздействия скрининговой колоноскопии на сокращение случаев заболевания колоректальным раком или смертельных исходов при данном заболевании».
Цитата из статьи в Нью-Йорк Таймс, датированной 2006 годом: «В ходе всех исследований у пациентов обнаруживалась как минимум одна аденома, выявленная в ходе колоноскопии, но рака у них не было. Однако, рак у этих людей появился в течение нескольких лет, в таких же темпах, как это в среднем диктует статистика, и без скрининговой колоноскопии».
В другом исследовании, опубликованном в 2006 году, говорится, что у пациентов, участвовавших в исследовании, и прошедших сканирование, колоректальный рак образовался у них в течение нескольких следующих лет и без скрининга «в соответствии со среднестатистической нормой среди населения, как это показывает статистика», несмотря на то, что все обнаруженные полипы были удалены.